El temor o miedo a caerse (MC) puede considerarse como una respuesta protectora a una amenaza real, previniendo al anciano de iniciar actividades con alto riesgo de caerse, aunque conlleve a una restricción de las actividades que resultará a largo plazo en un efecto adverso en el plano social, físico o cognitivo. Se presenta con una prevalencia del 30% en los ancianos que no tienen historia de caídas y en el doble en aquellos que han tenido el antecedente de caída. Su prevalencia es más elevada en mujeres y con la edad más avanzada. Se han desarrollado diversas escalas para medir los efectos psicológicos del MC, entre las que destacan la escala de eficacia en caídas, la escala de confianza y equilibrio en las actividades específicas y la encuesta de actividades y temor de caída en la tercera edad. Tiene unas consecuencias negativas en la funcionalidad, en la sensación subjetiva de bienestar y en la consiguiente pérdida de autonomía. El deterioro funcional, físico o de la calidad de vida está claramente relacionado con el MC, aunque no está bien establecido si estos factores son causa o efecto. Se han recomendado múltiples intervenciones con óptimos resultados, conllevando a cambios que resultan en reforzar su confianza para realizar las actividades. Las intervenciones e investigaciones deberían promover una visión real y adaptada sobre el riesgo de caídas y enseñar a los ancianos a realizar actividades seguras. Aunque la reducción del MC es un objetivo importante en sí mismo para mejorar la sensación subjetiva de bienestar, los beneficios podrían incrementarse si esta reducción también se acompañase de un incremento en una conducta segura, en una participación social y en actividades de la vida diaria.
Fear of falling (FF) can be considered as a protective response to a real threat, preventing the elderly from performing activities with high risk of falling, but can also lead to a restriction of the activities that will result in a long-term adverse effect on social, physical or cognitive functions. There is a prevalence of FF in 30% in the elderly who have no history of falls, and double that in those with a history of falling. Its prevalence is increased in women and with advanced age. Several scales have been developed to measure the psychological effects of FF, among which are noted are, the Fall Efficacy Scale (FES), the Activities-specific Balance and Confidence Scale (ABC), and the survey of activities and fear of falling in the elderly (SAFE). It has negative consequences in the functionality, the subjective feeling of well-being, and in the consequent loss of independence. The functional and physical deterioration, or the quality of life is clearly related to the FF, although it has not been established if these factors are cause or effect. Multiple interventions have been recommended, bringing about changes that reinforce their confidence to carry out activities. Interventions and research should promote a realistic and appropriate approach to the risk of falls and teach the elderly to perform activities safely. The reduction in FF is an important goal in itself to improve the subjective feeling of well-being, and the benefits could be increased if this reduction was also accompanied by an increase in safe behaviour, social participation, and activities of the daily life.
En las dos últimas décadas se ha prestado una considerable atención a la investigación y a los cuidados de salud en los temas relacionados con las caídas, consiguiéndose avances en su prevención y en su manejo, además de entender mejor el rol que pueden desempeñar las unidades de caídas. En este contexto, ha emergido el término temor o miedo a caerse (MC) como una entidad distinta de las caídas, evidenciándose que muchos ancianos experimentan dificultades psicológicas relacionadas con ellas1–5. Entre estas consecuencias destaca el MC atribuido durante un largo período de tiempo al resultado de la caída, denominado inicialmente como síndrome poscaída por Murphy e Isaacs6, que referían que después de un episodio de caída se desarrollaba un intenso miedo y unas alteraciones en la marcha, por lo que ya en las fases iniciales los investigadores lo consideraban como un trauma psicológico de la caída que conducía a reducir la actividad física. En dicho contexto se describió también en los años ochenta el término ptofobia (miedo a permanecer de pie o a deambular)7. Posteriormente se ha evidenciado que el MC también se presenta en los ancianos que no habían tenido previamente una caída, identificándose como una entidad frecuente entre los que viven en la comunidad8–12.
Se han aplicado diferentes conceptos para describir y evaluar los resultados psicológicos de las caídas9, denominándose con diversas terminologías en un intento de medir esta entidad, entre las que destacan MC13–18, pérdida de autoeficacia15, evitar actividades físicas14,19 y, más recientemente, pérdida de confianza relacionada con las caídas20. También se ha referenciado como una expresión de ansiedad en las formas más severas. Tinetti et al21 lo describieron como una consecuencia de la caída que en último término limita la realización de las actividades diarias, mientras que otros autores lo han definido como la pérdida de la confianza del anciano en su sentido de equilibrio.
El diagnóstico de MC ha sido objeto de numerosos estudios que han utilizado diferentes técnicas de medición, aunque los investigadores están de acuerdo con que tiene una etiología multifactorial22,23, lo que sugiere que puede ser un problema más persuasivo y severo que las caídas, de ahí el interés creciente en este síndrome. En este artículo pretendo realizar una revisión de los aspectos más relevantes del MC, tales como la prevalencia, los factores de riesgo relacionados, los instrumentos de medición utilizados, las consecuencias, su manejo y las perspectivas futuras de investigación en la población anciana.
PrevalenciaExiste una elevada variabilidad en su prevalencia atribuible a las diversas definiciones y a los variados instrumentos que se han utilizado para su medición. Ésta era más baja cuando se utilizaba una respuesta dicotómica a la pregunta si tiene usted MC (ausencia versus algún grado de miedo), pero se incrementaba si con la respuesta se esperaba algún tipo de miedo (algo de miedo, mucho miedo, moderado, etc.). La mayoría de los estudios reportan prevalencias de entre el 20 y el 85%, aunque deberían distinguirse los ancianos que viven independientemente en la comunidad sin historia previa de caídas, en los que la prevalencia oscila entre el 12–65%2,10,14,22,24,25, de los que han tenido previamente una caída, cuya prevalencia descrita oscila entre el 29–92%10,26. La mayoría de los estudios son transversales, mientras que son pocos los estudios prospectivos considerados relevantes en los que se incluían a pacientes que no habían tenido un episodio previo de caída, en los cuales se demuestran que hasta el 50% de las personas con MC no había tenido una caída previa. Tan sólo algunos estudios27,28 reportaron una incidencia en ancianos que tuvieron una caída por primera vez durante el seguimiento y desarrollaron el síndrome. La incidencia varió entre el 11 y el 23% en ancianos sin una caída durante el seguimiento y entre el 20 y el 39% en los que desarrollaron el síndrome después de haber tenido una caída.
La prevalencia es más alta en mujeres1,23–25,29 y con la edad avanzada, siendo significativa en varios análisis de regresión logística10,14,27,28. También se ha sugerido que estas prevalencias descritas entre los ancianos de la comunidad estén subestimadas, porque aquéllos con más miedo probablemente no estén de acuerdo en participar en los estudios o simplemente tengan miedo a ser institucionalizados30.
Factores asociadosHay poca evidencia sobre las causas de este síndrome por la ausencia de estudios que permitan llegar a unas conclusiones definitivas, no obstante, la investigación ha evolucionado notablemente, ya que las primeras teorías que planteaban que el MC era el resultado de una caída han sido rechazadas, y aunque verdaderamente existe una relación con las caídas, hay una amplia evidencia de que aquellas personas que no han presentado una caída previa también pueden desarrollarlo. Myers et al31 encontraron proporciones similares de este síndrome en la población con antecedentes de caídas y en otros grupos que vivían en la comunidad sin dicho antecedente de caída.
Otros factores de riesgo han sido estudiados con menos frecuencia. Los mareos, la sensación de bienestar y la depresión se han descrito como factores de riesgo3,13,32,33. Es posible que los diferentes factores relacionados con el proceso de envejecer contribuyan al desarrollo de esta entidad, ya que los ancianos con MC parecen entrar en una terrible espiral de pérdida de confianza, restricción de la actividad física, aislamiento social, caídas, deterioro funcional, etc.
Austin et al34 realizaron un seguimiento longitudinal analizando la incidencia, la persistencia y los factores predictores de presentar MC, constatándose que dicho síndrome lo presentaba el 33% de la muestra al inicio del estudio, y en su seguimiento lo desarrolló un 30% de las mujeres que no lo tenían al inicio, llegando a objetivarse hasta en el 46% de la muestra después de 3 años de seguimiento. Se describen como factores de riesgo el vivir solo, la obesidad, el deterioro cognitivo, la depresión y la alteración del equilibrio y de la marcha. Son similares los factores de riesgo en situación basal y tras 3 años de seguimiento. La obesidad y tener una puntuación alterada del test del “timed up and go” son predictores de presentarlo en un reciente comienzo tras el episodio de caída. Ziljstra et al35 relacionan el MC con la pérdida de actividades de la vida diaria, pues dos tercios de los que tenían MC habían reducido las actividades por este motivo. Se describían como factores de riesgo independientes para presentar MC la edad mayor de 80 años, el sexo femenino, la percepción deteriorada de su propio estado de salud y la historia de múltiples caídas, concluyendo que la autopercepción de un mal estado de salud es el factor de riesgo que muestra una mayor asociación entre el MC y la pérdida de actividades de la vida diaria.
Howland et al10 demostraron que el grado de MC se incrementa proporcionalmente al número y severidad de las caídas experimentadas. Diversos autores13,14,24,32 constataron que una caída reciente era un factor de riesgo retrospectivo, y el odds ratio para este factor de riesgo osciló entre 1,58 y 3,90. Otros factores relacionados con el MC descritos recientemente son las limitaciones en la actividad física, los problemas de visión, la patología crónica, la soledad y los sentimientos de ansiedad12. Estudios recientes han comparado la relación de las caídas con la autoeficacia y con el MC. La autoeficacia hace referencia a lo que la persona cree que puede hacer, no a su actual habilidad, suponiendo lo que el individuo cree o percibe sobre sus propias habilidades. Se ha demostrado que tiene un papel importante para mantener un nivel de actividad física y así poder prevenir el deterioro funcional31. Cuando el anciano altamente activo era comparado con el menos activo no había diferencias en la autoeficacia entre los dos grupos, aunque los altamente activos tenían menos MC.
Herramientas de mediciónSe han desarrollado diversas escalas para medir los efectos psicológicos de las caídas utilizando diferentes definiciones y premisas. La pregunta sencilla de si tiene usted MC fue utilizada en los primeros estudios de investigación con una respuesta dicotómica: sí/no. Este formato tenía la ventaja de ser sencillo y fácil de aplicar, generando estimaciones de prevalencia, pero posteriormente fue criticado por su limitada habilidad para detectar una variabilidad en los grados de miedo y porque podía expresar un estado generalizado de miedo que no reflejase realmente el MC. Posteriormente, se han ampliado las opciones para la respuesta a esta cuestión proporcionando una jerarquía de respuestas (“ningún miedo”, “poco miedo”, “algo de miedo”, “mucho miedo”, etc.) que describen mejor el grado de miedo. Varios instrumentos obtienen una aceptable fiabilidad y validez, pero hay poca evidencia de cara a la sensibilidad, a la viabilidad y a la factibilidad. A continuación expongo algunos de los instrumentos de medición con las características más relevantes que pueden ayudarnos en su selección para una posterior aplicación.
Para medir la eficacia relacionada con las caídas, se utilizan dos instrumentos: Fall Efficacy Scale (FES, ‘escala de eficacia en caídas’)3 y Activities-specific Balance and Confidence Scale (ABC, ‘escala de confianza y equilibrio en las actividades específicas’)20. Tinetti desarrolló la FES bajo la premisa de que el MC se podía medir observando la eficacia relacionada con la caída, es decir, la confianza y habilidad de una persona para evitar una caída mientras realiza las actividades básicas de la vida diaria. La escala evalúa el grado en que percibe su eficacia, con lo cual podrá evitar la caída. Consta de 10 ítems, en los que los sujetos puntúan cada respuesta en una escala de 1 al 10, correspondiendo una baja puntuación a un mayor grado de miedo. Debido a que mide actividades en el interior, es posible utilizarla con adultos ancianos que están limitados a su domicilio y tienen baja movilidad23,36. Se han diseñado versiones diferentes de este instrumento (FES modificada, Escala Internacional de Eficacia en Caídas (FES-I), FES ampliada, revisada, etc.) para adecuarse a las necesidades de los pacientes2,14,37. Así, la FES modificada incluye cuatro nuevas cuestiones sobre actividades fuera de la casa. La FES internacional evalúa tanto la actividad física como la social, habiendo sido traducida y validada a diferentes idiomas.
Powell y Myers20 desarrollaron la ABC para su aplicación en los adultos que tuviesen una funcionalidad más elevada, utilizando la misma premisa de la FES de eficacia relacionada con caída. Se trata de un cuestionario de 16 ítems que preguntan al sujeto su tasa de confianza en una escala de 0–100, con una respuesta posible a la pregunta hasta qué punto está usted seguro de que no pierde su equilibrio mientras realiza alguna actividad. El cero representa que no tiene confianza y 100 indica una completa confianza en realizar la actividad. Los autores eligieron las actividades y las circunstancias en un esfuerzo de disminuir la inconsistencia de la interpretación individual. Las preguntas tratan sobre actividades realizadas fuera del domicilio y tienen un mayor grado de dificultad que las de la FES.
La encuesta de actividades y temor de caída en la tercera edad14 es otra escala de medición que se desarrolló para evaluar el MC utilizando la premisa de que había consecuencias negativas por este miedo, tales como la restricción de la actividad o una pobre calidad de vida. Esta encuesta examina 11 actividades de la vida diaria, actividades instrumentales, tareas de movilidad y actividades sociales. Lachman incluyó actividades de ejercicio y sociales, porque creía que evitar dichas actividades era una señal de inicio del MC. Con ello, intentaba demostrar que la escala SAFE puede ser útil para distinguir entre los diferentes grados de miedo.
Lawrence et al22 perfeccionaron la premisa de la eficacia relacionada con la caída y diseñaron dos escalas: control percibido sobre la caída y habilidad percibida para gestionar caídas. Estas escalas se desarrollaron para diferenciar la habilidad de una persona para controlar el medio ambiente en donde está ubicado, su movilidad y su habilidad para prevenir y manejar las caídas. El control percibido sobre la caída tiene 4 ítems que se centran sobre el control de la movilidad de la persona, el medio ambiente y la habilidad para prevenir y manejar las caídas. La habilidad percibida para gestionar caídas tiene ítems que evalúan las creencias de la gente sobre el manejo de las caídas, tales como encontrar una manera de levantarse tras la caída o protegerse en el mismo momento de la caída. Lawrence et al demostraron un menor MC cuando los sujetos tenían una mayor percepción de su habilidad para manejar las caídas.
Luego parece claro que se están haciendo esfuerzos considerables para construir instrumentos fáciles de usar que midan los diversos matices. Debido a que las causas del MC son multifactoriales, se hace difícil desarrollar un instrumento que refleje completamente una visión integral. Cada uno de los instrumentos descritos tiene puntos fuertes y débiles, por lo que resulta importante tener en cuenta la población en la que las medidas han sido estudiadas. Obviamente, se requieren más estudios para examinar la fiabilidad y validez de las escalas y establecer el nivel de la puntuación para los diversos tipos de población estudiada así como su factibilidad.
ConsecuenciasEl MC se asocia con pobres resultados de salud en los ancianos que lo presentan, destacando entre sus complicaciones una reducción en la actividad física, consecuencias psicológicas, mayor necesidad de cuidados, riesgo de institucionalización y empeoramiento en su calidad de vida2,8-10,19,22,24,25,30,32. Estos malos resultados ya fueron confirmados en 1994 por Arfken et al29, que demostraron que los ancianos más temerosos tenían al menos una característica de fragilidad, alteración del equilibrio y retraso en levantarse después de caer. Lachman et al14 encontraron que las dos actividades más evitadas eran salir fuera de casa cuando se encontrara un suelo resbaladizo y buscar algo con las manos por encima de la cabeza. En un intento de evitar la morbilidad relacionada con la caída, muchas personas con MC restringen su actividad38 y aunque a corto plazo esta restricción puede protegerle de una caída, a largo plazo disminuirá su situación funcional, la función cognitiva e incluso incrementará el riesgo de futuras caídas. Delbaere et al39 reportaron un pobre sentido de equilibrio y pérdida de la fuerza muscular en los ancianos que restringían su actividad como consecuencia del MC comparados con los que no la restringían.
Para evidenciar las consecuencias de la restricción física, se desarrolló un estudio en la región de la Toscana en Italia19. Su objetivo primario era examinar las diferencias en la situación funcional de los ancianos que no restringen su actividad con respecto a los que la restringen por el MC, y el objetivo secundario era confirmar si la restricción de la actividad inducida por el MC puede contribuir a incrementar la incapacidad y el deterioro funcional con el transcurso del tiempo. La edad avanzada y el sexo femenino se asociaban con mayor restricción, pero cuando se ajustaban por edad y sexo había diferencias entre las Instrumental Activities of Daiy Living (IADL, ‘actividades instrumentales de la vida diaria’) y la puntuación en el Short Physical Performance Battery (SPPB)40 de los tres grupos estudiados. Una vez ajustada por sexo y edad, el mayor índice de masa corporal, deterioro cognitivo, depresión y peor movilidad se asociaban con más restricción en la actividad. En el seguimiento a los 3 años, la incapacidad en las IADL y las Activities of Daily Living (ADL, ‘actividades de la vida diaria’) aumenta, y la puntuación funcional del SPPB se deteriora. Los resultados del análisis de regresión multivariante demuestran que una severa restricción en la actividad física es un predictor significativo independiente de incremento en el deterioro de las ADL y de empeoramiento de la SPPB a los tres años.
Entre las consecuencias psicológicas, destacan la ansiedad y la depresión. Dos estudios han correlacionado la depresión con el MC29,33 demostrando que la depresión reducía la realización de las actividades diarias, con lo que se diminuía el refuerzo positivo que podía tener en esa persona. Bucker identificó que un descenso en el refuerzo positivo motivó una cadena de eventos que condujo a un incremento sobre los cuidados de la persona con mayor necesidad de asistencia y un descenso de la participación en las actividades. También se ha demostrado una correlación entre depresión y restricción de la actividad social, aislamiento social y pérdida de independencia17.
Hay un consenso que indica que el incremento del MC se asocia con un descenso en la calidad de vida en los ancianos, como así lo demostró Cumming et al30, que evaluaban el impacto del MC en las ADL, en la puntuación de la escala SF-36 y sobre la admisión en residencias. Los que tenían una puntuación más baja en la FES, comparados con los que tenían una puntuación mayor, presentaban un riesgo incrementado de caídas (riesgo relativo de 2,09), un mayor descenso en la capacidad para realizar las ADL (p<0,01), y la puntuación total en las ADL disminuyó en 0,69 actividades de media entre las personas con FES menor a 75 puntos por tan sólo un descenso de 0,04 actividades en las que tenían un FES de 100 puntos. En la escala SF-36, los ancianos con FES bajos tendían a tener un descenso en las puntuaciones de la escala de funcionalidad y en las subescalas de dolor corporal. Los ancianos con MC, especialmente los que no habían tenido caídas, presentaban un mayor riesgo de ser ingresados en una residencia. La presencia de un mayor miedo se asociaba con menor calidad de vida y, a menudo, este descenso en la calidad de vida se asociaba con un descenso en las interacciones sociales, tales como menores contactos con amistades y familiares, aislamiento social, depresión y ansiedad.
Intervenciones para reducir el miedo a caerseSe han realizado estudios para evaluar la efectividad de las intervenciones que tenían como objetivo implícito disminuir el MC, aunque en muchos de ellos no era éste el objetivo primario, por lo que los resultados obtenidos habría que tomarlos con relativa cautela. Con ello, podemos llegar a conocer cuáles son las intervenciones más efectivas en reducirlo y si éstas se realizan de acuerdo con un determinado protocolo. Aunque hay relativamente poca investigación que haya examinado estas posibles intervenciones, los factores que contribuyen al MC suelen ser multifactoriales, similares a las causas de caídas, por lo que se recomienda que cualquier intervención para disminuirlo sea multidimensional. Se describió un primer estudio específico sobre su manejo por un grupo canadiense41, que estableció el objetivo de determinar el efecto de un programa de educación y otro de actividad sobre el MC, equilibrio, fuerza y estado de salud. Ambos programas redujeron el MC (p<0,006), que se confirmó con la escala ABC, sosteniéndose los beneficios con el transcurso del tiempo.
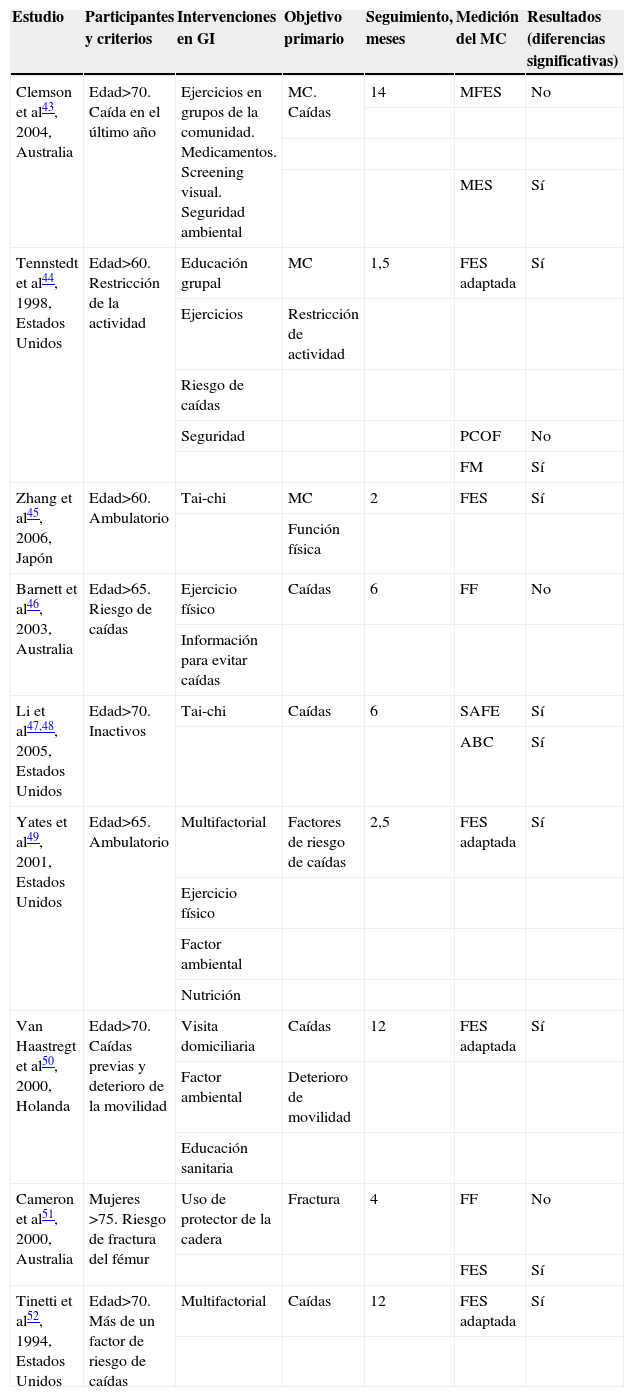
Una revisión reciente42 valoró la calidad metodológica de los ensayos evaluando las intervenciones que podrían reducir el MC. Tres de estas intervenciones tenían como objetivo explícito reducirlo, aunque no era así en el resto, que planteaban otros objetivos primarios, siendo en la mayoría la reducción de las caídas, realizándose en un ámbito de la comunidad que incluía a pacientes ambulatorios mayores de 60 años, evaluándose el MC mediante una escala (FES, FES modificada, etc.). La duración de las intervenciones era variable y las muestras solían ser pequeñas. Se reportó reducción significativa en favor del grupo de intervención en la mayoría de los ensayos, demostrando bastante consistencia en los hallazgos. Las intervenciones que demostraron efectividad eran los programas multidisciplinarios relacionados con caídas, intervenciones con tai-chi, intervenciones con ejercicio físico e intervenciones con protectores de la cadera. En la tabla 1 se describen las características generales y resultados de los diferentes ensayos.
Ensayos clínicos en miedo a caerse
| Estudio | Participantes y criterios | Intervenciones en GI | Objetivo primario | Seguimiento, meses | Medición del MC | Resultados (diferencias significativas) |
| Clemson et al43, 2004, Australia | Edad>70. Caída en el último año | Ejercicios en grupos de la comunidad. Medicamentos. Screening visual. Seguridad ambiental | MC. Caídas | 14 | MFES | No |
| MES | Sí | |||||
| Tennstedt et al44, 1998, Estados Unidos | Edad>60. Restricción de la actividad | Educación grupal | MC | 1,5 | FES adaptada | Sí |
| Ejercicios | Restricción de actividad | |||||
| Riesgo de caídas | ||||||
| Seguridad | PCOF | No | ||||
| FM | Sí | |||||
| Zhang et al45, 2006, Japón | Edad>60. Ambulatorio | Tai-chi | MC | 2 | FES | Sí |
| Función física | ||||||
| Barnett et al46, 2003, Australia | Edad>65. Riesgo de caídas | Ejercicio físico | Caídas | 6 | FF | No |
| Información para evitar caídas | ||||||
| Li et al47,48, 2005, Estados Unidos | Edad>70. Inactivos | Tai-chi | Caídas | 6 | SAFE | Sí |
| ABC | Sí | |||||
| Yates et al49, 2001, Estados Unidos | Edad>65. Ambulatorio | Multifactorial | Factores de riesgo de caídas | 2,5 | FES adaptada | Sí |
| Ejercicio físico | ||||||
| Factor ambiental | ||||||
| Nutrición | ||||||
| Van Haastregt et al50, 2000, Holanda | Edad>70. Caídas previas y deterioro de la movilidad | Visita domiciliaria | Caídas | 12 | FES adaptada | Sí |
| Factor ambiental | Deterioro de movilidad | |||||
| Educación sanitaria | ||||||
| Cameron et al51, 2000, Australia | Mujeres >75. Riesgo de fractura del fémur | Uso de protector de la cadera | Fractura | 4 | FF | No |
| FES | Sí | |||||
| Tinetti et al52, 1994, Estados Unidos | Edad>70. Más de un factor de riesgo de caídas | Multifactorial | Caídas | 12 | FES adaptada | Sí |
ABC: Activities-specific Balance and Confidence Scale ‘escala de confianza y equilibrio en las actividades específicas’; FES: Fall Efficacy Scale ‘escala de eficacia en caídas’; FF: un solo ítem para medir el miedo a caerse; FM: habilidad percibida para manejar el riesgo de caídas; GI: grupo de intervención; MC: miedo a caerse; MES: escala de eficacia en movilidad; MFES: escala de eficacia en caídas modificada; PCOF: control percibido sobre la caída; SAFE: encuesta de actividades y temor de caída en la tercera edad.
Las primeras intervenciones recomendaban incluir educación, consideraciones sobre la seguridad ambiental, discusión sobre conductas de riesgo y entrenamiento físico43,48,53. Myers consideraba que crear confianza sobre la eficacia en relación con la caída era crucial, además de sugerir que era importante un buen entrenamiento físico. Los objetivos de la educación en la intervención sobre el MC consistían en suministrar información y consejos sobre las caídas, las lesiones relacionadas e inculcar confianza en sus habilidades y sobre su capacidad de control ante una posible caída. Simultáneamente se deben entrenar para motivarlos con el fin de que no tengan pensamientos derrotistas sobre dicho miedo, educando al anciano para que disponga de una evaluación realista sobre su concepto y riesgo de caídas, lo cual es complementado con estrategias fundamentalmente de entrenamiento físico para incrementar su propio control sobre el miedo en orden a reducir las caídas e incrementar su actividad física. Las modificaciones de las barreras ambientales en reducir las caídas era un componente estándar que se administraba en la mayoría de los programas. Al suministrar información a los ancianos pueden reconocer y alterar los factores ambientales que incrementan el riesgo de caídas, permitiéndoles tomar el control sobre este aspecto. Se debería plantear la formación como una discusión sobre riesgos, ya que los ancianos necesitan aprender a preguntar sobre la asistencia para que cuando ellos se encuentren en una situación de riesgo, puedan estar preparados. Necesitan sentirse confortables discutiendo su miedo con los familiares, amigos y profesionales sanitarios. Walker et al4 notaron que aquellos que podían hablar sobre su MC tendrían menos probabilidad de restringir su actividad y podrían permanecer más activos.
La mejoría o el mantenimiento del nivel del entrenamiento físico del anciano ha sido la clave de muchos programas de reducción del riesgo de caídas. Diferentes programas de ejercicios individualizados han demostrado su eficacia para reducir el MC. La mayoría de los programas incluyen educación que enfatiza sobre los beneficios de los ejercicios para mejorar fuerza, equilibrio, etc. Tennstedt et al22 sugirieron que la mayor atención se debería de prestar a las habilidades en recuperarse de una caída y al manejo de la caída en sí misma como parte del programa de entrenamiento físico. El énfasis se ha realizado sobre intervenciones físicas más que en aspectos de cambios de conducta, a pesar de que la literatura médica sugiere que el MC es más complejo que el problema físico.
El éxito en el descenso del MC depende, al menos en parte, de la habilidad de restaurar la confianza de la persona en su propia movilidad. Reducir el riesgo de caída puede no ser suficiente para reducir el MC, porque este miedo es en algún modo independiente del riesgo de caída. El éxito en la movilidad al realizar las actividades sobre una base regular puede construir su confianza cuando se combina con conocimientos sobre las caídas, sus riesgos y la tranquilidad de poder preguntar a los diferentes profesionales cuando ellos lo necesiten.
Estudios realizados en EspañaEl tema que revisamos está comenzando a suscitar un interés creciente y posiblemente en los próximos años irán apareciendo en la literatura médica los resultados de los diferentes estudios, no obstante, cabe destacar que ya están mostrándose algunos resultados ante dicha expectativa en nuestro país, como lo demuestra el reciente artículo publicado por Alarcón et al54 sobre una revisión sistemática del MC, en donde se analiza si el uso de diferentes métodos de evaluar el MC modifica los factores de riesgo de tenerlo y sus consecuencias. Esta revisión demuestra en sus resultados que hay una gran diversidad de métodos de evaluar el MC, agrupables en tres tipos: a) los que preguntan directamente sobre su existencia; b) los que preguntan sobre la limitación de la actividad por dicho miedo, y c) los que utilizan escalas que detectan y cuantifican el miedo. Los factores de riesgo y las consecuencias son similares en los diferentes estudios revisados, especialmente los que emplean preguntas directas, destacando como conclusión por sus autores que la población de estudio, el objetivo y el tiempo disponible condicionan la elección del método de valoración del MC. Con anterioridad, otros autores, como Pérez Jara et al55, habían aportado su amplia experiencia sobre el MC. También Alarcón et al56 describieron un estudio prospectivo de pacientes con fractura del fémur admitidos a una sala de ortogeriatría, en donde se valoró la presencia de MC, objetivándose una prevalencia baja del 5,1% en la muestra estudiada.
En la Revista Española de Geriatría y Gerontología han ido apareciendo diversas publicaciones en relación con las caídas. Así, en el 2001 se describían datos básicos de epidemiología, como es el registro de caídas57, pero a lo largo de los siguientes años se ha ido profundizando en las distintas esferas en relación con las caídas, como nuevos datos epidemiológicos58–60, evaluación del riesgo61–63, sobre su prevención64,65, etc. Incluso este interés se ha visto reflejado por otros autores españoles en otras revistas científicas66–70.
Futuras investigacionesSe necesitarán futuras investigaciones en los diferentes puntos de interés, tales como su medición, su prevalencia, los factores de riesgo implicados, su manejo, pronóstico, etc. La mayoría de los estudios realizados hasta la fecha son transversales, por lo que se necesitan estudios longitudinales y prospectivos. También debemos tener en cuenta que algunas de las muestras utilizadas en estudios previos pueden subestimar el verdadero efecto17. En la tabla 2 se sugieren algunos puntos relevantes que nos podrán ayudar a profundizar en el conocimiento de este tema en futuras investigaciones, ya que se hace necesario intervenir para frenar esta espiral.
Temas para futuras investigaciones que serían necesarias para el miedo a caerse
| 1. Delimitar su prevalencia en los distintos grupos de poblaciones ancianas |
| 2. Identificar los grupos con mayor riesgo de desarrollarlo |
| 3. Comprender completamente el rol de cada uno de los factores en su contexto multifactorial |
| 4. Conocer la fiabilidad y validez de las distintas escalas de valoración |
| 5. Identificar los umbrales de puntuación de las distintas escalas |
| 6. Conocer cuáles son las intervenciones más adecuadas |
| 7. Saber cuáles son los aspectos individuales de los distintos programas multidimensionales que necesitarían ser estudiados y comparados en los distintos ensayos clínicos |
| 8. Determinar las razones subyacentes por las cuales los ancianos reducen sus actividades |
| 9. Identificar las estrategias para fomentar un grado sano de cautela para hacer actividades ante un insaludable nivel de miedo que conduzca a restricciones en las actividades |
| 10. Investigar el grupo específico de ancianos que elige realizar actividades a pesar de reconocer presentar miedo a caerse |
Podemos concluir con varias implicaciones para cualquier investigación en el MC: los tipos de intervención para reducirlo se justifican por los buenos resultados; debería evaluarse en estudios que se dirijan a factores relevantes, tales como las caídas, la restricción en la actividad y la fragilidad, suministrando más claridad sobre la efectividad de las intervenciones; deberían tener suficiente potencia y ser de una elevada calidad metodológica, comparados con otros ensayos y, por último, la FES internacional debería ser la usada para facilitar la comparación de los resultados entre las diferentes muestras de los diversos países. Por otra parte, los análisis de los distintos subgrupos nos pueden dar una idea de la eficacia de la intervención en personas con características diferentes (por ejemplo, con diferentes niveles iniciales de MC), ayudándonos a dirigirnos a las poblaciones más adecuadas con intervenciones mucho más específicas y eficaces.