En este trabajo se revisa la evolución histórica de los diferentes modelos de cooperación entre los servicios de traumatología y geriatría para la atención a los pacientes con fractura de cadera. Se mencionan las unidades ortogeriátricas de pacientes subagudos y se hace un énfasis especial en los equipos geriátricos consultores y las unidades de ortogeriatría para pacientes agudos, y se detallan los beneficios que estos sistemas asistenciales aportan al paciente y al sistema sanitario. Se revisan los estudios de medicina basada en pruebas que avalan este tipo de asistencia a pacientes con fractura de cadera en fase aguda y las recomendaciones de las sociedades científicas implicadas en el cuidado de estos enfermos. Se analizan los aspectos relacionados con el coste de la asistencia. Por último, se propone la expresión “ortogeriatría” como denominación común para esta actividad y se expone la necesidad de una mejor asistencia futura.
The present article reviews the historical development of several collaborative care models between orthopaedic and geriatrics departments for the care of patients with hip fracture. Subacute orthogeriatric units are described and special emphasis is placed on geriatric consulting teams and acute orthogeriatric units, as well as on their benefits for the patient and the healthcare service. We also review evidence-based studies that support this type of care for patients with acute hip fracture and guidelines from scientific associations involved in the care of these patients. The cost of care is also analyzed. Lastly, the term “orthogeriatrics” is proposed as a common term for this activity and the need for improved future care is discussed.
La fractura de cadera (FC), la complicación más grave de la osteoporosis, es un problema de salud frecuente en el anciano. En España se producen más de 30.000 FC al año, con una incidencia anual de 500 casos/100.000 ancianos1-4. Nos encontramos en un país "de riesgo medio" para la aparición de este problema5. Se ha estimado un incremento de incidencia entre el 0,4 y el 3% anual, un crecimiento superior al esperable por el envejecimiento de la población6-11. Pero no está claro si esta tendencia al alza se mantendrá, pues existen datos de EE. UU. y Europa que muestran una desaceleración de la incidencia en los últimos 10 años, quizá como consecuencia de la introducción de los fármacos antirresortivos en el tratamiento de la osteoporosis12. La edad media de los pacientes afectados es elevada; actualmente está cerca de los 80 años y la frecuencia es muy superior en las mujeres, con 3 a 4 casos por cada caso en los varones1,2,4,8.
Los objetivos del tratamiento de la FC son conservar la vida y mantener la función. Ese tratamiento incluye la hospitalización urgente, la intervención quirúrgica para reducir y estabilizar la fractura, la atención en el postoperatorio y la recuperación funcional. La fase aguda incluye el tiempo desde el momento de la fractura hasta que el paciente está suficientemente estable como para ser dado de alta del hospital general. Su duración abarca desde varios días hasta unas dos semanas, según los casos. La mortalidad en la fase aguda es baja (alrededor del 5% en España)2,4. Superada esa fase, la reintegración del paciente a su medio habitual es el principal objetivo asistencial.
A pesar de tratarse de un proceso frecuente y hasta cotidiano (estos pacientes ocupan del 20 al 25% de las camas de los servicios de traumatología) en los sistemas sanitarios, existe una enorme variabilidad en aspectos relacionados con el manejo y el curso evolutivo de los pacientes1,2,4,13-27. Por ejemplo, hay variaciones notables en el porcentaje de pacientes que no son intervenidos (el 0 al 31%), en las cifras de mortalidad en la fase aguda (entre el 0 y el 12%) o en la tasa de altas al nivel residencial previo (entre el 24 y el 97%). Los indicadores asistenciales muestran también grandes diferencias entre hospitales, por ejemplo en los días de estancia (entre 8 y 29 de media) o en el número de enfermos derivados a residencias y unidades de larga estancia (entre el 17 y el 63%). Podría decirse que el lugar donde un paciente sea tratado condicionará en gran medida el curso de su proceso.
Durante los últimos 40 años, la implicación de la geriatría en el tratamiento de estos pacientes ha sido progresivamente creciente. En este artículo se revisan la evolución histórica, los fundamentos y los beneficios de la colaboración de la geriatría en el manejo de la FC durante la fase aguda. El tratamiento del anciano con esta afección constituye un continuum en el que siguen fases también muy importantes para la recuperación de la autonomía personal y su vuelta a la comunidad, pero no son abordadas en este trabajo. En un artículo posterior se tratan algunos aspectos clínicos importantes para el paciente geriátrico ingresado en el hospital de agudos con FC.
EVOLUCIÓN HISTÓRICA DE LA COLABORACIÓN ENTRE GERIATRÍA Y TRAUMATOLOGÍALos orígenes: la colaboración en fase subagudaLas primeras experiencias de unidades específicas atendidas conjuntamente por geriatras y ortopedas-traumatólogos datan de los años sesenta y proceden de los hospitales de Hastings y Stoke-on-Trent28,29. Si bien ambas fueron similares, el conocido como "modelo de Hastings" fue el que tuvo mayor difusión. Este esquema surge de la colaboración entre un servicio de ortopedia situado en un hospital con actividad quirúrgica y una unidad de geriatría ubicada en otro hospital cercano. Una parte de los pacientes, los más complejos clínica o funcionalmente, eran derivados una semana después de la intervención quirúrgica y recibían cuidados geriátricos y de rehabilitación en una fase subaguda, durante unas 5 semanas30. Este modelo de atención, similar al practicado en la actualidad en las unidades de media estancia geriátricas, se basó en una serie de premisas: a) la selección de pacientes, admitiendo para el traslado el subgrupo de pacientes intermedio, es decir, los que no presentaban una recuperación espontánea rápida pero que eran candidatos a una recuperación funcional (no portadores de un deterioro irreversible); b) el tratamiento en una sala diferente y específica, con enfermería y fisioterapia dedicadas a su tratamiento; c) la responsabilidad del tratamiento diario a cargo de un geriatra; d) la existencia de un pase de visita semanal conjunto de todo el equipo, que incluía al geriatra, al ortopeda, enfermera, fisioterapeuta y trabajadora social, y e) los objetivos compartidos por todos eran realizar una cirugía temprana, rehabilitación inmediata, atención médica especializada y orientación a la recuperación funcional y vuelta al medio habitual28,31,32. Los resultados iniciales fueron muy favorables, tanto por poder ofrecer rehabilitación a pacientes con posibilidades de mejora como por liberar precozmente camas útiles para pacientes más agudos. Respecto al resultado funcional, los autores describen que el 65% de los mayores de 80 años que vivían en domicilio pudo volver a él tras el alta31 y que el 82% de los pacientes que sobrevivieron a la fractura pudo ser dado de alta hospitalaria29.
Gran parte del éxito de este modelo residió en la capacidad de innovación y de trabajo en equipo de sus creadores y responsables: Michael Devas, un cirujano ortopédico, y Bobby Irvine, un geriatra (fig. 1). Ambos compartieron una visión clara de la repercusión que supone para la paciente anciana el padecer una FC y que el objetivo principal con ella es la recuperación de la función. Devas, consciente de estar proponiendo un modelo asistencial innovador, relata en un trabajo: "a falta de un nombre mejor, le llamé Unidad de Ortopedia Geriátrica"28.
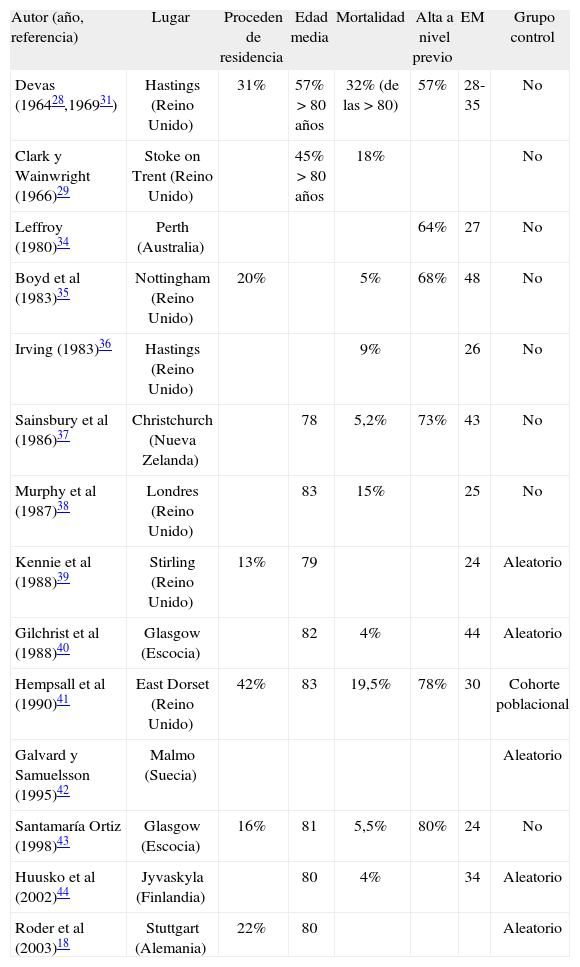
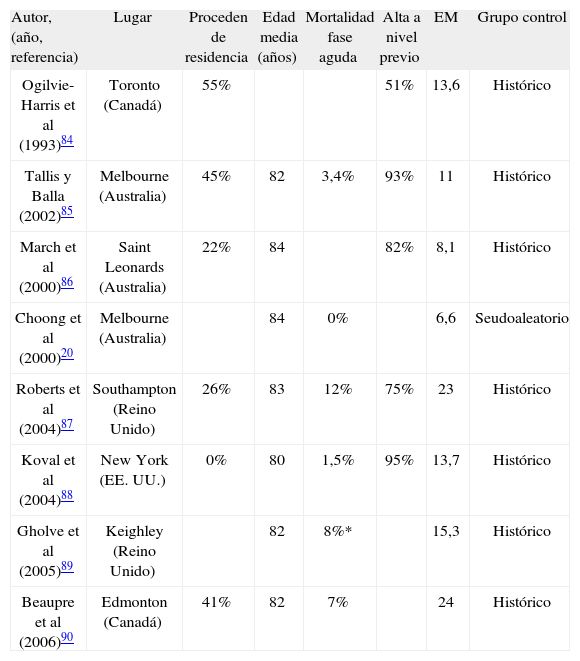
Todo lo anterior, junto a su habilidad para comunicar los resultados de su colaboración durante los años sesenta y setenta, hizo que el sistema se difundiera y numerosos hospitales aplicaran modelos similares33. Son muy frecuentes en la literatura científica las descripciones de unidades basadas en el modelo de Hastings, especialmente durante los años ochenta, no sólo en el Reino Unido sino también en otros países de Europa y en Nueva Zelanda (tabla 1)18,28,29,31,33,34. Se trata de unidades específicas para la derivación de pacientes pasada la fase aguda, que tienen un alto contenido rehabilitador y de reintegración al entorno previo del paciente y refieren estancias medias de entre 25 y 45 días.
Colaboración ortogeriátrica en fase subaguda. Referencias de descripciones de unidades ortogeriátricas clásicas
| Autor (año, referencia) | Lugar | Proceden de residencia | Edad media | Mortalidad | Alta a nivel previo | EM | Grupo control |
| Devas (196428,196931) | Hastings (Reino Unido) | 31% | 57%>80 años | 32% (de las>80) | 57% | 28-35 | No |
| Clark y Wainwright (1966)29 | Stoke on Trent (Reino Unido) | 45%>80 años | 18% | No | |||
| Leffroy (1980)34 | Perth (Australia) | 64% | 27 | No | |||
| Boyd et al (1983)35 | Nottingham (Reino Unido) | 20% | 5% | 68% | 48 | No | |
| Irving (1983)36 | Hastings (Reino Unido) | 9% | 26 | No | |||
| Sainsbury et al (1986)37 | Christchurch (Nueva Zelanda) | 78 | 5,2% | 73% | 43 | No | |
| Murphy et al (1987)38 | Londres (Reino Unido) | 83 | 15% | 25 | No | ||
| Kennie et al (1988)39 | Stirling (Reino Unido) | 13% | 79 | 24 | Aleatorio | ||
| Gilchrist et al (1988)40 | Glasgow (Escocia) | 82 | 4% | 44 | Aleatorio | ||
| Hempsall et al (1990)41 | East Dorset (Reino Unido) | 42% | 83 | 19,5% | 78% | 30 | Cohorte poblacional |
| Galvard y Samuelsson (1995)42 | Malmo (Suecia) | Aleatorio | |||||
| Santamaría Ortiz (1998)43 | Glasgow (Escocia) | 16% | 81 | 5,5% | 80% | 24 | No |
| Huusko et al (2002)44 | Jyvaskyla (Finlandia) | 80 | 4% | 34 | Aleatorio | ||
| Roder et al (2003)18 | Stuttgart (Alemania) | 22% | 80 | Aleatorio |
EM: estancia media (días).
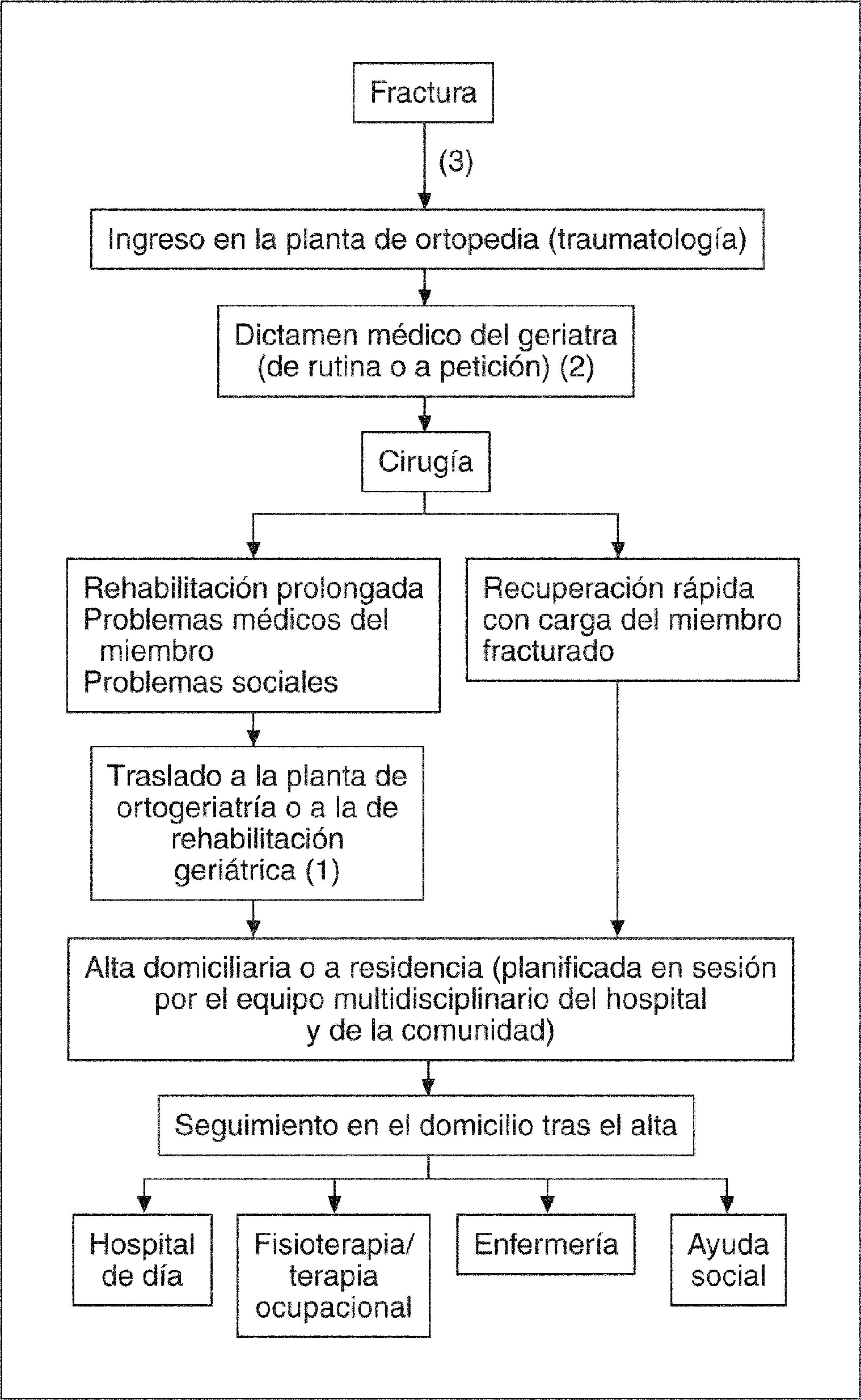
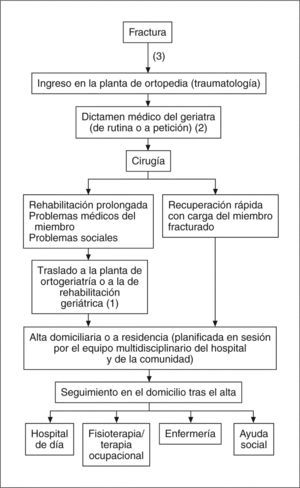
En 1989, el Royal College of Physicians of London (RCPL) publicó el documento "Fractured neck of femur. Prevention and management"45, donde se hace un reconocimiento expreso del modelo de Hastings y se propone un esquema de actuación por parte de los geriatras (fig. 2) difundido en diferentes medios46,47. Se propone el tratamiento de determinados pacientes tras una FC en unidades ortogeriátricas (o en unidades de rehabilitación geriátrica mixtas) y, aunque de forma más discreta, se mencionan otros modelos, como la evaluación clínica por el geriatra desde el momento preoperatorio. En España, los principios y la práctica de la actividad ortogeriátrica en pacientes subagudos se han llevado a cabo en las unidades de media estancia (de convalecencia o de recuperación funcional) en las que constituyen el segundo motivo de ingreso tras los accidentes cerebrovasculares48-50.
Modelo operativo de manejo combinado de las fracturas de cadera entre los servicios de ortopedia y geriatría (modificado del informe del Royal College of Physicians of London de 198945). La localización de los números entre paréntesis es de los autores e indica los diferentes momentos posibles de colaboración:
(1) propuesta clásica de derivación y tratamiento conjunto en la unidad de ortogeriatría para pacientes subagudos; (2) propuesta de manejo por el geriatra/equipo consultor de geriatría durante la fase aguda, y (3) ingreso directo en una unidad de ortogeriatría de agudos con responsabilidad compartida.
Alrededor de 1980 aparecen las primeras descripciones formales de los equipos consultores geriátricos (ECG) originadas en hospitales americanos en los que no existía servicio de geriatría, concretamente en Rochester y Nueva York51,52. La posibilidad de interconsulta a geriatría probablemente era común en el Reino Unido en los años ochenta15,53, aunque no fuera descrita formalmente. En cualquier caso, los primeros consultores en pacientes agudos con FC publican sus experiencias en la segunda mitad de los años ochenta15,21,54,55.
La eficacia de la actividad que realizan los equipos consultores geriátricos en algunos servicios ha sido controvertida por diferentes autores56-60 pero no ocurre así en las salas de traumatología, salvo algún rechazo puntual23. En estas salas han sido, en general, bien recibidos por los profesionales y sus resultados los han hecho imprescindibles desde muy pronto. Este sistema de atención permitió trasladar las habilidades clínicas y el manejo de casos de la geriatría a plantas hospitalarias donde no había estado presente antes. El esquema de su funcionamiento basado en el modelo de atención del RCPL, se presenta en la figura 2 señalado con el número 2; el geriatra atiende al paciente ingresado a cargo del servicio de traumatología desde una fase temprana del ingreso. Existen diferentes niveles de intensidad, desde los que realizan únicamente visitas o sesiones conjuntas con frecuencia semanal, hasta los que realizan el seguimiento diario de los pacientes durante toda la fase aguda. El acceso temprano al paciente por parte del equipo de geriatría posibilita la atención en una fase inicial, que abarca el preoperatorio, los cuidados postoperatorios, la prevención y el tratamiento de complicaciones, la coordinación de la recuperación funcional y la planificación del alta. Cuanto más precoz e intensa es la intervención geriátrica, se obtienen mejores resultados61.
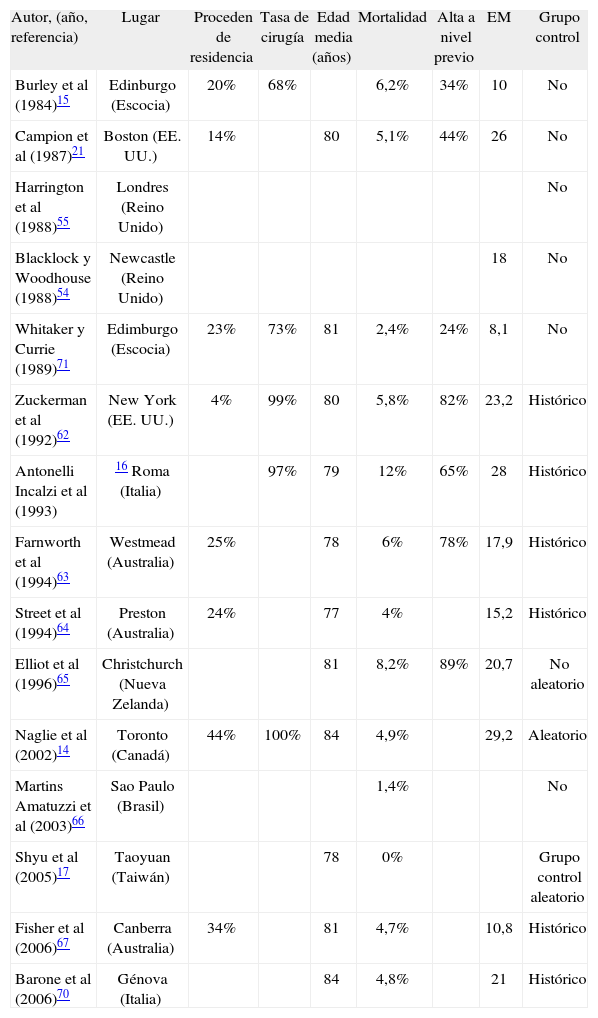
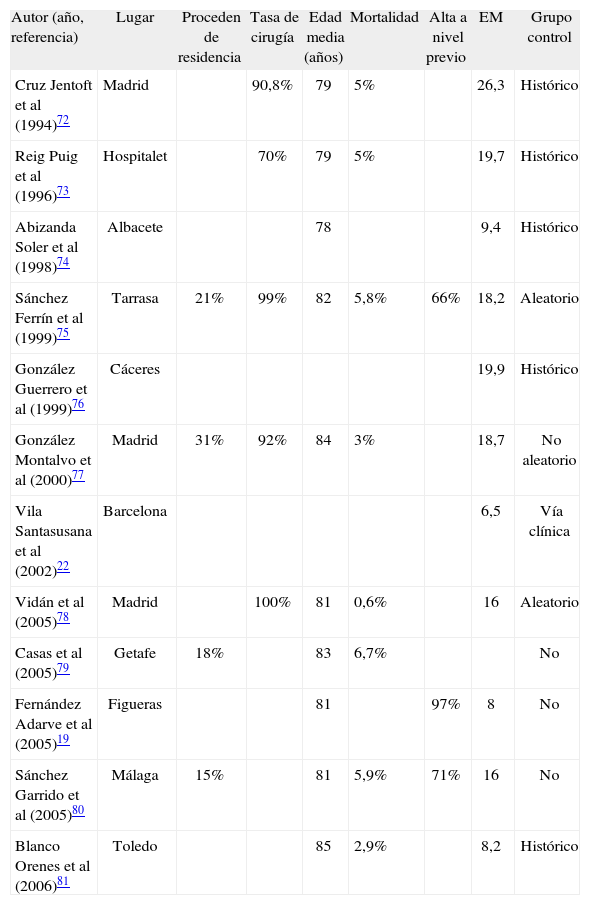
Como había ocurrido con las unidades de ortogeriatría de pacientes subagudos, pronto proliferaron publicaciones que describieron experiencias sobre la actividad de los ECG en pacientes con FC14-17,19,21,22,54,55,62-68. En una revisión que no pretende ser exhaustiva, hemos encontrado 15 descripciones de experiencias de este tipo procedentes de Inglaterra, Escocia, Irlanda del Norte, EE. UU., Italia, Australia, Nueva Zelanda, Canadá, Brasil, Taiwán y Suiza (tabla 2) y de diferentes zonas de España, donde se han descrito experiencias de ortogeriatría en pacientes agudos en al menos 12 hospitales (tabla 3). La mayoría de los trabajos fueron publicados en los años noventa y los primeros años de la década del 2000. Se refieren diferentes cifras de edad media de los casos (entre 77 y 85 años) y tasas muy variables de pacientes procedentes de residencias de ancianos (entre el 4 y el 44%). La mortalidad oscila entre el 0 y el 12% pero en la mayoría se sitúa entre el 3 y el 7%. El rango de variación es aún mayor en la estancia hospitalaria, pues varía entre 6 y 29 días, si bien en la mitad de los casos su duración es entre 10 y 20 días. Muchos estudios han evaluado la utilidad mediante la comparación con un grupo control, aunque no siempre aleatorio, y los resultados han sido generalmente favorables, como se expone más adelante. Su puesta en marcha ha tenido muy buena percepción en los profesionales, debido a los beneficios para los pacientes y las mejoras asistenciales a nivel de gestión. Actualmente éste es un modelo muy extendido en la atención geriátrica a pacientes con fractura de cadera en fase aguda. El 85% de los servicios de geriatría ingleses cuentan con alguna actividad de este tipo83 y muchos de los españoles también.
Colaboración ortogeriátrica en fase aguda. Descripciones de intervenciones geriátricas en salas de traumatología fuera de España
| Autor, (año, referencia) | Lugar | Proceden de residencia | Tasa de cirugía | Edad media (años) | Mortalidad | Alta a nivel previo | EM | Grupo control |
| Burley et al (1984)15 | Edinburgo (Escocia) | 20% | 68% | 6,2% | 34% | 10 | No | |
| Campion et al (1987)21 | Boston (EE. UU.) | 14% | 80 | 5,1% | 44% | 26 | No | |
| Harrington et al (1988)55 | Londres (Reino Unido) | No | ||||||
| Blacklock y Woodhouse (1988)54 | Newcastle (Reino Unido) | 18 | No | |||||
| Whitaker y Currie (1989)71 | Edimburgo (Escocia) | 23% | 73% | 81 | 2,4% | 24% | 8,1 | No |
| Zuckerman et al (1992)62 | New York (EE. UU.) | 4% | 99% | 80 | 5,8% | 82% | 23,2 | Histórico |
| Antonelli Incalzi et al (1993) | 16 Roma (Italia) | 97% | 79 | 12% | 65% | 28 | Histórico | |
| Farnworth et al (1994)63 | Westmead (Australia) | 25% | 78 | 6% | 78% | 17,9 | Histórico | |
| Street et al (1994)64 | Preston (Australia) | 24% | 77 | 4% | 15,2 | Histórico | ||
| Elliot et al (1996)65 | Christchurch (Nueva Zelanda) | 81 | 8,2% | 89% | 20,7 | No aleatorio | ||
| Naglie et al (2002)14 | Toronto (Canadá) | 44% | 100% | 84 | 4,9% | 29,2 | Aleatorio | |
| Martins Amatuzzi et al (2003)66 | Sao Paulo (Brasil) | 1,4% | No | |||||
| Shyu et al (2005)17 | Taoyuan (Taiwán) | 78 | 0% | Grupo control aleatorio | ||||
| Fisher et al (2006)67 | Canberra (Australia) | 34% | 81 | 4,7% | 10,8 | Histórico | ||
| Barone et al (2006)70 | Génova (Italia) | 84 | 4,8% | 21 | Histórico |
EM: estancia media (días).
Colaboración ortogeriátrica en fase aguda. Descripciones de intervenciones geriátricas en salas de traumatología en España
| Autor (año, referencia) | Lugar | Proceden de residencia | Tasa de cirugía | Edad media (años) | Mortalidad | Alta a nivel previo | EM | Grupo control |
| Cruz Jentoft et al (1994)72 | Madrid | 90,8% | 79 | 5% | 26,3 | Histórico | ||
| Reig Puig et al (1996)73 | Hospitalet | 70% | 79 | 5% | 19,7 | Histórico | ||
| Abizanda Soler et al (1998)74 | Albacete | 78 | 9,4 | Histórico | ||||
| Sánchez Ferrín et al (1999)75 | Tarrasa | 21% | 99% | 82 | 5,8% | 66% | 18,2 | Aleatorio |
| González Guerrero et al (1999)76 | Cáceres | 19,9 | Histórico | |||||
| González Montalvo et al (2000)77 | Madrid | 31% | 92% | 84 | 3% | 18,7 | No aleatorio | |
| Vila Santasusana et al (2002)22 | Barcelona | 6,5 | Vía clínica | |||||
| Vidán et al (2005)78 | Madrid | 100% | 81 | 0,6% | 16 | Aleatorio | ||
| Casas et al (2005)79 | Getafe | 18% | 83 | 6,7% | No | |||
| Fernández Adarve et al (2005)19 | Figueras | 81 | 97% | 8 | No | |||
| Sánchez Garrido et al (2005)80 | Málaga | 15% | 81 | 5,9% | 71% | 16 | No | |
| Blanco Orenes et al (2006)81 | Toledo | 85 | 2,9% | 8,2 | Histórico |
EM: estancia media (días).
Un sistema de atención parcialmente diferente es el empleado en las vías clínicas (VC). Éstas son mapas de cuidados en los que se especifican las acciones a realizar con el paciente, que concretan el profesional y el momento en que deben ejecutarse. Facilitan la asistencia de una forma eficiente, aplicando las recomendaciones de las guías de práctica clínica y reduciendo la variabilidad. Existen al menos 8 descripciones en la literatura científica de VC de FC que incluyen la colaboración del geriatra y presentan, en general, buenos resultados al comparar con controles históricos (tabla 4)20,84-90. Un estudio español evalúa la aplicación de una VC, sin y con participación de un geriatra consultor, y encuentra mejores resultados a favor de la intervención de éste22. Sin embargo, la aplicación de VC en la FC no resulta tan útil como en otros procesos quirúrgicos electivos, a causa de la elevada heterogeneidad que presentan los ancianos con FC, lo que provoca un curso clínico poco predecible y una gran variabilidad en la evolución que dificulta la aplicación de los mapas de cuidados91-93. Quizá su utilidad sea mayor en hospitales con un número de FC pequeño que no justifique la puesta en marcha de estructuras de ortogeriatría más complejas91.
Colaboración ortogeriátrica en fase aguda. Descripciones de vías clínicas que incluyen seguimiento geriátrico
| Autor, (año, referencia) | Lugar | Proceden de residencia | Edad media (años) | Mortalidad fase aguda | Alta a nivel previo | EM | Grupo control |
| Ogilvie-Harris et al (1993)84 | Toronto (Canadá) | 55% | 51% | 13,6 | Histórico | ||
| Tallis y Balla (2002)85 | Melbourne (Australia) | 45% | 82 | 3,4% | 93% | 11 | Histórico |
| March et al (2000)86 | Saint Leonards (Australia) | 22% | 84 | 82% | 8,1 | Histórico | |
| Choong et al (2000)20 | Melbourne (Australia) | 84 | 0% | 6,6 | Seudoaleatorio | ||
| Roberts et al (2004)87 | Southampton (Reino Unido) | 26% | 83 | 12% | 75% | 23 | Histórico |
| Koval et al (2004)88 | New York (EE. UU.) | 0% | 80 | 1,5% | 95% | 13,7 | Histórico |
| Gholve et al (2005)89 | Keighley (Reino Unido) | 82 | 8%* | 15,3 | Histórico | ||
| Beaupre et al (2006)90 | Edmonton (Canadá) | 41% | 82 | 7% | 24 | Histórico |
EM: estancia media (días). *Mortalidad en los primeros 30 días.
Se ha descrito otro modelo de atención por equipos multidisciplinarios, definido como "sistema de tránsito rápido" para pacientes con FC, que se basa en una evaluación rápida y el alta temprana tras la intervención con apoyo de hospitalización a domicilio33,94-97. Ha obtenido buenos resultados en el sentido de reducción de la estancia hospitalaria y los costes, incremento de las tasas de alta a domicilio y reducción de la mortalidad98. A pesar de sus buenos resultados, su puesta en práctica se ha limitado a muy pocos hospitales.
Las unidades ortogeriátricas de agudosTras la aparición de las unidades de ortogeriatría en los años sesenta y la incorporación de la interconsulta ortogeriátrica a los pacientes agudos en los años ochenta y noventa, y viendo los buenos resultados obtenidos con la colaboración estrecha entre traumatólogos y geriatras, puede plantearse si el siguiente paso será la creación de unidades ortogeriátricas estructurales para pacientes con FC desde la fase aguda.
En las unidades de ortogeriatría de agudos los pacientes ingresan desde el servicio de urgencias en una unidad de responsabilidad compartida entre ambas especialidades. El fundamento para ello es que la mayoría de estos pacientes cumple los criterios habituales de paciente geriátrico y "sólo se distinguen de los ingresados en geriatría en que además tienen una fractura"47,99. En el diagrama de tratamiento de la fractura de cadera del Royal College of Physicians de Londres, la unidad ortogeriátrica de agudos se sitúa a partir del punto (3) de la figura 2, y su enfoque se dirige a intensificar la coordinación entre ambos servicios compartiendo la responsabilidad del tratamiento. Siguen a cargo de traumatología las decisiones sobre el tratamiento y seguimiento de la fractura, motivo principal del ingreso.
Por parte de geriatría, supone ejercer un control más intenso sobre el manejo clínico de los pacientes, facilitar una recuperación funcional más rápida y planificar la continuidad de cuidados de forma individualizada y temprana, y la derivación al nivel más adecuado a cada caso.
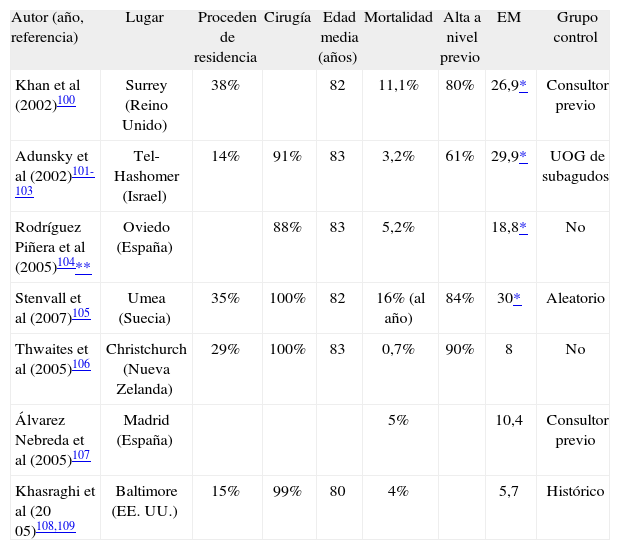
Existen referencias en la literatura científica (todas ellas publicadas en los últimos 5 años) de al menos 7 unidades de estas características en hospitales del Reino Unido, Israel, Nueva Zelanda, EE. UU., Suecia y España (tabla 5)100-109. Cuatro de ellas son unidades de ortogeriatría de agudos y subagudos, y abarcan la fase inicial y la de rehabilitación. Las 3 restantes son sólo de agudos. Las tasas descritas de pacientes que logran la reintegración al nivel previo son elevadas y las estancias medias, muy ajustadas (19 a 30 días las unidades de agudos-subagudos y 6 a 10 días las de agudos), pero la experiencia es todavía pequeña si se la compara con los anteriores modelos de asistencia a estos pacientes. Con todo, se considera que este modelo, con la máxima implicación de la geriatría, es el que puede proveer los más altos niveles de calidad asistencial a los ancianos con FC110 y podría ser un modelo en expansión en los próximos años, al menos en hospitales donde ingresan un elevado número de pacientes con FC83.
Colaboración ortogeriátrica en fase aguda. Unidades de responsabilidad conjunta entre geriatría y traumatología en pacientes con fractura de cadera en fase aguda
| Autor (año, referencia) | Lugar | Proceden de residencia | Cirugía | Edad media (años) | Mortalidad | Alta a nivel previo | EM | Grupo control |
| Khan et al (2002)100 | Surrey (Reino Unido) | 38% | 82 | 11,1% | 80% | 26,9* | Consultor previo | |
| Adunsky et al (2002)101-103 | Tel-Hashomer (Israel) | 14% | 91% | 83 | 3,2% | 61% | 29,9* | UOG de subagudos |
| Rodríguez Piñera et al (2005)104** | Oviedo (España) | 88% | 83 | 5,2% | 18,8* | No | ||
| Stenvall et al (2007)105 | Umea (Suecia) | 35% | 100% | 82 | 16% (al año) | 84% | 30* | Aleatorio |
| Thwaites et al (2005)106 | Christchurch (Nueva Zelanda) | 29% | 100% | 83 | 0,7% | 90% | 8 | No |
| Álvarez Nebreda et al (2005)107 | Madrid (España) | 5% | 10,4 | Consultor previo | ||||
| Khasraghi et al (20 05)108,109 | Baltimore (EE. UU.) | 15% | 99% | 80 | 4% | 5,7 | Histórico |
EM: estancia media (días); UOG: unidad ortogeriátrica.
Dos anotaciones son necesarias para finalizar este apartado. En primer lugar hay que aclarar que la aparición y el desarrollo de nuevos modelos de atención al proceso de fractura de cadera en el paciente geriátrico no excluyen la pertinencia de los modelos previos. Concretamente, el tratamiento de pacientes en las unidades de media estancia (de convalecencia o de recuperación funcional) mantiene su vigencia en la actualidad y coexiste con naturalidad con los nuevos modelos de atención a estos pacientes48-50. Las acciones que se llevan a cabo en la fase aguda pretenden mejorar la fase inicial del proceso de asistencia, posibili tando la mejor evolución del enfermo en momentos posteriores. En segundo lugar, debe tenerse en cuenta que la aplicación de los modelos de asistencia geriátrica deben huir de la rigidez y la uniformidad y adaptarse a las peculiaridades del hospital donde se implantan y a las características de los profesionales que los ponen en práctica, por lo que modelos asistenciales diferentes pueden funcionar bien en entornos diferentes, siempre que se mantengan los principios de la buena práctica geriátrica69.
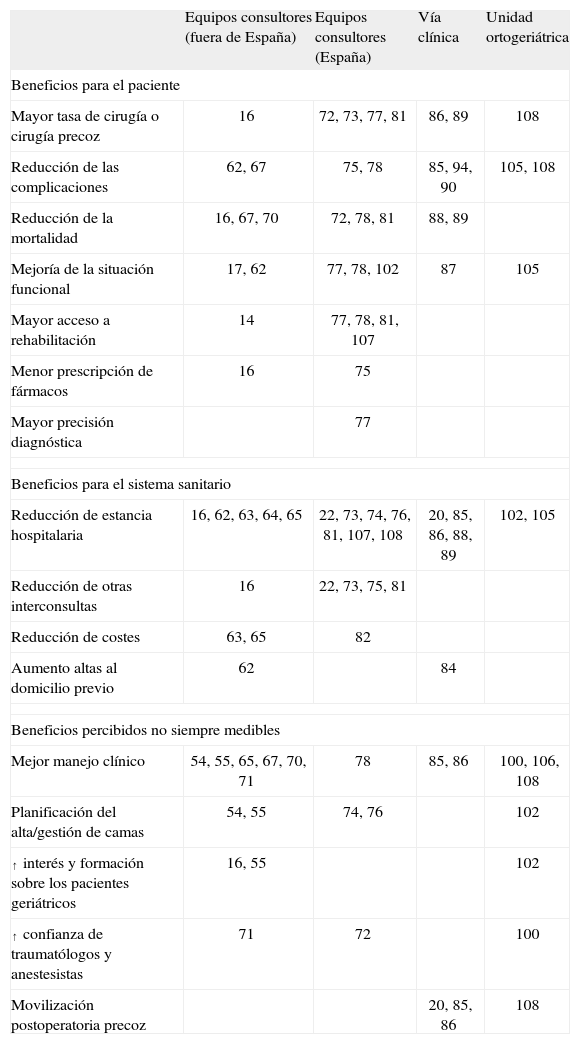
ORTOGERIATRÍA BASADA EN PRUEBAS Evaluación de la evidencia científicaDesde las primeras comparaciones de la intervención geriátrica con la asistencia tradicional en el tratamiento de pacientes con FC en fase aguda se fue teniendo noticia de una serie de ventajas clínicas para los enfermos y de mejoras asistenciales para el sistema sanitario. Un resumen de las principales se presenta en la tabla 6. Los resultados avalados por un mayor número de estudios son que este tipo de intervenciones obtiene en sus pacientes una reducción de las complicaciones (9 estudios), mayor tasa de cirugía o cirugía más precoz (8 estudios muestran este resultado), reducción de la mortalidad (8 estudios), mejoría de la situación funcional al alta o a largo plazo (7 estudios) y acortamiento de la estancia media hospitalaria (19 estudios). Existe otro tipo de resultados no cuantificados pero dignos de tenerse en cuenta, como la frecuente impresión de un mejor manejo clínico de la afección de los pacientes cuando colaboran geriatras que cuando son llevados sólo por traumatólogos (referido en 12 trabajos).
Beneficios aportados por la colaboración ortogeriátrica en la asistencia a pacientes con fractura de cadera en fase aguda al comparar con otros modelos de atención, según los diferentes tipos de estudios (los números se corresponden con las referencias bibliográficas de este trabajo)
| Equipos consultores (fuera de España) | Equipos consultores (España) | Vía clínica | Unidad ortogeriátrica | |
| Beneficios para el paciente | ||||
| Mayor tasa de cirugía o cirugía precoz | 16 | 72, 73, 77, 81 | 86, 89 | 108 |
| Reducción de las complicaciones | 62, 67 | 75, 78 | 85, 94, 90 | 105, 108 |
| Reducción de la mortalidad | 16, 67, 70 | 72, 78, 81 | 88, 89 | |
| Mejoría de la situación funcional | 17, 62 | 77, 78, 102 | 87 | 105 |
| Mayor acceso a rehabilitación | 14 | 77, 78, 81, 107 | ||
| Menor prescripción de fármacos | 16 | 75 | ||
| Mayor precisión diagnóstica | 77 | |||
| Beneficios para el sistema sanitario | ||||
| Reducción de estancia hospitalaria | 16, 62, 63, 64, 65 | 22, 73, 74, 76, 81, 107, 108 | 20, 85, 86, 88, 89 | 102, 105 |
| Reducción de otras interconsultas | 16 | 22, 73, 75, 81 | ||
| Reducción de costes | 63, 65 | 82 | ||
| Aumento altas al domicilio previo | 62 | 84 | ||
| Beneficios percibidos no siempre medibles | ||||
| Mejor manejo clínico | 54, 55, 65, 67, 70, 71 | 78 | 85, 86 | 100, 106, 108 |
| Planificación del alta/gestión de camas | 54, 55 | 74, 76 | 102 | |
| ↑ interés y formación sobre los pacientes geriátricos | 16, 55 | 102 | ||
| ↑ confianza de traumatólogos y anestesistas | 71 | 72 | 100 | |
| Movilización postoperatoria precoz | 20, 85, 86 | 108 | ||
Entre las dificultades que presenta la agrupación de los estudios debe considerarse no sólo la escasez de trabajos que cuentan con un grupo control y menos aun aleatorio, sino también las diferentes características de las intervenciones evaluadas y la heterogeneidad inherente a la población anciana con FC y la de cada muestra incluida en las diferentes series111.
Con todo, existen evidencias de mayor calidad. En 2000 se publicó un metaanálisis realizado para evaluar la eficacia y la eficiencia de los programas asistenciales dirigidos a tratar las FC en ancianos112. La actividad de los equipos consultores ortogeriátricos (que se denominaron geriatric hip fracture programme [GFP]) demostró mejorar la movilidad de los pacientes al alta, reducir la estancia media hospitalaria y aumentar el número de pacientes que recuperaron su nivel previo (ubicación) y ello, además, con una reducción global de costes económicos. Las recomendaciones de este metaanálisis incluyeron la puesta en marcha de equipos consultores.
Una revisión sistemática de los estudios controlados y observacionales existentes en la literatura científica refirió una evidencia limitada pero neta de los programas geriátricos en pacientes con FC en fase aguda en la reducción de la estancia hospitalaria, la reducción de las complicaciones y el aumento de la probabilidad de volver al domicilio previo113.
Algo más recientemente, en 2003, la Best Practice Evidence-Based Guideline del New Zealand Guidelines Group114, una guía diseñada para establecer los tratamientos más efectivos en base a la evidencia clínica disponible, establece la recomendación de que "los hospitales que tratan a pacientes mayores de 65 años con fractura de cadera deben ofrecer programas que incluyan valoración multidisciplinaria precoz por un equipo de geriatría" con una evidencia de grado A (el de mayor nivel).
También existen autores que no aceptan lo anteriormente expuesto115.
Recomendaciones institucionales sobre ortogeriatríaLas evidencias demostradas en la literatura científica se han comprobado en la práctica clínica en diferentes entornos. En las auditorías que evaluaron la coordinación de la asistencia a los ancianos con fractura de cadera realizadas por la Comisión de Auditorías del National Health Service en 1993 y 2000 se encontraron mejores resultados asistenciales en los servicios donde existía una relación formal (pases de visita conjuntos) entre traumatólogos y geriatras116,117. Como consecuencia, el Departamento de Salud inglés, en las recomendaciones asistenciales que establece en su National Service Framework for Older People de 2001 para la modernización y mejora de la calidad de los servicios de salud para las personas mayores, establece que "aquellos ancianos (con FC) con problemas complejos requerirán de la colaboración ortogeriátrica formal" y que "debe organizarse al menos una sala del hospital de agudos como centro de excelencia para la práctica ortogeriátrica"118, aunque todo ello sin definirse partidario de un modelo concreto de colaboración sobre los demás.
En la "Guía sobre Prevención y Tratamiento de la Fractura de Cadera en Ancianos" de la Red Intercolegiada Escocesa de 2002 se llega más lejos, recomendando que debe realizarse una valoración geriátrica integral completa (médica, funcional, mental y social) a los pacientes con fractura de cadera en el mismo servicio de urgencias, aunque ello con un nivel de evidencia bajo (grado D)119.
La British Orthopaedic Association (BOA) en su documento de revisión de la evidencia sobre la atención a los pacientes con fracturas por fragilidad, publicado en 2003 y revisado en 2007, en colaboración con la British Geriatrics Society (BGS)110, tras mencionar los diferentes dispositivos de colaboración ortogeriátrica recomienda el ingreso de los pacientes en salas de responsabilidad compartida entre traumatólogos y geriatras, por creer que este modelo aporta los mayores niveles de calidad en la fase aguda de la FC. En estas recomendaciones se mencionan como las principales ventajas de la colaboración ortogeriátrica aguda las siguientes: mejor atención médica, optimización de la programación quirúrgica, mejor comunicación con pacientes y allegados, mejor comunicación dentro del equipo multidisciplinario, reducción de efectos adversos, mejores posibilidades de investigación, educación y evaluación de la actividad, inicio más precoz de la rehabilitación y uso más efectivo de los recursos al alta.
Por último, en el importante trabajo conjunto entre la Sociedad Española de Geriatría y Gerontología (SEGG) y la Sociedad Española de Cirugía Ortopédica y Traumatológica (SECOT) denominado "Guía de Buena Práctica Clínica: Anciano afecto de fractura de cadera", se manifiesta que, respecto a los cuidados inmediatos tras el ingreso, "la atención multidisciplinaria por geriatría produce beneficios y reduce el tiempo de espera a la cirugía, la estancia media y la mortalidad a los 30 días120.
Así pues, tanto por los datos científicos de que se dispone en la actualidad como sobre la base de las recomendaciones de los más importantes grupos de expertos que han manifestado posturas al respecto, no existen motivos científicos ni asistenciales para privar a los pacientes ancianos que ingresan con fractura de cadera de la asistencia por un dispositivo ortogeriátrico desde una fase temprana, debiendo generalizarse la posibilidad de contar con este tipo de seguimiento en todos los hospitales.
ASPECTOS RELACIONADOS CON EL COSTE DE LA ASISTENCIAEl coste del tratamiento de las FC es elevado. Constituye más de un tercio de lo que se gasta en los tratamientos de todas las fracturas. La mayor parte de ese coste se consume en la fase aguda (entre la mitad y dos tercios del total)6,27,121,122. Además, en varios países se ha constatado el incremento progresivo de gastos directos en la fase aguda de la FC12,123. Su importancia aumenta al considerar que cada 10 años su incidencia puede aumentar en un 20%6,7, con lo que los recursos destinados (en número de camas, intervenciones quirúrgicas, profesionales, etc.) deberían incrementarse en una proporción similar.
Varios estudios españoles de los años noventa1,124 estiman los costes del tratamiento de la FC entre 429.000 y 1.170.000 pesetas (1.585 € a 5.250 € de 2005). Otros estudios de los últimos años en el panorama internacional estiman el coste en la fase aguda y muestran diferentes cifras. Para su comparación hemos convertido el valor de las monedas de origen a su valor en euros de 2005125,126. Por ejemplo, se refieren costes de 5.130 € en Italia123, 8.100 € en Holanda27, 8.700 € en Francia127, 9.359 € en Bélgica128, 18.245 € en el Reino Unido 129, 7.500 € en Canadá122 y de 8.091 a 20.270 € en EE. UU.12,130. A pesar de algunas desviaciones notables, la mayoría de las estimaciones se encuentran en la horquilla de entre 5.000 y 9.000 €131,132, y existe menor dispersión de los costes entre los países de la zona euro.
También tiene interés el análisis de la distribución relativa de los costes en las diferentes partidas que integran esta fase aguda. Al parecer, los costes de la intervención y la reanimación constituyen una parte proporcionalmente pequeña (entre el 8 y el 28%) mientras que la fracción principal se consume en la estancia hospitalaria en la planta (entre el 68 y el 92%), correspondiendo el pequeño porcentaje restante a las pruebas complementarias (del 4 al 7%)121,129,133. Sobre la base de estos datos se deduce que la mejor forma de reducir costes en la fase aguda pasa por el acortamiento de la estancia hospitalaria. Así lo demuestran varios estudios económicos de intervención en fase aguda. En un programa de tránsito rápido, en Peterborough (Inglaterra), un acortamiento de la estancia del 21% se tradujo en la reducción del 18% de los costes de la hospitalización133. Tras la implantación de un programa de rehabilitación acelerada en Hornsby (Australia) la reducción del 31% de la estancia permitió una reducción de costes totales (intra y extrahospitalarios) del 17%134. En Christchurch (Nueva Zelanda), en la planta de traumatología en que se inició una intervención ortogeriátrica se produjo una reducción de la estancia del 23%, que llevó aparejada una reducción de costes por paciente del 18%65. En el hospital de Westmead (Australia) la puesta en marcha de un equipo consultor en ortogeriatría se asoció con una reducción de la estancia del 11%, que repercutió en una disminución del 16% de los costes totales (intra y extrahospitalarios) después de descontar el coste del propio equipo63. En el servicio de geriatría del Hospital de Albacete, la interconsulta de un equipo de geriatría redujo la estancia de los 381 casos consultados en traumatología en un 13%, lo que supuso un ahorro de 199 € por caso y un ahorro neto de 38.326 € anuales después de haber descontado el coste del propio equipo consultor82 (en euros constantes de 2005125).
No obstante lo anterior, también es bien conocido que si se recorta excesivamente la estancia hospitalaria de la fase aguda ello redunda en un mayor deterioro funcional precoz y tardío de los pacientes, una mayor tasa de ingresos en residencias y de permanencia en ellas y un incremento de los gastos totales o un desplazamiento de éstos del hospital a las residencias135-138. Se han achacado estos malos resultados a la excesiva reducción de los días de tratamiento rehabilitador en el postoperatorio inmediato139.
Así pues, el reto de la gestión del ingreso durante la fase aguda de la FC es doble. Por un lado, una estancia eficiente debe ser lo más corta posible sin renunciar a un buen resultado clínico y funcional. Por otro lado, debe asegurarse un mínimo suficiente de sesiones de fisioterapia que evite un exceso de incapacidad en el paciente. El objetivo debe ser recortar el número de días de espera preoperatoria y el tiempo entre la cirugía y el inicio de la deambulación25. Resulta más comprometido, de cara al pronóstico del paciente, reducir los días de fisioterapia en el postoperatorio.
CONSIDERACIONES FINALESConveniencia de una denominación común
El neologismo "unidad ortogeriátrica" (orthogeriatric ward, Orthogeriatric unit) se emplea al menos desde 1982140 y se institucionalizó a partir de 1989, tras el documento ya mencionado del Real Colegio de Médicos de Londres45,141 como sinónimo de "unidad ortopédica geriátrica" acuñado por Devas28. En castellano se emplea, al menos, desde 1994142. A pesar de la existencia de este término, cuya razón de ser fue expresar la colaboración entre traumatólogos y geriatras en la asistencia a los ancianos con fracturas, esta actividad se ha venido denominando con multitud de expresiones diferentes.
Tan sólo en nuestro país, es posible detectar el uso de al menos 10 nombres diferentes para denominar la intervención del equipo de geriatría en pacientes con FC ingresados en traumatología19,22,72,73,75,77,78,80,81,143. Probablemente todos ellos realizan una actividad similar y además esa actividad es diferente de la que realizan los geriatras como consultores en otros servicios del hospital. Por ello proponemos el uso de la expresión "interconsulta en ortogeriatría" para designar esta intervención y las de "geriatra consultor en ortogeriatría" y "equipo consultor en ortogeriatría" para nombrar al médico y al equipo de profesionales que desempeñan esa tarea. La palabra "ortogeriatra" ha sido empleada de forma repetida en la literatura científica69,110,144.
Cuando se trate de unidades estructurales con responsabilidad directa de geriatría creemos que el término "unidad de ortogeriatría" es suficiente para definir su actividad y conserva el espíritu que movió a los pioneros "a falta de un nombre mejor" a emplear la expresión "unidad de ortopedia geriátrica"28. Bastaría con calificar como unidad de ortogeriatría "de agudos" o unidad de ortogeriatría "de media estancia" para expresar si se trata de una u otra actividad. Cuando se trate de unidades de media estancia o convalecencia generales o mixtas no tendría sentido modificar su denominación, sino que bastaría con emplear la expresión "actividad ortogeriátrica" al hacer mención a este subgrupo de sus casos.
A título anecdótico, para cerrar este apartado de contenido semántico, quisiéramos mencionar las cualidades literarias de algunos autores que han denominado a la ortogeriatría como "la nueva frontera de la geriatría"145 y a la interconsulta de ortogeriatría "el eslabón perdido"83.
La experiencia del pasado debería mejorar el futuroLa incidencia de la FC probablemente aumente durante las próximas décadas en los países occidentales, incluido el nuestro. Las mejores estrategias de asistencia sanitaria son las que mejoran la calidad de la atención a la vez que aumentan la eficiencia del sistema. Entre éstas, la colaboración ortogeriátrica ofrece diferentes modelos asistenciales que han evolucionado desde una fase inicial de atención en fase subaguda a una intervención cada vez más intensa y temprana. Estos modelos se han ido consolidando en muchos lugares durante sus 40 años de trayectoria. En esta línea resulta muy gráfica la evolución acaecida en los hospitales de Chistchurch (Nueva Zelanda): en 1983 se inaugura una unidad de rehabilitación ortogeriátrica, a mediados de los noventa se inicia la actividad consultora en la fase aguda y en 2002 se pone en marcha un servicio de "ortomedicina" con responsabilidad clínica compartida desde el ingreso por traumatólogo y geriatra37,65,106. Así pues, esta práctica se ha ido enriqueciendo y adaptando a las necesidades de los diferentes lugares y tiempos, y ha podido demostrar los beneficios clínicos y la eficiencia asistencial de su aplicación práctica.
Sobre esa base, los hospitales que atienden a pacientes ancianos con FC deberían incorporar en su cartera de servicios algún tipo de intervención ortogeriátrica, siempre que su objetivo sea la mejora del proceso asistencial junto a la racionalización y contención de los costes. Es posible que su puesta en marcha choque, en algún caso, con los esquemas médicos clásicos del hospital. Como respuesta a ello conviene recordar la reflexión de Devas e Irvine: "La tradición no siempre es la mejor manera de tratar a los pacientes"31.
Por último, aunque los últimos 50 años han sido testigos de evidentes mejoras en la fase aguda y subaguda de atención a los pacientes con FC, con la aplicación de innovaciones quirúrgicas, anestésicas, geriátricas y de rehabilitación, el resultado a largo plazo para los pacientes (en términos de supervivencia y función) todavía no es lo suficientemente bueno que cabría esperar. Un compromiso muy importante de la asistencia y la investigación clínica actual, lejos de conformarse con la mejora de resultados inmediatos del tratamiento, debe ser identificar e implantar intervenciones y modelos de atención que mejoren la supervivencia y la autonomía del paciente a largo plazo24,146.