Sr. Editor:
El pie diabético es una grave complicación en ancianos con mal control metabólico y pobres cuidados de enfermería. La prevalencia de la diabetes mellitus tipo 2 (DM2) se estima en torno al 6% de la población, aunque aumenta significativamente con la edad, y se alcanzan cifras entre el 10 y el 15% en la población mayor de 65 años, y del 20% si se considera sólo a los mayores de 80 años. La Organización Mundial de la Salud calcula que en 2025 esa tasa se incrementará en el mundo el 122%. La mortalidad en los diabéticos es 2-3 veces mayor que en la población general. En España, la tasa oscila alrededor de 23,2/100.000 habitantes. La primera causa de muerte entre los diabéticos es el infarto de miocardio, que causa el 50-60% de las muertes. Aunque todos estos datos dan medida de la importancia de la DM2, es el desarrollo de sus complicaciones crónicas, macrovasculares y microvasculares, lo que configura la verdadera «enfermedad diabética»1-5.
Presentamos el caso de una mujer de 89 años con antecedentes personales de DM2, hipertensión arterial, dislipemia, cardiopatía hipertensiva, insuficiencia renal crónica moderada y colecistectomía. En abril de 2002 se le realizó un bypass femoropoplíteo con vena safena en pierna derecha, y en junio de ese año se le amputó el tercer dedo del pie derecho. En agosto de 2002 se le realizó una tromboembolectomía transhumeral izquierda. No presenta alergias alimentarias ni medicamentosas conocidas. En tratamiento con omeprazol 20 mg, glimepirida 2 mg, amlodipino 10 mg, torasemida 10 mg, pravastatina 20 mg, fentanilo transdérmico 50 µg, clopidogrel 75 mg, enalapril 20 mg, nitroglicerina TTS 5 mg, risperidona 1 mg y sulfato ferroso.
Ingresó en agosto de 2004 para estudio arteriográfico de miembros inferiores debido a que presentaba fuerte dolor en reposo, con lesiones tróficas de aparición reciente en pie izquierdo, así como pulso femoral débil. El estudio concluyó que presentaba una obliteración femoropoplítea de miembro inferior izquierdo en grado IV. Durante el ingreso se realizó estudio con eco-Doppler venosa, con safena interna apta para bypass, y arterial con curva ilíaca tipo II-III.
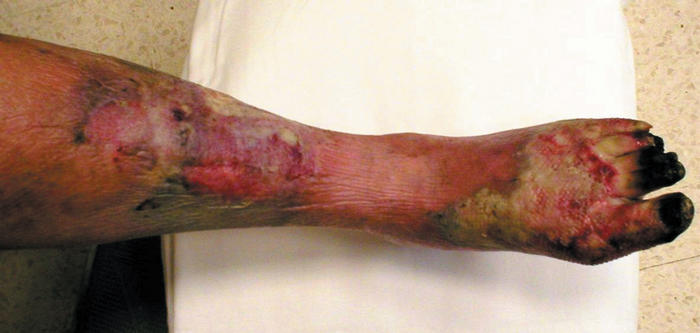
Se recomendó tratamiento conservador a la espera de su evolución, con la opción de cirugía de revascularización. Volvió a consultar en septiembre de ese año por empeoramiento de sus lesiones tróficas y aumento del dolor pese a la medicación recomendada. En la exploración presentaba isquemia crónica de extremidad inferior izquierda en grado IV y arteriopatía distal grave. Dadas la edad y las afecciones concomitantes de la paciente, se decidió el tratamiento conservador en su domicilio. Durante las semanas posteriores, la cura fue asumida por los familiares que, viendo el empeoramiento progresivo de la paciente y ante el sentimiento de impotencia, decidieron ingresarla. Al ingreso en el centro, la paciente presentaba lesiones tróficas de gangrena seca con necrosis distal de los dedos del pie izquierdo, así como lesiones ulcerativas en dorso del pie y zona tibioperoneal anterior, con bordes mal definidos y esfacelos en su interior (fig. 1). El pulso femoral era muy débil con ausencia del poplíteo, tibial posterior y el pedio. Iniciamos tratamiento con amoxicilina-ácido clavulánico a 875 mg/8 h, clindamicina a 600 mg/8 h y curas locales.
Figura 1.Extensa necrosis del miembro afectado.
A las 48 h se observó la aparición de una ampolla en la región tibial anterior, de la que se extrajeron 50 ml de líquido purulento, acompañada de un empeoramiento de su estado general, fiebre y estupor, lo que precipitó su ingreso hospitalario. A las pocas horas de su ingreso, y a pesar de las medidas adoptadas en cuidados intensivos, la paciente falleció debido a un fallo multiorgánico y shock séptico.
La úlcera atrófica y las infecciones son las complicaciones más importantes en el pie diabético3,5. Entre el 40 y el 80% de las amputaciones realizadas no serían necesarias si se consiguiese un buen control metabólico de la enfermedad, se adoptasen medidas preventivas lo antes posible y se supervisara cuidadosamente la glucemia antes y después del tratamiento de las afecciones vasculares y neuropáticas, así como el estado circulatorio de la extremidad1.
Según un estudio2 realizado en distintos países (Alemania, Tanzania e India) existen similitudes entre los pacientes diabéticos de diferentes regiones del mundo en cuanto a la presentación de novo de lesiones en pie diabético, que son más frecuentes en varones, DM2 y la alta frecuencia de neuropatía diabética. Existen diferencias en cuanto a la edad de los pacientes (71 años en Alemania, 56 en India y 51 en Tanzania), tiempo de evolución de la diabetes (14 años en Alemania, 12 y 5 respectivamente), la enfermedad vascular periférica y los factores precipitantes que contribuyen al daño. Otros autores concluyen3 que la sepsis en el pie diabético es un problema de salud frecuente, fundamentalmente en varones con neuropatía periférica y mal control glucémico. La infección suele ser polimicrobiana (destacan Proteus y Pseudomonas). La mayoría requiere desbridamiento y alrededor del 23% acaba en amputación1,6. La amputación del pie en la población diabética puede ayudar a mantener la función y la deambulación del paciente sin ayuda, si se hace precozmente y luego se aplican cuidados adecuados7.