Evaluar la magnitud y la trascendencia de un proceso de estratificación y planificación anticipada de los cuidados y el uso de recursos hospitalarios en pacientes con COVID-19 en un programa de atención integrada para pacientes adultos mayores frágiles en residencias.
Material y métodosEstudio de cohorte prospectiva de pacientes >64 años con COVID-19 en un programa en residencias, desde marzo a septiembre de 2020. Se evaluó la identificación de pacientes con necesidad de abordaje paliativo (NECPAL positivo), la realización de la planificación anticipada del cuidado y su registro visible en la historia clínica electrónica. Se evaluó la utilización de cuidados intensivos.
ResultadosTrescientos setenta y cuatro pacientes tuvieron COVID-19: el 88% eran mujeres, mediana de edad 88 años. El 79% tenían necesidades de abordaje paliativo, de los cuales el 68% tenía registrada la planificación anticipada del cuidado (p<0,001) en su historia clínica electrónica. Solamente el 1% de los pacientes con necesidad de abordaje paliativo con criterios de severidad utilizó cuidados intensivos. La mortalidad global fue del 25%. De los fallecidos, el 74% tenían criterios de severidad (p<0,001) y el 90% tenían necesidad de abordaje paliativo (p<0,001).
ConclusionesRealizar un proceso de atención basado en la estratificación e identificación de pacientes con necesidad de abordaje paliativo y la planificación anticipada del cuidado, con registro en un lugar central y visible de la historia clínica electrónica, podría mejorar la calidad y la seguridad de la atención, adecuando los recursos a las necesidades del paciente en todo momento y especialmente en situaciones de emergencia sanitaria.
To estimate the magnitude and importance of a process of stratification and advance care planning and the use of health resources, among patients in an integrated health care program for frail elderls in nursing homes,that were referred to the hospital with COVID-19.
Material and methodsProspective cohort study of patients >64 years old with COVID-19 infection, in a health care program in nursing homes (from 3/15/2020 to 9/15/2020). The identification of patients with palliative needs, the performing and visible registration in electronic health records of the advance care planning and the use of intensive care were assessed.
ResultsWe included 374 COVID-19 patients. 88% were women, the median age was 88 years old. The 79% were patients with palliative needs, of which 68% had the advance care planning (P<.001) registered in the electronic health record. Only 1% of patients with palliative needs and severity criteria were admitted to the intensive care unit. Overall mortality was 25%. Of those who died, 74% had severity criteria (P<.001) and 90% had palliative needs (P<.001).
ConclusionsCarrying out a care process based on identification of patients with palliative needs and advance care planning and a central and visible registration of advance care planning in health records, could improve the quality and safety of care and optimize the use of intensive care health resources at all times and especially in public health emergencies.
El envejecimiento poblacional, el aumento de personas con necesidades complejas en salud y el descenso de camas hospitalarias disponibles, constituye un escenario que plantea importantes retos en la organización del sistema de salud y en la prestación de servicios, particularmente en situaciones de emergencia sanitaria1,2.
Estos factores generan la necesidad de desarrollar nuevos modelos de atención longitudinales, que permitan identificar grupos de pacientes, y diseñar planes de cuidado proactivos centrados en la necesidad de la persona1,3–5.
Dentro de estos modelos de atención se encuentran los sistemas de cuidados crónicos de atención primaria centrada en el domicilio, definida en nuestro medio como un programa de atención integrada para pacientes adultos mayores frágiles en domicilio, con un alto porcentaje de pacientes con necesidad de abordaje paliativo (NAP), y donde la planificación anticipada del cuidado (PAC) tiene un rol clave.
Una forma muy conocida de PAC es la directiva anticipada (DA), que intenta preservar la autonomía del paciente. Esto es primordial, porque pocas personas manifiestan anticipadamente, mientras son capaces de hacerlo, cómo desean vivir la etapa final de vida, en un contexto de desarrollo tecnológico que favorece en algunos casos la obstinación terapéutica. En Argentina, las DA son poco conocidas y excepcionalmente utilizadas. En una encuesta realizada en 2009 en adultos mayores, solamente el 10% de los encuestados refirió haber oído hablar de ellas6 y solo el 1% tenía DA registradas. En pacientes sin capacidad de tomar decisiones anticipadas, las DA no son una opción. En nuestro medio, no está normalizada la identificación de los pacientes con NAP, ni la forma y lugar de registro de la PAC en la historia clínica electrónica (HCE). Esto dificulta un lenguaje común y la continuidad del cuidado entre diferentes áreas de atención por las que transcurre el paciente.
La falta de un proceso estandarizado determina variabilidad, favoreciendo una atención episódica y fragmentada, deteriorando su calidad y la seguridad, con mayor consumo de recursos7.
En el contexto epidemiológico de la infección por COVID-19, que afecta más severamente a la población de los residenciales, nos propusimos estimar la tasa de cumplimiento de un proceso estandarizado de identificación de pacientes con NAP y realización de la PAC, y describir el uso de recursos hospitalarios.
Materiales y métodosNuestra organización es un sistema de salud privado con una capacidad de 785 camas de internación en un hospital universitario de alta complejidad. Tiene un seguro de salud con 170.000 afiliados, el 30% son mayores de 65 años y el 3% están en un programa de atención integrada de adultos mayores frágiles en domicilio. De ese 3%, el 30% vive en residencias pagadas por la familia.
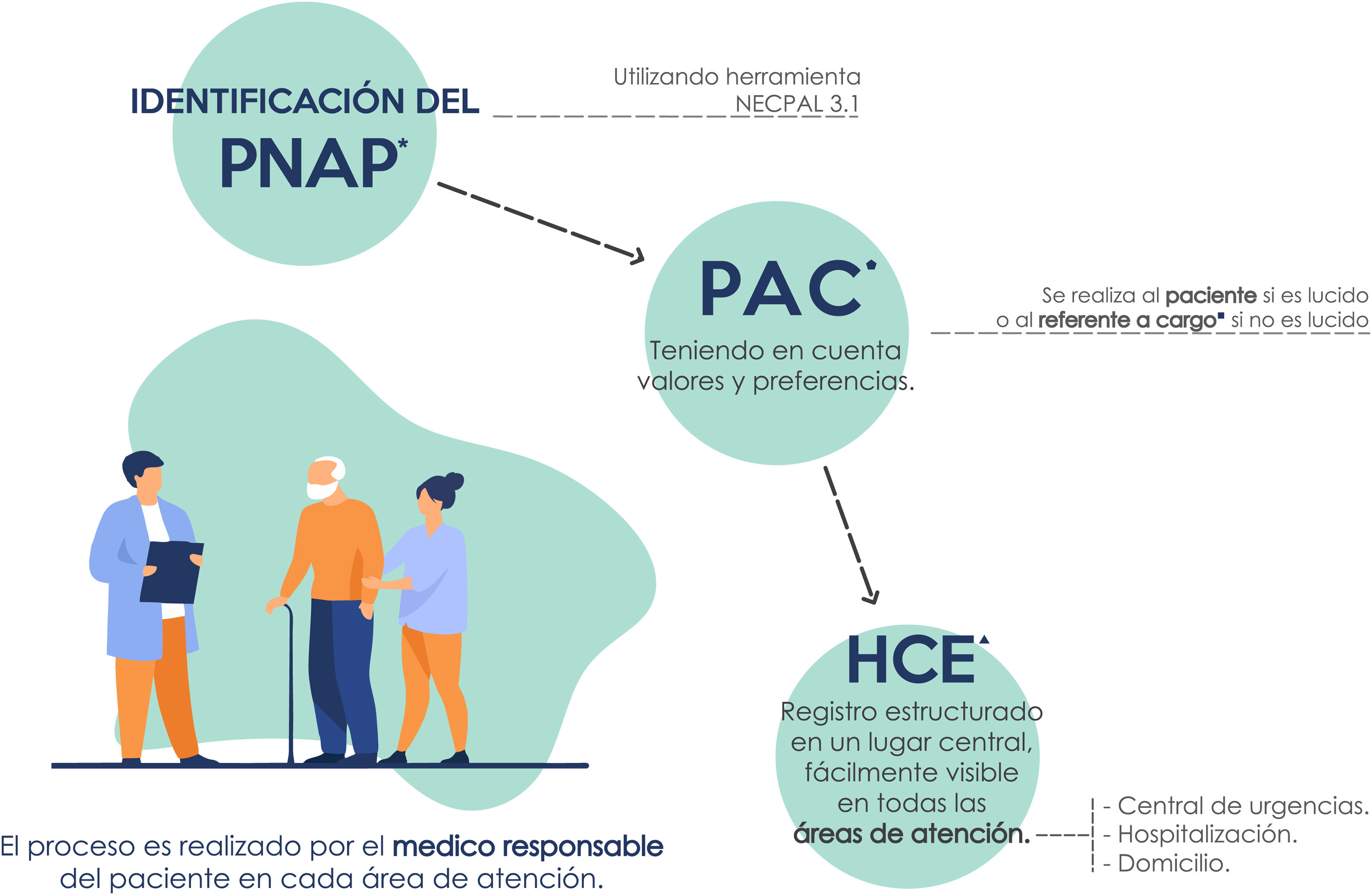
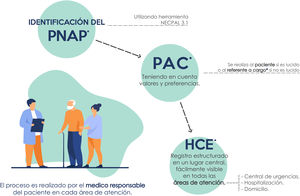
Nuestro sistema viene realizando un abordaje interdisciplinario centrado en la persona, con la realización de la PAC en pacientes con NAP (identificados por test NECPAL 3.1 positivo)8. La PAC se registra en forma estandarizada, dentro de un plan de cuidado compartido y personalizado, en un lugar central de la HCE, visible en todas las áreas de atención (domicilios, hospitalización, urgencias, ambulatorio). En la figura 1 se detalla el proceso de realización de la PAC.
proceso de planificación anticipada de los cuidados en un programa de atención de adultos mayores en el HIBA. en este gráfico se muestra el proceso de planificación anticipada de cuidados en nuestro programa. Inicialmente el médico a cargo del área de atención identifica al paciente con necesidad de abordaje paliativo (PNAP) usando la herramienta NECPAL 3.1. Teniendo en cuenta valores y preferencias, el médico responsable acuerda con el paciente (si es lúcido) o con referente a cargo, el nivel de intervenciones consideradas potencialmente inadecuadas en caso de agravamiento de su estado de salud. Luego se registra dicha intervención en forma estructurada en un lugar central visible a todas las áreas de atención.
HCE: historia clínica electrónica, referente a cargo persona de la familia o el entorno que toma decisiones en representación del paciente, registro estructurado formato de registro estandarizado en el cual se registran los cuidados (nivel de intervenciones como procedimientos, tratamientos invasivos, estudios complementarios) que el paciente o su referente acuerdan con el médico no realizar en caso de agravamiento de su estado clínico; HIBA: Hospital Italiano de Buenos Aires; PAC: planificación anticipada de cuidados; PNAP: paciente con necesidad de abordaje paliativo.
Se realizó un estudio de cohorte prospectivo evaluando el proceso asistencial en pacientes mayores de 64 ańos con COVID-19 de nuestro programa en residencias, entre el 14/3/2020 y el 14/9/2020.
Se describieron las variables como media o mediana según distribución, con sus respectivas medidas de dispersión. Las variables categóricas se describieron como porcentajes. Se realizó un modelo de regresión logística para mortalidad intrahospitalaria, se reporta el odds ratio (OR) con su intervalo de confianza del 95% (IC 95%). Se consideró significativo un valor de p<0,05. Se utilizó el software Stata® v.13 para el análisis.
ResultadosEn nuestro programa, el 80% de los casos sospechosos de COVID-19 provenían de residencias, de estos, el 65% (374/568) fueron positivos en el período de estudio. Se describen las características de los positivos en la tabla 1. Tenían registro de pacientes con NAP el 79% (295/374). De los pacientes internados con COVID-19 severo, el 95% tenía registro de paciente con NAP (p<0,001) y el 86% tenía registro de PAC. Solo 3 de los pacientes con NAP, con criterios de severidad, requirió uso de cuidados intensivos (3%), mientras que uno de los 5 severos sin NAP requirió cuidados intensivos (20%).
Características de los pacientes con COVID-19 en residencias en el programa de atención integrada para adultos mayores frágiles
| Pacientes COVID-19 (374) | PNAP (295) | No PNAP (79) | Valor de p | |
|---|---|---|---|---|
| Edad (mediana) | 89 años (RIC: 9) | 89 años (RIC: 9) | 86 (RIC: 14) | 0,000 |
| Mujeres | 80% (303) | 82% (243) | 76% (60) | 0,371 |
| Registro de PAC | 54% (202) | 68% (199) | 4% (3) | p<0,001 |
| Internación hospitalaria | 90% (340) | 94% (276) | 79% (64) | 0,003 |
| Severidad de COVID-19 | 30% (111) | 36% (106) | 6% (5) | <0,001 |
| Uso de unidad de cuidados intensivos | 1% (4) | 1% (3) | 1% (1) | 0,826 |
| Uso de asistencia respiratoria mecánica | 0,26% (1) | 0,5% (1) | — | — |
| Mortalidad | 25% (94) | 31% (91) | 4% (3) | p<0,001 |
No PNAP: pacientes sin necesidad de abordaje paliativo; PAC: planificación anticipada de los cuidados; PNAP: pacientes con necesidad de abordaje paliativo; RIC: rango intercuartílico.
De los que murieron, el 74% (70/94) tenía criterios de infección por COVID-19 severo (p<0,001) y el 90% (85/94) tenía NAP (p<0,001).
Los estratificados como pacientes con NAP tuvieron un OR para mortalidad intrahospitalaria de 10,89 (IC 95%: 3,34-35,47; p<0,001). Luego del ajuste por COVID-19 severo el OR ajustado fue 5,90 (IC 95%: 1,71-20,40; p 0,005).
DiscusiónLa población más afectada por COVID-19 en nuestro programa provenía de residencias, contribuyendo al 30% de la mortalidad total por COVID-19 en nuestro sistema de salud privado. En Europa se reportó, a junio de 2020, que entre el 31 al 66% de las muertes debidas a COVID-19 fueron de pacientes de residencias9, consistente con cifras de EE. UU. (34%)10.
El registro de la PAC es entre el 10 y el 30% en EE. UU.11. El mayor beneficio de la PAC es para pacientes con NAP; siendo el principal factor modificable en dementes severos, evitando tratamientos innecesarios no deseados12. Permite, por ejemplo, el rechazo de procedimientos desproporcionados con relación a la mejoría esperable. Según Hickman et al.13, los programas más exitosos aseguran una PAC documentada en la HCE y accesible a las diferentes áreas de atención. Brinkman-Stoppelenburg et al.14 afirman que la PAC se asocia a una disminución de tratamientos de soporte vital, aumentando la calidad de vida del paciente al cumplir sus preferencias, con un mayor uso de cuidados paliativos.
En nuestro trabajo observamos que, en nuestro programa en residencias, el 68% de los pacientes con NAP con COVID-19 alcanzó un registro de la PAC en un lugar central y visible de la HCE. El 86% de los pacientes con NAP con COVID-19 severo tenía registro de PAC y el 99% no utilizó cuidados intensivos. La tasa de hospitalización de los pacientes fue alta (90%) porque las normativas sanitarias oficiales vigentes sugerían la internación de todos los adultos mayores con COVID-19 y porque algunas residencias no estaban preparadas para el aislamiento de los infectados. Nuestro programa trabaja en colaboración con el personal sanitario de las residencias, pero estas pueden tomar decisiones autónomas.
El uso de cuidados intensivos en pacientes con necesidades paliativas podría no evitar la muerte, sino incluso en algunos casos deshumanizarla. Tener identificada a la población de pacientes con NAP en nuestro programa, con una PAC registrada en la HCE, puede haber facilitado la toma de decisiones previo a la derivación hospitalaria y adecuar el uso de recursos a las necesidades del paciente, evitando el colapso del sistema sanitario. La pandemia podría haber motivado completar y documentar la PAC con el fin de continuar mejorando la atención al final de la vida. El 100% de los pacientes con NAP de nuestro programa, hospitalizados con criterios de gravedad, fueron asistidos en el proceso de final de la vida por especialistas en cuidados paliativos, quienes intervinieron en la evaluación de necesidades y el alivio de los síntomas y además fueron el nexo con la familia del paciente en una situación de aislamiento sanitario.
Según los datos de una cohorte de pacientes con NAP, que ingresaron desde una hospitalización a nuestro programa domiciliario durante 2018, el 33% utilizó cuidados intensivos. Mientras que en este trabajo sólo 1% de los pacientes con NAP con COVID-19 severo en residencias utilizó cuidados intensivos15. Este estudio no permite establecer asociación entre registro de la PAC y el uso de cuidados intensivos. Sin embargo, el uso racional de recursos, fue posible en parte por el trabajo interdisciplinario y en diferentes áreas de atención (domicilios, hospitalización, urgencias, ambulatorio) iniciado desde al menos un año antes de la emergencia sanitaria, lo que permitió alcanzar el 82% de PAC en pacientes con COVID-19 severo hospitalizados. La reducción del uso de cuidados intensivos podría responder en parte a esta estrategia para el uso racional de este recurso.
Una limitación de nuestro trabajo podría ser que no contamos con algunas características a nivel individual de los pacientes (funcionalidad, fragilidad, cognición). Sin embargo, según estudios previos de pacientes en nuestro programa, la población es frágil, con alta prevalencia de deterioro cognitivo (50% demencia) y baja funcionalidad (AVD: 3/6), lo que la hace candidata a estar en el programa15,16.
ConclusionesRealizar un proceso de atención basado en la estratificación e identificación sistemática e integrada de los pacientes con necesidades paliativas y el registro fácilmente visible de la planificación anticipada del cuidado, podría mejorar la calidad y seguridad de la atención y optimizar los recursos según las necesidades de los pacientes, especialmente en situaciones de emergencia sanitaria.
FinanciaciónLa presente investigación no ha recibido financiación específica proveniente de agencias del sector público, comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quisieran agradecer a todos los equipos involucrados las diferentes áreas de atención (domiciliaria, hospitalización, urgencias, ambulatorio) por su adherencia al proceso de planificación anticipada de cuidados lo que permitió la realización de este trabajo.