Conocer la prevalencia de uso y los factores relacionados con la prescripción de benzodiacepinas (BZD) en ancianos en la comunidad, hospital de agudos (HA) y una unidad de convalecencia geriátrica (UCO).
Material y métodosEstudio retrospectivo de 334 pacientes ingresados en una UCO que procedían de un HA. Se realizó una valoración geriátrica integral que incluía situación funcional y cognitiva previa a la hospitalización, al ingreso y al alta de UCO (índice de Barthel, índice de Lawton y Mini-Mental de Folstein), así como la comorbilidad (índice de Charlson), polifarmacia y situación social. Se compararon las proporciones de prescripción de esta muestra a lo largo de diferentes niveles asistenciales y se valoraron los factores relacionados con dicha prescripción mediante el test de la chi al cuadrado.
ResultadosLa prevalencia de uso de BZD en la comunidad fue del 23,6%, siendo el sexo femenino y la polifarmacia factores relacionados con la prescripción. Durante el ingreso en HA esta proporción aumentó al 38,6% y tras la estancia en UCO descendió al 21,9%. Los factores asociados con la prescripción de BZD en el HA fueron el sexo femenino, la polifarmacia y el diagnóstico relacionado con un problema osteoarticular-fractura, y en la UCO el sexo femenino y la polifarmacia.
ConclusionesLa prevalencia de uso de BZD fue alta entre la población anciana en todos los niveles asistenciales (domicilio, HA y UCO) y uno de los factores asociados significativamente a su prescripción fue la polifarmacia. Dicha prescripción se vio incrementada durante la hospitalización en unidades de agudos por procesos médicos y/o quirúrgicos.
To determine the prevalence of benzodiazepine (BZD) prescription and the factors related to prescribing them in the elderly in the community, in an acute general hospital (AH) and in a convalescence geriatric unit (CGU).
Material and methodsRetrospective study of 334 CGU inpatients discharged from an AH. A comprehensive geriatric assessment included functional and cognitive evaluation before hospitalization, at admission and at discharge from CGU (Barthel index, Lawton index and Folstein Mini-Mental State Examination), as well as comorbidity (Charlson index), polypharmacy and social situation. The percentage of benzodiazepine prescriptions at the different healthcare levels was compared and their related factors were evaluated (Chi-squared test).
ResultsThe prevalence of benzodiazepine prescriptions in the community was 23.6%, and being female and polypharmacy were related factors to prescribing at this level. During AH admission, this proportion increased up to 38.6%, and after CGU admission decreased to 21.,9%. Factors related to prescription in AH were, being female, polypharmacy and osteoarticular-fracture related diagnosis, and in CGU, being female and polypharmacy.
ConclusionsThe prevalence of benzodiazepine prescribing was high among elderly people at every healthcare level (community, AH and CGU), and polypharmacy was one of the significant factors associated with prescribing. This prescribing was increased during AH admission due to a medical or surgical process.
Las benzodiacepinas (BZD) son fármacos potencialmente inapropiados en el anciano debido a que los cambios fisiológicos asociados al envejecimiento, las variaciones farmacocinéticas y las farmacodinámicas, la comorbilidad y los aspectos funcionales y sociales1 los hacen vulnerables a efectos adversos2. A causa de sus efectos deletéreos sobre el SNC, el uso crónico se ha relacionado con peores puntuaciones en escalas de valoración cognitiva3, alteración de diversas funciones sensitivo-motoras y secundariamente inestabilidad postural relacionada con caídas y fracturas4. Los costes directos derivados de la hospitalización por caídas relacionadas con BZD se han estimado entre 1.500 y 2.000 millones de euros cada año en la Unión Europea, más del 90% en ancianos, con la fractura de cadera como principal proceso. Ante estos datos y el incremento progresivo de la edad poblacional, la utilización inapropiada de BZD resulta un verdadero problema de salud pública5, especialmente en el contexto económico actual. No obstante, las BZD siguen siendo una medicación ampliamente utilizada en todos los niveles asistenciales, incluidas las unidades de agudos.
Existen factores asociados al riesgo de nueva prescripción6 y uso crónico7 de BZD, como son la edad avanzada, la comorbilidad, la hospitalización prolongada y la polifarmacia; por estos motivos, la prescripción al alta hospitalaria es frecuente en ancianos7,8. Se estima que más de un 1% de pacientes no consumidores lo serán de manera crónica tras el uso hospitalario7. Este consumo crónico se ha relacionado con nuevos ingresos9, tiempo de hospitalización prolongado10, deterioro funcional, aislamiento social, institucionalización precoz y morbimortalidad4.
El objetivo del presente estudio ha sido conocer la prevalencia de uso de BZD en diferentes niveles asistenciales, así como analizar los factores asociados y el posible efecto de la hospitalización sobre la prescripción.
Material y métodosEstudio descriptivo retrospectivo unicéntrico que incluyó a todos los pacientes ingresados en una UCO entre enero del 2009 y noviembre del 2010, y previamente hospitalizados en un HA por enfermedad aguda o reagudización de enfermedad crónica. La correcta indicación del traslado a la UCO fue evaluada por un equipo de geriatría (Unidad Funcional Interdisciplinar Sociosanitaria [UFIS]) durante el ingreso en el servicio hospitalario correspondiente (Medicina Interna, Neurología, Traumatología y Ortopedia, Reumatología, Neurocirugía, Cardiología, Cirugía General y Cirugía Vascular). Los pacientes que procedían de la Unidad de Geriatría de Agudos no precisaron valoración por parte del equipo de la UFIS.
El principal objetivo del ingreso en la UCO era la recuperación funcional a través de un plan terapéutico integral y multidisciplinar. La valoración geriátrica integral (VGI) al ingreso incluía el nivel de independencia previo para las actividades instrumentales (índice de Lawton)11, el nivel previo y al ingreso para las actividades básicas (índice de Barthel)12, función cognitiva (Mini-Mental State Examination de Folstein [MMSE])13, comorbilidad (índice de Charlson)14, deterioro cognitivo previo, diagnóstico principal, valoración social y revisión de la medicación habitual. Se definió polifarmacia como la toma de 5 o más fármacos15. La red informática de nuestra institución permite revisar informes médicos, cursos clínicos y tratamientos recibidos en el HA y la UCO; así, se registró el uso de BZD en domicilio y la prescripción hospitalaria, que se definió como la toma de BZD en más de una ocasión durante el ingreso, incluido el día previo al traslado o alta, y/o la prescripción en el informe de alta.
Para el análisis estadístico se utilizó el programa G-Stat 2.0 [Tres Cantos, Madrid, España, 2002]. Se calculó la prevalencia de uso de BZD en la comunidad y durante el ingreso en el HA y la UCO. Para evaluar los datos de la UCO se excluyó a aquellos pacientes trasladados a HA por un empeoramiento clínico o fallecidos durante el ingreso en dicha unidad. Para analizar el posible efecto de la hospitalización sobre la prescripción, se compararon las proporciones de uso entre los diferentes niveles asistenciales a través del test de la chi al cuadrado. Esta misma prueba y la t de Student fueron utilizadas para el análisis bivariado de los factores relacionados con la prescripción. Dentro de este análisis, se consideraron como factores potencialmente asociados todas aquellas variables incluidas en la VGI. Debido al diseño del estudio, no se consideró necesario la valoración por el comité ético de investigación clínica.
ResultadosSe registraron 334 pacientes ingresados en una UCO. La media de edad fue 77,9 ± 11,2 años. El 60,5% (n = 202) fueron mujeres y el 39,5% (n = 132) fueron hombres. Estos pacientes presentaron una media del índice de Barthel previo al ingreso en HA de 85,3 ± 22,8 puntos y una media del índice de Lawton previo al ingreso en HA de 4,4 ± 3,1 puntos. Los motivos de ingreso se dividieron en grupos diagnósticos; los más frecuentes fueron osteoarticular-fractura (38,6%) y neurológico (23,1%).
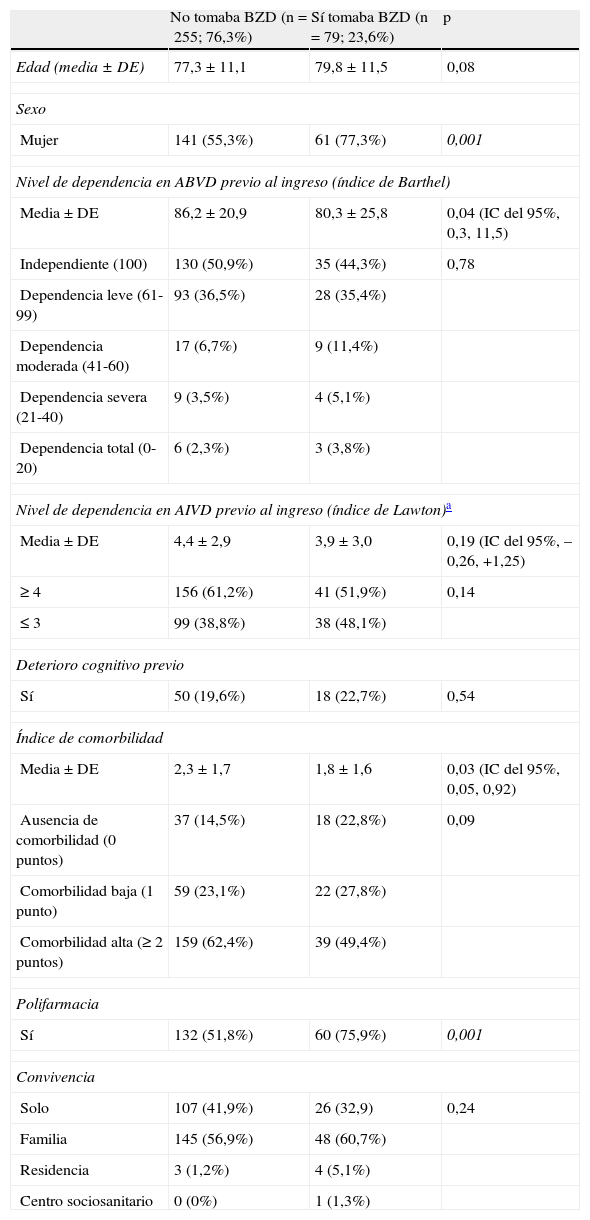
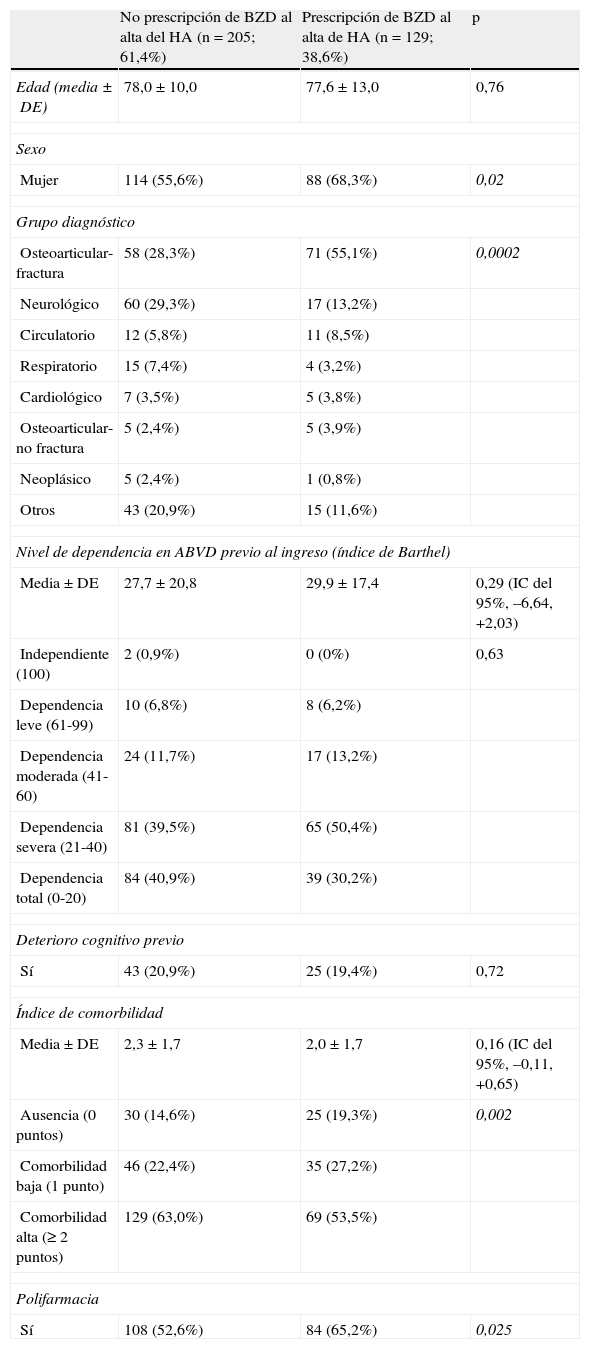
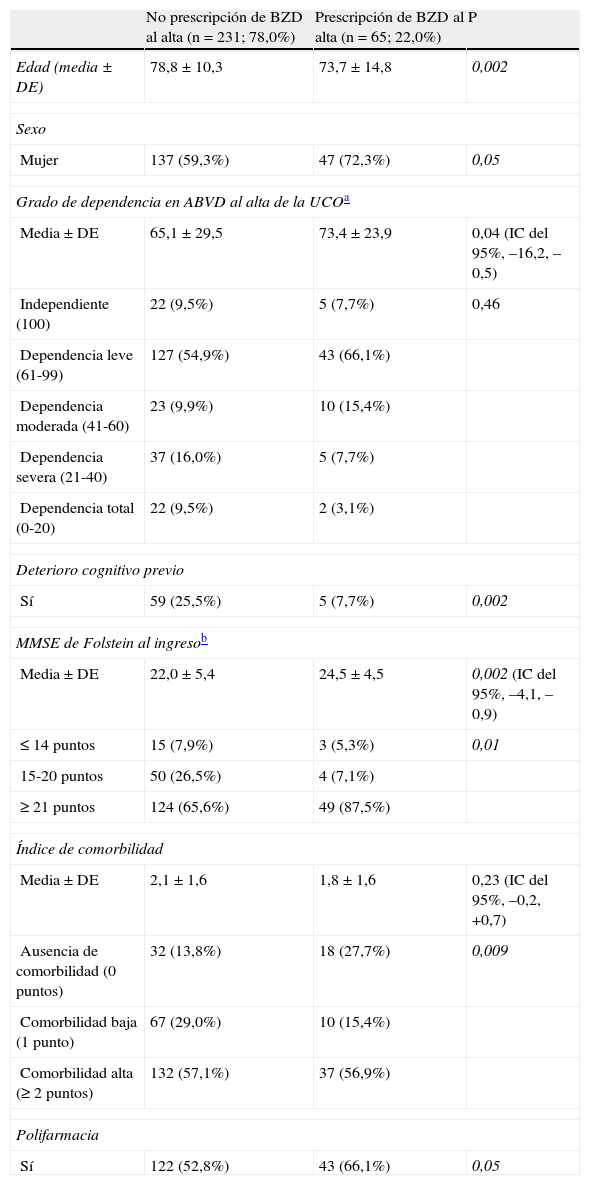
La proporción de consumidores de BZD en la comunidad fue del 23,6% (IC del 95%, 18,5-27,5); en el análisis bivariado el consumo se asoció al sexo femenino y la polifarmacia (tabla 1). La prescripción en el HA fue del 38,6% (IC del 95%, 30,9-41,1) y se asoció a sexo femenino, polifarmacia y grupo diagnóstico, siendo osteoarticular-fractura el grupo con más prescripciones al alta (tabla 2). La prevalencia de prescripción al alta de la UCO fue del 21,9% (IC del 95%, 19,5-24,2) y esta fue significativamente mayor a menor edad, sexo femenino, ausencia de deterioro cognitivo, mayor puntuación en el MMSE y presencia de polifarmacia. Sin embargo, fue menor en los individuos con mayor comorbilidad (tabla 3), resultado también observado en el HA (tabla 2). Hubo un incremento del 15% en la prescripción en el HA respecto a la comunidad y, posteriormente, un descenso del 16,7% tras el ingreso en una UCO. Esta última proporción alcanzó niveles discretamente inferiores a la comunidad. Dichas diferencias fueron estadísticamente significativas (chi al cuadrado 27,38; p<0,0001). Por último, el insomnio fue la indicación más frecuente en la comunidad, el HA y la UCO (el 67,1, el 75,9 y el 80,0% respectivamente) y la ansiedad el segundo motivo en los 3 entornos.
Factores relacionados con el consumo de BZD en la comunidad (n=334)
| No tomaba BZD (n=255; 76,3%) | Sí tomaba BZD (n=79; 23,6%) | p | |
| Edad (media±DE) | 77,3±11,1 | 79,8±11,5 | 0,08 |
| Sexo | |||
| Mujer | 141 (55,3%) | 61 (77,3%) | 0,001 |
| Nivel de dependencia en ABVD previo al ingreso (índice de Barthel) | |||
| Media±DE | 86,2 ± 20,9 | 80,3 ± 25,8 | 0,04 (IC del 95%, 0,3, 11,5) |
| Independiente (100) | 130 (50,9%) | 35 (44,3%) | 0,78 |
| Dependencia leve (61-99) | 93 (36,5%) | 28 (35,4%) | |
| Dependencia moderada (41-60) | 17 (6,7%) | 9 (11,4%) | |
| Dependencia severa (21-40) | 9 (3,5%) | 4 (5,1%) | |
| Dependencia total (0-20) | 6 (2,3%) | 3 (3,8%) | |
| Nivel de dependencia en AIVD previo al ingreso (índice de Lawton)a | |||
| Media±DE | 4,4 ± 2,9 | 3,9 ± 3,0 | 0,19 (IC del 95%, –0,26, +1,25) |
| ≥ 4 | 156 (61,2%) | 41 (51,9%) | 0,14 |
| ≤ 3 | 99 (38,8%) | 38 (48,1%) | |
| Deterioro cognitivo previo | |||
| Sí | 50 (19,6%) | 18 (22,7%) | 0,54 |
| Índice de comorbilidad | |||
| Media±DE | 2,3 ± 1,7 | 1,8 ± 1,6 | 0,03 (IC del 95%, 0,05, 0,92) |
| Ausencia de comorbilidad (0 puntos) | 37 (14,5%) | 18 (22,8%) | 0,09 |
| Comorbilidad baja (1 punto) | 59 (23,1%) | 22 (27,8%) | |
| Comorbilidad alta (≥ 2 puntos) | 159 (62,4%) | 39 (49,4%) | |
| Polifarmacia | |||
| Sí | 132 (51,8%) | 60 (75,9%) | 0,001 |
| Convivencia | |||
| Solo | 107 (41,9%) | 26 (32,9) | 0,24 |
| Familia | 145 (56,9%) | 48 (60,7%) | |
| Residencia | 3 (1,2%) | 4 (5,1%) | |
| Centro sociosanitario | 0 (0%) | 1 (1,3%) | |
ABVD: actividades básicas de la vida diaria; AIVD: actividades instrumentales de la vida diaria; BZD: benzodiacepinas.
En cursiva, p con significación estadística.
Clasificación según el valor de índice de Lawton (0-8 puntos), en donde 0 indica la dependencia máxima y 8 la independencia máxima para las AIVD11.
Factores relacionados con la prescripción de BZD durante su estancia en HA (n=334)
| No prescripción de BZD al alta del HA (n=205; 61,4%) | Prescripción de BZD al alta de HA (n=129; 38,6%) | p | |
| Edad (media±DE) | 78,0±10,0 | 77,6±13,0 | 0,76 |
| Sexo | |||
| Mujer | 114 (55,6%) | 88 (68,3%) | 0,02 |
| Grupo diagnóstico | |||
| Osteoarticular-fractura | 58 (28,3%) | 71 (55,1%) | 0,0002 |
| Neurológico | 60 (29,3%) | 17 (13,2%) | |
| Circulatorio | 12 (5,8%) | 11 (8,5%) | |
| Respiratorio | 15 (7,4%) | 4 (3,2%) | |
| Cardiológico | 7 (3,5%) | 5 (3,8%) | |
| Osteoarticular-no fractura | 5 (2,4%) | 5 (3,9%) | |
| Neoplásico | 5 (2,4%) | 1 (0,8%) | |
| Otros | 43 (20,9%) | 15 (11,6%) | |
| Nivel de dependencia en ABVD previo al ingreso (índice de Barthel) | |||
| Media±DE | 27,7 ± 20,8 | 29,9 ± 17,4 | 0,29 (IC del 95%, –6,64, +2,03) |
| Independiente (100) | 2 (0,9%) | 0 (0%) | 0,63 |
| Dependencia leve (61-99) | 10 (6,8%) | 8 (6,2%) | |
| Dependencia moderada (41-60) | 24 (11,7%) | 17 (13,2%) | |
| Dependencia severa (21-40) | 81 (39,5%) | 65 (50,4%) | |
| Dependencia total (0-20) | 84 (40,9%) | 39 (30,2%) | |
| Deterioro cognitivo previo | |||
| Sí | 43 (20,9%) | 25 (19,4%) | 0,72 |
| Índice de comorbilidad | |||
| Media±DE | 2,3 ± 1,7 | 2,0 ± 1,7 | 0,16 (IC del 95%, –0,11, +0,65) |
| Ausencia (0 puntos) | 30 (14,6%) | 25 (19,3%) | 0,002 |
| Comorbilidad baja (1 punto) | 46 (22,4%) | 35 (27,2%) | |
| Comorbilidad alta (≥ 2 puntos) | 129 (63,0%) | 69 (53,5%) | |
| Polifarmacia | |||
| Sí | 108 (52,6%) | 84 (65,2%) | 0,025 |
ABVD: actividades básicas de la vida diaria; BZD: benzodiacepinas; HA: hospital de agudos.
En cursiva, p con significación estadística.
Factores relacionados con la prescripción de BZD al alta de la UCO (n=296)
| No prescripción de BZD al alta (n=231; 78,0%) | Prescripción de BZD al alta (n=65; 22,0%) | P | |
| Edad (media±DE) | 78,8±10,3 | 73,7±14,8 | 0,002 |
| Sexo | |||
| Mujer | 137 (59,3%) | 47 (72,3%) | 0,05 |
| Grado de dependencia en ABVD al alta de la UCOa | |||
| Media±DE | 65,1 ± 29,5 | 73,4 ± 23,9 | 0,04 (IC del 95%, –16,2, –0,5) |
| Independiente (100) | 22 (9,5%) | 5 (7,7%) | 0,46 |
| Dependencia leve (61-99) | 127 (54,9%) | 43 (66,1%) | |
| Dependencia moderada (41-60) | 23 (9,9%) | 10 (15,4%) | |
| Dependencia severa (21-40) | 37 (16,0%) | 5 (7,7%) | |
| Dependencia total (0-20) | 22 (9,5%) | 2 (3,1%) | |
| Deterioro cognitivo previo | |||
| Sí | 59 (25,5%) | 5 (7,7%) | 0,002 |
| MMSE de Folstein al ingresob | |||
| Media±DE | 22,0 ± 5,4 | 24,5 ± 4,5 | 0,002 (IC del 95%, –4,1, –0,9) |
| ≤ 14 puntos | 15 (7,9%) | 3 (5,3%) | 0,01 |
| 15-20 puntos | 50 (26,5%) | 4 (7,1%) | |
| ≥ 21 puntos | 124 (65,6%) | 49 (87,5%) | |
| Índice de comorbilidad | |||
| Media±DE | 2,1 ± 1,6 | 1,8 ± 1,6 | 0,23 (IC del 95%, –0,2, +0,7) |
| Ausencia de comorbilidad (0 puntos) | 32 (13,8%) | 18 (27,7%) | 0,009 |
| Comorbilidad baja (1 punto) | 67 (29,0%) | 10 (15,4%) | |
| Comorbilidad alta (≥ 2 puntos) | 132 (57,1%) | 37 (56,9%) | |
| Polifarmacia | |||
| Sí | 122 (52,8%) | 43 (66,1%) | 0,05 |
ABVD; actividades básicas de la vida diaria; BZD: benzodiacepinas; MMSE: Mini-Mental State Examination de Folstein; UCO: unidad de convalecencia geriátrica.
En cursiva, p con significación estadística.
Uno de los hallazgos más relevantes es la alta prevalencia de prescripción de BZD en todos los niveles asistenciales. La literatura muestra una tendencia similar, con una prevalencia en la comunidad entre el 22,4 y el 31,9% según autores2,16. El incremento de uso en el HA también ha sido objetivado en otros estudios. Elliott et al.17 describen un porcentaje similar al nuestro (36%), si bien este desciende hasta un 20% en otros trabajos18. En ambos casos, y al igual que en nuestra experiencia, aproximadamente la mitad de las prescripciones eran de novo, es decir, en pacientes no consumidores previamente. En cuanto a la prescripción en unidades de media estancia, existen pocos datos en la literatura. En una unidad similar, cuyo criterio de ingreso eran las lesiones relacionadas con caídas, Clements observó una reducción de dosis o retirada del fármaco en un 83% de los pacientes, probablemente resultado de un programa de intervención dirigido a la reducción del riesgo de caídas19. La diferencia con nuestro estudio (16,7% de reducción) posiblemente radique en que únicamente se registró la retirada del fármaco y no la modificación de dosis.
Las diferencias de prescripción entre los niveles asistenciales hacen razonable pensar que la hospitalización en un HA favorece dicha prescripción durante el ingreso7. Existen factores ambientales hospitalarios (iluminación excesiva, ambiente ruidoso, horarios de dispensación, etc.) que alteran la conciliación del sueño, favoreciendo la utilización de BZD. En un estudio, la prescripción de hipnóticos ascendió al 60% y en el 71% de los casos fue una BZD9. En este sentido, conviene recordar que muchos de estos factores ambientales son potencialmente controlables por el equipo asistencial. No obstante, existen síntomas y características inherentes al propio paciente6 que podrían indicar el uso de BZD en determinadas situaciones. Por tanto, sería apropiado favorecer estrategias que aboguen no solo por la modificación en la frecuencia de prescripción, sino también por que su uso sea apropiado a las necesidades del paciente17.
La polifarmacia es un factor relacionado con la nueva prescripción20, tanto en la comunidad como en al ámbito hospitalario6. Así, el riesgo de nueva prescripción asociado a la hospitalización reciente8 es mayor en los pacientes polimedicados. Por otro lado, hay estudios que muestran una asociación entre comorbilidad y consumo de BZD7,16, posiblemente relacionada con el trastorno del sueño y otros síntomas derivados de algunas enfermedades. Este dato no se ha ratificado en nuestro trabajo, donde la comorbilidad podría haber actuado como factor disuasorio para la prescripción. Asimismo, tener mayor edad y deterioro cognitivo podrían haber actuado como factores protectores durante la estancia en la UCO. El grupo diagnóstico ostearticular-fractura también se asoció a la prescripción en el HA, probablemente por ser un diagnóstico frecuente en nuestra serie.
El presente estudio tiene varias limitaciones. El carácter retrospectivo del diseño podría haber sobrestimado algunos resultados, como la prescripción por insomnio, y el análisis de las BZD como grupo y no por principio activo obvia los distintos perfiles de riesgo de cada fármaco. Tampoco se han incluido otros factores relacionados con la prescripción, valorados en otros estudios y que podrían resultar de interés general.
Para finalizar, se debe destacar que la reducción en la prescripción de BZD en la UCO no ha sido consecuencia de un protocolo específico dirigido a adecuar la prescripción, sino más bien de la aplicación sistemática de un programa de valoración geriátrica e intervenciones encaminadas a prevenir el delirium, promover la movilidad y evitar el deterioro cognitivo y funcional. Por tanto, consideramos necesario promocionar protocolos de uso racional de fármacos para mejorar los resultados de salud de nuestros ancianos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.