Determinar la prevalencia de polifarmacia, prescripciones inadecuadas y subóptimas en pacientes institucionalizados. Analizar el impacto de un programa de intervención geriátrica sobre la optimización y racionalización del uso de fármacos.
Material y métodosEstudio prospectivo sobre una cohorte de 21 sujetos institucionalizados. Variables: prescripción de fármacos, prescripción inadecuada según criterios «Screening Tool for Older Person′s Prescriptions» (STOPP) y prescripción subóptima mediante criterios «Screening Tool to Alert doctors to Right Treatment» (START).
La intervención se basó en evaluar tratamientos y problemas con la medicación, correlacionar tratamientos con situación funcional, mental y esperanza de vida, seleccionar fármacos eficaces y seguros, prescribir genéricos, detectar y evitar polifarmacia, prescripciones inadecuadas y prescripciones subóptimas.
ResultadosVeintiún sujetos fueron incluidos en el estudio (80,43±8,84 años, 57,1% mujeres, Barthel de 76,86±27,76 y MMSE de 14,52±7,73).
Al ingreso, el número de fármacos era de 6,29±3,48 (20,23% genéricos), el 14,4% consumían 9 o más, el 71,4% cumplía algún criterio STOPP y el 52,4% algún criterio START.
Tras la intervención el número de fármacos era de 4,9±3,03 (61,78% genéricos), el 14,3% cumplía algún criterio STOPP y el 4,8% algún criterio START.
ConclusionesLa polifarmacia, la prescripción inadecuada y la prescripción subóptima son problemas frecuentes en el medio residencial. Para nuestra población de estudio un programa de intervención basado en la valoración geriátrica y en la racionalización del uso de medicamentos, ha podido disminuir el consumo de fármacos y ha incrementado la utilización de genéricos; todo ello disminuyendo la prescripción inadecuada y subóptima.
To determine the prevalence of polypharmacy, and inadequate or suboptimal prescriptions. To analyse the impact of a geriatric intervention program on the optimisation and rationalisation of the use of drugs in institutionalised patients.
Material and methodsA prospective study on a cohort of 21 sheltered subjects. Variables: Drug prescription, inadequate prescription according to «Screening Tool for Older Person's Prescriptions» (STOPP) criteria and suboptimal prescriptions according to «Screening Tool to Alert doctors to Right Treatment» (START) criteria. The intervention was based on analysing treatments and medication issues, correlate treatments to functional and mental situation, together with life expectancy, determine efficient and safe drugs, prescribe generic drugs, detect and avoid polymedication, inadequate and suboptimal prescriptions.
ResultsTwenty one subjects were include in the study,(mean age 80.43±8.84 years old, with 57.1% women, 76.86±27.76 Barthel and 14.52±7.73 MMSE). On admittance, the number of drugs was 6.29±3.48 (generics on a 20.23% ratio), 14.4% consumed 9 or more, 71.4% complied with any STOPP criteria and 52.4% complied with any START criteria. After the intervention, the number of drugs was 4.9±3.03 (generics on a 61.78 % ratio), 14.3% complied with any STOPP criteria and 4.8% complied with any START criteria.
ConclusionsPolymedication, inadequate prescription and suboptimal prescription are frequent issues in residential and nursing environment. For our study population in an intervention program based upon geriatric assessment and the rationalisation on drug use, the drug consumption as well as inadequate and suboptimal prescription has reduced, along with increasing the use of generic drugs.
La polifarmacia, definida como la utilización de múltiples fármacos (4 o más a nivel ambulatorio y 9 o más a nivel residencial), es un síndrome geriátrico muy prevalente y uno de los principales problemas de salud de las personas mayores1.
Se correlaciona con la prescripción inadecuada que, entendida como la prescripción que no está de acuerdo con los estándares médicos aceptados, está presente en el 14% de los pacientes ambulatorios y en el 40,3% de los sujetos institucionalizados2.
Así mismo, la prescripción subóptima, definida como la omisión o infradosificación de un medicamento indicado, también es un problema frecuente en población anciana y está presente en un 42% de las personas mayores de 65 años. Un claro ejemplo lo encontramos en los estudios que han detectado que los ancianos reciben menos tratamiento preventivo secundario tras sufrir un infarto de miocardio3.
No es de extrañar que los problemas con la medicación constituyan la 4.a causa de muerte en ancianos en los EE.UU. y condicionen un impacto negativo sobre la morbilidad, mortalidad, pérdida de función, utilización de recursos y coste sanitario4.
Por ello, el problema geriátrico de la polifarmacia ha incrementado el interés en desarrollar programas de intervención dirigidos a mejorar la prescripción farmacológica a la vez que a disminuir el gasto farmacéutico de este grupo etario, sin por ello, condicionar una merma en la calidad asistencial.
Los objetivos del estudio han sido:
- 1.
Determinar la prevalencia de polifarmacia, prescripciones inadecuadas y prescripciones subóptimas en pacientes institucionalizados.
- 2.
Analizar el impacto de un programa de intervención geriátrica sobre la optimización y racionalización del uso de fármacos.
Se diseñó un estudio longitudinal y prospectivo que incluyó una cohorte de 21 sujetos trasladados en octubre de 2009 desde una residencia del organismo público ERA del Principado de Asturias, a otro centro residencial. Mientras que el primer centro no disponía de atención sanitaria propia, el segundo contaba con médicos geriatras y servicio de enfermería.
Variables de estudio: edad, sexo, patologías más prevalentes, número de fármacos y de genéricos pautados, índice de Barthel (IB), Minimental State Examination (MMSE), prescripción inadecuada utilizando los criterios del «Screening Tool for Older Person′s Prescriptions» (STOPP) y prescripción subóptima mediante los criterios del «Screening Tool to Alert doctors to Right Treatment» (START)5.
Fases del estudio:
Primera: en el momento del ingreso se aplicó un protocolo de recogida de datos que incluía todas las variables de estudio.
Segunda: se aplicó el programa de intervención haciendo una evaluación de los problemas de salud, una valoración geriátrica y una prescripción adecuada de fármacos.
Tercera: a los 2 meses del ingreso, un médico geriatra distinto al de intervención analizó el tratamiento en ese momento, recogiendo número de fármacos, de genéricos y criterios STOPP/START.
La intervención se basó en evaluar a los pacientes al ingreso, recogiendo tratamientos previos, posibles problemas relacionados con la medicación y situación funcional y mental; considerar los nuevos tratamientos de forma global y coherente con las expectativas del paciente, su situación funcional y mental y esperanza de vida; elegir fármacos que hayan demostrado mayor eficacia y seguridad; detectar y evitar polifarmacia, prescripciones inadecuadas y prescripciones subóptimas; prescribir los fármacos necesarios, intentando mantener el menor número posible y pautando genéricos siempre que se dispusiera de ellos; reconsiderar el tratamiento completo del paciente en cada visita médica, suspendiendo fármacos innecesarios; recoger claramente el diagnóstico y la indicación que motivan nuevas prescripciones6.
Para analizar los resultados y comparar las variables cuantitativas se ha utilizado la prueba estadística ANOVA.
ResultadosUn total de 21 sujetos fueron sistemáticamente valorados e incluidos en el estudio.
La edad media fue de 80,43±8,84 años, el 57,1% eran mujeres y tenían una puntuación media en el Barthel de 76,86±27,76 y en el MMSE de 14,52±7,73.
El número medio de diagnósticos fue de 6,29±2,7, siendo las enfermedades más prevalentes la HTA (66,7%), DM (38,1%), artrosis (38,1%) y cardiopatías (33,3%).
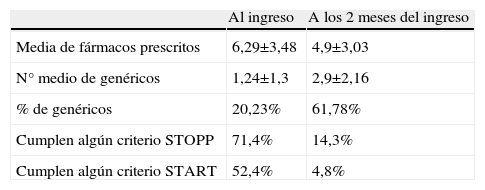
En el momento del ingreso, el número medio de fármacos prescrito era de 6,29±3,48 y el 14,4% consumían 9 o más fármacos. Se detectó que el 20,23% de los fármacos prescritos eran genéricos, cifra que se correspondía con una media de 1,24±1,3 genéricos por paciente.
Respecto a los criterios STOPP/START, en ese momento, se objetivó que el 71,4% de los sujetos cumplía con alguno de los criterios STOPP y que el 52,4% cumplía con alguno de los criterios START.
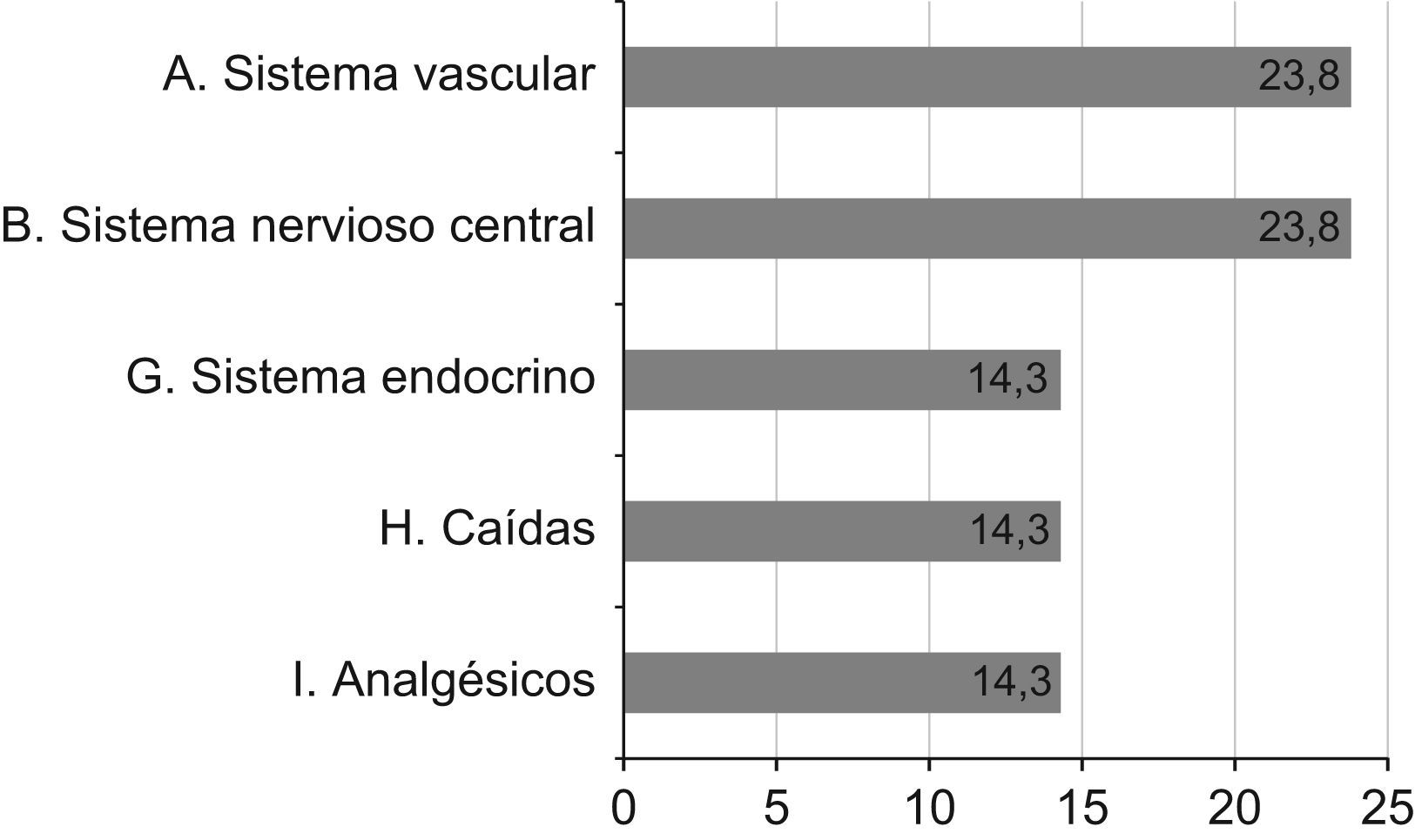
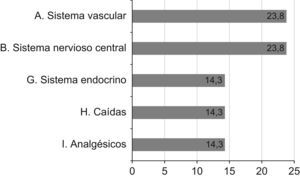
Dentro de los criterios STOPP los más frecuentes fueron los de los grupos A o «Sistema cardiovascular» y B o «SNC y psicofármacos» (fig. 1).
Con respecto a los criterios START, el más frecuentes fue el grupo F o «sistema endocrino» con una prevalencia del 28,6%, seguido del A o «sistema cardiovascular» (19%), E o «sistema musculoesquelético» (9,5%) y B o «sistema respiratorio» y D o «sistema gastrointestinal» (4,8%).
A los 2 meses del seguimiento, se detectó una disminución del número medio de fármacos prescrito así como del número de pacientes que cumplían algún criterio STOPP/START, a la vez que se objetivó un incremento del consumo de genéricos (tabla 1).
Diferencias en la prescripción de fármacos, genéricos, prescripción inadecuada y subóptima al ingreso y a los 2 meses de seguimiento
| Al ingreso | A los 2 meses del ingreso | |
| Media de fármacos prescritos | 6,29±3,48 | 4,9±3,03 |
| N° medio de genéricos | 1,24±1,3 | 2,9±2,16 |
| % de genéricos | 20,23% | 61,78% |
| Cumplen algún criterio STOPP | 71,4% | 14,3% |
| Cumplen algún criterio START | 52,4% | 4,8% |
En todos los casos p<0.001.
Como era de esperar, los resultados obtenidos confirman la hipótesis de que la polifarmacia es un problema muy frecuente en el medio residencial. Así, el 71,4% de nuestra población de estudio cumple con alguno de los criterios STOPP y el 52,4% con alguno de los START, cifras que superan los resultados obtenidos en nuestro país por Delgado et al en pacientes de consulta externa de geriatría (54% y 48% respectivamente)7.
Así mismo, los resultados parecen confirmar que para nuestra población de estudio un programa de intervención basado en la valoración geriátrica y en la racionalización del uso de medicamentos, ha podido disminuir el consumo de fármacos, a la vez que ha incrementado la utilización de genéricos; todo ello disminuyendo la prescripción inadecuada y subóptima.
Es decir, el programa de intervención ha contribuido a mejorar la prescripción farmacológica de los pacientes institucionalizados.
Si consideramos que cualquier herramienta de cribado que consiga una reducción del 10 al 20% de prescripción inadecuada será coste efectiva7, podríamos plantear que estrategias similares a las utilizadas en nuestro estudio deberían ser tenidas en cuenta al diseñar los programas de calidad de los centros residenciales para la tercera edad, con el objetivo de minimizar la prescripción inadecuada, mejorar la omisión en la prescripción y disminuir el gasto farmacéutico.
Estos programas de intervención farmacológica deben tener en cuenta la situación funcional y mental de los pacientes, así como su expectativa de vida, evitando terapias preventivas en aquellos pacientes con mal pronóstico vital a corto plazo o en situaciones de dependencia funcional grave4. Asimismo, también deben tener presente que una prescripción adecuada nos obliga a evitar omisiones en el tratamiento que podrían beneficiar a los pacientes. Omisiones que en muchas ocasiones están condicionadas por motivos discriminatorios y nos pueden hacer incurrir en un «ageismo» terapéutico8.
Existe cierta limitación al estudio que viene condicionada por el número de sujetos incluidos en la cohorte de seguimiento y que nos estaría impidiendo extrapolar los resultados al global de la población institucionalizada. Sin embrago, el grado de consistencia del análisis estadístico podría dar más peso a nuestras conclusiones y debería estimularnos a diseñar estudios multicéntricos y más ambiciosos en cuanto al número de participantes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.