El retraso en la cicatrización de las úlceras de pie diabético (UPD) supone un problema complejo en la salud de los pacientes y provoca un aumento de costes para el sistema sanitario. La terapia de presión negativa (TPN) es un procedimiento terapéutico que acelera la cicatrización, empleando un flujo de presión negativa para estimular una serie de procesos fisiológicos en las heridas crónicas.
Pacientes y métodosSe realizó un estudio observacional retrospectivo en el que se evaluaron las complicaciones asociadas a la TPN en el tratamiento de UPD, con pacientes de la Unidad de Pie Diabético de la Universidad Complutense de Madrid, entre los años 2011 y 2015.
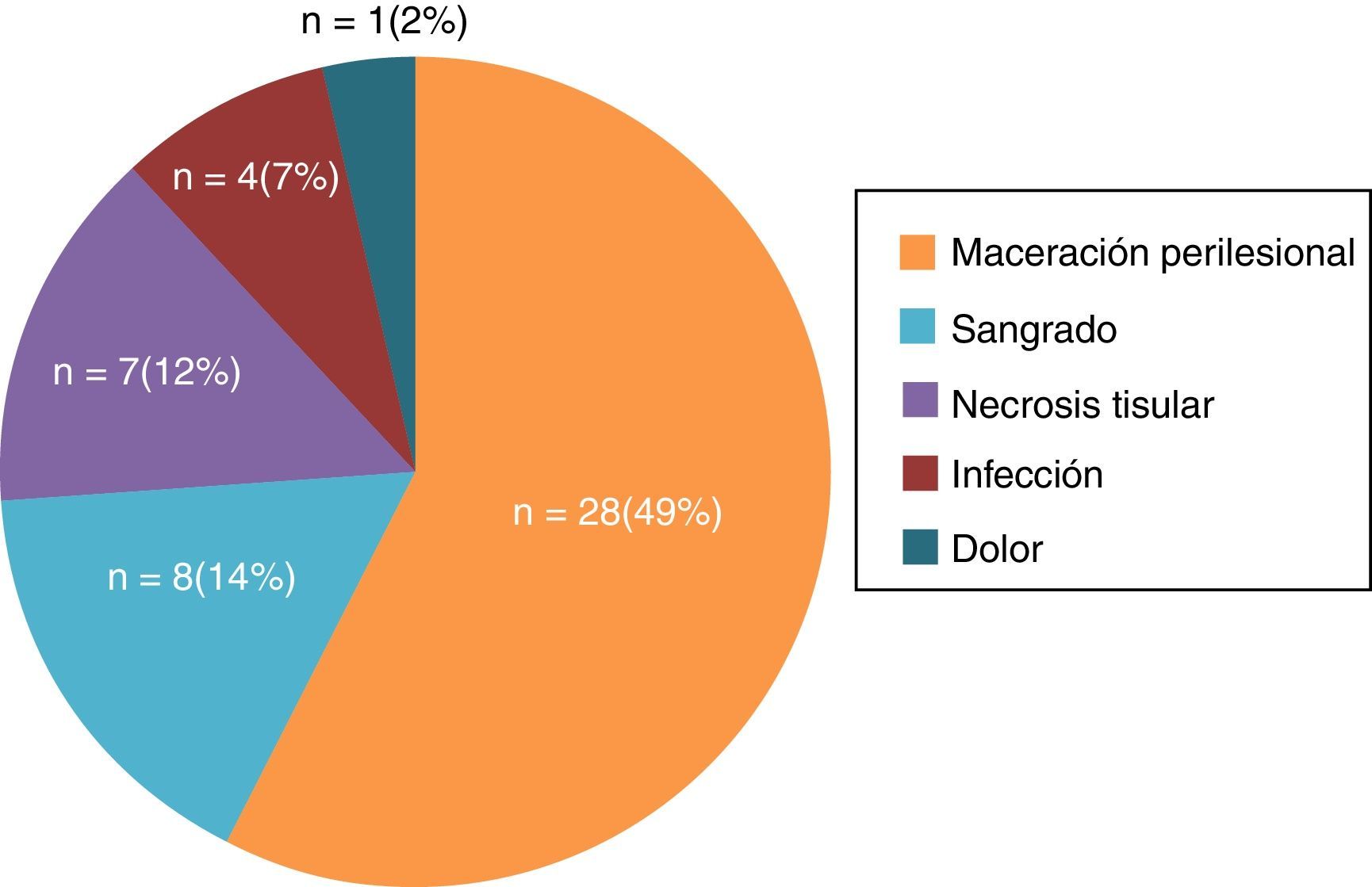
ResultadosMediante la revisión de historias clínicas, se obtuvo una muestra de 68 pacientes que fueron sometidos a esta terapia, de los cuales 57 (83,8%) presentaron alguna complicación durante el tiempo que mantuvieron la TPN. La maceración perilesional se encontró en el 49% de los pacientes, seguida de sangrado (14%), necrosis (12%), infección local (7%) y dolor local (2%).
DiscusiónLa maceración perilesional fue la complicación más frecuente, pero también la que más fácilmente se solventó, mediante la aplicación de apósitos barrera y otras terapias que favorecen el control del exudado de la herida. Tras la resolución de las complicaciones, en el 80% de los pacientes se obtuvo un resultado favorable con la terapia, por lo que se puede concluir que la TPN se considera una terapia efectiva y segura en el tratamiento de las UPD.
The torpid evolution in the healing of diabetic foot ulcers (DFU) is a complex problem in the health of patients and causes an increase in costs for the health system. Negative Pressure Therapy (NPT) is a treatment that accelerates healing by a negative pressure flow to stimulate a series of physiological processes in chronic wounds.
Patients and methodsWe performed a retrospective observational study that evaluated the complications associated to NPT in the treatment of DFU in patients from the Diabetic Foot Unit of the ComplutenseUniversity of Madrid from 2011 to 2015.
ResultsWe analysed 57 (83,8%) patients who underwent NPT and recollected every complications during the time NPT is maintained. Perilesional maceration was found in 49% of the patients, bleeding (14%), necrosis (12%), local infection (7%) and local pain (2%).
DiscussionThe perilesional maceration was the most frequent complication and the most easily resolved. After resolution of the complications, 80% of the patients obtained a favorable result with the therapy, so it can be concluded that NPT is considered an effective and safe therapy in the treatment of DFU.
La etiopatogenia más común de las UPD es la neuropatía diabética y la enfermedad arterial periférica. El pie isquémico puro representa solo el 10% de las UPD, siendo el 90% causado por la neuropatía; sin embargo, en los últimos años, la incidencia de las úlceras neuroisquémicas ha aumentado, siendo las úlceras actualmente más comunes1.
El retraso de la cicatrización de las UPD supone un problema complejo en la salud de los pacientes y provoca un aumento de costes para el sistema sanitario, así como una disminución de la calidad de vida de las personas afectadas2,3.
Una de las terapias que mayor evidencia científica4-7 presenta para la aceleración de la cicatrización es la TPN, una terapia no invasiva, basada en la aplicación de presión sobre el lecho de la herida, con el objetivo de acelerar la cicatrización en heridas de diferente etiología2,3,8.
La TPN consiste en la aplicación de presión subatmosférica, en un intervalo de entre 50-175mmHg, de manera continua o intermitente, con o sin instilación de un fármaco sobre una herida compleja9,10.
La TPN no solo mejora las condiciones de la herida, sino que también participa de forma activa en los mecanismos que se ven implicados en el proceso de cicatrización: proliferación del tejido de granulación, producción de hiperemia local, reducción del edema local, eliminación del exudado, reducción de la carga bacteriana, control del nivel de metaloproteasas y cicatrización de la herida en ambiente húmedo2,3,8,9.
Las principales indicaciones de esta terapia son: heridas crónicas, heridas agudas y traumáticas, dehiscencias, colgajos e injertos2,3,9,10. Las contraindicaciones de uso más frecuentes son: presencia de infección de partes blandas u osteomielitis sin tratar, tejido necrótico, malignidad de la lesión y fistulas no exploradas9-11.
Sin embargo, en la literatura científica existen numerosos estudios sobre la eficacia y efectividad12 de la TPN, pero pocos recogen las complicaciones que presenta la aplicación de esta terapia, en su mayoría derivadas de su utilización en casos en los que no estaría indicada.
Los efectos adversos que se describen comúnmente en la literatura son de carácter leve y son los siguientes: dolor durante la retirada del apósito, necrosis tisular, erosión del tejido adyacente y maceración perilesional13-15. También pueden darse efectos adversos graves, que requieren la retirada inmediata de la terapia, como reacciones alérgicas, infección, sepsis u osteomielitis16-18.
El objetivo de este estudio fue conocer las complicaciones más frecuentes al aplicar la TPN en pacientes con UPD.
Pacientes y métodosSe realizó un estudio retrospectivo con pacientes que presentaban UPD tratadas mediante TPN en la Unidad de Pie Diabético de la Universidad Complutense de Madrid, entre el periodo comprendido entre enero del 2011 y noviembre del 2015.
Se tuvieron en cuenta los siguientes criterios de inclusión: pacientes de ambos sexos, mayores de edad, con úlceras de pie diabético que tras un desbridamiento quirúrgico requiriesen tratamiento mediante TPN. Se excluyó a todos los pacientes que presentasen alguna de las contraindicaciones de aplicación de la propia terapia referidas anteriormente.
De acuerdo con la ley en vigor, Ley Orgánica de Protección de Datos 15/1999, de 13 de diciembre, y la ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica, se garantizó la confidencialidad, guardando el anonimato de los datos.
A todos los pacientes se les realizó un desbridamiento quirúrgico de la UPD, eliminando el tejido desvitalizado no viable, y posteriormente se les aplicó la TPN a una presión de 12 5mmHg con una esponja de poliuretano, en una media de tiempo de 7 a 10 días2,3,8. El dispositivo empleado fue el VivanoTec®, junto con la bandeja Vivano® Med, deHartmann (Alemania). Los dispositivos empleados para esta terapia no tenían sistema de instilación de fármacos o antisépticos. Se pidió a todos los pacientes que mantuvieran reposo absoluto, que no retiraran el vendaje ni el dispositivo, así como que se pusieran en contacto con el centro en caso de cualquier problema o duda.
Las úlceras se clasificaron según su etiología neuropática, isquémica o neuroisquémica sobre la base de las exploraciones clínicas del paciente.
Se consideró que la úlcera era de etiología neuropática cuando el paciente mostraba afectación clínica de la sensibilidad, valorada mediante monofilamento de Semmes-Wenstein 5,07-10 g y el biotensiómetro de Horwell19. Se consideró que había afectación de la sensibilidad superficial cuando el paciente no detectaba 4 o más puntos en la exploración mediante el monofilamento y de la sensibilidad vibratoria medida con el biotensiómetro cuando el paciente no era capaz de detectar la vibración en un umbral inferior a 25mV.
Se consideró una úlcera de carácter isquémico cuando el paciente mostraba signos de enfermedad arterial periférica: ausencia de pulso pedio o tibial posterior, índice tobillo-brazo menor de 0,9 o presión arterial sistólica del dedo menor de 55mm Hg con un índice dedo-brazo menor de 0,720.
Posteriormente, se registró si el paciente desarrolló alguna de las siguientes complicaciones durante la aplicación de la terapia: maceración perilesional, que consiste en el ablandamiento y la descomposición de los tejidos perilesionales8; dolor referido por el paciente durante el cambio del apósito de la TPN; sangrado, cuando este produzca obstrucción de la terapia impidiendo la presión negativa11; necrosis tisular, observando muerte del tejido a consecuencia del empleo de la TPN11; infección, cuando había presencia de 2 o más signos de infección local o alguno de los signos de origen sistémicos definidos por la Infectious Diseases Society of America12.
Las complicaciones se clasificaron en leves (fácil resolución) y graves. Se consideraron complicaciones leves o de fácil resolución la maceración perilesional, el sangrado y el dolor a la retirada del apósito. Se consideraron complicaciones graves aquellas en las que se tuvo que migrar a otra terapia diferente de la TPN: la necrosis tisular y la presencia de infección.
Se consideró exitosa la terapia cuando se logró el objetivo principal de la aplicación de la TPN, que era la cobertura ósea mediante tejido de granulación, no siendo necesario llegar a obtener la epitelización total, para lo que posteriormente se utilizaron otras terapias locales.
El análisis estadístico se realizó mediante el programa SPSS para Windows, en su versión 21.0 (SPSS, Inc. Chicago, IL, EE. UU.).
Las variables cualitativas se mostraron en función de su frecuencia y porcentaje, y las variables cuantitativas en función de su media y desviación estándar.
El análisis estadístico de las variables cualitativas se llevó a cabo mediante el test de Chi cuadrado de Pearson comparando el tipo de úlcera y las complicaciones que presentaron los pacientes. Para calcular la fuerza de asociación entra las distintas variables se calculó su odds ratio, considerando un p valor < 0,05 como valor límite de aceptación o no de la hipótesis nula.
ResultadosSe seleccionó finalmente a 57 pacientes, de los cuales 48 mostraron alguna complicación durante el tratamiento con la TPN.
La edad media de los pacientes fue de 59,86±12,95 años. El género de los pacientes fue en un 80,70% masculino y un 19,30% femenino; 7 pacientes (12,28%) presentaban diabetes mellitus tipo 1 y 50 (87,72%) tipo 2, con una media de evolución de 15,79±12 años de evolución de la enfermedad; 21 pacientes (36,8%) presentaban úlcera de etiología neuropática, 3 (5,3%) isquémica y los 33 restantes (57,9%) de origen neuroisquémico.
La media de días de aplicación de la TPN fue de 10,42±4,78 días.
Las complicaciones observadas en la muestra fueron las siguientes (fig. 1): maceración perilesional en 28 pacientes (49%), sangrado en 8 pacientes (14%) y dolor en la retirada del apósito en un paciente (2%), necrosis tisular en 7 pacientes (12%) e infección local de la úlcera en 4 pacientes (7%). La maceración perilesional, el sangrado y el dolor se consideraron complicaciones leves (65%), y la necrosis tisular y la infección, complicaciones graves (19%).
De un total de 48 pacientes que presentaron complicaciones, la necrosis tisular, el dolor y la infección local fueron motivo de retirada de la terapia antes del tiempo estimado, afectando a un total de 11 pacientes (21%). En 37 pacientes (65%) se encontraron complicaciones leves, solventándose fácilmente.
La complicación más frecuente fue la maceración perilesional, observándose en prácticamente el 50% de la muestra. No se observó asociación estadísticamente significativa entre ninguna de las complicaciones y la etiología de la úlcera. Únicamente se observaron valores estadísticamente significativos entre la presencia de úlcera isquémica y el desarrollo de dolor durante la aplicación de la TPN (p < 0,05; OR 0,94 [IC 0,88-1]).
De los 57 pacientes estudiados, un total de 9 (16%) pacientes no desarrollaron ningún tipo de complicación.
El éxito de la terapia se consiguió en el 86% de los pacientes (n=49). De los 8 (14%) pacientes que no consiguieron el éxito de la terapia, 3 (21%) pacientes presentaron complicaciones leves y 5 (62%) presentaron complicaciones graves. Se encontró asociación estadísticamente significativa entre presentar una complicación leve y el éxito de la TPN (p = 0,00; OR 0,53 [IC 0,9-0,3]).
DiscusiónEn este estudio, la complicación más frecuente de la aplicación de la TPN fue la maceración perilesional (49%), siendo a su vez la más leve y fácil de resolver.
De la misma manera, Jiménez-Jiménez18 observó en su estudio con una muestra de 87 pacientes, que las complicaciones más comunes de la aplicación de esta terapia fue la maceración perilesional, seguida de la erosión de tejido perilesional y el dolor con el cambio de apósito. Además, Mouës et al.17 encontraron también que la maceración perilesional fue la complicación de carácter leve más frecuente junto con la erosión del tejido.
En un estudio reciente encontraron la presencia de maceración perilesional en 6 de las 53 heridas estudiadas (11,32%), destacando su fácil resolución mediante apósitos barrera21.
Podemos considerar que la causa de esta complicación no es de la propia terapia, sino del filme oclusivo aplicado sobre la lesión o de la esponja introducida en el interior de la úlcera, que sobrepasa los límites de la herida o no recoge el exudado suficiente. Para solventar esta complicación, es necesario utilizar un dispositivo adecuado de descarga de la UPD y/o apósitos barrera para evitar el deterioro de la piel perilesional por los materiales del dispositivo.
La presencia de dolor fue una complicación poco frecuente, encontrando asociación significativa con la presencia de úlcera de etiología isquémica. Podemos considerar que la presión negativa que realiza el dispositivo y la succión del exudado puede provocar cierto dolor en los pacientes que presentan la sensibilidad conservada. En este perfil de pacientes debemos tener en cuenta la disminución de los mmHg a los que se aplica la terapia, o realizar terapia de vacío de manera discontinua.
Vuerstaek et al. y McCallon et al.15,16 encontraron el dolor durante el cambio del apósito como una de las complicaciones más comunes. Jiménez-Jiménez18 indica en su estudio el mismo hallazgo, resolviendo dicha complicación mediante la utilización de analgésicos e instilación de anestésicos locales.
Finalmente, la TPN obtuvo un resultado satisfactorio en 45 pacientes (9 de ellos sin complicaciones y 36 con complicaciones leves fácilmente resueltas). El 79% de los casos estudiados consiguieron la formación de tejido de granulación y control del exudado a pesar de las complicaciones leves.
Numerosos estudios en la literatura consideran la TPN un tratamiento efectivo y seguro para el tratamiento de UPD4,5,13, reduciendo tiempos de cicatrización frente al tratamiento convencional. El mecanismo de acción mediante terapia de vacío promueve un ambiente favorable para la úlcera que favorece el proceso de curación, reduciendo el edema, controlando el exudado, estimulando la angiogénesis y el tejido de granulación.
Las complicaciones o los efectos adversos graves asociados a esta terapia se relacionan principalmente con los casos en los que la indicación no es la correcta, por lo que es necesario conocer las contraindicaciones de este tratamiento que han sido descritas en la literatura10,14 y evaluar si la etiología o el estado de la úlcera se beneficia o no de esta terapia. Por otro lado, los efectos adversos leves son complicaciones de carácter sutil y de sencilla resolución.
En conclusión, la TPN es una terapia segura, sencilla y con resultados óptimos para el manejo de las UPD. La TPN es beneficiosa para el manejo de UPD de diferente etiología, obteniendo un elevado porcentaje de éxito y un número de complicaciones de fácil manejo. La complicación más frecuente asociada al uso de la terapia es la maceración perilesional y la mayoría de los efectos adversos se consideran leves y asociados a factores externos; estos son fáciles de resolver y no entorpecen la evolución de la lesión si se manejan adecuadamente.
Agradecemos la cesión de datos por parte de la Clínica Universitaria de Podología y la colaboración de Raúl Molines Barroso en el análisis estadístico.
Presentado previamente en el congreso nacional de estudiantes de pregraduados en ciencias de la salud de la Universidad Complutense de Madrid (2016).