Las radiografías simples de manos y pies se utilizan habitualmente en la práctica clínica de la artritis reumatoide (AR) con múltiples propósitos. Entre ellos cabe mencionar el diagnóstico de la enfermedad, el establecimiento de una valoración de su agresividad, la elaboración de un pronóstico, la consideración de una posible intervención quirúrgica o la detección de posibles complicaciones. Sin embargo, las radiografías no se utilizan más que de forma excepcional en la toma de decisiones terapéuticas sobre pacientes con AR; es decir, los reumatólogos no utilizamos la evaluación sistemática de las radiografías para decidir sobre la eficacia o ineficacia de un tratamiento.
Las razones para que esto sea así es posible que sean variadas, aunque con toda probabilidad existen 3 factores que han ejercido una notable influencia: a) la percepción de que el daño estructural, evaluado mediante radiografías, ocurre de manera paralela a la actividad inflamatoria clínica; por tanto, sería suficiente con medir ésta para modificar o no los tratamientos, sin requerir la evaluación independiente de la progresión radiológica; b) se tenía la sensación de que los tratamientos tradicionales con fármacos modificadores de la enfermedad (FAME) eran poco eficaces para frenar el daño estructural; c) existían dificultades metodológicas importantes para evaluar la progresión radiológica en la práctica clínica; la razón de esto era que los métodos propuestos eran demasiado complejos para ser utilizados en un entorno clínico, en el que las limitaciones de tiempo habituales los hacían poco viables.
Sin embargo, estas razones han perdido peso en los últimos años, de manera que hoy día podemos afirmar que la evaluación sistematizada del daño estructural mediante las radiografías se debería incorporar a nuestro esquema de toma de decisiones terapéuticas en pacientes con AR. Los argumentos para esta afirmación se pueden resumir en 4 puntos: a) el daño estructural condiciona la funcionalidad del paciente; b) su evolución puede ser distinta a la de la inflamación; c) existen tratamientos eficaces para frenar el daño estructural, y d) la progresión radiológica se puede cuantificar de manera suficientemente sensible y sencilla en la práctica clínica. A continuación se revisará de manera individualizada cada uno de estos puntos.
El daño estructural condiciona la funcionalidad del paciente
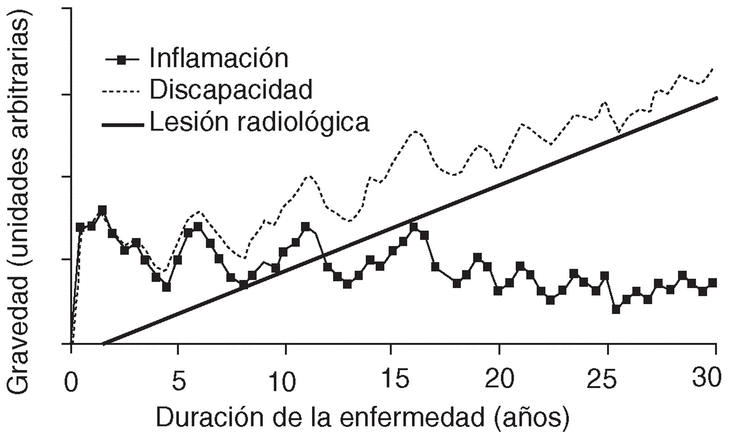
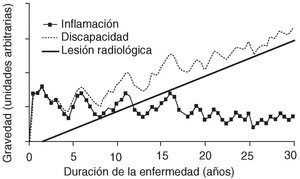
Aunque desde un punto de vista intuitivo parece lógico pensar que las deformidades articulares que ocasiona la AR limitarán la capacidad funcional de los pacientes, hasta hace poco tiempo no existía evidencia contrastada de este hecho. Un trabajo reciente estudió la correlación existente entre el daño estructural, medido mediante el índice de Sharp1, y la capacidad funcional en pacientes con AR evaluada mediante el cuestionario de discapacidad Health Assessment Questionnaire (HAQ). En los primeros años de la enfermedad no existía correlación entre ambos parámetros; sin embargo, a medida que progresaba el proceso, esta correlación aumentaba2. Este concepto aparece ilustrado en un esquema de Kirwan3. En los primeros años de la AR, la discapacidad depende fundamentalmente del grado de actividad clínica de la enfermedad (fig. 1). Sin embargo, a medida que la artritis progresa y aparecen alteraciones radiológicas estructurales, éstas van adquiriendo un mayor protagonismo en la discapacidad de los pacientes. Al final, el daño articular desempeña un papel esencial en la pérdida de función física del paciente con AR.
Figura 1.Curso de la artritis reumatoide. Representación esquemática de la relación existente entre inflamación, discapacidad y progresión radiográfica en función del tiempo de evolución. Tomado con modificacioens de Kirwan et al3.
Esto tiene importantes consecuencias desde el punto de vista terapéutico. El daño estructural, a diferencia de la actividad inflamatoria, es irreversible. Por tanto, si queremos evitar a largo plazo la discapacidad de los pacientes con AR, es preciso que seamos capaces de frenar las deformidades articulares que ocasiona la enfermedad.
Las evoluciones del daño estructural y de la actividad inflamatoria pueden ocurrir disociadas
Uno de los motivos por los que no se medía de forma sistematizada la progresión radiológica en los pacientes con AR era la percepción de que ésta ocurría de manera paralela a la actividad inflamatoria. Esto implicaría que, evaluando esta última, podíamos establecer la terapia adecuada, dada la correlación existente entre ambas variables. Sin embargo, en la experiencia de todos los reumatólogos existen casos que contradicen esta percepción; en ocasiones, pacientes con actividad inflamatoria mantenida en el tiempo presentan un nulo o mínimo deterioro estructural; por el contrario, otros enfermos con una actividad clínica controlada por el tratamiento sufren daño radiológico a gran velocidad.
Las razones de esta aparente contradicción residen en la existencia de mecanismos patogénicos diferentes para la destrucción tisular y para la inflamación articular propiamente dicha4. La primera depende fundamentalmente de la acción de las metaloproteasas, como la colagenasa y la estromelisina, y de las citocinas, como el ligando de la osteoprotegerina, mientras que la segunda depende en mayor medida de las acciones de las enzimas, como la ciclooxigenasa y la lipooxigenasa, que liberan mediadores proinflamatorios, como las prostaglandinas y los leucotrienos, así como de citocinas, como las quimiocinas. Citocinas como la interleucina 1 (IL-1) y el TNF-* desempeñan un papel esencial en ambos procesos. Sin embargo, trabajos realizados in vitro y en modelos animales de artritis sugieren que la IL-1 es más activa en la destrucción tisular, mientras que el TNF-* desempeña un papel clave en la inflamación4,5. Esta dualidad de mecanismos plantea la posibilidad de que algunos tratamientos puedan ser más eficaces en uno u otro de estos aspectos patogénicos, acentuando la posible disociación entre ambos.
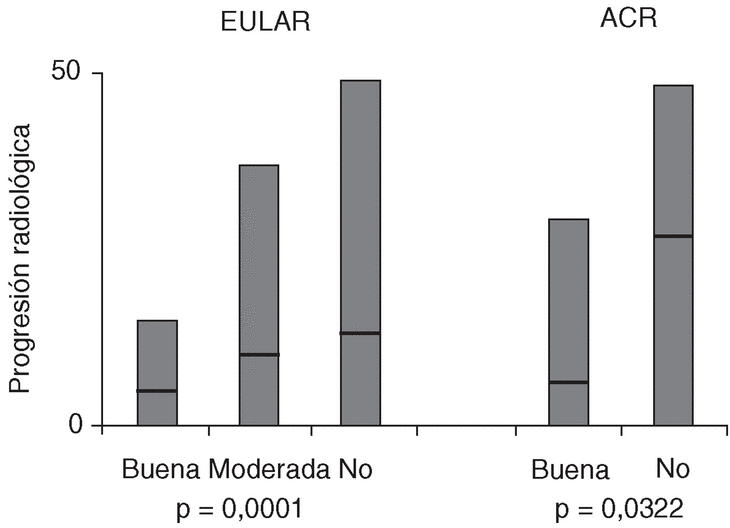
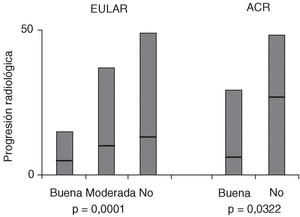
Esta potencial discordancia entre inflamación y daño estructural se encuentra reflejada en la situación de algunos pacientes. En la figura 2 se expone la relación entre respuesta clínica y la progresión radiológica en una cohorte de pacientes con AR6. Como se puede observar, existe una cierta relación entre ambas, en el sentido de que la mediana de progresión radiológica es menor en pacientes con respuesta favorable. Sin embargo, esta gráfica también pone de manifiesto que existe una gran dispersión en los datos, de manera que una proporción elevada de pacientes con una respuesta buena o moderada continúa experimentando progresión del daño estructural. Por tanto, si no medimos separadamente la progresión radiológica, no seremos capaces de detectar a estos pacientes que, a pesar de presentar una respuesta favorable al tratamiento desde el punto de vista de la inflamación, continuarán experimentando deterioro estructural y, por tanto, discapacidad a largo plazo.
Figura 2. Relación entre daño estructural y respuesta clínica inflamatoria. Se representa una población de pacientes con AR en función de su respuesta clínica (buena, moderada o no respuesta) según los criterios de la ACR o de EULAR, en relación a la progresión radiológica. Las barras negras muestran la mediana de progresión radiológica de cada grupo de pacientes. Tomado con modificaciones de Van Gestel et al6.
Existen tratamientos eficaces para frenar el daño estructural en la artritis reumatoide
Los estudios publicados en los últimos años con algunos de los nuevos tratamientos para la AR han demostrado la capacidad de estos fármacos para frenar el daño estructural en esta enfermedad. El efecto de la leflunomida sobre la progresión radiológica de la AR ha sido evaluado específicamente en 3 estudios doble ciego en fase III. Los pacientes que recibieron leflunomida presentaron progresiones radiológicas significativamente menores que los que recibieron placebo7,8. Curiosamente, estos estudios han permitido también demostrar la capacidad de 2 fármacos «clásicos», el metotrexato y la sulfasalazina, para frenar el daño estructural.
El etanercept ha demostrado también capacidad para frenar la progresión radiológica en la AR. Los datos del estudio ERA, realizado en pacientes con AR de inicio, revelan cómo etanercept a dosis de 25 mg bisemanales es igual o superior a metotrexato en los diferentes aspectos del índice de Sharp9.
El estudio ATTRACT demostró que el infliximab en las diferentes pautas de dosificación (3 o 10 mg cada 4 u 8 semanas, asociado a metotrexato) frenaba la progresión radiológica de la AR, en comparación con placebo asociado a metotrexato10.
Por último, el antagonista del receptor de la IL-1 anakinra ha demostrado en el estudio en monoterapia europeo11 que también es capaz de frenar el daño estructural en pacientes con AR.
En estos estudios se han utilizado diseños, poblaciones de pacientes y métodos de evaluación diferentes, por lo que no es posible conocer si un tratamiento es superior a los demás desde el punto de vista de la protección del daño estructural.
La progresión radiológica se puede cuantificar de manera suficientemente sensible y sencilla en la práctica clínica
Existen múltiples métodos descritos para cuantificar la progresión radiográfica en la AR. Los más utilizados son los índices de Larsen y de Sharp, con sus numerosas modificaciones12. Sin embargo, estos índices tienen un serio inconveniente desde el punto de vista de su utilización en la práctica clínica: el tiempo que se requiere para la lectura de las placas es amplio, incluso para personal entrenado y familiarizado con los mismos, por lo que no resultan adecuados para este fin. Por esta razón, durante los últimos años se ha intentado diseñar nuevos métodos que, manteniendo una suficiente sensibilidad al cambio, tengan una mayor sencillez que los haga viables para su uso en la clínica. En este sentido, merece la pena mencionar 2 índices que cumplen con estos requisitos.
El método SENS (sensitive erosion narrowing score) deriva de la modificación realizada por van der Heijde al método de Sharp13. Incluye las mismas articulaciones que éste (32 para erosiones y 30 para pinzamiento en las manos, y 12 en los pies), pero las evalúa de una manera mucho más sencilla: de 0 a 2, dando 1 punto si existen erosiones de cualquier tamaño y 1 punto si existe pinzamiento articular de cualquier magnitud14. En manos de los autores que lo describieron, este método tiene la misma sensibilidad al cambio que el de Van der Heijde/Sharp, pero requiere mucho menos tiempo para su medición. Los autores han calculado también lo que denominan la mínima diferencia detectable, que define la progresión mínima en el recuento del SENS, que significa progresión radiológica real, es decir, superior al error propio del método14; sin embargo, no debemos olvidar que éste es un concepto puramente metodológico y que no implica que esta cifra tenga relevancia desde el punto de vista clínico. La principal complejidad de este índice reside en la elección de los sitios de medición en los carpos, que requieren cierta familiarización, así como en el elevado número de articulaciones que se analizan.
Otra alternativa, de mayor simplicidad aún que el anterior, es el denominado método SES (short erosion scale)15. Deriva del de Larsen, a través de un sistema que ha identificado las articulaciones afectadas con mayor frecuencia en la enfermedad y que resultan más fáciles de evaluar. De este modo se han elegido 6 articulaciones en cada mano que cumplen estas premisas: las metacarpofalángicas segunda, tercera y quinta, y 3 áreas concretas del carpo (los cuadrantes medial-proximal, lateral-proximal y medial-distal). Cada una de estas áreas se evalúa de la misma manera que en el método de Larsen, es decir, de 0 a 5, en función de la presencia y el tamaño de las erosiones. En manos de sus autores, el método SES es tan sensible al cambio como el de Larsen de 28 articulaciones, pero mucho más sencillo y, por tanto, apropiado para su uso en la práctica clínica.
Una posible limitación del SES reside en que no mide las articulaciones de los pies. Éstas resultan afectadas con mayor frecuencia que las manos en pacientes con artritis de corta evolución y, por consiguiente, se puede argumentar que el SES perdería cierta utilidad en estos enfermos. Sin embargo, se debe tener en cuenta que existe una buena correlación entre la afección de manos y pies en la AR; por lo que probablemente no sea imprescindible incluir estas últimas en el recuento (de manera análoga a lo que ocurre con los recuentos de articulaciones dolorosas y tumefactas de 28 articulaciones frente a los completos). A cambio, se gana en sencillez, lo que con toda seguridad es la primera premisa para que un método pueda ser utilizado en el seguimiento periódico de los pacientes con AR en la clínica.
Conclusión
Existen motivos sólidos para defender que la evaluación sistemática de la progresión del daño estructural en pacientes con AR debería ser incorporada a los criterios utilizados en la toma de decisiones terapéuticas en esta enfermedad. En este artículo se han analizado los principales argumentos para esta afirmación, los cuales pueden sintetizarse en 4 puntos: a) el daño estructural condiciona la funcionalidad del paciente; b) su evolución puede ser independiente de la evolución de la inflamación; c) existen tratamientos eficaces para frenarlo, y d) la progresión radiológica se puede cuantificar de manera suficientemente sensible y sencilla en la práctica clínica.
Sin embargo, debemos tener en cuenta que, aunque existen estas razones de peso también hay algunas limitaciones importantes para su implantación. Entre ellas cabe mencionar algunas cuestiones para las que no existe una solución clara. No sabemos cuánta progresión radiológica es significativa desde el punto de vista clínico; por tanto, aunque seamos capaces de medir esta progresión, no sabemos bien cuándo deberíamos modificar un tratamiento. Tampoco tenemos datos claros sobre la eficacia comparativa entre los distintos fármacos para frenar el daño estructural, lo que dificulta la elección de una terapia cuando ha fracasado la anterior. Por último, tampoco conocemos cuál debería ser la periodicidad más adecuada para realizar las valoraciones radiológicas.
A pesar de todo, dada la trascendencia de la cuestión, estas limitaciones no deberían evitar que fuéramos implantando progresivamente la evaluación radiográfica en nuestra práctica clínica diaria.