Manuscrito recibido el 23-5-2002 y aceptado el 3-9-2002.
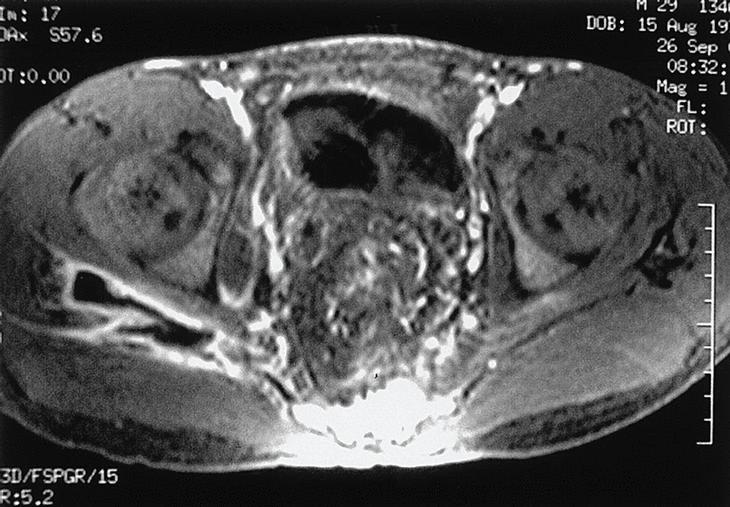
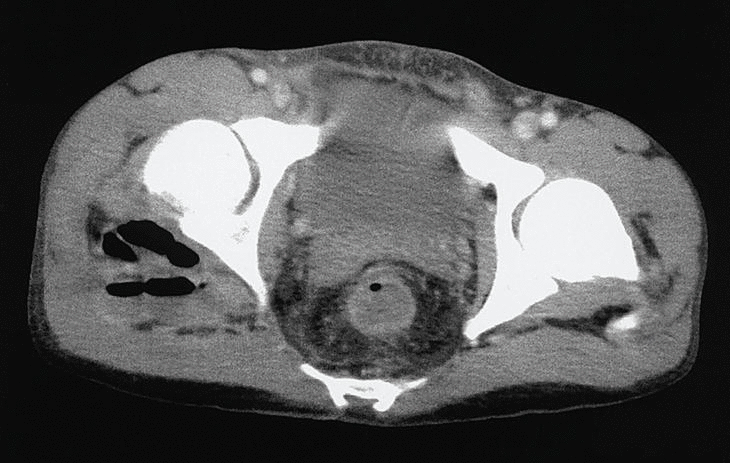
Varón de 29 años, diagnosticado de enfermedad de Crohn a los 18 años, había presentado como complicaciones de su enfermedad fístula enteroentérica y perianal, uropatía obstructiva y artralgias en rodillas y tobillos. Desde hacía 3 años recibía tratamiento con mesalazina, y presentaba unas tres deposiciones al día. Ingresó por cuadro de 20 días de evolución de dolor progresivo en nalga derecha que en la última semana aumentó de intensidad, no cediendo con el reposo y añadiéndose fiebre de 39 ºC. El enfermo refería haber sufrido meses antes un dolor de características similares, aunque menos intenso, en la nalga izquierda que se resolvió con fisioterapia. En la exploración física destacaba el dolor a la presión en la zona posterior del trocánter derecho y en ambas ingles. Los movimientos de rotación de la cadera derecha estaban muy limitados y eran dolorosos. En la analítica había una leucocitosis de 14.390 con desviación izquierda y un hematócrito de 37,5%. La velocidad de sedimentación globular era de 86 y la proteína C reactiva de 6. El factor reumatoide y el HLA-B27 eran negativos, así como dos hemocultivos. El resto de los parámetros bioquímicos era normal y en la orina había 30-40 hematíes por campo. Las radiografías de tórax y de pelvis no presentaban alteraciones significativas. Se realizaron una resonancia magnética (RM) de caderas (fig. 1) y una tomografía computarizada (TC) abdominal (fig. 2).
Figura 1. Resonancia magnética de pelvis donde se aprecia la fístula perirrectal.
Figura 2. Tomografía computarizada de pelvis donde se aprecia el absceso presacro y glúteo.
Evolución
En la RM se observó una fístula perirrectal con colección a espacio presacro y extensión a través de ambas escotaduras ciáticas de predominio derecho hasta la zona posterior de la cadera. Asimismo, había una fístula perianal derecha. En la TC abdominal se confirmó la existencia del absceso presacro con extensión al glúteo medio derecho.
El paciente recibió tratamiento antibiótico (cefotaxima y metronidazol), corticoides y 6-mercaptopurina, así como drenaje percutáneo del absceso guiado por TC. Aunque la evolución fue inicialmente favorable, dos semanas más tarde volvió a formarse el absceso, recurriéndose al drenaje quirúrgico transglúteo. En la TC de control dos meses más tarde el absceso prácticamente había desaparecido.
Diagnóstico
Coxalgia derecha por absceso glúteo y fístula perirrectal secundaria a enfermedad de Crohn.
Discusión
La enfermedad de Crohn (EC) es un proceso inflamatorio crónico recurrente de etiología incierta que incide especialmente en adultos jóvenes. Aproximadamente, una cuarta parte de los pacientes presenta manifestaciones extraintestinales, y éstas son más habituales si existe enfermedad perianal1. La artritis periférica y la espondilitis anquilosante son las dos complicaciones relacionadas con el aparato locomotor más típicas y conocidas de esta enfermedad, y afectan hasta al 20% de los pacientes. Pueden ser las primeras manifestaciones de la enfermedad intestinal y afecta frecuentemente a grandes articulaciones. Existen otras complicaciones, más raras, que pueden dañar la articulación coxofemoral, como la artritis séptica o la osteonecrosis aséptica. Otras veces simula únicamente una artritis como en el caso del absceso del psoas. Los dos cuadros sépticos anteriores se relacionan con la existencia de fístulas. De hecho, una posibilidad en nuestro paciente era una artritis infecciosa.
Aproximadamente un tercio de los pacientes con EC presenta enfermedad perianal1,2, que se manifiesta como fisura, fístula, abscesos y estenosis. Los abscesos anorrectales se desarrollan en la mitad de los pacientes con enfermedad perianal3 y están asociados con fístulas. Cursan con dolor intenso constante en el área anal, en ocasiones exacerbado con la defecación o al permanecer sentado. Sin embargo, excepto los abscesos del psoas, no es habitual su descripción simulando clínica articular4. En casos más graves puede existir fiebre y producirse drenaje rectal. Los abscesos glúteos son una complicación poco descrita de la EC5, desarrollándose como consecuencia de la extensión de pus a través de la escotadura ciática. Afectan a pacientes con enfermedad colónica después de varios años de evolución, aunque se han descrito como forma de presentación de la EC6. Su sintomatología más típica es la fiebre aunque pueden ocasionar dolor y tumefacción en la nalga7,8. Debido a su poca expresividad es frecuente la falta de sospecha clínica y que pase desapercibida, hasta la realización de pruebas de imagen como TC o RM, ambas con alta rentabilidad diagnóstica5,9. En la mitad de los pacientes de la serie de Brenner et al5 no existía sospecha clínica de una complicación osteomuscular piógena antes de la realización de la TC. Otras técnicas para la valoración de la enfermedad perianal son el examen digital rectal con inserción de sonda en el tracto fistuloso con anestesia general y la ecografía endoscópica.
Los abscesos y su fístula asociada requieren tratamiento combinado médico y quirúrgico10. El tratamiento médico consistirá básicamente en la prescripción de antibióticos e inmunosupresores. Los antibióticos con más experiencia en su uso son el metronidazol y el ciprofloxacino. Aunque pueden conseguir el cierre de las fístulas en el 50% de los casos, recurren con frecuencia al suspender el fármaco. Otros fármacos utilizados son la azatioprina, la 6-mercaptopurina y la ciclosporina, con la finalidad de cerrar las fístulas al disminuir la actividad de la EC.
De forma reciente, se ha utilizado con eficacia el infliximab, un anticuerpo monoclonal antifactor de necrosis tumoral (TNF) en pacientes con fístula refractaria a otras terapias11. Sin embargo, en la actualidad no se recomienda como tratamiento de primera línea. Además, si se sospecha la existencia de un absceso debe ser drenado de forma adecuada antes de la terapia anti-TNF.
El tratamiento del absceso requiere un correcto drenaje que dependerá especialmente de la localización. Para abscesos superficiales es suficiente una simple incisión y drenaje. En abscesos profundos es probable que se necesite la colocación de un catéter12 o una ligadura elástica (seton) para evitar la obstrucción del drenaje13. Con esta actitud suele haber una resolución inicial en la mayoría de los pacientes pero recurriendo en unos años en la mitad de los casos14, entre el 86 y el 27% según el absceso sea profundo o superficial, respectivamente3. El tratamiento de la fístula asociada dependerá de la presencia o ausencia de proctocolitis, y el tipo y localización de la fístula. En nuestro paciente se realizó drenaje con catéter inicialmente, aunque posteriormente necesitó drenaje quirúrgico al formarse de nuevo el absceso.
Este caso nos permite recordar una manifestación del aparato locomotor poco frecuente pero posiblemente infradiagnosticada de la EC.