Introducción
Se denomina talalgia al dolor localizado en la zona del retropié. Es uno de los síndromes álgicos más habituales del pie. El médico asocia enseguida la talalgia con el término «espolón calcáneo», pero las patologías que pueden generar una talalgia son muy variadas, como veremos a continuación.
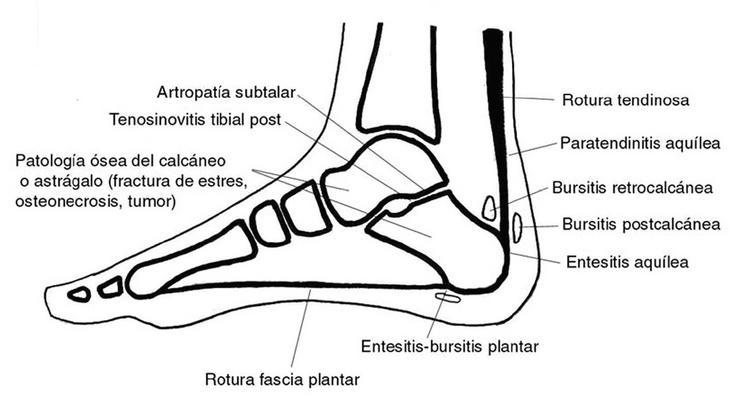
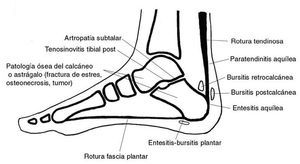
En la figura 1 se muestran las principales causas de talalgia1,2.
Figura 1. Etiología de la talalgia.
Entesitis plantar
Es, sin lugar a dudas, la patología más frecuente y mejor conocida. Consiste en la inflamación de la zona de inserción de la fascia plantar en el tubérculo del calcáneo. La etiología suele ser mecánica por sobrecarga y es más frecuente en mujeres con sobrepeso entre la quinta y sexta décadas de la vida. Cuando es bilateral y en pacientes más jóvenes, debe hacer pensar en una espondiloartropatía.
Es errónea la equivalencia entre los términos «entesitis plantar» y «espolón calcáneo». Este último consiste en la aparición de una exostosis radiológica en la zona de inserción de la fascia plantar y no siempre se correlaciona con la clínica. Se han detectado «espolones» radiológicos en el 15% de las personas asintomáticas. Existen varias teorías fisiopatogénicas del porqué de estas exostosis3,4. La más extendida es la de una excesiva tracción de la fascia plantar y la inserción del músculo flexor corto de los dedos. Sin embargo, otros autores defienden más un mecanismo similar a la formación de los osteófitos de la artrosis. De hecho, los «espolones» radiológicos son más frecuentes en individuos con artrosis. Obviamente, el mecanismo de producción en las enfermedades inflamatorias tipo espondiloartropatía es sustancialmente diferente y refleja la osificación reactiva a la inflamación5,6.
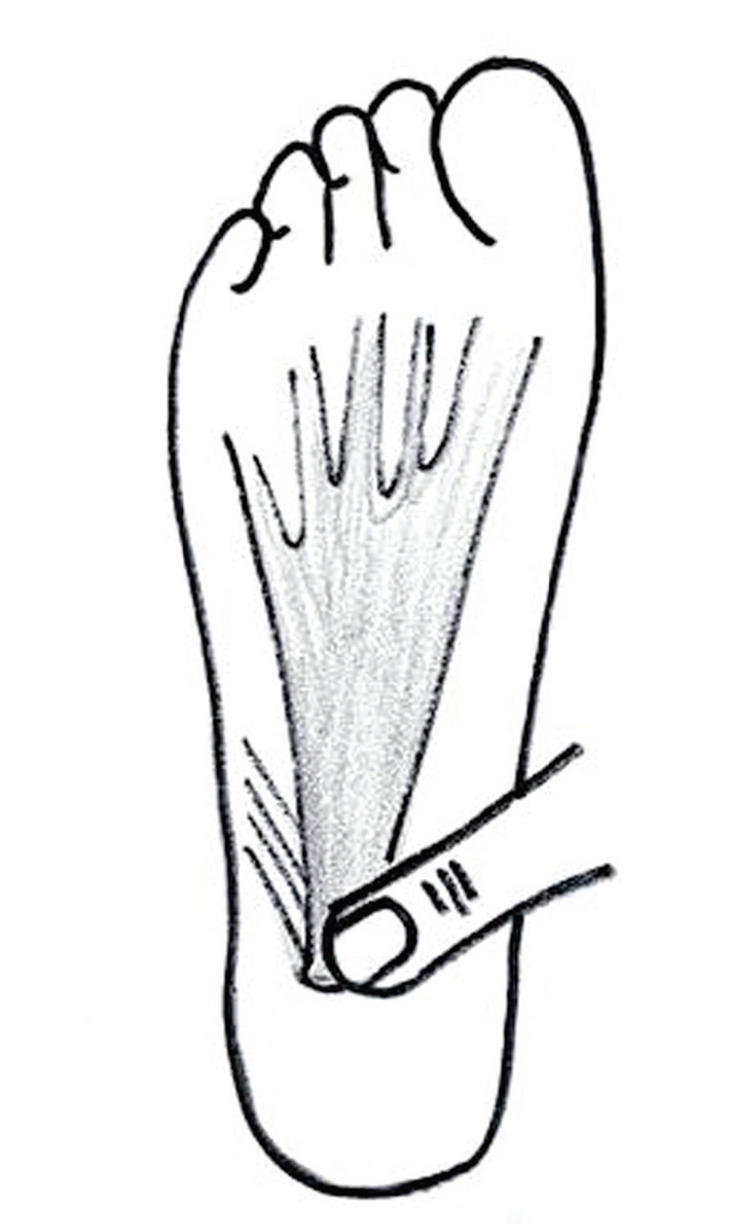
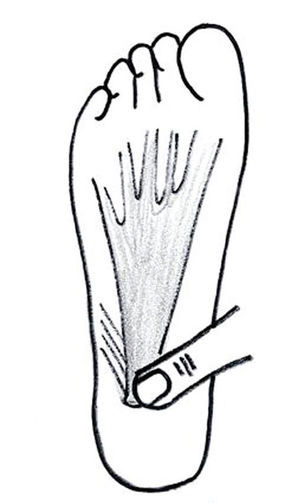
El diagnóstico de entesitis plantar es clínico. El paciente refiere dolor en la zona plantar del talón cuando apoya el pie en el suelo. Se pone de manifiesto al apoyar el talón en el suelo después de un período de reposo, especialmente por la mañana y al apoyar por primera vez el pie. La presión sobre la inserción de la fascia plantar con el pie en extensión despierta un dolor punzante que confirma el diagnóstico (fig. 2). La radiografía no es necesaria para el diagnóstico y puede ser fuente de errores. En casos rebeldes y de diagnóstico dudoso, es más útil la práctica de una resonancia magnética (RM), pero éste es un hecho que se da en muy contadas ocasiones.
Figura 2. Dolor a la inserción de la fascia plantar en el tubérculo del calcáneo.
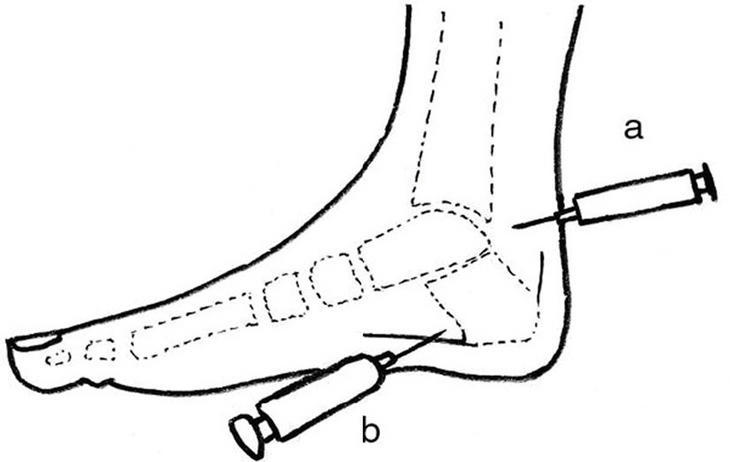
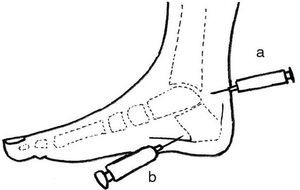
El tratamiento de elección es la infiltración de la zona con esteroides de liberación lenta y anestésico local. La vía de abordaje es la laterointerna. Al ser una zona muy sensible, algunos clínicos realizan un bloqueo del canal del tarso con anestésico local 5 min antes de proceder a la infiltración. La vía plantar no se recomienda por la dificultad de punción debido al grosor de la piel y por la posible atrofia de la almohadilla plantar por los esteroides (fig. 3).
Figura 3. Infiltración previa del canal del tarso con anestésico local (A). Debe esperarse 5 min al bloqueo nervioso; infiltración por la cara interna con corticoide de liberación lenta más 1 ml de anestésico local (B). Dirigir la aguja hacia la inserción de la fascia en el tubérculo externo del calcáneo e inyectar en abanico cuando se alcance el hueso.
El tratamiento se puede complementar con una talonera de material amortiguante, reposo y antiinflamatorios no esteroideos. Sólo en muy contadas ocasiones es necesaria la cirugía. Algunos autores, en lugar de taloneras, aconsejan la utilización de plantillas ortopédicas, blandas en su parte posterior y con un arco interno elevado con el fin de disminuir la tensión de la fascia plantar en la zona de inserción en el calcáneo.
Patologías del complejo aquileo
Incluyen la entesitis, la bursitis post o retrocalcánea, la paratendinitis, la tendinitis, la rotura parcial o total y la apofisitis calcánea, osteocondritis juvenil del calcáneo o enfermedad de Sever.
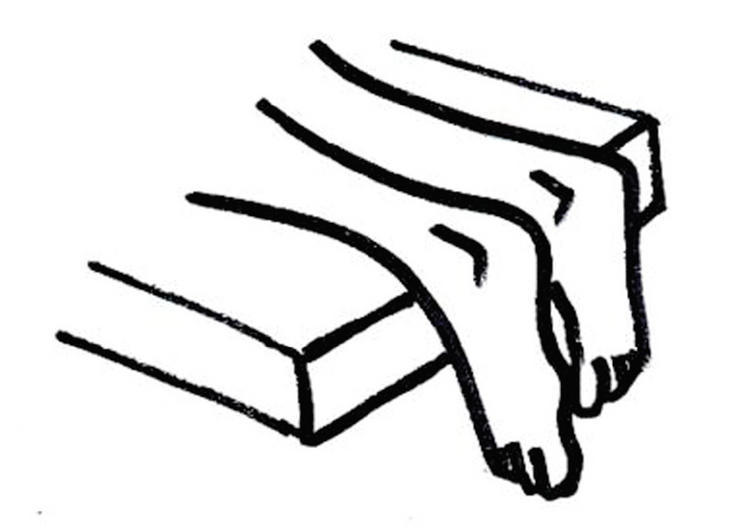
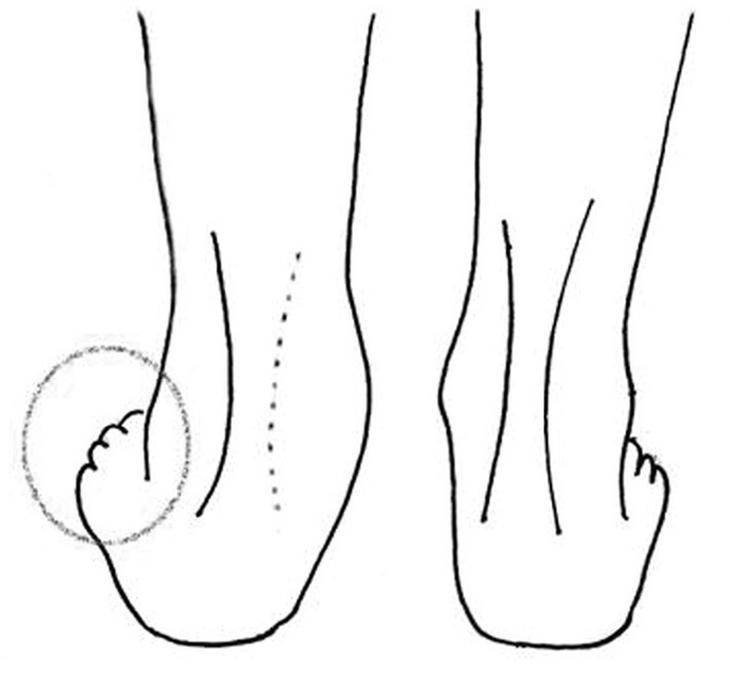
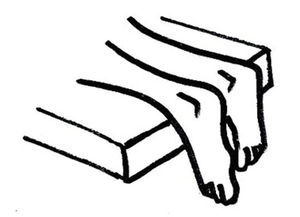
En general, las diversas patologías del complejo aquileo se manifiestan por talalgia posterior que se exacerba al contraer los gemelos y el sóleo (apoyar en la punta de los pies). La posición de decúbito prono con los pies por fuera de la camilla es ideal para valorar esta enfermedad (fig. 4). Las diversas estructuras son muy accesibles a la palpación. En casos de duda, la ecografía y la RM ofrecen una importante ayuda en el diagnóstico preciso.
Figura 4. Posición de exploración del complejo aquileo.
La entesitis aquilea, como su nombre indica, es una inflamación de la inserción del tendón de Aquiles en el calcáneo. Su presencia debe hacer pensar en una espondiloartropatía, aunque también puede deberse a causas mecánicas. El paciente refiere talalgia que se desencadena al ponerse de puntillas. La presión de la inserción aquilea despierta dolor. En casos inveterados aparece una exostosis en la radiografía lateral del calcáneo. También pueden aparecer exostosis en individuos asintomáticos, especialmente en pacientes con hiperostosis anquilosante difusa. El tratamiento consiste en reposo (elevación del talón), zapatos descubiertos por detrás y antiinflamatorios no esteroideos. Los casos que duran más de 6 meses son excepcionales.
La bursitis poscalcánea se manifiesta como dolor y tumefacción en la zona de inserción aquilea. En muchos casos la fluctuación puede ser evidente. Generalmente se produce por el roce con el calzado. Obviamente, cuando ésta sea la causa, el tratamiento consistirá en cambiar el calzado por otro más idóneo. En casos rebeldes puede infiltrarse. La ecografía es una técnica sencilla que puede indicar si hay líquido en la bursa. Algunos individuos con un tubérculo calcáneo posterior muy prominente pueden desarrollar bursitis frecuentes por el roce con el calzado. A este proceso se le conoce como enfermedad de Haglund, y en ocasiones la solución es quirúrgica.
Tendinitis y paratendinitis. El tendón de Aquiles no está rodeado de una verdadera vaina, sino de un tejido conjuntivo laxo muy irrigado, cuya inflamación constituye la paratendinitis. El tendón está engrosado y es doloroso a la palpación. Una tendinitis crónica puede desembocar en una rotura parcial o total del tendón. El tratamiento con esteroides es un factor de riesgo importante en la rotura tendinosa. El tratamiento consiste en antiinflamatorios no esteroideos, reposo y elevación del talón. Las infiltraciones con esteroides intra o peritendinosas deben evitarse ya que pueden favorecer la rotura del tendón, especialmente en deportistas.
La apofisitis calcánea (enfermedad de Sever) suele aparecer en adolescentes varones de 10-13 años, y ya ha sido comentada en el apartado correspondiente al pie del niño.
Patología de la articulación subastragalina
Es una de las grandes olvidadas como causa de talalgia. Su prevalencia en enfermedades como la artritis reumatoidea se acerca al 25% de los pacientes. Generalmente se confunde con patología de la articulación del tobillo (tibioperoneoastragalina) o de las vainas de los tendones largos del pie (peroneos y tibiales).
El paciente presenta dolor en la zona del tobillo, más acentuado cuando camina por terreno irregular. No debemos olvidar que ésta es una articulación de acomodación del pie al terreno.
La exploración se realiza con el paciente sentado en la camilla, con las piernas colgando para que pueda relajarse la musculatura de la pierna. Se sujeta el talón y se realizan movimientos de inversión y eversión de éste. Si el movimiento es doloroso y/o está limitado, pensaremos en patología de la articulación astragalocalcánea o subastragalina. En casos de destrucción de esta articulación puede desarrollarse un valgo del calcáneo y el aplanamiento del arco longitudinal del pie7.
Las exploraciones complementarias idóneas en esta articulación son la radiología (sólo detectará cambios tardíos), la ecografía, la tomografía axial computarizada y la RM.
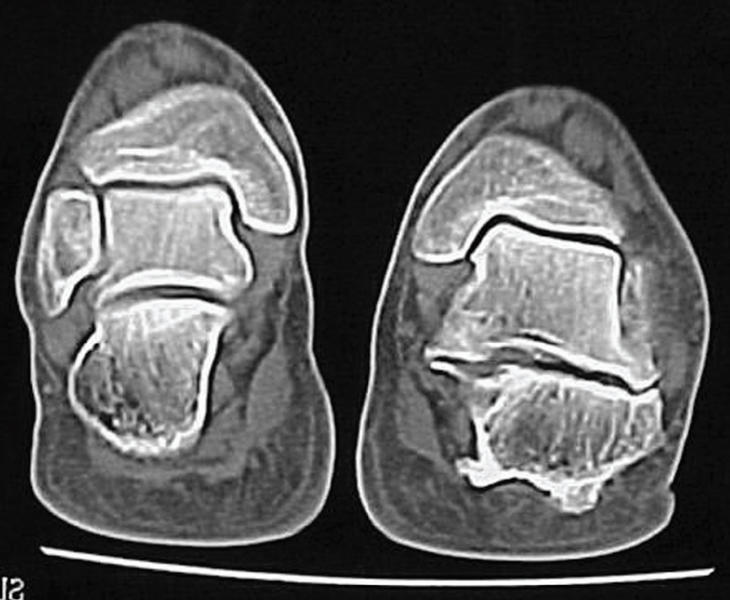
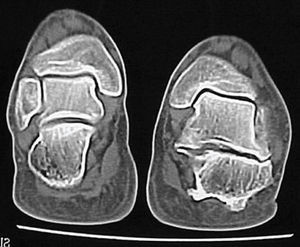
La causa más frecuente de patología de esta articulación son las diferentes artropatías inflamatorias, especialmente la artritis reumatoidea8. La enfermedad artrósica es rara y generalmente aparece como secuela de un traumatismo (fractura del calcáneo). También debe descartarse la presencia de una coalición tarsal astragalocalcánea. Para ello la tomografía axial computarizada en proyección coronal será de gran ayuda (fig. 5). El tratamiento es el de la enfermedad de base. Puede infiltrarse con esteroides. La aguja se introducirá en el seno del tarso. La colocación profiláctica de una plantilla o soporte del arco longitudinal puede ayudar a prevenir la valguización del talón y la aparición de un pie plano. El uso de calzado alto tipo botín con un contrafuerte firme del talón puede ayudar a estabilizar esta articulación. En los casos en que se aprecie una destrucción articular en la radiología y el paciente esté muy sintomático a pesar del tratamiento conservador, la artrodesis suele dar buenos resultados.
Figura 5. Tomografía axial computarizada donde se aprecia artrosis postraumática de la articulación subastragalina derecha.
Patología de los tendones largos del tobillo
De los tendones largos del tobillo destacaremos el del tibial posterior, que discurre por detrás del maléolo interno y se inserta en el escafoides tarsiano. Es una de las estructuras más importantes en el mantenimiento del arco longitudinal. Su rotura condiciona inexorablemente un pie planovalgo9.
La tenosinovitis de estos tendones puede desarrollarse por sobrecarga mecánica o por enfermedades articulares inflamatorias, como la artritis reumatoidea y las espondiloartropatías.
El diagnóstico diferencial con la artritis subastragalina puede ser difícil, y más si se tiene en cuenta que pueden coexistir ambas patologías en las enfermedades inflamatorias. La ecografía y la RM pueden ser de ayuda, especialmente para dilucidar si existe rotura.
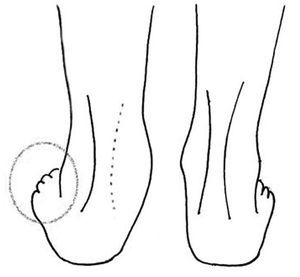
Cuando el tendón del tibial posterior está roto, el individuo tiene dificultad para ponerse de puntillas y cuando lo consigue el talón no se dirige hacia dentro (variza) como en condiciones normales. En bipedestación el arco longitudinal se aplana y el talón se valguiza (fig. 6).
Figura 6. Signos de tenosinovitis y rotura o elongación del tibial posterior. Valguización del talón. Pronación del pie que hace que se vean más dedos (signo de too many toes). Tumefacción del canal del tarso que borra el borde interno del tendón de Aquiles.
Cuando la tenosinovitis del tibial posterior es muy sintomática se puede colocar un soporte plantar del arco longitudinal. Es controvertido si debe o no infiltrarse la vaina por el elevado riesgo de rotura del tendón. El tratamiento es quirúrgico en muchas ocasiones. En el apartado correspondiente a las alteraciones de la bóveda plantar ya se ha tratado esta frecuente entidad clínica.
Otras patologías del retropié
Fracturas de estrés y por insuficiencia. Se manifiestan como cuadros álgidos agudos de la zona del tarso-tobillo. Pueden acompañarse de edema considerable, lo que puede inducir a pensar que se trata de un proceso inflamatorio articular o de partes blandas. La presión selectiva sobre el hueso afectado despierta dolor vivo. La realización de una gammagrafía ósea con tecnecio o una RM confirmará el diagnóstico. El tratamiento se basa en la descarga y el reposo. Se deben analizar posibles causas, como la osteomalacia y el tratamiento con flúor o con difosfonatos.
Tumores óseos primarios o metastáticos. Aunque es una patología rara en esta localización, su gravedad obliga a un diagnóstico acertado. La sospecha la dará la radiología.
Distrofia simpaticorrefleja. El dolor y el edema no suelen circunscribirse sólo al talón-tobillo. Es un cuadro más difuso del pie. El diagnóstico se puede confirmar por gammagrafía o RM.
Paniculitis de la almohadilla grasa plantar. Debemos sospechar la penetración de un cuerpo extraño. En casos muy raros pueden aparecer nódulos dolorosos en pacientes afectados de lupus eritematoso sistémico.
Neuropatías por atrapamiento. La más conocida es el síndrome del canal del tarso. El nervio tibial posterior está atrapado en el canal del tarso. Es mucho menos frecuente que su equivalente de la mano y más difícil de diagnosticar. El dolor del talón suele extenderse a la planta del pie y se acompaña de parestesias y disestesias. El signo de Tinel (percusión sobre el canal del tarso) acostumbra ser positivo. El electromiograma no suele ser tan concluyente como en la mano. Las diferentes ramas de este nervio pueden estar comprimidas cuando se decusan hacia la planta del pie y producir talalgias atípicas y recalcitrantes muy difíciles de diagnosticar.
Verrugas plantares. Por su obviedad no debemos olvidar esta enfermedad vírica cutánea que se diagnostica con la simple observación. A diferencia del heloma o «callo», donde la presión directa provoca dolor, aquí el pellizco lateral es el doloroso.
Síndrome del seno del tarso. No se debe confundir con el síndrome del canal del tarso. El seno del tarso es una escotadura ósea situada entre las 2 partes en que se divide la articulación subastragalina. El dolor se situaría en la zona anteroexterna del tobillo, justo por delante y por debajo del maléolo externo. No se han descrito ninguna lesión anatomopatológica ni hallazgo en exploraciones complementarias específicas. Hay autores que cuestionan la existencia de esta entidad. Los que suscriben este artículo, a pesar de haberlo buscado, nunca han podido diagnosticar ningún caso.