En numerosas conferencias de consenso sobre prevención, diagnóstico y tratamiento de la osteoporosis se establece que ya desde la infancia y la juventud, hacer ejercicio físico, evitar el alcohol y el tabaco y una adecuada ingesta de calcio y de vitamina D son cruciales para el desarrollo óptimo del pico de masa ósea y para preservar la misma durante la vida.
La vitamina D regula la síntesis de otras hormonas calciotropas, como la parathormona (PTH) y actúa en diversos órganos implicados en la homeostasis cálcica, sobre todo en el intestino, favoreciendo la absorción intestinal de calcio, siendo el principal regulador de su absorción activa. La disminución en la ingesta y síntesis de vitamina D y la disminución en los valores séricos de calcitriol producen una disminución de la absorción y de los valores plasmáticos de calcio, con el consiguiente hiperparatiroidismo secundario que contribuye al aumento del recambio óseo y a la pérdida ósea. Es lógico pensar que por esta función la vitamina D está implicada en la patogenia de la pérdida ósea, siendo necesarios para el organismo unos valores adecuados de dicha vitamina, así como un correcto funcionamiento de su metabolismo intermediario y de sus receptores celulares.
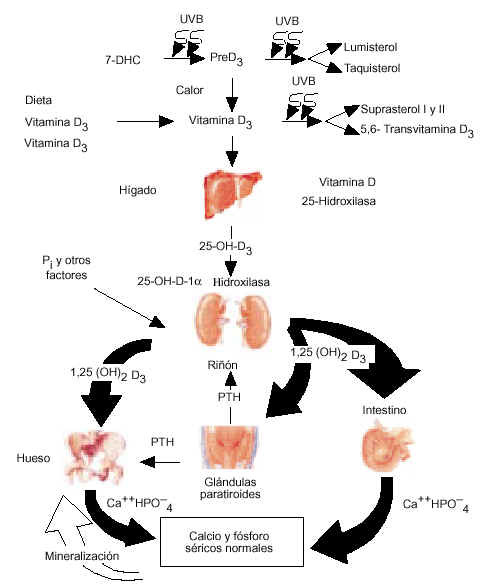
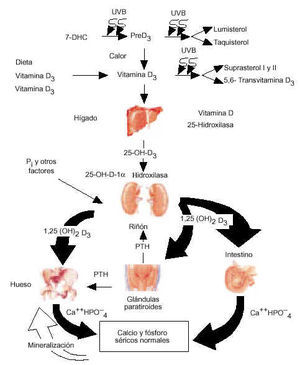
Fotosíntesis y metabolismo de la vitamina D
La vitamina D tiene un doble origen, exógeno al ser ingerido con la dieta y endógeno al ser producido por un mecanismo fisicoquímico al actuar la luz ultravioleta sobre el 7-dehidrocolesterol (7-DHC) existente en la piel (fig. 1).
Figura 1. Fotosíntesis y metabolismo de la vitamina D. PTH: parathormona. (Adaptada de Holick. Osteoporosis Int 1998; 8 [Supl 2]: 525-30.)
Durante la exposición solar, el 7-DHC (provitamina D3), el inmediato precursor del colesterol, absorbe la radiación solar correspondiente a la luz ultravioleta B con una longitud de onda entre 290 y 315 nm, que causa la transformación de 7-DHC a previtamina D3; esta última, una vez formada, sufre una isomerización térmica en un período de escasas horas y se transforma en vitamina D3 que es llevada de la piel a la circulación, donde se une a la proteína ligadora de la vitamina D (DBP; vitamin-D-binding-protein).
No hay casos documentados de intoxicación por vitamina D resultante de una excesiva exposición a la luz solar. La razón más probable para esto es que una vez que la previtamina D3 se forma, absorbe la radiación solar ultravioleta y se transforma en los fotoproductos metabólicamente inertes lumisterol y taquisterol. Además, la vitamina D3 que se forma en la piel es muy sensible a la luz solar y se fotoisomeriza a suprasterol 1 y 2 y a 5,6-transvitamina D3.
La vitamina D (cuando se indica sin subíndice representa la D2 o la D3) es biológicamente inerte y debe sufrir dos hidroxilaciones en el hígado y en el riñón para convertirse en la hormona biológicamente activa 1,25 (OH)2 D o calcitriol.
Deficiencia de vitamina D. Estudios de prevalencia
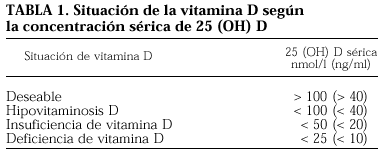
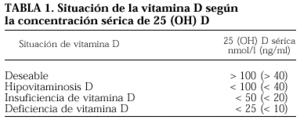
El calcidiol sérico (CS) es el metabolito de la vitamina D más fácilmente dosificable, y sus valores séricos se consideran el mejor índice para evaluar la reserva de vitamina D del organismo. Sin embargo, el valor óptimo de CS no está definido y según los autores se estima un límite diferente para considerar la deficiencia de vitamina D.
En la actualidad, se utilizan tres términos que deben ser definidos: hipovitaminosis D, insuficiencia de vitamina D y deficiencia de vitamina D (tabla 1).
Se suele aceptar que el término hipovitaminosis D refleja una disminución de la concentración sérica de calcidiol por debajo de un umbral que predispone a la producción de anomalías, es decir, un umbral de riesgo. Aunque no existe un acuerdo unánime, los diferentes estudios sitúan el umbral de riesgo entre 15-40 ng/ml.
Clásicamente, se ha considerado como deficiencia de vitamina D a los valores de CS inferiores a 10 ng/ml1, pero además se consideran otros valores como insuficiencia, ajustándose a lo definido por otros autores que se basan en el descenso de la PTH en respuesta a una determinada concentración de vitamina D, considerando que el límite de normalidad se encuentra en 15 ng/ml, o en 20 ng/ml de calcidiol2,3.
Prevalencia del déficit de vitamina D en el anciano
El estado de insuficiencia de vitamina D se encuentra con más frecuencia en el anciano. Con la edad, existe una disminución de la concentración sérica de 25-OH-D, debido a la menor exposición a la luz solar y quizás a la disminución de la síntesis cutánea4, ya que a partir de los 50 años, la capacidad de síntesis cutánea de esta vitamina es un 50% menor que en los sujetos de 20 años, disminuyendo hasta un 25% en las personas mayores de 70 años. Hasta el 70-100% de los ancianos que residen en instituciones o se encuentran hospitalizados tienen valores plasmáticos disminuidos de calcidiol.
Sin embargo, la deficiencia de vitamina D no se limita a los pacientes hospitalizados. Van der Wielen et al5 publicaron los resultados del estudio SENECA, realizado en personas ancianas de 19 ciudades de 11 países europeos. En conjunto, el 47% de los ancianos europeos tenían valores deficientes de vitamina D. La deficiencia subclínica de vitamina D (< 12 ng/ml) fue mucho más frecuente en los países mediterráneos (con una prevalencia de hasta el 83% en las mujeres griegas) que en el norte de Europa (un 18% en Noruega). Se relacionó el mejor valor de vitamina D en los países escandinavos con el mayor consumo de pescado, pero las razones principales radican probablemente en el enriquecimiento de los alimentos y en un porcentaje más alto de personas que toman suplementos de vitamina D.
Prevalencia del déficit de vitamina D en poblaciones diferentes a la senil
McKenna publicó en 1992 una revisión de los trabajos sobre prevalencia de deficiencia de vitamina D publicados entre 1971 y 19906. En total, se incluyeron 117 estudios: 34 realizados en ancianos exclusivamente, 42 en adultos jóvenes y 41 sobre ambos grupos de población. Los estudios fueron agrupados según la región geográfica (Norteamérica, Escandinavia y Europa central/occidental). En lo que respecta a los adultos jóvenes, no se encontraron diferencias significativas entre Norteamérica y Escandinavia. Sin embargo, los valores europeos fueron significativamente más bajos que los encontrados en Escandinavia y Norteamérica durante el invierno, la primavera y el otoño. Los valores de CS durante el verano no fueron distintos en los diversos países. La prevalencia de insuficiencia de vitamina D fue muy baja en Norteamérica, llegó al 4-9% de los adultos jóvenes en Escandinavia y resultó superior al 40% en los adultos jóvenes de Europa occidental/ central durante el invierno. El CS fue más adecuado en Escandinavia que en Europa occidental y central, lo que sorprendió puesto que la exposición a la luz solar es mucho más baja en Escandinavia que en Europa central. Sin embargo, estos países cuentan con programas de suplementación de alimentos, al igual que ocurre en EE.UU. y Canadá.
Otro estudio describió una prevalencia de insuficiencia de vitamina D (CS < 15 ng/ml) en el 57% de 290 pacientes ingresados en las plantas de medicina general de un hospital de Massachusetts2.
En el norte de Italia, el 38,5% de las mujeres posmenopáusicas que acudían a una clínica reumatológica (edad media: 59 años; rango: 41-80 años) presentaban concentraciones de CS por debajo de 12 ng/ml durante los meses de invierno y primavera7.
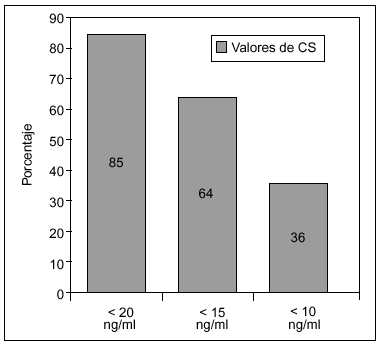
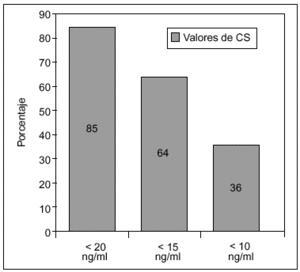
En un estudio realizado en 171 mujeres posmenopáusicas (edad media: 55 años), procedentes de una consulta ambulatoria reumatológica de Madrid, encontramos una prevalencia de deficiencia de vitamina D, considerada como calcidiol sérico < 10, < 15 o < 20 ng/ml, del 36, el 64 y el 85%, respectivamente (fig. 2), y no existían diferencias en la concentración de CS entre el grupo de posmenopáusicas con osteoporosis y el de mujeres que presentaban una masa ósea normal8.
Figura 2. Prevalencia de deficiencia de vitamina D en mujeres posmenopáusicas de una consulta reumatológica en Madrid, según tres cortes diferentes de valor de calcidiol sérico (CS).
Efectos de la vitamina D en la densidad mineral ósea y en la incidencia de fractura. ¿Cuál es la evidencia?
Diferentes autores han estudiado la vitamina D en el tratamiento o prevención de la osteoporosis, considerando los efectos sobre la masa ósea y sobre la tasa de fracturas como parámetros de eficacia.
Chapuy et al9, en un estudio aleatorizado controlado a largo plazo con placebo, comprobaron en 3.270 mujeres ancianas (edad media: 84 años), residentes en asilos franceses, que la suplementación con 1.200 mg de calcio y 800 U de vitamina D al día disminuyó de forma significativa la frecuencia de fracturas de cadera y de otras fracturas no vertebrales, al mismo tiempo que contrarrestaron el hiperparatiroidismo secundario.
En otro estudio10, también realizado con placebo, en el que se administraron 400 U de vitamina D sola, sin asociar calcio, a 2.578 mujeres y varones sanos de más de 70 años, no se obtuvieron resultados significativos de la suplementación con vitamina D en la disminución de la incidencia de fracturas ni en la concentración sérica de PTH.
En el estudio de Chapuy et al, los participantes fueron mayores, recibieron una dosis mayor de vitamina D y tomaron suplementos de calcio, además de incidir en población con un valor basal de CS más bajo. Estas diferencias podrían explicar la diversidad de resultados entre los dos estudios.
Diversos trabajos han relacionado los valores de CS con las cifras de PTH y su efecto sobre la masa ósea en mujeres posmenopáusicas. Así, Villarreal et al11 indican que las mujeres posmenopáusicas con deficiencia de vitamina D presentan una densidad ósea vertebral menor que se correlaciona con los valores de CS. En un estudio inglés, realizado en Cambridge en 183 mujeres de 45-65 años de edad se demostró una relación significativa entre densidad ósea y niveles de PTH12, además de una correlación positiva entre los valores de CS y la densidad mineral ósea, en columna, cuello femoral y trocánter.
En concordancia con este estudio inglés, en España13 se ha descrito una relación entre los valores séricos de calcidiol y la densidad ósea medida por el Z-score en la columna en mujeres posmenopáusicas, mostrando las mayores de 60 años dicha correlación además en la cadera.
En un estudio realizado por nosotros14 en 171 mujeres posmenopáusicas los resultados pusieron de manifiesto que el único factor que afectó a la densidad mineral ósea en la cadera en el subgrupo de mujeres con calcidiol sérico inferior a 15 ng/ml fue el calcidiol, mientras que en el subgrupo con calcidiol sérico de más de 15 ng/ml, el principal factor que influyó en la misma medida fue la PTH, por lo que valores inferiores a 15 ng/ml de CS parecen influir en la densidad mineral ósea con independencia del efecto de la PTH.
Dawson-Hugues et al15, en un estudio aleatorizado y doble ciego, estudian el efecto de la vitamina D sobre la variación estacional en la masa ósea, describiéndose que la administración de vitamina D a mujeres posmenopáusicas en dosis de 400 U/día produce durante el invierno un descenso menor en la densidad ósea vertebral, a la vez que se mantiene un incremento semejante al del grupo control en verano. Con ello se consigue una ganancia neta en la densidad ósea a lo largo del año, presentando el grupo suplementado cifras más bajas de PTH respecto al no suplementado.
Un análisis de los estudios publicados sobre la vitamina D en el tratamiento o prevención de la osteoporosis objetiva varias limitaciones16. No hay estudios que demuestren la efectividad de la vitamina D en la incidencia de la fractura vertebral. Sólo un estudio, el de Chapuy et al, permitió el cálculo del número de pacientes que es necesario tratar (NNT). Los diferentes estudios se han realizado en diferentes poblaciones, situación basal de vitamina D y pautas terapéuticas, lo que hace difícil la comparación de resultados. Otra limitación es el uso combinado de suplementos de calcio, probablemente por el condicionamiento ético de no dejar a un grupo de pacientes sin ningún tipo de tratamiento. Este hecho hace más difícil depurar el efecto neto del fármaco, ya que en realidad se están utilizando simultáneamente dos sustancias de las que existe al menos alguna evidencia de su potencial eficacia terapéutica. Los estudios que han demostrado efecto en la tasa de fractura se han realizado en población anciana. Los trabajos en la mujer posmenopáusica demuestran, en su mayor parte, efectos beneficiosos parciales sobre la masa ósea.
Suplementación con vitamina D. ¿Sí o no?
La fuente principal de vitamina D para la mayoría de los seres humanos radica en la exposición de la piel a la luz solar. La longitud de onda más favorable de la luz ultravioleta está entre 290-320 nm. Diversos factores pueden limitar la producción cutánea de vitamina D3. La latitud, la hora del día y la estación del año tienen un efecto crucial. Cuando la latitud es mayor de 40° al norte (donde se encuentra gran parte de España) o el sur del ecuador, la síntesis de vitamina D disminuye considerablemente durante el invierno. Se ha propuesto que la melanina puede afectar a la producción de vitamina D, ya que ésta absorbe rayos ultravioleta en el rango 290-315 nm y funcionaría como un filtro lumínico. Sin embargo, lo que parece ocurrir es que en la piel pigmentada, el equilibrio en la concentración dérmica de previtamina D puede tardar de tres a seis veces más17. La aplicación tópica de filtros antisolares y el estilo en el vestir también pueden influir.
Algunos estudios18 que han comparado los valores de CS alcanzados tras suplementación con vitamina D y los alcanzados con sesiones de tratamiento con luz ultravioleta objetivan que una exposición corporal total a la luz solar puede ser el equivalente a una ingesta de 10.000 U y que la exposición de un 5% de la superficie corporal (manos y cara) durante 2-3 meses equivale a una suplementación diaria de 435 U/día.
La otra fuente natural de vitamina D es la dieta. Se encuentran cantidades relevantes de vitamina D en los peces marinos, la yema del huevo, la mantequilla y algunas setas. El suplemento de los alimentos con vitamina D no es frecuente en Europa, a excepción de algunos países escandinavos. Esto contrasta con EE.UU., donde la leche se enriquece con vitamina D. Se ha estimado que en Europa la ingesta media diaria de vitamina D es de 100 U, mientras que en EE.UU. es de 240 U19. Esto concuerda con las concentraciones séricas de vitamina D más bajas observadas en los países europeos en comparación con las de EE.UU. Sin embargo, la cantidad de vitamina D presente en la leche es muy variable. Hasta el 70% de las muestras probadas en EE.UU. y la zona occidental de Canadá no contenían la cantidad de vitamina D indicada en la etiqueta20. Además, en un estudio21 se describe que el 46% de la población con concentraciones de calcidiol por debajo de 15 ng/ml refería la toma de multivitamínicos que contenían 400 U de vitamina D. De todo ello se infiere que la dieta no es una fuente segura de vitamina D.
Si las fuentes habituales de vitamina D parecen no ser suficientes, ya sea por latitud alta, exposición limitada solar, aporte dietético bajo, ausencia de suplementación alimentaria, hábitos culturales o no realizar actividad al aire libre, y dada la prevalencia encontrada de deficiencia de vitamina D se plantea la necesidad de suplementación con vitamina D, al menos en poblaciones de riesgo de pérdida ósea, como la mujer posmenopáusica.
El siguiente interrogante que se plantea es: ¿cuánto suplementar? No conocemos qué dosis de vitamina D debería darse a individuos con insuficiente exposición a la luz solar para asegurar un buen valor sérico de vitamina D. Los estudios de Chapuy et al9 y de Dawson Hugues et al15 establecen que un valor de CS de 40 ng/ml, óptimo para la salud ósea, se consigue con 400-800 U/día de vitamina D. En un estudio donde marineros de submarinos eran privados de luz solar durante 3 meses, Holick encontró que una dosis diaria de 600 U no fue suficiente para mantener un valor de CS adecuado22. En otro estudio18, también realizado en submarinos, los marineros que fueron deprivados de luz durante 2 meses hubieran necesitado una suplementación diaria de 1.000-2.000 U para mantener sus valores basales de CS, y ello a pesar de una dieta de leche y cereales enriquecidos con vitamina D.
Glerup et al23 compararon los valores de CS de 69 mujeres árabes residentes en Dinamarca, con los de 44 mujeres danesas (grupo control) y con los de 10 mujeres danesas convertidas al Islam. Estas últimas evidenciaron una ingesta dietética de vitamina D de casi 600 U diarias, mayor que en los otros grupos, y a pesar de ello su CS medio fue de 6,8 ng/ml, lo que sugiere que esta ingesta no fue capaz de suplir la deprivación de sol de las mujeres danesas convertidas al Islam. Los estudios mencionados subrayan la importancia de la fuente solar y sugieren una suplementación dietética mayor de 600-800 U/día, si la exposición solar es insuficiente, lo que contrasta con las recomendaciones actuales para adultos europeos de 200 U/día24. La dosis de vitamina D que puede llegar a ser tóxica no se encuentra establecida de forma exacta pero puede situarse en torno a las 2.000 U/día, según The Food and Nutrition Board to Institute of Medicine.
Se ha constatado la existencia de un déficit de vitamina D en una gran parte de la población, no ya sólo senil sino de otras poblaciones de riesgo, como la mujer posmenopáusica, al mismo tiempo que existen estudios que demuestran que la suplementación con vitamina D tiene efectos sobre la densidad mineral ósea y sobre la incidencia de fracturas. Aunque se precisan más ensayos aleatorizados de suplementación con vitamina D, realizados con las normas de medicina basada en la evidencia y estudios de fiabilidad y rendimiento de su determinación bioquímica, para asegurar la conveniencia de cribado en poblaciones de riesgo diferentes de la senil, parece que la administración de suplementos de vitamina D pudiera ser una medida atractiva de intervención en salud pública, por lo que serían deseables estudios de optimización de dosis y de coste-beneficio que permitieran emitir una recomendación generalizada.