Estudio de pacientes prostatectomizados por vía retropúbica que presentan una hernia inguinal que ha sido reparada por la técnica tipo Nyhus «corto» o «técnica de Dávila».
Material y métodoEstudio prospectivo de 85 pacientes prostatectomizados (84 por vía retropúbica y uno laparoscópica) con 93 reparaciones por la vía modificada de Nyhus, seleccionados de una serie global de 3 078 reparaciones preperitoneales con la misma técnica en 2863 pacientes, en 27 años. Media de edad de 69.2±7.4 años (42-86 años). No hubo selección de pacientes. La técnica se realizó a través de un espacio preperitoneal con adherencias posprostatectomía, y en todos los casos se colocó una malla de polipropileno de baja densidad macroporosa o una autoadhesiva Parietene ProGrip®.
ResultadosEn 92 reparaciones el espacio preperitoneal fue abordable con pocas dificultades, pero el único prostatectomizado por laparoscopia presentó un alto nivel de dificultad, resuelto sin incidencias. El tiempo operatorio medio fue de 24.0±5.7min, y de 17.4±4.4min en los pacientes con malla autoadhesiva. La morbilidad hallada fue de 15 hematomas, 16 seromas y 4 hematomas escrotales. No hubo infección ni dolor inguinal crónico o recidivas en el seguimiento de 64 pacientes (75.3%) entre 1-26 años.
ConclusionesLa supuesta complejidad y peligrosidad del abordaje preperitoneal abierto en el paciente prostatectomizado, para tratarle una hernia inguinal por vía preperitoneal posterior abierta mediante la técnica de Nyhus modificada (Nyhus «corto» o «técnica de Dávila»), no se ha constatado en esta serie, con buenos resultados a corto y muy largo plazo.
Study of patients who underwent a retropubic prostatectomy and developed an inguinal hernia that has been repaired with the «short» Nyhus technique or «Dr. Davila's technique».
Material and methodProspective study: 85 prostatectomized patients (84 retropubic route and one laparoscopic) with 93 repairs using the modified Nyhus technique were selected out of a global series of 3 078 preperitoneal repairs using the same technique on 2863 patients, over the course of 27 years. Mean age: 69.2±7.4 years (42-86 years). There were no criteria to select patients. Technique was performed by means of a preperitoneal space with adhesions post-prostatectomy, and in all cases a low density macroporous polypropylene mesh or a self-fixating Parietene ProGrip® was placed.
ResultsIn 92 of the repairs the preperitoneal space was treatable with few difficulties; however, the only laparoscopic prostatectomy showed a great degree of difficulty that was resolved without any incidents. The mean operating time was 24.0±5.7min and 17.4±4.4min on those patients with a self-fixating mesh. Morbidity results: 15 hematomas, 16 seromas, 4 scrotal hematomas. There were no infections, no chronic inguinal pain or relapses during the follow-up process of 64 patients (75.3%) between 1-26 years of age.
ConclusionsThere has been no evidence of the alleged complexity and risk of the open preperitoneal approach in the prostatectomized patient in order to treat an inguinal hernia with an open posterior preperitoneal approach by means of the modified Nyhus («short» Nyhus or «Dr. Davila's technique»). Both short and long-term results have been successful.
La cirugía prostática está gravada con una morbilidad posoperatoria común a la cirugía en general (si se produce) y por una específica propia de esta cirugía, dependiente de la extensión en la disección y de la exéresis según la benignidad o malignidad del proceso1. Es frecuente la incontinencia urinaria, la estenosis anastomótica uretral, la disfunción eréctil y la hernia inguinal, entre otras. En esta última complicación, la tasa en el prostatectomizado por vía abierta retropúbica es del 20%2, y son precisamente esta «secuela» y su tratamiento los objetivos de este estudio, por estar relacionados, entre otras causas, con la disección retroinguinopúbica realizada para la resección, al menos de la glándula, y porque, curiosamente, su prevalencia y divulgación bibliográfica han sido escasamente difundidas por urólogos y cirujanos hasta 19953, en que hallan el 12% de hernias inguinales en este tipo de pacientes (prostatectomizados por vía retropúbica) frente al 5% en una población normal y demográficamente similar. Desde entonces continúa la escasez de trabajos dedicados al tratamiento de la hernia en el prostatectomizado, hasta esta última década, en que aparecen publicaciones, sobre todo por procedimientos videoscópicos –laparoscópicos (TAPP) y endoscópicos (TEP)–, pero siguen siendo escasas como publicaciones temáticas sobre reparaciones herniarias por vía anterior, o más concretamente, por la vía posterior preperitoneal abierta tras prostatectomía, como la de esta revisión.
Es posible que la hernia aparecida en el paciente operado de próstata ya existiese y pasase inadvertida, o que ya fuese conocida por el paciente, situaciones, ambas, etiobiológicamente ajenas a la referida cirugía glandular retropúbica como factor causal «técnico»4. De cualquiera de las formas, si no hubo conocimiento ni reparación previa de la hernia o esta reparación (o cirugía «preventiva») no se hizo durante la cirugía prostática, la hernia inguinal aparecida en el posoperatorio es calificable como «de novo», y en su etiobiología sí que habrán influido, de forma aislada o combinada, algunos factores de riesgo generales del paciente y otros específicos de la técnica quirúrgica empleada5.
Esa prevalencia de hernias en prostatectomizados justificaría que se deben estar operando, mayoritariamente, por la vía inguinal anterior, aunque apenas haya constancia de esta conjetura en la bibliografía3, porque sigue siendo el abordaje más difundido y defendido, y porque a este tipo de hernias le imputan, además, el argumento «a priorista» de complejidad, dificultad y peligro al intentar abordarlas por cualquier otro acceso que no sea la vía anterior, con lo que se pretende evitar con ese razonamiento «aventurarse» a penetrar en un espacio preperitoneal, poco o nada conocido y deformado por las adherencias derivadas del abordaje y de la disección que supuso aquella cirugía prostática6. Sin embargo, esa suposición y deducción personal, de grupo o de escuela, hoy está aún más discutida y refutada que hace una década por grupos con experiencia en estos abordajes preperitoneales abiertos7, en abordajes laparoscópicos (TAPP)8 y endoscópicos (TEP)9, al haber comprobado que la teórica y pretendida inabordabilidad por la intensa fibrosis del espacio retroinguinal no se cumple; al contrario, se demuestra que ese territorio sí tiene adherencias, pero casi siempre en una extensión más o bastante más limitada de lo previsto, y que en algunos casos son hasta incompresiblemente escasas, siendo un tejido disecable y penetrable por quienes conocen y utilizan con cierta asiduidad el espacio preperitoneal para las reparaciones herniarias o urológicas.
Nuestra impresión y constatación de abordabilidad factible y de adherencias no problemáticas fue la que nos motivó a iniciar estas reparaciones herniarias utilizando la vía preperitoneal posterior abierta con la técnica de Nyhus modificada por nosotros (Nyhus «corto»)7 desde finales de los años 80. Nuestra experiencia nos indujo a revisar esta serie singular de hernias inguinales reparadas tras prostatectomías retropúbicas, así como al análisis de la experiencia y de los resultados obtenidos, con la finalidad de aportarlos a la bibliografía.
Material y métodoDe un estudio protocolizado, prospectivo y analítico desde noviembre de 1986 a enero de 2014 (de 27 años), en el que fueron operados consecutivamente 2863 pacientes de hernia del área inguinocrural, con 3 078 reparaciones, fueron seleccionados todos los varones que cumplían el primer criterio pretendido: hernioplastia con antecedente de prostatectomía. Luego, con el segundo criterio, se eligió de ese subgrupo a los prostatectomizados por vía retropúbica o por técnicas videoscópicas (TAPP o TEP), si las hubiere, excluyendo a los operados por vía transuretral, por incumplir el objetivo y fundamento de este trabajo. Todas las intervenciones fueron realizadas en dos instituciones, en el Hospital General Universitario (público) y en el Hospital 9 de Octubre (privado), por el mismo cirujano, distintos equipos y siempre aplicando la misma técnica quirúrgica: el abordaje posterior preperitoneal abierto con la técnica de Nyhus modificada por uno de los autores (DD), a la que llamamos, conceptualmente, «Nyhus corto».
Para el estudio se registraron algunos parámetros demográficos habituales, como edad, antecedentes patológicos, comorbilidades (entre ellas, hematoma –subfusión hemorrágica fluida, coágulos o mixta, en la herida o en zonas adyacentes a esta–, seroma –abultamiento variable de la herida por colección serosa o serohemática, con discreto eritema y edema dermoepidérmico sin distermia–), índice de masa corporal (IMC=kg/altura2=kg/m2 de superficie corporal), parámetros quirúrgicos de interés y tipos anatómicos de las hernias según la clasificación de Nyhus10 y la clásica11. Como norma, se evaluó el riesgo anestésico preoperatorio por niveles de la Sociedad Americana de Anestesiólogos (ASA, por sus siglas en inglés) y el tiempo operatorio (piel-piel). Ningún paciente de los finalmente seleccionados fue excluido del estudio, y todos, tras ser informados de los riesgos y beneficios de la cirugía propuesta, aceptaron y firmaron el documento de consentimiento informado y fueron programados para la cirugía electiva, salvo las de urgencia.
Todos fueron operados de forma consecutiva sin añadir ninguna otra técnica o abordaje asociado, sin criterios de selección por riesgos, tipos de hernias (primarias o recidivadas) ni por la forma de presentación (electivas o urgentes). El único criterio seguido fue tener una hernia inguinal tras una prostatectomía por vía abierta o videoscópica. A todos se les administró en quirófano la profilaxis antimicrobiana durante la inducción anestésica, y la profilaxis antitrombótica se pautó solo en aquellos con factores de riesgo, siguiendo el protocolo, y manteniendo la anticoagulación en los que eran tratados de forma «crónica» por enfermedades asociadas. El tipo de anestesia fue la regional para todos los pacientes, y el alta hospitalaria se programó para una estancia menor de 24h.
Técnica quirúrgicaTodos los pacientes fueron intervenidos con la misma técnica, opción que empleamos sistemáticamente desde hace más de 27 años: la técnica de Nyhus12 con algunas modificaciones personales ya publicadas7,13–15, pero por la singularidad de esta serie (pacientes prostatectomizados) se añade una breve descripción técnica y táctica en estos casos, debido a las peculiaridades del abordaje y de la disección de un espacio preperitoneal retroinguinal manipulado y con probables adherencias:
- 1.
Incisión suprainguinal transversa de 4 a 6cm de longitud, a demanda. Identificación de las aponeurosis subyacentes de los músculos oblicuo mayor y recto abdominal.
- 2.
Incisión transversa en la hoja anterior del músculo recto en sus tres cuartos laterales, hasta el borde pararrectal, sin rebasarlo. Elevación del borde caudal de la incisión con el separador de Mathieu para exponer la porción externa del músculo recto y la fascia transversalis.
- 3.
Incisión longitudinal de la fascia transversalis siguiendo dicho borde pararrectal hacia y hasta el pubis, sin seccionar, transversalmente, las aponeurosis ni los músculos oblicuo externo, interno y transverso del abdomen.
- 4.
Tras esa incisión, por ese «hiato» interfascial que se acaba de crear protruye el tejido adiposo, amarillo más intenso, desde el espacio de Bogros, y subyacente a él aparece tejido adherencial, pocas veces denso y a veces escaso, que se secciona y separa con una valva maleable. Esta táctica permite exponer y avanzar por el espacio preperitoneal hacia la pared posterior de la ingle, área donde las adherencias son laxas y de escasa cantidad, separables conjuntamente con la grasa, lo que nos permite palpar e identificar el ligamento de Cooper, referencia anatómica clave, necesaria y suficiente para la disección hasta ese nivel caudal, con lo que queda expuesta así la «herniógena» área miopectínea de Fruchaud cubierta por la fascia transversalis, por encima del citado ligamento, y en la que se identifican y tratan el (o los) saco(s) herniario(s).
Todo ello sin necesidad de ampliar la disección en sentido medial, hacia el espacio de Retzius, donde se acumula una mayor fibrosis por la antigua prostatectomía, ni en sentido lateral, sobre el músculo psoas. Como máxima precautoria, solo hay que identificar, ocasionalmente y a ese nivel, el latido de la arteria ilíaca por palpación, sin disecar ni eliminar el manto graso perivascular ni la fascia de Arregui que los recubre, y menos aún ampliar la disección hasta el citado músculo (psoas) para intentar, innecesariamente, controlar las ramas genital y femoral del nervio genitocrural o el femorocutáneo medial, ni tampoco realizar una disección más caudal al ligamento de Cooper para la también innecesaria visión (con esta técnica), disección y separación del saco visceral después de «disecar» los vasos espermáticos y el conducto deferente antes de su confluencia para constituirse en cordón espermático.
Solo interesa, pues, exponer el «área» miopectínea de la pared posterior para cubrirla con una prótesis de polipropileno macroporosa de baja densidad, fijándola con un solo punto o grapa helicoidal al ligamento de Cooper o pegándola a la mencionada superficie con una cola biológica (Tissucol®) o un pegamento cianoacrílico (Glubran2®), como hemos practicado aleatoriamente hasta febrero de 2009, y desde entonces casi siempre con la malla autoadhesiva Parietene ProGrip®.
- 5.
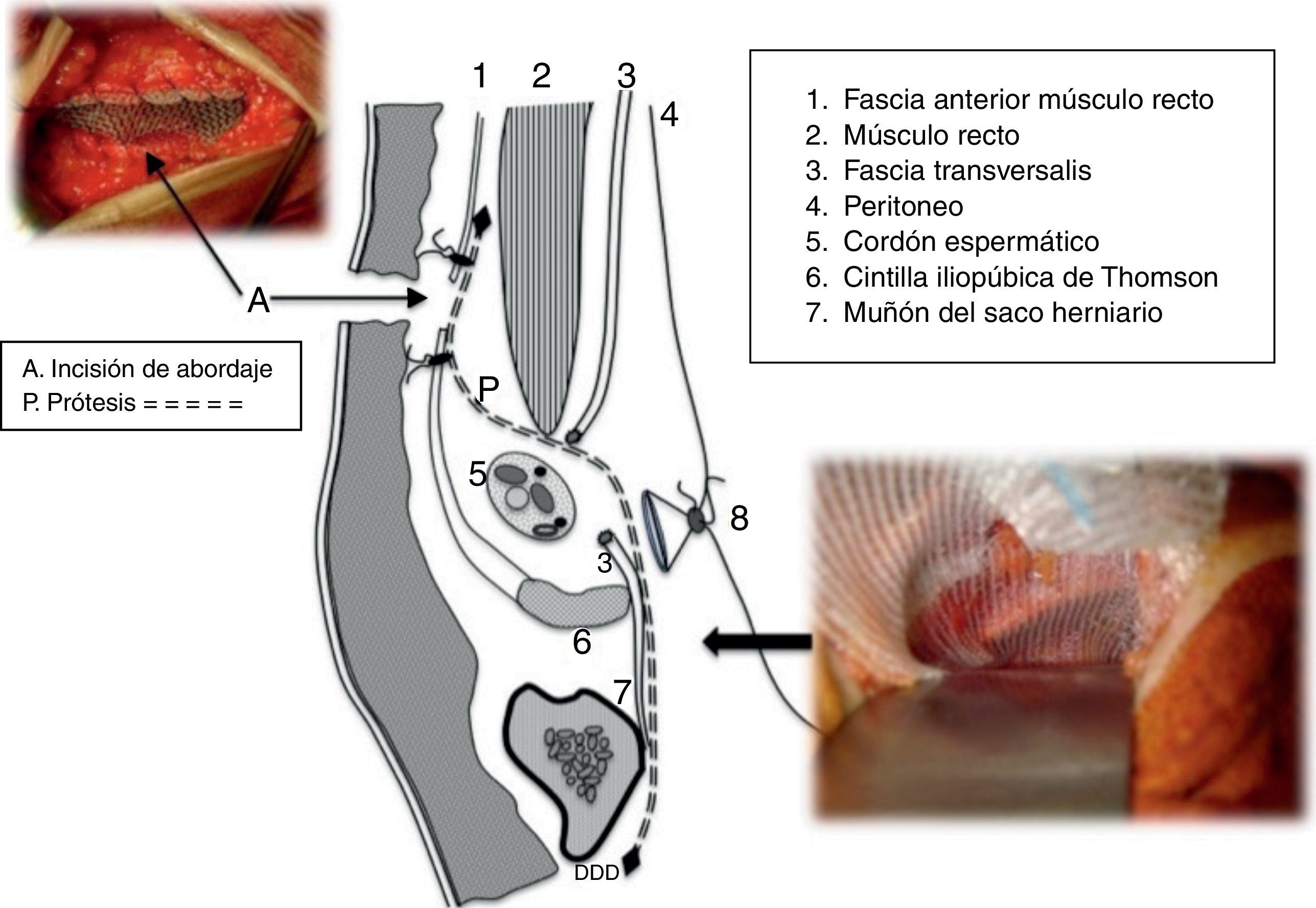
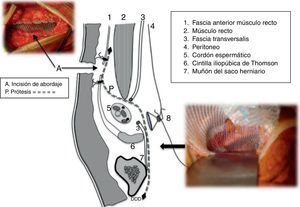
La técnica finaliza alojando el extremo proximal de la malla sobre la superficie expuesta del músculo recto bajo ambos bordes aponeuróticos de la incisión del abordaje, la cual actúa como la clásica incisión de descarga, de relajación, tipo Lampe16, con lo que se consigue así un evidente efecto «amortiguador» de tensiones en los citados bordes, al no suturarlos entre sí, sino con una sutura continua, a la malla subyacente que, desde el ligamento de Cooper hasta esos bordes aponeuróticos mantiene un perfil en S, dejando una separación entre ellos de unos 2cm, suficiente para conseguir el efecto pretendido (fig. 1).
Figura 1.Corte sagital esquemático de la ingle con malla que cubre el espacio retroinguinal y asciende hasta el plano retrofascial premuscular (músculo recto) con un perfil en S. En las fotografías adjuntas al esquema se observa (abajo-derecha) la cobertura de la malla sobre el «área» miopectínea de Fruchaud, exclusivamente, y (arriba-izquierda) la sutura de los bordes aponeuróticos a la malla, lo que convierte a la incisión en un «amortiguador» de la tensión musculoaponeurótica.
(0.31MB).
Todos los pacientes recibieron la misma analgesia posoperatoria inmediata, por vía intravenosa con bomba de perfusión o con Dial Flow®: metamizol, 6g; dexketoprofeno, 150mg, y petidina, 25mg, en 500ml de glucosalino (10 a 40ml/h) a demanda del dolor subjetivo del paciente. A los alérgicos a pirazolonas/AINE se les administró tramadol (2 ampollas de 100mg en 250ml de suero glucosalino con la misma pauta de infusión) y paracetamol (1g/8h iv). Tras el alta, entre las 12 y 20h, los pacientes continuaban con una pauta de analgesia domiciliaria: metamizol (575mg/8h), dexketoprofeno (25mg/8h) y paracetamol (500mg/6h) durante los 2 primeros días, y luego, a demanda según el malestar en los días posteriores. En alérgicos, solo tramadol más paracetamol (un comprimido cada 6 u 8h), a demanda según el dolor, al menos durante 48h. También en el posoperatorio, a poco más de un tercio de los pacientes se les controló el dolor/malestar subjetivamente percibido y voluntariamente registrado en la hoja de registro de la EVA, puntuando el nivel subjetivo de dolor o malestar a las 6h, a las 12h tras la deambulación y tolerancia alimentaria, a las 24h en el domicilio y diariamente, durante la primera semana. A las 2 semanas, todos fueron entrevistados en consultas externas, donde se anotaron las posibles incidencias clínicas, el consumo diario de analgésicos precisado y la evolución del nivel de dolor o molestias durante este periodo. Los siguientes controles clínicos fueron al primer, tercer (a partir del que, de existir dolor inguinal, se filiaría como «dolor crónico»), sexto y duodécimo mes, y el seguimiento posterior, al menos una vez al año, por entrevista personal en consulta. Se realizó excepcionalmente por teléfono, y nunca por carta.
Análisis estadísticoLos parámetros epidemiológicos, clínico-quirúrgicos y evolutivos se registraron en un protocolo-ficha informatizada a través del programa SPSS® Statistics v.21.0.0 para Mac OS X. Los datos cualitativos se han expresado en número y porcentaje; los cuantitativos, por la media aritmética, la desviación típica y los límites mínimo y máximo de la amplitud de datos; la mediana, para expresar el centro de la distribución del tiempo (en meses) en el control del seguimiento, y el t-test para muestras independientes se aplicó para la comparación de promedios del dolor posoperatorio.
ResultadosDe la serie global prospectiva se seleccionó a los 2 194 varones que la constituían (76.6%), y de ellos se seleccionó a un grupo de 116 (5.3%), constituido por pacientes con hernia inguinal tras prostatectomía, de los que se eliminó a 31 pacientes (26.7%) operados por vía transuretral, por lo que quedaron para el estudio pretendido 84 enfermos (72.4%), más un único paciente (0.8%) operado por vía laparoscópica. El total del estudio lo forman 93 reparaciones realizadas en 85 pacientes cuya media de edad era de 69.2±7.4 años, con límites entre los 42 y los 86 años.
Como antecedente clínico-patológico de interés destaca el estudio histológico de los especímenes glandulares resecados, en los que se encontró hiperplasia-adenoma en 49 casos (57.6%) y adenocarcinoma en 19 pacientes (22.3%). No consta ni se pudo determinar la etiología –por protocolos antiguos– en 17 casos (20%), después de haber recuperado 7 informes histopatológicos de próstata, de los iniciales 24 casos sin referencias microscópicas. Hubo un predominio de hernias primarias, unilaterales e indirectas en más de las tres cuartas partes de los pacientes, y 56 hernias (60.2%) de los tipos Nyhus II y III B, pero ninguna tipo Nyhus I. En 16 pacientes (18.8%) existía la hernia inguinal previa a la intervención; en 7 (8.2%) las hernias eran recidivadas: de ellas, 4 tras una reparación intraoperatoria de la cirugía prostática (se desconoce qué técnicas de reparación se emplearon); las otras 3 fueron recidivas de vía anterior operadas entre uno y 3 años tras la prostatectomía. Ocho pacientes presentaban hernia bilateral (tabla 1).
Datos demográficos y tipos anatomoclínicos
| Número de pacientes | 85 | |
| Número de reparaciones | 93 | |
| Media de edad y límites | 69.2±7.4 | (42-86) |
| Hernias primarias | 86 | (92.5%) |
| Hernias recidivadas | 7 | (7.5%) |
| Hernias unilaterales | 70 | (75.2%) |
| Hernias bilaterales | 16 | (17.2%) |
| Hernias indirectas | 63a | (67.7%) |
| Hernias directas | 30 | (32.2%) |
| Hernias mixtas | 2 | (2.1%) |
| Hernias de urgencia | 4 | (4.7%) |
| Nyhus II | 34 | (35.4%) |
| Nyhus III A | 30 | (32.2%) |
| Nyhus III B | 22 | (24.7%) |
| Nyhus IV | 7 | (7.5%) |
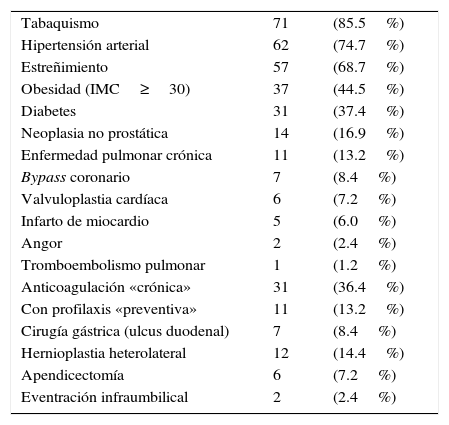
La enfermedad asociada en esta serie fue frecuente (tabla 2). Cabe destacar que superan el 50% de comorbilidad: el tabaquismo en 71 casos (85.5%), la hipertensión arterial en 62 (74.7%) y el estreñimiento en 57 (68.7%). Entre los poseedores de un IMC igual o mayor de 30kg/m2, 7 casos (19.0%) lo tenían superior a 40kg/m2, siendo el IMC medio de 27.2kg/m2. La anticoagulación profiláctica se administró, por protocolo, a 71 pacientes (85.5%), llevándola 31 (36.4%) de forma «crónica» por enfermedad cardiovascular subyacente, y 11 casos la mantenían de forma «preventiva», sin una dolencia clínica concreta o justificable. Por otra parte, 12 pacientes (14.4%) ya habían sido operados de una hernia contralateral años antes de la operación prostática. La evaluación preoperatoria del riesgo anestésico señaló ASA I en 7 casos (8.2%); ASA II, en 41 (48.2%); ASA III, en 32 (37.6%), y ASA IV, en 2 (2.3%). Todos los pacientes fueron operados con anestesia regional previa profilaxis antimicrobiana en el 100% de los casos: en 76 (89%) se empleó amoxicilina-ácido clavulánico (2g iv monodosis), y ciprofloxacino (1g iv monodosis) en los 9 alérgicos a penicilinas (11%). Se realizaron 93 reparaciones, de las que 70 (75.2%) eran hernias unilaterales; 7 (7.5%), hernias recidivadas, y 16 (17.2%), hernias bilaterales. Hubo 59 hernias indirectas (63.4%), de las que 7 (11.8%) eran inguinoescrotales de volumen moderado. También hubo 32 hernias directas (34.4%) y 2 mixtas (2.1%), y 4 pacientes de la serie (4.7%) fueron operados de urgencia: tres por incarceración de asa y uno por estrangulación, sin exéresis visceral. Ningún paciente fue excluido del estudio, ni se añadió ninguna otra opción técnica o cambio táctico por otra vía de abordaje.
Enfermedad médico-quirúrgica asociada. Comorbilidad
| Tabaquismo | 71 | (85.5%) |
| Hipertensión arterial | 62 | (74.7%) |
| Estreñimiento | 57 | (68.7%) |
| Obesidad (IMC≥30) | 37 | (44.5%) |
| Diabetes | 31 | (37.4%) |
| Neoplasia no prostática | 14 | (16.9%) |
| Enfermedad pulmonar crónica | 11 | (13.2%) |
| Bypass coronario | 7 | (8.4%) |
| Valvuloplastia cardíaca | 6 | (7.2%) |
| Infarto de miocardio | 5 | (6.0%) |
| Angor | 2 | (2.4%) |
| Tromboembolismo pulmonar | 1 | (1.2%) |
| Anticoagulación «crónica» | 31 | (36.4%) |
| Con profilaxis «preventiva» | 11 | (13.2%) |
| Cirugía gástrica (ulcus duodenal) | 7 | (8.4%) |
| Hernioplastia heterolateral | 12 | (14.4%) |
| Apendicectomía | 6 | (7.2%) |
| Eventración infraumbilical | 2 | (2.4%) |
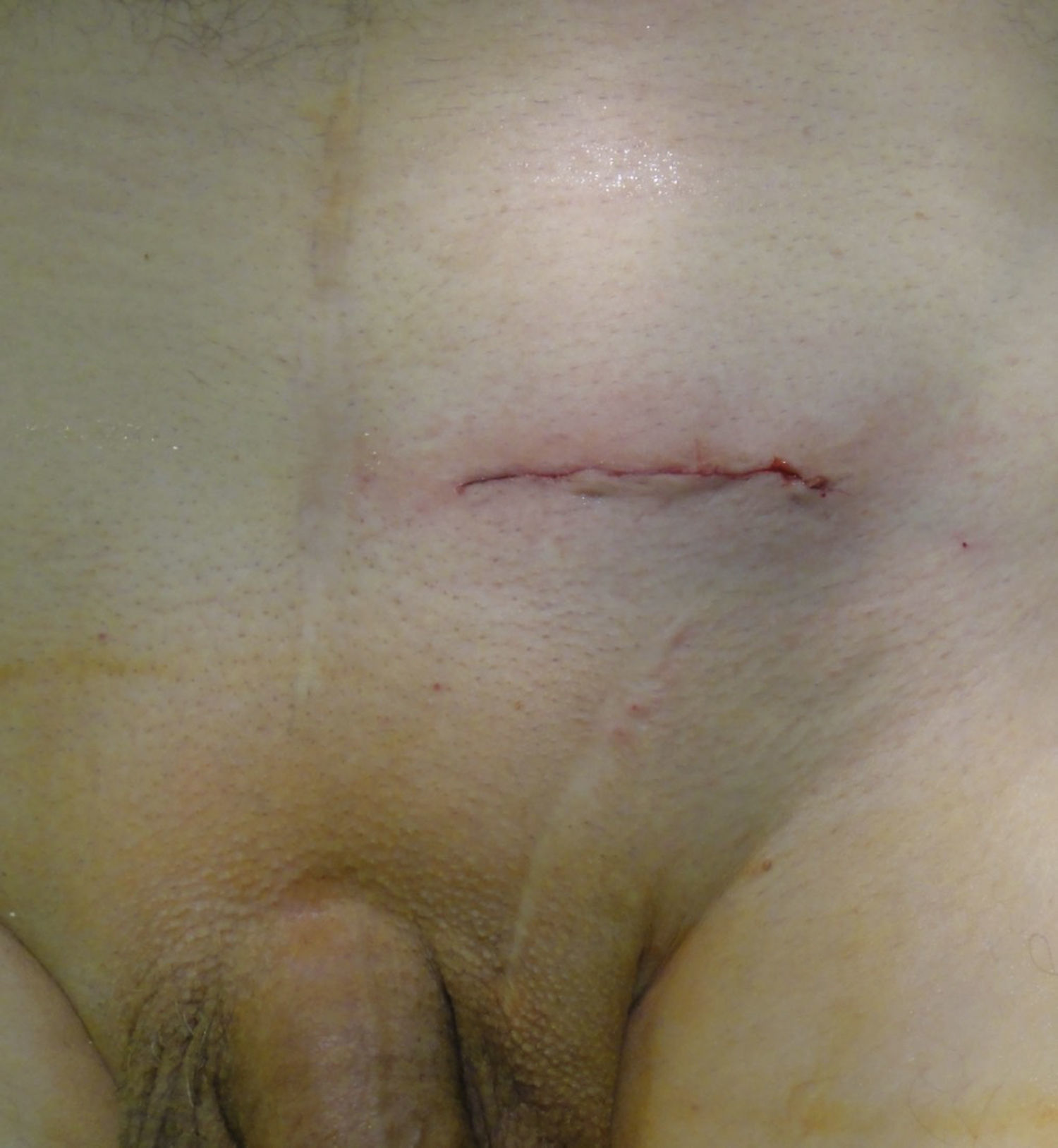
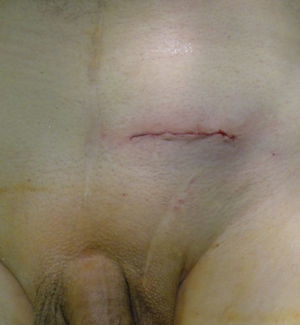
Durante la disección inguinal se observó un acceso al espacio de Bogros con adherencias densas pero disecables en 92 de las reparaciones. Aquellas eran más sólidas hacia la línea media, cuya disección es innecesaria, como siempre, con esta técnica. En el único caso de prostatectomía laparoscópica, la disección sí que fue bastante laboriosa (¿casual o causal?). En 80 reparaciones se empleó una malla de polipropileno, de alta densidad en las antiguas –primeras– 54 reparaciones, y en las siguientes 26, la malla fue macroporosa de baja densidad, con un tiempo operatorio medio en 29 pacientes consecutivos (mallas no autoadhesivas) de 24.0±5.7min (9-70min); en las 13 reparaciones más recientes, con malla autoadhesiva (Parietene ProGrip®), el tiempo operatorio medio fue de 17.4±4.4min (8-31min). Durante las intervenciones no se produjeron lesiones de estructuras anatómicas relevantes (vasos ilíacos, cordón espermático o vejiga), ni siquiera de los vasos epigástricos, aunque a 3 pacientes les fueron ligados intencionadamente por una malposición (¿iatrógena?) que dificultaba la disección correcta del campo quirúrgico. Finalmente, tras el cierre intradérmico de la piel, se observan (fig. 2) las dimensiones habituales del abordaje hipogástrico en la prostatectomía abierta, la cicatriz de una hernia posprostatectomía, recidivada de vía anterior, y la herida actual para abordaje con nuestra técnica tipo Nyhus «corto».
Paciente prostatectomizado con hernia inguinal recidivada de vía anterior tras tapón más malla. Aspecto de la herida con nuestra técnica (Nyhus «corto»/técnica de Dávila), y de la cicatriz laparotómica media hipogástrica por la prostatectomía. Cicatriz inguinal de la primitiva hernia inguinal primaria, ahora recidivada y motivo de la reintervención.
La estancia hospitalaria fue menor de 24h en todos los pacientes, con el alta entre las 12 y las 20h del posoperatorio, incluidos los 4 pacientes intervenidos de urgencia, siguiendo el habitual manejo y control posoperatorio ya publicado7. Las complicaciones posoperatorias precoces detectadas (tabla 3) fueron 13 sondajes vesicales únicos (15.3%) a partir de las 6h, en la sala de hospitalización. El resto de las complicaciones señaladas aparecieron en el transcurso de la primera semana, y fueron registradas en la primera revisión clínica en la segunda semana. No hubo reingresos ni visitas de urgencia salvo por control directo en consulta externa de algunos que notaron los hematomas o seromas, y por teléfono, de forma excepcional. Se produjeron 15 hematomas moderados y leves de herida (17.7%), todos paucisintomáticos –tensión en la piel– y ninguno evacuado; 16 seromas (18.8%), ninguno evacuado por norma y resueltos entre las semanas 2 y 4, como los hematomas; 4 hematomas puboescrotales (4.7%), que corresponden a pacientes con anticoagulación habitual, extendidos ampliamente por la raíz del pene y del escroto, incluso hacia el celular subcutáneo de la pared lateral del abdomen, también sin malestar subjetivo y resueltos a lo largo del primer mes, sin secuela alguna. No se colocó ningún tipo de drenaje en los pacientes de la serie.
Complicaciones posoperatorias
| Hematoma de herida (moderados y leves) | 15 (17.7%) |
| Seromas (no drenados) | 16 (18.8%) |
| Hematoma –edema– escrotal | 4 (4.7%) |
| Dolor herida (moderado a leve)<1 mes | 5 (5.8%) |
| Infección de herida o malla | |
| Lesión vesical | |
| Lesión vasos epigástricos | |
| Isquemia - Orquitis | |
| Atrofia teste | |
| Neuropatía inguinal «crónica» | |
| Recidivas |
El dolor inguinal posoperatorio se registró mediante la EVA en 31 pacientes consecutivos, 18 (21.2%) reconstruidos con mallas de polipropileno fijadas con grapas, cola (Tissucol®) o cianoacrilatos (Glubran2®), y en 13 con mallas autoadhesivas (Parietene ProGrip®), con un promedio de dolor (n=18) de 27 vs. (n=13) 25mm de los que tenían malla autoadhesiva, sin diferencias estadísticamente significativas7.
El nivel promedio de dolor durante los 3 primeros días fue de 24mm, y en la primera semana, de 21mm (3-55mm); 29 pacientes (31.7%) no precisaron analgesia a partir del primer día. En 5 casos lo hubo algo más prolongado de lo habitual, de moderado a leve (EVA de 45mm en la primera semana, 32mm a la segunda y 18mm a la cuarta). A 4 pacientes alérgicos a las pirazolonas se les administró tramadol más paracetamol oral cada 8h, a demanda de la evolución, pero solo uno de estos pacientes era uno de los 5 citados con dolor prolongado y que mejoró antes la cuarta semana, como los 4 restantes.
En la revisión entre uno y 26 años se da por perdidos a 10 pacientes (11.7%), posiblemente por cambio de domicilio, y a otros 11 por fallecimiento (13%). Tanto los perdidos por cambio domiciliario como los fallecidos tenían revisiones al menos durante los 5 primeros años de posoperatorio, que evolucionaron sin recidivas y asintomáticos. Se revisó por entrevista a 64 pacientes (75.3%) entre el primero y los 26 años (mediana de 127 meses, y límites, de 32-312 meses), y 39 de ellos (60.9%) superaron los 12 años de evolución, sin recidiva ni dolor.
DiscusiónLa cirugía prostática por vía abierta retropúbica entraña una manipulación del complejo prostatovesical por la penetración manual e instrumental a través del espacio de Retzius para las resecciones glandulares benignas, y del espacio de Bogros en las malignas sin o con linfadenectomías radicales de los espacios obturatrices e ilíacos, cuando el análisis histológico intraoperatorio de los nódulos muestra ausencia de malignidad17. Estas disecciones producen siempre un traumatismo de variable intensidad en los tejidos subyacentes a las incisiones, desde los planos parietales –dermoadiposos y musculoaponeuróticos– hasta el espacio preperitoneal retroinguinopúbico. Las alteraciones tisulares que desencadenan estos casos se deben fundamentalmente a 2 tipos de respuesta:
1) Una respuesta fibroplásica en casi todas las zonas agredidas por los medios empleados para tratar la enfermedad: manipulación, electrocoagulación, separadores autoestáticos, valvas, material textil, ligaduras, prótesis, etc., y en el posoperatorio inmediato, por hematomas, seromas o infecciones locales, si se produjesen, formando un tejido de sustitución, fibrótico-adherencial que se reduce a medida que la disección se aleja del campo quirúrgico del primitivo acceso18–20.
2) Un debilitamiento en determinadas estructuras anatómicas de la pared inguinal, especialmente de la fascia transversalis, por la prostatectomía retropúbica, que puede favorecer, con la cooperación de otros factores, la aparición de una hernia inguinal con el transcurso del tiempo3,21–25.
Estas particularidades, entre otras, han dirigido la atención de cirujanos y urólogos hacia la hernia inguinal tras la cirugía prostática, de manera que se refleja en algunos estudios epidemiológicos26 demostrativos que la prostatectomía multiplica por cuatro la probabilidad de que aparezca una hernia en el transcurso del tiempo, mientras que los pacientes similares solo tratados con radioterapia apenas duplican la tasa de aparición de nuevas hernias. Por tanto, aunque el mecanismo exacto de producción de la hernia inguinal aún se desconoce, su aparición posoperatoria tras la cirugía prostática es un hecho incontrovertible como demuestran, también, otras series publicadas sobre pacientes con cáncer de próstata operados y que mantienen una supervivencia superior a 10 años27, tiempo suficiente para que aparezca y se desarrolle la hernia, desde los primeros 6 meses de posoperatorio en que son detectadas el 12%3, hasta los 2 años de la prostatectomía retropúbica, alcanzando tasas considerables, entre el 40%28 y más del 80%24, lo que constituye una razón suficiente para dedicar más atención a este fenómeno, aportándolo a la bibliografía en un intento de superar ese aparente «descuido» observado en la literatura sobre este tipo de estudios, y de profundizar aún más en la génesis, la prevención y el tratamiento de la hernia en estos pacientes y su reparación por un acceso anterior, o mejor indicada por la vía preperitoneal posterior abierta, como es el objetivo en nuestra serie, o con técnicas videoscópicas tipo TAPP o TEP. Pero conviene señalar previamente que entre hernia inguinal y cirugía prostática existe una relación expresada por 4 situaciones clínico-quirúrgicas de actualidad que deben conocerse y quedar meridianamente delimitadas para una mejor comprensión por los cirujanos generales, o los dedicados y expertos en pared abdominal, y los urólogos, con el fin de realizar nuevos estudios que aclaren mejor la génesis y el manejo de las opciones terapéuticas en cada una de esas posibilidades:
- -
Primera posibilidad: que el paciente estuviese operado de la hernia inguinal por vía anterior, antes de la cirugía prostática, o bien que la hernia haya aparecido en el transcurso del tiempo, después de la cirugía glandular. En el primer caso es altamente improbable que se produzca alguna dificultad para la prostatectomía, ya que los campos quirúrgicos son independientes en el espacio y diferidos en el tiempo3. En el segundo caso tampoco es probable la dificultad para un acceso por vía anterior, salvo que se pretenda asegurar la reparación alojando «correctamente» la prótesis en el espacio preperitoneal.
- -
Segunda posibilidad: que el paciente ya estuviese operado de una hernia inguinal a través de un abordaje preperitoneal posterior abierto o videoscópico (TAPP o TEP) y, posteriormente, se le vaya a realizar la cirugía prostática, radical o no, también por vía preperitoneal retropúbica abierta o videoscópica (TAPP o TEP). La bibliografía sobre pacientes que han sido operados de hernia inguinal por vía preperitoneal posterior abierta con alguna de las técnicas clásicas (Nyhus29, Rives30, Van Damme31, Wantz32, Stoppa et al.33, etc.) y operados posteriormente de prostatectomía radical con o sin linfadenectomía a través de esta vía (preperitoneal) es muy escasa. Sí son algo más numerosas y recientes las publicaciones sobre estas reparaciones posprostatectomía con técnicas videoscópicas (TAPP y TEP). Unos son detractores de esta indicación, sobre todo urólogos (los más) y cirujanos vasculares (los menos, por ahora), por las dificultades técnicas que observan durante el abordaje34–36. A esta postura se adhiere algún cirujano de pared37, «exclusivo» de la vía anterior, argumento que nuestro grupo7 interpreta más por desconocimiento o inexperiencia en el abordaje del espacio preperitoneal que por un elevado y evidente nivel de peligrosidad como el referido. Esta impresión se ve apoyada por Haifler et al.38, que en 15 artículos y 436 pacientes con trasprostatectomía radical (abierta, laparoscópica y robótica) y operados previamente de hernia inguinal con prótesis por vía laparoscópica, demuestran que esta es posible, realizable y segura, subrayando que «una posible futura prostatectomía radical en un hombre con una hernia inguinal no debe ser un factor determinante de exclusión para el tratamiento de su hernia por vía laparoscópica», resultados estos que se alejan de las conjeturas de alta peligrosidad o de imposibilidad para realizarlos37,39, y unos se decantan por la prostatectomía abierta34 y otros por la TEP40. No obstante, Chevrel41 recuerda que la desprotección grasa y de la fascia de Arregui en los vasos ilíacos genera una intensa y peligrosa fibrosis.
- -
Tercera posibilidad: que el enfermo tenga una afección prostática tributaria de resección radical, incluso con linfadenectomía, y tenga además una hernia inguinal evidente o que haya sido descubierta incidentalmente durante la operación de próstata. Lo correcto es practicar la intervención de ambos procesos en un solo tiempo, por la misma vía preperitoneal retropúbica, abierta o videoscópica, permitiendo la prostatectomía y la hernioplastia en el mismo acto operatorio42–44, incluso la hernioplastia profiláctica uni- o bilateral45.
- -
Cuarta posibilidad: que el paciente ya estuviese operado de la próstata por vía preperitoneal abierta retropúbica o por un acceso videoscópico (TAPP o TEP), y le aparezca en el transcurso del tiempo una hernia inguinal. Se trata del supuesto y objetivo del trabajo que nos ocupa, que también refleja la bibliografía46 de forma limitada. Sin duda, se habrán operado muchas hernias después de una prostatectomía a través de la vía anterior, pero no están específicamente así publicadas (salvo excepciones6). Tampoco se menciona en la bibliografía el empleo de la vía posterior abierta con cualquiera de las técnicas hernioplásticas clásicas después de una prostatectomía, como recientemente señaló una publicación nuestra7, y, curiosamente, tampoco es referida en algunos textos monográficos de cirugía de la pared abdominal47–49. Sin embargo, no cabe duda de que esta cirugía debe ser realizada por cirujanos expertos en el abordaje preperitoneal abierto clásico o, al menos, con nuestra técnica7, con la que se hallan buenos resultados en las 93 reparaciones. Sin embargo, desafortunadamente, carecemos de referencias bibliográficas específicas al caso, lo que nos impide realizar cualquier análisis comparativo.
Otros50 las reparan a través de la TAPP, también con buenos resultados, similares a los de nuestra serie. Incluso Dulucq et al.51, con una amplia experiencia en la cirugía videoasistida, las operan por vía TEP y no encuentra problema alguno en realizar la hernioplastia en el prostatectomizado retropúbico, subrayando que no han observado diferencias ni en las dificultades encontradas al realizarlas ni en la morbilidad aparecida, respecto de las hernias inguinales también reparadas por TEP sin cirugía prostática o infraumbilical previa.
Finalmente, tampoco se encuentran publicaciones sobre el tratamiento de las hernias inguinales en el prostatectomizado que empleen alguna de las técnicas preperitoneales llamadas «miniinvasivas». Al contrario, en algún trabajo52,53 realizado con la técnica de Kugel se excluyen precisamente los operados de próstata, además de las recidivas reparadas con prótesis y las hernias complicadas. En otro54, con una técnica transinguinal miniinvasiva en más de medio millar de varones en la serie y con una media de edad de 60±7 años, tampoco se menciona si hubo algún prostatectomizado por vía abierta o por videoscopia. Cualesquiera que hayan sido las circunstancias, es evidente que a este capítulo de hernia en el prostatectomizado no se le ha dedicado la atención suficiente y específica que requiere, y que es el principal motivo de su escasa aportación bibliográfica.
Nuestro propósito y justificación inicial de tratar estas hernias empleando nuestra técnica (Nyhus «corto», más simple y menos agresivo) tras la cirugía prostática abierta no fue por un empirismo a ciegas ni por un alarde técnico en un terreno «teóricamente» invadido por adherencias, impenetrable y hasta peligroso37, sino porque a finales de los años 80 y principios de los 90 ya disponíamos de cierta experiencia acumulada con la técnica original de Nyhus (más de 200 reparaciones), y poco después, con la modificación personal de dicha técnica, añadimos otras 250 más55,56, reparadas de forma consecutiva y sin selección por tipos de hernia ni de riesgos. A medida que aumentábamos el número de hernias reparadas en prostatectomizados, se observaba que el acceso y la disección del espacio de Bogros seguía siendo factible en todos los casos, y superada la primera veintena de estas reparaciones, comprobamos que nuestra idea inicial de explorar el estado posquirúrgico del espacio preperitoneal retroinguinal tras la prostatectomía previa se consolidaba como efectiva. Habíamos alcanzado aquella «entelequia con praxis» del pensamiento aristotélico, apartándonos de la corriente dogmática nihilista que sigue existiendo en la actualidad y que desaconseja por peligrosidad este tipo de abordajes en defensa de la vía anterior. No obstante, en nuestra opinión y por experiencia, pronto pensamos que tales afirmaciones pueden estar más relacionadas con el desconocimiento o la inexperiencia en el tratamiento de las hernias por esta vía que por el supuesto «alto» riesgo real que hasta el momento no hemos observado. De hecho, las primeras reintervenciones por la misma vía preperitoneal de alguna de nuestras hernias recidivadas fueron factibles y bastante menos problemáticas de lo teóricamente pensado y esperado, y encontramos en todos los casos que no era un acceso impenetrable ni bloqueado, sino accesible, seccionando las adherencias hasta encontrar, con relativa facilidad, el saco herniario y el ligamento de Cooper (referencia fundamental para este tipo de reparaciones con nuestra técnica, tal como ya se ha detallado).
Los 85 pacientes de esta serie mostraron unas peculiaridades demográficas y anatomoclínicas propias de la edad en la que se les opera de la próstata, superior esta a la media de nuestra otra serie publicada recientemente7, y casi 3 décadas superior a otras cuya selección de pacientes fue ajena a enfermedades prevalentes de esa década, como era de esperar57,58, como también lo fueron los factores de riesgo o los tipos anatómicos de hernia2,5. La comorbilidad hallada en nuestros enfermos, obviamente, fue mayor a la descrita en otros trabajos. La técnica quirúrgica, como se ha indicado, es la que empleamos sistemáticamente7,13,55, y la que nos ha permitido acceder, disecar y tratar este tipo de hernias en particular sin dificultades en ese «agredido» espacio preperitoneal de Bogros o, como en otras situaciones, por la presencia de tapones o mallas en dicho espacio, implantados desde la vía anterior o incluso por una vía posterior abierta o videoscópica (TPP o TEP). Ello es posible por la incisión, apartada de la más dificultosa línea media, también transversal de la aponeurosis anterior del músculo recto, sin ampliarla a la triple capa musculoaponeurótica (oblicuo externo, interno y transverso), evitando la posterior, e imperativa, resutura de ese plano musculoaponeurótico en las reparaciones de Nyhus29, Rives30, Van Damme31, Wantz32, Stoppa et al.33, etc. Y por esa misma incisión de la fascia transversalis, paralela al borde pararrectal del músculo recto, creando un «hiato» de acceso, cómodo, rápido y efectivo al espacio retroinguinall7,14, atravesando un tejido mixto, graso y adherencial, hasta dejar expuesta el «área» de Fruchaud y el ligamento de Cooper para, inmediatamente, explorar el cordón espermático en el mismo orificio profundo del conducto inguinal, cuando este aún carece de envoltura cremastérica y de la rama genital del nervio genitofemoral, y, a continuación, identificar, reducir o resecar el saco herniario.
Así pues, con nuestra técnica no hay que disecar esos espacios mediales, laterales ni caudales, ni insistir en ver los vasos ilíacos, puesto que con tan solo palpar el latido de la arteria ilíaca es suficiente para conocer en qué límites anatómicos nos movemos y cuáles no debemos sobrepasar. Tampoco hay que obstinarse en ampliar la disección caudal para ver los vasos espermáticos y el conducto deferente antes de conformar el cordón, o al saco visceral, ya que es innecesario visualizarlos como es conveniente en los clásicos abordajes preperitoneales abiertos anteriormente citados, y un imperativo técnico de seguridad en las cirugías videoasistidas, TAPP o TEP; extensiones disecadas bastante más amplias comparadas con nuestra limitada exposición preperitoneal que, incluso en las reoperaciones de nuestras propias recidivas preperitoneales abordadas por esta misma vía, ha sido suficiente para resolver con buenos resultados una treintena de recidivas (propias) en nuestros 3 millares de reparaciones, y 4 recidivas de la técnica de Kugel59 (ajenas), motivo de una próxima publicación.
En definitiva, la reparación de una hernia inguinal en un paciente prostatectomizado es factible realizarla por la vía anterior o por la vía posterior preperitoneal, abierta o videoscópica (TAPP o TEP). Se observa que las técnicas preperitoneales (abiertas o videoscópicas) para tratar la hernia inguinal tras prostatectomía son opciones competitivas, con una eficacia y efectividad aceptables, pero se necesitan más estudios para esclarecer el nivel de eficiencia real alcanzable. No cabe duda de que la vía inguinal anterior con malla es la técnica justificada en estos casos para quienes desconocen o carecen de experiencia en cualquiera de los abordajes preperitoneales citados, pero falta bastante información al respecto en la bibliografía. El cirujano, ante esa situación, deberá optar por una vía anterior para la hernioplastia con la malla en posición «preinguinal» estándar tipo Usher60-Lichtenstein61, sin penetrar, de manera transinguinal, en el espacio retroinguinal preperitoneal, salvo con la tutela de un experto en este acceso o en la vía posterior. Sin embargo, se observa en la bibliografía un aumento de grupos que han superado ese atrincheramiento nihilista «pro vía anterior», trasladando, desde hace un par de décadas, la dedicación al abordaje posterior preperitoneal con malla, teóricamente más efectivo frente a la conocida posición «preinguinal» de la malla, delante de la fascia transversalis10. No se trata de un vehemente «partidismo» técnico por la vía posterior, sino de una defensa sustentada por razones fisiopatológicas y resultados acordes con el nivel de experiencia y dominio de la técnica preperitoneal abierta, como en nuestro caso, o por un acceso videoscópico (TAPP o TEP), opciones que, como se ha visto, consolidan nuestro personal7 aforismo: «Quien conoce y utiliza la vía preperitoneal, domina la ingle».
No obstante, y para terminar, en nuestra serie hubo un único paciente, prostatectomizado por vía laparoscópica TAPP, cuya disección nos resultó bastante difícil pero distante de lo imposible… por la fibrosis adherencial intensa, mayor que en las restantes 92 reparaciones. Se resolvió también sin complicaciones, y se colocó una malla autoadhesiva. De acuerdo con este dato observado, aislado y curioso, en ese único paciente, desconocemos si la dificultad encontrada fue por «casualidad» o por «causalidad», pudiendo ser un efecto y secuela que podría repetirse tras el incremento de los abordajes videoscópicos en tales casos. Entonces, ¿sería por el efecto distensivo dislacerante que produce el gas en el espacio retroinguinopúbico preperitoneal sobre el tejido graso y conectivo?, o ¿se sumaría además el efecto de la necesaria o, incluso, imprescindible gran disección retroinguinal para identificar las estructuras anatómicas y para confeccionar el lecho para la posición adecuada de la malla? Estas preguntas solo tendrán respuesta con nuevos estudios en los enfermos prostatectomizados con hernia inguinal.
Como conclusión, pensamos que el abordaje preperitoneal abierto con nuestra técnica ha conseguido en esta serie un buen resultado en el más amplio sentido clínico y competitivo con cualquier otra opción técnica de la vía anterior o posterior, abierta o videoscópica, a tenor de la bibliografía revisada; estos resultados son explicables por la experiencia técnica y numérica conseguida con ella tras las modificaciones en la técnica original de Nyhus, con lo que se logra así minimizar la morbilidad y mantener un adecuado nivel de comodidad posoperatoria y, sobre todo, la ausencia de las secuelas actualmente más trascendentales (recidivas y dolor crónico), tras el seguimiento a corto y muy largo plazo en la serie analizada.
FinanciaciónLos autores declaran no haber sido financiados por ninguna institución, beca o industria.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Parte de este trabajo fue presentado como póster núm. 496 (Sección de Pared Abdominal), con el mismo título y autores, en el 30 Congreso Nacional de Cirugía de la Asociación Española de Cirujanos, en Madrid, noviembre de 2014.