INTRODUCCION
Las alteraciones por traumas acumulativos es un término amplio que incluye tensiones por movimientos repetitivos y síndromes por sobre uso que se producen por condiciones similares en las que aumenta el sobre uso articular y de los tejidos blandos de la extremidad superior.
Las alteraciones por traumas acumulativos se han convertido en un problema común en los puestos de trabajo, por ser una de las principales causas de pérdida de días laborales en las empresas y tener un costo elevado para el empresario, para el trabajador y para la sociedad, en términos de días perdidos de trabajo y de la invalidez resultante1. Actualmente estas alteraciones son uno de los principales generadores de síntomas e invalidez relacionados con el trabajo2.
En este sentido, Verdon (1996) señala que los síndromes derivados del sobre uso son una de las enfermedades laborales más comunes tratadas por los sanitarios de atención primaria3. Las alteraciones musculoesqueléticas relacionadas con el trabajo son enfermedades frecuentes que, junto con las del miembro superior, ocupan el segundo puesto tras los problemas de espalda4. Por otra parte los costos de las compensaciones continúa aumentando y la dirección en el tratamiento es compleja debido a la influencia de factores sociales5.
Las lesiones por tensiones repetitivas debidas al sobre uso recurrente producen microtraumas en los tejidos, con dolor local, pérdida de fuerza y limitación funcional entre los hallazgos más corrientes6-10.
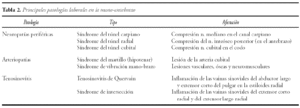
El análisis y detección de los factores de riesgo en el mundo laboral es un paso necesario para la prevención y el tratamiento de las alteraciones musculoesqueléticas (tabla 1).
Tanto los traumas acumulativos, como los movimientos repetitivos relacionados con el trabajo son la causa de patologías multivariadas, que tienen su asiento en cuello, hombro, codo, brazo, antebrazo y mano.
En un estudio efectuado con 46 mujeres trabajadoras con actividades altamente repetitivas Ranney et al detectaron la alta vulnerabilidad de los tejidos musculares al sobre uso y a la carga estática, de tal manera que el 54 % de las mismas tenían alteraciones musculoesqueléticas en el miembro superior relacionadas con el trabajo, el 33 % tenían afectaciones bilaterales de miembros superiores, el 31 % tenían dolor y debilidad en cuello y hombro y el 23 % en la musculatura de brazo y mano11. En este sentido parece existir una elevada prevalencia de alteraciones en hombro, cuello y mano en mujeres con trabajos repetitivos en la industria7,12.
Bystrom et al señalan que las actividades que requieren contracciones intermitentes del puño con una intensidad media de 17 % de la contracción máxima voluntaria y las contracciones continuas del puño al 10 % de la contracción máxima voluntaria se consideran inaceptables en base a criterios de ausencia de fatiga durante el ejercicio y retorno a los valores normales dentro de las 4 h. del periodo de recuperación13.
Otros investigadores coinciden en destacar que las exposiciones ergonómicas adversas, repetición, vibración, posturas incorrectas, fuerzas elevadas, presión directa y vibraciones son los principales factores de riesgo para el desarrollo de alteraciones musculoesqueléticas de la extremidad superior3,14.
En esta línea cabe destacar que ciertas posturas y posiciones que la persona adopta en casa, en el trabajo, y durante el descanso pueden tener diversas consecuencias. Por un lado aumentan directamente la presión en el lugar de atrapamiento nervioso; en segundo lugar colocan los músculos en posiciones acortadas de tal manera que secundariamente compriman los nervios y, por último, sitúan a los músculos en posiciones elongadas y de debilidad, de tal manera que son otros músculos los que se sobre utilizan, creando un desequilibrio muscular15.
No obstante, Rettig confirma que los síndromes de sobre uso en la muñeca o en la mano pueden suceder por el uso repetitivo de la muñeca y mano; pero añade que también pueden ocurrir por un trauma directo y recurrente en el área de la mano, por síndromes neurovasculares, como consecuencia de compresiones de nervios (mediano, cubital y radial) e incluso pueden deberse a traumas de los vasos cubitales y digitales de la mano16.
PRINCIPALES PATOLOGIAS DE LA MANO EN EL CONTEXTO LABORAL
De entre las patologías más frecuentes del trabajo referidas a la mano cabe destacar: neuropatías periféricas como el síndrome del túnel carpiano, síndrome del túnel radial, síndrome del túnel cubital, arteriopatías como el síndrome del martillo (hipotenar), y el síndrome de vibración mano-brazo; y tenosinovitis como tenosinovitis de Quervain, y el síndrome de intersección (tabla 2).
Neuropatías periféricas
Las neuropatías periféricas son frecuentes en los trabajadores. Se requiere una evaluación minuciosa del trabajador, del trabajo, así como de los factores sociales. La comprensión de los factores de riesgo de los trabajadores y la dirección cuidadosa de los mismos puede disminuir la invalidez y pueden mejorar los resultados del tratamiento y su seguimiento17.
Síndrome del túnel carpiano
Consiste en la compresión del nervio mediano en el túnel carpiano. Es el síndrome de mayor prevalencia en el mundo laboral manual18.
Síndrome del túnel radial
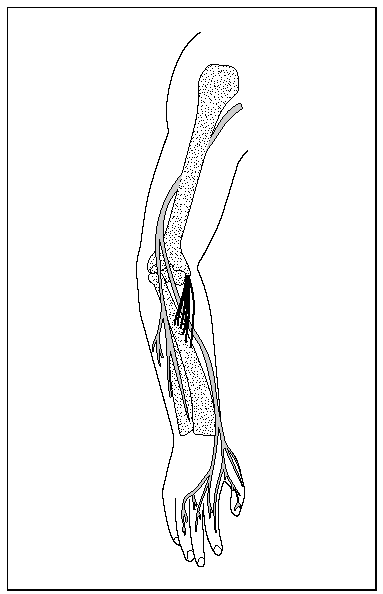
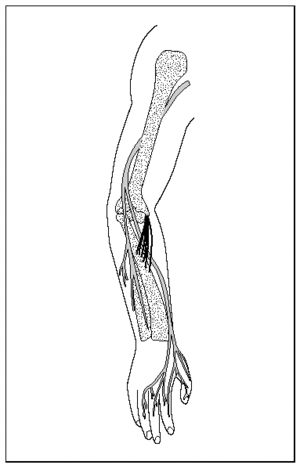
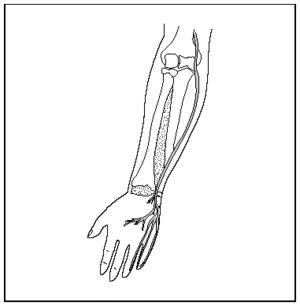
El largo trayecto del nervio radial, a través de todo el miembro superior, (fig. 1) nos da una idea de la diversidad de lugares donde puede quedar atrapado o comprimido.
Fig. 1. Trayectoria del nervio radial.
Los sitios más frecuentes de compresión del nervio radial son la unión del tercio medio y tercio distal del brazo (especialmente en las fracturas de húmero), en la parte distal en el codo (túnel radial), y en la parte proximal en la muñeca entre el músculo braquial y el extensor largo del carpo19.
Plate et al establecen que las neuropatías radiales pueden tener varias presentaciones clínicas, dependiendo del nivel de compresión: la parálisis del nervio radial alta, parálisis del nervio interóseo posterior, síndrome del túnel radial, y el síndrome de Wartenberg (compresión de la rama superficial sensitiva del nervio radial)20.
El síndrome del túnel radial destaca por ser la patología relacionada con los movimientos repetitivos de la mano y antebrazo.
El nervio radial en su trayecto a través del antebrazo se denomina interóseo posterior, y se define el síndrome del túnel radial como el resultado de la compresión intermitente y dinámica del nervio del interóseo posterior, en la parte del proximal del antebrazo, (arcada de Frohse) asociado con el movimiento repetido de supinación y pronación del antebrazo y mano.
Las investigaciones de Younge et al (1994), Barnum et al (1996) y Riffaud et al (1999), coinciden en identificar que son varias las estructuras frecuentemente implicadas y los posibles generadores del síndrome del túnel cubital: las adherencias fibrosas entre el braquial y el braquioradial, el lado fibroso del extensor corto radial, la arcada de Frohse y las bandas fibrosas asociadas con el músculo supinador21-23.
Varios autores; asocian la epicondilitis lateral o "codo de tenista" a la compresiones del nervio interóseo posterior alegando desde un punto de vista anatómico, el origen inseparable de los músculos extensores radiales de la muñeca y el músculo supinador17,21,24,25.
Otros autores manifiestan que los síntomas de síndrome del túnel radial pueden parecerse al del codo del tenis (dolor crónico de la muñeca o tenosinovitis) debido a que el síndrome del túnel radial es el resultado de la compresión del nervio radial por el borde libre del músculo supinador o de las estructuras estrechamente relacionadas en la articulación del codo26.
Sin embargo, Bracker et al consideran que el síndrome del túnel radial puede acompañar en ocasiones al "codo del tenis"27.
Los estudios retrospectivos quirúrgicos y en cadáveres han revelado varias áreas dentro del antebrazo en las que el nervio interóseo posterior puede atraparse. Pero, recientes estudios han sugerido que el nervio interóseo posterior está fijado en el músculo supinador28.
Mecanismos de producción
En general, las investigaciones coinciden en que el mecanismo de producción del síndrome del túnel radial son los movimientos repetidos de pronación y supinación de antebrazo. En este sentido los trabajadores con ocupaciones que requieren las tareas manuales repetitivas tienen particularmente riesgo de desarrollar este síndrome26.
En esta línea, las investigaciones de Roquelaure et al sostienen que el síndrome del túnel radial ocurre en trabajadores que realizan labores manuales que requieren movimientos fuertes y repetitivos que involucran extensión del codo y pronosupinación del antebrazo29. Por lo que esta patología tiene especial incidencia en violinistas17,30,31.
Sin embargo las investigaciones de Dickerman et al consideran que el nervio interóseo posterior está fijado en el músculo supinador, y sostienen que es la pronación de la muñeca es el movimiento real que pone en tensión el nervio interóseo posterior28.
Por otra parte, la diabetes, fumar, el consumo del alcohol, la artritis reumatoide y el hipotiroidismo son también considerados factores de riesgo para el atrapamiento nervioso, y generalmente estos desórdenes producen síntomas bilaterales27.
Signos y síntomas
La mayoría de las investigaciones manifiestan que el factor dominante es el dolor muscular crónico focalizado en el canal radial, ya que las parálisis son raras y se consideran entidades diferenciadas. Sin embargo, la debilidad muscular, si se presenta, es clínicamente insignificante21,22.
En este sentido coinciden las investigaciones de Hernández et al que afirman que el paciente con síndrome de túnel radial se queja de dolor en el antebrazo y en la cara dorsal del carpo y de todos los extensores de los dedos. La palpación puede ocasionar dolor en el tercio proximal del antebrazo32.
Pruebas diagnósticas
Para Rosenbaum el síndrome del túnel radial es generalmente fácilmente identificable por la debilidad motora detectada en la distribución local del nervio del interóseo posterior33.
Otros autores señalan que la atención para el diagnóstico se debe centrar en la zona de atrofía y en la provocación de dolor en la extensión del dedo corazón y en los test de supinación resistida21,22
El estudio de Sarhadi et al (1998) sobre una revisión de 26 casos de síndrome del túnel radial y un seguimiento durante 2,5 años, dió como resultado el establecimiento de un protocolo para el diagnóstico: que implica la reproducción de los síntomas mediante la presión encima de un punto palpable a lo largo del curso del túnel radial, la supinación resistida dolorosa, y la extensión resistida del dedo corazón. La presencia de por lo menos dos de los tres signos objetivos es necesaria para el diagnóstico34.
Finalmente, en las neuropatías radiales el signo de Tinel (presión/percusión en el nervio) localizará a menudo el sitio de compresión. Los estudios electromiográficos pueden confirmar el diagnóstico en una neuropatía motora radial, pero no siempre en el síndrome del túnel radial y la compresión sensitiva del nervio radial. El diagnóstico diferencial debe hacerse con las radiculopatías C7, que originan debilidad en el tríceps y en los extensores del carpo20.
Abordaje terapéutico
Las dos opciones generales de tratamiento son: tratamiento conservador (entendiendo como tal el tratamiento no quirúrgico) ó tratamiento quirúrgico. Se debe iniciar un tratamiento conservador en todos los casos de neuropatías radiales, exceptuando aquéllos con debilidad motora progresiva o parálisis, determinando que los pacientes que no responden al tratamiento conservador son candidatos para la descompresión quirúrgica20.
Los resultados de una investigación efectuada con 26 casos de síndrome de túnel radial, inicialmente tratados con medidas conservadoras muestran que: en 16 casos se obtuvo alivio de dolor a largo plazo, los 10 casos restantes (que tuvieron fracaso en el tratamiento conservador), se trataron quirúrgicamente y se consiguió alivio completo del dolor en siete de los casos34.
En este sentido, Kleinert se muestra a favor de la descompresión quirúrgica previa indicación precisa, lo que generalmente proporciona alivio. No obstante sostiene que pacientes con compresión sensitiva del nervio radial en el tercio distal del antebrazo responden, a menudo, favorablemente con un tratamiento conservador mediante la aplicación de una férula temporal en el dedo pulgar19.
Igualmente Barnum et al sostienen que el tratamiento del síndrome del túnel radial incluye modificación de la actividad y otras medidas no quirúrgicas. Sin embargo, la mayoría de los pacientes requieren cirugía para la liberación de todas las estructuras22.
Younge et al y Lawrence et al se manifiestan a favor de la descompresión quirúrgica del nervio en la región del supinador, destacando este último que el 66 % de los pacientes de su investigación con demandas medico-legales continuas obtuvieron los resultados satisfactorios tras la cirugía21,26.
Por el contrario, las investigaciones de Sotereanos et al, sostienen que a pesar de que estudios anteriores se han encontrado una proporción alta de resultados buenos, en su investigación el 64 %, sobre 28 pacientes afectados con descompresión del nervio radial y un período de seguimiento 28 meses, los resultados fueron malos en aquellos trabajadores que recibían compensación o estaban en proceso de litigio. Por lo que sugieren la estricta adherencia al tratamiento y gran cautela antes de realizar la descompresión quirúrgica35.
Por otra parte, los resultados de un estudio en 37 pacientes que habían sido tratados con cirugía descompresiva del nervio interóseo posterior y evaluados posteriormente durante un periodo de 1 a 5 años, muestran que 13 pacientes informaron de un alivio sustancial de dolor, 15 pacientes estaban satisfechos con el resultado y 16 retornaron a su empleo. Mientras que existieron complicaciones en 12 casos, incluyendo dos parestesias del nervio radial. Los hallazgos prequirúrgicos y quirúrgicos no se correlacionan con los resultados. Por lo tanto, según los autores, los resultados de la descompresión del nervio interóseo posterior pueden ser imprevisibles36.
En esta línea, los resultados del estudio de Jebson et al sobre 31 pacientes tratados con descompresión quirúrgica del túnel radial muestran que, aunque en conjunto, la mayoría de pacientes estaban satisfechos con la cirugía, el 29 % tuvieron resultados malos. Lo que sugiere que el alivio de dolor completo y el retorno a la actividad laboral que sigue a la cirugía del túnel radial no es tan predecible como estudios anteriores han indicado37.
La insatisfacción del paciente también fue elevada (40 %) en la investigación que De Smet et al (1999) efectuaron con 19 pacientes tras la intervención quirúrgica del túnel radial, siendo el dolor residual el motivo principal de la insatisfacción del paciente38.
Otros autores manifiestan obtener mejores resultados, mediante cambio de técnica quirúrgica (abandono de la descompresión directa y cortando el origen superficial del músculo del supinador con la relajación consecutiva de la arcada de Frohse), para descomprimir indirectamente el nervio interóseo posterior25.
Síndrome del túnel cubital
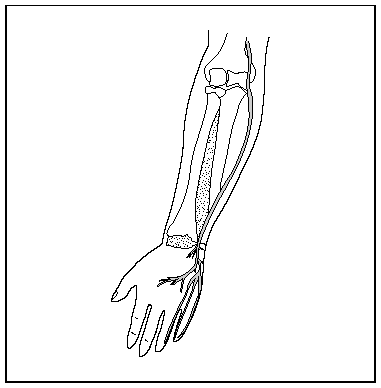
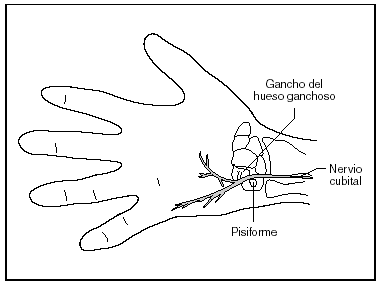
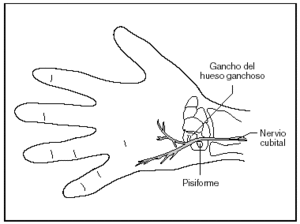
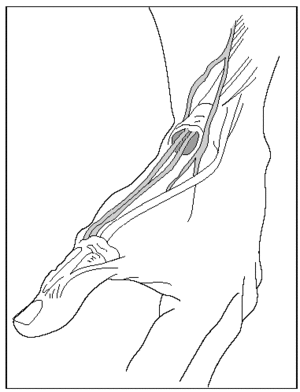
El nervio cubital puede ser comprimido en cualquier punto a lo largo de su trayectoria, (fig. 2) pero es particularmente susceptible en el codo (túnel cubital) y en la muñeca (canal de Guyon)39 (fig. 3).
Fig. 2.Trayecto del nervio cubital.
Fig. 3. Canal de Guyón y nervio cubital.
Respecto a la compresión del nervio cubital en el canal de Guyón, las investigaciones revelan que se deben por un lado, a problemas internos como la presencia de un tumor, ganglión, lipoma, a la existencia de anormalidades musculares o del arco fibroso y, por otro lado, a influencias externas como es el caso de la neuropatía cubital en los ciclistas, la trombosis de la arteria cubital, el síndrome del martillo hipotenar y las fracturas del hueso pisiforme o del gancho del hueso ganchoso.
El tratamiento primordialmente quirúrgico implica, según los casos, el fraccionamiento de la parte superior del canal de Guyón, las ligaduras o anomalías del músculo, y escisión de un tumor40-48.
El concepto de síndrome del túnel cubital es hoy en día un tema de discusión así como la utilización de la electromiografía para su diagnóstico diferencial. La neuropatía cubital de origen en el codo es una lesión nerviosa de origen traumático, en la que se pueden diferenciar 2 tipos: 1.º comprende aquellos casos en que la compresión del nervio cubital se debe a anomalías óseas del codo y 2.º en las que únicamente se encuentran disfunciones del nervio cubital49.
El síndrome del túnel cubital es la segunda compresión neurológica periférica más frecuente después del síndrome del túnel carpiano50.
Mecanismo de producción
Se requieren considerables elongaciones del nervio cubital para el normal movimiento de la extremidad superior. Wright et al determinaron, en los brazos de cinco cadáveres, las elongaciones necesarias nervio cubital asociadas a los movimientos habituales del miembro superior. Un promedio de 4,9 mm de elongación del nervio cubital se requirió en el codo para realizar el movimiento del hombro a 110° de abducción con de 30° de flexión, y 5,1 mm. de elongación se necesitó para el movimiento del codo desde 10° a 90° de flexión. Cuando la muñeca se movió de 60° de extensión a 65° de flexión, se requirió 13,6 mm. de elongación del nervio cubital en la muñeca. Cuando todos los movimientos de la muñeca, se combinaron dedos, codo, y hombro, 21,9 mm de elongación del nervio cubital fueron necesarios en el codo y 23,2 mm en la muñeca. Estiramientos del nervio cubital del orden del 15 % o mayores eran experimentados en el codo con la flexión del codo y en la muñeca con la extensión y la desviación radial de la misma (tabla 3)51.
Cualquier factor que limite la elongación en estos puntos podría producir tracción repetitiva del nervio y posiblemente podría jugar un papel relevante en la patofisiología de síndrome del túnel cubital o la neuropatía cubital en el canal de Guyón51.
Coincidentes son las investigaciones de Bozentka que afirma que son las relaciones anatómicas del nervio cubital en el codo, en sí mismas, un riesgo para la lesión. Normalmente con el rango de movimiento del codo, el nervio cubital está sujeto a compresión, tracción y fuerzas friccionales. El síndrome del túnel cubital se puede desarrollar por varios factores que incluyen movimiento del codo repetitivo, flexión del codo prolongada o compresión directa. Cuando el codo se flexiona y se contrae el cubital se produce una disminución del 55 % del volumen del canal cubital, con un aumento de presión intra y extraneural que excede a 200 mmHg. El curso del nervio cubital detrás del eje de rotación del codo produce excursión proximal y distal del nervio con relación al epicóndilo, de tal manera que, el nervio cubital se alarga de 4,7 a 8 mm. con la flexión del codo (tabla 4). La comprensión de la anatomía y patofisiología asociada con el síndrome del túnel cubital ayudará en la evaluación paciente y determinación del tratamiento apropiado50.
Signos y síntomas
La compresión de la rama transversa y dorsal del nervio cubital es la causa principal de dolor y sensación anormal de la muñeca en su lado cubito dorsal de mano42. Con el síndrome del túnel cubital los pacientes manifiestan alteración sensitiva en el dedo meñique, en el borde cubital del anular y en las caras dorsal y palmar de la región hipotenar32.
En un estudio reciente con cuatro pacientes con trabajos manuales pesados y con severas alteraciones en la conducción nerviosa pero sin lesión axonal, se obtuvo que la neuropatía cubital a nivel del codo afecta a la función de la mano impidiendo el asimiento y las fuerzas de pinza. En cambio la neuropatía cubital a nivel del codo no afecta tareas que requieren la destreza fina de la mano52.
Pruebas diagnósticas
El estudio electromiográfico es la base del diagnóstico y se debe descartar la presencia de otras neuropatías, compresiones más altas, radiculopatía cervical, y enfermedad motoneuronal53,54.
Abordaje terapéutico
El tratamiento inicialmente es no quirúrgico, si no existe daño axonal importante55-57. En este sentido, Seror empleó en 30 pacientes con neuropatía del cubital a nivel del codo, una férula nocturna que colocaba el codo en 60° de flexión. La mejoría clínica obtenida fue del 88 % de los casos, mejorando la velocidad de conducción en 7,3 m/seg. la parte motora y 9,5 m/seg. la parte sensitiva. Por lo tanto, la efectividad de este método sugiere que la posición nocturna, mediante férula, ayuda a la restauración del nervio cubital comprimido a nivel del codo58.
Las medidas terapéuticas más severas incluyen descompresiones del túnel cubital, similares a la del síndrome del túnel carpiano, o procedimiento quirúrgicos más complejos como transposiciones nerviosas o epicondilectomías en caso de codos anómalos49.
Arteriopatías
Las arteriopatías como enfermedades laborales predominan en las extremidades superiores y generalmente se manifiestan como el fenómeno de Raynaud (dedo blanco), y en ocasiones agravadas con gangrenas digitales59-63.
Síndrome del martillo hipotenar
Se trata de la lesión de la arteria cubital por traumas repetitivos en la región cubital de la mano. El síndrome del martillo hipotenar, aunque es un síndrome poco frecuente y que afecta a la arteria cubital, está originado por traumas acumulativos. Generalmente suceden en personas que realizan trabajos manuales como obreros de metal, carpinteros y mecánicos de motor64.
Mecanismos de producción
El síndrome del martillo hipotenar se produce como consecuencia de traumatismos mecánicos y crónicos en la arteria cubital, en los casos en que la eminencia hipotenar se utiliza como una herramienta (martillo)62,66.
Para algunos autores el síndrome del martillo hipotenar es considerado como una causa rara del fenómeno de Raynaud y se asocia con actividades profesionales o recreativas59-66.
En esta línea, Muller et al detectaron casos de el síndrome del martillo hipotenar en deportistas de balón bolea, badmilton, karate, elevación de pesos, jockey, etc., e incluso en un golfista amateur con síntomas de isquemia en su mano izquierda. Siendo los mecanismos lesionales los estilos de empuñadura, y los movimientos subsecuentes, conduciendo a la lesión de presión en la zona hipotenar y de la arteria cubital63.
No obstante, algunos autores afirman que el síndrome del martillo hipotenar se produce en personas que tienen previamente fibrodisplasias de la arteria cubital palmar y que además realizan traumas repetitivos, y por ello no se reproduce en la mayoría de pacientes con traumas repetitivos palmares65.
Signos y síntomas
Clínicamente el paciente con el síndrome del martillo hipotenar muestra síntomas neurológicos como parestesias, entumecimiento, dolor y señales de insuficiencia vascular, tales como frialdad, la palidez, decoloración y blanqueado de los dedos del lado cubital afectado66.
Los estudios Mertens et al afirman que el síndrome del martillo hipotenar provoca cambios en las paredes de los vasos cubitales produciendo trombosis locales, émbolos distales y eventualmente oclusiones in situ61.
Hammond et al, en el estudio realizado con un trabajador manual adulto que presentaba el síndrome del martillo, encontraron que la arteria cubital en el canal de Guyón presentaba una forma similar a la de un sacacorchos. La arteriografía realizada dos años previos, revelaba una configuración similar de la arteria aunque menos pronunciada; por lo que este hallazgo puede ser un marcador de lesión arterial67.
Tras la revisión de 52 estudios, Cooke llegó a la conclusión de que los cambios de color y temperatura que se producen en el síndrome del martillo hipotenar son más difusos que en la clásica enfermedad de Raynaud. Destacando el autor la importancia de reconocer la posibilidad del síndrome del martillo hipotenar en el puesto de trabajo como causa potencial de la enfermedad de Raynaud, y diferenciarlo del síndrome de vibración de mano-brazo68.
Los estudios de Kaji et al con 330 trabajadores expuestos a vibración, detectaron 29 casos de síndrome del martillo hipotenar diagnosticados por arteriografía. La mano derecha estaba afectada en 13 casos, y la izquierda en 6 y las dos manos en 5 casos. La edad media de los trabajadores era de 55 años y la duración media de la exposición a la vibración 19,4 años con una duración media de episodios de Raynaud de 6,4 años Las lesiones vasculares de las arterias cubitales eran clasificadas en tres tipos69 (tabla 5).
Cooke estableció la posibilidad de que exista el síndrome del martillo hipotenar como resultado de traumas hipotenares repetidos por herramientas vibrátiles, en las que la naturaleza y la magnitud de los episodios traumáticos individuales pueden ser más importantes que el pesado nivel de aceleración en la exposición a la vibración68.
Pruebas diagnósticas
Existe unanimidad de criterio al afirmar que el diagnóstico del síndrome del martillo hipotenar se verifica por angiografía, mostrando trombosis o aneurisma de la parte distal de la arteria cubital66,68.
Abordaje terapéutico
Para Mertens et al, las opciones para el tratamiento del síndrome del martillo hipotenar son tratamiento no quirúrgico en caso de oclusiones, o reconstrucciones quirúrgicas con exclusión del área embolizada61.
La gran mayoría de los investigadores recomiendan el tratamiento quirúrgico del síndrome del martillo hipotenar mediante reseccción del segmento arterial implicado y revascularización, o por anastomosis directa o por medio de un injerto interposicional venoso62,72.
En pacientes con factores de riesgo cardiovasculares, fumador, obeso, con hipercolesterol e hipertensión, Wieczorek et al proponen un tratamiento consistente en administración intravenosa de heparina y prostaglandina junto con medidas dirigidas a controlar los factores de riesgo adicionales el cese inmediato de fumar y la dieta baja en grasas, obteniendo mejoras angiográficas de perfusión digital70.
Igualmente Bakhach et al, en un caso con riesgo de necrosis en un dedo por obstrucción debido a procesos embólicos, emplearon infusiones intra-arteriales de fibrinolíticos y anticoagulantes durante 10 días, restaurando de este modo la normal vascularización digital73.
Sin embargo es fundamental en el tratamiento del síndrome del martillo hipotenar la anulación los factores agravantes, pues aunque el tratamiento se realice con éxito, con el hábito activo continuado de usar la mano como un martillo existe siempre el riesgo de una repetición. Por consiguiente estos pacientes deben cambiar de trabajo como medida de prevención y profiláctica66.
En este sentido el establecimiento de un diagnóstico precoz y la prevención de los traumas en la mano es la única manera de parar la progresión de esta enfermedad, que conduce a la invalidez71.
Síndrome de vibración mano-brazo
La exposición a las herramientas vibrátiles, como motosierras, martillos neumáticos, lijadoras, etc. (fig. 4), puede causar una variedad de síntomas vasculares y neuromusculares en el miembro superior del trabajador que las utiliza, pudiendo afectar a las habilidades propias del trabajo, y que se incluyen en el denominado síndrome de vibración mano-brazo. Aparte del malestar propio de la enfermedad, esto conduce a problemas socioeconómicos para los pacientes y elevados costos para la sociedad74.
Fig. 4. Herramienta vibrátil.
En este sentido, Kihlberg et al demostraron que con la utilización de herramientas manuales que producen vibración de impacto de baja frecuencia (≤100Hz), ésta se transmite al codo y hombro, mientras que con las herramientas que producen vibración de impacto de alta frecuencia (≥ 250Hz), los síntomas se acusan en la mano y en la muñeca75.
Signos y síntomas
La clínica de este síndrome incluye parestesias en los dedos, dolor, debilidad en la muñeca y mano, blanqueamiento digital, intolerancia al frío, debilidad en los flexores digitales y músculos intrínsecos, decoloración y lesiones tróficas superficiales de los dedos. El síndrome vibración mano-brazo puede ser reversible en las fases más tempranas, pero la resolución de síntomas es rara en los casos más severos y el uso continuado de herramientas vibrantes es imprudente. La duración de exposición necesaria para producir el síndrome está mediatizada por las diferentes susceptibilidades individuales a la vibración y también por las características físicas diferentes de la exposición a la vibración. Hay un efecto acumulativo de ambos componentes vascular y sensoneural que se producen y progresan con independencia uno del otro74.
Los estudios realizados por Bovenzi et al sugieren que la vibración aguda puede perturbar la función de vasos digitales a través de dos mecanismos diferentes y opuestos. Así pues, la vibración parece producir vasodilatación local y activar reflejos simpáticos centrales de vasoconstricción que pueden registrarse en el dedo ipsilateral y el contralateral a la vibración. Los mecanismos de vasoconstricción local y central probablemente serán involucrados en la respuesta al frío observado en los vasos digitales del dedo sometido a vibración76.
En esta línea, las investigaciones de Sakakibara et al ponen de manifiesto como, a través del sistema nervioso simpático, la vibración de la mano-brazo puede afectar al pie, que no se expone directamente a la vibración. De tal manera que la vibración de la mano-brazo activa el sistema nervioso simpático, e induce a la vasoconstricción en las cuatro extremidades. Se supone que la vasoconstricción repetida prolongada del pie inducida por la vibración de la mano-brazo a través del sistema nervioso simpático, produce los cambios arteriales como hipertrofia muscular en el pie y finalmente perturbaciones circulatorias de los pies77.
Schweigert realizó una revisión de las publicaciones científicas para valorar la evidencia epidemiológica que apoya la relación entre la vibración de la mano-brazo y los efectos en las extremidades inferiores. Encontrando que había consistencia entre la asociación de los casos diagnosticados con el síndrome de vibración de mano-brazo y los síntomas vasculares en las extremidades inferiores. Sin embargo, no existe evidencia de que la exposición a la vibración independiente del diagnóstico del síndrome de vibración de la mano-brazo fuera asociada con síntomas vasculares en las extremidades inferiores. Al igual que tampoco existe evidencia que sugiera que la vibración mano-brazo fuera asociada significativamente con síntomas neurológicos de las extremidades inferiores78.
Los trabajos de Lindsell et al, ponen de manifiesto que el aumento de la exposición a la vibración deteriora los umbrales termales y táctiles. Aunque los síntomas vasculares y neurológicos producidos por la vibración transmitida a la mano pueden aparecer independientemente, el principal síntoma vascular, como es la palidez y algunos síntomas comunes neurológicos como entumecimiento y hormigueo pueden estar relacionados79. Igualmente, parece que los pacientes con el síndrome de vibración de mano-brazo tienen dañada cuantitativamente la manipulación de objetos. La dificultad con la manipulación de objetos parece estar asociada con la alteración de sensación táctil en sus manos80. En este sentido, los hallazgos de Toibana et al con 50 pacientes con síndrome de vibración mano-brazo indican que el test para los umbrales termales de percepción de calor y frío es un sustituto útil del test del umbral del dolor para examinar las lesiones de las pequeñas fibras nerviosas en las neuropatías inducidas por la vibración81.
Por otra parte, Laskar et al señalan que la actividad parasimpática cardiaca disminuía en los pacientes con el síndrome de vibración brazo-mano en comparación con un grupo control, y el cese de la exposición a la vibración tiene efectos beneficiosos sobre la actividad parasimpática cardiaca disminuida en los pacientes con el síndrome de vibración brazo-mano82.
Como se comentó en el apartado dedicado al síndrome del túnel radial, los pacientes con de síndrome de vibración mano-brazo también tienen afectada la parte distal del nervio radial. Así lo demuestran los resultados de las investigaciones de Hirata et al quienes afirman que puede deberse al efecto de la vibración directa, o al efecto de perturbación circulatoria manifestada en el grupo que tenían dedo pulgar o índice blanco inducido por la vibración83.
Un reciente estudio sobre la aparición de síntomas y el pronóstico de lesiones de vibración en 374 mujeres con vibración de la mano-brazo dio como resultado que, por término medio, los primeros síntomas comenzaron después de 7 años de exposición y la primera visita al médico tuvo lugar después de 11 años. Los síntomas neurológicos se desarrollaron después de un período más corto de exposición comparado con los síntomas vasculares, 6,8 y 9,2 años, respectivamente. El predominio de entumecimiento en el momento de informar la lesión era 91 % y el predominio de dedos blancos de 54 %. El grupo profesional con el predominio más alto de lesiones de vibración era los técnicos dentales. Dos terceras partes de las mujeres habían dejado de usar las máquinas vibrantes en su trabajo. Entre las mujeres que padecieron los dedos blancos cuando informaron la lesión, el 50 % declararon deterioro o ninguna mejora de los síntomas. Una mujer por cada cinco estaba jubilada y el mismo porcentaje de mujeres (20 %) habían sido readiestradas debido a la lesión profesional84.
También conviene centrar la atención sobre aquellos niños que pasan largos periodos con los juegos de ordenador en casa, especialmente los juegos de conducción que utilizan vibración en el manillar y/o controles, por lo tanto pueden desarrollan el síndrome de vibración, que actualmente forma parte de las enfermedades profesionales de aquellos trabajadores con exposiciones prolongadas a la vibración y que se transmite a la mano-brazo a través de las herramientas, máquinas con vibración, etc.85.
Pruebas diagnósticas
El diagnóstico de los síntomas neurológicos a veces es difícil y en ocasiones puede interpretarse como alteraciones por la compresión de nervios (como síndrome del túnel carpiano) que también se pueden desarrollar86. Sin embargo, los test del estrés al frío son a menudo utilizados para evaluar las alteraciones vasculares en la mano-brazo, y el valor de dicho test se basa en la medida de la temperatura de la piel de los dedos. Harada revisó varios aspectos de los test de estrés al frío, que implican la medida de la temperatura de los dedos incluyendo la temperatura del agua que varía de 0 °C a 15 °C y la inmersión que oscila entre 0,5 min. y 20 min. Concluyendo que el diagnóstico también puede estar influenciado por la temperatura de la habitación, la estación del año, y la utilización de isquemia durante la inmersión, por lo tanto todos estos factores junto con la temperatura del agua y el tiempo de inmersión, deben ser tenidos en cuenta87.
En esta línea, Cederlund et al apuestan por la realización las pruebas objetivas como la percepción de vibración, la percepción de tacto/presión y destreza, utilizadas en la recuperación de la mano para la valoración de la funcionalidad de la misma, combinadas con las preguntas sobre los síntomas subjetivos como la escala de Estocolmo de la mano (intolerancia al frío y dolor), y señalan que pueden ser útiles para diagnosticar el síndrome de vibración mano-brazo88.
Abordaje terapéutico
La utilización de guantes antivibración es una medida útil para prevenir el síndrome de vibración de mano-brazo. Síndrome inducido por la exposición a vibración mecánica transmitida por la potencia de las herramientas a las manos del operador y que contribuyendo favorablemente al número de enfermedades profesionales. El uso de guantes antivibración es uno de los métodos para reducir el riesgo profesional de daño y perjuicios de vibración89.
Tenosinovitis
Como su propio nombre indica, son inflamaciones de las vainas que cubren a los tendones.
Tenosinovitis de Quervain
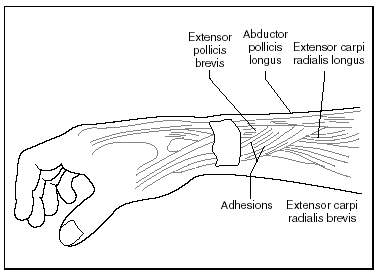
Es una alteración musculoesquelética relativamente común de la extremidad distal del miembro superior, consiste en la inflamación estenosante de las vainas de los tendones del abductor largo y extensor corto del pulgar, a nivel del primer canal osteofibroso del carpo, en la estiloides radial90 (fig. 5).
Fig. 5. Tenosinovitis de Quervain.
Mecanismo de producción
Las funciones especiales del pulgar (oposición, extensión, abducción palmar y abducción radial) suman más del 50 % de total de la funcionalidad de la mano, por lo que los movimientos repetitivos y de gran potencia del dedo pulgar pueden causar o agravar la tenosinovitis de Quervain91. Igualmente aumenta el riesgo de tenosinovitis estenosante los movimientos repetitivos de inclinación cubital y radial de muñeca, principalmente en aquellos trabajos que precisan asir un mango o mover reiteradamente el pulgar contra resistencia92.
Por otra parte, la existencia de irregularidades anatómicas en la estiloides radial, o la presencia de anómala de tendones en el primer compartimento dorsal están significativamente relacionadas con la presencia de tenosinovitis de Quervain93.
Numerosas investigaciones, manifiestan que los usuarios de ordenadores experimentan elevados niveles de lesión e invalidez por tensiones repetitivas. Siendo neuropatías de mediano y cubital, así como tenosinovitis de Quervain, las patologías más frecuentes, dado que la prevalencia de los desórdenes de la muñeca están relacionados significativamente con los ángulos de desviación y con las fuerzas ejercidas94-98. Igualmente, Reinstein considera que la práctica prolongada con los vídeojuegos debe considerarse como un factor etiológico en los pacientes con tenosinovitis de Quervain, debido a la tensión producida sobre los tendones del abductor largo y extensor corto durante el agarre de la manivela de control (joystick), y por los movimientos repetitivos del pulgar y muñeca requeridos que producen estrés en los citados tendones99.
Signos y síntomas
La tenosinovitis de Quervain cursa con dolor en el lado radial de la muñeca pero a menudo, se irradia distalmente hacia la cara externa y dorsal del pulgar y proximalmente hacia el antebrazo. En un principio el dolor aparece con los movimientos del pulgar y muñeca, en ocasiones se hace permanente e incluso nocturno, también existe adelgazamiento en las estructuras que cubren el tendón en el primer compartimento dorsal de la muñeca (canal osteofibroso del carpo, en la estiloides radial), y su progresión causa fibrosis local obstaculizando la actividad del dedo pulgar. Precisamente se define como la tenosinovitis estenosante del primer compartimento dorsal100.
El bloqueo a la extensión del pulgar es un síntoma que si bien no es frecuente presenta un curso recalcitrante, especialmente cuando la tenosinovitis se trata de manera no quirúrgica101.
Desde el punto de vista histopatológico, Clarke et al analizaron la vainas de los tendones en 23 pacientes intervenidos quirúrgicamente, y observaron adelgazamiento de la vaina del tendón, sin inflamación, pero con acumulación de mucopolisacáridos, por lo que afirman que la tenosinovitis de Quervain es el resultado de mecanismos intrínsecos degenerativos más que por causas inflamatorias extrínsecas102.
Pruebas diagnósticas
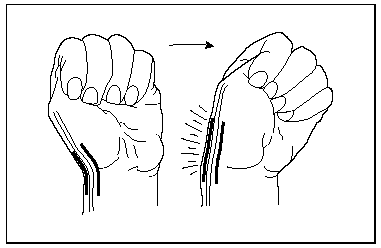
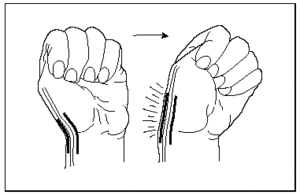
La maniobra específica de Finkelstein, estiramiento de los extensores y abductores, reproduce el dolor. Consiste en situar la muñeca en desviación cubital y flexionar los dedos sobre el pulgar, colocado en oposición a la base 5.º dedo con los cuatro dedos restantes (fig. 6).
Fig. 6. Maniobra de Finkelstein.
Son varios los estudios que afirman que la ultrasonografía de alta resolución es un método útil para la detección de irregularidades anatómicas, adelgazamiento de las estructuras tendinosas y comprobación de pseudofusión de estructuras en las tendinitis de Quervain103-105.
Las investigaciones de Lanzetta et al ponen de manifiesto el elevado porcentaje de casos de enfermedad de Quervain asociados con el síndrome de Wartenberg (compresión de la rama superficial del nervio radial): 50 % de 52 casos. Por lo que es particularmente importante identificar el síndrome de Wartenberg asociado antes de realizar cualquier intervención quirúrgica para evitar cualquier tipo de complicación106,107.
Abordaje terapéutico
Existen muchas aproximaciones en el tratamiento de la tenosinovitis de Quervain, pero no existe ningún consenso en las investigaciones efectuadas en éste ámbito.
Backstrom señala que la combinación de agentes físicos como calor superficial, hielo, iontoforesis y fricción profunda transversa, junto con técnicas de movilización como correcciones de desalineaciones articulares, movimientos activos del pulgar y muñeca y deslizamiento radial pasivo de la fila proximal de huesos carpianos, proporciona una intervención eficaz en esta patología108.
Rhoades et al sostienen que los pacientes con tenosinovitis estenosante de un dedo y con síntomas de menos de 4 meses responden favorablemente al tratamiento con infiltración de corticoides e inmovilización de 3 semanas109.
Sin embargo, Weiss et al en un trabajo efectuado con 93 pacientes con muñecas con tenosinovitis de Quervain obtuvieron que no existe una diferencia significativa entre aquellas muñecas a las que se les aplicó infiltración únicamente y las muñecas a las que junto con la infiltración se les aplicó una férula de inmovilización. Por lo que recomiendan la infiltración de corticoide y anestésico como tratamiento inicial en esta patología. No aportando la férula inmovilizadora beneficio significativo110.
En esta línea Richie et al seleccionaron 35 artículos de tenosinovitis de Quervain, en los que se trataron 409 muñecas con diversas modalidades terapéuticas, y comprobaron que el 83 % de casos se resolvió con la aplicación exclusiva de infiltración. Otros porcentajes menores de mejora se obtuvieron con la aplicación de infiltración junto con férula inmovilizadora (61 %), reposo con férula (14 %) y 0 % para el resto de terapias o administración oral de antiinflamatorios no esteroideos (0 %)111.
Kraemer et al tras la revisión de 253 de casos de tenosinovitis en los tendones flexores recomiendan tratamiento inicial, mediante infiltración de corticoides en la vaina del tendón flexor, para los pacientes adultos en los que no exista bloqueo del tendón. La descompresión quirúrgica como terapia inicial se reserva para los niños que presenten bloqueo a la flexión digital112.
Igualmente las investigaciones de Buch-Jaeger et al con 169 pacientes con dedos con bloqueo, se muestran a favor de la aplicación de tres infiltraciones y aportan el 83 % de buenos resultados. No obstante señalan que los resultados están influenciados por la duración de los síntomas, de tal modo que recomiendan la descompresión quirúrgica para aquellos pacientes en los que los síntomas excedan al año y el tratamiento anterior falle113.
Lane et al en su investigación con 300 pacientes con tenosinovitis de Quervain clasificados según la severidad de los síntomas y con un seguimiento de de 1 a 6 años, obtuvieron los siguientes resultados: el 92 % del grupo I (síntomas mínimos) obtuvieron alivio con férulas y AINES orales. Sin embargo el 35 % del grupo II (síntomas medios) y el 12,5 % del grupo III (síntomas severos) tratados de forma similar obtuvieron resultados satisfactorios. De los 249 pacientes del grupo III (síntomas severos) tratados con infiltraciones de corticoides, el 76 % obtuvieron alivio completo, el 7 % mejoraron y el 4 % no obtuvieron ninguna mejoría. Por lo que la clasificación de los pacientes con tenosinovitis de Quervain basada en la severidad de los síntomas previo establecimiento terapéutico, puede ayudar a los cirujanos en la selección del tratamiento más eficaz y proporcionar información sobre el pronóstico a sus pacientes114.
La investigación de Sakai con 53 pacientes con tenosinovitis de Quervain a los que les administró infiltraciones (una infiltración en 46 casos, dos infiltraciones en 6 casos y tres infiltraciones en 1 caso) de corticoides y anestésico a lo largo del tendón del extensor corto del pulgar, obtuvo resultados satisfactorios en todas las manos tratadas, de tal manera que ningún paciente requirió intervención quirúrgica115.
Los estudios anatómicos en cadáveres han demostrado que la prevalencia de la existencia de un compartimiento separado para el extensor corto del pulgar es significativamente alta entre la población general. Por lo que puede ser un factor de fracaso en el tratamiento con infiltraciones, e incluso con cirugía si no se libera dicho compatimento116-118.
Numerosos trabajos sobre muñecas con tenosinovitis de Quervain sostienen que la infiltración de las mismas con corticoides proporciona resultados satisfactorios con alivio completo de los síntomas116,118-120.
Sin embargo, Benson et al sugieren que la intervención quirúrgica parece ser la mejor opción en los pacientes con dedo gatillo que continúa sintomático después de una sola infiltración de corticoides121.
En este sentido coinciden los trabajos de Zarin et al, que obtuvieron excelentes resultados (el 96 % de pacientes presentó alivio completo de los síntomas) mediante descompresión quirúrgica de los pacientes con tenosinovitis de Quervain en los que el tratamiento con analgésicos, férulas, reposo, e infiltraciones con corticoides, había fallado122.
Aunque la descompresión quirúrgica para de la enfermedad de Quervain es eficaz en el alivio de los síntomas en la mayoría de los pacientes, la técnica quirúrgica con incisión longitudinal está asociada con alteraciones en la cicatrización y lesión en las ramas terminales del nervio radial123.
Nuevas técnicas quirúrgicas con mantenimiento y/o restauración del primer compartimiento dorsal evitando el prolapso del tendón se han llevado a cabo con éxito124. Aunque la cirugía en la tendinitis de Quervain parece ser una terapia eficaz, la insatisfacción del paciente tras la cirugía está asociada con las complicaciones o secuelas de larga duración (luxación del abductor largo, alargamiento y adherencia de la cicatriz, así como irritación de la rama superficial del nervio radial). Por lo que la cirugía parece ser más satisfactoria para aquellos pacientes con síntomas de larga duración125-127.
Conviene no olvidar la importancia del tratamiento educativo del paciente con tenosinovitis estenosante de Quervain, que incluya medidas ergonómicas para disminuir los movimientos y presiones potentes del pulgar en el puesto de trabajo128.
En suma, podemos concluir que el tratamiento de la tenosinovitis estenosante de Quervain pasa por técnicas de fisioterapia, férulas de reposo y antiinflamatorios orales no esteroideos, cuando existen síntomas leves; la administración de infiltraciones en el primer compartimiento dorsal, de soluciones de corticoide y anestésico está indicada en casos de sintomatología moderada. Siendo necesaria la descompresión quirúrgica en los casos severos, con fracaso del tratamiento inicial, con síntomas de larga duración y existencia de compartimiento separado para el tendón del extensor corto del pulgar.
Síndrome de intersección
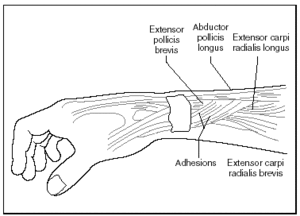
Las investigaciones ponen de manifiesto la existencia de un síndrome no común denominado síndrome de intersección. Este síndrome de sobre uso, es una patología tendinosa del dorso del antebrazo que resulta de la inflamación de las vainas sinoviales del extensor corto radial y del extensor largo radial en su cruce por debajo con abductor largo del dedo y extensor corto del dedo (fig. 7). Cursa con dolor en antebrazo, inflamación en el 2.º compartimiento dorsal aproximadamente a 4-8 cm proximal al tubérculo de Lister y crepitación en la zona afectada.
Fig. 7. Localización del síndrome de intersección. Tomada de Pantukosit et al129.
Diagnosticado en trabajadores y en atletas, está asociado con movimientos repetitivos de fuerza con flexoextensión y de desviación radial de la muñeca y responde favorablemente al tratamiento mediante reposo, modificación de las actividades laborales, antiinflamatorios no esteroideos e inmovilización del pulgar con vendaje o con férula de 15° de extensión. Si los síntomas persisten, las infiltraciones de corticoides suelen dar resultados favorables. Cuando el tratamiento falla, se realizan intervenciones quirúrgicas para descargar el 2.º compartimento extensor con sinovectomía de los extensores de muñeca129.
ABORDAJE TERAPEUTICO GLOBAL DE LAS ALTERACIONES POR TRAUMAS ACUMULATIVOS
El tratamiento inicial de las alteraciones por traumas acumulativos se dirige a prevenir la fibrosis por medio de reposo, inmovilización, y agentes antiinflamatorios. Sin embargo, el tratamiento debe continuar con la identificación y el ajuste de los factores de riesgo, puesto que sólo puede tener éxito cuando la exposición a los factores de riesgo ergonómicos adversos dentro y fuera del trabajo está reducida o eliminada3,14.
Es fundamental la eliminación de los factores agravantes, como posturas inadecuadas o no prestar la atención debida a los factores ergonómicos del trabajo. Pero no se debe olvidar que la utilización de medidas simples de protección articular, pueden aliviar mucho las incomodidades y que las estrategias de autoayuda apropiadas y utilizadas en casa, pueden restaurar la flexibilidad y la fuerza, con un mínimo de intervención, en este sentido la aplicación de hielo, masaje o los agentes analgésicos tópicos son a menudo útiles7,130.
Son numerosos los autores que se manifiestan a favor de tratamientos conservadores que incluyan cambios ergonómicos en el puesto de trabajo, cambios posturales, estiramientos musculares y fortalecimiento muscular para corregir el desequilibrio y sostienen que las alteraciones por traumas acumulativos deben ser referidas al fisioterapeuta con conocimientos de conductas ergonómicas, posturales y modificaciones en el puesto de trabajo6,14,131,132.
La sintomatología de pacientes con dolor en la extremidad superior, parestesias y entumecimiento puede ser aliviada con un programa terapéutico apropiado, incluso en pacientes crónicos, pero teniendo en cuenta la educación del paciente, la adherencia a un programa de ejercicios y la modificación de la conducta en casa, en el trabajo y durante el descanso15. En este sentido es necesario estructurar periodos de descanso y proporcionar el aprendizaje adecuado para minimizar el estrés físico durante el trabajo133.
En el caso de niños que puedan tener problemas de muñeca y mano, por el uso de ordenadores en la escuela y en casa, el cuidado de la mano como medida profiláctica, debe llevarse a cabo en el periodo de aprendizaje en las escuelas134.
El tratamiento realizado en los síndromes de sobre uso en la muñeca y/o mano, incluye en la mayoría de los casos reposo con férulas, crioterapia, modificación de las actividades laborales y antiinflamatorios no esteroideos. Sin embargo, en los casos crónicos o recurrentes puede estar indicada la descompresión quirúrgica16,127. No obstante, los resultados de la cirugía son menos exitosos en las alteraciones relacionadas con el trabajo y la invalidez, a menudo, se prolonga. La cirugía sólo debe realizarse en los diagnósticos e indicaciones precisas, y después del fracaso del tratamiento previo adecuado, teniendo en cuenta el trabajo al que la persona debe retornar o la reasignación al puesto de trabajo de los pacientes con alteraciones musculoesqueléticas7,17.
Algunos autores se muestran menos optimistas, afirmando que la mayoría de los pacientes con síntomas físicos debidos al trabajo repetitivo, tienen una incapacidad alta, y aunque mejoran con un tratamiento multidisciplinario con intervenciones farmacológicas, terapia ocupacional con simulaciones del puesto de trabajo, evaluaciones del puesto, tratamiento psicológico con dirección del dolor y entrenamiento con retroinformación, no se recuperan totalmente133. Aunque la invalidez persistente debe incitar la consideración de factores psicosociales, el estado del empleo actual y las demandas fraudulentas de invalidez, son los factores relevantes en la prolongación de la discapacidad de los trabajadores5,7.
Por último, cabe destacar que los programas destinados a pacientes que tienen alteraciones musculoesqueléticas de los miembros superiores necesitan un equipo multidisciplinario (médico, fisioterapeuta, terapeuta ocupacional, fisiólogo, y psicólogo de dolor) con valoraciones individuales por cada miembro del equipo y con frecuentes reuniones del mismo136.
CONCLUSIONES
Las alteraciones por movimientos repetitivos han representado un reto en las pasadas décadas. Actualmente, los tratamientos de las alteraciones inflamatorias están bien establecidos, sin embargo, en lo que respecta a las neuropatías por compresión y las quejas por entumecimiento, hormigueo y molestias en el miembro superior, presentan dilemas. Las investigaciones actuales y la experiencia establecen que los problemas son de múltiples niveles, incluyendo el postural y el desequilibrio muscular. Aunque a veces se indican soluciones quirúrgicas a estos problemas, los tratamientos fisioterápicos han resuelto con éxito muchos de estos problemas y han limitado el alcance e indicaciones para la intervención quirúrgica.
El trabajo de los profesionales de la fisioterapia no sólo se limita a tratar a los trabajadores afectados, sino que también consiste en ayudarles a recobrar un nivel funcional para el regreso a su trabajo y en educarlos en la prevención de lesiones futuras. Siendo la última meta del fisioterapeuta mantener la salud y seguridad del trabajador, es esencial un acercamiento educativo de la mano, la muñeca, el codo, y el hombro para prevenir, disminuir, o eliminar el riesgo profesional de alteraciones por traumas acumulativos.