We present the case of a 34 year-old man, HIV-positive, who had suffered a disseminated histoplasmosis treated with amphotericin B one year before his admission. He was admitted at the Infectious Diseases Muñiz Hospital with a non-lithiasic chlolecystitis. During the clinical examination perigenital skin lesions compatible with tinea cruris, as well as proximal subungual onychomycoses of toenails, were observed. Microsporum gypseum was isolated from both types of lesions. Oral terbinafine led to a good clinical response. Treatment prescription was a big challenge in this patient because he was receiving HAART and itraconazole, and there was scarce experience in the treatment of nail infections due to M. gypseum.
Paciente SH, de sexo masculino y 34 años de edad. Extabaquista, tenía antecedentes de sífilis tratada hacía más de 5 años. Se le diagnosticó infección por VIH tres meses antes de iniciada esta historia clínica, con motivo de un ingreso anterior en este hospital por presentar una histoplasmosis diseminada subaguda, tratada con anfotericina B. En el momento del alta se cambió el tratamiento a itraconazol por vía oral, que tomó de manera irregular. El último recuento de linfocitos T CD4+ fue de 16cél/μl (8%) y la carga viral, de 182.000copias/ml (5,3log10). Se le prescribió un tratamiento antirretroviral que el paciente no siguió por decisión propia.
Evolución. En el momento del nuevo ingreso al hospital presentaba un cuadro de colecistitis alitiásica, por lo que se le realizó una colecistostomía percutánea, con mejoría parcial de su signosintomatología. Debido a que presentó intolerancia digestiva a itraconazol, y a que tuvo toxicidad renal con la anfotericina B desoxicolato, se inició un tratamiento con anfotericina B en dispersión coloidal. Después de tres semanas se observó una mejoría clínica y de su estado gastrointestinal, por lo cual se pudo reiniciar el tratamiento con itraconazol por vía oral a razón de 400mg/día.
El paciente presentó una trombosis venosa profunda de la vena braquial derecha, motivo por el que se le prescribió enoxaparina como anticoagulante. Luego se instauró un tratamiento antirretroviral con emtricitabina, tenofovir y atazanavir.
Datos de laboratorio. Eritrosedimentación 97mm en la primera hora; hematocrito 26%; hemoglobina 8,3mg/dl; leucocitos 4.100cél/μl; plaquetas 269.000cél/μl; tiempo de protrombina 58%; RIN 1,43; KPTT 32,1s; bilirrubina total 0,90mg/dl; bilirrubina directa 0,40mg/ml; GOT 64U/ml; GPT 97U/ml; fosfatasa alcalina 171U/ml; glucemia 75mg/dl; uremia 49mg/dl; sodio 137mEq/l; potasio 4,6mEq/l; cloruros 101mEq/l, VDRL no reactiva.
Las serologías para la enfermedad de Chagas y la toxoplasmosis fueron no reactivas, al igual que las serologías para las hepatitis virales (HCV, HBsAg y anti-HBc). Los hemocultivos bacterianos no presentaron desarrollo. No hubo detección de la toxina de Clostridium difficile y los estudios microbiológicos del lavado broncoalveolar no acusaron la presencia de bacilos ácido-alcohol-resistentes u otras bacterias, ni de hongos patógenos.
Se realizaron además estudios coproparasitológicos, en los que se hallaron Cryptosporidium sp. y Microsporidium sp., por lo que se prescribió un tratamiento con nitazoxanida y albendazol.
La radiografía de tórax mostró una intersticiopatía micronodulillar de aspecto miliar que comprometía ambos pulmones.
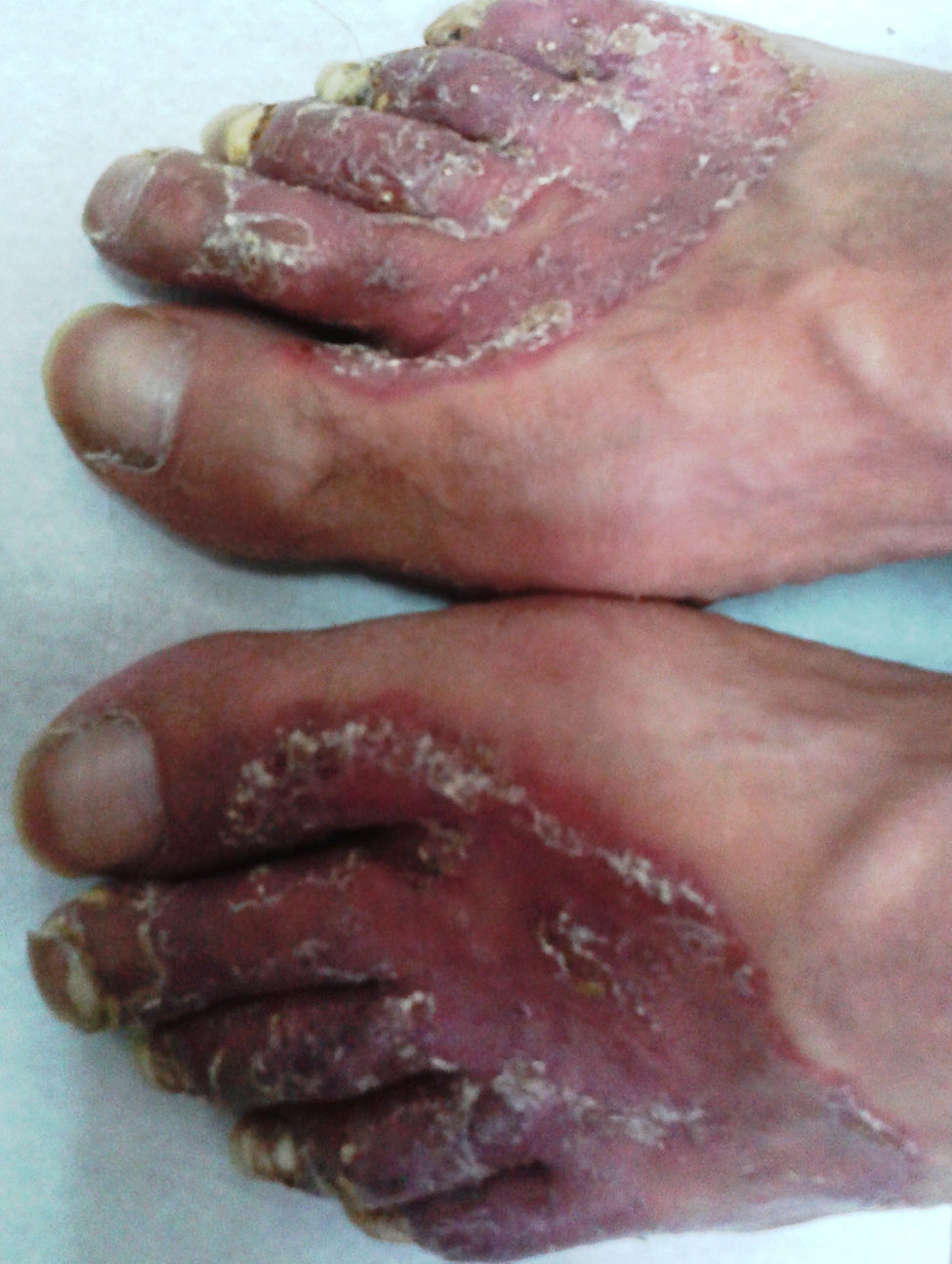
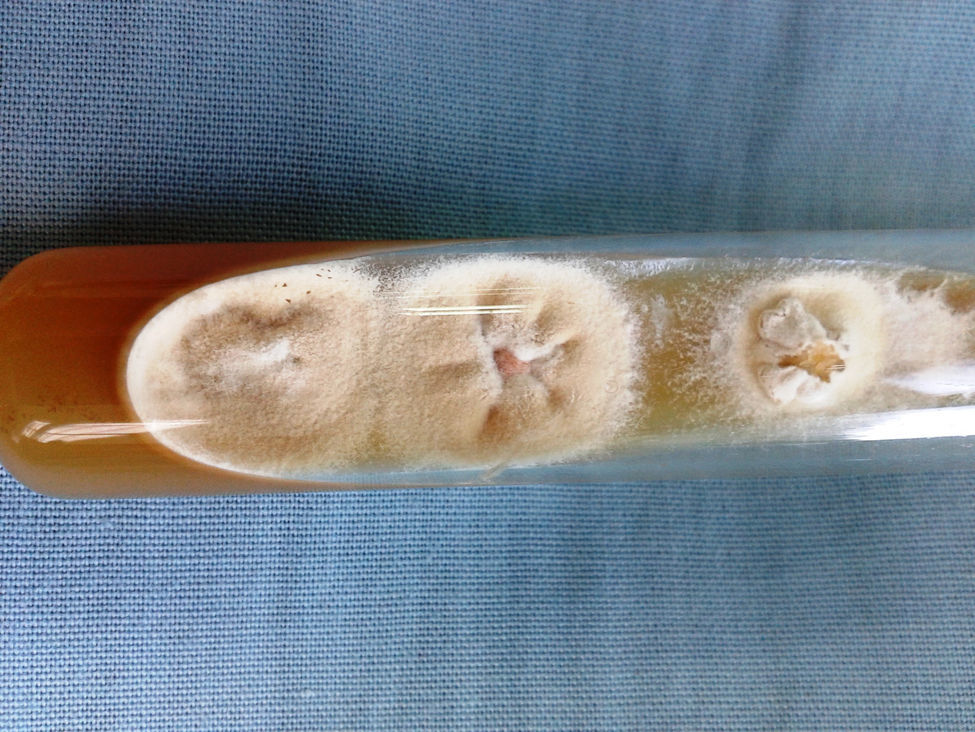
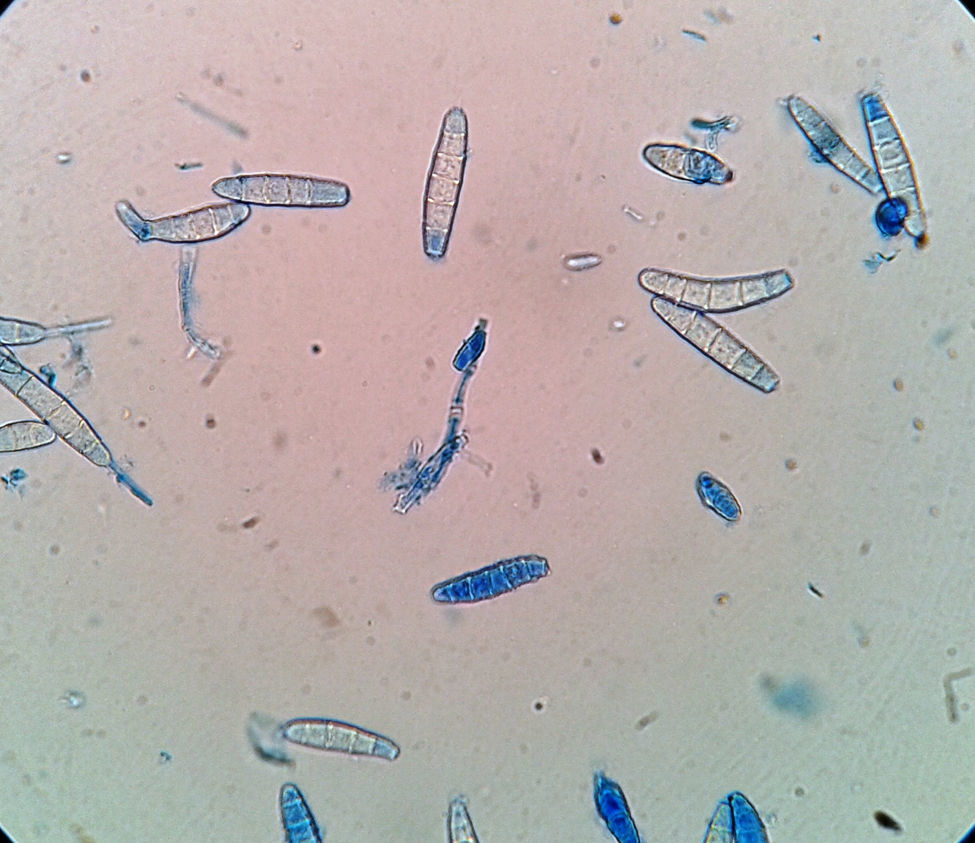
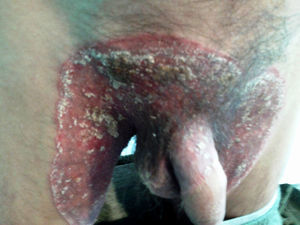
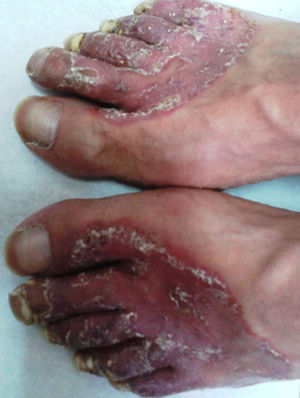
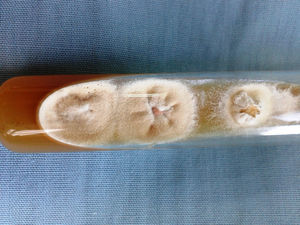
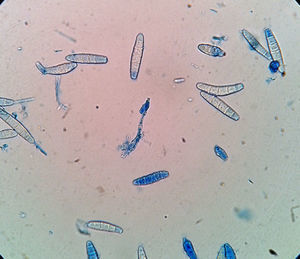
Lesiones cutáneas. Durante la internación el enfermo presentó lesiones cutáneas papulocostrosas en el tronco, cuyo examen por inmunofluorescencia indirecta para HSV dio un resultado positivo. El tratamiento con aciclovir durante 14 días produjo una notable mejoría de las lesiones. Además, se observaron lesiones cutáneas papuloeritematocostrosas con bordes bien definidos ubicadas en ambos pliegues inguinales, el pubis, el escroto, la piel del pene y en el dorso de ambos pies. Las uñas de los pies mostraban lesiones de tipo proximal subungueal, que se extendían desde la matriz hasta más del 50% de la superficie de todas las uñas de ambos pies excepto en ambos hallux (figs. 1 y 2). Con la sospecha de una dermatofitosis se efectuaron estudios micológicos de escamas de piel y uñas. En las fotografías de estos estudios se muestra lo observado en el examen microscópico directo de las escamas y el aspecto macroscópico y micromorfológico de los cultivos en medio de lactrimel de Borelli (figs. 3 y 4).
- 1.
¿Cuál es la especie fúngica aislada, de acuerdo con el aspecto de la colonia y la micromorfología de esta?
- 2.
¿Cuáles son los agentes etiológicos más comunes de tinea cruris?
- 3.
Mencione otros diagnósticos diferenciales de las dermatofitosis inguinales.
- 4.
¿Cuál pudo haber sido el modo de infección?
- 5.
¿Qué especies de dermatofitos son las más frecuentemente aisladas en las onicomicosis?
- 6.
Señale cómo encararía el tratamiento de la dermatofitosis de este enfermo, teniendo en cuenta las comorbilidades que padecía y los numerosos tratamientos que recibía.
- 1.
Estas colonias de bordes irregulares, micelio aéreo de aspecto granuloso y pulverulento, a veces elevadas y otras deprimidas en el centro, con la zona periférica vellosa, de color marrón claro (canela o ante), en las que microscópicamente se visualizan macroconidios elipsoidales, de paredes rugosas, con extremo distal romo, que presentan de 3 a 7 septos transversales y microconidios con forma de maza, sésiles o con pedúnculo (a veces abundantes) corresponden a la especie Microsporum gypseum.
- 2.
Los agentes causales más frecuentemente aislados en tinea cruris son Epidermophyton floccosum y Trichophyton rubrum.
- 3.
Entre los diagnósticos diferenciales más comunes se mencionan la psoriasis invertida, los eccemas crónicos, el intertrigo candidiásico y el eritrasma. Las lesiones en la piel producidas por M. gypseum en huéspedes inmunodeficientes son atípicas, escamosas e hiperqueratósicas, y pueden presentar un aspecto psoriasiforme1.
- 4.
El modo de infección pudo haber sido el contacto con tierra, estiércol o con animales portadores de este hongo en sus pelajes. Si el contacto infectante se produce en zonas de la piel erosionadas o maceradas la infección es más probable. M. gypseum es uno de los dermatofitos geófilos que se encuentran en el suelo colonizando sustratos queratínicos como pelos, plumas, piel y uñas de animales, por lo que es la fuente de infección más probable. Su distribución geográfica es amplia e infecta con baja frecuencia a los seres humanos, produciendo dermatofitosis supurativas. Estas se observan tanto en adultos como en niños (predomina en la infancia). Han sido comunicados casos en deportistas, en trabajadores rurales, en pacientes con síndrome de inmunodeficiencia adquirida, en casos de tinea incognito, etc.2. Se ha comprobado que las cepas aisladas del suelo presentan menor virulencia que las aisladas de animales. Los hongos del género Microsporum son agentes de onicomicosis poco frecuentes y existen muy pocos casos de esta micosis con aislamientos de M. gypseum3,4.
- 5.
Según los casos publicados en la bibliografía, los agentes más comunes son Trichophyton rubrum, Trichophyton interdigitale, Trichophyton mentagrophytes, Trichophyton tonsurans y Epidermophyton floccosum. El aislamiento de especies del género Microsporum es excepcional, pero se han comunicado casos producidos por Microsporum canis, Microsporum audouinii, Microsporum racemosum y Microsporum nanum.
- 6.
El tratamiento de este paciente implica varios desafíos: en primer término, la escasa experiencia en el tratamiento de dermatofitosis crónicas (particularmente ungueales) producidas por M. gypseum, además de las interacciones medicamentosas de ciertos antifúngicos –especialmente los azólicos– con los antirretrovirales inhibidores de la proteasa, la necesidad de sostener un tratamiento antifúngico sistémico por un tiempo prolongado para poder controlar una infección de curso crónico en un paciente inmunodeficiente, y el hecho de que el enfermo estaba recibiendo itraconazol en el momento de presentar esta dermatofitosis.En este caso se prescribió terbinafina 250mg/día por vía oral, con una buena respuesta clínica inicial y una aceptable tolerancia.