Exponer una descripción detallada de la técnica quirúrgica para el linfedema genital crónico gigante. Comentar otras opciones quirúrgicas de extirpación y reconstrucción.
MétodoSe presentan los casos de 2 varones con linfedema genital crónico gigante de más de 2 años de evolución, con gran afectación funcional y un estado de ánimo y autoestima bajos. Se realiza una descripción por pasos de la técnica quirúrgica y los cuidados posteriores.
ResultadosSe realizó la extirpación completa del linfedema genital crónico gigante hasta tejido sano, la disminución de la oquedad condicionada por la extirpación, con flaps de piel y tejido celular subcutáneo, y la reparación del defecto de la piel con injertos cutáneos libres de espesor parcial obtenidos del abdomen. El resultado estético fue muy bueno y se obtuvo un magnífico resultado psicológico, con mejoría de la autoestima y el estado de ánimo.
ConclusionesEl tratamiento quirúrgico en casos avanzados es la única opción posible. Con la técnica descrita se obtienen buenos resultados (estéticos, funcionales y psicológicos).
To provide a detailed description of the surgical technique for the chronic giant genital lymphedema. To explain other surgical methods of removal and reconstruction.
MethodBased in 2 males with a chronic giant genital lymphedema with more than 2 years of evolution, with high functional impairment, low mood and low self-esteem. Description, step by step, of the surgical procedures and postoperative care.
ResultsThe removal of the chronic giant genital lymphedema up to healthy tissue was performed. Reduction of the cavity conditioned by the removal, with flaps of skin and subcutaneous tissue. Repair of skin defect with partial thickness skin grafts obtained from the abdomen. Very good aesthetic result and splendid psychological outcome with improved self-esteem and mood.
ConclusionsSurgical treatment in advanced cases is the only option. With the described technique good results (aesthetic, functional and psychological) are obtained.
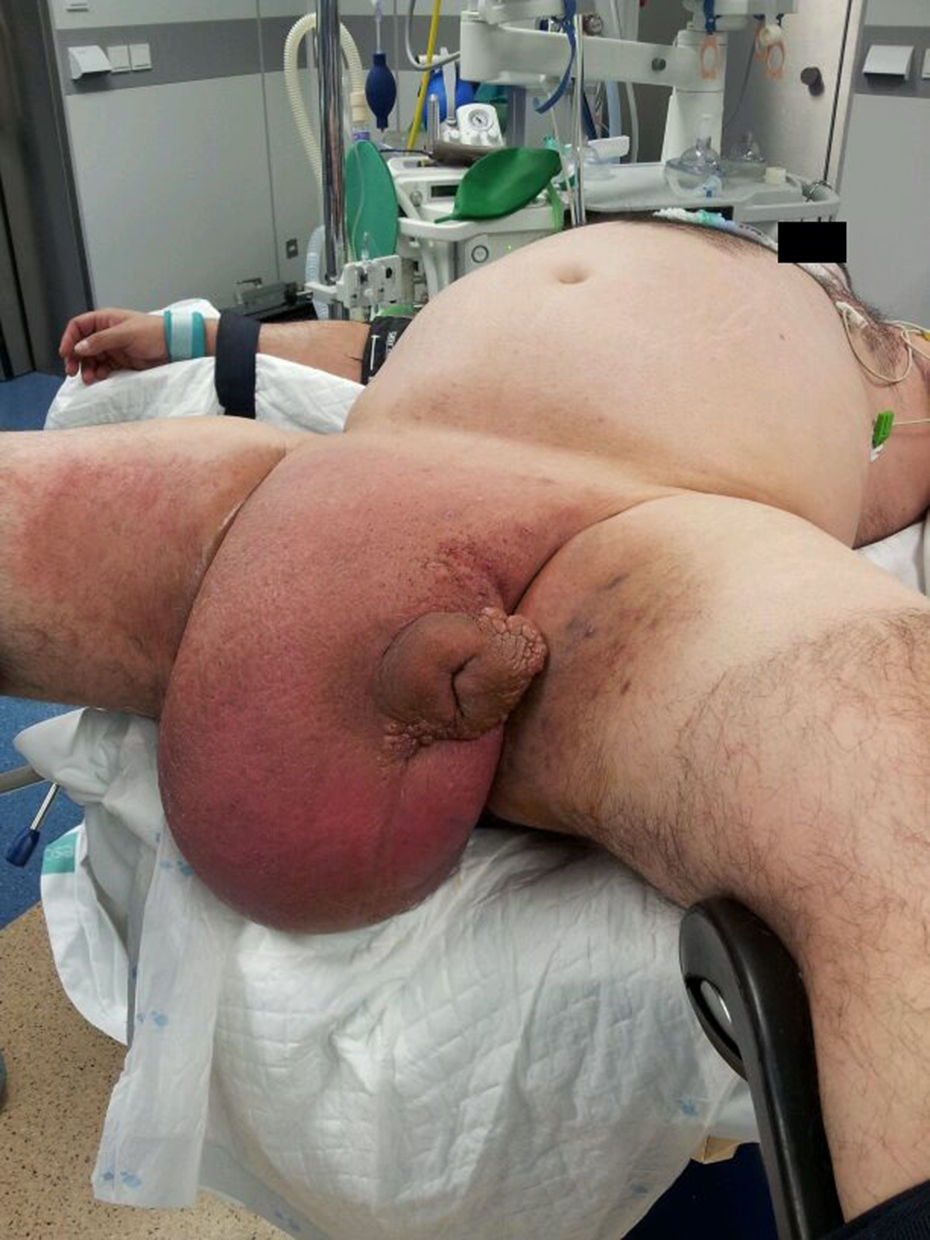
El linfedema genital crónico gigante (LGCG) es una entidad de rara presentación que condiciona una grave deformidad genital acompañada de una gran afectación psíquica1. Ocasiona gran dificultad para la deambulación, para orinar e impide las relaciones sexuales.
El nexo común de los procesos que la originan es la obstrucción de los vasos linfáticos regionales2–4. Los procesos que pueden causarlo se agrupan en inflamatorios, posquirúrgicos y neoplásicos, secundarios a secuelas posradioterapia y formas idiopáticas5. La causa más frecuente en el mundo es la filariasis, aunque se puede relacionar con otras enfermedades infecciosas como la hidrosadenitis supurativa6, y con infecciones estreptocócicas o tuberculosas.
El linfedema primario se debe a una malformación del sistema linfático7, conocida como enfermedad de Milroy, causada principalmente por una hipoplasia valvular de los vasos linfáticos. En esta enfermedad suelen afectarse más frecuentemente las extremidades que el escroto, puesto que la mayor anomalía linfática ocurre desde las rodillas hasta las partes distales.
En los 3 últimos años en nuestro centro, hemos tratado 2 casos de LGCG. Pretendemos hacer una descripción más detallada de la técnica quirúrgica empleada para extirpar la masa penoescrotal gigante y de la reconstrucción del defecto ocasionado por la misma, tras una revisión bibliográfica de las técnicas más utilizadas.
En los 2 casos hemos utilizado la misma técnica, con buenos resultados estéticos y mejora de la autoestima, del estado de ánimo y de la satisfacción con la vida, como se desprende de los cuestionarios contestados por los pacientes antes y después del procedimiento.
Descripción de los casos clínicosEl primer caso trata de un varón de 46 años, con antecedentes de obesidad, con un linfedema genital gigante de 3 años de evolución. El segundo caso es un varón de 43 años, que presentaba como antecedentes obesidad e hidrosadenitis en las regiones inguinal y axilar, que ya había precisado algún drenaje quirúrgico previo por infección. En la exploración ambos casos presentaban tumoración de tejido escrotal de gran tamaño, que no dejaba apreciar ni el pene ni los testículos, con aspecto de piel de naranja. El primer caso, además, presentaba infecciones cutáneas escrotales.
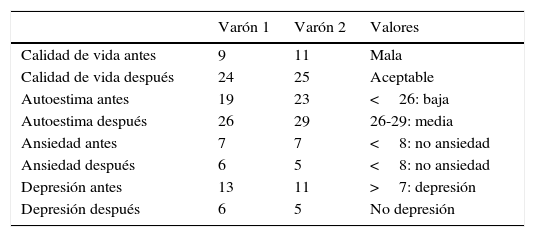
Los pacientes tenían el ánimo muy afectado, estaban muy desanimados, presentaban baja calidad vida y autoestima baja (tabla 1).
Calidad de vida, autoestima, ansiedad y depresión antes y después de la intervención
| Varón 1 | Varón 2 | Valores | |
|---|---|---|---|
| Calidad de vida antes | 9 | 11 | Mala |
| Calidad de vida después | 24 | 25 | Aceptable |
| Autoestima antes | 19 | 23 | <26: baja |
| Autoestima después | 26 | 29 | 26-29: media |
| Ansiedad antes | 7 | 7 | <8: no ansiedad |
| Ansiedad después | 6 | 5 | <8: no ansiedad |
| Depresión antes | 13 | 11 | >7: depresión |
| Depresión después | 6 | 5 | No depresión |
Como prueba complementaria se realizó TAC abdominopélvica, donde se demostraba gran aumento de la bolsa escrotal, con ambos testículos de características normales, sin hernia inguinal acompañante.
Tras el diagnóstico de LGCG, se realiza la intervención quirúrgica bajo anestesia general, que consistió en:
- -
Colocación del paciente en posición de litotomía y sondaje vesical (fig. 1).
- -
Incisión suprapúbica transversa en zona de piel sana, con progresión hacia la profundidad. Se secciona el tejido hipertrófico mediante bisturí eléctrico y LigaSure Atlas™.
- -
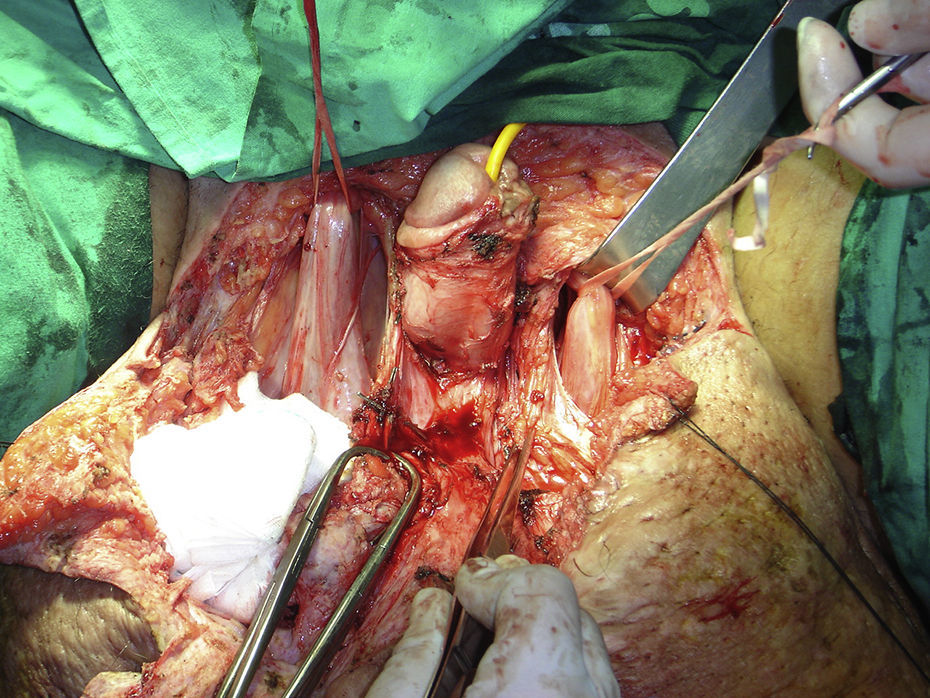
Identificación de las estructuras genitales (base del pene y salida de los cordones espermáticos) por el orificio inguinal externo.
- -
Disección roma de las estructuras genitales desde el interior de la masa linfedematosa hacia el exterior. De esta manera se van «desenterrando» las estructuras genitales desde el interior de la masa.
- -
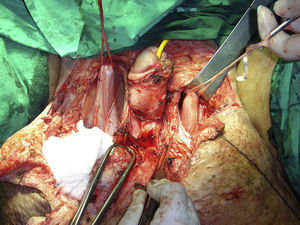
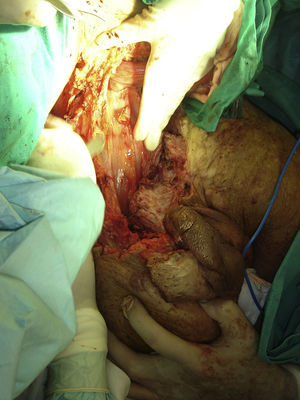
Tras conseguir evidenciar por completo el pene denudado hasta la fascia de Buck y disecar completamente ambos testes con sus cordones espermáticos, la masa escrotal queda unida al paciente por un tendón central de tejido hipertrófico que lo ancla al periné, recubierto por piel y tejido celular subcutáneo (fig. 2).
- -
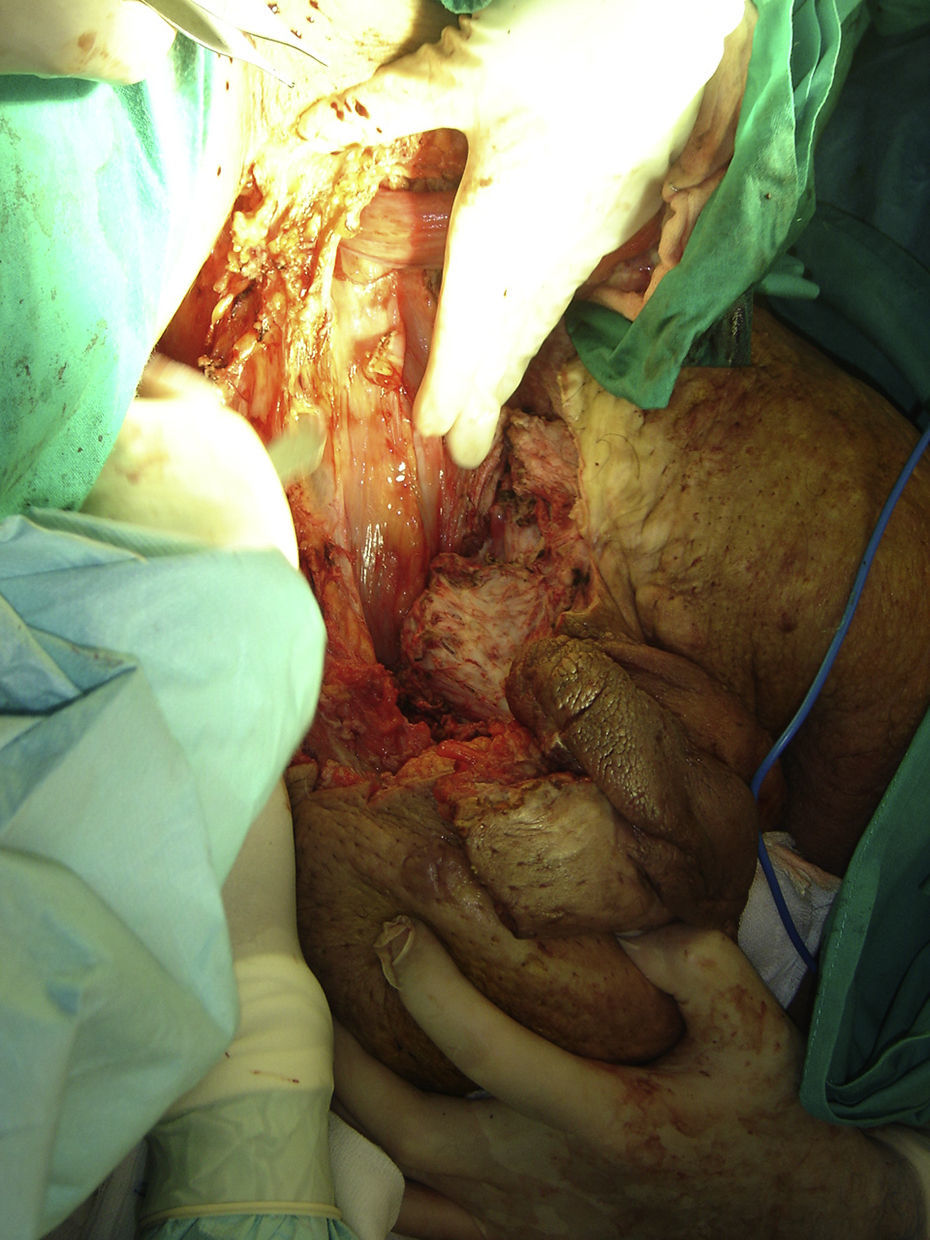
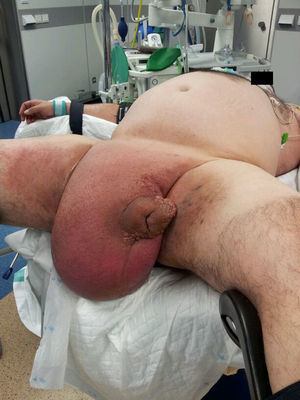
Se realizan 2 incisiones laterales por tejido sano, que van desde la parte lateral de la masa escrotal hasta la región perianal. A través de estas incisiones se va progresando en profundidad, hasta llegar a la zona central, donde se habían desenterrado los genitales. Con esto se consigue la extirpación de la masa escrotal. En el primer caso la masa pesó 13,2Kg, y en el segundo, 9,3Kg (fig. 3).
- -
Se revisa cuidadosamente la hemostasia de toda la superficie de resección y se realiza eversión de la túnica vaginal de ambos testículos.
- -
Se liberan flaps de la piel y tejido subcutáneo de las partes laterales con la intención de disminuir la oquedad que ha quedado tras la extirpación de la masa. Estos flaps se suturan con puntos de prolene de 2 ceros.
- -
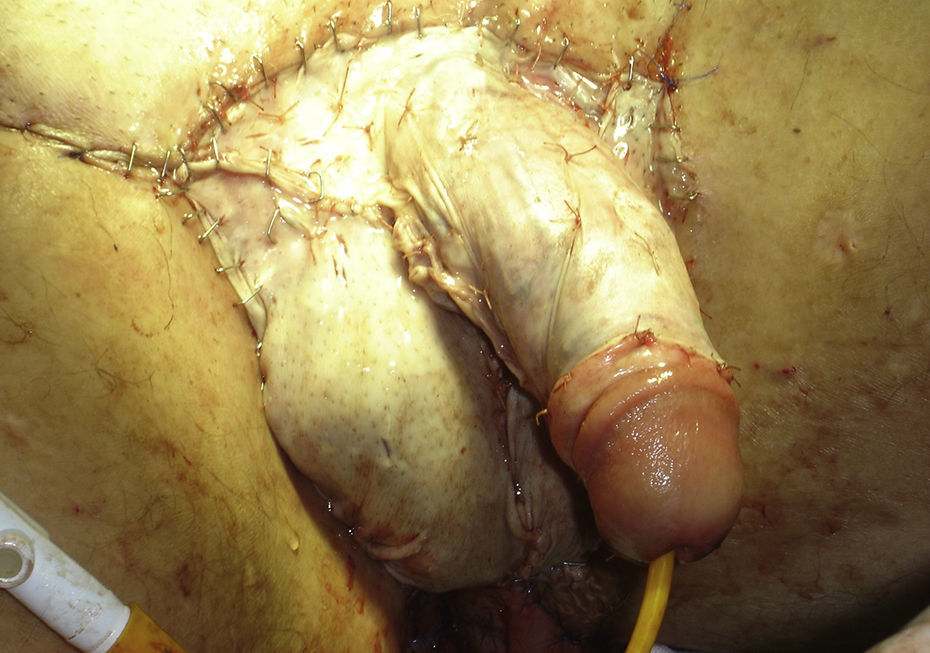
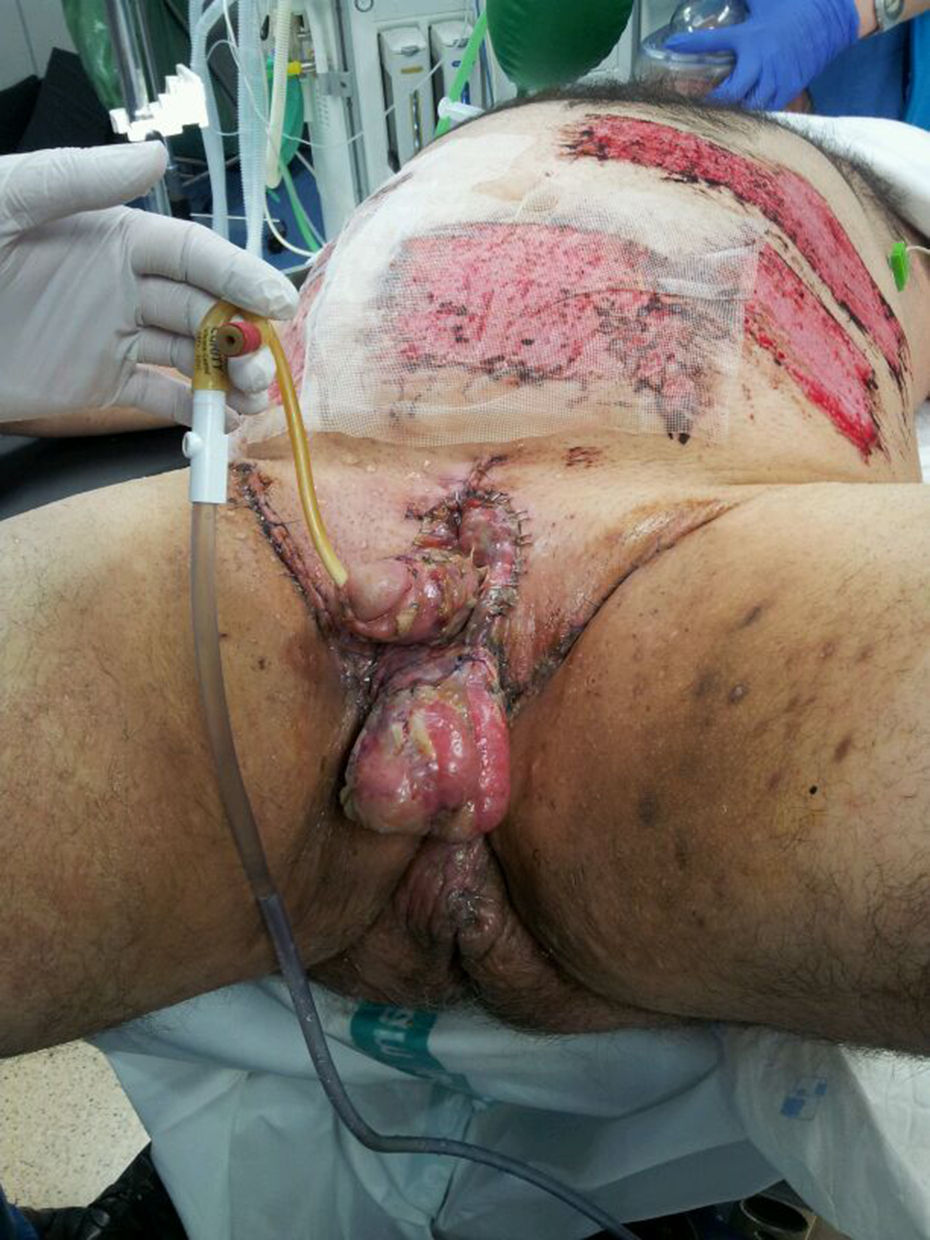
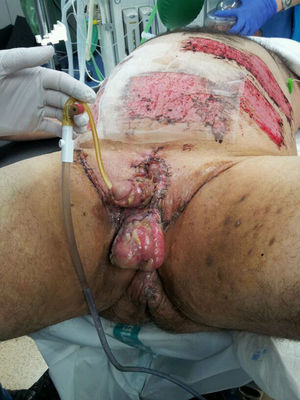
Se sustituye la piel del pene y el escroto con colgajos de piel libres de espesor parcial, obtenidos del abdomen del paciente, ya que al no tener dermis carecen de folículo piloso, mejorando la estética (fig. 4).
Se realizaron las 2 primeras curas bajo anestesia general, a las 48 y 96h de la intervención (fig. 5). Para las curas de los genitales se utilizaron gasas empapadas en nitrofural líquido, y para las zonas del abdomen, donde se extrajeron los injertos, se utilizaron apósitos de Linitul®. Se retiró la sonda vesical al mes de la cirugía.
A los 6 meses de la cirugía los pacientes ya referían poder mantener relaciones sexuales satisfactorias, buenos resultados estéticos (fig. 6) y mejora de la autoestima, del estado de ánimo y de la satisfacción con la vida (tabla 1), como se desprende de los cuestionarios contestados por los pacientes antes del procedimiento y a los 6 meses del mismo (Escala de Autoestima de Rosenberg, escala de ansiedad y depresión hospitalaria HADS y escala de satisfacción con la vida LISAT-8).
En la revisión a los 2 años ninguno de los 2 casos ha presentado recidiva alguna, debido a la resección total del tejido enfermo.
DiscusiónEl LGCG es una afección poco frecuente, sobre todo en los países desarrollados, en los que la filariasis, que es la principal causa mundial, no está presente7.
La fisiopatología del LGCG es la obstrucción del drenaje linfático por compromiso ganglionar locorregional, ocasionando la acumulación de linfa y proteínas en el intersticio de los tejidos. Esto provoca la formación de grandes pliegues, deformidad de la piel y aparición de infecciones bacterianas recurrentes2–4.
En los países occidentales la etiología más frecuente es la iatrogénica (linfadenectomía inguinal o radioterapia pélvica) o la infecciosa. Probablemente, en nuestro segundo caso, el origen del LGCG esté relacionado con la hidrosadenitis supurativa5, ya que el paciente había precisado drenajes quirúrgicos de abscesos por hidrosadenitis inguinal y axilar.
Hay numerosos tratamientos descritos para esta enfermedad, que van desde medidas locales (elevación de las piernas, vendajes compresivos, etc.) a medicamentos (diuréticos), siendo el tratamiento quirúrgico el más efectivo, sobre todo en casos crónicos8.
Fundamentalmente hay 2 líneas de tratamiento quirúrgico:
- 1.
Técnicas de drenaje, que consiste en la reconstrucción del drenaje linfático mediante colgajos o mediante reconstrucción microvascular9,10.
- 2.
Técnicas de extirpación: para lograr la curación de la enfermedad es fundamental la extirpación de todo el tejido afectado, con posterior reconstrucción anterior mediante colgajos o injertos cutáneos (habitualmente de espesor parcial)11.
En la reconstrucción del defecto del pene se describen en la literatura injertos de piel de espesor parcial obtenidos de muslo y abdomen12,13, colgajos cutáneos de piel de prepucio sana2, incisiones en w-plastia con reconstrucción con mucosa prepucial y zona no indurada de piel de pene14, y flaps locales según técnica de Ouzilleau15.
Para la reconstrucción de piel escrotal se utilizan colgajos cutáneos laterales en alas de mariposa14, flaps de tejido escrotal adyacentes15, escisión de tejido afecto con sutura primaria envolviendo los testes13, colgajos locales de muslo12, e injertos de espesor parcial que no parecen interferir en la espermatogénesis5 y que pueden ser utilizados para sustituir grandes defectos de piel, como es nuestro caso. Parece ser que con este tipo de injerto disminuye el número de recidivas, pues se es más radical en la extirpación5. En nuestro caso obtuvimos los injertos libres de espesor parcial del abdomen del paciente.
Conclusiones- -
El principio fundamental para conseguir la curación del LGCG y prevenir las recidivas es la extirpación completa y en profundidad del tejido enfermo.
- -
Si existe piel viable adyacente, se puede plantear la reconstrucción de los defectos ocasionados, con colgajos pediculados y plastias (en Z o alas de mariposa).
- -
En nuestro caso, y dada la extensión del tejido enfermo, hubo que recurrir a injertos libres de espesor parcial del abdomen del paciente.
- -
Se consiguió buen resultado estético, con conservación de la erección y magníficos resultados psicológicos (mejoría en el estado de ánimo, autoestima y calidad de vida).
Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.