Introducción
El éxito de la osteointegración ha generalizado la rehabilitación protésica implantosoportada, tanto en los casos de edentulismo parcial como total, siendo en muchos de ellos el tratamiento de primera elección1,2.
Los protocolos rehabilitadores han ido cambiando en los últimos años gracias a los avances en la cirugía, así como en el desarrollo de materiales y tecnología.
Pero uno de los mejores avances ha sido comprender el fin último de los implantes, que no es otro que servir de anclaje para una prótesis que deberá cumplir una serie de requisitos tanto funcionales como estéticos.
Por otro lado, también es importante conseguir estos resultados en el menor tiempo posible y con los menores efectos secundarios posibles3,4. Así, actualmente nos encontramos con tres situaciones:
Conseguir cirugías predecibles y seguras con el menor trauma y secuelas para el paciente.
Rehabilitaciones lo más funcionales y estéticas posible.
Tratamientos con la menor duración.
La experiencia clínica nos ha demostrado que los abordajes en dos tiempos para la colocación de implantes no son siempre necesarios y que cuando están indicados los abordajes en un solo tiempo tienen los mismos resultados que los de dos tiempos quirúrgicos. También se ha visto que en algunos casos la utilización de prótesis con carga inmediata tiene unos resultados similares a los diferidos en 3 o 4 meses1,2,3,5.
La gran evolución que ha experimentado la implantología en estos últimos años se ha debido en gran parte a los avances en los métodos diagnósticos utilizados para planificarla4.
De forma convencional, la planificación de las cirugías implantológicas se realizaba a partir de radiografías periapicales y panorámicas ofreciendo habitualmente la suficiente información para poder llevar a cabo una cirugía con éxito, pero no proporcionaban un plan preciso para la colocación de dichos implantes5. Con la introducción de la tomografía computerizada (TC) con reformateo en 1987, los profesionales pudieron ver de forma más precisa y detallada las representaciones anatómicas de ambos maxilares6. La TC es una técnica de diagnóstico por imagen en las que las imágenes se adquieren digitalmente en forma de cortes5. Esta técnica supuso un gran avance en este campo pero no aportó predicción prequirúrgica de los resultados protésicos6.
La posibilidad de utilizar la información aportada por la TC en la planificación prequirúrgica y terapéutica se consiguió con la introducción de aparatos de barrido radiopaco para la TC, que permite la transferencia de la información protésica directamente a la imagen de TC6. Así, el primer paso fue la aparición de un software de simulación de implantes y planificación virtual sobre los datos del TAC7, y con los años han ido evolucionando hasta la aparición de sofisticados aparatos de barrido, permitiendo un prototipazo rápido mediante modelos estereolitográficos de resina y la construcción de férulas quirúrgicas generadas por ordenador que representan el estudio protésico6 y pueden transferir a boca las posiciones previstas para los implantes8.
La aparición de estas nuevas tecnologías permitió la aplicación de odontologías implantológicas asistidas por ordenador, mejorando el tratamiento quirúrgico, puesto que permitían una mayor exactitud, control de riesgos y limitación de los daños tisulares8.
Estas nuevas técnicas diagnósticas han permitido la aparición de lo que hoy conocemos como cirugía guiada mínimamente invasiva, basada en la colocación de implantes a través de la realización de perforaciones óseas sin necesidad de realizar colgajos mucoperiósticos y sin interrumpir el aporte vascular proveniente del periostio, manteniendo una encía íntegra y obteniendo como consecuencia una arquitectura gingival con su entramado de fibras colágenas y un periostio respetados al máximo4,9.
Justificación
En el presente trabajo analizamos cuáles son las mejoras en el diagnóstico y protocolo del tratamiento implantológico y las consecuencias de las mismas en la instalación protésica.
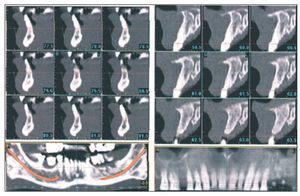
Figura 1 Estudio tomográfico con cortes seccionales a escala de 1 mm16.
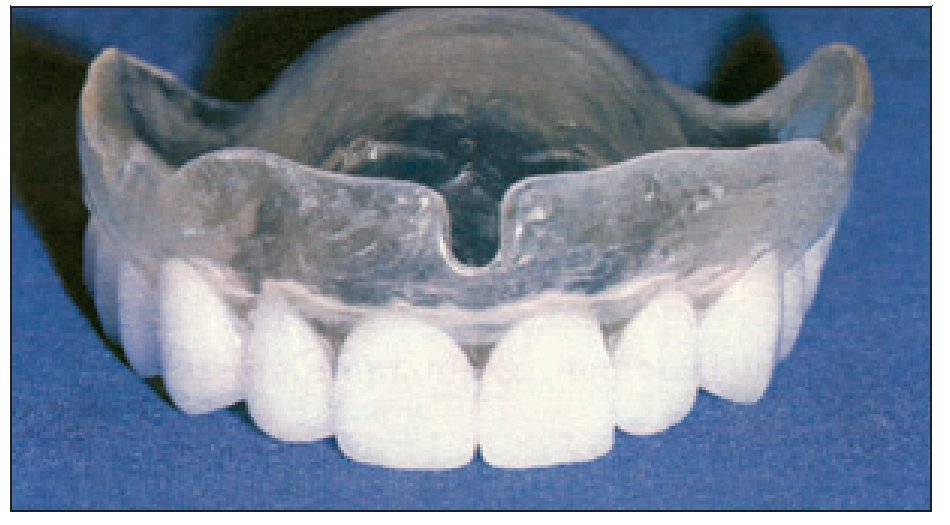
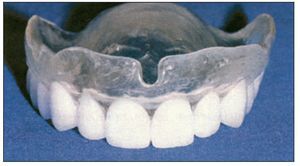
Figura 2 Férula radiológica con dientes radioopacos y base transparente16.
Evolución de los medios diagnósticos
El éxito a largo plazo de las cirugías implantológicas viene determinado por numerosos factores, entre lo cuales el más importante es la realización de un diagnóstico y un plan de tratamiento precisos. Para la realización de esta planificación, una de las pruebas complementarias más importantes a realizar es el examen radiológico, que nos va a proporcionar gran cantidad de información acerca de la cantidad y calidad ósea, localización de estructuras anatómicas importantes, traumatismos previos, necesidad de injertos, grado de vascularización, procedimientos quirúrgicos complementarios, nivel de curación tisular y dificultades que se nos puedan presentar a la hora de colocar los implantes10.
La evolución experimentada en el campo de la cirugía bucal ha sido en gran parte potenciada por la aparición de nuevas técnicas y sistemas radiológicos capaces de aportar una información más amplia y precisa a los profesionales.
Las radiografías convencionales son analógicas, presentando una gran cantidad de limitaciones de cara a la cirugía implantológica, entre las que cabe destacar sus amplias variaciones en cuanto a la precisión y la visualización exclusivamente en dos dimensiones. Entre estas radiografías, las más comúnmente utilizadas eran la radiografía panorámica y las intraorales, que nos permitían ver correctamente el contacto entre hueso e implante, además de las características anatómicas de la zona a intervenir, pero ambos métodos presentaban no sólo una gran falta de detalle y precisión, sino también una variabilidad inter o intraexaminador6,7,10.
La Asociación Americana de Radiólogos Orales y Maxilofaciales (AAROM), al reconocer las limitaciones que presentaban las técnicas radiográficas convencionales, emitió en el año 2000 un informe sobre su posición, recomendando la utilización de alguna técnica de imagen transversal en todos los casos de colocación de implantes, añadiendo que la tomografía transversal convencional o computerizada era el método ideal de elección6.
A pesar de todos lo beneficios que nos aporta la tomografía (el más importante respecto a las técnicas convencionales es la posibilidad de realizar cortes seccionales, ofreciéndonos la tercera dimensión), sabemos que por sí sola no nos da información para poder predecir los resultados protésicos. Para poder solventar este problema, se introdujo la utilización de férulas radiológicas opacas (fabricadas a base de resina de sulfato de bario al 10 % y resina), que aportarían la información protésica, ya que son plantillas similares a las futuras prótesis que portará el paciente, que ofrecen una vista preliminar del plan protésico antes del tratamiento7,8,9,11. Estas plantillas deben abarcar la misma extensión que la futura prótesis y ser muy estables sobre el reborde alveolar, ya que con ella puesta en boca se realizará una TC que nos aporte, junto con la información protésica de la férula radiológica (permite la valoración de la posición de los dientes en la TC con absoluta precisión12), la información necesaria acerca de la disponibilidad ósea y características anatómicas de la zona en la que se va a colocar el implante7,9,12.
Para la transferencia de esta información protésica a un programa interactivo de barrido de TC, se han distinguido, a lo largo de la evolución de esta técnica, tres generaciones de diseños de aparatos de barrido:
Los de primera generación permiten identificar la posición óptima final del diente, así como la compatibilidad de la posición propuesta para el diente a reemplazar con la futura colocación del implante a nivel óseo, gracias a una silueta cubierta de bario que representa las posiciones finales propuestas para los dientes. Se lleva a cabo a través de un software de TC, por ejemplo en el sistema Simplant.
Los aparatos de barrido de segunda generación igualmente nos permiten identificar la posición final del diente a reponer, pero se diferencia de los de la primera generación en que la plantilla conformada por vacío presenta la parte hueca completamente rellena por resina acrílica y bario, representando así un diente radiopaco macizo. Tanto los aparatos de primera como los de segunda generación son utilizados principalmente en casos en los que se desee estudiar dientes aislados.
Por último, los aparatos de tercera generación, como es el Tardieu Scannoguide, aumentan la información que proporcionan, incluyendo la identificación de los límites de los tejidos blandos sobre el estudio de TC. Al igual que pasaba en los aparatos de generaciones anteriores, también permiten la transferencia de los requisitos protésicos. La principal ventaja de este sistema es que nos facilita la elaboración no sólo de una prótesis inmediata, sino también de una guía quirúrgica para el fresado durante la cirugía, y todo ello a partir de un único estudio tomográfico6.
Las férulas radiológicas constituyen el punto de partida de la cirugía implantológica asistida por ordenador, determinando en gran medida el plan de tratamiento, puesto que permiten al cirujano tomar decisiones quirúrgicas y restauradoras en una primera fase inicial del proceso8.
Planificación
La obtención de las férulas radiológicas se realiza a partir de un encerado diagnóstico sobre un modelo o bien a partir de la propia prótesis que hasta ese momento llevaba el paciente, siempre y cuando ésta se encuentre en buenas condiciones13,14,15.
La exploración topográfica que realizamos al paciente una vez confeccionada la férula radiológica debe mantener una serie de requisitos fundamentales: definición del plano axial paralelo al lado oclusal de los dientes, inclinación cero para eliminar la posible distorsión, realizar la exploración manteniendo al paciente en una posición de mordida abierta para evitar la superposición de ambas arcadas, tiene que existir visibilidad del lado oclusal de los dientes, inmovilidad del paciente durante toda la prueba y asegurar la perfecta adaptación de la férula radiológica a la boca del paciente, incluyendo los tejidos blandos subyacentes. Así mismo, es importante evitar la aparición de artefactos generados por materiales metálicos que pudiesen dificultarnos la planificación del tratamiento a partir de estas imágenes. También es importante que el radiólogo se asegure de la correcta colocación de la férula radiológica para evitar la aparición de huecos entre el borde de la mucosa y la propia férula8,16. Por todo ello es importante que la colaboración del centro radiológico sea total.
A partir de la obtención de la exploración radiológica, se debe proceder a elaborar el diagnóstico y plan de tratamiento. Clásicamente se realizaban mediciones directamente sobre la imagen topográfica, en base a las cuales se realizaba el plan de tratamiento. Actualmente, con la incorporación de nuevos sistemas de software, realizamos un reformateo digital de las imágenes proporcionadas por la TC y gracias a la utilización de estos sistemas de software para procesar los datos, tenemos la posibilidad de visualizar los distintos cortes axiales, sagitales y coronales simultáneamente en nuestro ordenador y así realizar las transformaciones y manipulaciones informáticas de las imágenes que sean necesarias para su interpretación2,6,11,12.
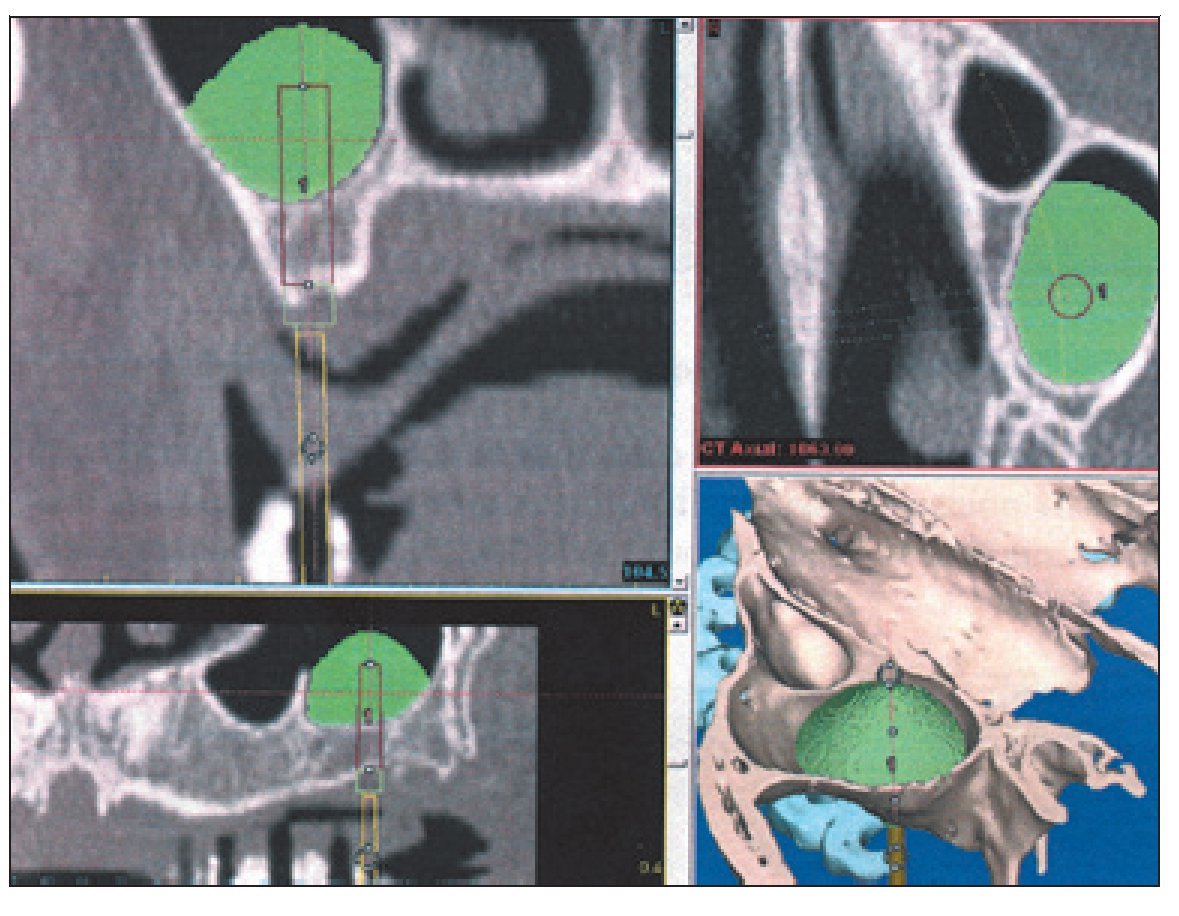
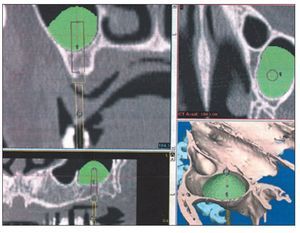
Figura 3 Simulación virtual prequirúrgica de la colocación de los implantes16.
Figura 4 Planificación prequirúrgica de una elevación de seno16.
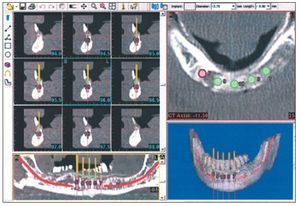
Esos nuevos sistemas de software nos permiten obtener una planificación prequirúrgica exacta a partir de la visualización de los datos digitales de la TC en tres dimensiones. Gracias a la información que nos aporta acerca de la calidad y cantidad de hueso disponible y de la presencia de distintas estructuras anatómicas importantes, nos proporciona seguridad y nos permite realizar una simulación exacta de la fase quirúrgica. Esto es posible gracias a la colocación virtual de los implantes en la zona que el profesional considere más idónea, pudiendo modificar su posición en función del volumen óseo y de los perfiles de emergencia que se consideren más favorables. Se podrán realizar mediciones en milímetros, para la angulación de los implantes, tanto mesio-distales en las proyecciones panorámicas y axiales, como vestíbulo-linguales en las proyecciones sagitales. Así mismo, nos permite observar el paralelismo existente entre los diferentes implantes y su trayecto en relación con los posibles accidentes óseos existentes2,8,11,17.
Este sistema de software también permitirá al profesional colorear las estructuras anatómicas a tener en cuenta durante la cirugía, tales como el seno maxilar o el conducto del nervio dentario inferior. Podremos realizar rellenos virtuales que nos permitirán calcular la cantidad de injerto que requiere el caso.
Para la realización de cualquier cirugía es importante saber cuál es la densidad ósea disponible, la cual podremos calcular en función de la cantidad de píxeles de color en las imágenes radiográficas. La densidad ósea será expresada en unidades Hounsfield (UH) y nos podremos encontrar con: un hueso tipo IV cuando tengamos menos de 300 UH, hueso tipo III cuando la densidad sea entre 300 y 700 UH, un hueso tipo II en los casos de presentar entre 700 y 1.200 UH, y finalmente un hueso tipo I cuando exista una densidad mayor de 1.200 UH2,7,11,18.
Desde el punto de vista protésico, este sistema virtual nos va a permitir valorar la altura de los pilares, así como obtener un diagrama de las fuerzas que recibirá nuestra futura prótesis en función de la proporción corona-implante, la angulación, los pilares, etc.2
La planificación terapeútica, previa a la cirugía, llevada a cabo por el restaurador mediante la definición del resultado protésico, establece los requisitos quirúrgicos que deberá cumplir el cirujano a la hora de colocar los implantes, preestableciendo así mismo las limitaciones terapéuticas y los costes del tratamiento. Esta planificación preoperatoria dirige por tanto el tratamiento, marcando las referencias de ejecución terapéutica y le otorga al restaurador un papel de liderazgo en la definición de los resultados6.
Figura 5 Planificación virtual de la rehabilitación protésica16.
Cirugía guiada
Estos sistemas nos permiten el diseño virtual de un plan de tratamiento, pero al principio no nos permitían transferir esta información al momento del acto quirúrgico, es decir, no podíamos transportar nuestro plan de tratamiento al paciente. Como consecuencia, los clínicos sólo tenían la opción de realizar la llamada «navegación mental o cirugía intuitiva», en la que el clínico realizaba el diagnóstico y plan de tratamiento guiado por ordenador, pero la colocación de los implantes se realizaba a «mano alzada». Este método les permitía una aproximación a la cirugía previamente a la realización en boca, pero era una aproximación inexacta, variable (pues algunos autores aseguran que es inviable mantener la desviación de trabajo por debajo de los 3 milímetros cuando se trabaja a «mano alzada»), incierta y menos predecible7.
Con el tiempo fueron evolucionando los distintos sistemas informáticos, desarrollando finalmente la capacidad de poder transferir el plan de tratamiento al paciente, apareciendo así la denominada cirugía guiada por ordenador.
Estos sistemas guiados por ordenador podemos clasificarlos en tres tipos fundamentales, dependiendo de la autonomía del cirujano:
1) Los sistemas pasivos: representan todos aquellos sistemas en los que el cirujano va visualizando la herramienta quirúrgica en las imágenes preoperatorias. Se ha empleado mucho en ciertos campos de la medicina, como la neurocirugía19. Permiten ajustar, aunque no de forma sencilla, la angulación y posición de los implantes, presentando como principales ventajas la seguridad y flexibilidad, pero también debemos tener en cuenta su elevado coste tecnológico, que se presenta como la desventaja fundamental4. El principal sistema del que disponemos actualmente dentro de este grupo son los sistemas de navegación intraoperatoria, pudiendo presentar un seguimiento óptico de la fresa a tiempo real (optoelectrónicos) o un seguimiento a través de un sistema magnético de señal o de banda (electromagnéticos). En estos últimos se producía una distorsión del campo electromagnético, como consecuencia de la presencia de materiales conductores en boca, que disminuían la precisión del sistema20. Actualmente se mantienen en uso los sistemas que incorporan sensores ópticos, los cuales se encuentran a nivel de la pieza de mano, y a través de una cámara de infrarrojos que envía las imágenes a un ordenador y mantienen al cirujano informado de la localización en la que se encuentra durante el fresado21,22. Al ser a tiempo real, ambos sistemas nos van a permitir modificar intraoperatoriamente el tratamiento en caso de que fuese necesario4,7,15. Actualmente algunas de las casas comerciales que disponen de estos sistemas son: Robodent de IVS Solutions, Artma Medical Technologies, Visit o Dent X Ltd.19,22,23
2) Los sistemas activos: son aquellos en los que los procedimientos de planificación son llevados a cabo por sistemas robóticos autónomos supervisados por el profesional, que ejerce el control en todo momento mediante sensores. Dentro de estos sistemas podemos destacar el sistema robot con brazo mecánico4.
3) Los sistemas semiactivos: en este tipo de sistemas existe una obligación física de seguir una estrategia previamente definida, pero el control y la ejecución de la cirugía dependen, a la postre, del profesional. La principal ventaja de estos sistemas es su exactitud, ya que la acción del cirujano estará limitada a lo previamente planificado4. En este tipo de sistemas podemos destacar las guías con láser, los sistemas robotizados y las férulas quirúrgicas guiadas, que reproducen el tratamiento planificado a nivel digital4,7.
Férulas quirúrgicas
Una férula quirúrgica es una guía de fresado que se fabrica a medida de las necesidades de cada paciente siguiendo la planificación realizada a través de un software informático. Durante la intervención la férula es situada en la arcada del paciente (existen distintos soportes en boca de la misma), permitiendo de esta manera un fresado preciso y manteniendo una correcta angulación, orientación y situación de los implantes. Es la metodología empleada por Sim-Plant de MaterialiseTM y Facilitate de Astra TechTM (basado en la plataforma Materialise)16.
Estas férulas quirúrgicas podemos clasificarlas, entre otras clasificaciones, en función de la posición de apoyo que presenten sobre la boca del paciente. Podemos diferenciar tres tipos:
1) De apoyo directo sobre hueso: fueron las primeras en aparecer y como requisito fundamental para su utilización destacamos la exposición suficientemente amplia del proceso alveolar y de la base ósea, para conseguir una correcta estabilización sobre el reborde alveolar, a través de un colgajo mucoperióstico total. Se requiere un mínimo de 30 mm de superficie de hueso mesio-distal de soporte. Este tipo de férula está muy indicada en casos de pacientes totalmente edéntulos con atrofia severa, aunque también puede ser utilizada en casos de edentación parcial. En el uso de estás férulas es imprescindible un buen estudio radiográfico. En algunos casos de desdentación parcial, debido a la falta de superficie de soporte, se pueden realizar férulas de soporte combinado en hueso y dientes. Las principales ventajas de este tipo de soporte son la visualización del campo quirúrgico y la estabilidad del ajuste de la guía, y su desventaja fundamental es la necesidad de exposición de hueso para su correcto uso16,24,25.
2) De apoyo dental: son férulas más fáciles de estabilizar que las anteriores, siendo utilizadas principalmente en casos de desdentados parciales. Se fabrica de forma que se obtenga un soporte único y firme sobre los dientes adyacentes a la zona edéntula. Es imprescindible obtener un modelo en escayola del paciente, que nos facilite la información acerca de la altura de las cúspides de los dientes en los que apoyará. Estas guías son perfectas para la realización de cirugías mínimamente invasivas, las cuales se expondrán más adelante en el presente trabajo. En casos de pacientes en los que la reposición dental sea a nivel posterior, se nos presentarán ciertos problemas para introducir la fresa, sobre todo en pacientes que no presentan un nivel de apertura bucal óptimo, por lo que se nos hará imposible colocar esta férula más allá del segundo premolar16,25.
3) De apoyo mucoso: son aquellas que asientan sobre la encía como la base de una dentadura, siendo muy utilizadas en casos de desdentados totales y están diseñadas para la realización de cirugías mínimamente invasivas16. La particularidad de este tipo de férulas es la necesidad de haber realizado previamente una exploración radiológica en la que el paciente debe llevar colocada una férula radiológica de resina de bario al 10 %, con dientes de bario al 20 %, por lo que la realización de este tipo de férula no debe establecerse en la fase diagnóstica del tratamiento. Algunos requisitos a tener en cuenta en el caso de utilizar este tipo de férulas son: la necesidad de conseguir una buena estabilidad a partir de una base amplia. Esta estabilidad podemos conseguirla bien a través de tornillos de osteosíntesis de disposición transversal con una trayectoria de vestibular a lingual o bien trabajando a 4 o 6 manos, es decir, el cirujano acompañado de dos ayudantes25.
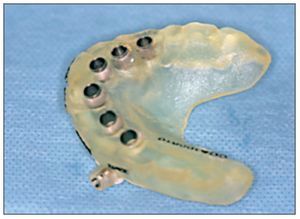
Figura 6 Férula quirúrgica con guías de fresado y tornillos de fijación laterales.
Figura 7 Férula quirúrgica de apoyo óseo directo16.
Figura 8 Férula quirúrgica de apoyo dental16.
Figura 9 Férula quirúrgica de apoyo mucoso16.
Fabricación de férulas quirúrgicas
Las férulas deben reproducir de forma exacta el tratamiento virtualmente planificado. para ello su fabricación se puede realizar de dos maneras:
1) Mediante la conversión de la guía radiológica en una guía quirúrgica, posicionándola en el TAC mediante marcadores y transfiriendo esta posición a máquinas de fresado, basándose en algún algoritmo de transformación7,9,15. Estas férulas quirúrgicas fabricadas en acrílico mediante un fresado por ordenador incorporaban unos tubos metálicos, a través de los cuales se realizaba el fresado, ayudando al cirujano a obtener una mayor precisión en la angulación, profundidad y localización del fresado20.
2) Mediante técnicas de prototipazo rápido para generar férulas quirúrgicas por estereolitografía, técnica desarrollada a partir del año 20007.
En la actualidad existen, como ya hemos nombrado anteriormente, dos sistemas muy utilizados en este campo que son: el sistema Sim-Plant de MaterialiseTM y Facilitate de Astra TechTM (basado en la plataforma Materialise)16.
El prototipazo rápido es un sistema de fabricación de copias macizas y físicas de la anatomía del paciente a partir de los datos informáticos tridimensionales (obtenidos con la exploración topográfica y su posterior manipulación para la creación de un plan de tratamiento).
Existen tres técnicas principales para la fabricación de estas férulas y modelos médicos por prototipazo rápido, que son: el modelado por depósito fundido, el sinterizado selectivo por láser y, la mejor conocida y más empleada y por ello en la que nos centraremos en el presente trabajo, la esterolitografía24.
El proceso estereolitográfico reconstruye modelos médicos en 3D y férulas quirúrgicas de fresado, en capas, por medio del barrido con láser de una resina fotosensible en la zona definida por la sección transversal del objeto, que en nuestro caso viene definido por las imágenes de la TC. El procedimiento se basa en un sistema de luz ultravioleta que recorre una capa de resina fluida, realizando una polimerización por capas hasta conseguir la reproducción exacta de las imágenes virtuales. Posteriormente, se introduce en un horno de ultravioletas que nos garantiza la solidificación completa del modelo o férula24.
Estas férulas serán construidas con total exactitud y fiabilidad, y son transparentes pero con la posibilidad de ser coloreadas de forma oportuna en alguna zona puntual para que funcione a modo de punto de referencia en determinadas actividades específicas dentro del acto quirúrgico, tales como osteotomías24.
Para la realización de las férulas quirúrgicas por este último método tendremos que enviar toda la información virtual, acerca de la planificación finalizada, al laboratorio correspondiente para que a partir de la información enviada nos confeccionen la férula de fresado2.
Sistemas de férulas quirúrgicas
El sistema SimPlant, creado por Materialise, fue el pionero en este campo, y desde 1993 ha evolucionado hasta convertirse en un sistema maduro que engloba diagnóstico, planificación y diseño de férulas estereolitográficas3. Este sistema presenta dos tipos diferentes de férulas que ofrecen distintas características3,16,25:
1) Sistema Surgiguide: corresponde al sistema inicial o estándar empleado por esta casa. Consiste en la creación de varias férulas quirúrgicas sucesivas, las cuales concuerdan con la secuencia de fresado necesaria para la colocación del implante, siguiendo los diámetros de las sucesivas fresas a utilizar. Habitualmente son un total de 3 o 4 férulas reemplazables, que tienen incorporados cilindros de distinto diámetro en cada una de ellas para cada paso de fresado, siguiendo el orden de utilización de las fresas, aunque obviamente dependan del tipo de implante que vayamos a colocar3,16,24,25. A lo largo de la cirugía se irán intercambiando las férulas a medida que avancemos en la secuencia de fresado. El cirujano tendrá, gracias a la férula, un control en cuanto a la posición y angulación correctas, pero este tipo de férulas no nos proporcionan una referencia de profundidad, de tal forma que este parámetro deberá ser controlado de forma visual por el profesional, teniendo en cuenta la anchura gingival y la altura de los cilindros de la guía3,16,24,25.
2) Sistema SAFE (Secure Acccurate Funcional Ergonimic): representa la última innovación en el campo de las férulas quirúrgicas. A diferencia del sistema anterior, éste dispone de una sola férula quirúrgica, la cual podemos fijar mediante tornillos para evitar movimientos indeseados, puesto que esta férula será utilizada durante todo el proceso quirúrgico y lo que iremos intercambiando serán los dispositivos cilíndricos que nos guían durante las distintas fases de la secuencia de fresado. Las principales ventajas que presenta este sistema son, por un lado, que al ser una única férula y no cambiar su posición durante todo el transcurso de la cirugía, minimizamos las posibles variaciones respecto a la planificación virtual y acortamos el tiempo de cirugía, y, por otro, que este sistema nos permite no sólo controlar la posición y angulación de la fresa, sino también la profundidad, llegando a colocar el implante a través de la férula en su posición planificada. Es compatible con cualquier tipo de guías de perforación estereolitográficas (dentosoportadas, osteosoportadas o mucosoportadas)2,3,8,16,25. El inconveniente fundamental es la necesidad de trabajar con un kit quirúrgico específico, compuesto por un juego de transportadores de implantes que nos permitirán un guiado óptimo, una bandeja quirúrgica dinámica, dos únicas fresas en diferentes longitudes, una fresa piloto y otra final o calibrador (que sustituyen a las 3-4 fresas utilizadas en el sistema anterior) y los implantes, que serán de conexión de hexágono externo y plataforma regular de 4,1 mm de diámetro, ya que actualmente es para los únicos que está disponible este sistema. Con la fresa piloto se crea una osteotomía primaria de unos 2 mm de diámetro, que aumenta hasta 3 mm gracias al diseño escalonado de la fresa. La fresa final permitirá terminar de labrar el lecho y regularizar el diámetro de la osteotomía. Ambas fresas disponen de topes físicos de profundidad para controlarla en todo momento. La profundidad a la que colocamos los implantes vendrá definida no sólo por este tope de profundidad, sino también por la posición en la que coloquemos los cilindros guía, de tal forma que situándolo por encima de su posición normal, fresaremos a una profundidad menor, y si lo colocamos por debajo de su posición habitual podremos fresar a una profundidad mayor, y todo ello utilizando una única fresa de una determinada longitud3,8,16,25.
Indicaciones de las férulas quirúrgicas
Las indicaciones para la utilización de estas guías quirúrgicas están relacionadas con tres características fundamentales de las mismas, que son: brevedad en el tiempo quirúrgico, precisión en la colocación de los implantes y la posibilidad es ciertos casos de no hacer incisiones que supongan la apertura de la mucosa11.
A partir de estas características podemos establecer las principales indicaciones de las férulas quirúrgicas:
Pacientes en los que queremos evitar realizar aperturas de la encía, ya sea por motivos locales o generales (cirugía mínimamente invasiva), mejorando el postoperatorio7,11,16.
Casos en los que vamos a colocar muchos implantes, ya que reduce el tiempo total de la intervención11.
Casos complejos en los que nos encontremos con una escasa densidad o volumen óseo, y también en aquellos que tengamos planificado la colocación de injertos7.
En aquellos pacientes que presenten altos requerimientos protésicos, ya sea por ser una zona estética o por la excesiva inclinación de los implantes. Este sistema planificado virtualmente nos permitirá visualizar previamente a la cirugía la emergencia y orientación de los implantes7,11.
Cuando sea necesaria la fabricación de una prótesis antes de la cirugía, con el fin de poderla colocar en el mismo acto quirúrgico (prótesis inmediata)7,11,16.
En casos de colocación de implantes pterigoideos, debido a la longitud necesaria de los implantes y a la zona anatómica tan compleja5,11.
Limitaciones de las férulas quirúrgicas
Esta técnica presenta todavía una serie de limitaciones y por ello requiere que su estudio siga adelante. Entre las limitaciones destacamos las siguientes:
No permite emplear otras técnicas, como la expansión de cresta11.
Tiene poco en cuenta las condiciones de la mucosa11.
Se pierde referencia del tacto como consecuencia del rozamiento que sufren las fresas con los anillos guía de la férula, enmascarando el torque real que el profesional está aplicando y sobrecalentando la fresa. A día de hoy este inconveniente se ha intentado solucionar dando un cierto nivel de tolerancia entre la fresa y el cilindro guía, pero esto ha provocado una falta de exactitud, pues el diámetro de la fresa no coincide absolutamente con el del tubo guía. El sistema SAFE ha conseguido superar parcialmente este imprevisto, dando un nivel de tolerancia entre las fresas y el cilindro muy pequeño, concretamente de 0,05 mm11,16.
El uso de férulas quirúrgicas implica la utilización de irrigación interna, puesto que la externa no llegaría a la zona deseada, y para ello es imprescindible disponer del equipo tecnológico adecuado16.
Esta técnica exige una mayor experiencia por parte del profesional, puesto que aunque el procedimiento sea más sencillo, la falta de visión directa del campo quirúrgico y la falta de tacto le dan al acto quirúrgico un valor añadido de complejidad11.
Es necesario tener los conocimiento y estar entrenado en el uso de esta nueva tecnología, tanto quirúrgica como informática11.
Como ya se ha dicho anteriormente, el proceso quirúrgico es más corto, pero la preparación que requiere es más larga, ya que el paciente tiene que haberse realizado una exploración radiográfica específica (la cual obliga a dos visitas más) y la realización de la férula quirúrgica requiere también un tiempo añadido11.
Es más difícil de realizar en aquellos pacientes que no presentan una apertura bucal adecuada11.
Por último, hay que tener en cuenta que el coste de este tipo de procedimiento es mayor, aunque la relación coste beneficio es favorable en prácticamente todos los casos11.
Ventajas de las férulas quirúrgicas
Las ventajas a destacar en el uso de este tipo de sistemas para la realización de una cirugía implantológica son:
La obtención de mejores resultados clínicos7.
Tiempo de la cirugía sensiblemente reducido16.
Incremento de la comodidad del paciente y del cirujano16.
Simplificación quirúrgica, siendo más simple y atraumática, permite una menor invasividad al poder realizar cirugías sin colgajo o mínimamente invasivas con más seguridad, de las que se hablará más adelante en el presente trabajo7,16,18.
Permite una planificación e intervención más precisa y segura16.
Supone una herramienta de comunicación entre los distintos profesionales e incluso entre el profesional y el paciente, ayudándole a entender mejor los beneficios y posibilidades reales de tratamiento7.
Permite colocar en el mismo acto quirúrgico una prótesis previamente fabricada7,16,18.
Esto es posible gracias a la planificación virtual del caso y a la opción que nos ofrece esta nueva tecnología de realizar un ensayo de la cirugía sobre modelos estereolitográficos del paciente, colocando sobre los mismos réplicas de los implantes con la inclinación y profundidad adecuadas, obteniendo la dirección de emergencia de los distintos implantes. La colocación de pilares sobre los implantes nos permitirá estudiar y fabricar el tipo adecuado de prótesis, previamente a la cirugía, con el fin de colocarla en la misma sesión en la que realizamos el acto quirúrgico, que es a lo que denominamos carga inmediata de los implantes.2,7,11,16,25.
Un modelo estereolitográfico es una reproducción del hueso del paciente, en resina, a partir de los datos obtenidos en el TAC25. Habitualmente se fabrica en resina translúcida, pero es posible la coloración de determinadas zonas que representen estructuras importantes a tener en cuenta para el cirujano durante la colocación de los implantes, tales como el seno maxilar o el conducto mandibular2,16.
Debemos tener en cuenta, a la hora de colocar la férula quirúrgica sobre el modelo estereolitográfico, que entre ambos quedará un espacio correspondiente al espesor de los tejidos blandos en la boca del paciente. Este espacio es necesario rellenarlo con un material que simule los tejidos blandos, por ejemplo silicona, para poder obtener un modelo estereolitográfico con recubrimiento de tejidos blandos25.
Cirugía mínimamente invasiva
Como ya se ha dicho a lo largo de este trabajo, una de las principales ventajes e indicaciones de la utilización de las férulas de fresado es que es ideal para llevar a cabo un procedimiento quirúrgico mínimamente invasivo.
La cirugía mínimamente invasiva es aquella que, a base del conocimiento exacto de las estructuras anatómicas y de la posición ideal que queremos darle a nuestra futura prótesis, inserta el implante endoóseo sin la realización de un colgajo total mucoperióstico que exponga el proceso alveolar y la base maxilar, mediante el uso de dispositivos que nos dirijan la secuencia de fresado y la colocación del implante hasta la posición planificada virtualmente3,7,9,25,26.
Esta técnica se puede llevar a cabo en pacientes parcial y totalmente desdentados, siempre y cuando se disponga de los medios diagnósticos y tecnológicos apropiados para la realización de una planificación adecuada25,26.
Este nuevo protocolo quirúrgico fue diseñado con el fin de mejorar el postoperatorio del paciente, reducir el tiempo de intervención, acelerar la cicatrización de los tejidos y respetar lo máximo posible la arquitectura gingival con su entramado de fibras colágenas y el periostio10.
Con las técnicas convencionales de colocación de implantes es muy difícil conservar una estructura óseo-gingival adecuada, ya que el despegamiento necesario para realizar un colgajo de espesor total provoca una agresión por falta de riego sanguíneo, tanto en los tejidos dentogingivales como a nivel óseo. Posteriormente, la cicatrización supondrá una reestructuración de los tejidos que puede concluir con la reabsorción ósea y la migración de los tejidos de inserción10.
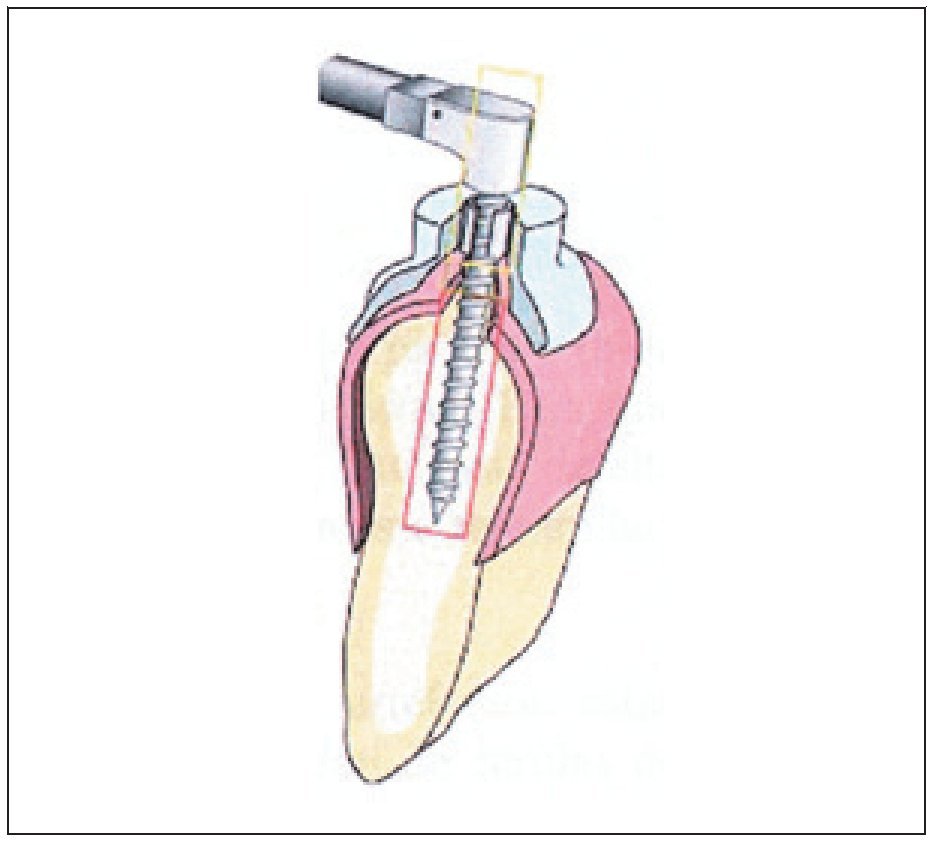
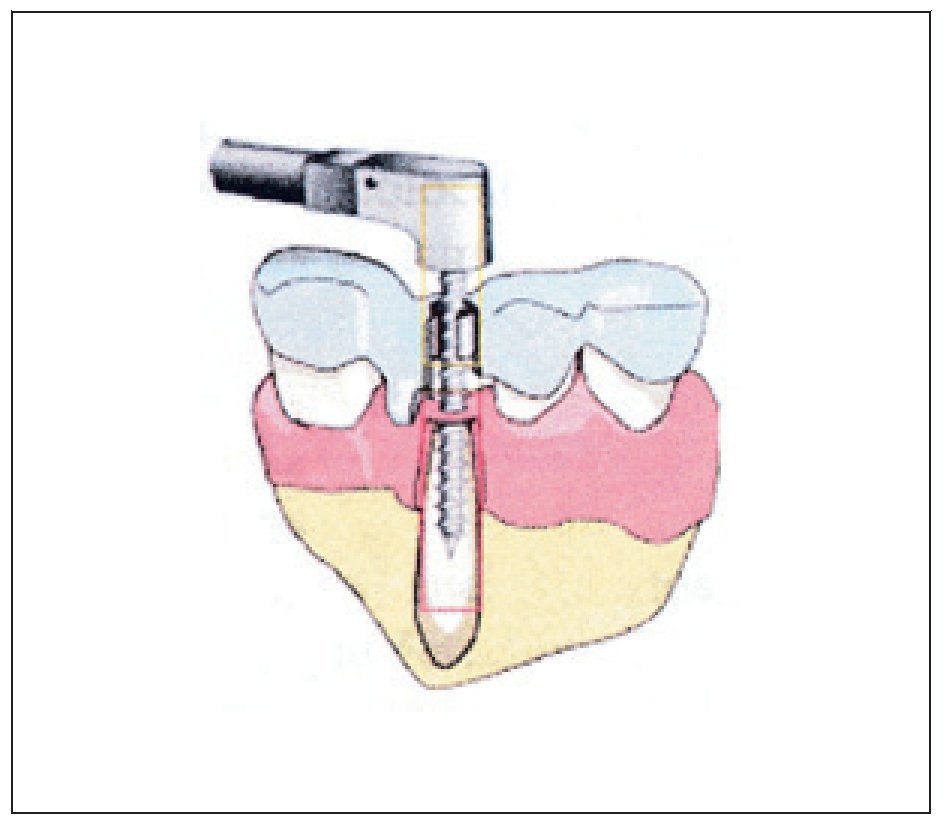
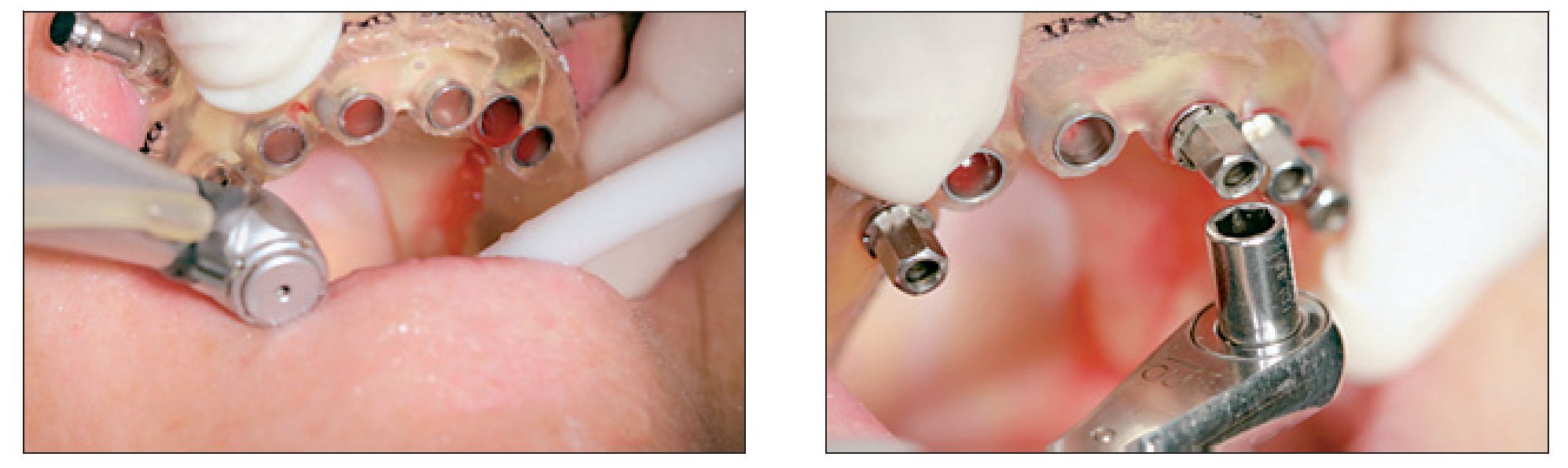
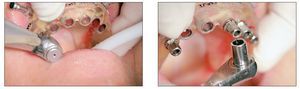
Figuras 10 y 11 Fresado del lecho y colocación de implante en cirugía mínimamente invasiva.
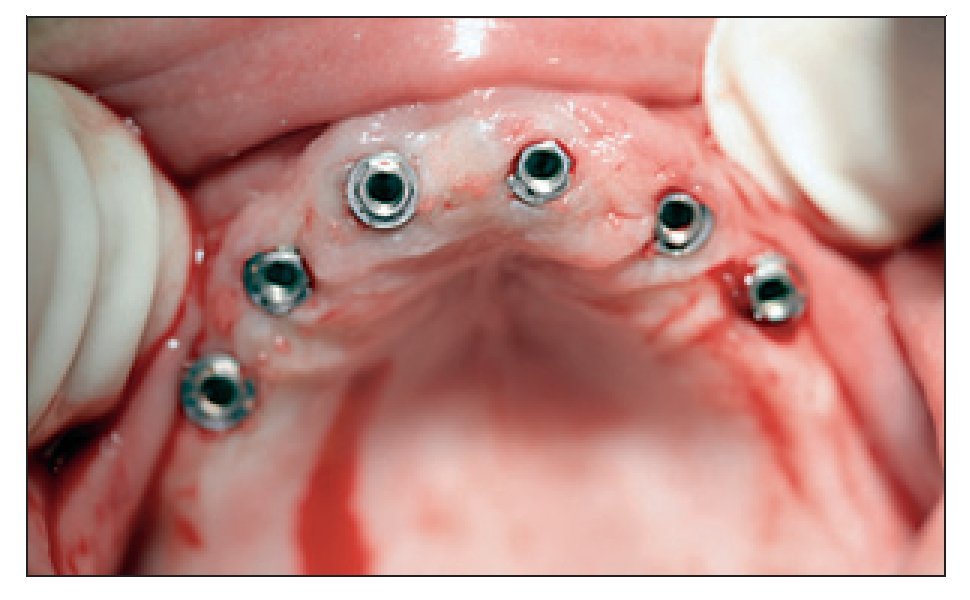
Figura 12 Retirada de férula quirúrgica tras la colocación de implantes en cirugía mínimamente invasiva.
Requisitos de la cirugía mínimamente invasiva
La realización de esta técnica quirúrgica requiere una serie de requisitos que debemos tener en cuenta a la hora de planteárnosla como opción terapéutica:
Ha de existir una buena adaptación y ajuste de la férula quirúrgica, con el fin de evitar errores y obtener un resultado que coincida perfectamente con lo planificado virtualmente9.
Se requiere una superficie de hueso alrededor del implante óptima, aproximadamente 5 mm de anchura de hueso y una adecuada densidad de hueso alveolar1,9,10.
Debemos tener suficiente encía adherida para la emergencia, siendo de unos 4 mm desde el margen gingival hasta la unión mucogingival1,9,10.
Previamente a la cirugía, es necesaria la planificación con una férula radiológica9.
Es necesaria una gran experiencia clínica y conocimientos anatómicos de la zona a intervenir10.
Indicaciones de la cirugía mínimamente invasiva
A partir de estos requisitos podemos establecer las indicaciones para la utilización de esta técnica, que serán:
En todos aquellos casos en los que exista suficiente hueso para la correcta inserción del implante, no existiendo en ningún caso dehiscencias o fenestraciones25.
Cuando no sea necesaria la combinación de la cirugía implantológica con técnicas para la regeneración ósea25.
Aquellas situaciones en las que ciertas estructuras anatómicas limiten el espacio para la colocación del implante, haciendo que el procedimiento quirúrgico sea más complicado y arriesgado. Entre estas situaciones las más habituales son la presencia de dientes adyacentes al tramo edéntulo, angulaciones complicadas por la presencia de la pared del seno maxilar o lingualmente el conducto dentario25.
Casos con altos requerimientos estéticos, manteniendo la arquitectura gingival, estableciendo un contorno periimplantario de tejido blando con papilas y márgenes gingivales intactos. Esto ocurre especialmente cuando la intervención es a nivel anterior en pacientes que presentan una sonrisa gingival1,25.
Por tanto podemos decir que las principales contraindicaciones para la realización de esta técnica serán en los casos en que sea necesaria una regeneración ósea o técnicas periodontales para el aumento de la calidad o cantidad de tejidos blandos26.
Ventajas de la cirugía mínimamente invasiva
Como ventajas a destacar en el uso de esta técnica, en comparación con las técnicas convencionales de colocación de implantes, encontramos:
Mejor postoperatorio al no despegar el periostio, minimizando la aparición de edemas e inflamaciones y reduciendo el tiempo de recuperación1,3,5,8,11,25.
La colocación de suturas no es necesaria o es mínima3,25.
Se produce un mayor efecto anestésico (es más largo), lo que permite la realización de cirugías exclusivamente con técnicas anestésicas infiltrativas3,25.
Permite la realización de cirugías en una sola fase quirúrgica1,3,25.
Son cirugías más rápidas, precisas y seguras1,3,11,25.
Permiten la confección de prótesis de carga inmediata, previamente a la cirugía, que serán adaptadas en la misma sesión que el acto quirúrgico1,3,25.
Se podrá llevar a cabo la colocación de implantes en situaciones extremas, gracias al conocimiento exacto de las estructuras anatómicas y a ser guiada por ordenador3.
Se consigue una mayor estética, manteniendo el perfil de los tejidos blandos, incluyendo márgenes gingivales de dientes adyacentes y papilas interdentales1.
Desventajas de la cirugía mínimamente invasiva
Al igual que esta técnica nos ofrece una gran cantidad de ventajas, hay que saber que presenta una serie de desventajas, tales como:
La refrigeración de las fresas es más dificultosa3,25.
En los sectores posteriores, la colocación de implantes con esta técnica es mas complicada, sobre todo en pacientes con limitaciones de apertura. Esto se produce debido a la longitud de las fresas, sumada a la altura de la férula quirúrgica, siendo necesario en algunos casos modificar clínicamente las férulas3,25.
Debemos lograr un buen soporte de la férula radiológica, principalmente en desdentados totales con atrofias severas, en los que la férula de soporte mucoso no es suficientemente estable y por tanto estarían más indicadas las de soporte óseo3,25.
Este sistema sólo esta disponible para implantes de hexágono externo y paredes paralelas3,25.
Es necesaria la presencia de suficiente encía adherida3,25.
Fase protésica
Una vez finalizado el acto quirúrgico, comienza la fase protésica de la cirugía. Esta etapa de la cirugía también ha ido evolucionando con el paso de los años y a día de hoy, tras numerosos estudios y ensayos clínicos de diferentes profesionales, se considera que el protocolo convencional de espera de entre tres y seis meses tras la cirugía para la carga de los implantes no es imprescindible en todos los casos para que se produzca la osteointegración2,25. Muchos autores consideran que la carga inmediata tras la colocación de los implantes favorece la transformación del hueso indiferenciado en hueso laminar denso y más resistente a las fuerzas de masticación2.
Actualmente, los profesionales utilizan la carga inmediata en aquellos casos que presenten una adecuada geometría y calidad ósea10, siendo imprescindible en primera instancia la comprobación de una estabilidad biomecánica primaria adecuada con el ajuste manual del pilar roscado provisional1,2. El grado de estabilización dependerá de diferentes variables: tipo de implantes (en cuanto a superficie y diseño), la técnica quirúrgica empleada (contacto inicial hueso-implante) y el tipo de hueso (calidad y cantidad).
La mayor parte de los autores coinciden en que los implantes roscados serán los que obtengan una mejor estabilidad primaria1,10 y que las superficies rugosas, a partir de 1 a 1,5 μ, mejorarán y acelerarán el proceso de osteointegración2,10.
Una vez adaptemos los pilares, se debe comprobar radiológicamente su ajuste, ya que la conexión quedará subgingival25.
La unión entre la prótesis y el implante se puede realizar bien a través de pilares transepiteliales o bien adaptando la prótesis directamente sobre el implante25. En los casos en los que el paciente presenta un espesor gingival muy escaso (menor de 2 mm), no está indicada la colocación de pilares transepiteliales, utilizándose en su defecto un pilar sin réplica del hexágono9.
Debemos evitar quitar las prótesis provisionales durante el período de osteointegración y curación de los tejidos, ya que podríamos provocar micromovimientos en el implante y como consecuencia una falta de unión entre el hueso y el implante2.
Los beneficios que nos aporta la colocación de esta prótesis inmediata, tanto a los profesionales como a los pacientes, son: una reducción en el tiempo de tratamiento total, un menor número de intervenciones quirúrgicas, ya que los tejidos blandos y los duros cicatrizan simultáneamente (suprimiéndose la segunda cirugía que se realiza en la técnica convencional de descubrimiento), aporta estética inmediata al paciente y por ello es importante su utilización en los sectores anteriores y no tanto en los posteriores, donde colocamos habitualmente tapones de cicatrización, nos permite conseguir un buen perfil de emergencia y arquitectura (altura y forma) de la papila. Por último, conviene hacer referencia a las ventajas psicológicas y funcionales que suponen para el paciente a la hora de realizar su vida cotidiana1,2,10,25,26.
La utilización de una carga inmediata se puede ver comprometida o contraindicada en ciertos casos clínicos, como aquellos en los que los implantes tengan una emergencia por la cara vestibular de los dientes. Si hay suficientes implantes, se pueden dejar sin cargar aquellos que presenten una angulación más desfavorable26.
Si la disposición frontal de los implantes es en forma de abanico y además existe lateralmente un disparalelismo entre los implantes del sector anterior y el posterior, se procederá a adaptar la prótesis por sectores9.
Conclusiones
El estudio de imágenes en tres dimensiones es útil para estudiar y decidir qué solución implantológica es mejor y cuál es el diseño protésico más indicado6,11.
La fiabilidad de los sistemas de software informático capaces de trabajar en base a los datos del TAC convierte el tratamiento implantológico en predecible, sencillo, optimizado y de menor riesgo7.
La posibilidad de transferir el plan implantológico digital directamente al campo operatorio ha supuesto un avance importante en la cirugía, demostrando importantes ventajas clínicas, estéticas y biológicas8,12.
El modelado estereolitográfico es preciso y aplicable a la cirugía implantológica con orientación protésica. El uso de férulas quirúrgicas estreolitográficas ha supuesto un avance gracias a la estandarización de los resultados terapéuticos, reduciendo los riesgos y el tiempo quirúrgico y aumentando la calidad de los tratamientos en su conjunto2,18,24.
La posibilidad de poder colocar prótesis inmediatas en el mismo acto quirúrgico disminuye el tiempo de tratamiento global y satisface los resultados estéticos que requiere el paciente2.
La técnica descrita como cirugía mínimamente invasiva permite obtener resultados similares a la técnica convencional, introduciendo importantes ventajas físicas, biológicas y estéticas25.
Para la realización de la cirugía mínimamente invasiva es imprescindible el conocimiento de la zona quirúrgica y sus estructuras, así como la realización de un correcto diagnóstico y plan de tratamiento protésico previo3.
A pesar de los importantes avances introducidos por estas nuevas técnicas de diagnóstico y tratamiento, es necesaria la realización de más investigaciones para validar la exactitud y el verdadero impacto de todas ellas11,12.
Correspondencia del autor: Dra. Serrano Torrecilla, Mónica;
calle Las Nieves 12, urb. Los Linos; 28450 Collado Mediano, Madrid.