El trasplante hepático (TH) es la opción de los pacientes con insuficiencia hepática terminal, procedimiento que se lleva a cabo previa meticulosa evaluación médico quirúrgica protocolizada. Los avances logrados en cirugía, inmunosupresión, manejo de infecciones y disminución en la tasa de rechazo a partir de la década de los 80´s han logrado sobrevidas de más del 85% a un año, y del 78% a cinco años.
El objetivo el presente artículo es comunicar el primer trasplante ortotópico de hígado en el Hospital General de México "Dr. Eduardo Liceaga".
Se presenta paciente masculino de 57 años de edad, con cirrosis alcohólica e hipertensión portal que, después de completar el protocolo de estudio, fue trasplantado con la técnica de piggy-back, con un injerto obtenido de procuración multiorgánica en nuestro Hospital.
El programa de TH de nuestro Hospital obtuvo autorización en febrero de 2011. El 12 de julio del mismo año realizamos el primer trasplante de hígado, de manera exitosa. El tiempo del procedimiento quirúrgico fue de siete horas; no hubo complicaciones trans ni posoperatorias, estancia hospitalaria de 18 días y seguimiento a un año, con evolución clínica y bioquímica satisfactorias. Se reincorporó a sus actividades laborales y personales.
Liver transplantation is an option for the management of patients with severe liver failure; the procedure is done only after a strict medicosurgical protocol is fulfilled. Improvements in surgical techniques, immunosuppression, management of infections and a decrease in rejection rates have resulted in 85% one year and 78% five year survival rates. The Hospital General de México liver transplantation program began in February 2011.
Our first orthotopic liver transplant was performed July 12, 2011, in a 57 year old male with alcoholic cirrhosis and portal hypertension; the piggy-back technique was used; the procedure lasted seven hours and the donor graft was obtained from a multiorgan donor from our own hospital.
There were no complications; the patient was discharged on postoperative day 18. One year follow-up studies including liver function test are satisfactory; and the patient has returned to his normal lifetime activities.
Pagina nueva 1
¿ Introducción
El trasplante hepático (TH) es la opción de tratamiento para los pacientes con enfermedad hepática terminal aguda y crónica, ha proporcionado resultados muy alentadores en los diversos centros a nivel mundial.1-3
Es considerado como la opción ideal (estándar de oro) en el manejo de los pacientes con enfermedad hepática avanzada y las indicaciones se han ampliado, dado que se contemplan entre ellas desde cirrosis de cualquier etiología (con clasificación de Child B o con un puntaje en la escala de MELD mayor a 10), los desórdenes metabólicos como la enfermedad de Wilson, la hemocromatosis o la esteatosis hepática no alcohólica,4,5 hasta los problemas autoinmunes e incluso el carcinoma hepatocelular (dentro de los criterios de Milán).6 Patologías que hasta hace cuatro décadas en la era pretrasplante, irremediablemente llevaban al paciente a la muerte en meses o algunos años.
La historia del trasplante de hígado se inició con el Dr. Thomas Starzl, quien realizó en 1963 los primeros tres casos de trasplantes hepáticos en humanos, aunque la sobrevida de un paciente mayor a un año en su serie la logró hasta 1967.7 Los trabajos del Dr. Starzl y otros cirujanos como el Dr. Moore en Boston o Sir Roy Calne en Cambridge, dieron la pauta de la posibilidad técnica de realizar el trasplante, aunque todavía la barrera inmunológica no permitía que los resultados fueran los mejores.
El advenimiento de la terapia inmunosupresora, primero con 6-mercaptopurina y después con los primeros ensayos clínicos con esquemas establecidos (azatioprina, prednisona y globulina antilinfocítica) mejoró los resultados en la sobrevida de los pacientes y vislumbraron la posibilidad de llevar este procedimiento de contextos experimentales y anecdóticos, a programas reales de aplicación clínica.8
En México, el primer trasplante exitoso fue realizado en 1985, en el Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán" por los Dres. Diliz y Orozco;9 a partir de ese año son cada vez más la cantidad de pacientes, que tienen la posibilidad de acceder a este tratamiento.
Según reportes del Centro Nacional de Trasplantes (CENATRA), se han realizado en el periodo que comprende 1991 al 2011, un total de 1 107 trasplantes hepáticos en nuestro país con un aumento exponencial en la última década, en la cual se han efectuado 1 037 (93.6%) del total histórico. Existen ya 59 centros autorizados por CENATRA para realizarlo.
Si bien es cierto que la cantidad de trasplantes realizados cada día es mayor, continúa siendo insuficiente para la población que lo requiere. Cada año mueren potenciales pacientes en lista de espera, de un injerto hepático según los reportes de la misma Institución. Esta situación es un reflejo de la complejidad para la obtención de órganos, incluyendo países como Estados Unidos de Norteamerica.10
El trasplante hepático en el mundo es una realidad. Son impresionantes las mejoras realizadas en tan poco tiempo. Las técnicas quirúrgicas han cambiado, el manejo inmunosupresor se encuentra en constante investigación y cada día son más los fármacos que se encuentran disponibles para su uso. Se ensayan nuevos esquemas inmunosupresores que han mostrado efectividad y disminución de los efectos secundarios. Se conoce más sobre la detección y tratamiento de los rechazos del injerto y se han implementado estrategias de prevención de infecciones posoperatorias. Todos estos factores contribuyen día con día, a la mejora de los resultados.
En nuestro Hospital, tras realizarse los trámites correspondientes de registro, el programa de trasplante renal y hepático se inició en el 2009, y para el año del 2011 se realizó el primer trasplante hepático, que además fue exitoso y es el objetivo del presente reporte de caso.
¿ Presentación del caso
Paciente masculino de 57 años de edad, con diagnóstico de cirrosis por alcoholismo de más de 20 años de evolución, quien estuvo en terapia de apoyo, valoración integral del equipo multidisciplinario y con el antecedente de no consumo en los últimos ocho meses al momento de la revisión inicial en nuestra Institución.
Evaluado en febrero del 2011 en la consulta externa de trasplantes, se realizó abordaje clínico identificando complicaciones de la enfermedad hepática con la que cursaba. En el último año tuvo un evento de sangrado de tubo digestivo alto, con diagnóstico de várices esofágicas grado III por endoscopia. En los últimos seis meses destacaba además la presencia de ictericia, acolia y prurito de difícil control, y en los últimos tres una pérdida ponderal de 10 Kg, clínicamente también ascitis grado II y datos de encefalopatía hepática grado II.
En parámetros bioquímicos iniciales destacó: Hb 12.5 mg/dL, plaquetas 127 000, creatinina 1.6, TP 64%, INR 1.4, BT 3.76, AST 45, ALT 23, FA 313, proteína 5.35, albúmina 2.3, triglicéridos 219, colesterol 174 y LDL 38.
Se realizó ultrasonido (US) hepático, que reportó imágenes sugestivas de infiltración grasa difusa y aspecto granular, además de dos lesiones calcificadas en segmento VII interpretado como "probable enfermedad por depósito o absceso cicatrizado", esplenomegalia leve, ascitis en moderada cantidad, así como litiasis vesicular.
Se realizó tomografía axial computarizada (TAC) de abdomen que corroboró imagen cálcica en lóbulo derecho compatible con quiste hidatídico, cambios en relación a cirrosis hepática e hipertensión portal con circulación colateral a nivel de pared abdominal y región de cardias en relación a várices esofágicas.
Considerando la pérdida ponderal referida, se solicitaron marcadores tumorales que fueron negativos y tras el seguimiento a la lesión, ésta no mostró cambios en ninguno de los estudios de control, por lo que considerando la posibilidad de quiste hidatídico, recibió tratamiento con albendazol continuando el protocolo de estudio sin incidentes.
No se encontró contraindicación para el procedimiento, por lo que fue presentado y aprobado por el comité de trasplantes del Hospital e ingresó a la lista de espera en marzo del 2011, con diagnósticos de insuficiencia hepática con score de MELD 18 y Child B, asociados a complicaciones por hipertensión portal y encefalopatía hepática grado II.
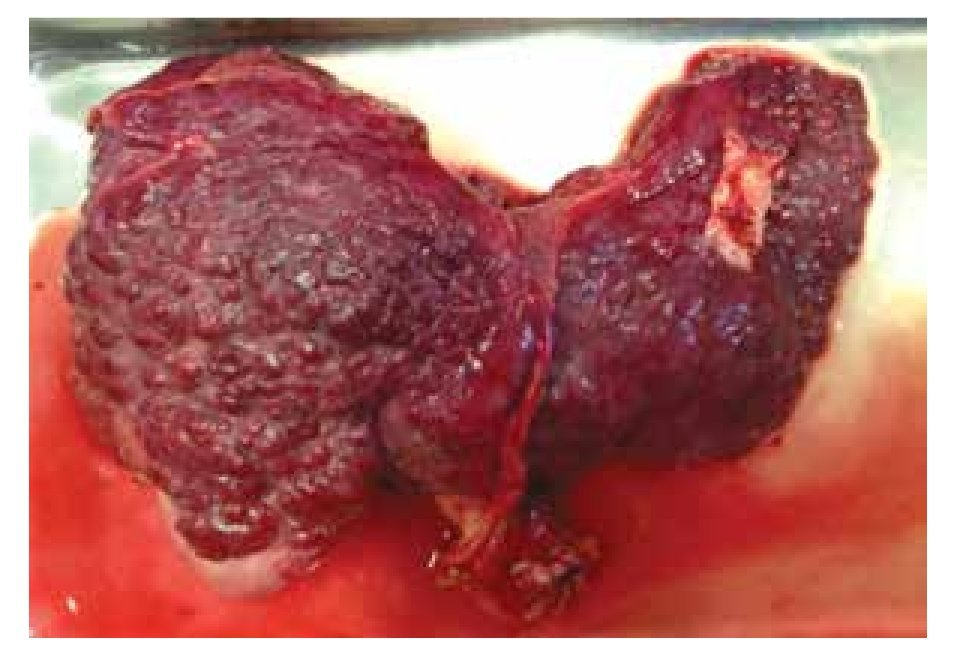
El día 19 de julio se llevó a cabo una procuración multiorgánica en nuestro Hospital, se obtuvo un injerto hepático A negativo que le fue trasplantado. Se realizó un trasplante hepático ortotópico con técnica de piggy-back, con un tiempo de isquemia fría de apenas cuatro horas. El tiempo quirúrgico total fue de siete horas y el anestésico de nueve. Se calculó un sangrado aproximado de 6 000 mL, en un procedimiento realizado sin incidentes. Entre los hallazgos quirúrgicos se corroboró el deterioro importante de hígado nativo, que mostraba el patrón característico de una cirrosis macro y micronodular (Figura 1). Para la reconstrucción biliar se realizó una anastomosis colédoco-colédoco término terminal con colocación de endoprótesis biliar (Boston Scientific Flexima Stent 7Fr x 12 cm x 0.09 mm), que sin incidentes se retiró un mes después. Al finalizar el procedimiento, el paciente salió a terapia intensiva donde permaneció por nueve días con evolución favorable, sin presentar complicaciones. Permaneció nueve días más en el área de hospitalización y egresó en condiciones de estabilidad por mejoría, transcurrido este tiempo. En relación a la inmunosupresión se utilizó como inducción el anticuerpo monoclonal antirreceptor CD25 (Basiliximab) y a su egreso un triple esquema con tacrolimus, mofetil micofenolato y prednisona.
¿Figura 1. Hígado. Tras la hepatectomía del receptor, se observa el daño hepático difuso con cambios macroscópicos en relación a cirrosis macro y micronodular.
La evolución posoperatoria del paciente ha sido satisfactoria. En las consultas subsecuentes, primero cada semana y después cada mes su mejora clínica fue notable. Se mantiene asintomático, el prurito disminuyó y al primer mes ya tenía un aumento ponderal de 3 Kg a expensas de masa muscular. Sus condiciones generales son buenas. La evolución bioquímica también fue aceptable, la AST y ALT se normalizaron al finalizar la primera semana y el resto de las pruebas de trasplante hepático había dejado atrás el ser un procedimiento experimental y se iniciaría la aplicación en la práctica médica clínica.11
Sin embargo, en esta época todavía los resultados aunque habían mejorado, no eran los óptimos; en los 80´s la sobrevida era apenas del 30% al primer año. Conforme se adquirió experiencia hubo factores que poco a poco fueron mejorando los resultados:
1. El abordaje clínico previo al trasplante y la mejor selección de candidatos.
2. Técnicas quirúrgicas más depuradas y tiempos quirúrgicos menores.
3. La optimización en el manejo inmunosupresor.
4. Estrategias en el cuidado del paciente trasplantado sobre todo la vigilancia, profilaxis y manejo de infecciones.
Estos y otros factores han permitido que hoy día la sobrevida lograda sea tan alta como el 87.6% para el paciente, y 82.4% para el injerto al año y a los cinco años 72% y 66%, respectivamente.12
Los objetivos principales del trasplante hepático son dos: el primero de ellos, es prolongar la sobrevida de los pacientes con enfermedad hepática terminal y el segundo, que esta sobrevida sea de la mayor calidad posible.
La insuficiencia hepática crónica, la falla hepática aguda, las neoplasias y los trastornos metabólicos que afectan al hígado son las principales indicaciones para realizar un trasplante, aunque lo mismo que en otros aspectos, el aprendizaje ha permitido ampliar las indicaciones y cada día son más los pacientes candidatos al procedimiento. Actualmente, se incluyen pacientes con enfermedad poliquística hepática o síndrome de Budd-Chiari, por ejemplo.11
Entre las enfermedades crónicas, la hepatitis por virus C y la cirrosis por alcohol siguen siendo los principales motivos para requerir un trasplante, entre estas dos, representan entre el 40% y 50% de todas las indicaciones, como en es el caso de nuestro paciente. La falla hepática aguda alcanza el 5% a 6%, las neoplasias entre el 4% y 5 % y los trastornos metabólicos menos del 4%.13
Si bien es cierto que las indicaciones se han ampliado, persisten algunas contraindicaciones para realizar el procedimiento que vale la pena mencionar. Entre las principales se encuentran las consideradas absolutas, como los pacientes que además de la falla hepática tienen: sepsis o infección activa, los que cursan con enfermedad cardiopulmonar severa o que presentan alteraciones anatómicas que funcionamiento hepático estaban prácticamente normales al mes postrasplante, patrón que ha persistido en las consultas subsecuentes. Sólo un deterioro discreto de la función renal con elevación de creatinina a 1.8 mg/dL, con nivel sanguíneo de tacrolimus en rango terapéutico.
A un año de seguimiento ha tenido complicaciones menores: a los dos meses se observó la presencia de candidiasis oral, que resolvió con tratamiento con nistatina oral y sin secuelas. En la consulta de los seis meses, sus estudios de laboratorio evidenciaron la presencia de leucopenia que tras ajuste en terapia inmunosupresora remitió.
Los estudios de imagen a un año de su trasplante se muestran sin alteraciones, con imágenes en relación a un parénquima normal, permeabilidad vascular con índice de resistencia de la arteria hepática de 0.81 y velocidad de flujo de vena porta de 28.2 cm/seg (normal). Lo más importante, a un año el paciente refiere una mejora importante en su calidad de vida, se encuentra asintomático, sin complicaciones significativas e integrado a sus actividades laborales y sociales de forma normal.
¿ Discusión
Con los resultados en el trabajo de Starlz en Colorado en 1967, y el uso de la ciclosporina en la década de los 80´s, se inició la era moderna del trasplante hepático.10 Convirtiéndose en una realidad clínica, al lograr las primeras sobrevidas más allá del primer año de la cirugía. En 1983, se declararía en la National Institutes of Health Consensus Development Conference, que el impiden la realización del trasplante en el aspecto técnico, como la trombosis extensa del sistema venoso portal. Aquí también podríamos citar el aspecto psicológico, pues se considera contraindicaciones para trasplante el persistir con el abuso de sustancias como el alcohol u otras drogas, o la falta de apego al tratamiento por parte del paciente. El ampliar las indicaciones ha hecho que otras que antes impedían la realización del procedimiento, hoy se consideren como contraindicaciones relativas, entre ellas: la edad (anteriormente se contraindicaba después de los 65 años), la trombosis de la porta o el colangiocarcinoma o carcinoma hepatocelular donde se comenta, el trasplante puede ser mejor opción que la resección.13 También en pacientes con infección por VIH en control, se han iniciado ya protocolos para poder trasplantarlos con las consideraciones necesarias.14
La valoración del candidato debe de ser integral. De manera inicial es importante determinar el grado de insuficiencia hepática, lo cual es uno de los criterios para priorizar su procedimiento. Con este fin se han utilizado diferentes métodos, inicialmente el score de Child-Turcotte-Pugh, pero mostró algunas limitantes, entre ellas el hecho de incluir para valoración, criterios subjetivos como la encefalopatía hepática o dar el mismo peso a cada variable independientemente de su valor (por ejemplo, asigna los mismos tres puntos si la bilirrubina total es de 4 ng/dL, que si es de 40 ng/dL), factores que han demostrado influir de manera distinta en el pronóstico de los pacientes. De igual forma, no incluye valoración de la función renal, que es un predictor independiente de sobrevida en estos pacientes.15
Considerando lo anterior, en el 2002 se implementó el sistema MELD (Model for End-Stage Liver Disease) basado en cuatro variables pronósticas: el nivel de bilirrubina, la creatinina sérica, el tiempo de protrombina expresado en el índice internacional normalizado (INR) y como cuarta variable, se consideraba la causa de la enfermedad hepática, aunque este último no es determinante actualmente para incluir o no a un paciente para protocolo.16 Se considera que este debe iniciarse, si no existe contraindicación absoluta, si el paciente tiene una expectativa de vida mayor a dos años y considerando el score MELD comentado, este es mayor de 10. También se deben valorar como probables candidatos aquellos pacientes que sin tener MELD de 10, han presentado ya la primera complicación mayor de la enfermedad hepática: encefalopatía, sangrado por hipertensión portal, colangitis recurrente, síndrome hepatopulmonar, portopulmonar y ascitis refractaria.14,15
La evaluación del paciente requiere un abordaje clínico completo. Es importante conocer los antecedentes y etiología de la enfermedad hepática, si ha tenido cirugías previas que dificulten el procedimiento. La valoración bioquímica debe ser exhaustiva con estudios que van desde la biometría hemática, química sanguínea, pruebas de funcionamiento hepático (PHF´s) hasta serología para VIH, herpes virus o citomegalovirus, así como marcadores de procesos autoinmunes o metabólicos cuando exista la sospecha diagnóstica.
Conviene tener un US Doppler abdominal que permita valorar permeabilidad de la vena porta y una panorámica integral de la cavidad, densitometría ósea y una adecuada valoración cardiológica mediante electrocardiograma. En el aspecto respiratorio se comprende principalmente prueba de PPD, radiografía de tórax, gasometría arterial y pruebas de función respiratoria.17
En los pacientes con antecedentes o según cada caso, se solicitarán pruebas de escrutinio para cáncer de mama, cervicouterino, próstata y colon. Es imprescindible una evaluación psicológica o psiquiátrica adecuada, para asegurar que el paciente está consciente de la responsabilidad de recibir un injerto y que tendrá buen apego a sus cuidados.18
Como hemos comentado previamente, la cirugía del trasplante hepático ha evolucionado, es un procedimiento que requiere alto conocimiento técnico y un equipo multidisciplinario. En síntesis, se divide en tres etapas: pre-anhepática, anhepática y posanhepática. La primera comprende la liberación de las fijaciones ligamentarias tras, lo cual se procede a disecar las estructuras hiliares (colédoco, arteria hepática y vena porta), preparándolos para la implantación del injerto. La vena cava se diseca de manera superior e inferior al hígado para un adecuado control vascular. Mientras tanto, el injerto se prepara en la "cirugía de banco". La fase anhepática inicia tras la hepatectomía y termina al realizar la reconstrucción vascular, las anastomosis se realizan en la siguiente secuencia: primero, la anastomosis de la cava supra hepática, después la infra hepática y posteriormente, la vena porta. La arteria hepática se anastomosa la mayoría de las veces a la hepática nativa, a nivel de la gastroduodenal.19
La última fase comprende la reperfusión del injerto, la reconstrucción biliar, normalmente realizada con una anastomosis colédoco-colédoco término terminal con uso o no de endoprótesis biliar o sonda en T.20
En nuestro Hospital, siempre la utilizamos y hasta el momento los resultados han sido favorables. Cuando no es posible realizar la anastomosis de esta manera, se procede a realizar una derivación biliodigestiva tipo Y de Roux. El procedimiento termina al corroborar una hemostasia meticulosa, colocar drenajes y proceder al cierre de la pared abdominal.12
En el caso presentado, utilizamos la técnica de piggy-back, en la cual se mantiene la vena cava inferior retrohepática in situ, a la cual se anastomosa la cava inferior del donante de manera latero lateral, lo que evita la necesidad de bypass venosos durante el procedimiento, permitiendo un mejor manejo hemodinámico, menor pérdida sanguínea y por consiguiente, menor requerimiento transfusional e incluso mejora en la sobrevida a largo plazo; el resto de la cirugía se realiza con los lineamientos comentados.21
Los cuidados posoperatorios inmediatos deben dirigirse en tres aspectos principales:
1. Vigilar la función hepática.
2. Atención a los probables sitios de sangrado.
3. Cuidados generales, manteniendo estabilidad hemodinámica, un adecuado control de líquidos y electrolitos, además de un adecuado soporte ventilatorio.18
Se pensará en una evolución favorable cuando el paciente se mantenga hemodinámicamente estable, tenga una adecuada recuperación del efecto anestésico, sus parámetros de coagulación se normalicen y en las PFH´s, las transaminasas tengan un patrón a la baja. Cualquier alteración en estos parámetros debe alertar al equipo de trasplante para buscar su causa.
Después de las primeras 24 horas, la vigilancia se centra en la adecuada función del injerto. Cuando ésta no es adecuada, suele manifestarse por la persistencia e incluso elevación en los niveles de transaminasas (arriba de 2 500 UI) y deberán buscarse complicaciones, que van desde lo vascular como trombosis de la arteria hepática o vena porta hasta obstrucción al flujo biliar o fugas.22
En el posoperatorio tardío, el rechazo, la infección, la obstrucción biliar o la recurrencia de la enfermedad de base pueden ser causas de disfunción del injerto.23,24 El rechazo agudo tiene un lugar preponderante y deberá siempre sospecharse, sobre todo cuando no se utilizó inmunosupresión de inducción. Se puede manifestar como alteraciones en las pruebas de funcionamiento hepático pero también como fiebre, ataque al estado general o ascitis, ocurre entre el día cuatro y el 14 de la evolución, disminuyendo su incidencia después de los tres meses. Se confirma mediante biopsia que muestra infiltrado inflamatorio mixto portal, asociado o no a lesión biliar microscópica y endotelitis.25
Previamente hacíamos referencia a que vigilar datos de rechazo, evitarlo mediante la terapia inmunosupresora y el conocimiento que se tiene en su manejo, son factores que han influido de manera favorable en la evolución de los pacientes trasplantados. El manejo inmunosupresor actualmente comprende terapia de inducción con preparaciones antilinfocitos (ejemplo, timoglobulina) o anticuerpos monoclonales antirreceptor CD25 (ejemplo, Basiliximab) al que se asocia un inhibidor de calcineurina (se prefiere tacrolimus por su metabolismo menos dependiente de excreción biliar) y esteroides (metilprendisolona de manera inicial y prednisona después), así como antiproliferativos como micofenolato de mofetilo. Todos estos medicamentos son en diferentes esquemas, la base del manejo inmunosupresor que es uno de los principales campos de investigación en trasplantes, y cada día se ensayan nuevos fármacos y esquemas que buscan efectividad y disminución de los efectos secundarios.26,27
Los cuidados a largo plazo se enfocan en el control de factores de riesgo que puedan condicionar: diabetes mellitus de nuevo inicio, dislipidemia, osteoporosis, obesidad, vigilancia de la función renal y del apego al tratamiento, así como los cuidados generales. Se realizan las detecciones correspondientes de las neoplasias más comunes cuando epidemiológicamente el paciente se encuentra en riesgo, o de aquellas que se han asociado a los tratamientos empleados. Se mantiene el monitoreo de la función del injerto y la calidad de vida de los pacientes.28
¿ Conclusión
El trasplante hepático es el "estándar de oro" en el tratamiento de los pacientes con insuficiencia hepática grave en todo el mundo. En sólo cuatro décadas los avances han sido impresionantes: se han mejorado las técnicas quirúrgicas, se optimizan las terapias inmunosupresoras, se reconocen y tratan mejor los eventos de rechazo, se han implementado programas de prevención y manejo de infecciones, contribuyendo todo esto a mejorar los resultados que hoy logran sobrevidas a un año mayores a 85% para los pacientes . Es un procedimiento al que cada día son más los enfermos, que tienen la oportunidad de acceder a él, aunque la falta de órganos para su disposición sigue siendo la principal limitante.
En el Hospital General de México, hemos trabajado para impulsar el programa de trasplante hepático que iniciado en el 2011, logró realizar el primero en ese mismo año, un trasplante exitoso que marcó una nueva era en nuestra Institución. Al momento son ocho ya los pacientes trasplantados con resultados satisfactorios. La adecuada coordinación del equipo multidisciplinario, los apoyos administrativos logrados por parte de las autoridades hospitalarias, así como la dedicación y entusiasmo del equipo de trasplantes, hacen que también ahora en nuestro Hospital, el trasplante hepático sea una opción viable para los pacientes.
¿ Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
¿ Financiamiento
Los autores no recibieron patrocinio para llevar a cabo este estudio.
¿ Agradecimientos
Agradecemos a todos los integrantes de la Unidad de Trasplantes, al equipo multidisciplinario y autoridades directivas del Hospital General de México, que colaboró intensamente para llevar a cabo el trasplante hepático en nuestra Institución. A los Dres. Alejandra Cícero Lebrija, Héctor Hinojosa Heredia, Diana Fabiola Fernández, Ángel Alejandro Luque Hernández, Aldo García Covarrubias, Cesar Hernández Aguilar, Enf. Gabriela Soto Roja, Juan Miguel Abdo Francis, Julio César Zavala Castillo, Mario Guzmán Gutiérrez y Francisco Erasmo Javier Yáñez Cortés.
Correspondencia:
Dr. S. Héctor Diliz Pérez.
Servicio de Trasplantes, Unidad 304-B,
Hospital General de México. Dr. Balmis N° 148,
Colonia Doctores, Delegación Cuauhtémoc,
C.P. 06726, México D.F., México.
Teléfono: 2789 2000, ext. 1253. Celular: (044 55) 5436 6574.
Correo electrónico: hdilizp@yahoo.com