El hombro congelado, también conocido como capsulitis adhesiva, es una condición común, con una fisiopatología muy poco entendida, caracterizada por una restricción funcional de los movimientos activos y pasivos del hombro, en dónde las imágenes radiográficas d e la articulación glenohumeral están prácticamente normales, excepto por la posibilidad de presencia de osteopenia o tendinopatía calcificada. En la mayoría de los casos es una enfermedad auto limitada, pero puede persistir por años e incluso no resolverse completamente. Por lo general, el diagnóstico es clínico, pero estudios complementarios de imagen y laboratorio ayudan a descartar otras patologías. Existen varias opciones de tratamiento (fisioterapia, corticoides, anti-inflamatorios no esteroideos, hidrodilatación, movilización bajo anestesia y cirugía), sin embargo, hay muy pocos estudios de buena calidad que los avalen.
Frozen shoulder, also known as adhesive capsulitis, is a common condition, with a poorly understood pathophysiology, that is characterized by functional restriction of both active and passive shoulder motion for which radiographs of the glenoh umeral joint are essentially unremarkable, except, for the possible presence of osteopenia or calcified tendinopathy. It is often self-limited, but it can persist for years and in some cases may never fully resolve. The diagnosis is usually clinical, although, imaging and laboratory studies may help to rule out other pathologies. There are several treatment options (physical therapy, corticosteroids, nonsteroidal anti-inflammatory drugs, hydrodilatation, mobilization under anesthesia and surgery), however, there are few studies with high quality evidence to endorse them.
El hombro congelado, también llamado capsulitis adhesiva, periatritis escapulohumeral o capsulitis fibrótica1, es una condición caracterizada por una restricción funcional de los movimientos activos y pasivos del hombro, en dónde las imágenes radiográficas de la articulación glenohumeral están prácticamente normales, excepto por la posibilidad de presencia de osteopenia o tendinopatía calcificada2. Esta patología tien 2 al 5% en la población general, presentándose más mujeres que en hombres, en edades entre 40 y 60 años1.
AnatomíaLa principal articulación del hombro es la glenohumeral, la cual corresponde a una articulación sinovial de tipo enartrosis. Esta presenta la mayor movilidad en el cuerpo humano, pero al mismo tiempo es la más inestable. Se compone por: la cabeza humeral, rodete glenoideo o labrum de la cavidad glenoidea de la escápula, ligamentos (glenohumerales, coracoacromial y transverso del húmero), manguito rotador (músculos supraespinoso, infraespinoso, subescapular y redondo menor), tendón de la cabeza larga del bíceps y la cápsula articular3.
FisiopatologíaSe cree que el pr oceso fisiopatológico involucra inflamación sinovial y fibrosis de la cápsula atricular4. Mediante muestras histopatológicas se ha constatado la presencia de hiperplasia sinovial, fibrosis capsular, neovascularización con incremento en la celularidad de fibroblastos y miofibroblastos, glicosilación y entrecruzamiento de colágeno. A nivel sistémico se ha detectado un incremente en citoquinas como Factor de Necrosis Tumoral Beta (TN F β) y Factor de Crecimiento derivado de Plaquetas (GFPD), además de una expresión anormal de inhibidores de metaloproteinasas5.
ClasificaciónEn ésta revisión se adapta la clasificación empleada por Zuckerman et al.2 (fig. 1):
- •
Primario: no se identifica la causa de base.
- •
Idiopático: por desequilibrios hormonales, inmunológicos y/o biomecánicos.
- •
Secundario: existe una etiología de base o una condición asociada puede ser identificada.
- •
Intrínseco: limitación del RO M en asociación a tendinopatías y pinzamiento.
- •
Extrínseco: alteración remota al hombro (fractura de húmero o clavícula, artritis acromioclvicular, enfermedad de Dupuytren, etc.).
- •
Sistémico: en asociación a patologías sistémicas (diabetes mellitus tipo 2, hiper/hipotiroidismo, anemia, etc.)
- •
Historia natural
- •
Se describe un continuo de 3 fases6 (fig. 2):
Figura 2.Continúo de fases en hombro congelado
“Adaptada de Hsu J et al.1.”
(0.04MB). - •
Fase 1 (congelación): aparece una rigidez involuntaria progresiva, además de dolor insidioso con exacerbación nocturna. Se ha documentado una duración entre 2 a 9 meses7.
- •
Fase 2 (congelado): máximo periodo de rigidez, con disminución de la intensidad del dolor. Existe atrofia muscular. Presenta una duración entre 4 a 12 meses.
- •
Fase 3 (descongelación): incrementa el rango de movimiento articular (ROM) y el dolor sigue disminuyendo en intensidad. Con una duración entre 5 a 12 meses.
- •
El promedio de duración de ésta enfermedad es entre 1 a 3.5 años, afectando frecuentemente al hombro contralateral a los 6-7 meses de iniciado los síntomas del primer hombro1.
Esquema de clasificación propuesta
“Adaptada de Zuckerman J, Rokito A2.”
El principal síntoma es la aparición de una rigidez progresiva, los pacientes ya no pueden realizar actividades cotidianas como peinarse o tomar objetos de estantes superiores. Además, puede aparecer dolor en la zona de inserción del deltoides, de inicio insidioso, intensidad severa, el cual aumenta en la noche (el paciente no puede dormir del lado lesionado). Es importante consignar antecedentes de trauma, cirugías previas o inmovilizaciones6.
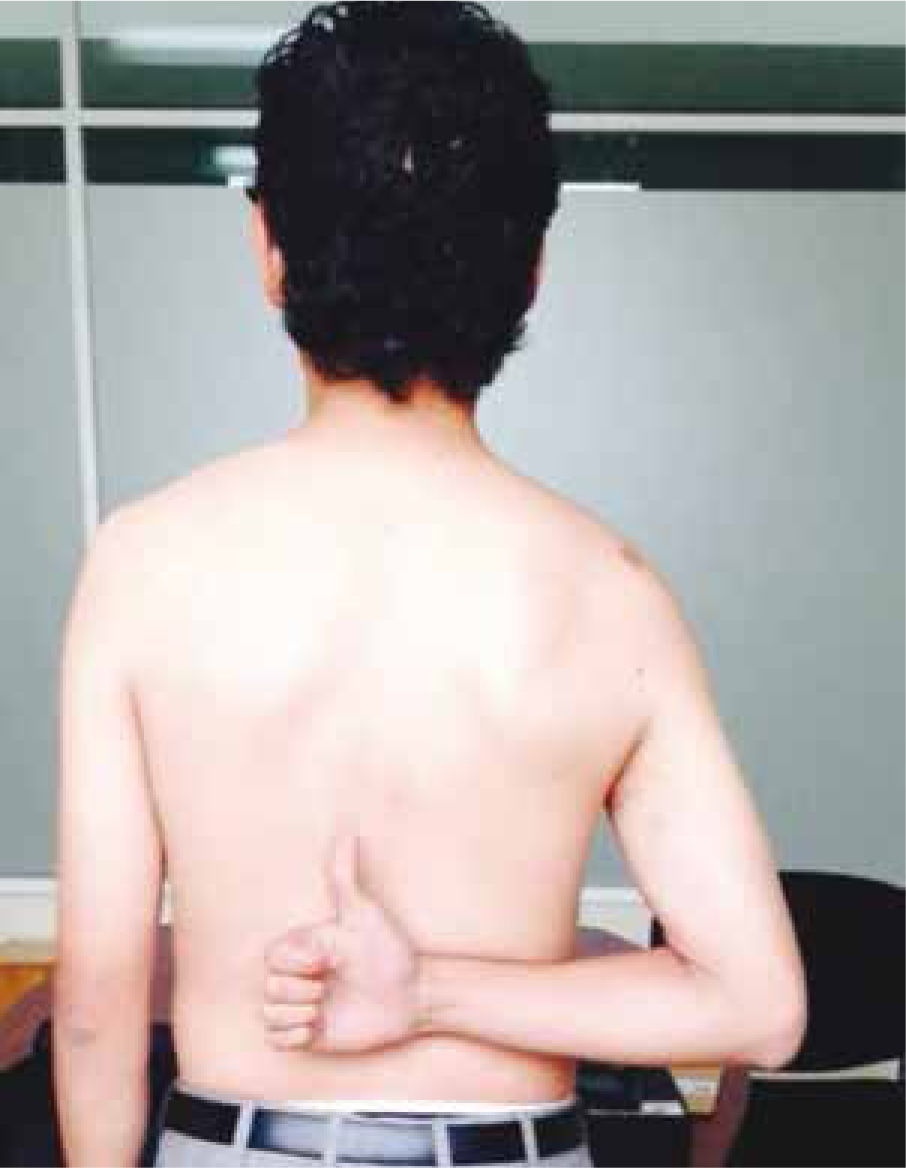
Examen FísicoDestaca una marcada atrofia muscular del lado afectado. Se desencadena dolor difuso a la palpación en inserción deltoídea, cápsula anterior y cápsula posterior. Si hay dolor focal se debe pensar en otra patología. La clave para la presunción diagnóstica es la pérdida ROM tanto activo como pasivo a la flexión, abducción, rotación externa e interna (figs. 3-5), además de la presencia de un tope al movimiento pasivo. Pueden coexistir movimientos escapulares anormales (disquinesia escapular). Teóricamente, la fuerza se mantendría conservada ya que no se afectan los estabilizadores dinámicos, pero en ocasiones no existe RO M suficiente para realizar un test de fuerza. La infiltración con lidocaína permite diferenciar otras patologías dolorosas que limitan el rango articular8.
Según la presunción diagnóstica se solicitan exámenes imagenológicos, principalmente para descartar otras patologías. Las radiografías de hombro en visión anteroposterior, lateral y zanca evalúan el componente óseo. En tanto que el ultrasonido y la resonancia magnética nuclear nos detallan las estructuras blandas de la misma zona6.
También es útil solicitar exámenes hematológicos (glicemia, TSH, hormona T4 libre, VHS) en búsqueda de enfermedades sistémicas8.
DiagnósticoEs usualmente de presunción clínica, pero el diagnóstico definitivo es intraoperatorio o artroscópico.
Diagnóstico diferencialOtras condiciones que deben considerarse en un paciente que presenta rigidez y dolor articular de hombro son: atropatía acromioclavicular, enfermedades autoinmunes, tendinopatía bíceps, discopatía cervical, osteoartritis glenohumeral, neoplasma, trastorno de manguito rotador y bursitis. La tabla 1 muestra el detalle de éstas patologías, que pueden imitar al hombro congelado, pero también pueden aparecer concomitantemente8.
Diagnósticos diferenciales hombro congelado
| Condición | Anamnesis | Examen Físico | Ex. Complementarios |
|---|---|---|---|
| Artropatía Acromioclavicular | Sobre articulación acromioclavicular (superior); sobreuso (pitcher, halterofilia) | Dolor a la palpación puntual Cross arm (+).ROM mantenido | Radiografía |
| Enfermedad Autoinmune (LES, AR) | Afectación multisistémica. Poliarticular | Rash malar.Sinovitis en otras articulaciones | Anticuerpos antinucleares. Factor Reumatoide |
| Tendinopatía Bíceps | Localización anterior | Dolor a la palpación sobre el tendón de la cabeza larga del bíceps.Speed (+)Yergason (+) | RMN |
| Discopatía Cervical | Localización posterior Parestesias | ROM cervical limitado; dolor a la movilización cervical activa; debilidad de mano | Radiografía. RMN |
| OA Glenohumeral | Historia de trauma de hombro o cirugía; edad avanzada | Similar a hombro congelado; atrofia de cintura escapular | Radiografía |
| Neoplasma | Fiebre, sudoración nocturna, baja de peso; disnea y tos (Tumor de Panacoast) | Similar a hombro congelado | Radiografía. RMN |
| Trastorno Manguito Rotador | Sobreuso; localizado anterior y lateral | ROM pasivo conservado; arco doloroso; Hawkins (+); Neer (+) | RMN |
| Bursitis Subacromial o Subdeltoidea | Sobreuso | ROM pasivo preservado | Infiltración LidocaínaRMN |
“Adaptada de Ewald A.8.” LES: lupus eritematoso sistémico; AR: artritis reumatoide; OA: osteoartritis; ROM: rango de movimiento articular; RMN: resonancia magnética nuclear.
Lo primero es la educación al paciente, en donde se le describen las fases de ésta enfermedad y se le clarifica que el RO M mejora, pero puede no volver a la normalidad. En cuanto a las opciones farmacológicas, los antiinflamatorios no esteroideos (AINE) no tienen evidencia bibliográfica de efectividad ya que nunca han mostrado mejora funcional ni de dolor en relación al placebo. Por parte de los corticoides, existen 2 vías de administración: vía oral (40-60mg por 1 a 2 días, 10mg por 4-6 días) ha demostrado disminuir el dolor e incrementar el ROM hasta 6 semanas, pero al mismo tiempo existe los riesgos propios de este tipo de medicamentos (rotura tendinosa, necrosis grasa, alteración de PA y glicemia)8 y mediante Infiltración subacromial (40mg metilprednisolona + 9ml de lidocaína al 1%) se han obtenido mejores resultados que vía oral y se considera una técnica segura y efectiva9.
Además se agrega fisioterapia con ejercicios de RO M a tolerancia progresivos y estiramientos pasivos. La opción más tradicional corresponde a ejercicios con peso y movimientos pendulares. Por parte de los agentes físicos como ultrasonido e iontoforesis, no existe evidencia que avale su uso2,10.
Otras técnicas consideraras dentro del manejo conservador son la hidrodilatación y la movilización bajo anestesia (MUA en inglés). La primera consiste en generar una dilatación de la cápsula articular mediante suero salino bajo ultrasonido, en ocasiones se agregan corticoides; esto genera una distención y ruptura de la cápsula con mejoras sintomáticas de 6 a 12 semanas. La segunda está indicada a los 6meses de fracaso en el tratamiento, en donde se anestesia al paciente y se realizan movilizaciones del hombro en todos los planos hasta escuchar el desgarro de la cápsula. Hasta ahora la hidrodilatación presenta mejores resultados que la MUA, la cual requiere de mayor evidencia8,11,12.
QuirúrgicoLa opción quirúrgica se considera a las 6 a 12 semanas de un tratamiento conservador fallido. La técnica más utilizada es una liberación capsular artroscópica, por su parte la técnica abierta es rara, ya que puede generar bridas8.
Resumen de evidenciaEn la tabla 2 se muestra el estado de la evidencia actual para las diversas medidas terapéuticas del hombro congelado.
Recomendaciones para la práctica clínica en hombro congelado según su nivel de evidencia
| Recomendación Clínica | Evidencia Referencia | |
|---|---|---|
| Paracetamol, AINE y fisioterapia son usados comúnmente para tratar el hombro congelado. Sin embargo no hay evidencia de alta calidad que lo apoye. | B | 10, 13, 14 |
| Corticoides orales proveen una mejora a corto plazo en términos de dolor y RO M, pero el efecto no se extiende más allá de 6 semanas. | B | 15,16 |
| Comparado con la vía oral, la infiltración subacromial con corticoides provee mejores resultados a corto plazo en dolor y RO M en pacientes con hombro congelado primario. Sin embargo su efecto no se extiende más allá de 6 semanas. | B | 13, 17, 18 |
| La hidrodilatación radiográficamente guiada, con o sin corticoides, proporciona beneficios a corto plazo. Su efectividad es similar o superior a la manipulación bajo anestesia, y su riesgo es menor. | B | 11, 12 |
| La acupuntura puede ser útil en el tratamiento del dolor de hombro, pero se necesitan más estudios antes de recomendarla para el hombro congelado. | B | 19 |
“Adaptada de Ewald A.8.” Resumen de evidencia. A: consistente, evidencia orientada al paciente de buena calidad; B: inconsistente o evidencia orientada al paciente limitada; C: consenso, práctica usual, opinión de experto o serie de casos. Para información del nivel de evidencia según SORT ir a www.aafp.org/afpsort.xml.
No se recibió financiamiento para la realización de éste documento.
Conflicto de interesesLos autores no declaran conflicto de interés.