Cuatro de las 6 principales causas de discapacidad son originadas por una enfermedad mental, la depresión es la tercera causa de la carga global de las enfermedades, 1.8 millones murieron por el alcohol en el año 2000.
ObjetivoMostrar la importancia del diagnóstico oportuno de trastorno por déficit de atención e hiperactividad (TDAH) y depresión con el abuso de sustancias.
Método y materialesSe aplicaron 193 encuestas, que incluían el itinerario de depresión de Beck y ASRS-18 para TDAH en el adulto.
ResultadosEl 84.93% de los pacientes resultaron positivos para TDAH, depresión o ambos, el 46% habían sido influidos por un consumidor de sustancias y el 56.16% fueron víctimas de abuso físico, emocional o sexual.
ConclusionesEl diagnóstico oportuno de TDAH o depresión puede llegar a disminuir en al menos un 50% la incidencia de las adicciones, así como el riesgo y la prevalencia de las recaídas.
Four out of the 6 leading causes of disability are caused by mental illness, and depression is the third leading cause of the global burden of disease, and 1.8 million died due to alcohol in the year 2000.
ObjectiveTo show the importance of early diagnosis of attention deficit disorder and hyperactivity disorder (ADHD) and depression with substance abuse.
Methods and materialsA total of 193 patients completed questionnaires, including the Beck Depression itinerary and ASRS-18 for ADHD in adults.
ResultsA large majority (84.93%) of the patients tested positive for ADHD, depression or both, and 46% had been influenced by a substance user, with 56.16% victims of physical, emotional, or sexual abuse.
ConclusionsEarly diagnosis of ADHD or depression can decrease the incidence of addictions by at least 50%, as well as the risk and prevalence of relapses.
La Organización Mundial de la Salud define la salud mental como el estado de bienestar que permite a los individuos realizar sus habilidades, afrontar el estrés normal de la vida, trabajar de manera productiva y fructífera, y hacer una contribución significativa a sus comunidades. No obstante, en la mayor parte del mundo, ni remotamente se le atribuye a la salud mental y los trastornos mentales la misma importancia que a la salud física. Por el contrario, la salud mental ha sido objeto de abandono e indiferencia1, discriminando, estigmatizando, aislando, abusando e incluso exterminando a aquellos que la padecen.
Actualmente, cerca de 450 millones de personas están afectadas por un trastorno mental o de la conducta. De acuerdo con la Carga Global de las Enfermedades 2001 de la Organización Mundial de la Salud (la carga global de las enfermedades es un indicador único para medir el impacto de las pérdidas mortales y no mortales de las enfermedades y los accidentes en las personas, para orientar la toma de decisiones por medio de la priorización e inversión económica en salud)2, el 33% de los años vividos con discapacidad son causados por los trastornos neuropsiquiátricos, el 2.1% debido a lesiones autoinfligidas. Solo el trastorno de depresión unipolar causa el 12.15% de discapacidad y constituye la tercera causa contribuyente a la carga global de las enfermedades. Cuatro de las 6 causas más frecuentes de años vividos con discapacidad son la depresión, los trastornos debidos al uso de alcohol, la esquizofrenia y el trastorno bipolar. Cerca de un millón se suicidan cada año, alrededor de 25 millones de personas sufren de esquizofrenia, 38 millones están afectados por la epilepsia, y más de 90 millones sufren de trastornos causados por el uso de alcohol y las drogas.
Dada la prevalencia de los problemas de salud mental y de la dependencia de sustancias en adultos y jóvenes, el costo de los problemas de salud mental en países desarrollados se estima en el 3-4% del producto nacional bruto. Más aún, las enfermedades mentales cuestan a las economías nacionales varios miles de millones de dólares, tanto en términos de gastos incurridos directamente como en la pérdida de la productividad. El costo promedio anual, incluyendo costos médicos, farmacéuticos y por discapacidad, para trabajadores afectados por depresión puede llegar a ser 4.2 veces más alto que el incurrido por un asegurado típico.
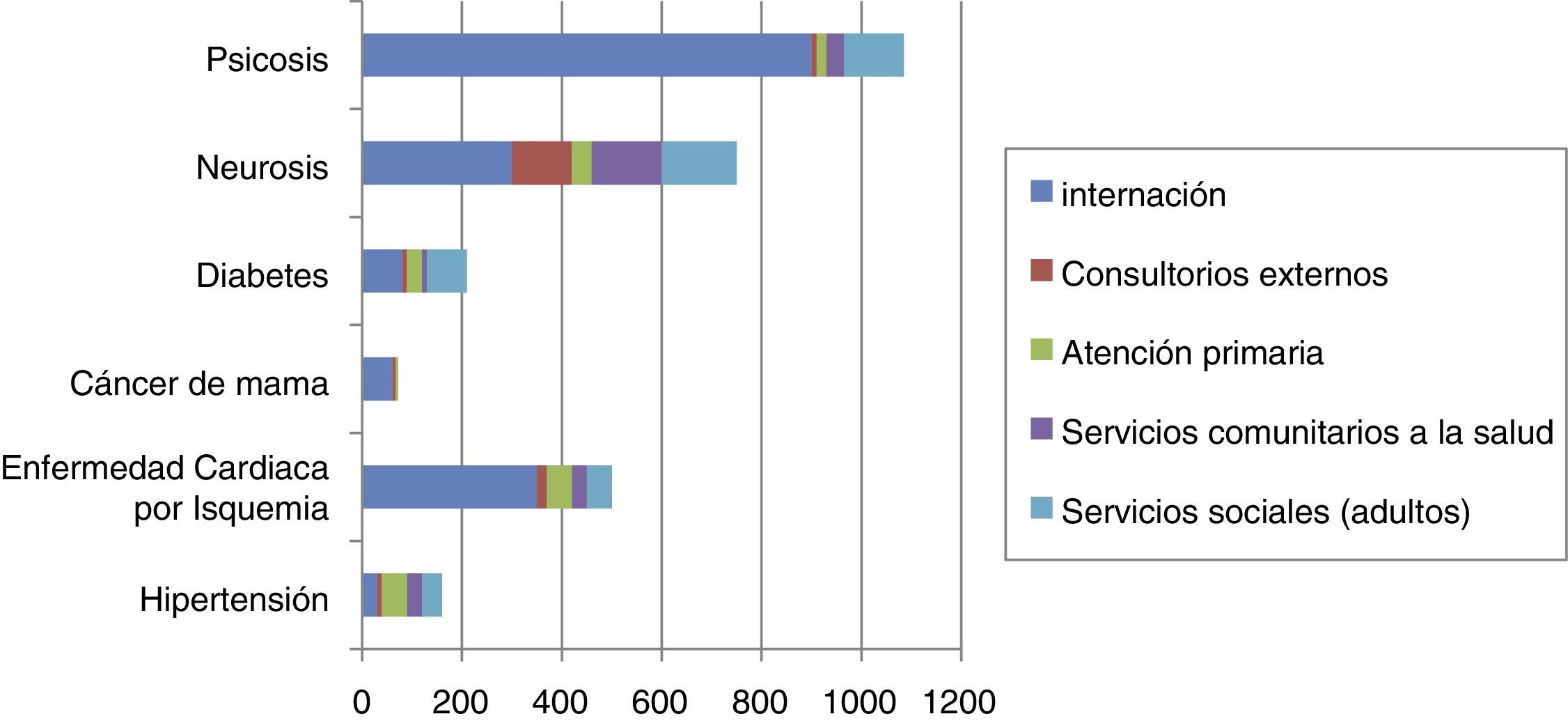
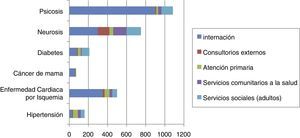
En México el producto nacional bruto es de 1,971 billones de dólares3, idealmente esto correspondería a 59.13 millones de dólares; el presupuesto asignado a la salud en el 2015 fue de 134,847,592,069 pesos4 (86,958,613,841 dólares), de los cuales un 2% es orientado a la salud mental; de este monto, se destina el 80% a la operación de los hospitales psiquiátricos5, por lo que la inversión es insuficiente, en especial si se compara con el costo de enfermedades crónicas (fig. 1).
Carga de las enfermedades en el Servicio Nacional de Salud 1996 (en millones de libras esterlinas)
Se observa el total del costo de las enfermedades incluyendo las variables que se encuentran en el costado derecho. Se observa que el costo de una enfermedad mental (psicosis y neurosis) es más del doble que el de diabetes mellitus o hipertensión, y que casi todo el gasto está relacionado con los costos de internamiento, que no se invierte en la prevención o en la atención primaria.
Así que, como se ha demostrado con otras enfermedades, la prevención es una solución, ya que el gasto generado puede ser invertido en otras situaciones, además de que mejoraría el desarrollo del país y disminuiría la pobreza.
Sin embargo, existe una brecha considerable entre las necesidades de atención de los trastornos mentales y los recursos disponibles. En países desarrollados, que cuentan con sistemas de atención bien establecidos, entre el 44 y el 70% de las personas con trastornos mentales no reciben tratamiento. En los países en desarrollo estas cifran son aún mucho más sorprendentes y llegan casi al 90%.
Para mostrar cómo el consumo de alcohol y de drogas afecta a la salud se incluye la figura 2.
Para prevenir las comorbilidades y daños que el abuso de sustancias ocasiona es necesario enfocarnos en el paciente, y en ver qué es lo que origina el abuso; por eso se intenta averiguar si hay alguna enfermedad mental que si hubiera sido detectada a tiempo se podría haber evitado que el paciente consumiera sustancias, y para esto es necesario ver qué efecto causa cada droga, ya que el efecto de esta proporciona alivio a la persona.
La droga más estudiada por ser de las más antiguas es el alcohol, es la sustancia psicoactiva más consumida en el mundo. El alcohol etílico también conocido como etanol, alcohol vínico y alcohol de melazas, es un líquido incoloro y volátil de olor agradable, que puede ser obtenido por 2 métodos principales: la fermentación de los azúcares y un método sintético a partir del etileno. La fermentación de los azúcares es el proceso más común para su obtención a partir de macerados de granos, jugos de frutas, miel, leche, papas o melazas, utilizando levaduras que contienen enzimas catalizadoras que transforman los azúcares complejos en sencillos y a continuación en alcohol y dióxido de carbono. El 70% se absorbe principalmente en la primera porción del intestino delgado, en el estómago el 20% y en colon el 10%. El 98% del etanol absorbido realiza su proceso de biotransformación en el hígado, con una velocidad de 10ml/h, utilizando para ello 3 vías metabólicas: vía de la enzima alcohol deshidrogenasa, vía del sistema microsómico de oxidación y vía de las catalasas. Aunque el alcohol llega a tener influencia en varios sistemas nos enfocaremos en el sistema nervioso central. Una vez biotransformado, ejerce acción sobre el neurotransmisor GABA, aumentando la conductabilidad del ion cloro, mecanismo este responsable de la depresión primaria en la intoxicación aguda. La aparente estimulación psíquica inicial se produce por la actividad incoordinada de diversas partes del encéfalo y por la depresión de los mecanismos inhibidores del control por acción gabaérgica. Reacciona con otros neurotransmisores cerebrales como dopamina, norepinefrina y serotonina, dando lugar a sustancias denominadas tetrahidroisoquinolinas y betacarbolinas. Disminuye el recambio de serotonina en el sistema nervioso central. Tanto el etanol como el acetaldehído producen disminución de las concentraciones de noradrenalina y serotonina en el sistema nervioso central, llevando a diferentes síndromes clínico-neurológicos característicos del alcoholismo crónico. Su primera acción depresiva la realiza en partes del encéfalo que participan en funciones integradas. Deprime tanto centros inhibitorios como excitatorios. Los primeros procesos mentales afectados son los que dependen del aprendizaje y la experiencia previa, luego se alteran la atención, la concentración, el juicio y la capacidad de raciocinio. A medida que la intoxicación se hace más avanzada esta primera fase se continúa con deterioro general y cambios cognitivos mayores6.
La siguiente droga considerada es el cigarro, específicamente la nicotina que es la que causa el efecto adictivo. La nicotina es un alcaloide natural que está presente en las hojas de tabaco. La nicotina es una sustancia que se absorbe fundamentalmente a través de los pulmones (de un 79 a un 90%) y en menor medida a través de la mucosa bucal y plexos sublinguales (4-40%) y de la piel, siendo en este caso la absorción variable y dependiente de varios factores, como la temperatura y el pH cutáneos, el grado de humedad y de higiene personal, etc. Se absorbe rápidamente por la mucosa nasal, oral y respiratoria, llegando al cerebro donde están los receptores al cabo de unos 7seg. Esta relación casi inmediata entre la inhalación del humo y su efecto a nivel cerebral es uno de los factores que contribuye al alto poder adictivo de la nicotina. La vida media de la nicotina es de 2h, la mayor parte se metaboliza en el hígado, transformándose en uno de sus metabolitos inactivos (la cotinina). En el momento en el que aparece la nicotina, los receptores se activan, produciéndose la despolarización de las neuronas y se dispara un potencial sináptico. Este proceso tiene lugar en toda la masa cerebral y conlleva múltiples consecuencias. Se activan neuronas dopaminérgicas del área tegmental ventral mesencefálica, particularmente las que se proyectan mediante el haz prosencefálico medial al núcleo accumbens, núcleo principal del sistema de recompensa. Según las teorías actuales, esta activación dopaminérgica sirve como refuerzo para repetir el comportamiento que ha motivado esta liberación de dopamina, es decir, fumar y las conductas asociadas al hecho de fumar. Por otro lado, también comienza la desensibilización de receptores, lo que provoca que disminuya el efecto si se fuman más de 2cigarrillos seguidos. Al desencadenarse la desensibilización comienza también el fenómeno de tolerancia a próximos cigarrillos. Cuando la nicotina desaparece del cerebro, el exceso de receptores va a resultar en una excesiva excitabilidad del sistema colinérgico-nicotínico en el fumador, lo que provoca una sensación de malestar y nerviosismo y contribuye a que el fumador necesite el siguiente cigarrillo7.
El grupo de los alucinógenos incluye marihuana, dietilamida de ácido lisérgico, peyote, entre otros; cada uno tiene un mecanismo de acción único aunque tienen en común el efecto que causan y que su efecto está relacionado con la serotonina. Como su nombre indica, son drogas que producen alucinaciones, es decir, ocasionan una distorsión profunda de la percepción de la realidad; van desde el aumento de la intensidad subjetiva de las percepciones –formas, colores, sonidos, sensaciones táctiles– hasta verdaderas distorsiones ilusorias no solo de formas y colores, sino también del espacio y el tiempo. Al respecto, ningún tipo de droga posee efectos tan imprevisibles. Parecen depender de factores como el estado mental, estructura de la personalidad, actitud previa y expectativas del sujeto, y contexto ambiental8.
Los estimulantes son las anfetaminas, cocaína, éxtasis. La cocaína actúa bloqueando la reabsorción de la dopamina, de la noradrenalina y de la serotonina. Este mecanismo tiene como efecto euforia (por la dopamina), sensaciones de la confianza (por la serotonina), y energía (por la noradrenalina). Las anfetaminas actúan principalmente mediante un aumento en la concentración de dopamina en la hendidura sináptica, reduciendo la reabsorción de la dopamina, y mediante la excitación de las neuronas sensibles a la dopamina. Las anfetaminas permiten combatir la fatiga, ayudando al mantenimiento de la atención durante periodos de tiempo prolongados. El éxtasis (MDMA) actúa simultáneamente como estimulante y como alucinógeno. La persona puede experimentar aumentos de energía y euforia. El estímulo de los receptores nicotínicos incrementa la secreción de dopamina. La alta concentración de dopamina contribuye al desarrollo de la dependencia de la nicotina. La nicotina produce sensaciones del placer, como la cocaína, y es altamente adictiva, como la heroína. El efecto estimulante de la cafeína viene de su acción en los receptores de la adenosina y en la glándula pituitaria para secretar las hormonas, permitiendo la liberación de más adrenalina y aumentando el nivel de vigilancia. Los fuertes efectos nocivos del uso excesivo de estimulantes son manifestados por la paranoia, el desasosiego, la irritabilidad y la agresividad9.
Finalmente, el último grupo de drogas referido es el de los depresores, opioides, barbitúricos, benzodiacepinas, heroína, de igual forma tienen diferentes mecanismos de acción pero son una sustancia química que ralentiza la actividad del sistema nervioso central. Los depresores son utilizados en medicina como ansiolíticos, analgésicos, sedantes o somníferos10.
Por eso, el principal objetivo del estudio es observar y mostrar si el paciente con alguna adicción tiene una enfermedad detonante, ya sea depresión o hiperactividad o déficit de atención, ya que las drogas pueden ser una automedicación para calmar su patología de base.
Métodos y materialesSe realizó un estudio observacional descriptivo transversal en el que se aplicó una encuesta a 193 pacientes en rehabilitación, la cual incluía una hoja con respuestas de opción múltiple para elegir de qué sustancia son consumidores, si han sido víctimas de abuso, y si alguien en su familia es un consumidor de alguna sustancia y cuál sustancia.
Anexado a lo anterior se incluyó el inventario de depresión de Beck (BDI-II). Es el instrumento de autoinforme más utilizado internacionalmente para cuantificar los síntomas depresivos en poblaciones normales y clínicas, tanto en la práctica profesional como en la investigadora. En el ámbito profesional, diversos estudios han llegado a la conclusión de que el BDI-II es sin duda el instrumento más popular a nivel internacional para identificar a sujetos depresivos subclínicos en los estudios de validación de los modelos de depresión.
El BDI-II consta de 21 ítems para evaluar la intensidad de la depresión. En cada uno de los ítems el sujeto tiene que elegir aquella frase entre un conjunto de 4 alternativas, siempre ordenadas por su gravedad, que mejor se aproxima a su estado medio durante la última semana incluyendo el día en que completa el inventario. Cada ítem se valora de 0 a 3 puntos en función de la alternativa escogida. La puntuación total de los 21 ítems varía de 0 a 63. En el caso de que el sujeto elija más de una alternativa en un ítem dado, se considera solo la puntuación de la frase elegida de mayor gravedad. Finalmente, la pérdida de peso solo se valora si el sujeto indica no estar bajo dieta para adelgazar. En el caso de que lo esté, se otorga una puntuación de 0 en el ítem11. Últimamente se suman los valores: si el resultado es 0-13 se considera sin depresión, de 14-19 depresión leve, de 20-28 depresión moderada y de 29-63 depresión severa.
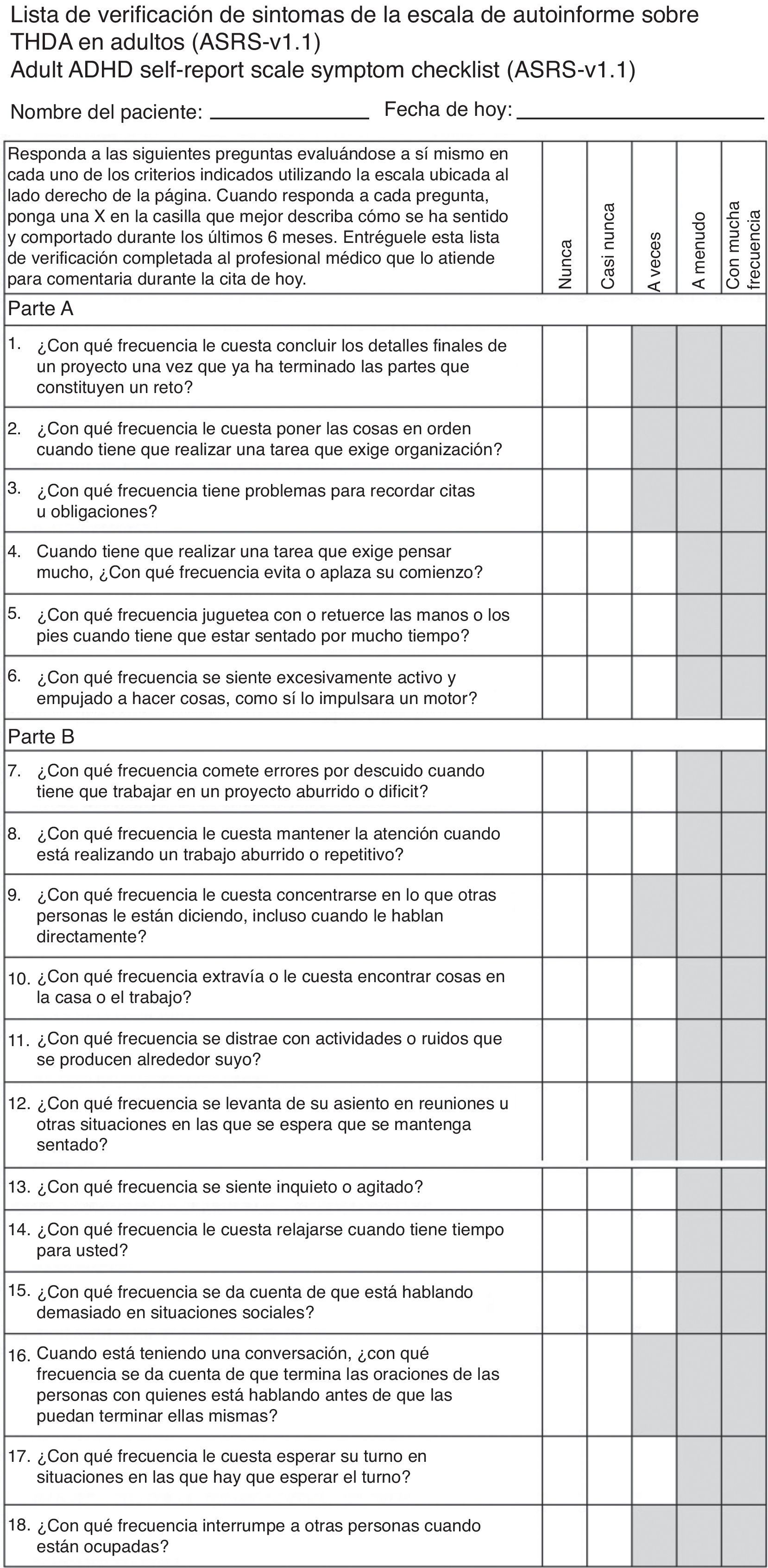
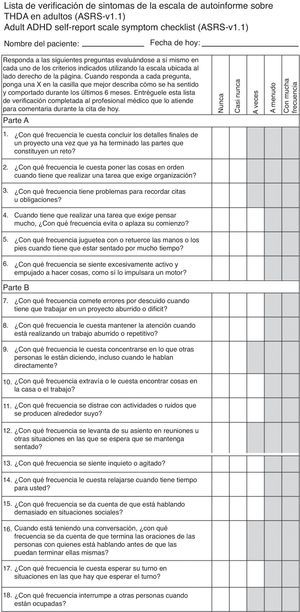
De igual forma se utilizó el Adult ADHD Self-Report Scale de 18 preguntas (ASRS 18) se desarrolló en conjunto con la organización Mundial de la salud y el Grupo de trabajo de trastorno por déficit de atención e hiperactividad (TDAH) en el adulto (conformado por Lenard Adler, de la universidad de medicina de Nueva York, Ronald Kessler y Tomas Spencer de la universidad de Medicina de Harvard). Este consiste en una lista de chequeo acerca de los síntomas los cuales están basados en los criterios diagnósticos del Diagnostic and Statistical Manual-IV (fig. 3)12. Las respuestas del paciente junto con una calificación positiva necesitan una evaluación clínica y valoración por un profesional. El test dura 5min y da una calificación inmediata13.
Para evaluarlo se da una calificación del 0 al 4 siendo 0 «nunca» y 4 «con mucha frecuencia», si el paciente marca la casilla en color gris de la puntuación correspondiente. Por ejemplo en la pregunta «¿Con qué frecuencia le cuesta concluir los detalles finales de un proyecto una vez que ha terminado las partes que constituyen un reto?» si el paciente contesta «a veces» se da una calificación de 2, y si contesta «con mucha frecuencia» se da 4; al final se suman y si el valor es mayor de 24 se considera indicativo, de 17-23 probable y necesitan confirmación psiquiátrica, menor de 17 es poco probable que lo padezca.
Una vez obtenidos los datos se procedió a cuantificar cuántos pacientes consumían cada sustancia, cuántos habían sido víctimas de abuso y se clasificaron en tipo de abuso; además, ulterior a calificar el ASRS 18 y BDI-II, se colocaron en grupos (grupo 1: TDAH indicativos; grupo 2: depresión (moderada y severa); grupo 3: probable TDAH; y grupo 4: TDAH y depresión) y se cuantificó qué tipo de sustancia era ingerida según cada enfermedad.
Los porcentajes fueron obtenidos acorde al número total de pacientes encuestados, con los datos ya cuantificados.
ResultadosSe correlacionó la escolaridad con el número de drogas que se consumen, siendo en promedio 2.6 para desescolarizados, 3.7 para aquellos con educación primaria, 3.4 con educación secundaria, 3.5 con preparatoria y 2.75 para aquellos con licenciatura.
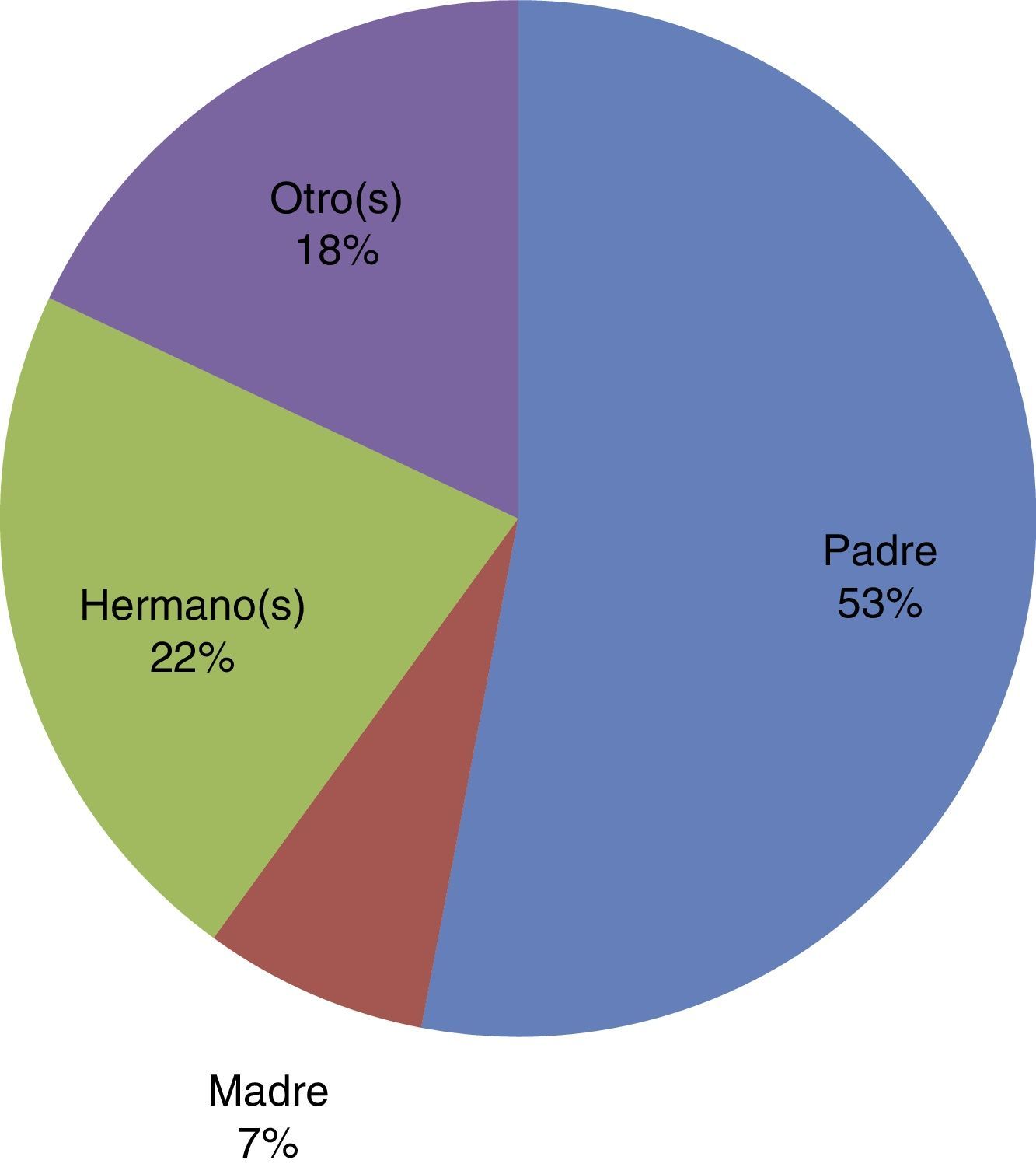
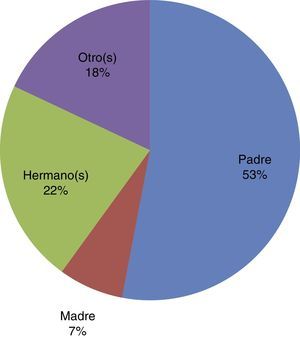
Hay que considerar que los factores de riesgo son sumamente influyentes en la adicción; el 46% estuvo en contacto con alguien que consumía de forma regular una sustancia en el hogar (fig. 4), de las sustancias consumidas el 61.7% fueron drogas legales (alcohol y cigarro), 11.7% ilegales (p. ej., marihuana), y el 26.4% eran drogas legales e ilegales.
Contactos consumidores de sustancias en el hogar
Siempre se ha considerado el ambiente en el hogar como la principal influencia para el consumo de sustancias, aunque menos de la mitad del grupo de estudio mostró tener un contacto que consumiera sustancias de forma regular; se observa que el padre es el que más influye, seguido por otros (amigos, primos, tíos), casi una cuarta parte fueron los hermanos los que consumían y la madre solo un 7%.
También se interrogó acerca de antecedente de abuso físico, sexual y emocional. El 56.16% fueron víctimas en algún momento; de estos, el 7.31% sufrieron abuso sexual, el 17% abuso físico, el 31.7% abuso emocional y el 43.9% 2 o más tipos de abusos; primordialmente estos fueron realizados por un familiar, siendo el 36.5%, después por un desconocido, el 34.14%, por un amigo o conocido el 12.1%, y el 17% fue victimizado por más de un grupo.
De los 193 aplicados, el 84.93% obtuvo alguna alteración, del 100% de los pacientes el 20.54% obtuvo un resultado positivo para TDAH, el 16.4% con probabilidad de TDAH, el 34.24% con depresión (moderada y severa) y el 13.69% con TDAH y depresión.
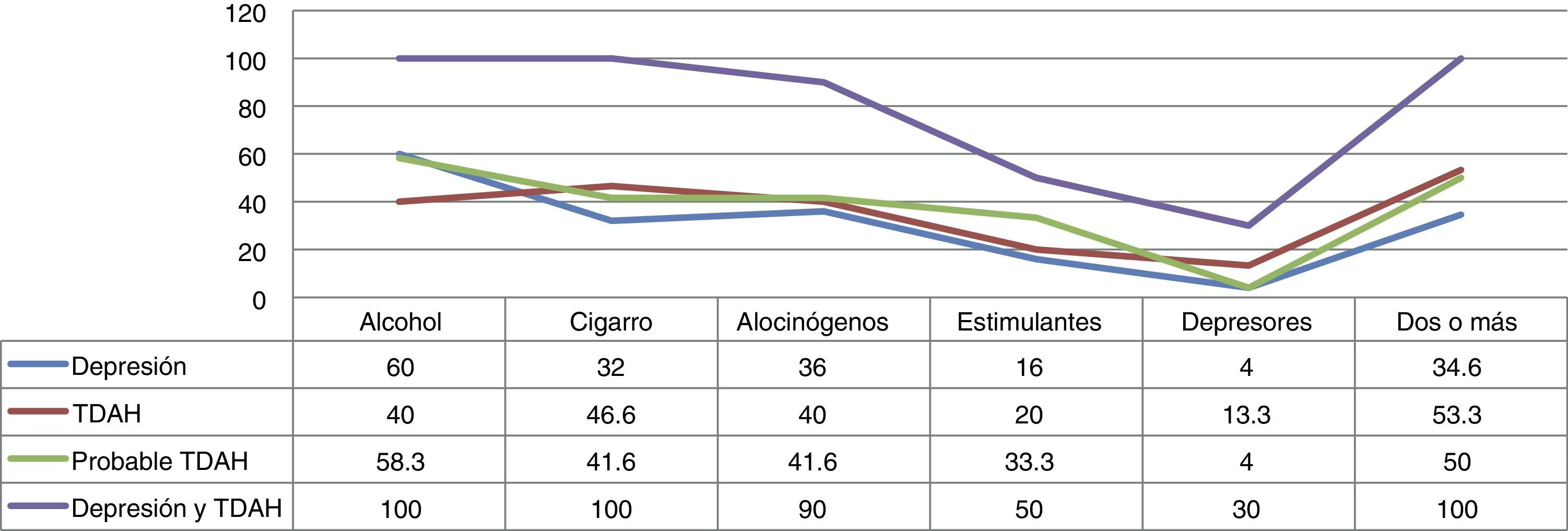
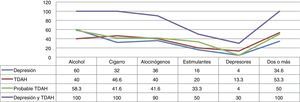
Se relacionó la enfermedad con la sustancia consumida (fig. 5).
Correlación de droga consumida con TDAH, depresión y probable TDAH
Las dolencias individuales consumen consistentemente la misma cantidad de sustancias, siendo el paciente con depresión el mayor consumidor de alcohol, mientras que los pacientes con TDAH, prefieren el cigarro y los depresores, y con probable TDAH los estimulantes. De estos, los que consumen 2 o más sustancias son alrededor de la mitad.
Durante mucho tiempo se ha considerado que los principales factores de riesgo asociados con las adicciones se deben a características de la conducta o a los antecedentes del paciente, se considera que hay mayor riesgo en un medio precario y en falta de educación, pero se observa que no hay una diferencia significativa entre los que no tienen educación alguna con los de nivel superior en cuanto al número de sustancias ingeridas.
De igual manera la influencia de un medio externo tiene una relevancia mayor, ya que el 46% sí recibieron el estímulo por otro consumidor, en especial de la figura paterna.
Llama la atención el hecho de que el 56.16% de los pacientes han sido víctimas de abuso, en especial porque últimamente se ha dado más enfoque de prevención en las escuelas, con las llamadas campañas «anti-bullying», así que eso nos deja expectantes a 10 años, para valorar si con la disminución del abuso por los compañeros de clase se reduce el número de adictos. Como se observó, los principales abusivos son los familiares, contra los que aún no se toman medidas preventivas.
En cambio, los resultados obtenidos del estudio son sorprendentes, ya que el 84.95% de los pacientes tienen alguna alteración, ya sea depresión, TDAH o ambas; esto deja una incógnita abierta: si los pacientes presentaban esta enfermedad de base o si es un efecto del abuso de las sustancias.
Llama en especial atención la relación entre la patología y la sustancia consumida (fig. 5), en especial si se observa cómo los pacientes que tienen las 2 enfermedades ingieren aún mayor número de sustancias, en especial alcohol, cigarro y alucinógenos.
También cabe destacar que tanto para depresión como para probable TDAH hay una predilección por el alcohol, mientras que para los que padecen TDAH se inclinan ligeramente por el cigarro; lo importante de esto es que son las drogas legales las que son más consumidas, abriendo otra incógnita: si es por su disponibilidad o si es por el efecto que causan.
ConclusionesSi el paciente presenta TDAH y/o depresión desde antes de consumir alguna sustancia, mucho antes de generar una adicción se podría reducir teóricamente al menos 50% de las adicciones, ya que estas personas recibirían tratamiento oportuno para su enfermedad de base, evitando la necesidad de buscar un calmante en una sustancia.
En cambio, si el paciente presenta el TDAH y/o depresión como consecuencia de la adicción, se puede disminuir la incidencia de una recaída tratando la enfermedad y con apoyo psiquiátrico.
Disminuyendo el número de adictos se reducirá el tipo de influencia que ellos darían en su hogar, y el 46% que representaba a los adictos que estuvieron en contacto con algún consumidor sería mermado.
Para poder llegar a esto se debe de establecer que la salud mental debe de perder el estigma, que padecer una enfermedad psiquiátrica tratada oportunamente puede disminuir el riesgo de otras comorbilidades y el costo de lo que estas enfermedades representan.
FinanciaciónNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLa autora declara no tener conflicto de intereses.