La orbitopatía distiroidea es una alteración inmunológica autolimitada, que afecta a los músculos extraoculares y el tejido adiposo orbitario. Está asociada a hipertiroidismo, pero se puede encontrar en estado eutiroideo o hipotiroidismo. Aún existe controversia en cuanto a su patogénesis, patofisiología y tratamiento. En niños es una entidad rara. Se presentan tres casos de orbitopatía distiroidea en pacientes pediátricos, atendidos en el Servicio de Oftalmología Pediátrica del Hospital General de México. Se trata de una enfermedad autoinmune y autolimitada, que afecta al tejido conectivo, relacionándose con enfermedad de la tiroides. En niños es muy poco frecuente y la afección ocular es menos agresiva que en adultos.
The thyroid-associated orbitopathy it's a self-limiting immunological disorder, affecting the extraocular muscles and órbital fat tissue. Is associated with hyperthyroidism, but can be found in euthyroid or hypothyroid state. There's still controversy regarding its pathogenesis, patho-physiology and treatment. In children is rare. We present three cases of thyroid-associated orbitopathy in pediatric patients treated at the pediatric ophthalmology department at Mexico's General Hospital. This is a self-limited autoimmune disease that affects connective tissue and is associated with thyroid disease. In children is rare eye condition and is less aggressive than in adults.
Introducción
La enfermedad de Graves es una entidad conocida por la concurrencia de bocio difuso, hiperfunción tiroidea, oftalmopatía infiltrativa, y ocasionalmente mixedema. En el mundo de habla inglesa se denomina enfermedad de Graves, y en Europa enfermedad de Basedow.1
El primero en describirla como entidad individual fue el irlandés Robert James Graves en 1835, quién la asoció de manera directa con los hallazgos de bocio tóxico, exoftalmos y taquicardia, descritos por Parry en 1786 y Flajani en 1802. Desde entonces, se conoce como enfermedad de Graves. Posteriormente, el alemán Adolf Von Basedow describe en 1840, la hipertrofia de los tejidos orbitales por trastornos circulatorios como causa de la exoftalmía.1
Es una alteración inmunológica, autolimitada, que afecta a los músculos extraoculares y al tejido adiposo orbitario. Se asocia a hipertiroidismo, pero también se puede presentar en estado eutiroideo o hipotiroideo. Aún existe controversia en cuanto a su patogénesis, patofisiología y tratamiento.2
Es una entidad rara en niños, existen estudios que reportan incidencia desde 0.79 hasta 6.5 por 100 000 habitantes. En edad pediátrica, la manifestación ocular es más leve que en adultos.3
A continuación se presentan tres casos de orbitopatía distiroidea en pacientes pediátricos, que fueron atendidos en el Servicio de Oftalmología Pediátrica, del Hospital General de México.
Presentación de casos
Caso uno
Femenina de siete años de edad, acude a consulta a finales de julio de 2009. Antecedentes heredofamiliares: carga genética para diabetes mellitus. Antecedentes personales patológicos: negados. Antecedentes perinatales: producto de gesta IV, embarazo normoevolutivo, parto eutócico, peso al nacer 2 950 g. Padecimiento actual: Disminución de peso importante aproximadamente 5 Kg en un mes. Los padres notan aumento de volumen en ambos ojos de un mes de evolución.
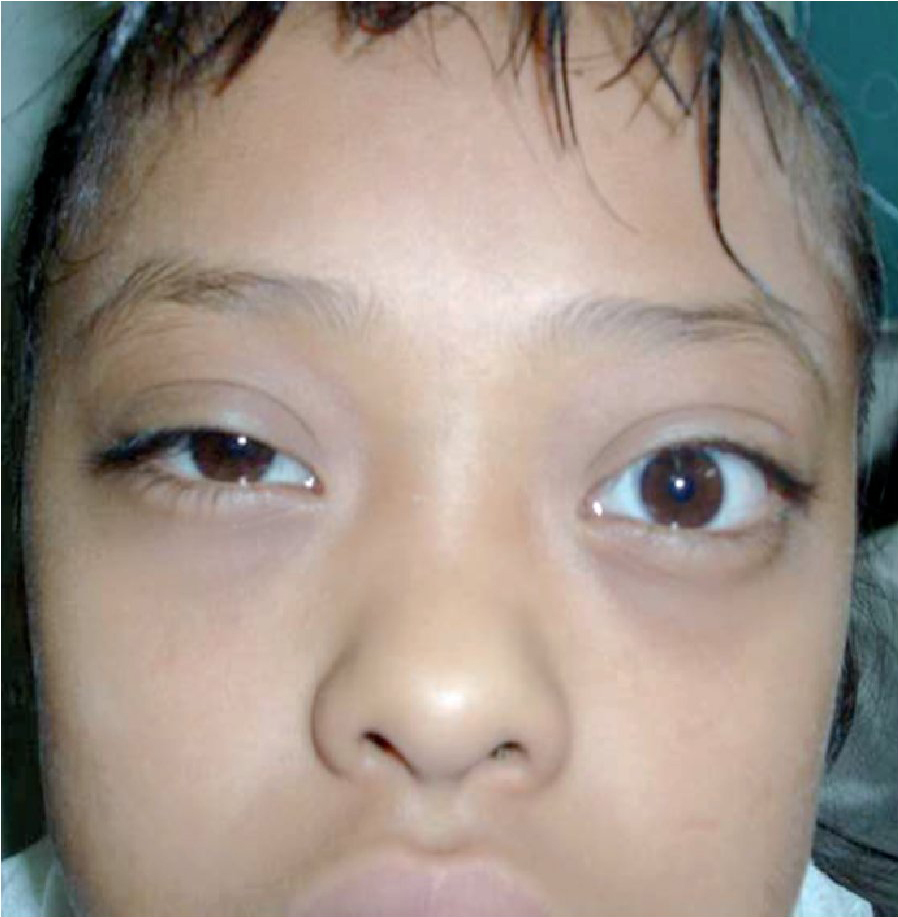
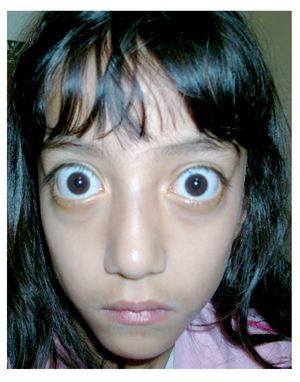
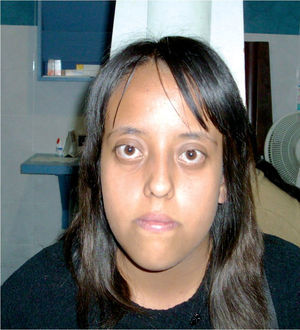
Por lo cual acude al Servicio de Pediatría del Hospital General de México, en donde se le diagnosticó hipertiroidismo con perfil tiroideo franco de hipertiroidismo en junio 2009, siendo referida para valoración oftalmológica por nuestro Servicio (Figura 1).
Figura 1. Caso uno. Se observa exoftalmos y retracción palpebral importante.
Exploración física oftalmológica: agudeza visual ambos ojos 20/25. Reflejos pupilares: ambos ojos normales. Movimientos oculares: ortoposición, ambos ojos limitación de la abducción 1+ y de la elevación 3+. Vías lagrimales: ambos ojos sin datos patológicos. Órbita: Exoftalmometría base 92, ojo derecho 23 mm y ojo izquierdo 22 mm. Presenta en ambos ojos disociación oculopalpebral, signo de rueda dentada y retracción palpebral. Segmento anterior: ambos ojos córnea con queratopatía punteada superficial, resto sin datos patológicos. Fondo de ojo: ambos ojos sin alteraciones. Tensión intraocular al frente: ojo derecho 16 mmHg y ojo izquierdo 14 mmHg, en supraversión ojo derecho 18 mmHg y ojo izquierdo 16 mmHg.
Se diagnosticó orbitopatía de Graves. Se inicia tratamiento con hialuronato de sodio 1 gota cada cuatro horas en ambos ojos. Es valorada por el Servicio de Órbita y Oculoplástica, quienes deciden vigilancia y si persiste retracción palpebral valorar aplicación de toxina botulínica.
Recibió tratamiento con yodo radioactivo en julio 2009, mostrando mejoría importante en cuanto al exoftalmos, se redujo 4 mm en ambos ojos y la retracción palpebral disminuyó significativamente (Figura 2). La afección corneal desapareció.
Figura 2. Caso uno. Después del tratamiento con yodo radiactivo.
Caso dos
Femenina de nueve años de edad. Antecedentes heredo-familiares: carga genética para diabetes mellitus. Antecedentes personales patológicos: negados. Antecedentes perinatales: producto de gesta I, embarazo normoevolutivo, parto eutócico, peso al nacer no lo recuerda. Padecimiento actual: inicia hace dos meses con aumento paulatino de volumen en ojo izquierdo, desde hace 20 días presenta dolor ocular y sensación de cuerpo extraño.
Exploración física oftalmológica: agudeza visual ambos ojos 20/30. Reflejos pupilares: ambos ojos normales. Movimientos oculares: ortoposición, ojo izquierdo con limitación a la abducción 1+. Vías lagrimales: ambos ojos sin datos patológicos. Órbita: Exoftalmometría base 101, ojo derecho 20 mm y ojo izquierdo 26 mm. Presenta en ojo izquierdo retracción palpebral y disociación oculopalpebral. Segmento anterior: ojo derecho sin datos patológicos. Ojo izquierdo córnea con queratopatía punteada superficial, resto sin datos patológicos. Fondo de ojo: ambos ojos sin datos patológicos. Tensión intraocular: al frente ambos ojos 10 mmHg, en supraversión ojo derecho 12 mmHg y ojo izquierdo 13 mmHg (Figura 3).
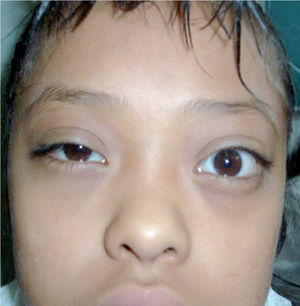
Figura 3. Caso dos. Se observa proptosis y retracción palpebral en el ojo izquierdo.
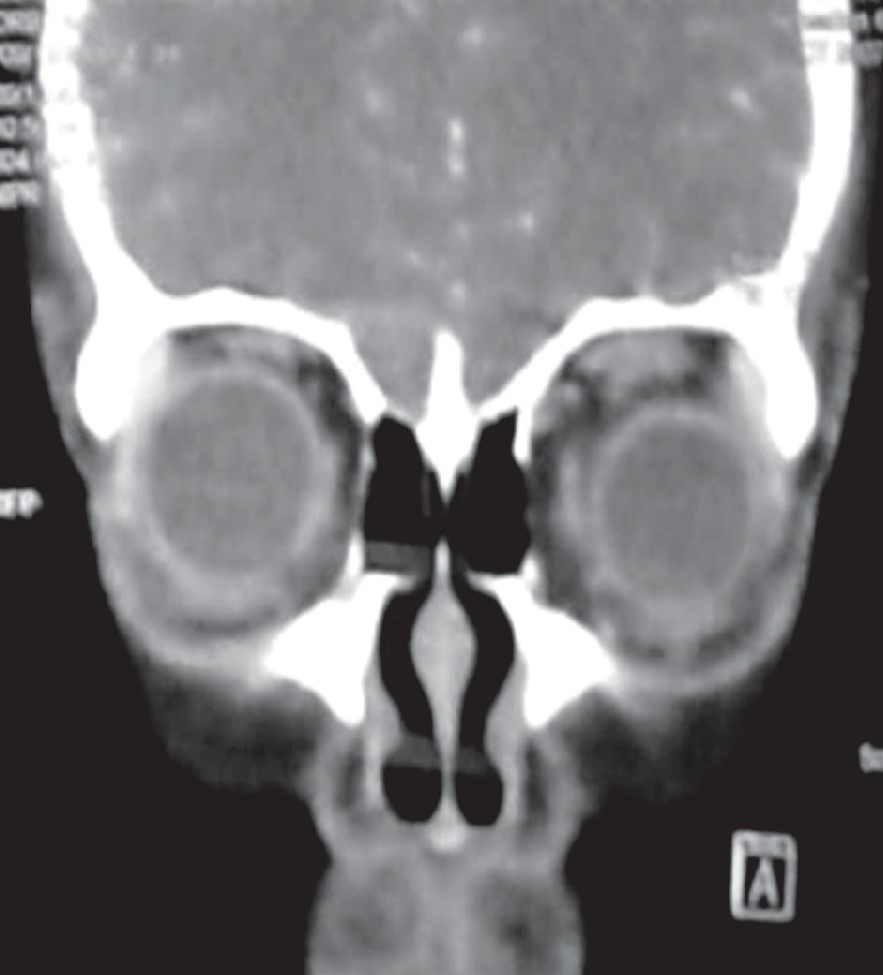
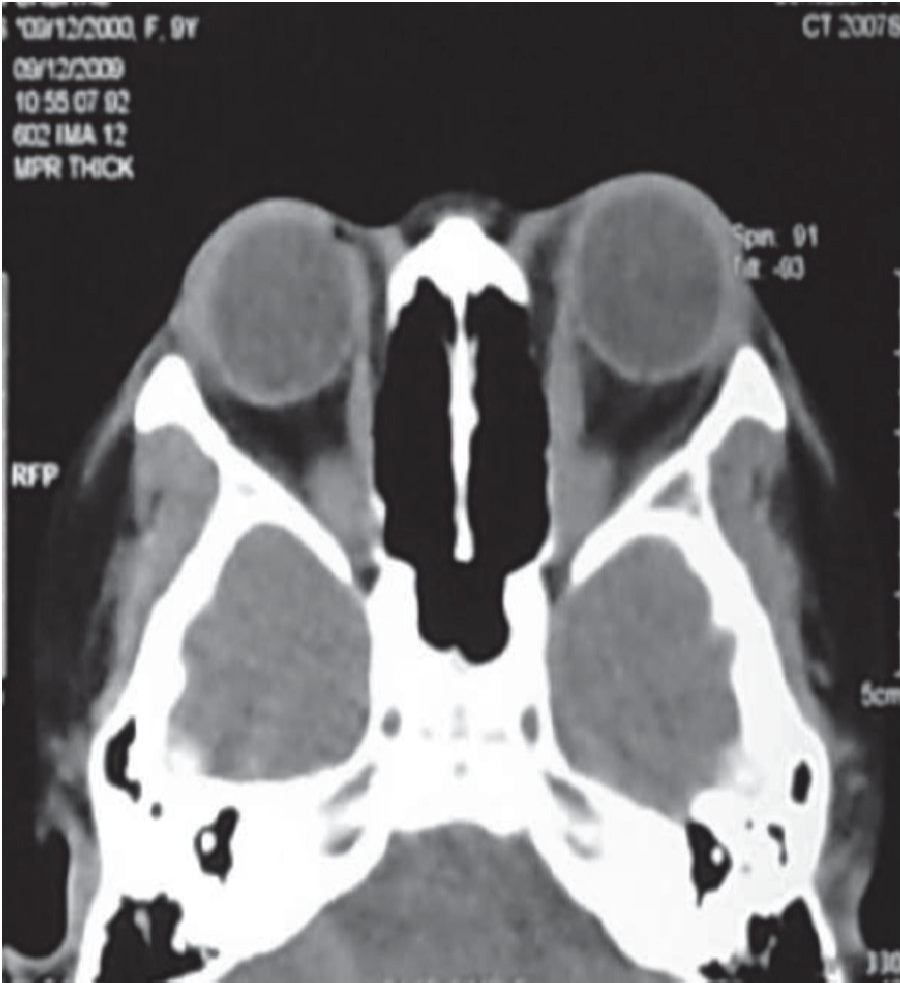
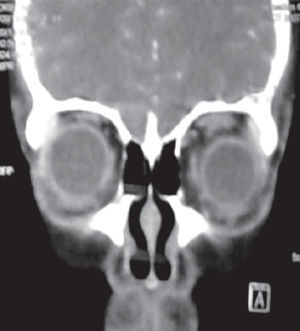
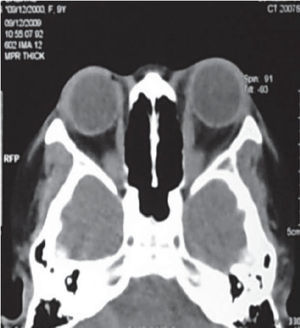
Se solicita perfil tiroideo y TAC de cráneo con proyección a órbitas, con el siguiente resultado: perfil tiroideo T3 total y libre aumentadas, T4 total y libre normales y TSH por debajo de rango normal. La TAC reporta proptosis ocular izquierda que está en relación con enfermedad de Graves (Figuras 4 y 5).
Figura 4. Caso dos. TAC de cráneo y órbita, corte coronal, se observa aumento de volumen en el músculo recto superior e inferior del ojo izquierdo.
Figura 5. Caso dos. TAC de cráneo y órbita, corte axial, se observa engrosamiento del vientre muscular del recto interno izquierdo.
Se diagnosticó hipertiroidismo y orbitopatía de Graves. Se inicia tratamiento con hialuronato de sodio 1 gota cada cuatro horas en ambos ojos. Se solicita valoración por el Servicio de Endocrinología Pediátrica.
Fue tratada con yodo radiactivo y posteriormente mejoró, disminuyendo el exoftalmos izquierdo en 5 mm y sin presentar lesiones cornéales en el mismo ojo.
Caso tres
Femenina de 15 años de edad. Antecedentes heredo-familiares: negados. Antecedentes personales patológicos: negados. Antecedentes perinatales: producto de primera gesta, embarazo normoevolutivo, parto eutócico, no recuerda peso al nacer.
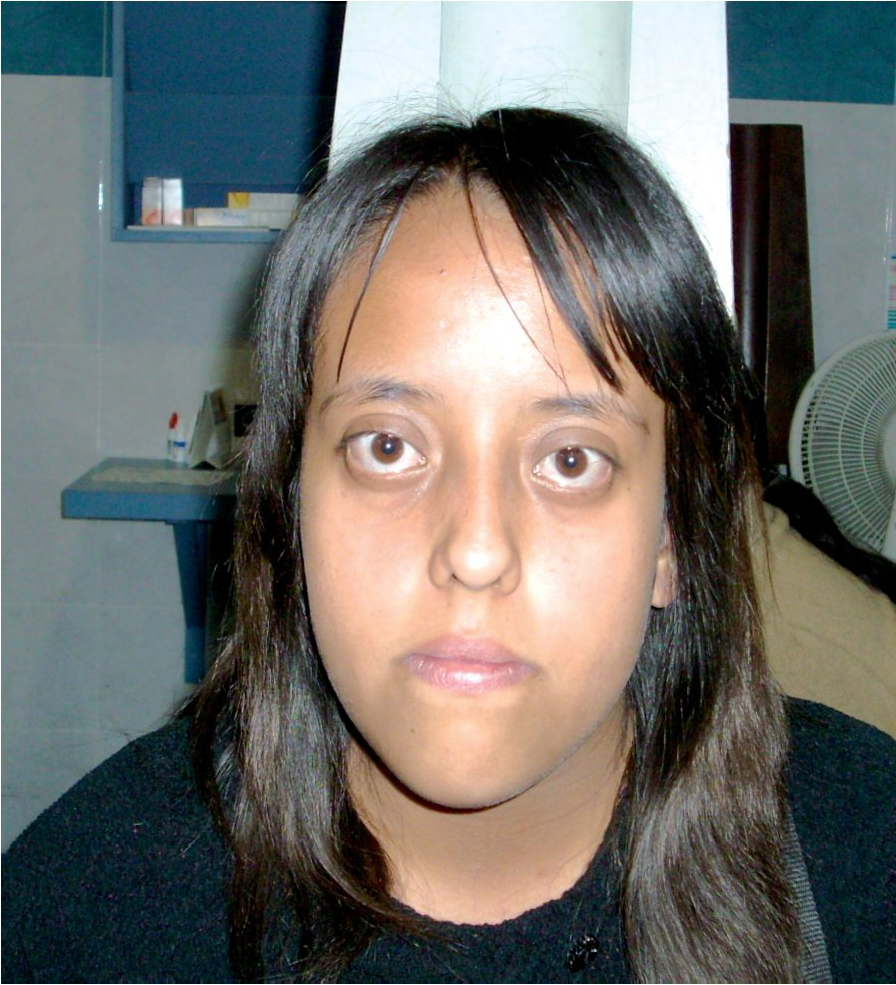
Referida del Servicio de Endocrinología Pediátrica con diagnóstico de hipertiroidismo dado por perfil tiroideo alterado, tratada con yodo radiactivo. La paciente refiere desde hace tres meses sensación de cuerpo extraño y ardor en ambos ojos (Figura 6). Exploración física oftalmológica: agudeza visual ojo derecho 20/200, ojo izquierdo 20/100. Refracción: ojo derecho -8.00 = -3.00 x 20º, capacidad visual 20/40. Ojo izquierdo -8.00 = -3.00 x 10º, capacidad visual 20/50. Reflejos pupilares: ambos ojos normales. Movimientos oculares: ortoposición, ambos ojos con limitación a la abducción 2+. Vías lagrimales: ambos ojos sin datos patológicos.
Figura 6. Caso tres. Exoftalmos.
Órbita: Exoftalmometría base 103, ojo derecho 23 mm y ojo izquierdo 26 mm. Presenta en ambos ojos disociación oculopalpebral, así como signo de rueda dentada. Segmento anterior: ambos ojos sin datos patológicos. Fondo de ojo: ambos ojos sin datos patológicos. Tensión intraocular: al frente ambos ojos 14 mmHg, en supraversión ojo derecho 16 mmHg y ojo izquierdo 15 mmHg.
Se decide tratamiento con hialuronato de sodio 1 gota cada cuatro horas en ambos ojos, se envía graduación para lentes aéreos y vigilancia.
Actualmente continúa con exoftalmos, aunque disminuyó 1 mm en el ojo derecho y 2 mm en el izquierdo, sin lesiones corneales y con gran mejoría sintomática.
Discusión
La orbitopatía distiroidea es una entidad rara en niños, hay estudios que reportan incidencia desde 0.79 hasta 6.5 por 100 000 habitantes. En edad pediátrica aparenta tener un curso más benigno, comparado a la edad adulta.
Es más frecuente en adultos, entre los 30 y 50 años de edad. La prevalencia en Estados Unidos es de 0.4%, y su incidencia es de 15-20 casos por 100 000 habitantes. Predomina en mujeres con una relación de 5:1,2-7 pero en pacientes menores de ocho años se iguala 1:1. Los tres casos que se presentaron son del sexo femenino, lo cual concuerda con lo publicado, siendo más frecuente en mujeres.
Existe poca información en cuanto a orbitopatía distiroidea en niños, existen estudios que reportan incidencia desde 0.79 hasta 6.5 por 100 000 habitantes. En edad pediátrica, la manifestación ocular es más leve que en adultos.3
Existen anticuerpos anti receptor TSH, que promueven acúmulo de g lucosaminoglucanos (principalmente hiarulonato) y citoquinas proinflamatorias en los fibroblastos retro orbitarios, lo cual inicia el proceso inflamatorio.2-6
En los casos en que el síntoma guía inicial es la oftalmopatía, se debe investigar siempre el estado de la función tiroidea. Si se comprueba hipertiroidismo, el diagnóstico de la enfermedad de Graves es claro. De lo contrario, el diagnóstico requiere la positividad de los anticuerpos anti receptor TSH, en ausencia de los cuales resulta aventurado establecer con certeza la enfermedad de Graves. En ocasiones con el paso del tiempo, el paciente finaliza sufriendo un hipertiroidismo o se terminan positivizando anticuerpos previamente negativos.8,9
Aunque el hipertiroidismo se puede tratar satisfactoriamente, la orbitopatía frecuentemente produce incapacidad a largo plazo en estos pacientes. Presentan retracción palpebral, proptosis, edema periorbitario, quemosis, limitación de movimientos oculares, que pueden causar secuelas cosméticas y funcionales.4 La enfermedad puede progresar a pérdida visual, como resultado de queratopatía por exposición o la compresión del nervio óptico.5
Para estadificar la enfermedad se utiliza la clasificación de la American ThyroidAssociation: Grado 0, sin síntomas ni signos. Grado I, sólo signos sin síntomas. Grado II, existe compromiso tejidos blandos. Grado III, proptosis. Grado IV, compromiso musculatura extraocular. Grado V, compromiso corneal. Grado VI, compromiso nervio óptico.10 Los tres casos presentados están dentro del grado III. En el caso uno y tres, las pacientes presentan exoftalmos y en el caso dos, proptosis del ojo izquierdo. En el caso tres, la paciente tiene esfera negativa elevada (de -8.00), por lo cual el exoftalmos puede deberse a la orbitopatía distiroidea y a miopía alta.
Desde el punto de vista endocrinológico, la meta del tratamiento es el estado eutiroideo.
El tratamiento oftalmológico dependerá fundamentalmente del estadio (activo-no activo) de la enfermedad orbitaria, de su grado de afectación y del compromiso visual del paciente. Es importante señalar que la terapéutica en estos pacientes no sigue un esquema rígido, sino que depende de la variación individual de cada paciente, además de verse influenciado de manera importante por el entorno social y laboral. Hay que recordar que es una enfermedad limitante desde el punto de vista de la función visual, con alteraciones físicas y psíquicas importantes en los pacientes, por lo que el objetivo primordial es la rehabilitación temprana de estos enfermos.11 Cuando la inflamación es mínima, o incluso si no hay evidencia clínica de ella, pero el paciente subjetivamente nos refiere sintomatología, se puede indicar una pauta de esteroides con prednisona en dosis de 90-120 mg/día por nueve a 10 días, y si la respuesta es positiva, seguir con reducción progresiva del tratamiento hasta las cuatro a seis semanas. Algunos autores han sugerido tratamiento con antiinflamatorios no esteroideos (AINES) u otras drogas antiinflamatorias para estos pacientes, pero estos métodos pueden ser poco eficaces. Para los casos con mayor grado de inflamación, se debe indicar el uso de esteroides a dosis mayores para conseguir efectos no sólo antiinflamatorios (interferir en la función de los linfocitos T y B, a la vez de reducir los neutrófilos, macrófagos y monocitos, inhibir las citoquinas como mediadoras y efectoras sobre los fibroblastos, disminuyendo la síntesis y la secreción de GAG), sino también inmunosupresores. Es importante recalcar, que dosis de 60 mg de prednisona en pacientes con actividad evidente son insuficientes, y de esta dosis sólo obtendremos los efectos colaterales negativos de los corticoides (los cuales además tenderán a prolongarse en el tiempo), sin efectos beneficiosos para los pacientes. Para los pacientes con enfermedad activa se pueden usar dos alternativas terapéuticas de ataque, la primera es el uso oral de prednisona 120-150 mg/día por un mínimo de nueve días, y si la respuesta es positiva se baja la pauta progresivamente hasta 30 días, continuando si es necesario con una dosis mínima de mantenimiento por dos a tres meses. Otra alternativa son los pulsos intravenosos de metilprednisolona 1 g/día, seguidos o alternos cada cuatro a cinco semanas en casos de marcada inflamación. El beneficio de los pulsos intravenosos de cortisona es porque se ha demostrado un efecto de linfocitolisis,9 además del efecto de supresión de la actividad inflamatoria. Los pacientes suelen necesitar menos de tres pulsos intravenosos de tratamiento, pero se pueden repetir incluso hasta seis veces. El beneficio de esta modalidad terapéutica es que se evita el efecto colateral del uso de corticoides por largo tiempo (hirsutismo, HTA, aumento de peso, úlcera péptica, descalcificación, diabetes, cataratas, enfermedad de Cushing, entre otros), ya que no es necesario indicar tratamiento oral luego de los pulsos (aunque algunas veces puede hacerse), esto lo hace más indicado en pacientes diabéticos (en quienes a veces es necesario el uso de insulina durante los bolos de esteroides), sin embargo, estos suelen responder peor que los pacientes no diabéticos. El mayor inconveniente es que su aplicación requiere de un medio hospitalario para control de los parámetros sistémicos como glicemia, tensión arterial, electrolitos y la realización de un electrocardiograma. En caso de pacientes con mala respuesta al tratamiento esteroideo, diabéticos que necesiten su uso prolongado, enfermos con úlcera gástrica o cualquier otro caso en que el uso de corticoides desee evitarse o disminuirse, se puede utilizar tratamiento con drogas alternativas como ciclosporina 3-5 mg/Kg/día, azatioprina 2 mg/Kg/día, ciclofosfamida 2 mg/Kg/día y metrotexate 20 mg/semana. El uso de estos medicamentos puede hacerse bien como monoterapia o como coadyuvantes de la terapia esteroidea. El mayor conocimiento fisiopatológico de la enfermedad hace que el uso de inmunosupresores se haga cada día más común y más precoz, además de orientar su uso hacia el tipo de medicamentos que actúan sobre el grupo celular específico involucrado en cada fase de la orbitopatía tiroidea.12
Pérez Moreiras y colaboradores han tenido éxito con el uso de inmunosupresores como tratamiento para la orbitopatía tiroidea, en especial con el uso de ciclosporina 3-5 mg/Kg/día hasta por seis meses, cuya función está dirigida sobre los linfocitos T. Esto la hace muy efectiva en las etapas iniciales de la enfermedad, cuando el mecanismo inflamatorio es de tipo celular; su efectividad disminuye en etapas tardías. Con el uso de otros inmunosupresores (metrotexate, azatioprina, ciclofosfamida) han tenido peores resultados, siendo el ideal del tratamiento más tardío, un efectivo inmunosupresor de linfocitos B.12
La radioterapia a dosis de 20 Gy (2 Gy/día, cinco días/semana, dos semanas) en campos oblicuos, tiene buenos resultados en la fase activa en un 70% de los casos, disminuyendo cuando se indica en fases inactivas o crónicas. Su uso disminuye o frena la actividad inflamatoria, los estudios han demostrado que acorta el periodo de actividad de esta enfermedad,13 y se ha recomendado su aplicación en casos de neuropatía óptica (incipiente). El mecanismo de acción de la radioterapia no es bien conocido, no existe una explicación clara para el efecto de un tratamiento local en una enfermedad sistémica. Se conoce que la radiación tiene efectos antiinflamatorios produciendo la destrucción de la población de linfocitos T, lo cual explicaría parcialmente su utilidad (en especial en fases iniciales), ya que no explica el por qué una nueva población de linfocitos no puede repoblar la órbita. Se ha demostrado que en cultivos de fibroblastos orbitarios, estas células cambian la expresión de sus antígenos de superficie celular al recibir radioterapia, produciendo un fenotipo más parecido al de los fibroblastos extraorbitarios.12 Alternativamente, la radioterapia puede inactivar o destruir las células locales presentadoras de antígenos, explicando así sus efectos beneficiosos a largo plazo. Últimos reportes, cuestionan el uso y la eficacia de la radioterapia en la orbitopatía tiroidea,14 aun así se piensa que esta se ha ganado un lugar en el tratamiento de la enfermedad con una efectividad clínica basada en la experiencia.12 El hacer estudios adecuados para valorar la verdadera eficacia de este tratamiento es muy difícil, ya que su indicación no suele estar estandarizada, y se sabe que no es efectiva sino existe actividad inflamatoria evidente y es mucho menos efectiva en enfermedades crónicas. De igual modo, la gran mayoría de pacientes tratados con radioterapia han sido previamente o concomitantemente tratados con esteroides, lo que complica aún más el objetivo análisis de esta técnica terapéutica. Las complicaciones de la radioterapia son en la práctica clínica inexistentes, pero están descritas (cataratas, retinopatía, entre otras), su uso está contraindicado en pacientes diabéticos y debe evitarse en gente joven. Se puede producir un empeoramiento temporal de la inflamación durante la radioterapia, que cede espontáneamente pero que puede prevenirse con esteroides (prednisona 30-50 mg/día).12
Actualmente existen otros tratamientos para la orbitopatía tiroidea que están en fase de estudio como la somatostatina y análogos, inmunoglobulinas IV, complementos minerales antioxidantes y colchicina.
Algunos autores creen que los pacientes tratados con yodo radiactivo presentan exacerbación de la inflamación orbitaria, comparados con pacientes que reciben otra modalidad de tratamiento.2 En el caso uno, la paciente fue tratada con yodo radiactivo, posteriormente se observó notable mejoría del cuadro clínico sin exacerbación de la inflamación orbitaria.
El tratamiento oftalmológico local
Muchos de los síntomas tempranos como son lagrimeo, fotofobia, hiperemia conjuntival, pueden ser tratados adecuadamente con lubricación. Como pudimos comprobar en los dos casos, mejorando la queratopatía superficial con lubricantes.
Se recomienda el uso de lubricantes sin preservativos, para prevenir reacción inflamatoria por su presencia en los colirios. Si existe diplopía se pueden utilizar prismas o aplicación de toxina botulínica en las fases inflamatorias iniciales. La cirugía está indicada cuando existen secuelas en presencia de control metabólico y resolución del proceso inflamatorio agudo.
De requerirse el tratamiento quirúrgico, la enfermedad debe estar inactiva y se debe realizar en el siguiente orden: primero descompresión orbitaria, después corrección de estrabismo y al final, corrección de la retracción palpebral.
Como está reportado, en niños la afección ocular es mucho más leve que en adultos. En las tres pacientes presentadas, únicamente requirieron tratamiento sintomático y ninguna necesitó cirugía.
Conclusiones
La orbitopatía distiroidea es una orbitopatía inflamatoria de tipo autoinmune y autolimitada, que afecta al tejido conectivo y que se relaciona con enfermedad de la tiroides, principalmente con hipertiroidismo, aunque también se puede presentar en eutiroideos o hipotiroideos.
En edad pediátrica es una entidad muy poco frecuente, con afección ocular más leve que en adultos. En niños es raro que se llegue al tratamiento quirúrgico, ya que es poco común la afección severa de la orbitopatía distiroidea.
Correspondencia:
Dra. María Estela Arroyo-Yllanes.
Clínica de Oftalmología Pediátrica y Estrabismo, Servicio de Oftalmología, Hospital General de México,
O.D, Dr. Balmis 148, Colonia Doctores, Delegación Cuauhtémoc.
C.P. 06720. México D.F., México.
Teléfono: 2789 2000, extensiones 1758 y 1481.
Correo electrónico: mearroyo1@gmail.com