La retinosis pigmentaria unilateral es una patología relativamente infrecuente, no habiendo sido recogidos más de un centenar de casos en la bibliografía científica desde 1865. Por tanto, la asociación con foseta papilar es todavía más infrecuente, no quedando descartado un mecanismo intrínseco común.
Presentamos el caso de una paciente de 66 años de edad, seguida desde el año 2000 en nuestro servicio, con una coincidencia de foseta papilar y retinosis pigmentaria unilateral en el mismo ojo. Como consecuencia de la foseta papilar desarrolló un proceso de desprendimiento seroso macular que no se reabsorbió espontáneamente y que acabó produciendo un agujero lamelar macular.
Este tipo de complicaciones actualmente son en algunos casos tratadas con vitrectomía; sólo que la coincidencia en el mismo ojo de retinosis pigmentaria y foseta papilar hizo que se modificara la indicación terapéutica por la enorme degeneración y atrofia de la retina periférica de dicho ojo. Así, se optó finalmente por una fotocoagulación con láser de argón en el borde de la foseta papilar, consiguiendo una importante ganancia visual y evitando las variaciones visuales que a lo largo del día experimentaba la paciente, por haberse acumulado líquido en la mácula a lo largo de la noche, frenando el proceso de deterioro macular.
Unilateral retinitis pigmentosa is a relatively rare disease: scientific research has not found more than one hundred cases since 1865. Therefore, this pathology in association with optic disc pit is increasingly rare; in this association it is possible to understand a common intrinsic mechanism.
We show a 66-years-old woman monitored since 2000 by our service, with a unilateral retinitis pigmentosa and optic disc pit coincidence in the same eye. As a result of the optic disc pit she developed a serous macular detachment which was not naturally reabsorbed and which caused a lamellar macular hole.
These complications are actually treated with vitrectomy in some cases; but the unilateral retinitis pigmentosa and optic disc pit coincidence in the same eye forced us to modify the therapeutic indication because of a wide degeneration and the atrophy of peripheral retina of that eye. Thus, we finally chose to apply argon laser photocoagulation in peripheral area of optic disc pit, achieving an important visual improvement and saving the patient from visual variation she used to suffer throughout the day because of a liquid accumulation in macula during the night. so her macular damage process stopped.
La retinosis pigmentaria unilateral ha sido observada en torno a un centenar de casos desde 18651–4. se propusieron 4 criterios para establecer un diagnóstico correcto: 1) cambios funcionales y oftalmoscópicos de apariencia típica de retinosis pigmentaria, que debían estar presentes en el ojo afectado; 2) ausencia de síntomas de distrofia tapeto-retiniana en el ojo contralateral con un electrorretinograma normal; 3) debe ser descartada la causa inflamatoria en el ojo afectado; 4) el periodo de observación debe ser lo bastante largo como para descartar una aparición tardía del proceso en el ojo contralateral (al menos 5 años).
La seudoretinosis pigmentaria puede ser provocada por un traumatismo, coriorretinitis por sífilis, drogas como la tioridazina, cloroquina e hidrocloroquina, o por desprendimiento de retina4. Por tanto para establecer el diagnóstico de retinosis pigmentaria habrá que descartar todas estas causas.
La foseta del disco óptico es un trastorno raro y generalmente unilateral que puede causar problemas visuales adquiridos graves5. Consiste en una depresión oval o grisácea que se encuentra preferentemente en el sector temporal del disco óptico, aunque también puede ser central6.
La mayoría de los casos son unilaterales, aunque pueden ser múltiples o bilaterales5,7. La angiografía de polo posterior refleja una hipofluorescencia temprana en dicha foseta, seguida de una hiperfluorescencia con aumento de la difusión en las fases tardías. La hiperfluorescencia a parches debida a la despigmentación del epitelio pigmentario retiniano puede ocurrir a largo plazo por el desprendimiento de dicho epitelio7. La angiografía no muestra cambios coroideos o cambios de permeabilidad vascular.
La agudeza visual (AV) en dichos ojos puede ser normal, excepto en los casos en los que tenga lugar un desprendimiento seroso del área macular, que se da en el 45% de los casos de las fosetas no localizadas centralmente en la papila y es más frecuente entre los 20 y 40 años8,9.
Es controvertida la procedencia del fluido que según diversas teorías podría venir del espacio subaracnoideo cerebroespinal, de los vasos de la base de la foseta o de la cavidad vítrea5,7,8.
No se ha demostrado una comunicación directa entre el vítreo y la mácula, lo cual sería un argumento a favor de la teoría cerebroespinal. Por otro lado, el fluido cerebroespinal podría entrar al espacio subrretiniano más fácilmente que el vítreo, no requiriendo pasar la barrera del epitelio pigmentario; sin embargo, los detractores de esta teoría argumentan que el tiempo prolongado que precisa el fluido macular para reabsorberse explicaría una alta viscosidad, lo cual sugeriría un origen vítreo7.
El tratamiento de la enfermedad macular consiste en cerrar la comunicación entre la foseta y el espacio subrretiniano, habiéndose ensayado diversos tratamientos, como la fotocoagulación con láser, la neumorretinopexia, el buckling escleral posterior, la fenestración del nervio óptico y el taponamiento intraocular con gas, con o sin vitrectomía7,8.
La asociación de retinosis pigmentaria unilateral y foseta del disco óptico en el mismo ojo es una vinculación extremadamente infrecuente. Tras una exhaustiva búsqueda hemos encontrado un único caso en un artículo de 1976 que abordaba el estudio de una mujer de 59 años10. No obstante, aunque bastante infrecuentes, hay recogidas en la literatura asociaciones de distintas alteraciones morfológicas del disco óptico (hipoplasia, discos ópticos oblicuos) y retinosis pigmentaria unilateral contralateral, siendo valorada la posibilidad de presentar mecanismos íntimos comunes, lo que implicaría la posibilidad de que estas asociaciones no se presentasen de modo casual11.
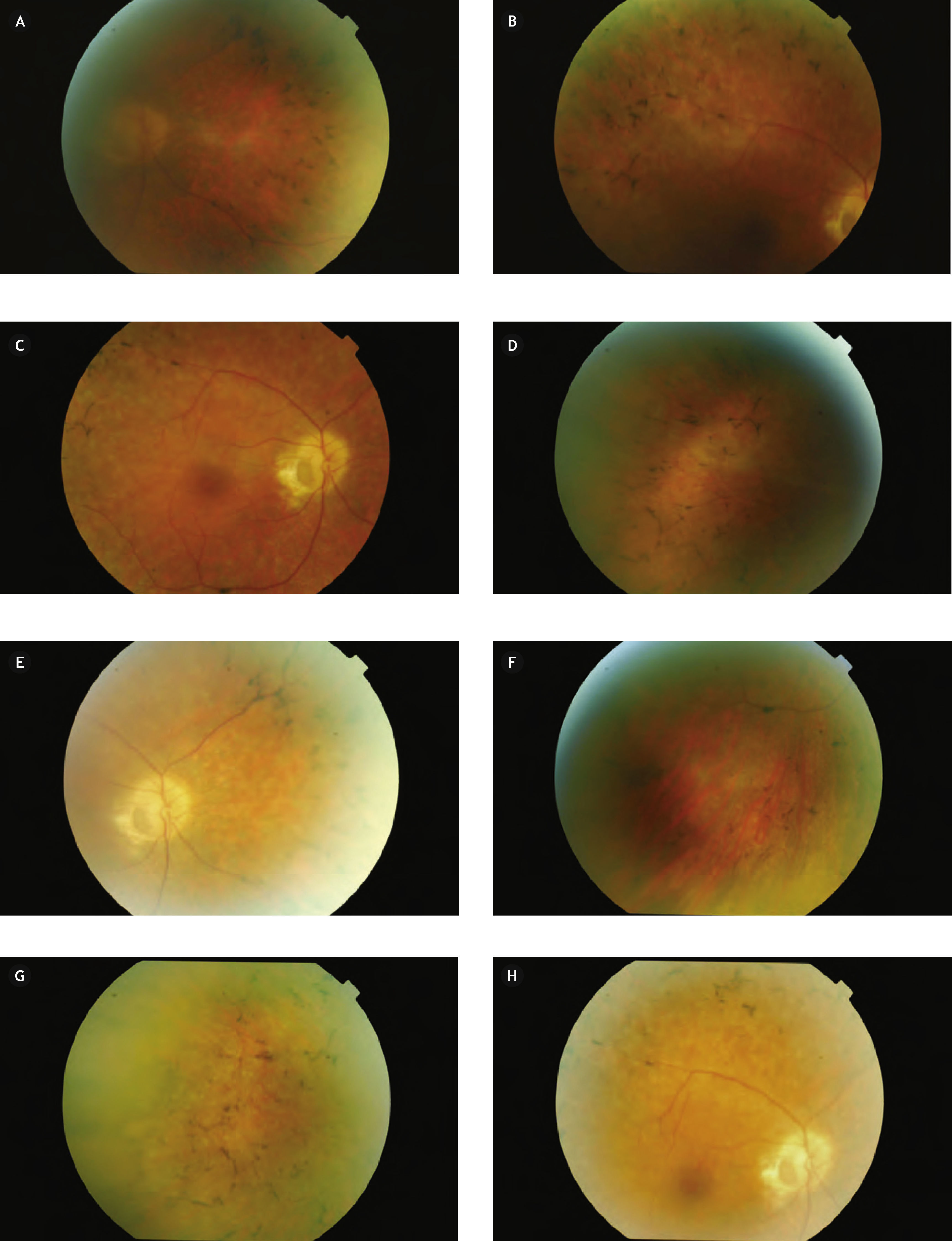
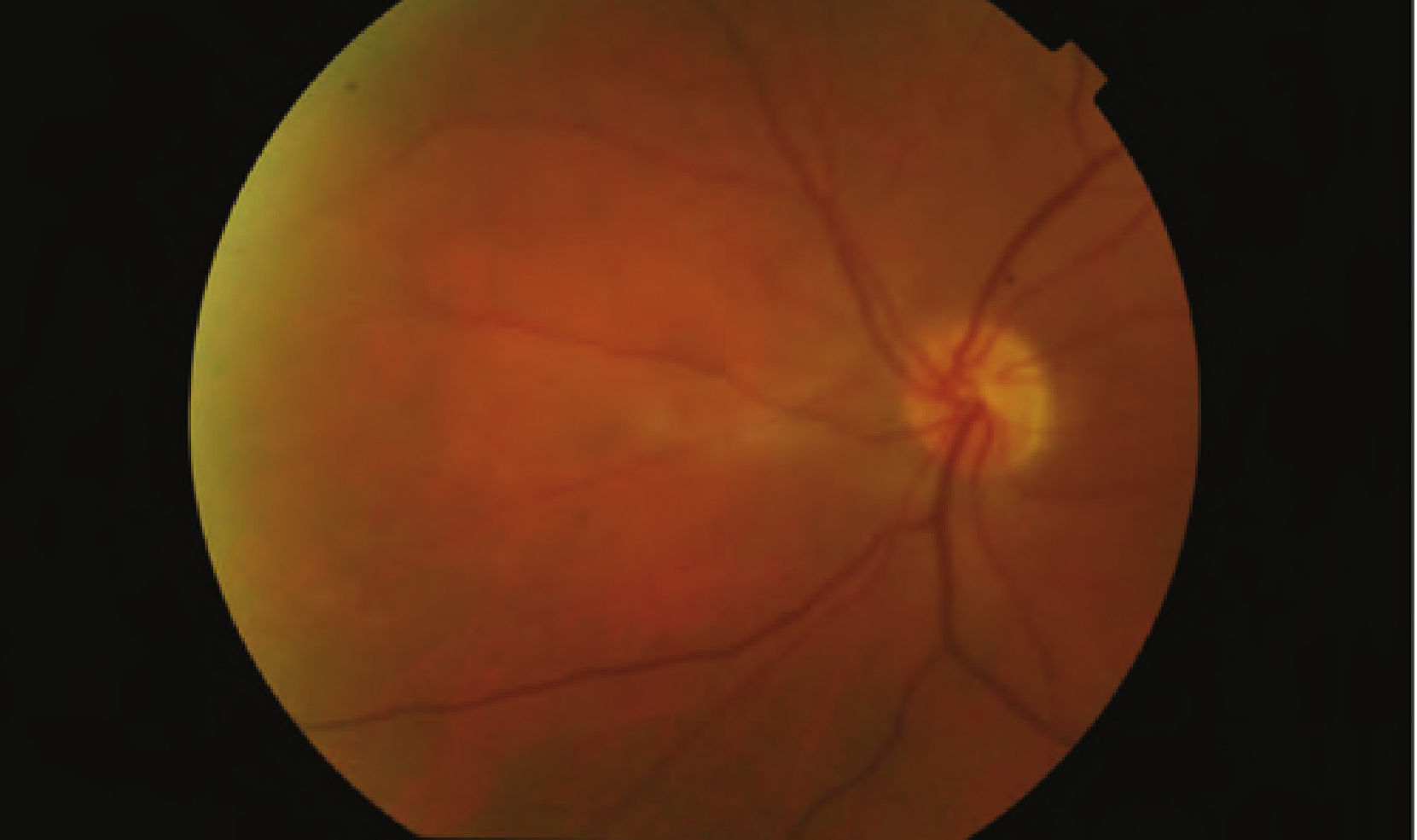
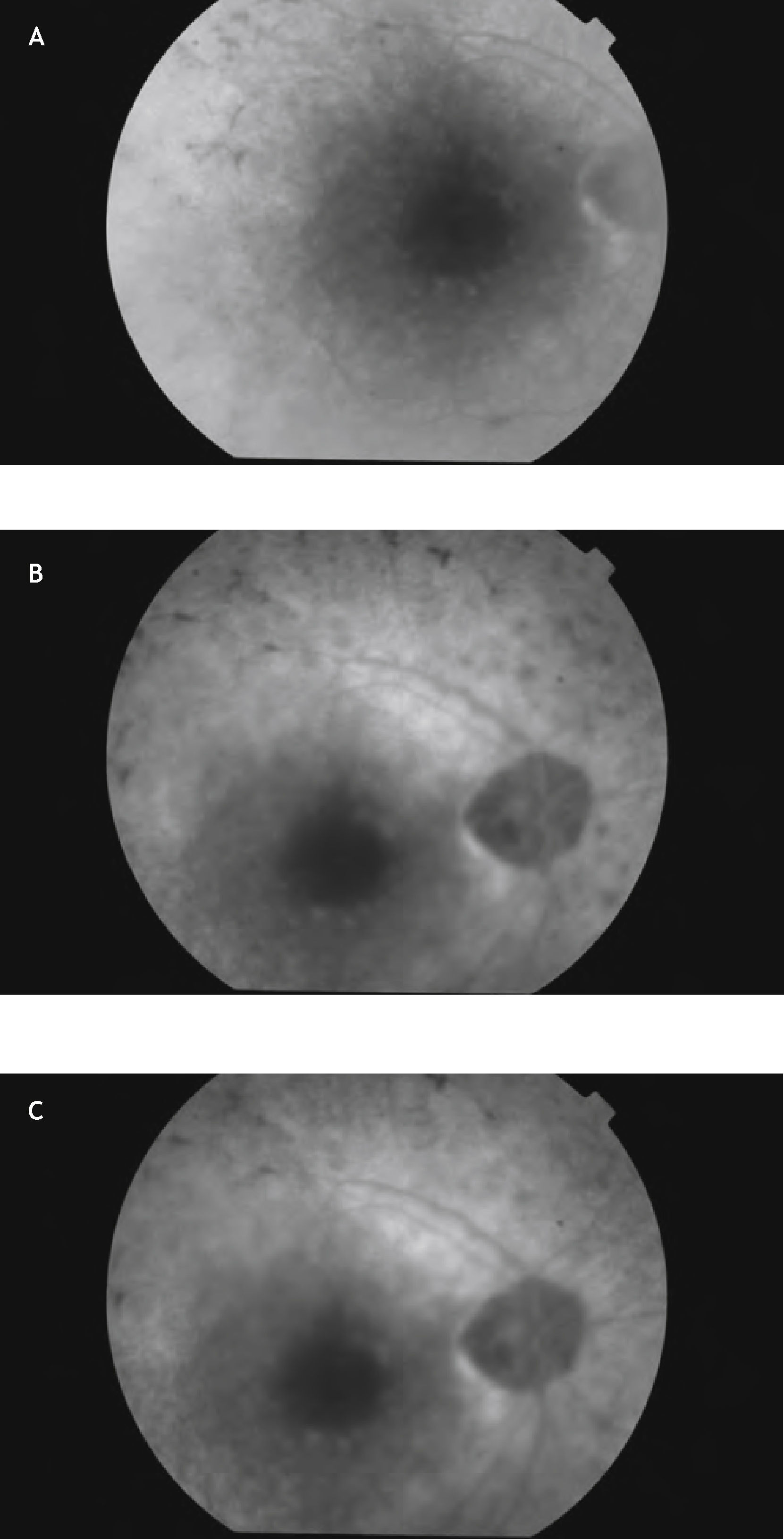
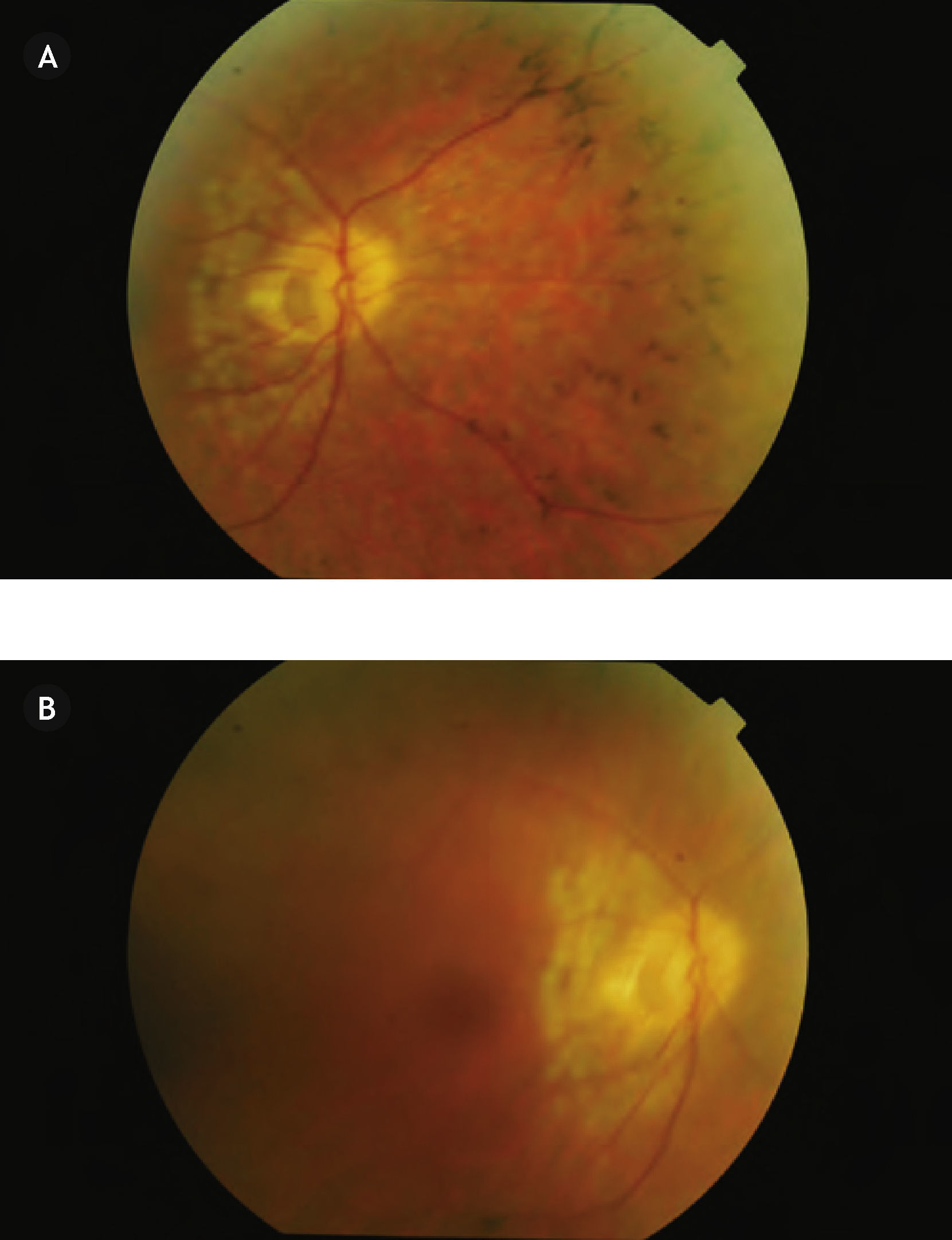
Presentación del casoMujer de 66 años de edad, que lleva en seguimiento por nuestro servicio desde 2000, cuando acudió para una revisión rutinaria, aquejada de molestias en el campo visual del ojo derecho. La AV en la exploración inicial de este ojo fue de 20/25 con corrección; en el ojo izquierdo alcanzó con dificultad 20/20 con corrección. Estaba siendo tratada con anterioridad por un oftalmólogo privado con betabloqueantes tópicos en ambos ojos. En la exploración funduscópica se observaba en el ojo derecho una foseta papilar temporal. No se objetivaba desprendimiento seroso macular en aquel momento, pero sí alteraciones retinianas periféricas pigmentarias compatibles con una retinosis pigmentaria. La funduscopia del ojo izquierdo, tanto de papila, como de mácula, como de periferia, fue totalmente normal. se le realizó una angiografía en otro hospital, ya que entonces no se disponía de dicha técnica en nuestro servicio, y en aquel momento no se objetivó la presencia de desprendimiento macular seroso ni maculopatía, pero sí una afectación del campo visual periférico del ojo derecho (Figs. 1 y 2).
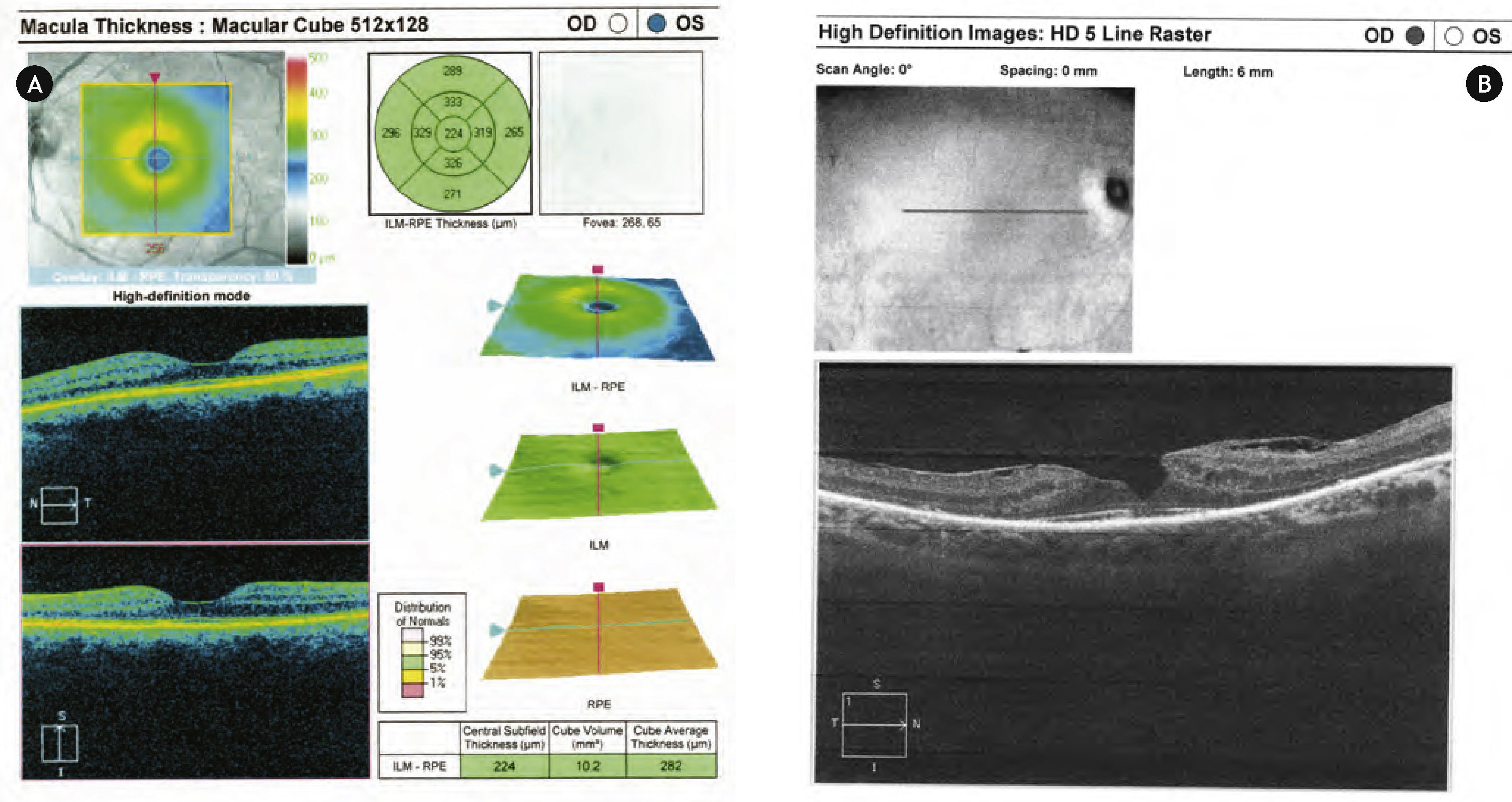
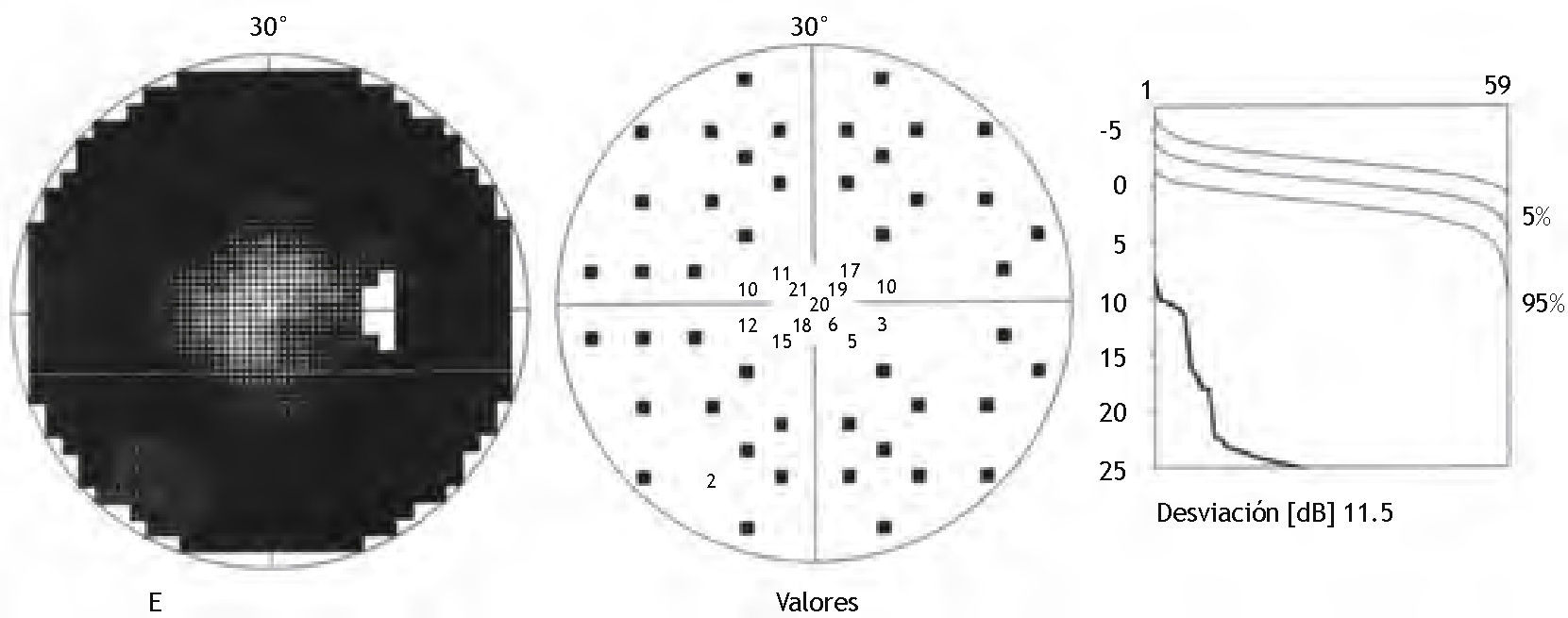
La paciente fue seguida cada 6 a 8 meses por nuestro servicio, manteniendo en todo momento la AV central; pero progresivamente fue perdiendo el campo visual periférico.
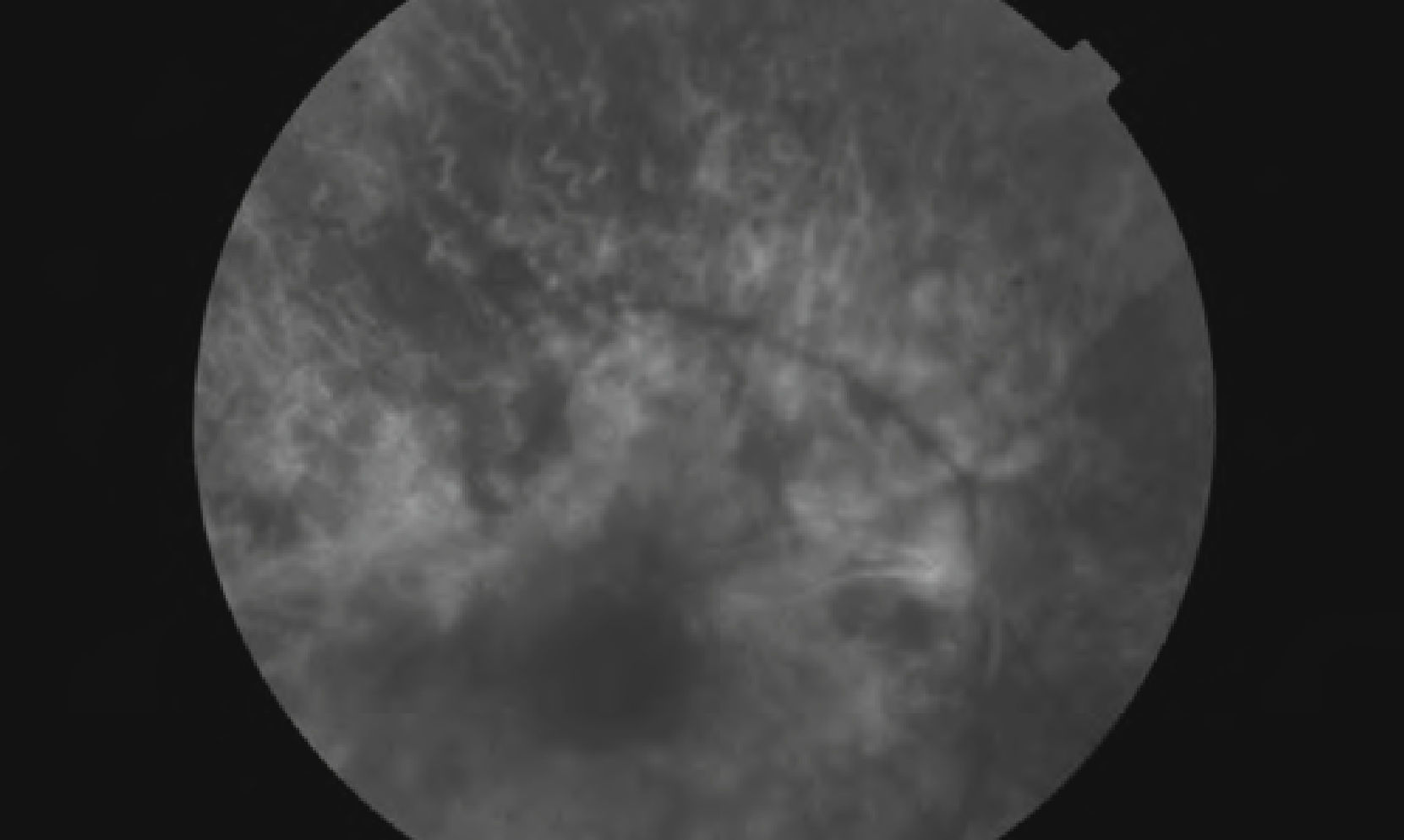
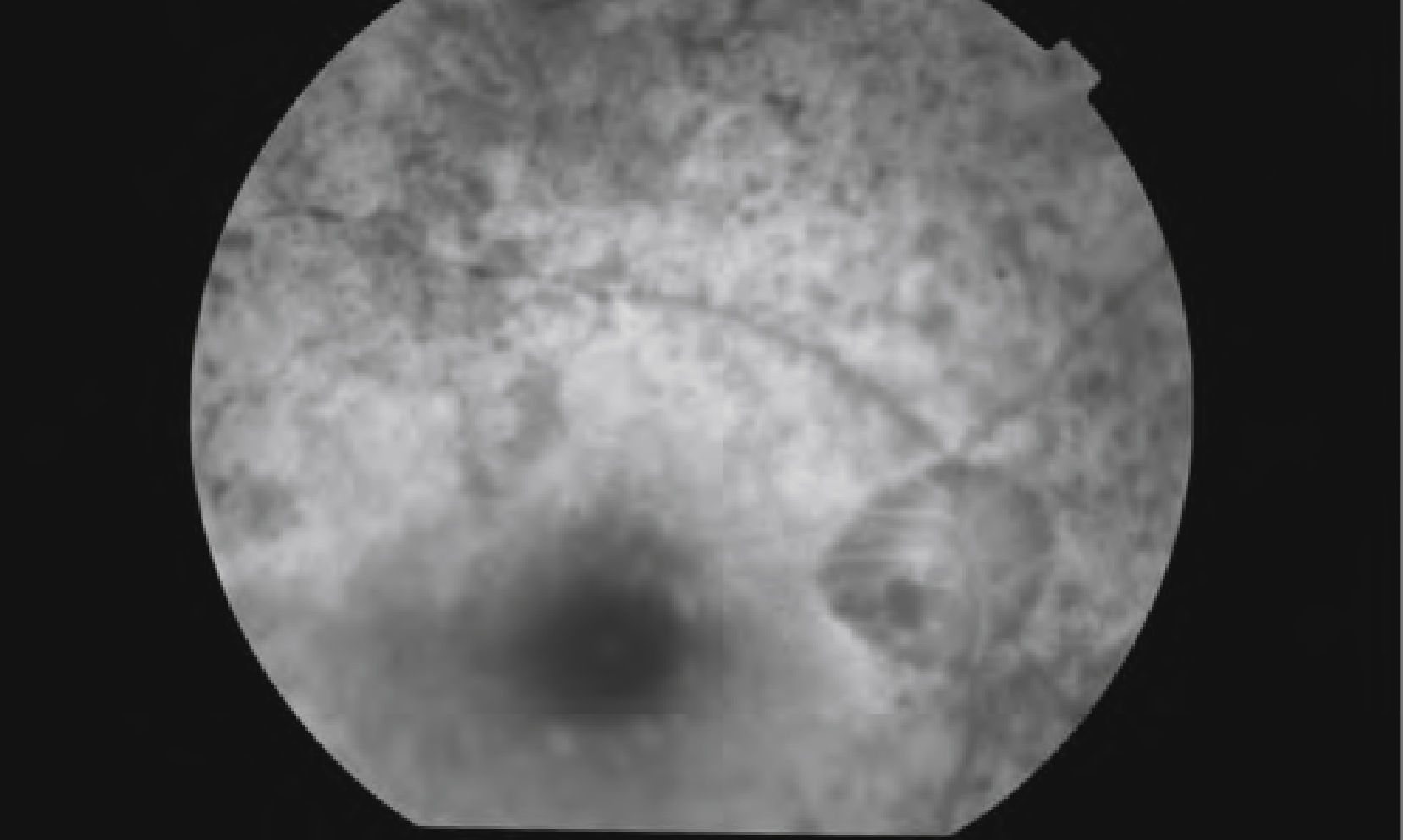
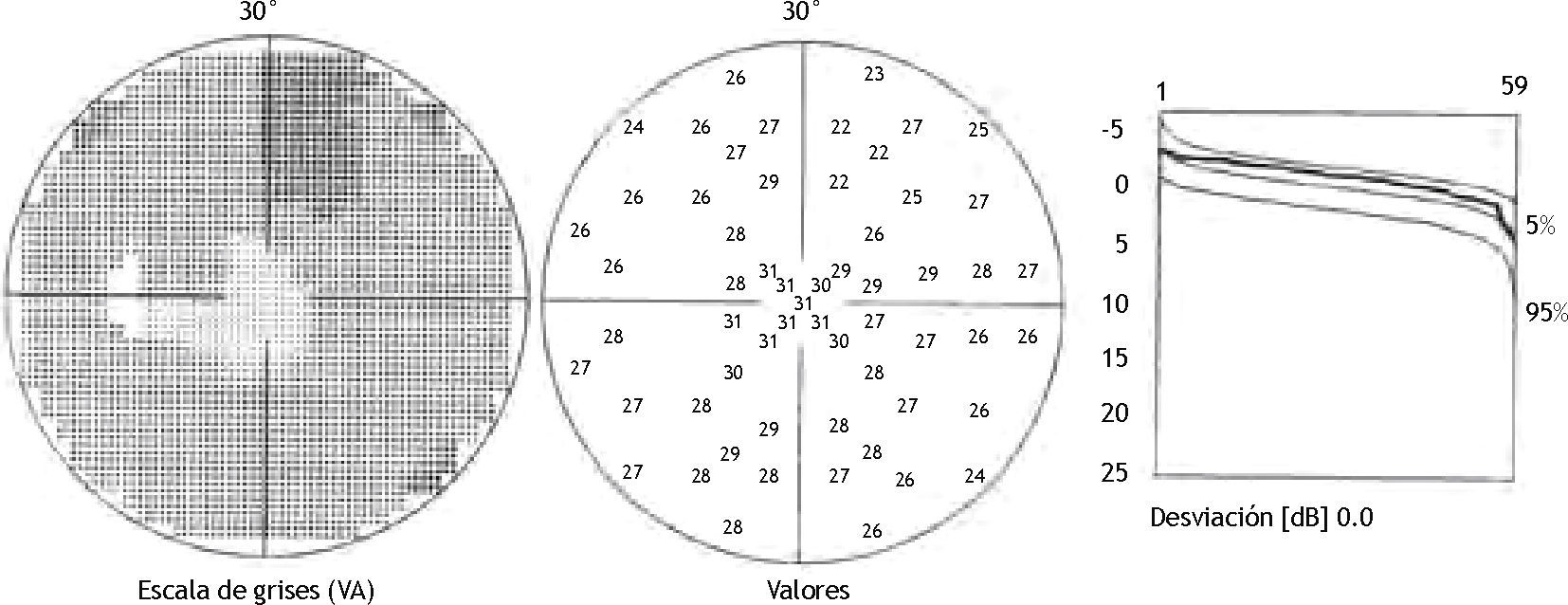
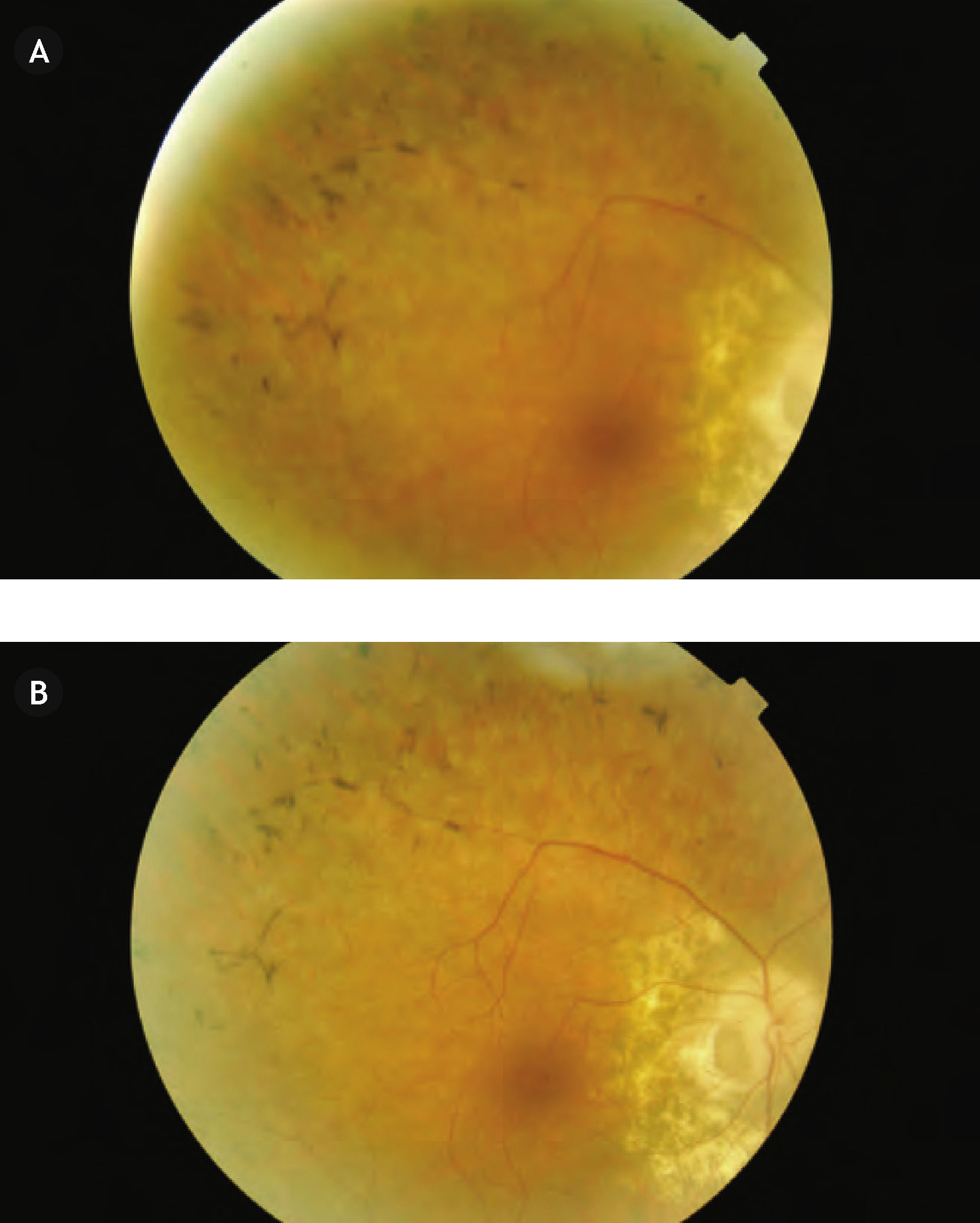
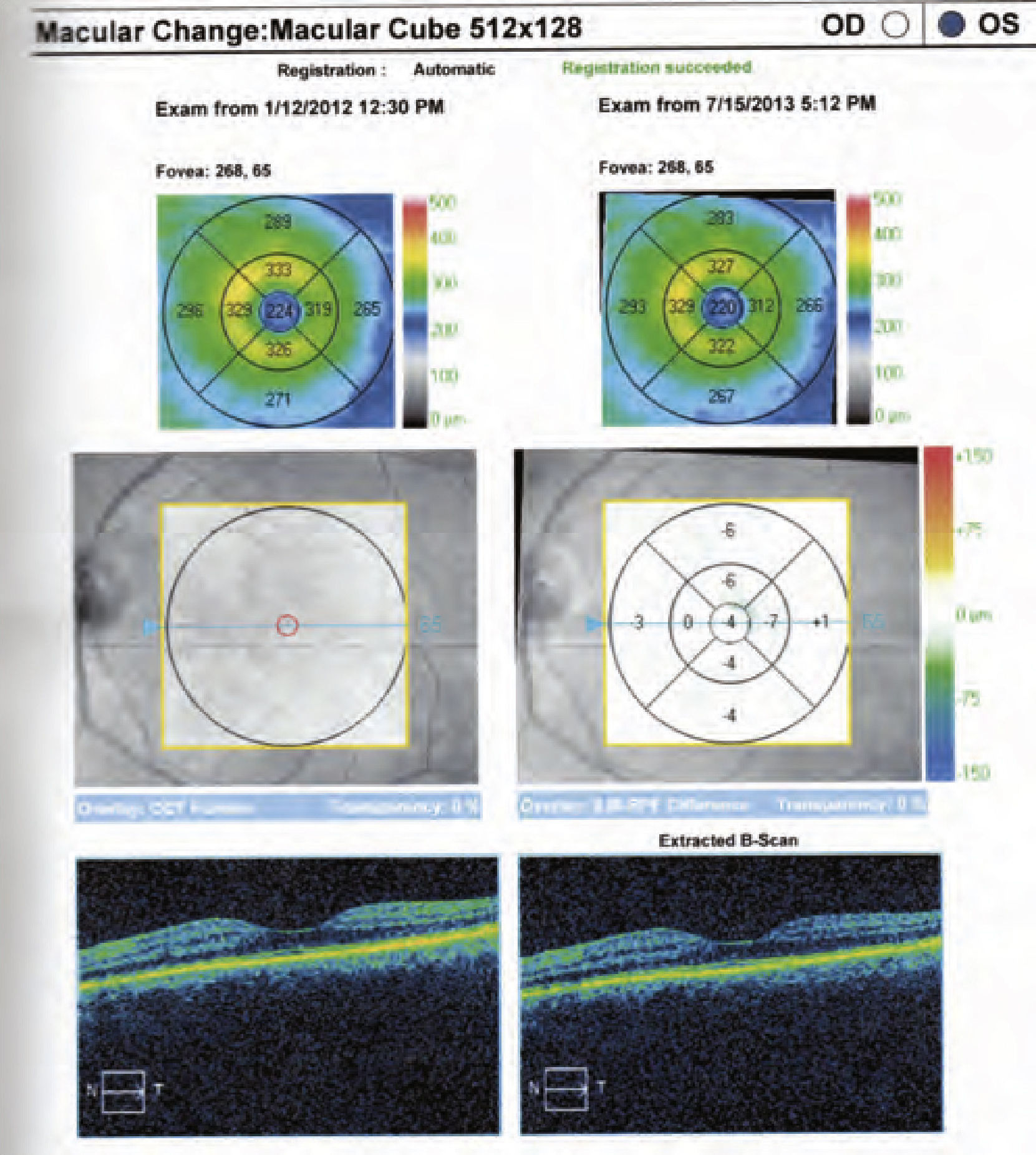
En una de las revisiones rutinarias más recientes, la paciente refirió una pérdida visual brusca del ojo derecho, que era superior al despertarse y disminuía un poco a lo largo del día, sumándose a su cada vez mayor afectación del campo visual periférico. La exploración de la AV del ojo derecho determinó que había descendido a 20/40, mientras que la del ojo izquierdo seguía siendo de 20/20. En la funduscopia del ojo derecho se objetivaba un desprendimiento seroso macular asociado a la foseta papilar y lo que parecía un agujero lamelar de reciente aparición, así como una retinosis pigmentaria periférica cada vez más avanzada (Fig. 3), mientras que el ojo izquierdo era totalmente normal (Fig. 4). La paciente fue sometida a una nueva prueba de contraste y a una oCT, además de un nuevo campo visual. En la angiografía (Figs. 5–7) se observaba una hipofluorescencia en la fase precoz; y en fases posteriores, una tinción tardía de la foseta y una hiperfluorescencia en parches de la retina media y periférica, debido posiblemente a la desestructuración de la retina externa, y el aumento patológico de la reflectividad coroidea (cambios atrófico-degenerativos, compatibles con una distrofia retiniana). En la OCT del ojo derecho (Fig. 8) se observa una elevación del espesor macular en dicha zona, consecuencia de la acumulación de líquido en la mácula, así como un agujero lamelar con una membrana epirretiniana que tracciona los márgenes foveolares, posiblemente consecuencia de dicho proceso crónico;8 también es llamativa la disminución del espesor retiniano en la periferia macular, así como la desestructuración retiniana externa ya evidenciada en la angiografía. En el ojo izquierdo no se observan hallazgos significativos, salvo pequeñas irregularidades en la retina externa, epitelio pigmentario y coriocapilar de tipo disperso, compatibles con drusas (Fig. 9). En el nuevo campo visual se objetiva en el ojo derecho (Fig. 10) una gravísima afectación del campo visual periférico, seguramente debido a la progresión de la retinosis pigmentaria, mientras el ojo izquierdo es normal (Fig. 11).
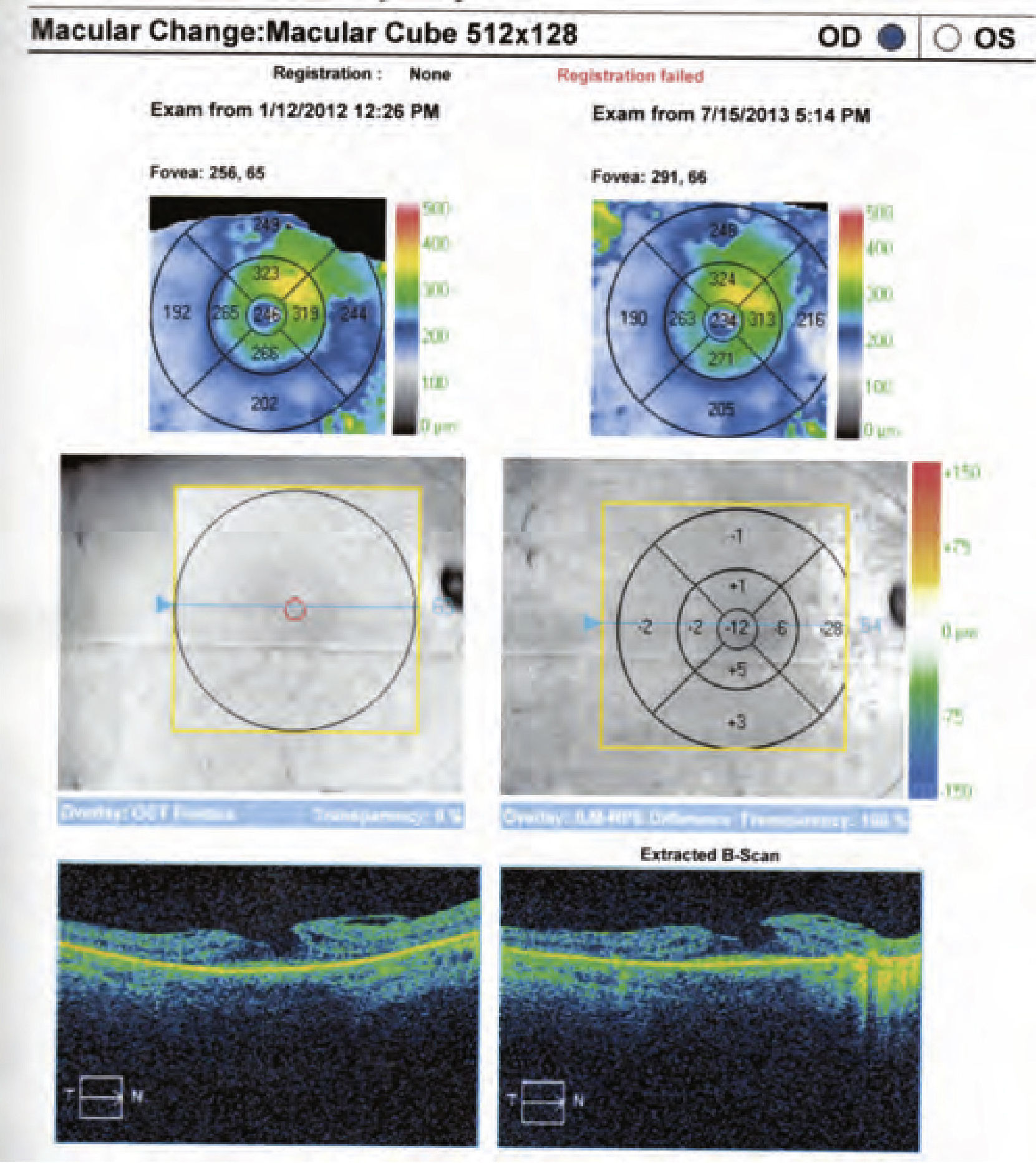
a) y b) oCTs ojo derecho. se observa un agujero lamelar, con una membrana epirretiniana que tracciona los márgenes foveolares; también es llamativa la disminución del espesor retiniano en la periferia macular, así como la desestructuración retiniana externa ya evidenciada en la angiografía.
Los informes fueron enviados al hospital de referencia en el cual, tras un exhaustivo estudio, se llegó a la conclusión de que, debido a la asociación de la foseta papilar causante del problema macular, con una retinosis pigmentaria en dicho ojo, previa al daño macular, no se recomendaba la cirugía.
La paciente es seguida en nuestro Servicio, refiriendo en las distintas exploraciones cada vez mayores molestias en la visión del ojo derecho, que oscilan levemente a lo largo del día, siendo siempre peores por la mañana. No obstante, la AV en el ojo derecho sigue manteniéndose en 20/40. Además, para completar el estudio, fue recientemente sometida a un ERG; en el ojo derecho, las ondas del ERG escotópico han perdido totalmente su amplitud y han prolongado muchísimo su tiempo de latencia, hasta ser casi indetectables; el ERG fotópico está algo afectado, pero en un grado mucho menor. Los ERG escotópico y fotópico del ojo izquierdo fueron totalmente normales.
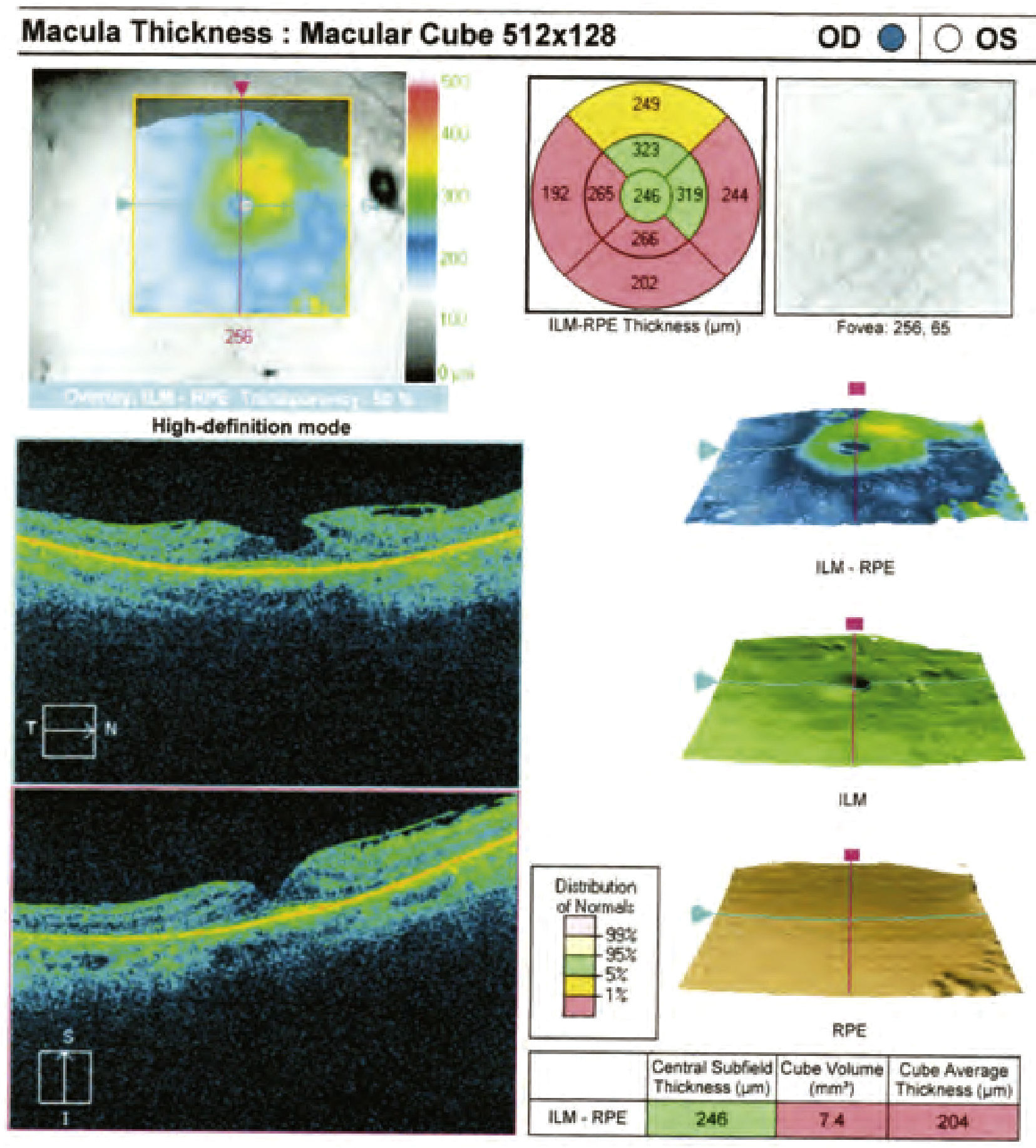
Con el consentimiento de la paciente y habiendo sido previamente desestimada la posibilidad de taponamiento de gas más vitrectomía, se le indica la fotocoagulación con láser en la zona temporal de la papila para intentar evitar la conexión de líquido entre la foseta papilar y la mácula (Fig. 12)7. se le realiza dicha técnica y es citada para una nueva revisión en 3 meses (Fig. 13). En la nueva revisión la paciente refiere una marcada mejora de la sintomatología; la AV de dicha paciente había pasado de 20/40 a 20/25 en el ojo derecho, señalando, además, que habían cesado las oscilaciones de visión en dicho ojo, aunque por supuesto, la sensación de túnel del campo visual periférico no había variado. se propone a la paciente la realización de una nueva OCT (Figs. 14 y 15) y una AFG de control, pero no desea someterse de nuevo a esta última técnica invasiva. En la nueva oCT se observa una leve disminución del espesor de la zona central de la mácula del ojo derecho en la mayor parte de los campos, compatible probablemente con la mejoría detectada en la AV. El ojo izquierdo continúa completamente normal.
Comparación de oCT ojo derecho antes y después de aplicación de tratamiento con láser de argón peripapilar. se observa leve disminución del espesor de la zona central de la mácula del ojo derecho en la mayor parte de los campos, compatible probablemente con la mejoría detectada en la agudeza visual.
Los 2 elementos más controvertidos de este caso clínico tan poco usual son, por un lado, el hecho de que se pueda considerar como una auténtica retinosis pigmentaria unilateral, y por otro, la decisión terapéutica.
En cuanto al primer objeto de discusión, este caso clínico sigue los 4 criterios que lo permitirían clasificar como retinosis pigmentaria unilateral:4
- 1.
Por su aspecto oftalmoscópico y funcional de afectación tapeto-retiniana en el ojo estudiado.
- 2.
Por la presencia de un electrorretinograma normal en el ojo contralateral.
- 3.
Por haberse descartado cualquier causa inflamatoria en el ojo afectado (traumática, coriorretinitis, fármacos...); tampoco había comenzado el problema de desprendimiento macular cuando ya estaban claramente patentes los signos de retinosis pigmentaria.
- 4.
El periodo de observación ha sido muy largo (desde 2000), y en ningún momento han habido signos de alteración tapeto-retiniana en el ojo contralateral.
En cuanto a la asociación de la foseta papilar con la retinosis pigmentaria, no hay un número de casos clínicos tan frecuente (es extremadamente raro) como para poder afirmar o descartar que tengan un mecanismo íntimo común10,11.
Ya se ha comentado que el tratamiento de esta enfermedad consistía en cerrar la comunicación entre la foseta y el espacio subrretiniano, cuando comienza la afectación macular8. La fotocoagulación con láser de argón de la retina temporal adyacente a la papila pretende sellar el paso de fluido desde la mácula; sin embargo, este proceso podría no estar exento de complicaciones y hay algunos autores que cuestionan su utilidad8. otros autores han comunicado la eficacia del empleo de la inyección intravítrea de gas sin vitrectomía, para inducir el desplazamiento neumático de las capas externas del desprendimiento macular, con mejoría consecuente de la visión central12.
El buckling macular consiste en la colocación de un explante en el polo posterior, que debe ser monitorizado con ultrasonidos.
Otra técnica consiste en la fenestración de la retina próxima a la foseta, puesto que el fluido penetra en la retina bajo cierta presión desde ésta; así que mediante esta técnica, se pretende redireccionar el fluido para permitir que este líquido se dirija hacia la cavidad vítrea, en lugar de disecar las capas retinianas.
La tracción vítrea es un factor muy importante en la patogenia de la maculopatía asociada a la foseta del nervio óptico, por lo que se considera esencial en el tratamiento de esta patología practicar una vitrectomía con la inducción de un desprendimiento de vítreo posterior completo13,14. Es recomendable el uso coadyuvante del gas intravítreo para empujar el fluido desde las capas internas de separación a las más externas. Estos autores no aplicaron el tratamiento láser durante el acto quirúrgico y tampoco después del mismo, lo que sugiere que la inducción quirúrgica del desprendimiento de vítreo posterior elimina la tracción vitreorretiniana, siendo esto suficiente para limitar la acumulación de fluido procedente de la foseta óptica en las capas internas retinianas.
El caso que nos ocupa fue sometido a valoración por el equipo de vítreo-retina del hospital de referencia, ante la posible indicación de una vitrectomía, debido a la pérdida de visión central por la maculopatía. Dicho comité de expertos consideró que en este caso la cirugía no estaba indicada, debido a que no era una foseta papilar con maculopatía simplemente, sino que, además, al presentar una retinosis pigmentaria, el pronóstico de dicha vitrectomía sería muy incierto, ya que tenía graves trastornos atrofio-degenerativos periféricos. Por ello, la paciente fue derivada nuevamente a nuestro servicio para su seguimiento. Durante las siguientes revisiones, la paciente se quejaba de una pérdida visual cada vez mayor, aparte de grandes oscilaciones visuales a lo largo del día, con lo cual tomamos la decisión de abordar una terapia con láser de argón en la retina temporal adyacente a la papila, para evitar que con el tiempo la acumulación de líquido deteriorase más la mácula, convirtiéndose el agujero lamelar en un agujero completo y dando lugar a una pérdida total de la visión.
Como se pudo ver en las exploraciones referidas anteriormente, el tratamiento fue exitoso, tanto en la AV final (pasó de 20/40 a 20/25) como en la sintomatología oscilatoria de visión, refiriendo que ésta había cesado.
ConclusionesLa retinosis pigmentaria unilateral es enormemente infrecuente (un centenar de casos recogidos en la bibliografía desde 1865), debiendo de acogerse a 4 criterios básicos para poderse incluir en esta estadística.
La asociación de retinosis pigmentaria unilateral y foseta papilar es todavía menos habitual, no llegando a la decena los casos referenciados en la literatura científica.
La presencia de desprendimiento seroso macular como consecuencia de una foseta papilar es razonablemente frecuente, así como el desarrollo secundario de un agujero lamelar o completo. La vitrectomía con inducción de un desprendimiento de vítreo posterior completo más el uso de gas intravítreo con o sin fotocoagulación con láser de argón en casos refractarios, son las opciones terapéuticas más aceptadas en los casos en los que dicho desprendimiento seroso no se resuelva de manera espontánea.
La técnica de la fotocoagulación con láser de argón de la retina temporal adyacente a la papila, pretende sellar el paso de fluido hacia la mácula. Aunque no es eficaz en todos los casos y no está exenta de efectos secundarios, por lo cual se ha cuestionado su utilidad en los últimos tiempos, puede ocupar un lugar importante en algunas circunstancias, tales como casos en que la vitrectomía podría estar contraindicada, bien por causas asociadas a la propia patología ocular (por ejemplo, coincidencias con distrofias tapeto-retinianas, como es el caso que nos ocupa), o bien por patologías sistémicas del sujeto que no permitieran someterse por motivos anestésicos a operaciones prolongadas.
A veces, tratamientos clásicos, que a priori se desestiman, pueden ser buenas opciones terapéuticas ante casos en los que opciones más avanzadas tecnológicamente pueden no ser aplicables. Este ha sido el recurso empleado para intentar solventar el caso clínico que nos ocupa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.