El síndrome de Stevens-Johnson y la necrólisis epidérmica tóxica (NET) son enfermedades raras, agudas y exfoliativas que afectan la piel y membranas mucosas. Se producen como una reacción de hipersensibilidad a diferentes agentes farmacológicos o infecciosos.
Hasta un 69-81% de los pacientes con síndrome de Stevens-Johnson y un 50-67% de los pacientes con NET presentan afectación ocular.
Las manifestaciones oculares agudas se caracterizan por una conjuntivitis seudomembranosa o membranosa, simblefarón, defectos epiteliales, ulceración corneal e inflamación palpebral.
Se ha descrito el uso de aloinjerto de membrana amniótica para disminuir la inflamación aguda en el daño ocular del síndrome de Stevens-Johnson /NET.
Presentamos el caso de una paciente de 67 años con NET y afectación ocular severa en quien se colocó membrana amniótica seca sobre la superficie corneal y palpebral para facilitar la reepitelización de la superficie ocular.
Stevens-Johnson syndrome and toxic epidermal necrolysis (TEN) are rare, acute and exfoliative disorders involving the skin and mucous membranes. It is primarily an inflammatory hypersensitivity reaction initiated by several different pharmacologic agents, or different types of infections.
The percentage of Stevens-Johnson syndrome patients with ocular involvement can vary from 69-81% and up to 50-67% of TEN patients.
The acute ocular manifestations are characterized by pseudomembranous or membranous conjunctivitis, symblepharon, epithelial defects, corneal ulceration and eyelid inflammation.
It has been described the use of amniotic membrane allograft for the minimization of acute ocular inflammation in Stevens-Johnson syndrome /TEN.
We report the case of a female patient with TEN and severe ocular involvement in who we placed dry amniotic membrane on the corneal surface and lids to facilitate the re-epithelialization of the ocular surface.
El síndrome de Stevens-Johnson (SSJ) y la necrólisis epidérmica tóxica (NET), también conocida como síndrome de Lyell, son enfermedades raras, agudas y exfoliativas que afectan piel y membranas mucosas1 generalmente ocular y orogenital2. Actualmente se sigue aceptando que los pacientes con SSJ o NET constituyen un espectro de enfermedad con lesiones similares, pudiéndose hacer la diferencia en que el SSJ afecta<10% de área de superficie corporal (ASC) y la NET afecta>30% del ASC; los casos intermedios con una superficie afectada entre 10-30% se clasifican como superposición SSJ-NET3,4.
La fisiopatología del SSJ/NET incluye una reacción de hipersensibilidad tipo iii de la clasificación de Gell y Coombs a un agente, lo que produce un aumento en la liberación del ligando-Fas (proteína transmembrana tipo ii de la familia del factor de necrosis tumoral a) de las células mononucleares. Este ligando se une y activa a Fas (receptor en la superficie de los queratinocitos) lo que ocasiona una apoptosis masiva de queratinocitos en la epidermis con la consiguiente descamación y apariencia de piel escaldada1,5. Otros mecanismos implicados incluyen la presentación de antígeno y producción de factor de necrosis tumoral a con la consiguiente activación de linfocitos T citotóxicos, lo que a su vez induce la apoptosis de células epidérmicas a través de la liberación de perforina y granzima B3.
Se han asociado diversos agentes etiológicos al SSJ/NET, clasificándose en 4 categorías: agentes infecciosos, metabolitos intermedios de fármacos (lo más común), asociado a malignidad e idiopático (tabla 1)3.
Agentes etiológicos involucrados en la aparición del SSJ/NET
| Infecciosos | Fármacos | Asociado a malignidad | Idiopático |
|---|---|---|---|
| -Más común en niños -Virus: virus del herpes simple, VIH, virus de la hepatitis, influenza -Bacterias: estreptococo betahemolítico, difteria, brucelosis, tularemia, entre otras | -Se presenta en adultos y personas mayores -Antibióticos: sulfas, penicilina, ciprofloxacino -Anticonvulsivos: fenitoína, carbamazepina, lamotrigina, valproato -Otros: AINE, tramadol, alopurinol | -Se presenta en adultos y personas mayores | -Representa el 25-50% de los casos |
AINE: antiinflamatorios no esteroideos; VIH: virus de la inmunodeficiencia humana.
Se estima que la incidencia del SSJ es de 6 casos por millón de personas por año, siendo la NET menos común con una incidencia aproximada de 1-2 casos por millón de personas por año1. Hasta un 69-81% de los pacientes con SSJ presentan daño ocular, y un 50-67% de los pacientes con NET; siendo producido por una apoptosis y necrosis de las capas epidérmicas, así como una intensa reacción inflamatoria que involucra sobre todo a conjuntiva, córnea y párpados1.
El daño ocular en los casos leves se manifiesta como una conjuntivitis y fotofobia leve. En los casos severos se presenta una inflamación difusa con la formación de conjuntivitis membranosa y seudomembranosa, así como la formación de simblefarón1,5–7. La inflamación intensa destruye las células caliciformes y las glándulas lagrimales accesorias8; la mucosa conjuntival normal se reemplaza por un epitelio cicatricial y fibrosis2. A nivel palpebral se produce una destrucción de las glándulas de Meibomio, pérdida de la arquitectura de las pestañas con la consiguiente triquiasis y distiquiasis, así como una queratinización del borde palpebral2. En último caso, se puede producir una pérdida de las células madre del limbo lo que conlleva a una conjuntivalización de la córnea6,7,9.
La intervención aguda es crucial para evitar secuelas a largo plazo, debiéndose enfocar el manejo oftalmológico en la profilaxis de infección, prevención de la formación de adhesiones y disminución de la inflamación.
Recientemente se ha descrito el uso de aloinjerto de membrana amniótica para la reducción de la inflamación aguda en la afectación ocular grave del SSJ/NET1,5.
ObjetivoEvaluar el uso de aloinjerto de membrana amniótica seca en el manejo oftalmológico agudo de la NET.
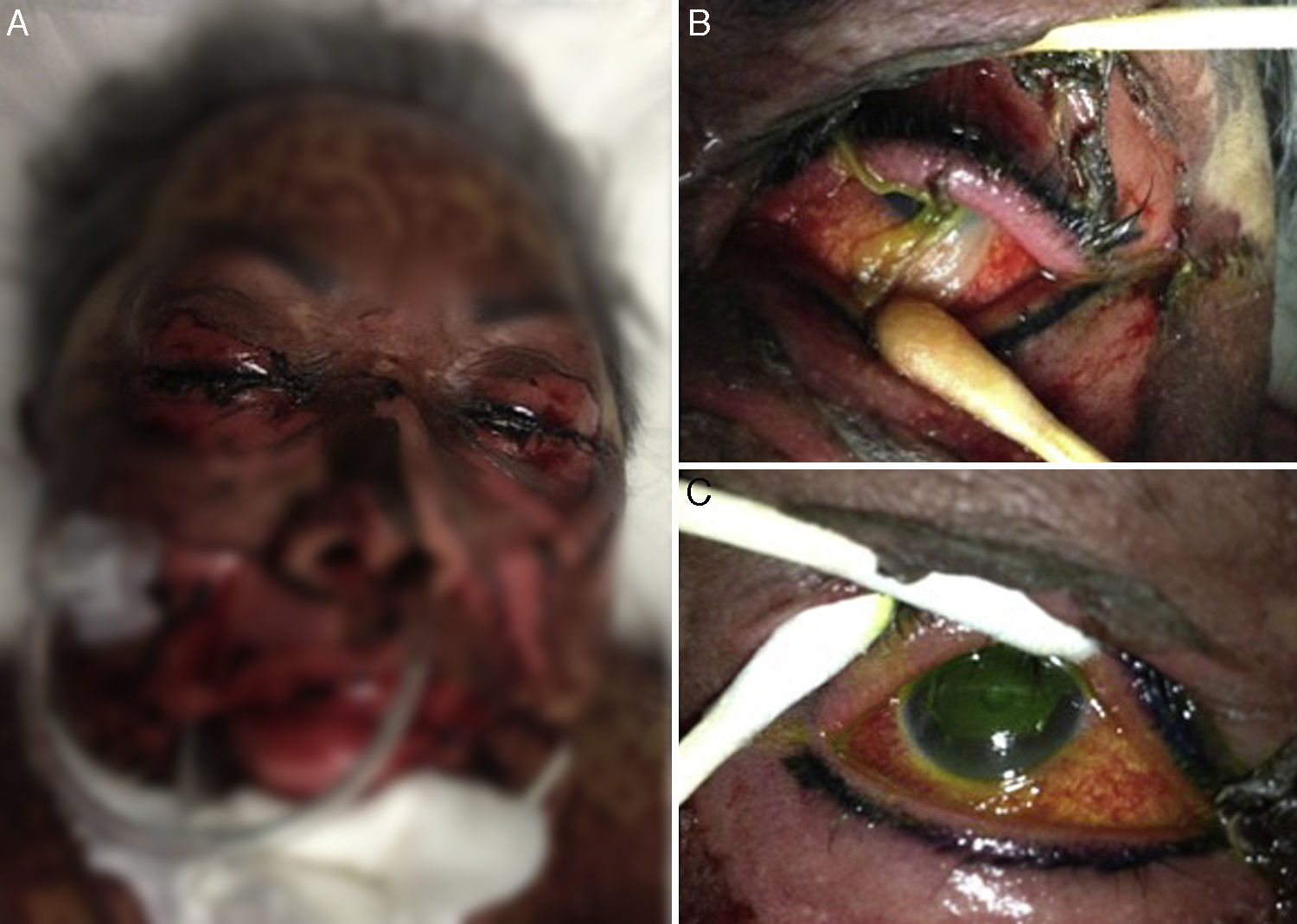
Caso clínicoSe presenta el caso de una paciente de 67 años de edad con antecedente de hipertensión arterial sistémica, glaucoma y alergia a sulfas, que 10 días tras la ingesta de dicloxacilina por una supuesta conjuntivitis (250mg/6h durante 5 días) inicia con eritema, ampollas y áreas de desepitelización generalizadas rápidamente progresivas con deterioro sistémico importante, requiriendo sedación, ventilación mecánica asistida y manejo en la unidad de cuidados intensivos (fig. 1-A).
Exploración oftalmológica inicial: agudeza visual no valorable.
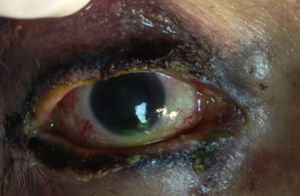
Párpados y anexos: dermatosis palpebral caracterizada por áreas de desepitelización con eritema rosa intenso en la base que afecta aproximadamente el 90% de la región periocular. Se observa madarosis parcial con restos epidérmicos en base de pestañas. Cierre palpebral adecuado con dificultad para la apertura pasiva del mismo.
Segmento anterior con hiperemia conjuntival ++++, fórnix conservados con múltiples seudomembranas (fig. 1-B), córnea con desepitelización central del 80% (fig. 1-C). Resto sin alteraciones.
Se establece que la paciente presenta un daño ocular severo por lo que se decide iniciar manejo tópico con lubricante (hialuronato de sodio ofteno 4mg/ml libre de conservadores cada hora y gel de dexpantenol 5%/6h), antibiótico (moxifloxacino 0.5%/6h), esteroide (fosfato de prednisolona al 1%/12h); y se colocan conformadores anulares.
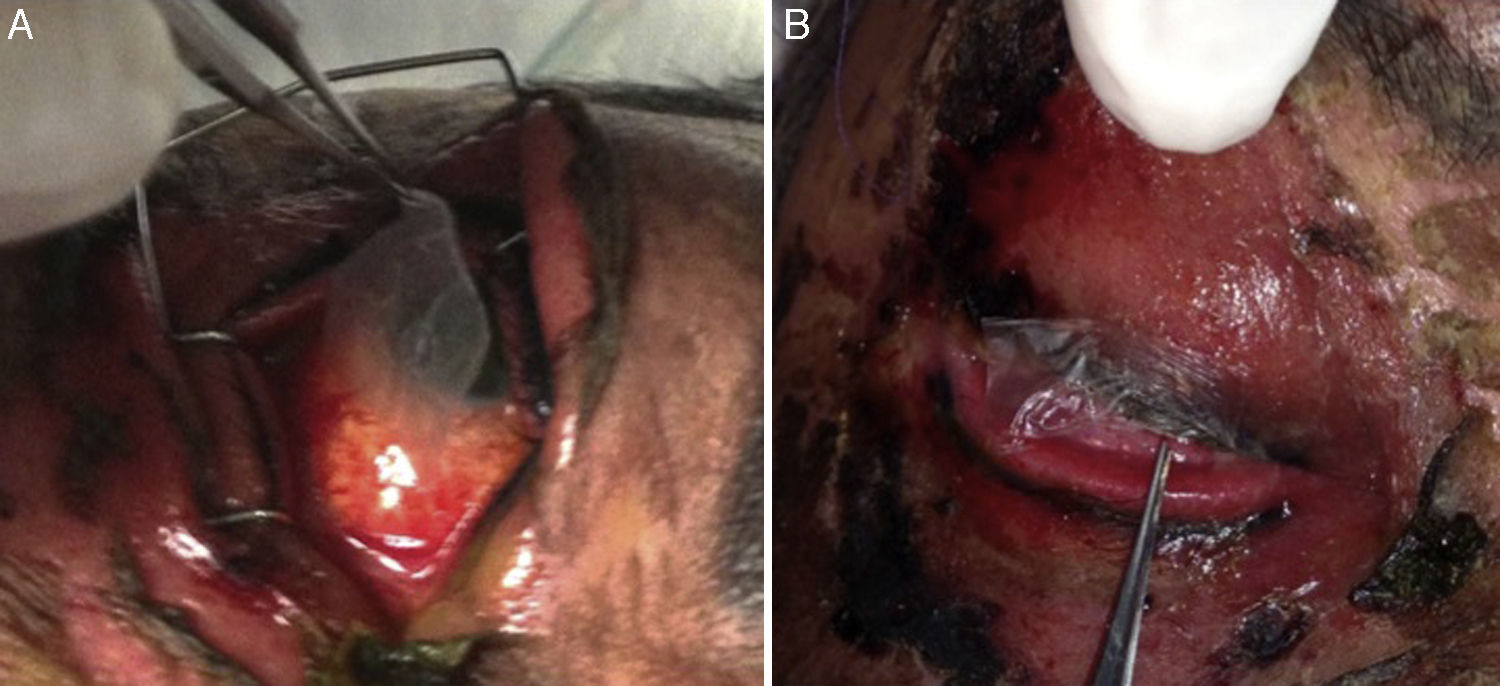
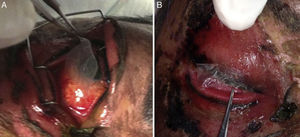
Debido a la gran afectación corneal se decide utilizar aloinjerto de membrana amniótica seca. Se colocó una monocapa de membrana amniótica de 2×1.5cm, lado epitelial hacia abajo, en la región central de la córnea (debido a que el procedimiento se realiza en la cama de la paciente no se sutura ni se coloca pegamento tisular) (fig. 2-A).
En la región palpebral realizamos desbridación del tejido necrótico, recorte de pestañas con tijera westcott y enjuagamos con solución salina. Se tomó un recuadro de membrana amniótica con las características antes mencionadas y se recortó por la mitad. Se colocó una monocapa de membrana amniótica lado estromal hacia abajo, de tal manera que cubriera el borde palpebral y 1-2mm de piel del párpado superior de ambos ojos (fig. 2-B), suturando con puntos simples de poliglactina 912 6-0.
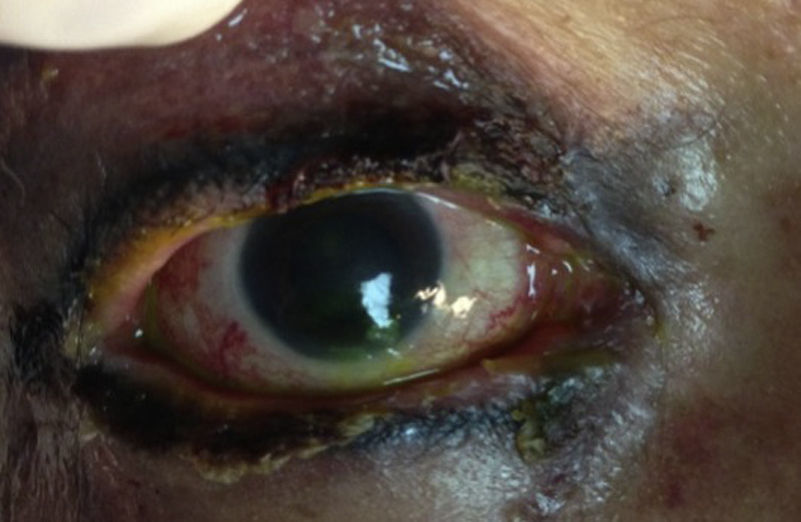
Se observó una adecuada reepitelización de la superficie corneal y palpebral así como el correcto nacimiento de la línea de pestañas, 4 días posteriores a la aplicación de la membrana amniótica (fig. 3).
La paciente presentó deterioro sistémico progresivo, falleciendo a los 15 días posteriores de haber iniciado el cuadro agudo, secundario a complicaciones de choque séptico.
DiscusiónEl SSJ/NET es una afección grave y potencialmente mortal con afectación de piel y membranas mucosas que en caso de no ser tratada adecuada y agresivamente puede llevar a complicaciones devastadoras como es la ceguera e incluso la muerte3,5.
Se presenta como una reacción inflamatoria de hipersensibilidad iniciada por diversos agentes farmacológicos como antibióticos, anticonvulsivos, AINE, etc., o menos frecuentemente como una respuesta a agentes infecciosos7.
El SSJ afecta<10% del ASC y la NET>30% de ASC; los casos intermedios con una superficie afectada entre 10-30% se clasifican como superposición SSJ/NET3,4. Generalmente estos pacientes se refieren a la unidad de cuidados intensivos para el manejo de vía aérea, nutrición parenteral y complicaciones potencialmente mortales7. Se ha descrito el uso de corticoesteroides sistémicos e inmunoglobulina G intravenosa para el tratamiento de los pacientes con SSJ/NET, sin embargo su uso continúa siendo controvertidol; su administración temprana ayudaría a disminuir la inflamación, sin embargo, aumenta el riesgo de infección e incluso de mortalidad con los esteroides9.
En el caso de nuestra paciente, se trata de una mujer en la séptima década de la vida con afectación de más del 30% del ASC por lo que se establece el diagnóstico de NET o síndrome de Lyell, requiriendo manejo multidisciplinario en la unidad de cuidados intensivos.
Hsu et al.7 realizan una graduación de la severidad de las manifestaciones oftalmológicas agudas del SSJ/NET, dividiéndolas en leve, moderada y severa. Definen afectación ocular leve como aquella que presenta<25% de desepitelización corneal o hiperemia conjuntival leve sin presencia de membranas o seudomembranas. Hallazgos moderados incluyen defectos epiteliales de hasta el 50% de la córnea, hiperemia conjuntival moderada y escasas membranas o seudomembranas. Afectación ocular severa es aquella que presenta defectos epiteliales>50% de la córnea, inflamación conjuntival severa, membranas o seudomembranas extensas. En el caso presentado, la paciente muestra una hiperemia conjuntival ++++, múltiples seudomembranas y desepitelización corneal>80% por lo que se clasifica como daño ocular severo.
Previo a la introducción de la membrana amniótica, el manejo oftalmológico agudo de los pacientes con SSJ/NET consistía en lubricación tópica frecuente, corticoesteroides y antibióticos tópicos, así como la sinequiólisis temprana y colocación de conformadores8.
Múltiples reportes de casos han utilizado la membrana amniótica para cubrir la superficie ocular en las etapas agudas del SSJ/NET para prevenir los cambios cicatriciales conjuntivales y las complicaciones corneales1,5,7,10,11.
La membrana amniótica es la capa más interna de las membranas fetales, compuesta por una capa epitelial avascular sobre una membrana basal. Se ha demostrado que el uso de membrana amniótica promueve la epitelización ya que produce factores de crecimiento de fibroblastos y factor de transformación de crecimiento, que estimulan la epitelización y modulan la proliferación y diferenciación de los fibroblastos estromales. Reduce la inflamación debido a que promueve la disminución de la expresión de citocinas proinflamatorias como IL-1a, IL-2, IL-8. Sirve de sostén al epitelio corneal y nicho de células madre, aunque el mecanismo de acción no esta totalmente claro1,7.
Existen diversos métodos para la conservación de la membrana amniótica: en fresco (almacenamiento hipotérmico), seco (liofilizado) y preservado (criopreservación)9. La membrana amniótica en fresco y criopreservada se han utilizado para el tratamiento de los pacientes con SSJ/NET. Shay et al.9 reportaron la resolución de la inflamación conjuntival y mejoría visual después de trasplante de membrana amniótica criopreservada en las etapas agudas del SSJ/NET en 6 pacientes con diversos grados de afectación ocular.
Gregory1 recomienda la aplicación de membrana amniótica criopreservada en la superficie ocular y palpebral durante las fases agudas del SSJ/NET para la prevención de las secuelas cicatriciales y los problemas de ojo seco.
En EE. UU. el uso de membrana amniótica fresca no ha sido aprobado por la FDA debido a que contiene células vivas alogénicas9.
La membrana amniótica seca es sometida a un proceso de deshidratación y esterilización patentado que permite la destrucción de carga patogénica potencial. Consta de 3 capas: epitelio, membrana basal y estroma. Tiene una marca de agua (SB) que permite identificar el lado epitelial. Esta membrana se activa con solución salina estéril en cuestión de segundos. Las ventajas del uso de membrana amniótica seca es su traslado sencillo, almacenamiento duradero, fácil manejo y rápida activación.
Debido al daño ocular severo presentado por nuestra paciente se decide la aplicación de membrana amniótica seca debido a la fácil disponibilidad en nuestro medio. En este caso se observó una reepitelización adecuada de la córnea, disminución de la inflamación de la superficie ocular y el correcto nacimiento de la línea de pestañas posterior a su aplicación. Sin embargo no pudimos valorar los efectos a largo plazo del uso de la membrana amniótica debido a que la paciente presentó deterioro sistémico y falleció.
ConclusiónEl SSJ/NET es una enfermedad agresiva y potencialmente mortal cuyo tratamiento en las fases agudas requiere la admisión en una unidad de cuidados y un manejo interdisciplinario.
El tratamiento intensivo de la afectación ocular aguda en el SSJ/NET es indispensable para prevenir las secuelas a corto y largo plazo que pudieran presentarse. El manejo médico durante esta fase no previene efectivamente los problemas de ojo seco severo que presentan los pacientes en etapas posteriores. La utilización de membrana amniótica en el tratamiento de las fases agudas del SSJ/NET ha demostrado resultados favorables al disminuir la inflamación y promover la reepitelización corneal. También se ha observado que previene las secuelas cicatriciales y el ojo seco severo.
Sin embargo el tratamiento de los pacientes con SSJ/NET es difícil y aunque se usen todas las estrategias mencionadas anteriormente no siempre se pueden evitar las secuelas y complicaciones posteriores que estos pacientes presentan.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores no cuentan con intereses comerciales de ningún tipo.