El objetivo del estudio fue comparar los resultados de la predicción de la cefalometría tridimensional con la bidimensional en pacientes sometidos a cirugía ortognática. El estudio involucró dos grupos de pacientes con anomalías craneofaciales de 15 a 30 años de edad. Al grupo I correspondieron pacientes sometidos a cirugía ortognática del periodo de abril del 2004 a enero del 2005. Se realizaron mediciones cefalométricas pre y posquirúrgicas utilizando el programa Simplant (versión CMF 8.2 de Materialise, NV, Belgium). Al grupo II correspondieron pacientes que ya habían sido sometidos a cirugía ortognática del periodo de enero de 1999 a enero de 2004. Las mediciones cafalométricas se realizaron de forma manual y se tomaron de radiografías laterales de cráneo pre y postquirúrgicas. Los resultados de este estudio demostraron que existe mayor precisión quirúrgica al realizar la predicción con el uso del programa Simplant, demostrando que en el grupo I (medición cefalométrica tridimensional) no existieron diferencias estadísticamente significativas entre las mediciones de la predicción realizada antes de la cirugía al compararlas con el resultado postquirúrgico. En el grupo II (medición cefalométrica bidimensional), las predicciones quirúrgicas ya realizadas con acetatos (móviles) de forma manual y tomadas de los expedientes clínicos, se observó que la medida del ángulo SNA y de la longitud maxilar obtuvo una p<.05. En conclusión se demostró que la precisión en la planeación del tratamiento quirúrgico por medio del método tridimensional (3D) es mejor que con el método bidimensional (2D).
The aim of this study was to compare cephalometric results of three and two dimensional surgical predictions in patients that underwent orthognatic surgery. The study involved two groups of 15 to 30 years old patients with craniofacial anomalies. The first group of patients had orthognatic surgery from April 2004 to January 2005. Pre and post-surgical lateral cephalometric measurements were done using Simplant program, (version CMF 8.2 of Materialise, NV, Belgium). The second group of patients had orthognatic surgery from January 1999 to January 2004. Pre and post-surgical lateral cephalometric measurements were done manually. The results of this study showed a more accurate surgical prediction with the Simplant program. In group I (three-dimensional cephalometric measurement) there was not a statistically significant difference between the prediction measurements done before the surgery and those compared with the post-surgically result. In group II, (two-dimensional cephalometric measurements) on the surgical predictions done previously by hand using cut and paste mobiles taken from the patient's Hospital records, we observed that in the SNA angle and the maxillary length measurements there was a statistically difference (p<.05). Therefore we conclude that the three-dimensional method is more accurate than the two-dimensional method in planning surgical orthognatic procedures.
El crecimiento facial se produce de una manera gradual y ordenada, sin embargo; existen factores que pueden influir o alterar los componentes de la cara como son: el hueso, el cartílago, el complejo dentoalveolar y los tejidos blandos.1 Considerando que el crecimiento facial se produce en los tres planos del espacio (anteroposterior, vertical y transversal) y tomando en cuenta la naturaleza plástica del hueso existe la posibilidad de ser modelado por la influencia de los tejidos blandos en las deformidades faciales.2 Los límites de los tratamientos ortopédicos-ortodóncicos varían en función de la edad del paciente, ya que el crecimiento puede ser redirigido durante su fase activa, permitiendo mayores cambios de los que se pueden conseguir sólo con la movilización dental.3 Cuando los problemas del paciente son tan severos que ni la modificación del crecimiento ni el camuflaje son una buena solución, el único tratamiento posible es la reposición quirúrgica de los maxilares o la recolocación de los segmentos dentoalveolares con el fin de conseguir resultados globales aceptables.4
Existen cinco métodos generales para visualizar, planear y predecir los resultados quirúrgicos: 1. Trazo manual con acetatos cut and paste,5 2. Manipulación de fotografías del paciente para ilustrar los objetivos de tratamiento, 3. Diagnóstico y plan de tratamiento computarizado utilizando un software en el cual se producen cambios en el perfil de tejidos blandos como un resultado de la manipulación de estructuras digitales de la radiografía cefalométrica lateral, 4. Diagnóstico y plan de tratamiento computarizado utilizando un software que integra videoimágenes con el cefalograma lateral del paciente para permitir predecir procedimientos quirúrgicos-ortodóncicos, visualizando los cambios faciales, permitiendo al clínico y paciente interactuar en relación a los resultados que se pueden lograr y 5. Tecnología computarizada tridimensional para la planeación y la predicción de cirugía ortognática.5
Los programas computarizados bidimensionales (2D) para la planeación del tratamiento quirúrgico que combinan análisis de tejidos duros y blandos están comercialmente disponibles y han tenido un uso clínico por años y entre éstos se encuentran Dolphin Imaging, FIY, Quick Ceph, E Ceph, Onyx Ceph, Ortho Vision, Dentofacial Planner, Ceph Scan, NAOL Ortho, Ortho Com y 5 Star Ortho. Los análisis de 2D proveen datos incompletos, no cuantificando las diferencias en profundidad y forma facial particularmente al ser utilizadas en la cirugía ortognática y craneofacial.5,6 Actualmente se discute el surgimiento de una nueva especialidad en la imagenología, en ésta se ofrecen recursos técnicos altamente sofisticados, como la obtención de imágenes de pacientes basadas en tecnologías computacionales por medio de la tomografía axial computarizada (cortes radiográficos de regiones previamente seleccionadas), resonancia magnética (campo magnético en un sistema de emisión y recepción de ondas de radio frecuencia). Varios grupos han adquirido datos en 3D de la cara humana usando diversos métodos y con ellos han estudiado el crecimiento.7,8 En respuesta a la necesidad de representar el complejo craneofacial en tres dimensiones, se han creado numerosos programas como Acuscape Medical Imaging System, CSPS, 3Dceph, CAD/CAM,9,10 y Orametrix, Dallas, Tx, USA.10–12 En los 80 surgió un proceso que convertía los datos digitales tridimensionales en objetos sólidos usando fotopolímeros líquidos, como muchas nuevas tecnologías, ésta fue originalmente usada en la industria y posteriormente adaptada a aplicaciones médicas y con ella, surgieron los modelos estereolitográficos.12,13
SIM/Plant™ es un paquete de software diseñado originalmente para la planeación de colocación de implantes dentales, fue introducido primeramente por Columbia Scientific Incorporated en 1993, posteriormente se comercializó por la compañía Materialise; el operador puede crear una planeación completa de procedimientos de tratamiento como la distracción consiguiendo vistas seccionales simultaneas en los tres planos del espacio, con este programa se puede realizar la colocación automática de implantes midiendo distancias, ángulos y densidad de hueso para colocarlos en una posición precisa, otras herramientas de uso del programa es la predicción quirúrgica, que permite visualizar osteotomías en el modelo virtual y los movimientos de estos segmentos pueden ser simulados y permiten obtener mediciones de estructuras óseas por medio de la cefalometría tridimensional.14,15
En 1987 Prospil comparó los resultados pre y postquirúrgicos (seis meses después de la cirugía) por medio de trazos cefalométricos en acetatos hechos de forma manual, utilizando la técnica de medición bidimensional para la predicción quirúrgica. Concluyó que el 60% de las predicciones fueron imprecisas cuando las comparó con las mediciones cefalométricas posquirúrgicas; en el 83% de las cirugías maxilomandibulares y en el 40% de las cirugías maxilares, las predicciones quirúrgicas fueron imprecisas en la predicción de los perfiles de tejidos blandos en relación a los resultados posquirúrgicos.16 Más adelante en 1997 Kragskow y colaboradores realizaron un estudio en nueve cráneos secos de personas normales en donde mostraron la confiabilidad que existe al localizar puntos anatómicos en la radiografía cefalométrica bidimensional al compararlas con la localización de puntos anatómicos en las reconstrucciones de imágenes tridimensionales, ambas obtenidas por medio de la tomografía axial computarizada (TAC), también mencionan que la cefalometría tridimensional ésta indicada en pacientes que presentan asimetrías severas o síndromes craneofaciales y que existen variaciones en la localización del punto anatómico Basion.17 De la misma manera en el 2001 Louis y su grupo realizaron un estudio en 15 pacientes adultos quienes fueron sometidos a cirugía ortognática utilizando las osteotomías de Le Fort I de avance maxilar y osteotomías sagitales para avanzar la mandíbula. Basándose en la cefalometría bidimensional, demostraron con su estudio que el promedio de disminución del ángulo nasolabial no fue estadísticamente significativo y de igual manera que no existe correlación entre el grado de cambio del ángulo nasolabial y la cantidad de avance maxilar.18 También, en el 2003 Cousley y asociados realizaron un estudio en 25 pacientes con discrepancias esqueléticas clase II división 1 y 2, a quienes se les realizó cirugía de avance mandibular, utilizaron el programa de OPAL (programa digital bidimensional) para predecir los cambios quirúrgicos y concluyeron que el promedio de los valores SNA, SNB, LAFH%, OJ y OB, fueron precisos al compararlos con los resultados postquirúrgicos, pero reportaron variaciones individuales principalmente en la medida de Wits (diferencia entre el punto A y el punto B medida sobre el plano oclusal), que resultó muy imprecisa. En las predicciones de MxP/MnP, LPFH y LAFH, las medidas se presentaron sobrestimadas en relación a los cambios finales sobre todo en los cambios de rotación mandibular.19 Sin embargo, en el 2004 Smith y colegas utilizaron cinco programas computarizados bidimensionales que fueron: Dentofacial Planner Plus, Dolphin Imaging, Orthoplan, Quick Ceph Image y Vistadent. Los programas sirvieron para simular resultados de la cirugía ortognática en tejidos blandos de 10 pacientes quienes presentaban discrepancias verticales y posteriormente los comparó con los resultados postquirúrgicos. El resultado mostró que al comparar la simulación con los resultados quirúrgicos actuales el programa bidimensional Dentofacial Planner Plus fue el mejor en un 79% para estos propósitos en relación a los otros programas.20 Finalmente en el 2004 Adams y colaboradores mencionaron que la cefalometría es un estándar usado por los ortodoncistas para visualizar las relaciones esqueléticas, dentales y de tejidos blandos. El propósito de su investigación fue evaluar y comparar el sistema de imagen en tercera dimensión (cefalometría tridimensional) con el sistema de imagen de dos dimensiones (cefalometría convencional), con ello determinaron cuál de las dos técnicas de medición fue más precisa y localizaron 33 puntos anatómicos con ambos métodos en 9 cráneos secos humanos, analizando 72 medidas al compararlas con las mismas medidas tomadas de los cráneos directamente. Los resultados mostraron gran variabilidad en el método bidimensional, el que actualmente es el estándar de oro y se observó una sobrestimación de las medidas en Zy-Gn R, en contraste al método tridimensional (Programa Sculptor, Glendora, California) que mostró una mayor precisión y 4 a 5 veces más confiabilidad que el método bidimensional.21
El objetivo de esta investigación fue: determinar cuáles resultados de la predicción realizada con la cefalometría tridimensional y la bidimensional son más precisos al evaluarlos con el resultado postquirúrgico.
La justificación se basó que en la División de Estomatología-Ortodoncia se realiza la evaluación y planeación prequirúrgica, utilizando la cefalometría bidimensional. Esta investigación tuvo la finalidad de mejorar el tratamiento de las discrepancias maxilomandibulares al comparar la utilidad de la cefalometría convencional bidimensional con la tridimensional y ofrecer una mayor precisión implementando nuevas técnicas de medición en la planeación y tratamiento ortodóncico-quirúrgico.
MétodosEl diseño del estudio fue comparativo entre dos técnicas de medición (antes y después del tratamiento), abierto, experimental, ambispectivo y transversal.
El estudio involucró dos grupos de pacientes de 15 a 30 años de edad con anomalías craneofaciales de la División de Estomatología-Ortodoncia del Hospital General «Dr. Manuel Gea González».
Grupo I. Expedientes de pacientes sometidos a cirugía ortognática del periodo de abril de 2004 a enero de 2005. (Las mediciones cefalométricas predicciones quirúrgicas se aplicaron a los modelos tridimensionales pre y postquirúrgicos generados por computadora con ayuda del programa Simplant, versión CMF 8.2 de Materialise, NV, Belgium), Grupo II. Expedientes de pacientes que ya fueron sometidos a cirugía ortognática del periodo de enero de 1999 a enero de 2004. (Las mediciones cafalométricas se aplicaron a las radiografías laterales de cráneo pre y postquirúrgicas de cirugías ya realizadas.) Se aplicaron 15 medidas cefalométricas a ambos grupos.
El tamaño de la muestra se calculó esperando una diferencia de 1mm±.75 en el grado de desplazamiento del grupo con la cefalometría bidimensional (2D) contra la tridimensional (3D), con un nivel alfa de 0.05 y .95 de potencia de la prueba n=16 casos en cada grupo.22
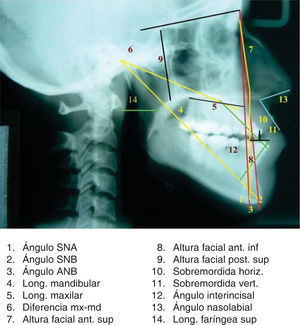
Las variables independientes que se analizaron es este estudio fueron: edad, sexo, cirujano, tipo de cirugía y tipo de osteotomías. Las variables dependientes fueron las siguientes medidas cefalométricas: ángulo SNA (S-N/N-A), ángulo SNB (S-N/N-B), ángulo ANB, distancia Co-Gn, distancia Co-A, diferencia entre Co-A y Co-Gn, distancia N-Ena, distancia Ena-Me, distancia Se- Enp, distancia B1-A1, distancia B1-A1, ángulo A1, A2/B1-B2, distancia entre contorno posterior del paladar blando y faringe posterior, y ángulo nasolabial.
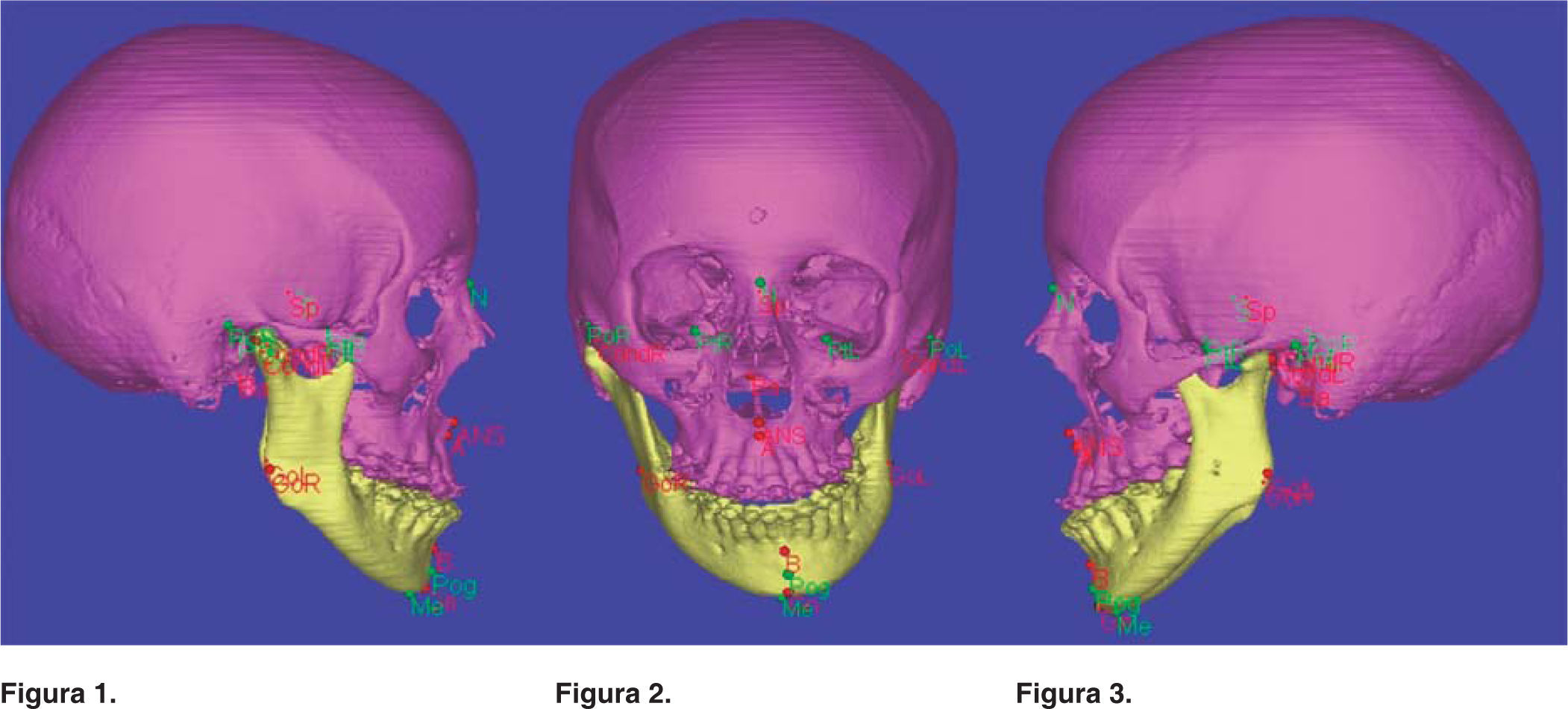
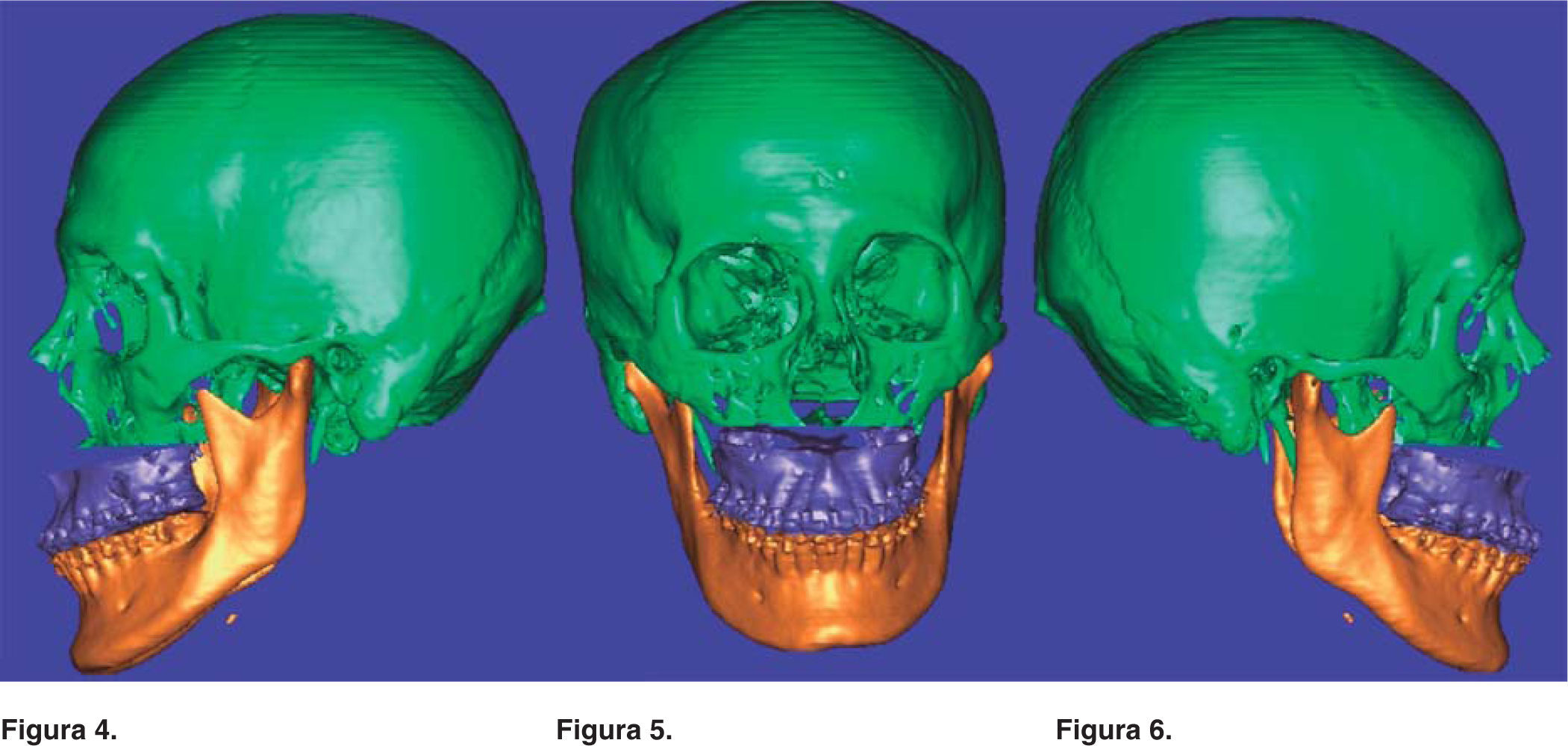
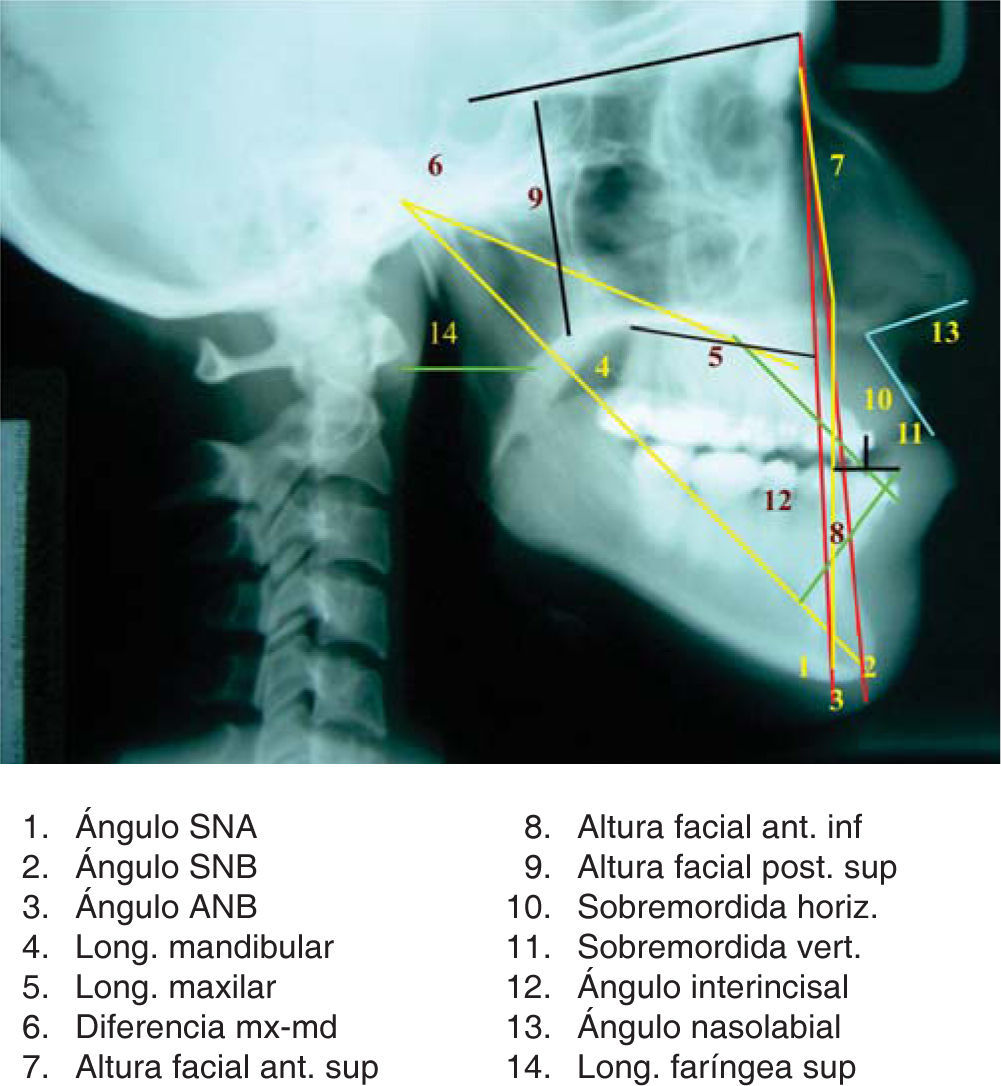
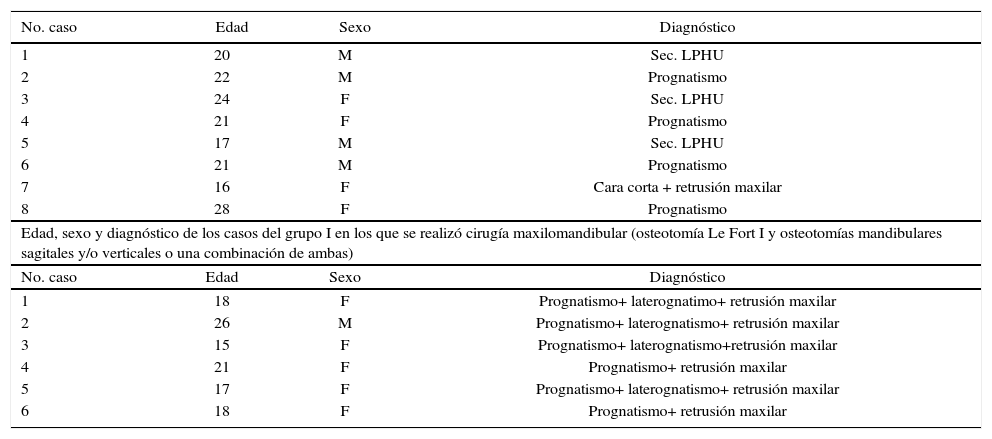
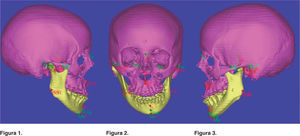
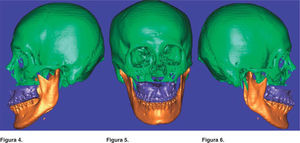
Grupo I. Una vez seleccionado el paciente del grupo de estudio de la cefalometría tridimensional se envió a toma de tomografía axial computarizada (TAC) a un centro de diagnóstico de imagenología, se archivaron las imágenes sin comprimir la información (información no procesada) en formato DICOM en CD (Disco Compacto). (No se necesitan placas), se trazaron y se midieron las imágenes obtenidas de la TAC con ayuda del programa Simplant, utilizando algunas medidas del análisis de Ricketts, Steiner y Bigerstaff23,24(Figuras 1 a 3), se interpretaron todas las mediciones obtenidas y se vaciaron los datos en una hoja de captura, se realizó el diagnóstico, el plan de tratamiento quirúrgico y la simulación virtual de la cirugía en base a los datos obtenidos de la cefalometría tridimensional con ayuda de las fotografías y los modelos de estudio (Figuras 4 a 6), se recopilaron las mediciones de la cirugía virtual simulada y se vaciaron los datos en una hoja de captura, se realizó la cirugía en los modelos de estudio de acuerdo con lo planeado y se construyeron las guías quirúrgicas, el cirujano realizó los diferentes procedimientos quirúrgicos.25 Se envió al paciente a toma de otra TAC dos meses después de la cirugía, las imágenes obtenidas de la TAC se volvieron a trazar y a medir con ayuda del programa Simplant utilizando algunas medidas de los análisis de: Ricketts, Steiner y Bigerstaff,23,24 se recopilaron las mediciones obtenidas y se vaciaron los datos en una hoja de captura. Grupo II. Se obtuvieron los datos de los expedientes seleccionados del archivo de la División Estomatología-Ortodoncia de las cirugías realizadas con la cefalometría bidimensional, se midieron los trazos cefalométricos de la predicción quirúrgica previa tomada de los expedientes (móviles de acetatos de hecha de forma manual) y la cefalometría lateral postquirúrgica realizados de forma manual, utilizando algunas medidas del análisis de Ricketts, Steiner y Bigerstaff23,24(Figura 7). Se interpretaron todas las mediciones obtenidas de la predicción quirúrgica, las mediciones postquirúgicas y se vaciaron los datos en una hoja de captura. Grupos I y II. Se compararon los datos obtenidos del grupo al que se le realizó la planeación quirúrgica basada en la cefalometría tridimensional contra los datos obtenidos de las mediciones postquirúrgicas y los datos obtenidos de los expedientes de planeaciones quirúrgicas ya realizadas basadas en la cefalometría bidimensional y los datos obtenidos de las mediciones postquirúrgicas. En la validación de datos se utilizó prueba de suma de rangos de Wilcoxon, el nivel de significancia fue de p<.05. Todos los procedimientos estarán de acuerdo con lo estipulado en el Reglamento de la Ley General de Salud en Materia de Investigación para la Salud. Riesgo mayor por lo que se realizó formato de consentimiento informado por la toma de la tomografía axial computarizada.
En el grupo I el tipo de cirugía fue: ocho de los casos con cirugía maxilar (osteotomía Le Fort I) y seis de los casos con cirugía maxilomandibular (osteotomía Le Fort I y osteotomías mandibulares sagitales y/o verticales o una combinación de ambas). En el grupo II el tipo de cirugía fue: 10 de los casos con cirugía maxilar (osteotomía Le Fort I) y nueve de los casos con cirugía maxilomandibular (osteotomía Le Fort I y osteotomías mandibulares sagitales y/o verticales o una combinación de ambas) (Cuadros IyII).
Edad, sexo y diagnóstico de los casos del grupo I en los que se realizó cirugía maxilar (osteotomía Le Fort I).
| No. caso | Edad | Sexo | Diagnóstico |
|---|---|---|---|
| 1 | 20 | M | Sec. LPHU |
| 2 | 22 | M | Prognatismo |
| 3 | 24 | F | Sec. LPHU |
| 4 | 21 | F | Prognatismo |
| 5 | 17 | M | Sec. LPHU |
| 6 | 21 | M | Prognatismo |
| 7 | 16 | F | Cara corta + retrusión maxilar |
| 8 | 28 | F | Prognatismo |
| Edad, sexo y diagnóstico de los casos del grupo I en los que se realizó cirugía maxilomandibular (osteotomía Le Fort I y osteotomías mandibulares sagitales y/o verticales o una combinación de ambas) | |||
| No. caso | Edad | Sexo | Diagnóstico |
| 1 | 18 | F | Prognatismo+ laterognatimo+ retrusión maxilar |
| 2 | 26 | M | Prognatismo+ laterognatismo+ retrusión maxilar |
| 3 | 15 | F | Prognatismo+ laterognatismo+retrusión maxilar |
| 4 | 21 | F | Prognatismo+ retrusión maxilar |
| 5 | 17 | F | Prognatismo+ laterognatismo+ retrusión maxilar |
| 6 | 18 | F | Prognatismo+ retrusión maxilar |
Edad, sexo y diagnóstico de los casos del grupo II en los que se realizó cirugía maxilar (osteotomía Le Fort I).
| No. caso | Edad | Sexo | Diagnóstico |
|---|---|---|---|
| 1 | 22 | M | Prognatismo |
| 2 | 19 | M | Sec. LPHU |
| 3 | 22 | F | Prognatismo |
| 4 | 19 | F | Sec. LPHU |
| 5 | 24 | F | Retrusión maxilar |
| 6 | 22 | M | Sec. LPHU |
| 7 | 22 | M | Prognatismo |
| 8 | 15 | M | Sec. LPHU |
| 9 | 18 | M | Sec. LPHU |
| 10 | 21 | F | Retrusión maxilar |
| Edad, sexo y diagnóstico de los casos del grupo II en los que se realizó cirugía maxilomandibular (osteotomía Le Fort I y osteotomías mandibulares sagitales y/o verticales o una combinación de ambas). | |||
| No. caso | Edad | Sexo | Diagnóstico |
| 1 | 15 | M | Prognatismo+ laterognatismo+ retrusión maxilar |
| 2 | 24 | F | Prognatismo+ laterognatismo+ retrusión maxilar |
| 3 | 20 | M | Prognatismo+ retrusión maxilar |
| 4 | 16 | F | Prognatismo+ laterognatismo+ retrusión maxilar |
| 5 | 19 | M | Prognatismo+ laterognatismo+ retrusión maxilar |
| 6 | 24 | F | Prognatismo+ retrusión maxilar |
| 7 | 17 | F | Prognatismo+ retrusión maxilar |
| 8 | 23 | M | Prognatismo+ laterognatismo+ retrusión maxilar |
| 9 | 21 | F | Prognatismo+ laterognatismo+ retrusión maxilar |
En el grupo I el rango de edad fue de 16 a 28 años, el promedio de 21.12 y desviación estándar de 3.8 de pacientes a quienes se les realizó cirugía maxilar y el rango de edad fue de 15 a 26 años, el promedio de 19.1 y desviación estándar de 3.8 de pacientes a quienes se les realizó cirugía maxilomandibular. En el grupo II el rango de edad fue de 15 a 24 años, el promedio de 20.4 y desviación estándar de 2.6 de los casos en los que se realizó cirugía maxilar y el rango de edad fue de 15 a 26 años, el promedio de 19.8 y desviación estándar de 3.4 de los casos en los que se realizó cirugía maxilomandibular (Cuadros IyII).
En el grupo I: 4 (50%) fueron hombres y 4 (50%) fueron mujeres de los casos en los que se realizó cirugía maxilar y 1 (16.6%) fue hombre y 5 (83%) mujeres de los casos en los que se realizó cirugía maxilomandibular. En el grupo II: 6 (60%) fueron hombres y 4 (40%) fueron mujeres en los que se le realizó cirugía maxilar y 4 (44%) fueron hombres y 5 (55%) fueron mujeres de los casos en los que se realizó cirugía maxilomandibular. Todos los pacientes fueron operados por los médicos adscritos (Cuadros IyII).
DiscusiónEn este estudio se aplicó la tecnología tridimesional (modelos tridimensionales generados por computadora con ayuda del programa Simplant, versión CMF 8.2 de Materialise, NV, Belgium), se realizó la conversión de datos obtenidos de la tomografía axial computarizada en formato DICOM con cortes de 1mm y debido a la exposición de la radiación se solicitó al paciente carta de consentimiento informado. Las imágenes tridimensionales han sido aplicadas para visualizar las deformidades óseas y de tejidos blandos, la manipulación de los datos permite la integración de los conocimientos aplicados a modelos tridimensionales.26,27
El resultado del estudio, demostró que las dos técnicas de medición que se utilizaron para la predicción quirúrgica son efectivas al existir una correlación, cuando se compararon con los resultados postquirúrgicos de ambos grupos I y II (cefalometría tridimensional y cefalometría bidimensional). El resultado del estudio coincide con lo propuesto por Prospil, Cousley, Smith, Kragskow y colaboradores.16,17,19,20
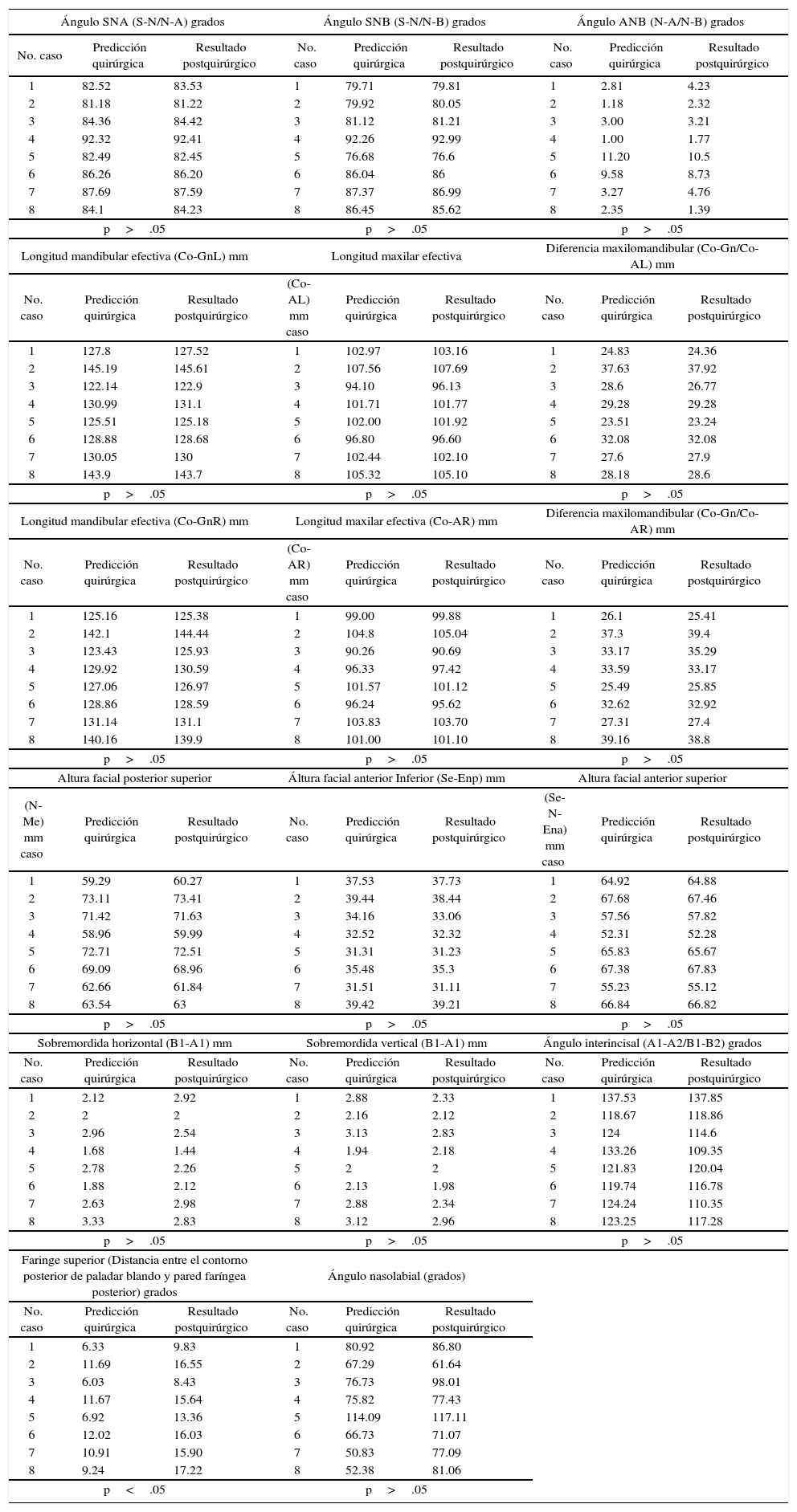
Los resultados de nuestro estudio afirman que existe una mayor precisión quirúrgica al realizar la predicción con el uso del programa Simplant, demostrando que en el grupo I (medición cefalométrica tridimensional) no existieron diferencias estadísticamente significativas entre las mediciones de la predicción realizada antes de la cirugía al compararlas con el resultado posquirúrgico. En el grupo II (medición cefalométrica bidimensional) al realizar la predicción quirúrgica con acetatos (móviles) de forma manual se observó que la medida del ángulo SNA y de la longitud maxilar efectiva obtuvo una p<.05 (p es la probabilidad de que la diferencia observada de cada grupo se deba al azar)21(Cuadros III a VI).
Grupo I, resultados de cirugía maxilar (cefalometría tridimensional).
| Ángulo SNA (S-N/N-A) grados | Ángulo SNB (S-N/N-B) grados | Ángulo ANB (N-A/N-B) grados | ||||||
|---|---|---|---|---|---|---|---|---|
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 82.52 | 83.53 | 1 | 79.71 | 79.81 | 1 | 2.81 | 4.23 |
| 2 | 81.18 | 81.22 | 2 | 79.92 | 80.05 | 2 | 1.18 | 2.32 |
| 3 | 84.36 | 84.42 | 3 | 81.12 | 81.21 | 3 | 3.00 | 3.21 |
| 4 | 92.32 | 92.41 | 4 | 92.26 | 92.99 | 4 | 1.00 | 1.77 |
| 5 | 82.49 | 82.45 | 5 | 76.68 | 76.6 | 5 | 11.20 | 10.5 |
| 6 | 86.26 | 86.20 | 6 | 86.04 | 86 | 6 | 9.58 | 8.73 |
| 7 | 87.69 | 87.59 | 7 | 87.37 | 86.99 | 7 | 3.27 | 4.76 |
| 8 | 84.1 | 84.23 | 8 | 86.45 | 85.62 | 8 | 2.35 | 1.39 |
| p>.05 | p>.05 | p>.05 | ||||||
| Longitud mandibular efectiva (Co-GnL) mm | Longitud maxilar efectiva | Diferencia maxilomandibular (Co-Gn/Co-AL) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | (Co-AL) mm caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 127.8 | 127.52 | 1 | 102.97 | 103.16 | 1 | 24.83 | 24.36 |
| 2 | 145.19 | 145.61 | 2 | 107.56 | 107.69 | 2 | 37.63 | 37.92 |
| 3 | 122.14 | 122.9 | 3 | 94.10 | 96.13 | 3 | 28.6 | 26.77 |
| 4 | 130.99 | 131.1 | 4 | 101.71 | 101.77 | 4 | 29.28 | 29.28 |
| 5 | 125.51 | 125.18 | 5 | 102.00 | 101.92 | 5 | 23.51 | 23.24 |
| 6 | 128.88 | 128.68 | 6 | 96.80 | 96.60 | 6 | 32.08 | 32.08 |
| 7 | 130.05 | 130 | 7 | 102.44 | 102.10 | 7 | 27.6 | 27.9 |
| 8 | 143.9 | 143.7 | 8 | 105.32 | 105.10 | 8 | 28.18 | 28.6 |
| p>.05 | p>.05 | p>.05 | ||||||
| Longitud mandibular efectiva (Co-GnR) mm | Longitud maxilar efectiva (Co-AR) mm | Diferencia maxilomandibular (Co-Gn/Co-AR) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | (Co-AR) mm caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 125.16 | 125.38 | 1 | 99.00 | 99.88 | 1 | 26.1 | 25.41 |
| 2 | 142.1 | 144.44 | 2 | 104.8 | 105.04 | 2 | 37.3 | 39.4 |
| 3 | 123.43 | 125.93 | 3 | 90.26 | 90.69 | 3 | 33.17 | 35.29 |
| 4 | 129.92 | 130.59 | 4 | 96.33 | 97.42 | 4 | 33.59 | 33.17 |
| 5 | 127.06 | 126.97 | 5 | 101.57 | 101.12 | 5 | 25.49 | 25.85 |
| 6 | 128.86 | 128.59 | 6 | 96.24 | 95.62 | 6 | 32.62 | 32.92 |
| 7 | 131.14 | 131.1 | 7 | 103.83 | 103.70 | 7 | 27.31 | 27.4 |
| 8 | 140.16 | 139.9 | 8 | 101.00 | 101.10 | 8 | 39.16 | 38.8 |
| p>.05 | p>.05 | p>.05 | ||||||
| Altura facial posterior superior | Áltura facial anterior Inferior (Se-Enp) mm | Altura facial anterior superior | ||||||
| (N-Me) mm caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | (Se-N-Ena) mm caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 59.29 | 60.27 | 1 | 37.53 | 37.73 | 1 | 64.92 | 64.88 |
| 2 | 73.11 | 73.41 | 2 | 39.44 | 38.44 | 2 | 67.68 | 67.46 |
| 3 | 71.42 | 71.63 | 3 | 34.16 | 33.06 | 3 | 57.56 | 57.82 |
| 4 | 58.96 | 59.99 | 4 | 32.52 | 32.32 | 4 | 52.31 | 52.28 |
| 5 | 72.71 | 72.51 | 5 | 31.31 | 31.23 | 5 | 65.83 | 65.67 |
| 6 | 69.09 | 68.96 | 6 | 35.48 | 35.3 | 6 | 67.38 | 67.83 |
| 7 | 62.66 | 61.84 | 7 | 31.51 | 31.11 | 7 | 55.23 | 55.12 |
| 8 | 63.54 | 63 | 8 | 39.42 | 39.21 | 8 | 66.84 | 66.82 |
| p>.05 | p>.05 | p>.05 | ||||||
| Sobremordida horizontal (B1-A1) mm | Sobremordida vertical (B1-A1) mm | Ángulo interincisal (A1-A2/B1-B2) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 2.12 | 2.92 | 1 | 2.88 | 2.33 | 1 | 137.53 | 137.85 |
| 2 | 2 | 2 | 2 | 2.16 | 2.12 | 2 | 118.67 | 118.86 |
| 3 | 2.96 | 2.54 | 3 | 3.13 | 2.83 | 3 | 124 | 114.6 |
| 4 | 1.68 | 1.44 | 4 | 1.94 | 2.18 | 4 | 133.26 | 109.35 |
| 5 | 2.78 | 2.26 | 5 | 2 | 2 | 5 | 121.83 | 120.04 |
| 6 | 1.88 | 2.12 | 6 | 2.13 | 1.98 | 6 | 119.74 | 116.78 |
| 7 | 2.63 | 2.98 | 7 | 2.88 | 2.34 | 7 | 124.24 | 110.35 |
| 8 | 3.33 | 2.83 | 8 | 3.12 | 2.96 | 8 | 123.25 | 117.28 |
| p>.05 | p>.05 | p>.05 | ||||||
| Faringe superior (Distancia entre el contorno posterior de paladar blando y pared faríngea posterior) grados | Ángulo nasolabial (grados) | |||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | |||
| 1 | 6.33 | 9.83 | 1 | 80.92 | 86.80 | |||
| 2 | 11.69 | 16.55 | 2 | 67.29 | 61.64 | |||
| 3 | 6.03 | 8.43 | 3 | 76.73 | 98.01 | |||
| 4 | 11.67 | 15.64 | 4 | 75.82 | 77.43 | |||
| 5 | 6.92 | 13.36 | 5 | 114.09 | 117.11 | |||
| 6 | 12.02 | 16.03 | 6 | 66.73 | 71.07 | |||
| 7 | 10.91 | 15.90 | 7 | 50.83 | 77.09 | |||
| 8 | 9.24 | 17.22 | 8 | 52.38 | 81.06 | |||
| p<.05 | p>.05 | |||||||
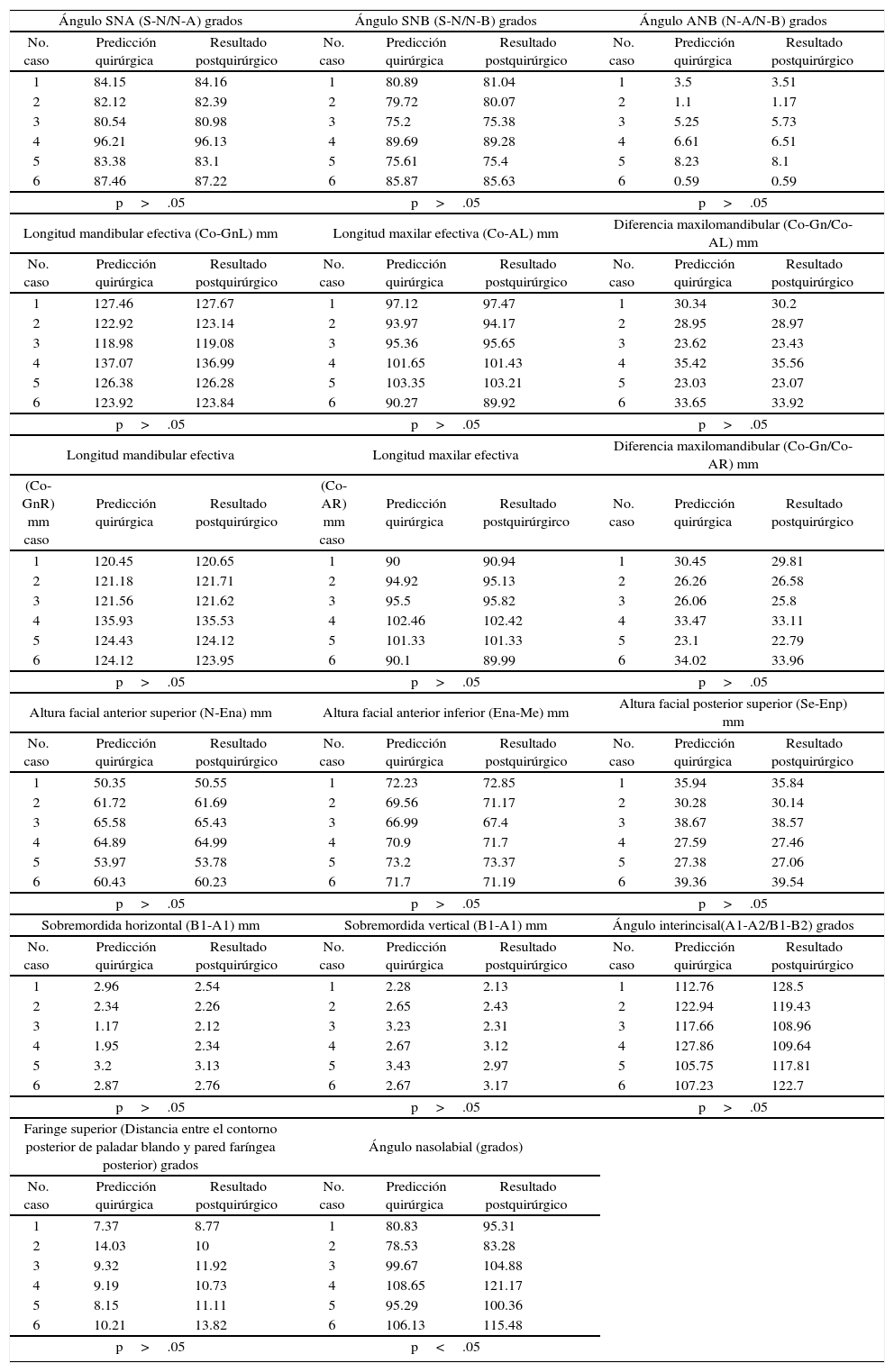
Grupo I, resultados de cirugía maxilomandibular (cefalometría tridimensional).
| Ángulo SNA (S-N/N-A) grados | Ángulo SNB (S-N/N-B) grados | Ángulo ANB (N-A/N-B) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 84.15 | 84.16 | 1 | 80.89 | 81.04 | 1 | 3.5 | 3.51 |
| 2 | 82.12 | 82.39 | 2 | 79.72 | 80.07 | 2 | 1.1 | 1.17 |
| 3 | 80.54 | 80.98 | 3 | 75.2 | 75.38 | 3 | 5.25 | 5.73 |
| 4 | 96.21 | 96.13 | 4 | 89.69 | 89.28 | 4 | 6.61 | 6.51 |
| 5 | 83.38 | 83.1 | 5 | 75.61 | 75.4 | 5 | 8.23 | 8.1 |
| 6 | 87.46 | 87.22 | 6 | 85.87 | 85.63 | 6 | 0.59 | 0.59 |
| p>.05 | p>.05 | p>.05 | ||||||
| Longitud mandibular efectiva (Co-GnL) mm | Longitud maxilar efectiva (Co-AL) mm | Diferencia maxilomandibular (Co-Gn/Co-AL) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 127.46 | 127.67 | 1 | 97.12 | 97.47 | 1 | 30.34 | 30.2 |
| 2 | 122.92 | 123.14 | 2 | 93.97 | 94.17 | 2 | 28.95 | 28.97 |
| 3 | 118.98 | 119.08 | 3 | 95.36 | 95.65 | 3 | 23.62 | 23.43 |
| 4 | 137.07 | 136.99 | 4 | 101.65 | 101.43 | 4 | 35.42 | 35.56 |
| 5 | 126.38 | 126.28 | 5 | 103.35 | 103.21 | 5 | 23.03 | 23.07 |
| 6 | 123.92 | 123.84 | 6 | 90.27 | 89.92 | 6 | 33.65 | 33.92 |
| p>.05 | p>.05 | p>.05 | ||||||
| Longitud mandibular efectiva | Longitud maxilar efectiva | Diferencia maxilomandibular (Co-Gn/Co-AR) mm | ||||||
| (Co-GnR) mm caso | Predicción quirúrgica | Resultado postquirúrgico | (Co-AR) mm caso | Predicción quirúrgica | Resultado postquirúrgirco | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 120.45 | 120.65 | 1 | 90 | 90.94 | 1 | 30.45 | 29.81 |
| 2 | 121.18 | 121.71 | 2 | 94.92 | 95.13 | 2 | 26.26 | 26.58 |
| 3 | 121.56 | 121.62 | 3 | 95.5 | 95.82 | 3 | 26.06 | 25.8 |
| 4 | 135.93 | 135.53 | 4 | 102.46 | 102.42 | 4 | 33.47 | 33.11 |
| 5 | 124.43 | 124.12 | 5 | 101.33 | 101.33 | 5 | 23.1 | 22.79 |
| 6 | 124.12 | 123.95 | 6 | 90.1 | 89.99 | 6 | 34.02 | 33.96 |
| p>.05 | p>.05 | p>.05 | ||||||
| Altura facial anterior superior (N-Ena) mm | Altura facial anterior inferior (Ena-Me) mm | Altura facial posterior superior (Se-Enp) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 50.35 | 50.55 | 1 | 72.23 | 72.85 | 1 | 35.94 | 35.84 |
| 2 | 61.72 | 61.69 | 2 | 69.56 | 71.17 | 2 | 30.28 | 30.14 |
| 3 | 65.58 | 65.43 | 3 | 66.99 | 67.4 | 3 | 38.67 | 38.57 |
| 4 | 64.89 | 64.99 | 4 | 70.9 | 71.7 | 4 | 27.59 | 27.46 |
| 5 | 53.97 | 53.78 | 5 | 73.2 | 73.37 | 5 | 27.38 | 27.06 |
| 6 | 60.43 | 60.23 | 6 | 71.7 | 71.19 | 6 | 39.36 | 39.54 |
| p>.05 | p>.05 | p>.05 | ||||||
| Sobremordida horizontal (B1-A1) mm | Sobremordida vertical (B1-A1) mm | Ángulo interincisal(A1-A2/B1-B2) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 2.96 | 2.54 | 1 | 2.28 | 2.13 | 1 | 112.76 | 128.5 |
| 2 | 2.34 | 2.26 | 2 | 2.65 | 2.43 | 2 | 122.94 | 119.43 |
| 3 | 1.17 | 2.12 | 3 | 3.23 | 2.31 | 3 | 117.66 | 108.96 |
| 4 | 1.95 | 2.34 | 4 | 2.67 | 3.12 | 4 | 127.86 | 109.64 |
| 5 | 3.2 | 3.13 | 5 | 3.43 | 2.97 | 5 | 105.75 | 117.81 |
| 6 | 2.87 | 2.76 | 6 | 2.67 | 3.17 | 6 | 107.23 | 122.7 |
| p>.05 | p>.05 | p>.05 | ||||||
| Faringe superior (Distancia entre el contorno posterior de paladar blando y pared faríngea posterior) grados | Ángulo nasolabial (grados) | |||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | |||
| 1 | 7.37 | 8.77 | 1 | 80.83 | 95.31 | |||
| 2 | 14.03 | 10 | 2 | 78.53 | 83.28 | |||
| 3 | 9.32 | 11.92 | 3 | 99.67 | 104.88 | |||
| 4 | 9.19 | 10.73 | 4 | 108.65 | 121.17 | |||
| 5 | 8.15 | 11.11 | 5 | 95.29 | 100.36 | |||
| 6 | 10.21 | 13.82 | 6 | 106.13 | 115.48 | |||
| p>.05 | p<.05 | |||||||
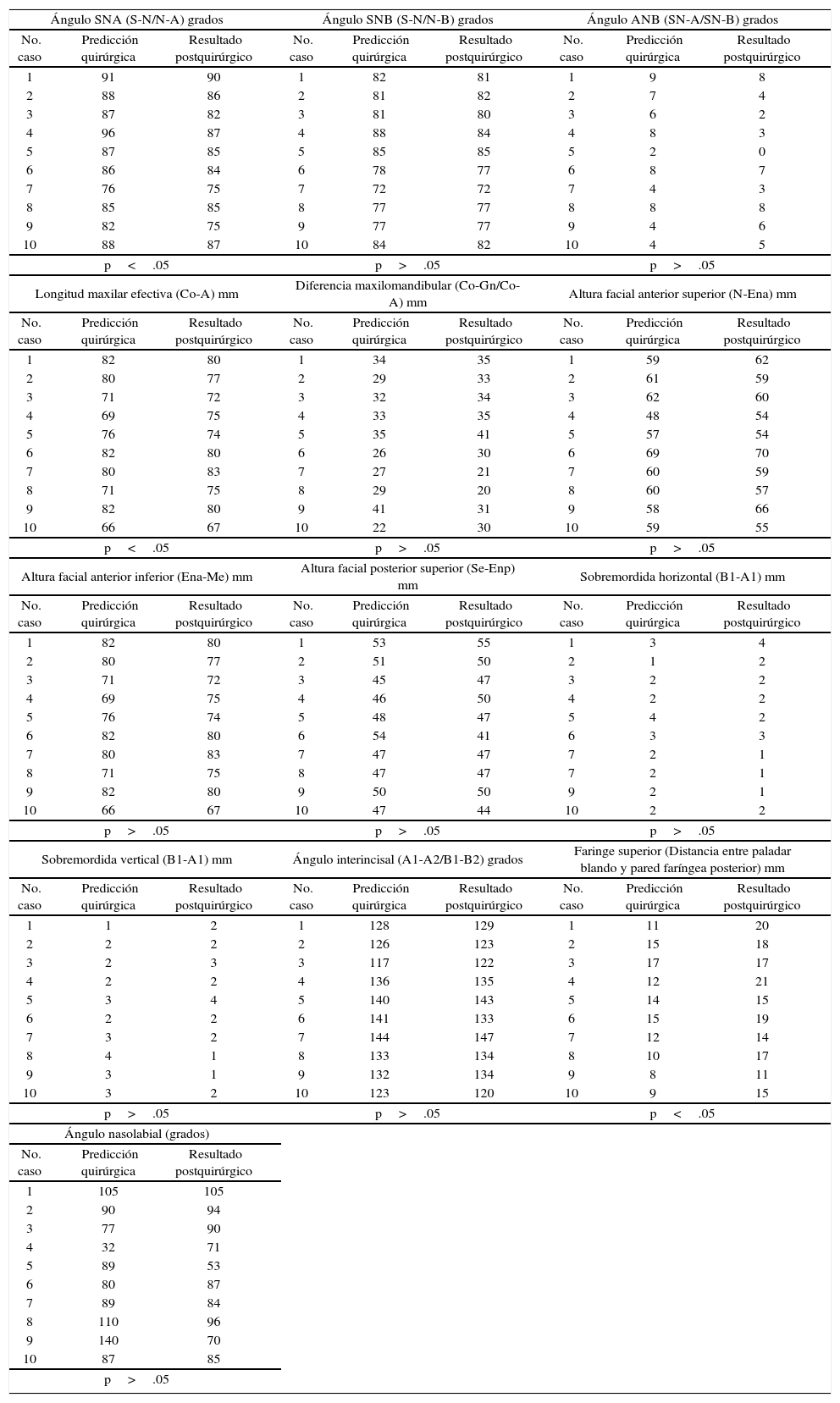
Grupo II, resultados de cirugía maxilar (cefalometría bidimensional).
| Ángulo SNA (S-N/N-A) grados | Ángulo SNB (S-N/N-B) grados | Ángulo ANB (SN-A/SN-B) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 91 | 90 | 1 | 82 | 81 | 1 | 9 | 8 |
| 2 | 88 | 86 | 2 | 81 | 82 | 2 | 7 | 4 |
| 3 | 87 | 82 | 3 | 81 | 80 | 3 | 6 | 2 |
| 4 | 96 | 87 | 4 | 88 | 84 | 4 | 8 | 3 |
| 5 | 87 | 85 | 5 | 85 | 85 | 5 | 2 | 0 |
| 6 | 86 | 84 | 6 | 78 | 77 | 6 | 8 | 7 |
| 7 | 76 | 75 | 7 | 72 | 72 | 7 | 4 | 3 |
| 8 | 85 | 85 | 8 | 77 | 77 | 8 | 8 | 8 |
| 9 | 82 | 75 | 9 | 77 | 77 | 9 | 4 | 6 |
| 10 | 88 | 87 | 10 | 84 | 82 | 10 | 4 | 5 |
| p<.05 | p>.05 | p>.05 | ||||||
| Longitud maxilar efectiva (Co-A) mm | Diferencia maxilomandibular (Co-Gn/Co-A) mm | Altura facial anterior superior (N-Ena) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 82 | 80 | 1 | 34 | 35 | 1 | 59 | 62 |
| 2 | 80 | 77 | 2 | 29 | 33 | 2 | 61 | 59 |
| 3 | 71 | 72 | 3 | 32 | 34 | 3 | 62 | 60 |
| 4 | 69 | 75 | 4 | 33 | 35 | 4 | 48 | 54 |
| 5 | 76 | 74 | 5 | 35 | 41 | 5 | 57 | 54 |
| 6 | 82 | 80 | 6 | 26 | 30 | 6 | 69 | 70 |
| 7 | 80 | 83 | 7 | 27 | 21 | 7 | 60 | 59 |
| 8 | 71 | 75 | 8 | 29 | 20 | 8 | 60 | 57 |
| 9 | 82 | 80 | 9 | 41 | 31 | 9 | 58 | 66 |
| 10 | 66 | 67 | 10 | 22 | 30 | 10 | 59 | 55 |
| p<.05 | p>.05 | p>.05 | ||||||
| Altura facial anterior inferior (Ena-Me) mm | Altura facial posterior superior (Se-Enp) mm | Sobremordida horizontal (B1-A1) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 82 | 80 | 1 | 53 | 55 | 1 | 3 | 4 |
| 2 | 80 | 77 | 2 | 51 | 50 | 2 | 1 | 2 |
| 3 | 71 | 72 | 3 | 45 | 47 | 3 | 2 | 2 |
| 4 | 69 | 75 | 4 | 46 | 50 | 4 | 2 | 2 |
| 5 | 76 | 74 | 5 | 48 | 47 | 5 | 4 | 2 |
| 6 | 82 | 80 | 6 | 54 | 41 | 6 | 3 | 3 |
| 7 | 80 | 83 | 7 | 47 | 47 | 7 | 2 | 1 |
| 8 | 71 | 75 | 8 | 47 | 47 | 7 | 2 | 1 |
| 9 | 82 | 80 | 9 | 50 | 50 | 9 | 2 | 1 |
| 10 | 66 | 67 | 10 | 47 | 44 | 10 | 2 | 2 |
| p>.05 | p>.05 | p>.05 | ||||||
| Sobremordida vertical (B1-A1) mm | Ángulo interincisal (A1-A2/B1-B2) grados | Faringe superior (Distancia entre paladar blando y pared faríngea posterior) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 1 | 2 | 1 | 128 | 129 | 1 | 11 | 20 |
| 2 | 2 | 2 | 2 | 126 | 123 | 2 | 15 | 18 |
| 3 | 2 | 3 | 3 | 117 | 122 | 3 | 17 | 17 |
| 4 | 2 | 2 | 4 | 136 | 135 | 4 | 12 | 21 |
| 5 | 3 | 4 | 5 | 140 | 143 | 5 | 14 | 15 |
| 6 | 2 | 2 | 6 | 141 | 133 | 6 | 15 | 19 |
| 7 | 3 | 2 | 7 | 144 | 147 | 7 | 12 | 14 |
| 8 | 4 | 1 | 8 | 133 | 134 | 8 | 10 | 17 |
| 9 | 3 | 1 | 9 | 132 | 134 | 9 | 8 | 11 |
| 10 | 3 | 2 | 10 | 123 | 120 | 10 | 9 | 15 |
| p>.05 | p>.05 | p<.05 | ||||||
| Ángulo nasolabial (grados) | ||||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | ||||||
| 1 | 105 | 105 | ||||||
| 2 | 90 | 94 | ||||||
| 3 | 77 | 90 | ||||||
| 4 | 32 | 71 | ||||||
| 5 | 89 | 53 | ||||||
| 6 | 80 | 87 | ||||||
| 7 | 89 | 84 | ||||||
| 8 | 110 | 96 | ||||||
| 9 | 140 | 70 | ||||||
| 10 | 87 | 85 | ||||||
| p>.05 | ||||||||
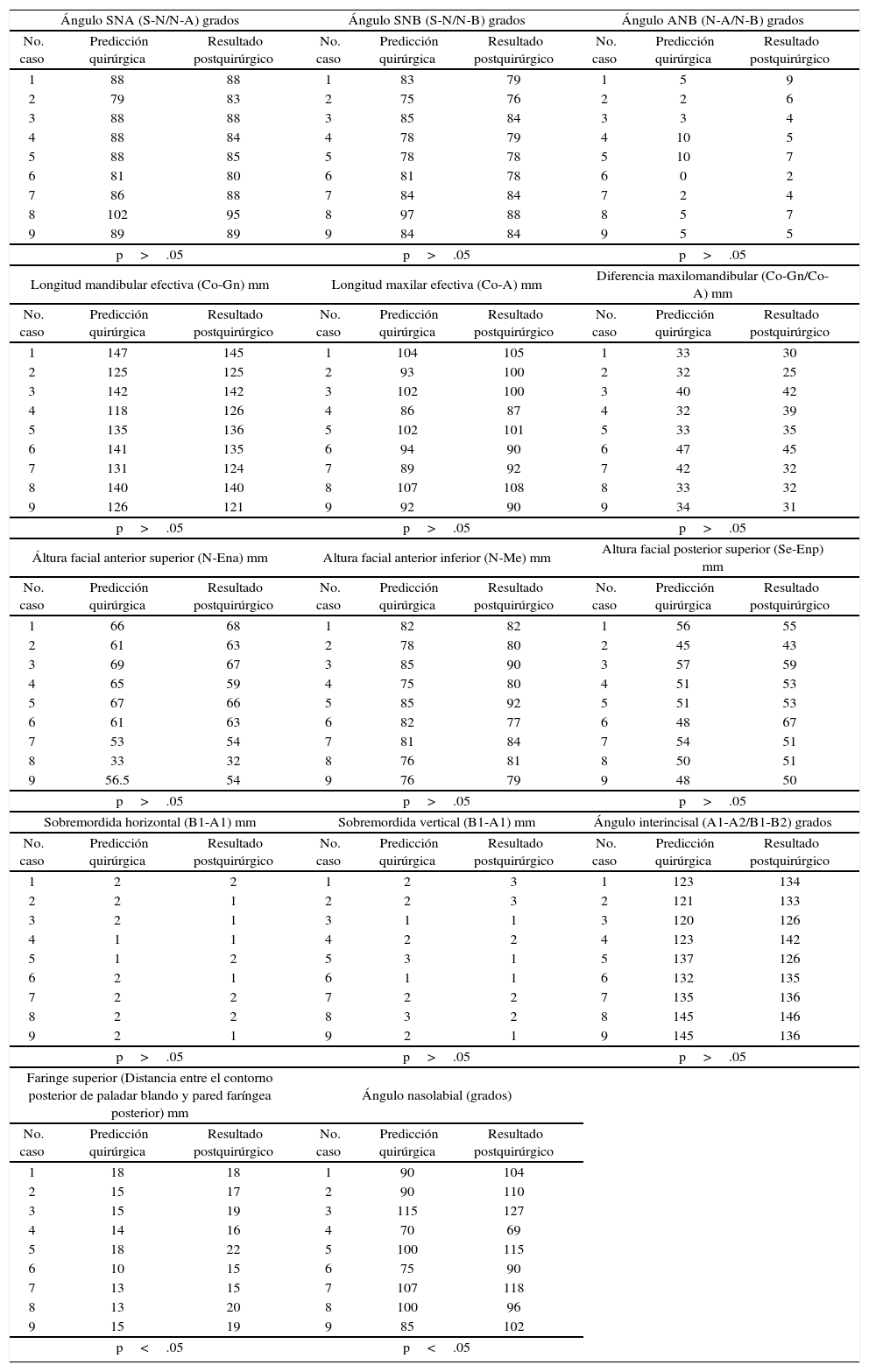
Grupo II, resultados de cirugía maxilomandibular (cefalometría bidimensional).
| Ángulo SNA (S-N/N-A) grados | Ángulo SNB (S-N/N-B) grados | Ángulo ANB (N-A/N-B) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 88 | 88 | 1 | 83 | 79 | 1 | 5 | 9 |
| 2 | 79 | 83 | 2 | 75 | 76 | 2 | 2 | 6 |
| 3 | 88 | 88 | 3 | 85 | 84 | 3 | 3 | 4 |
| 4 | 88 | 84 | 4 | 78 | 79 | 4 | 10 | 5 |
| 5 | 88 | 85 | 5 | 78 | 78 | 5 | 10 | 7 |
| 6 | 81 | 80 | 6 | 81 | 78 | 6 | 0 | 2 |
| 7 | 86 | 88 | 7 | 84 | 84 | 7 | 2 | 4 |
| 8 | 102 | 95 | 8 | 97 | 88 | 8 | 5 | 7 |
| 9 | 89 | 89 | 9 | 84 | 84 | 9 | 5 | 5 |
| p>.05 | p>.05 | p>.05 | ||||||
| Longitud mandibular efectiva (Co-Gn) mm | Longitud maxilar efectiva (Co-A) mm | Diferencia maxilomandibular (Co-Gn/Co-A) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 147 | 145 | 1 | 104 | 105 | 1 | 33 | 30 |
| 2 | 125 | 125 | 2 | 93 | 100 | 2 | 32 | 25 |
| 3 | 142 | 142 | 3 | 102 | 100 | 3 | 40 | 42 |
| 4 | 118 | 126 | 4 | 86 | 87 | 4 | 32 | 39 |
| 5 | 135 | 136 | 5 | 102 | 101 | 5 | 33 | 35 |
| 6 | 141 | 135 | 6 | 94 | 90 | 6 | 47 | 45 |
| 7 | 131 | 124 | 7 | 89 | 92 | 7 | 42 | 32 |
| 8 | 140 | 140 | 8 | 107 | 108 | 8 | 33 | 32 |
| 9 | 126 | 121 | 9 | 92 | 90 | 9 | 34 | 31 |
| p>.05 | p>.05 | p>.05 | ||||||
| Áltura facial anterior superior (N-Ena) mm | Altura facial anterior inferior (N-Me) mm | Altura facial posterior superior (Se-Enp) mm | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 66 | 68 | 1 | 82 | 82 | 1 | 56 | 55 |
| 2 | 61 | 63 | 2 | 78 | 80 | 2 | 45 | 43 |
| 3 | 69 | 67 | 3 | 85 | 90 | 3 | 57 | 59 |
| 4 | 65 | 59 | 4 | 75 | 80 | 4 | 51 | 53 |
| 5 | 67 | 66 | 5 | 85 | 92 | 5 | 51 | 53 |
| 6 | 61 | 63 | 6 | 82 | 77 | 6 | 48 | 67 |
| 7 | 53 | 54 | 7 | 81 | 84 | 7 | 54 | 51 |
| 8 | 33 | 32 | 8 | 76 | 81 | 8 | 50 | 51 |
| 9 | 56.5 | 54 | 9 | 76 | 79 | 9 | 48 | 50 |
| p>.05 | p>.05 | p>.05 | ||||||
| Sobremordida horizontal (B1-A1) mm | Sobremordida vertical (B1-A1) mm | Ángulo interincisal (A1-A2/B1-B2) grados | ||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico |
| 1 | 2 | 2 | 1 | 2 | 3 | 1 | 123 | 134 |
| 2 | 2 | 1 | 2 | 2 | 3 | 2 | 121 | 133 |
| 3 | 2 | 1 | 3 | 1 | 1 | 3 | 120 | 126 |
| 4 | 1 | 1 | 4 | 2 | 2 | 4 | 123 | 142 |
| 5 | 1 | 2 | 5 | 3 | 1 | 5 | 137 | 126 |
| 6 | 2 | 1 | 6 | 1 | 1 | 6 | 132 | 135 |
| 7 | 2 | 2 | 7 | 2 | 2 | 7 | 135 | 136 |
| 8 | 2 | 2 | 8 | 3 | 2 | 8 | 145 | 146 |
| 9 | 2 | 1 | 9 | 2 | 1 | 9 | 145 | 136 |
| p>.05 | p>.05 | p>.05 | ||||||
| Faringe superior (Distancia entre el contorno posterior de paladar blando y pared faríngea posterior) mm | Ángulo nasolabial (grados) | |||||||
| No. caso | Predicción quirúrgica | Resultado postquirúrgico | No. caso | Predicción quirúrgica | Resultado postquirúrgico | |||
| 1 | 18 | 18 | 1 | 90 | 104 | |||
| 2 | 15 | 17 | 2 | 90 | 110 | |||
| 3 | 15 | 19 | 3 | 115 | 127 | |||
| 4 | 14 | 16 | 4 | 70 | 69 | |||
| 5 | 18 | 22 | 5 | 100 | 115 | |||
| 6 | 10 | 15 | 6 | 75 | 90 | |||
| 7 | 13 | 15 | 7 | 107 | 118 | |||
| 8 | 13 | 20 | 8 | 100 | 96 | |||
| 9 | 15 | 19 | 9 | 85 | 102 | |||
| p<.05 | p<.05 | |||||||
En relación a la evaluación de cambios en tejidos blandos pre y posquirúrgicos, las medidas del ángulo nasolabial del grupos I y II aumentaron significativamente en pacientes a los que se realizó cirugía maxilomandiblar, (p<.05) al compararlas con las medidas del resultado posquirúrgico. Otra medida que aumentó significativamente en el grupo I es la longitud de la pared faríngea superior en pacientes a los que se realizó cirugía maxilar, (p<.05) al compararlas con las medidas del resultado posquirúrgico, también en el grupo II se observó que las medidas de la pared faríngea superior aumentaron significativamente en pacientes a los que se realizó cirugía maxilar y maxilomandibular, (p<.05) que concuerdan con estudios realizados por Louis y su grupo.18
ConclusionesEl siguiente estudio demostró que la precisión en la planeación del tratamiento quirúrgico por medio de la predicción con el método tridimensional 3D es mayor que con el método bidimensional 2D.
Al analizar los tejidos blandos prequirúrgicos y compararlos con los resultados postquirúrgicos, se observó un aumento en la longitud de la faringe superior, también se presentó un aumento del ángulo nasolabial con ambos métodos.
El presente estudio nos permitió la utilización de modelos digitales computarizados añadiendo una nueva dimensión tridimensional para evaluar y planear con mayor exactitud los tratamientos quirúrgicos al proveer la manipulación prequirúrgica de todos los componentes de la cara analizando la armonia facial de pacientes que presentan anomalías craneofaciales.
Este artículo puede ser consultado en versión completa en http://www.medigraphic.com/ortodoncia