Objetivo: Analizar los factores relacionados con la decanulación en planta de neumología de pacientes traqueotomizados en UCI, que requieren ventilación mecánica.
Diseño: Estudio prospectivo, longitudinal, con selección de casos no aleatorizada y consecutiva.
Resultados: De enero de 1994 a diciembre de 2001 fueron incluidos 100 pacientes (72 varones y 28 mujeres), edad media de 59± 12,98 años. Los diagnósticos fueron: ELA (5); enfermedades de la caja torácica (16); EPOC (29); síndrome hipoventilación-obesidad (11); complicaciones post-operatorias de diversas cirugías (9); enfermedades neuromusculares (14); síndrome de apnea del sueño (15) y bronquiectasias (1). El tiempo transcurrido hasta la realización de la traqueotomía fue de 9,8± 2,9 días. La estancia media fue de 64,4 ± 44,5 días (estancia en la UCI: 38,4 ± 36,4 días; estancia en planta: 25,6 ± 18,8 días). Fueron decanulados el 88% de los pacientes. Un 64% de los pacientes requirió al alta algún tipo de soporte ventilatorio (presión o volumen). La supervivencia al año fue del 92%. En el análisis multivariante los factores que influyeron de forma independiente en la decanulación fueron la edad, el sexo femenino y la existencia de enfermedad de motoneurona.
Conclusiones: la mayoría de los pacientes que son trasladados de la UCI a planta de neumología recibiendo ventilación mecánica por traqueotomía pueden ser decanulados con seguridad, empleando técnicas de ventilación mecánica no invasiva.
Design: A prospective, longitudinal, consecutive and non randomised study.
Methods: Analysis of the factors related to the decannulation of a group of tracheostomized patients admitted in a pneumological ward coming from the intensive care unit, all of them with prolonged mechanical ventilation.
Results: One hundred patients were studied between January 1994 and December 2001 (72 males, 28 females). Age: 59,26 ± 12,98 years old. 92% were coming from a medical ICU and 8% from a surgical ICU. 59% of patients were smokers. The diagnoses were: ALS (5); Thoracic cage defects (16); COPD (29); Obesity hypoventilation syndrome (11); Postsurgical complications (9); NMD (14); Sleep apnea syndrome (15); Bronchiestasis (1). Time to tracheotomy: 9,8 ± 2,9 days. Time to arrival to pneumological ward: 28,6 ± 36,2 days. Total stay 64,4 ± 44,5 days (ICU stay: 38,4 ± 36,4; ward stay: 25,6 ± 18,8 days). 88% of the patients were decanulated. The 64% of the patients received any kind of domiciliary ventilation support (pressure or volume). One¿year survival was 92%. Multivariant analysis shown age, sex and motoneuron disease as factors negatively related to decanulation.
Conclusions: Most patients admitted in our pneumological ward coming from the ICU and receiving ventilatory support by tracheotomy, can be candidates to safe decannulation using non-invasive mechanical ventilation. ALS patients could not be decannulated.
Introducción
La técnicas de ventilación mecánica no invasiva (VMNI) han supuesto un enorme avance en el tratamiento de pacientes con diferentes tipos de insuficiencia respiratoria aguda, crónica y crónica agudizada, evitando la intubación orotraqueal (IOT) y los ingresos en la Unidad de Cuidados Inten sivos (UCI) de una forma significativa1-6. A pesar de su eficacia, un número importante de enfermos continúa requiriendo IOT y conexión a un respirador convencional, mientras se corrige la causa que ocasionó el fallo respiratorio. En aquellos pacientes en los que se prevé una duración de la ventilación artificial mayor de 21 días, se recomienda la realización de una traqueotomía7-9. Muchos de ellos precisan continuar con ventilación a pesar de los sucesivos intentos de destete, permaneciendo ingresados en la UCI largos periodos de tiempo, algunos toda la vida10-12. Una vez que el paciente presenta datos de estabilidad clínica y gasométrica, la cuestión que se plantea es si es posible mantener un soporte ventilatorio eficaz de una manera no invasiva y, en consecuencia, proceder a la decanulación del paciente. La literatura existente se muestra confusa respecto al lugar que las técnicas de VMNI ocupan en el tratamiento de este tipo de enfermos. No existen criterios estandarizados para su indicación, y no se ha establecido el protocolo de actuación con VMNI en pacientes traqueotomizados. Las series publicadas sobre VMNI hacen comentarios aislados a la posible utilidad de esta técnica en pacientes críticos, pero no existen estudios longitudinales al respecto. Todo ello nos ha llevado a diseñar un trabajo prospectivo en pacientes con insuficiencia respiratoria aguda o crónica agudizada que han sido traqueotomizados en la UCI y pasan a planta recibiendo ventilación mecánica por traqueotomía, encaminado a analizar la utilidad de la VMNI en este tipo de pacientes y los factores relacionados con la decanulación.
Pacientes y métodos
Estudio prospectivo, longitudinal, con selección de casos no aleatorizada y consecutiva. Durante un periodo de ocho años se incluyeron todos los pacientes que ingresaron en la planta de hospitalización del Servicio de Neumología, procedentes de las unidades de críticos de nuestro hospital si cumplían los siguientes criterios de inclusión: a) haber ingresado en la unidad de críticos con el diagnóstico de insuficiencia respiratoria aguda o crónica reagudizada; b) haber sido traqueotomizado por precisar ventilación mecánica orotraqueal de forma prolongada; c) no poder ser destetado de la ventilación artificial; d) mantener una situación de estabilidad clínica, según criterio de su médico responsable en la UCI, que permitiera su traslado a la planta de neumología, y e) recibir ventilación mecánica por traqueotomía un mínimo de ocho horas diarias en el momento de la inclusión. Se excluyeron del estudio los pacientes con neoplasias u otras enfermedades crónicas asociadas en situación terminal, consumidores habituales de tóxicos y aquellos con un entorno sociofamiliar deficitario.
A todos los enfermos se les aplicó un protocolo de actuación secuencial dinámica en 5 pasos, encaminado a favorecer la transición a la VMNI y conseguir la decanulación: a) estabilización del enfermo a su llegada a la planta manteniendo el tratamiento farmacológico y el procedimiento ventilatorio con el que estaba en la unidad de críticos; b) desinflar el balón de neumotaponamiento manteniendo el soporte ventilatorio endotraqueal y valoración de tolerancia; c) cambio de la cánula no fenestrada con balón por una cánula fenestrada sin balón, en caso de buena tolerancia; d) retirada progresiva de la ventilación durante el día, manteniendo inicialmente siempre la ventilación nocturna, y adaptación a ventilación no invasiva por mascarilla nasal o facial con cánula cerrada in situ con tapón, y e) retirada de la cánula y cierre del estoma. La progresión de un paso al siguiente requirió siempre la aceptación del paciente, estabilidad clínica y tolerancia a la nueva situación ventilatoria. La secuencia de actuación fue dinámica, pudiendo avanzar con mayor o menor rapidez según la tolerancia del paciente. En aquellos pacientes en los que se consideró necesario, por sospecha de lesión endotraqueal o intolerancia a la oclusión de la cánula, se realizó un examen broncoscópico previo a la decanulación. La imposibilidad de adaptar al paciente a la ventilación no invasiva, la intolerancia a la inter-fase, la intolerancia a la oclusión de la cánula, la presencia de afectación bulbar intensa o el deseo expreso del paciente de mantener la traqueotomía fueron considerados criterios de "no decanulación".
Las variables recogidas en el estudio fueron: sexo, edad, hábito tabáquico, procedencia (UCI médica o quirúrgica) y diagnóstico. Se recogieron, además, parámetros de intercambio gaseoso (al ingreso en la UCI y en planta de neumología); estancias hospitalarias (en UCI, planta de neumología y estancia total); tiempo desde la IOT hasta la realización de la traqueotomía y tiempo desde la realización de la traqueotomía hasta su traslado a planta de neumología. Se realizó una espirometría en el momento del alta a todos los pacientes decanulados.
En todos los sujetos se recogieron los tiempos de tratamiento empleados con ventilación invasiva (VI), IOT y VMNI, el tiempo de transferencia de VI por traqueotomía a VMNI, los días desde la apertura al cierre de la traqueotomía y el tratamiento al alta hospitalaria (oxígeno, presión positiva continua en la vía respiratoria [CPAP], ventilación mecánica mediante respiradores de presión binivel o vo lumé tricos). Se recogieron las complicaciones presentadas, el número de pacientes decanulados y la supervivencia al año de seguimiento. Se establecieron tres puntos de análisis para cada paciente: a su llegada a planta, al alta hospitalaria y al año de seguimiento.
El estudio fue aprobado por el Comité Ético de Investigación Clínica de nuestro centro y se solicitó consentimiento informado de los pacientes.
Análisis estadístico
Los resultados de la estadística descriptiva se expresaron como media y desviación típica en el caso de las variables cuantitativas, y como porcentaje en el de las variables cualitativas. En aquellas variables cuantitativas que no se ajustaron a una distribución normal también se usó la mediana y el rango intercuartílico. En el análisis de asociación estadística entre variables se utilizó el test de Chi cuadrado en el caso de variables cualitativas normales; en aquellas variables donde por la escasa muestra nos encontramos con una o más casillas con menos de cinco individuos se utilizó la prueba exacta de Fisher. Para estudiar la asociación de variables normales cualitativas dicotómicas y cuantitativas se usó la t de Student. En el análisis de variables normales cualitativas de más de dos categorías y cuantitativas se aplicó el análisis de la varianza (ANOVA). En las variables que no se ajustaban a la normalidad se utilizó la comparación de medianas o pruebas no paramétricas (U de Mann-Whitney para la asociación de variables cualitativas dicotómicas y cuantitativas; Kruskall¿Wallis para variables cualitativas de más de dos categorías y variables cuantitativas). También se realizó un análisis multivariable mediante regresión lineal. El análisis de supervivencia se realizó por el método de Kaplan-Meier, y las comparaciones se analizaron con la prueba del logaritmo de los rangos. La supervivencia se calculó desde la fecha de ingreso en el hospital hasta el año de seguimiento. Se aplicó la curva de regresión de Cox para el estudio multivariante de supervivencia con el modelo stepwise. Se utilizó el programa estadístico SPSS versión 11.0.
Resultados
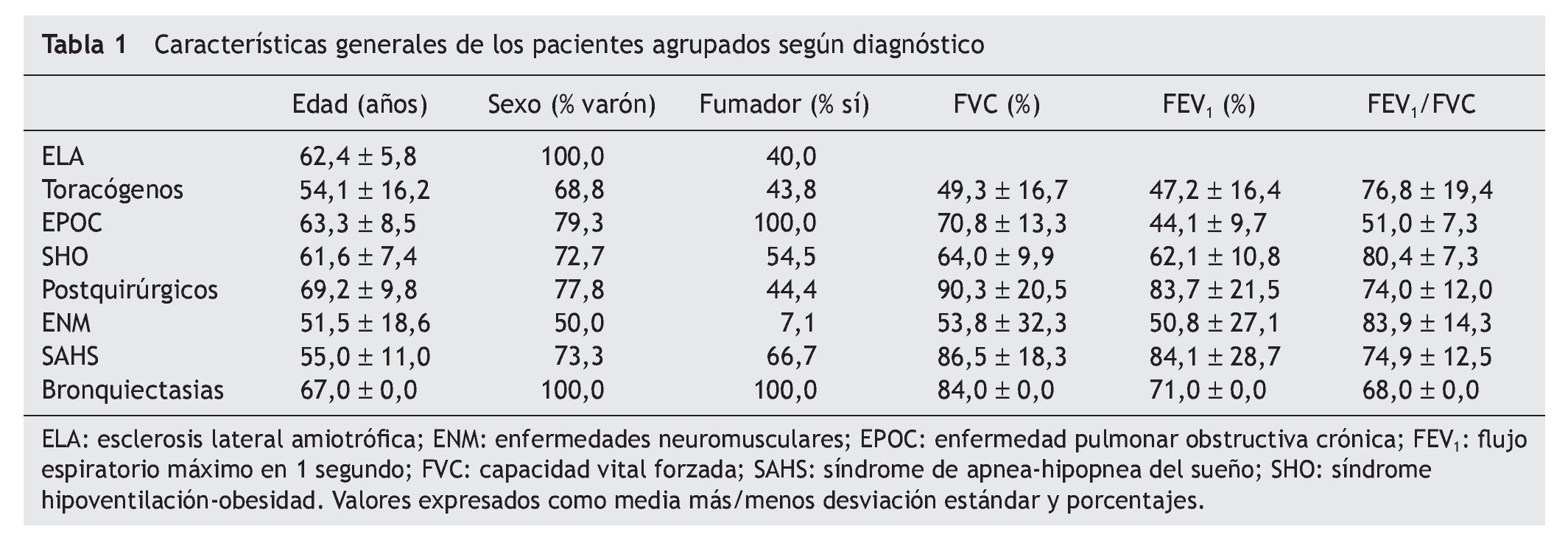
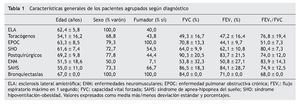
Entre enero de 1994 y diciembre de 2001 fueron incluidos 100 pacientes (72 varones y 28 mujeres) con una edad media de 59 ± 12,98 años. El 92% procedía de una UCI médica y el 8% de una UCI quirúrgica. El 59% eran fumadores activos. Los diagnósticos fueron: esclerosis lateral amiotrófica (ELA), cinco pacientes; enfermedades de la caja torácica (cifoescoliosis y secuelas de tuberculosis), 16 pacientes; enfermedad pulmonar obstructiva crónica (EPOC) según criterio GOLD (flujo espiratorio máximo en 1 segundo/capacidad vital forzada [FEV1/FVC] post broncodilatador < 0,7), 29 pacientes; síndrome hipoventilación-obesidad (SHO) (índice de masa corporal >30 y PCO2 > 45 mm Hg), 11 pacientes; complicaciones postoperatorias de diversas cirugías (postquirúrgicos), 9 pacientes; enfermedades neuromusculares, 14 pacientes; síndrome de apnea del sueño, 15 pacientes y bronquiectasias, un paciente. Las características generales de los pacientes agrupadas según diagnóstico se presentan en la tabla 1. Se observa que los pacientes afectos de enfermedades de caja torácica y de enfermedades neuromusculares, con excepción de la ELA, fueron más jóvenes que el resto de los sujetos (p < 0,005).
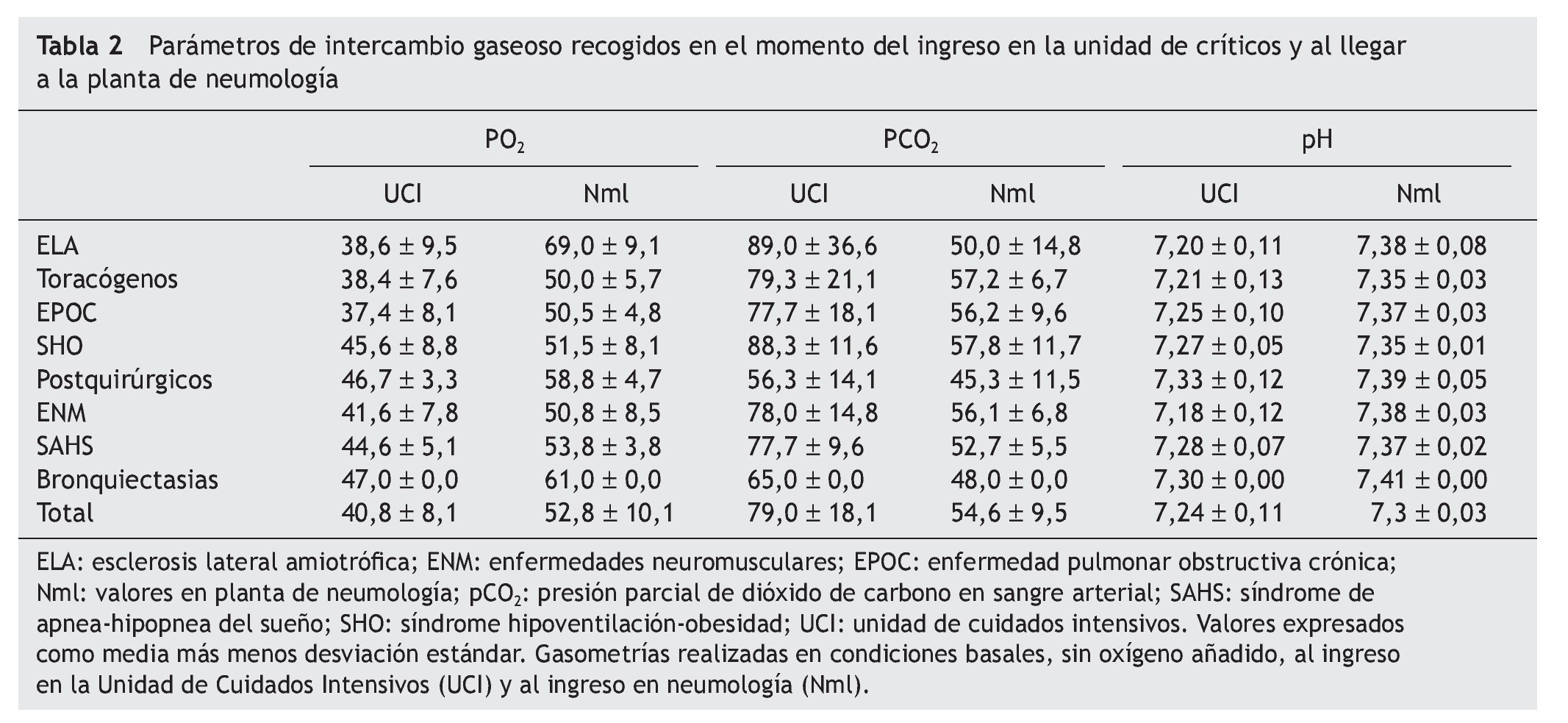
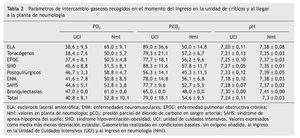
Los parámetros de intercambio gaseoso se recogieron en el momento del ingreso en la unidad de críticos y al llegar a la planta de neumología (tabla 2). Los enfermos con menores cifras de PaO2 al ingreso fueron aquellos con ELA, enfermedades de caja torácica y EPOC (38,6 ± 9,5, 38,4 ± 7,6 y 37,4 ± 8,1 mm Hg respectivamente, p < 0,005). Las cifras mayores de PaCO2 al ingreso se encontraron en los enfermos con ELA y síndrome hipoventilación-obesidad, aunque las diferencias no alcanzaron significación estadística. Todos los pacientes se mostraron hipercápnicos a su llegada a la planta de neumología. Respecto al pH hubo diferencias significativas entre los grupos diagnósticos en los diferentes momentos en los que se determinó, alcanzando su máxima expresión en las enfermedades neuromusculares y ELA (p < 0,001).
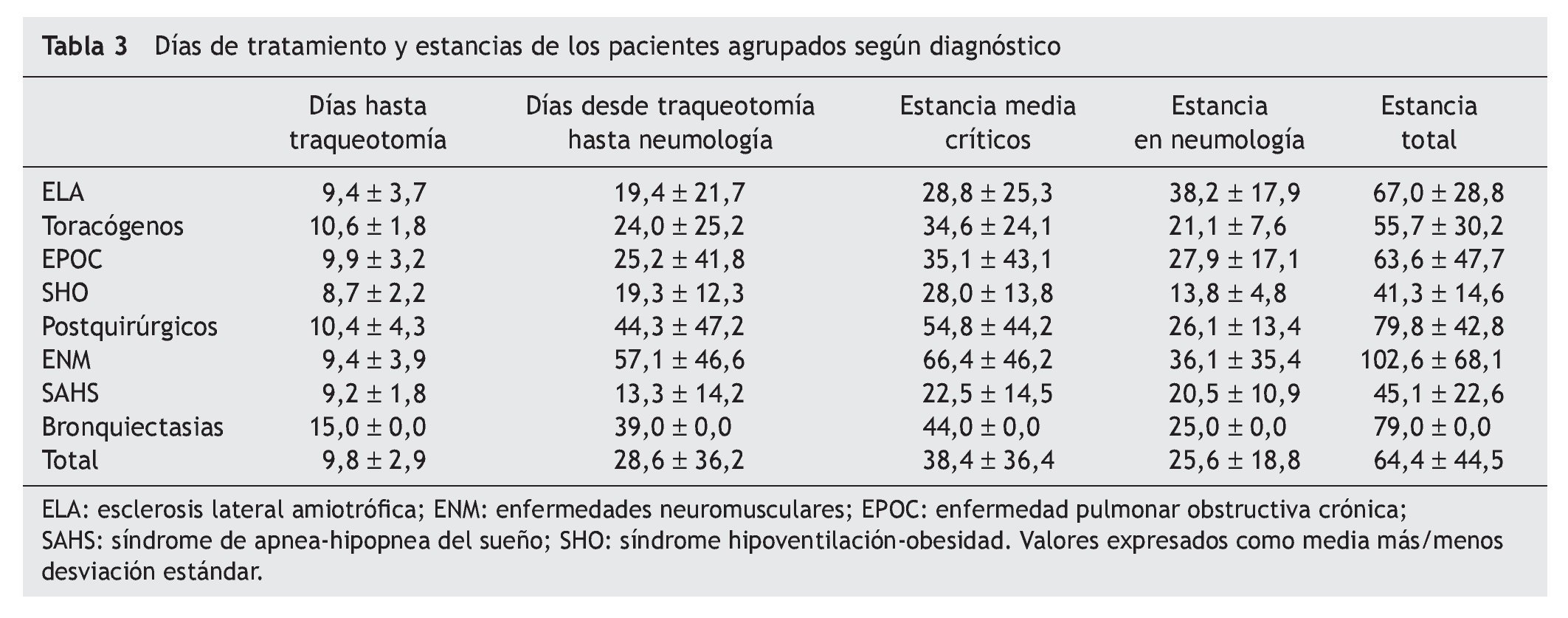
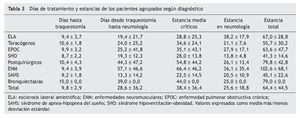
Los días de tratamiento y la estancia de los pacientes agru pados por diagnóstico se muestran en la tabla 3. La estancia media de los enfermos en la UCI fue de 38,4 ± 36,4 días. Las estancias más prolongadas en la UCI (excluyendo al paciente con bronquiectasias) correspondieron a los sujetos con enfermedades neuromusculares (66,4 ± 46,2 días). La estancia más corta fue la del grupo con síndrome de apnea del sueño (22,5 ± 14,5 días). No encontramos diferencias en las estancias del grupo con ELA respecto al resto de pacientes; sin embargo, considerando conjuntamente las enfermedades neuromusculares con la ELA, sí hubo diferencias estadísticamente significativas (47 frente a 23 días; p < 0,001). La estancia media en planta fue de 25,6 ± 18,8 días y la estancia media total fue de 64,4 ± 44,5 días.
El tiempo hasta la realización de la traqueotomía fue 9,8 ± 2,9 días y el tiempo desde la realización de la traqueotomía hasta el traslado a planta de neumología de 28,6 ± 36,2 días (tabla 3). No hubo diferencias en el tiempo que se tardó en realizar la traqueotomía entre los distintos grupos diagnósticos. Sin embargo, una vez realizada, los pacientes que permanecieron más tiempo en las unidades de críticos hasta salir a la planta de neumología fueron los del grupo con enfermedades neuromusculares (57,1 ± 46,6 días), seguidos de los pacientes postquirúrgicos (44,3 ± 47,2 días) y por el único caso con bronquiectasias (39 días).
Las complicaciones que aparecieron asociadas a la estancia en una unidad de críticos fueron: infección nosocomial (21%), polineuropatía del enfermo crítico (15%), escaras (10%), atelectasias lobares o pulmonares (3%), enfermedad tromboembólica (3%), distrés respiratorio (2%), fracaso renal agudo (2%), accidente cerebrovascular agudo (1%), hemo rragia digestiva (1%) y toxicodermia farmacológica (1%). Las complicaciones que aparecieron asociadas a la traqueotomía fueron estenosis o granulomas traqueales (6%), infección del estoma (3%), neumotórax (1%), sangrado de estoma (1%), decanulación accidental (1%), fístula cutánea (1%) y fístula traqueoesofágica (1%). En relación con la ventilación no invasiva se recogieron las complicaciones aparecidas en aquellos pacientes con ventilación a largo plazo: eritema en zonas de apoyo (98%), sequedad nasal (37%), aerofagia (29%), irritación ocular (11%) y ansiedad (3%).
Se consiguió decanular a 88 pacientes (88%). La traqueotomía se consideró permanente en 10 pacientes (5 con ELA, 3 con ENM, 1 con EPOC, 1 postquirúrigico). Aquellos a los que no se consiguió cerrar la traqueotomía tenían una PO2 a su llegada a la planta de neumología significativamente mayor que los pacientes a los que sí se les decanuló (57,2 ± 21,3 frente a 52,2 ± 7,5; p < 0,001). También tenían una PCO2 significativamente menor en el momento del alta hospitalaria (45,9 ± 9,5 frente a 47,9 ± 6,3; p < 0,05). En el resto de los parámetros estudiados no se observaron diferencias significativas entre los dos grupos. No hubo diferencias significativas en cuanto al cierre de la traqueotomía en los pacientes con un pH < 7,35 respecto a aquellos que tenían un pH ≥ 7,35. Sin embargo, se decanularon menos pacientes con pH < 7,24. La estancia en planta de neumología (19,5 frente a 31,5 días, p < 0,001) y la estancia hospitalaria total (48,5 frente a 93 días (p < 0,005) fueron significativamente menores en el grupo en el que se cerró la traqueotomía. No hubo diferencias estadísticamente significativas en la estancia en la unidad de críticos entre ambos grupos.
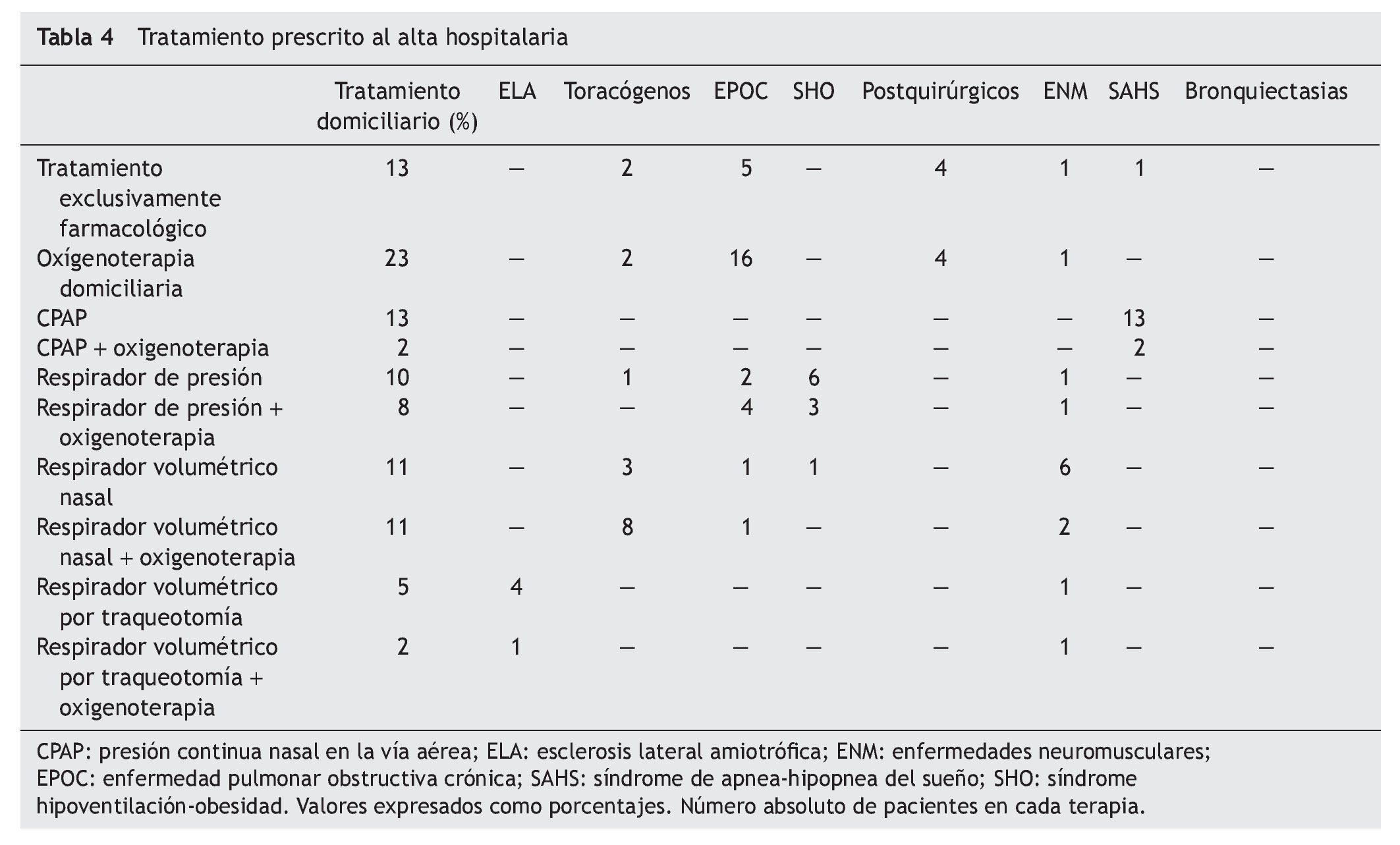
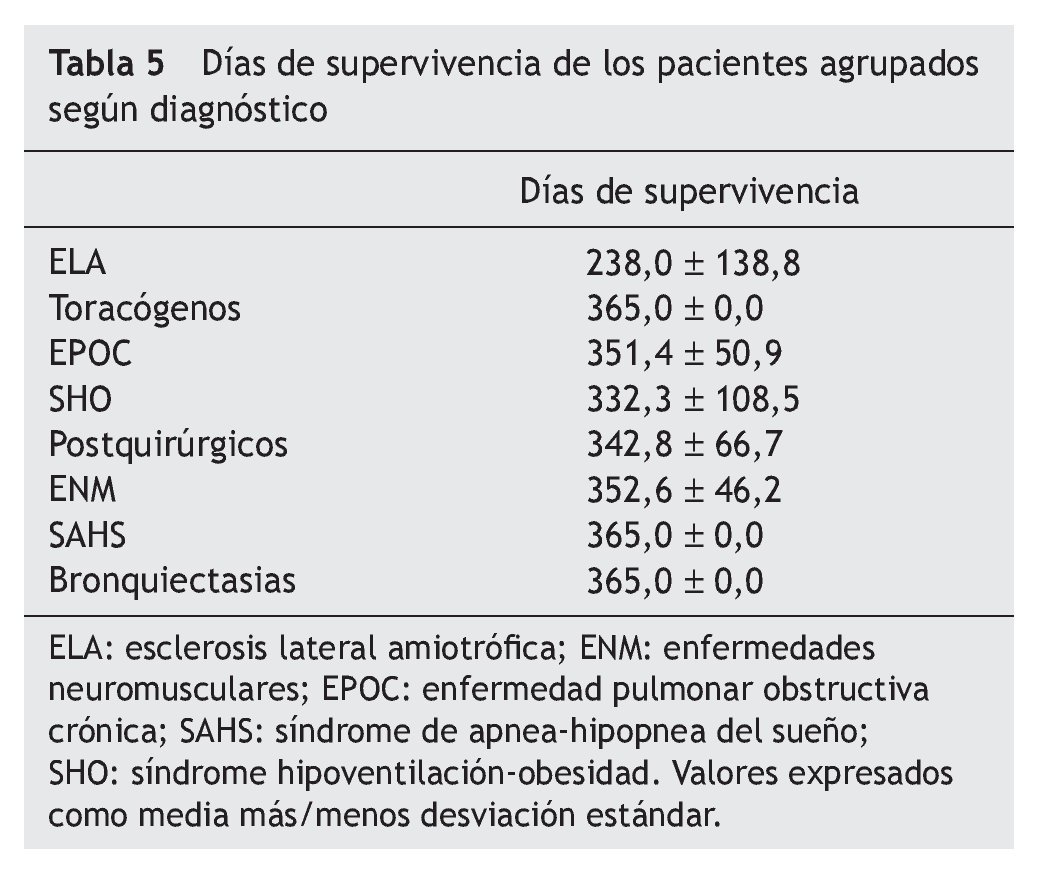
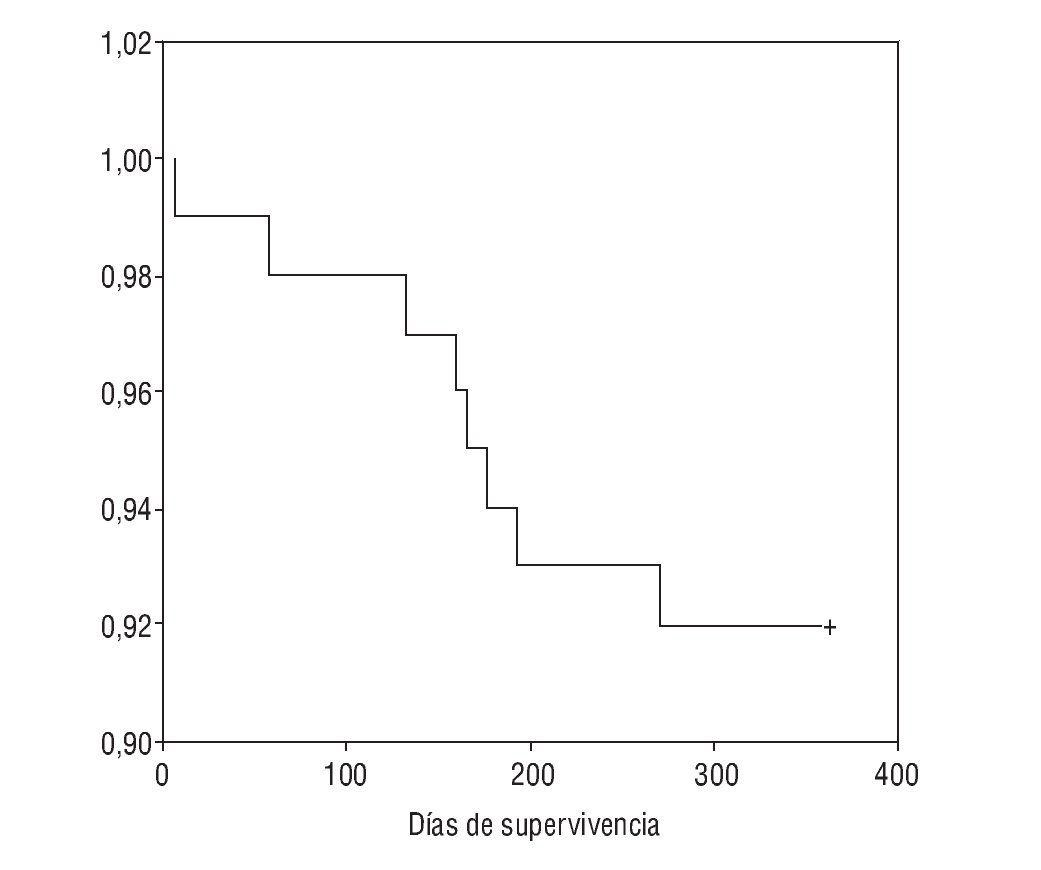
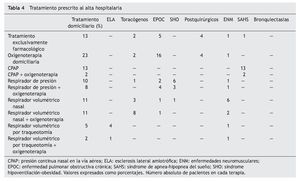
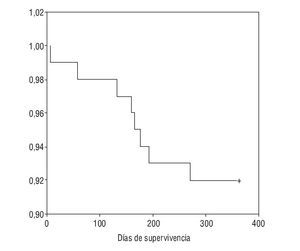
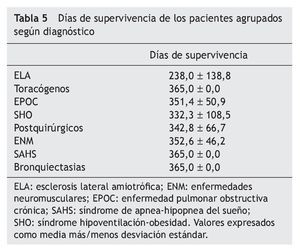
El tratamiento prescrito al alta hospitalaria y la distribución de pacientes por tratamiento se muestra en la tabla 4. La supervivencia al año de seguimiento fue del 92% (fig. 1). De los ocho paciente fallecidos dos lo hicieron en planta de neumología por progresión de la enfermedad de base (un enfermo postquirúrgico y otro con síndrome hipoventilación-obesidad), ocurriendo el resto de los fallecimientos en el domicilio, en relación con la evolución de su enfermedad (3 con ELA, 2 con EPOC y una enfermedad neuromuscular que no era ELA). La tabla 5 muestra la supervivencia en los distintos grupos diagnósticos. La ELA y las enfermedades neuromusculares fueron los grupos diagnósticos, con una supervivencia significativamente menor (p < 0,05). No hubo diferencias estadísticamente significativas de las cifras de pH al ingreso entre los distintos grupos, pero sin embargo, los pacientes decanulados sobrevivieron más días que aquellos a los que no se les cerró la traqueotomía (365 frente a 231 días; p < 0,001). Los pacientes vivos al año tenían un menor número de días de tratamiento con ventilación por traqueotomía en planta de neumología y días de ventilación por traqueotomía en total que los que fallecieron (3 frente a 22 días y 19 frente a 76 días respectivamente; p < 0,05). También fue menor el tiempo previo a la realización de la traqueotomía en los que sobrevivieron (26 frente a 117 días; p < 0,005).
Figura 1 Curva Kaplan-Meier de supervivencia de la población estudiada.
En el análisis multivariable, con el modelo de regresión logística se observó que los factores que influyeron de forma independiente en el cierre de la traqueotomía fueron el sexo, la edad y el diagnóstico. La probabilidad de cerrar la traqueotomía fue mayor en los pacientes de menor edad, en las mujeres y en aquellos enfermos con un diagnóstico distinto a enfermedad neuromuscular. En el análisis multivariable, con el modelo de riesgos proporcionales de Cox, se observó que los factores que condicionaron de forma independiente el tiempo de cierre de la traqueotomía fueron la procedencia, la PCO2 a su llegada a la planta de neumología, el pH al ingreso, el pH a su llegada a la planta y el tener una ELA.
Discusión
En el periodo comprendido entre enero de 1994 y diciembre de 2001 estudiamos 100 pacientes que habían sido traqueotomizados por precisar ventilación mecánica prolongada. Fueron trasladados a nuestro servicio, procedentes de diversas unidades de críticos de nuestro hospital. Todos precisaban apoyo ventilatorio un mínimo de 8 horas diarias en el momento de la inclusión. Desconocemos el número total de pacientes que fueron traqueotomizados en ese periodo de tiempo, disponiendo sólo de los datos de aquellos que fueron trasladados a nuestra planta. Este sesgo de selección hay que tenerlo en cuenta a la hora de interpretar los resultados, ya que se trata de un grupo de supervivientes.
No disponemos de información acerca del número de pacientes que recibieron ventilación mecánica en la UCI de nuestro hospital durante el periodo de estudio, por lo que no podemos establecer la prevalencia de pacientes traqueotomizados en nuestro medio por fallo respiratorio. Diversos autores nos aportan datos en este sentido y la sitúan alrededor del 10%. Así, en un estudio retrospectivo, Engoren et al13 analizaron la evolución de 5.142 pacientes que recibieron ventilación mecánica en su hospital durante tres años. De estos, 429 (8,3%) fueron traqueotomizados por fallo respiratorio. Esteban et al14 realizaron un corte puntual en 412 UCI médico-quirúrgicas encontrando que el 24% de pacientes recibía en ese momento ventilación mecánica por traqueotomía. Estos mismos autores analizaron en otro trabajo las características de los pacientes que requirieron traqueotomía desde el uno al 31 de marzo de 1998 en 361 UCI de 20 países15. De un total de 5.183 pacientes adultos ventilados, 546 fueron traqueotomizados (10,7%), existiendo diferencias geográficas (9,3% en las UCI de EE. UU. y Canadá frente al 12,2% en las UCI europeas). Hsu et al16 analizaron las características de 167 pacientes traqueotomizados en unidades de críticos en un periodo de tres años, aunque, al igual que en nuestro estudio, no aportaron datos de prevalencia.
La edad media de nuestros pacientes fue similar a la descrita por Esteban et al14 (59 años), pero menor que la referida por Engoren et al13 o la de Hsu et al16 (67 y 70 años respectivamente). El porcentaje de varones fue del 72%, siendo claramente mayor que en otras series (62% en la de Esteban et al14; 57% en la de Engoren et al13 y 57% en la de Hsu et al16). Esto puede ser explicado por el mayor número de enfermos con EPOC que presenta nuestra serie, los cuales, en nuestro entorno y teniendo en cuenta el rango de edad, son mayoritariamente varones.
En nuestra experiencia el grupo diagnóstico más frecuente fue la patología obstructiva crónica (29% con EPOC y 1% con bronquiectasias) y el menos frecuente los pacientes postquirúrgicos (8%). No hay estudios que nos permitan conocer cuál es el perfil de los pacientes traqueotomizados por ventilación mecánica prolongada que son trasladados de la UCI a la planta de hospitalización. En el estudio de Engoren et al13 se especifican los motivos de ingreso en la UCI de los pacientes que finalmente fueron traqueotomizados (repartidos prácticamente al 50% entre causas médicas y quirúrgicas), pero no hacen mención al destino de estos pacientes. Sí aclaran que en el apartado de comorbilidades 108 casos tenían asociada una EPOC. En el estudio de Esteban et al14, el diagnóstico de los pacientes que recibían ventilación mecánica por traqueotomía era: insuficiencia respiratoria aguda, 335 pacientes (61%), de los cuales 76 eran complicaciones postoperatorias; agudización de EPOC, 51 pacientes (9%); agudización de patología pulmonar crónica distinta a la EPOC, 9 pacientes (2%); enfermedades neuromusculares 27 pacientes (5%); asma, 3 pacientes (0,5%) y coma, 120 pacientes (22%). Se observa que en nuestra serie hay un mayor porcentaje de EPOC y de enfermedades neuromusculares, y un menor porcentaje de enfermos postquirúrgicos. Es además llamativa la gran diferencia de prevalencia de pacientes con patología de caja torácica, que llega a ser del 16% en nuestra serie, e inferior al 2% en la de Esteban et al14. Es necesario matizar que nuestra serie está compuesta por pacientes trasladados de la UCI a neumología, mientras que los datos de Engoren et al13 hacen referencia a los motivos de ingreso en UCI y los de Esteban et al14 a los motivos para recibir ventilación mecánica. Ello puede haber producido las diferencias encontradas.
Un subgrupo de pacientes no conocía la existencia de la enfermedad de base en el momento de su ingreso en la UCI. Concretamente los cinco pacientes con ELA, 10 pacientes con síndrome de apnea del sueño y 6 con síndrome hipoventilación-obesidad. Se estima que un 10% de los pacientes con ELA comienzan con fallo respiratorio agudo, siendo diagnosticados en ocasiones en la propia UCI, cuando es imposible conseguir el destete de la ventilación mecánica17-19. En el caso de los pacientes con síndrome de apnea del sueño y síndrome hipoventilación-obesidad, el hecho de que un porcentaje importante de ellos no conocieran la existencia del problema, traduce el alto nivel de infradiagnóstico de estas enfermedades20. Aunque no hay trabajos al respecto, algunos de estos pacientes comienzan con complicaciones, entre las que se encuentra la insuficiencia respiratoria aguda. Muchos son diagnosticados en el curso de un ingreso hospitalario, quizás en la UCI, como es el caso de los 16 pacientes que incluimos en nuestro estudio.
La estancia media en la UCI de nuestra serie fue de 38 días, mayor que la de otras series publicadas en la literatura como la de Hsu et al16 (33 días). La mediana de estancia fue 24,5 días, también mayor que la de Esteban et al14 que tuvo una mediana de estancia en la UCI de 21 días. Esto puede ser atribuido a la ausencia en nuestro hospital de un protocolo claro de actuación ante determinados enfermos, como los pacientes neuromusculares, a los que se les pudiera programar una traqueotomía precoz y un posterior traslado a una planta de hospitalización convencional de forma más temprana, reduciendo la estancia en la unidad de críticos.
La decisión de cuándo realizar una traqueotomía en un paciente intubado que recibe ventilación mecánica es un tema de máxima actualidad, donde influyen las condiciones clínicas del enfermo, la enfermedad de base, la experiencia del equipo médico y la opinión de la familia21,22. En 1989 el American College of Chest Physicians23 (ACCP) publicó un documento de consenso sobre el manejo de la vía aérea en pacientes en tratamiento con ventilación mecánica. Dicho documento estableció que no hay un periodo de tiempo definido que nos permita establecer el momento óptimo para la práctica de la traqueotomía. No obstante, sugiere su realización cuando podamos prever que la duración de la ventilación mecánica será mayor de 21 días. Si la duración oscila entre 10 y 21 días, la decisión recaerá en el equipo médico responsable. El ACCP ha publicado recientemente una guía clínica en la que no hace referencia al momento exacto de la traqueotomía24. Dicha guía considera que una vez estabilizado el paciente, la decisión dependerá de la consideración de que será necesaria una ventilación mecánica prolongada. El tiempo medio hasta realizar la traqueotomía fue de 20,4 días en el estudio de Hsu et al16. Estos autores compararon las características de los pacientes traqueotomizados en los primeros 21 días tras la intubación, con las de aquellos traqueotomizados posteriormente. La traqueotomía precoz se asoció con un mayor porcentaje de éxitos en el destete (56,4% frente a 30,2%) y con una menor estancia en la UCI (10,8 frente a 14,2 días). En nuestra serie el tiempo medio hasta realizar la traqueotomía fue de 9,8 días, inferior al de Hsu et al16 y similar al de Esteban et al14, que encuentra una mediana de 12 días (7-17) frente a 10 días (8-12) en nuestro estudio.
En el trabajo de Esteban et al14, el motivo por el que se instauró la ventilación mecánica fue una variable que se relacionó con el momento de la traqueotomía. La probabilidad de su realización fue mayor en pacientes neurológicos (14%) que en pacientes con EPOC (11%). Nosotros no podemos establecer comparaciones al no disponer de estos datos en nuestro estudio. Otra variable que puede estar asociada es el tipo de UCI, médica o quirúrgica, donde se realiza la traqueotomía16. Las UCI quirúrgicas suelen tener un menor porcentaje de pacientes con EPOC o lesión pulmonar grave. Por ello, la traqueotomía se suele realizar de forma precoz, lo que establece medias menores de los tiempos hasta su realización. En nuestra serie no hemos encontrado diferencias en el tiempo transcurrido hasta la traqueotomía entre los pacientes procedentes de la UCI médica y quirúrgica (9,66 ± 2,89 frente a 11,25 ± 3,84) días).
Muy recientemente Griffiths et al25 han publicado una revisión sistemática sobre el mejor momento para la traqueotomía en pacientes con ventilación mecánica. Estos autores identificaron en la literatura sólo 5 estudios controlados y aleatorizados, pudiendo analizar datos procedentes de 406 pacientes. La traqueotomía precoz, definida como aquella realizada en los primeros 7 días tras el inicio de la ventilación, no modificó la mortalidad ni el riesgo de neumonía, aunque sí redujo la duración de la ventilación mecánica y la estancia en la UCI. Un dato llamativo de esta revisión es el hecho de que la mayoría de los pacientes analizados procedían de reanimaciones quirúrgicas, traumatológicas y unidades de quemados, pacientes en los que es fácil presumir desde el inicio una ventilación mecánica prolongada. En este tipo de pacientes, los resultados de Grigffiths et al25 apoyan la realización de traqueotomía precoz. Pero como ellos mismos argumentan, en el momento actual y a falta de un modelo que prediga qué pacientes ingresados en una UCI general va a precisar ventilación mecánica prolongada, la selección de candidatos para la traqueotomía sigue dependiendo fundamentalmente de factores subjetivos.
Otro parámetro de interés es el tiempo que el paciente recibe ventilación mecánica por traqueotomía antes de ser trasladado a planta desde la UCI, que en nuestra serie fue de 28,6 ± 36,2 días (mediana 14 días). Este dato es claramente mayor que en la serie de Esteban et al14 (14 días (7-25) y la de Hsu et al16 (14,6 ± 11,3). Una explicación para esto pueden ser las distintas técnicas de destete empleadas y, como ya comentamos, la ausencia en nuestro medio de protocolos de derivación precoz de la UCI a otras unidades de menor complejidad.
Fueron decanulados el 88% de los pacientes, pudiendo ser dados de alta con diversas modalidades ventilatorias, oxigenoterapia e incluso sólo con tratamiento médico. Disponemos de escasos datos en la literatura sobre la decanulación de pacientes con requerimientos ventilatorios que son traqueotomizados. Algún autor, incluso, expresa la contraindicación para la decanulación si se requiere ventilación mecánica26. Aunque la mayoría de expertos en este campo hacen alusiones esporádicas a la posibilidad de realizar VMNI en pacientes traqueostomizados con posterior decanulación, no hay trabajos cuyo diseño persiga aclarar cuál es el perfil del candidato ideal para plantear la transferencia a VMNI y cierre de traqueostomía, de ahí el interés de nuestro estudio. En el estudio de Engoren et al13 no se realiza comentario alguno sobre la VMNI y, aunque se menciona el cierre del traqueostoma en 57 casos, no se especifica el protocolo de actuación seguido.
El grupo de Bach ha defendido clásicamente la posibilidad de mantener con VMNI a pacientes que requieren ventilación mecánica 24 horas al día, siempre y cuando se le preste especial atención al mecanismo de la tos. En su trabajo clásico publicado en Chest en 199627, demostraron que la capacidad de generar flujos de 160 l/minuto espontáneamente o con ayuda mecánica permitía mantener a los pacientes con VMNI, no siendo necesario practicar la traqueotomía. Describen igualmente enfermos estables, traqueotomizados, con ventilación domiciliaria que son decanulados y transferidos a VMNI, aunque no se trata de pacientes con fracaso de las maniobras de destete durante un ingreso en críticos, como los incluidos en nuestro estudio. El proceso de decanulación requiere, según estos autores, el entrenamiento en VMNI, la utilización de cánulas sin balón, la aplicación de técnicas de tos asistida utilizando el Cough Assist® y el posterior cierre del traqueostoma. Criterios que son similares a los referidos en nuestro estudio y se pueden encontrar en otras experiencias aisladas28.
Muy recientemente, Stelfox et al29 han publicado los resultados de una encuesta realizada a más de 300 médicos expertos en el manejo de pacientes traqueotomizados y con experiencia en decanulación. Un adecuado nivel de conciencia, una tos eficaz, un buen control de las secreciones y la capacidad de tolerar la oclusión de la cánula fueron los principales argumentos esgrimidos para considerar la decanulación. Lamentablemente, en este trabajo no se tiene en cuenta la posibilidad de utilizar la VMNI como una alternativa ventilatoria en pacientes traqueostomizados que requieren ventilación a largo plazo, y se vuelve a plantear la decanulación como alternativa válida sólo si no hay requerimiento ventilatorio.
El protocolo para el cierre de la traqueostomía que hemos seguido en el presente trabajo implica inicialmente el mantenimiento del soporte ventilatorio endotraqueal con balón desinflado. Consideramos requisito fundamental para plantear la decanulación comprobar que el paciente puede ventilar adecuadamente por la vía aérea superior. Una vez realizada dicha comprobación, procedemos al cambio de la cánula no fenestrada con balón por una cánula fenestrada sin balón con vistas a reducir el volumen del cuerpo extraño intratraqueal, mejorar la ventilación natural y disminuir las resistencias de la vía aérea en aras de facilitar la ventilación no invasiva. Esta secuencia de actuación seguirá un ritmo adecuado a la situación clínica y capacidad de adaptación de cada enfermo. Posteriormente, se procede a la retirada progresiva de la ventilación durante el día, manteniendo siempre la ventilación nocturna y comenzamos con VMNI, ocluyendo el traqueostoma con tapón. Algunos autores han utilizado hemicánulas en esta fase de transición, permitiendo mantener el estoma in situ, aunque ocluido. Una vez adaptado el paciente a la VMNI es cuando procedemos a la decanulación. Esto se realiza en la misma planta de neumología, retirando la cánula y aproximando los bordes del estoma para que cierre por segunda intención. Se fija la piel con tiras de esparadrapo y se invita al paciente o a su familiar a que realice durante las primeras 24 horas periodos de compresión manual de la zona y siempre que vaya a hablar o toser. También cuando realice cualquier otra maniobra que aumente la presión intratorácica y facilite la fuga de aire por el estoma, retrasando su cierre. Si en 15 días persiste fuga de aire por el estoma, se procede a su sutura con hilo de seda. No podemos comparar esta secuencia de actuación con otras, ante la falta de descripción de estos detalles en la literatura. Sólo podemos establecer una relación con las recomendaciones de Bach et al27 y González-Bermejo et al28.
En nuestra serie, hay varios factores que influyen de forma independiente en el cierre de la traqueostomía, como el sexo, la edad y la enfermedad de base. Las mujeres, los pacientes más jóvenes y aquellos que tienen diagnósticos diferentes a ELA son lo que tienen más posibilidades de éxito en el cierre de la traqueotomía. También hemos encontrado que aquellos enfermos que presentan cifras de pH inferiores a 7,24 en la unidad de críticos tienen menos posibilidades de decanulación. En el tiempo de cierre de la traqueotomía influye de manera significativa la presencia de enfermedades neuromusculares respecto al resto de los diagnósticos. Es mayor en aquellos pacientes diagnosticados de estas patologías. Los factores que condicionan de forma independiente el tiempo de cierre son el pH en la unidad de críticos, la PaCO2 y el pH en planta y el tener una ELA como enfermedad de base.
La limitación más importante de nuestro estudio es, como ya hemos aclarado anteriormente, el sesgo de selección. Desconocemos el número total de pacientes traqueotomizados en el periodo de tiempo que nosotros evaluamos y en nuestro grupo sólo están aquellos pacientes que se consideran subsidiarios de ser manejados por neumólogos en una planta convencional de neumología con personal entrenado en técnicas de ventilación no invasiva. Se trata por tanto de un grupo seleccionado de enfermos supervivientes a las complicaciones en las unidades de críticos y con una patología determinada.
En conclusión, los datos de nuestro trabajo muestran que la mayoría de los pacientes que son trasladados de la UCI a una planta de neumología recibiendo ventilación mecánica por traqueotomía pueden ser decanulados con seguridad, empleando técnicas de ventilación mecánica no invasiva. Los pacientes con ELA no deberían ser decanulados en función de nuestros resultados. Estudios futuros deberán analizar aspectos relacionados con el manejo ventilatorio de estos pacientes, su pronóstico y en qué condiciones será posible poder plantear la decanulación. Se abre un campo de notable interés donde además de preocuparnos cuándo realizar la traqueotomía, nos interesará conocer qué pasa después con aquellos pacientes en los que persiste la necesidad de soporte ventilatorio y son trasladados a planta traqueotomizados.
Conflicto de intereses
Los autores declaran que no tienen ningún conflicto de intereses.
* Autor para correspondencia
Correo electrónico: sarimayoralas@gmail.com
Recibido el 16 de julio de 2011;
aceptado el 12 de abril de 2012