A diabetes mellitus é uma doença crónica de elevada prevalência em todo o mundo. Dado que os procedimentos cirúrgicos em regime de ambulatório têm aumentado significativamente, surge a necessidade de elaboração de um protocolo para o controlo glicémico destes doentes neste contexto. A avaliação cuidadosa pré‐operatória é fundamental e permite antecipar alterações no controlo glicémico e evitar complicações perioperatórias. Existe evidência crescente de que a otimização do controlo glicémico no período perioperatório se associa a diminuição da morbilidade e mortalidade.
Com este artigo pretende‐se divulgar um protocolo atualizado, como proposta de atuação no controlo glicémico de pessoas com diabetes submetidas a procedimentos cirúrgicos em unidades de ambulatório.
Diabetes mellitus is a chronic disease highly prevalent throughout the world. Since outpatient surgical procedures have significantly increased, there is a need to formulate a protocol for glycemic control of these patients in this context. Careful preoperative evaluation is crucial and allows us to anticipate changes in glycemic control and avoid perioperative complications. There is growing evidence that the optimization of glycemic control in the perioperative period is associated with decreased morbidity and mortality.
With this article we intend to publish an updated protocol as an acting proposal on glycemic control in diabetic patients undergoing surgical procedures in outpatient units.
A diabetes é uma doença crónica que afeta 8,8% da população mundial e 13,1% da população portuguesa1,2. Entre os doentes cirúrgicos, 10‐15% são pessoas com diabetes3. A diabetes condiciona um aumento da morbilidade, do tempo de internamento, da mortalidade perioperatória e da utilização de recursos4,5. Os fatores determinantes para o pior prognóstico das pessoas com diabetes no período perioperatório são múltiplos, destacando‐se a hipoglicemia e a hiperglicemia; as comorbilidades, incluindo as complicações micro e macrovasculares; a polimedicação; os erros na conversão da perfusão de insulina para a medicação habitual; as infeções perioperatórias; a falência na identificação das pessoas com diabetes e de que estas necessitam de um nível elevado de cuidados e a falta de protocolos terapêuticos institucionais3,6.
De forma a otimizar o controlo glicémico e a minimizar complicações, a avaliação pré‐operatória deve incluir a avaliação dos seguintes items essenciais7:
- ‐
o tipo de diabetes;
- ‐
as complicações crónicas;
- ‐
o controlo metabólico prévio (através dos valores de automonitorização glicémica, dos valores médios de glicemia e do valor da hemoglobina glicosilada [HbA1c]);
- ‐
a existência de hipoglicemias (frequência, hora do dia, perceção e gravidade);
- ‐
a terapêutica atual da diabetes, assim como de outras comorbilidades;
- ‐
os detalhes sobre o tipo de cirurgia, o tempo operatório, as indicações de jejum e as alterações na medicação crónica;
- ‐
o tipo de anestesia.
No contexto de cirurgia de ambulatório, os objetivos principais são a prevenção da hipoglicemia e a manutenção de controlo glicémico. Estes objetivos são atingidos através de mínimas alterações na terapêutica antidiabética do doente, da monitorização glicémica frequente e do início precoce da alimentação per os após a cirurgia8.
Efeitos da cirurgia no controlo glicémicoDurante a cirurgia e no período pós‐operatório, a glicemia aumenta significativamente e pode ser responsável pelo aumento das complicações perioperatórias. Mesmo em pessoas sem diabetes, o stress associado à cirurgia pode conduzir a hiperglicemia transitória9. O stress é a etiologia principal da hiperglicemia no perioperatório, seguido de causas iatrogénicas como a descontinuação da medicação para o tratamento da diabetes. A hiperglicemia resulta, maioritariamente, do aumento da resistência à insulina e da diminuição da sua secreção, causadas pelo stress e pelo jejum, e da libertação de hormonas contrarreguladoras que promovem a gliconeogénese10. O stress cirúrgico e a hiperglicemia podem precipitar complicações agudas da diabetes, nomeadamente a cetoacidose diabética e a síndrome hiperglicémica hiperosmolar. Além disso, a hiperglicemia persistente no período perioperatório é um fator de risco para a ocorrência de disfunção endotelial, de sépsis no pós‐operatório, da alteração da cicatrização e de isquemia cerebral8. Vários estudos têm demonstrado que a hiperglicemia persistente no período perioperatório aumenta significativamente o risco de infeções de cicatrizes cirúrgicas, de infeções nosocomiais e de mortalidade11,12. Além disso, a exposição prévia de longa duração a hiperglicemia sustentada (estimada pela avaliação da hemoglobina glicosilada) está associada a um aumento de infeções do local cirúrgico, do tempo de internamento e de mortalidade13. A hiperglicemia no período perioperatório é responsável por 66% das complicações no pós‐operatório e 25% das mortes perioperatórias14.
Vários estudos têm demonstrado que doentes com valores mais baixos de HbA1c e os doentes com melhor controlo glicémico no período peri‐operatório apresentaram menores taxas de complicações pós‐operatórias, nomeadamente menos infeções, menor tempo de internamento, e menor mortalidade15,16.
Objetivos glicémicos no período perioperatórioExiste controvérsia relativamente ao intervalo glicémico alvo a atingir durante o período perioperatório. Os primeiros estudos realizados neste âmbito sugeriam que o controlo glicémico intensivo (80‐110mg/dl) tinha um impacto positivo no prognóstico dos doentes em unidades de cuidados intensivos médicos e cirúrgicos. Contudo, atualmente existe evidência que, apesar de não existirem diferenças estatisticamente significativas nas taxas de complicações infeciosas, de eventos cardiovasculares, de insuficiência renal e de mortalidade, existe uma incidência superior de hipoglicemias em doentes com controlo glicémico intensivo, comparativamente a um controlo glicémico menos exigente (140‐180mg/dl). Assim, o controlo glicémico intensivo não poder ser recomendado de forma generalizada17,18.
Segundo as recomendações de 2016 da American Diabetes Association (ADA), o objetivo glicémico no período perioperatório deve situar‐se entre os 80‐180mg/dl19. Previamente a estas recomendações, a Society for Ambulatory Anesthesia desenvolveu um consenso para o cuidado das pessoas com diabetes submetidas a cirurgia de ambulatório. De acordo com este documento e apesar da ausência de evidência sobre o valor ótimo de glicemia nos procedimentos cirúrgicos em ambulatório, o valor de glicemia no período intraoperatório deverá ser inferior a 180mg/dl. Contudo, este valor deverá ter em consideração vários fatores, como a duração do procedimento, o grau de invasão cirúrgica, o tipo de anestesia e o tempo previsto de jejum e de retoma da medicação antidiabética. O consenso recomenda ainda que os doentes com história prévia de mau controlo metabólico devem manter os seus valores basais pré‐operatórios, em vez de se tentar normalizar a glicemia. Estes doentes apresentam uma resposta contrarreguladora alterada, o que leva a sintomas de hipoglicemia para valores normais de glicemia. Além disso, a diminuição aguda da glicemia pode provocar uma resposta de stress oxidativo, o que aumenta o risco de morbilidade e mortalidade perioperatória. Idealmente, o desejável controlo glicémico deve ser conseguido nas semanas que antecedem a cirurgia. Não existe, contudo, evidência suficiente para recomendar um valor de glicemia ou de HbA1c acima dos quais a cirurgia eletiva deva ser adiada. No entanto, recomenda‐se o adiamento da cirurgia na presença de complicações agudas da hiperglicemia, incluindo a desidratação, a cetoacidose e os estados hiperosmolares8.
Hipoglicemia no perioperatórioA hipoglicemia (<70mg/dl) ocorre com maior frequência em pessoas com diabetes tipo 1 e em pessoas com diabetes tipo 2 de longa duração20.
Os sintomas de hipoglicemia podem dividir‐se em neurogénicos ou autonómicos, como a hipersudorese, as palpitações, a fome e o tremor, e em neuroglicopénicos, como a fadiga, a confusão, as alterações visuais e as convulsões20,21.
Durante a anestesia geral ou sedação, os sintomas de hipoglicemia são mascarados e, portanto, a prevenção da sua ocorrência é de elevada importância. É necessário um elevado grau de suspeição, assim como estratégias de prevenção, identificação e tratamento das pessoas com diabetes que recebem anestesia geral ou sedação. As medidas preventivas incluem a identificação de doentes com risco de hipoglicemia e a execução de alterações adequadas na terapêutica antidiabética no pré‐operatório. Em doentes sob terapêutica intensiva, com perfil glicémico oscilante e com antecedentes de hipoglicemias frequentes, é necessária uma maior vigilância no período perioperatório. Salienta‐se a importância para uma maior vigilância de doentes idosos, uma vez que estes, geralmente, são menos sintomáticos8.
Protocolo de atuação no controlo glicémico de pessoas com diabetes na unidade de cirurgia de ambulatório1. Recomendações gerais:
1.1 Avaliação do controlo glicémico (HbA1c nas últimas 4‐6 semanas), presença de complicações da DM e comorbilidades no pré‐operatório.
1.2 Em doentes com mau controlo glicémico crónico (HbA1c>8,5%), deve ser pedida uma consulta pré‐operatória de endocrinologia/medicina interna para otimização do controlo glicémico. Nestes doentes, a decisão de adiamento deve ser conjunta, tendo em consideração a presença de outras comorbilidades e o risco de complicações cirúrgicas.
1.3 Idealmente, todas as pessoas com diabetes devem ter as suas cirurgias programadas para o período da manhã e o mais cedo possível, para diminuir o período de jejum e minimizar as alterações nas suas rotinas terapêuticas.
1.4 Identificação dos doentes em risco de hipoglicemia (doentes com terapêutica intensiva, controlo glicémico apertado, história de hipoglicemias frequentes, doentes idosos).
1.5 Avisar os doentes para levarem a sua medicação habitual (antidiabéticos orais, agentes injetáveis não‐insulínicos e/ou insulina), assim como a terapêutica para episódios de hipoglicemia que ocorram até à chegada à unidade de cirurgia de ambulatório.
1.6 Deve ser considerado o adiamento de cirurgia em pessoas com diabetes com complicações agudas graves da hiperglicemia (desidratação grave, cetoacidose e estado hiperosmolar), diagnosticadas à chegada à unidade de cirurgia de ambulatório.
2. Recomendações sobre a terapêutica da diabetes para o dia da cirurgia:
a) Diabetes tratada apenas com modificação do estilo de vida
Geralmente, estes doentes não requerem qualquer atitude terapêutica no período perioperatório. No entanto, deve fazer‐se a vigilância da glicemia capilar e, se necessário, insulina de correção (ver ponto 5).
b) Diabetes sob tratamento com antidiabéticos orais e injetáveis não insulínicosOs antidiabéticos orais e injetáveis não insulínicos (liraglutido e exenatido) devem ser suspensos apenas no dia da cirurgia.
Exceção 1: suspender metformina 24‐48 horas antes da cirurgia se:
- •
disfunção renal;
- •
procedimentos com administração de contraste endovenoso (ev);
- •
procedimentos que aumentam o risco de hipoperfusão renal, hipoxia tecidular e acumulação de lactatos.
- •
Exceção 2: suspender inibidores do cotransportador de sódio e glucose 2 (SGLT2)a 3 dias antes da cirurgia e retomar após a alta hospitalar.
Exceção 3: cirurgia após as 12h00 (último tempo da manhã).
- 1.
Tomar pequeno‐almoço (antes das 8h00) e antidiabéticos orais habituais (exceto sulfonilureiasb. Posteriormente, manter jejum.
- 1.
Exceção 4: cirurgia após as 18h00 (último tempo da tarde).
- •
Tomar pequeno‐almoço (antes das 8h00) e antidiabéticos orais habituais (exceto sulfonilureiasb).
- •
Almoçar (pelas 12h00) e tomar antidiabéticos orais habituais (exceto sulfonilureiasb). Posteriormente, manter jejum.
- •
- ii.
Após o início da dieta, os doentes podem retomar os seus antidiabéticos orais.
Exceção: se suspeita de hipoperfusão renal, a metformina e os inibidores SGLT2 devem ser retomados após documentação de função renal adequada.
c) Diabetes sob tratamento com insulinoterapia:
Na tabela 1 expõem‐se os nomes e características das diferentes insulinas em comercialização.
Farmacologia da insulina
| Tipos de insulina | Nome comercial | Início de ação | Pico de ação | Duração de ação |
|---|---|---|---|---|
| Ação curta (regular) | Actrapid® Humulin regular® Insuman rapid® | 30‐60 minutos | 2‐3 horas | 6‐8 horas |
| Análogos de ação rápida | Humalog® (lispro) NovoRapid® (aspártica) Apidra® (glulisina) | 15 minutos | 1 hora | 3‐5 horas |
| Ação intermédia (NPH) | Humulin NPH® Insulatard® Insuman basal® | 2‐3 horas | 6‐8 horas | 16‐20 horas |
| Análogos de ação lenta | Lantus®, Abasaglan® (glargina) Levemir® (detemir) | 2 horas | Sem pico 6‐8 horas | 24 horas 20‐24 horas |
| Pré‐mistura de insulina humana | Mixtard 30® Insuman Comb 25® Humulin M3® | 30‐60 minutos | Duplo | 16‐20 horas |
| Pré‐mistura de análogos | Humalog Mix 25® Humalog Mix 50® Novomix 30® | 15 minutos | Duplo | 16‐20 horas |
O doente que faz, simultaneamente, tratamento com insulina e antidiabéticos orais, além de cumprir as recomendações que se seguem (tabela 2), deverá proceder, igualmente, de acordo com o ponto 2 b.
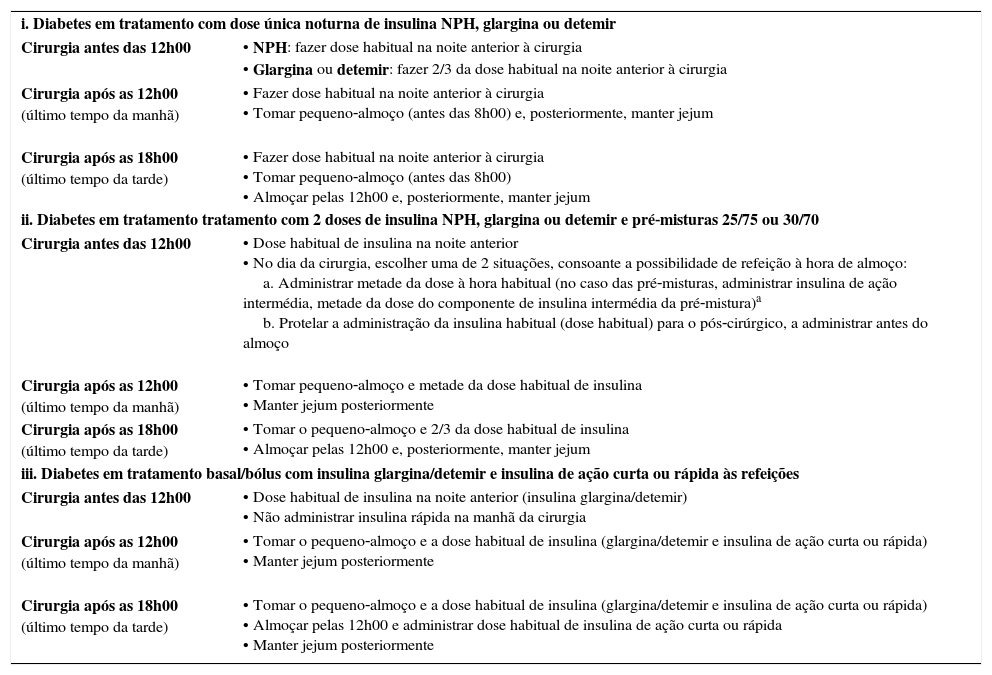
Ajustes no esquema de insulinoterapia no dia da cirurgia
| i. Diabetes em tratamento com dose única noturna de insulina NPH, glargina ou detemir | |
| Cirurgia antes das 12h00 | • NPH: fazer dose habitual na noite anterior à cirurgia • Glargina ou detemir: fazer 2/3 da dose habitual na noite anterior à cirurgia |
| Cirurgia após as 12h00 (último tempo da manhã) | • Fazer dose habitual na noite anterior à cirurgia • Tomar pequeno‐almoço (antes das 8h00) e, posteriormente, manter jejum |
| Cirurgia após as 18h00 (último tempo da tarde) | • Fazer dose habitual na noite anterior à cirurgia • Tomar pequeno‐almoço (antes das 8h00) • Almoçar pelas 12h00 e, posteriormente, manter jejum |
| ii. Diabetes em tratamento tratamento com 2 doses de insulina NPH, glargina ou detemir e pré‐misturas 25/75 ou 30/70 | |
| Cirurgia antes das 12h00 | • Dose habitual de insulina na noite anterior • No dia da cirurgia, escolher uma de 2 situações, consoante a possibilidade de refeição à hora de almoço: a. Administrar metade da dose à hora habitual (no caso das pré‐misturas, administrar insulina de ação intermédia, metade da dose do componente de insulina intermédia da pré‐mistura)a b. Protelar a administração da insulina habitual (dose habitual) para o pós‐cirúrgico, a administrar antes do almoço |
| Cirurgia após as 12h00 (último tempo da manhã) | • Tomar pequeno‐almoço e metade da dose habitual de insulina • Manter jejum posteriormente |
| Cirurgia após as 18h00 (último tempo da tarde) | • Tomar o pequeno‐almoço e 2/3 da dose habitual de insulina • Almoçar pelas 12h00 e, posteriormente, manter jejum |
| iii. Diabetes em tratamento basal/bólus com insulina glargina/detemir e insulina de ação curta ou rápida às refeições | |
| Cirurgia antes das 12h00 | • Dose habitual de insulina na noite anterior (insulina glargina/detemir) • Não administrar insulina rápida na manhã da cirurgia |
| Cirurgia após as 12h00 (último tempo da manhã) | • Tomar o pequeno‐almoço e a dose habitual de insulina (glargina/detemir e insulina de ação curta ou rápida) • Manter jejum posteriormente |
| Cirurgia após as 18h00 (último tempo da tarde) | • Tomar o pequeno‐almoço e a dose habitual de insulina (glargina/detemir e insulina de ação curta ou rápida) • Almoçar pelas 12h00 e administrar dose habitual de insulina de ação curta ou rápida • Manter jejum posteriormente |
d) Diabetes tipo 1 em tratamento com sistema de perfusão subcutânea contínua de insulina:
Em procedimentos minor eletivos, especialmente quando se prevê um período de jejum curto (omissão de apenas uma refeição) e/ou procedimentos com duração inferior a 2 horas, o doente com diabetes tipo 1 sob perfusão subcutânea contínua de insulina (PSCI) poderá manter insulinoterapia por esta via, se o desejar e se se mantiver capaz de operar o dispositivo.
Procedimentos pré‐admissão
Na preparação para a cirurgia recomenda‐se o cumprimento dos seguintes critérios:
- •
otimizar a dose basal de insulina para manutenção de valores estáveis de glicemia em jejum;
- •
mudar o sistema de infusão no dia anterior à cirurgia e testar o seu correto funcionamento;
- •
colocar o catéter longe do campo cirúrgico;
- •
avisar o doente para trazer todos os equipamentos necessários para o normal funcionamento do sistema de PSCI.
O doente deverá reunir os seguintes requisitos para a manutenção da terapêutica com PSCI durante a cirurgia:
- •
doente consciente e orientado;
- •
vontade de manter insulinoterapia por PSCI;
- •
capacidade cognitiva e motora para operar o sistema por PSCI;
- •
assinar consentimento informado.
Procedimentos perioperatórios
- i.
No bloco operatório, a equipa de anestesia assume a responsabilidade pelo sistema de PSCI.
- ii.
Deve inspecionar o local de inserção na pele e a conexão ao dispositivo, antes, durante e após o procedimento.
- iii.
Confirmar com o doente o normal funcionamento do sistema de PSCI.
- iv.
No dia da cirurgia, deve manter‐se o débito basal.
- a.
Se na preparação para a cirurgia não houve ajuste apropriado da dose basal, poderá reduzir‐se o débito basal em 20%, de forma a evitar hipoglicemias.
- a.
- v.
A glicemia deve ser verificada de hora a hora e, se necessário, devem ser administradas doses de insulina de correção, de acordo com o fator de sensibilidade à insulina (FSI) conhecida do doente:
(bólus de correção = [Glicemia – 130] / FSI) (ver ponto 5)
- vi.
No caso de hiperglicemias não controladas, pode ser necessário desligar e/ou desconectar o sistema de PSCI e converter para a uma perfusão ev de insulina.
- vii.
Deve manter‐se vigilância frequente da glicemia capilar após o procedimento.
- viii.
No pós‐operatório, iniciar bólus prandial de acordo com esquema habitual (contagem de equivalentes) a partir do momento em que o doente inicia a ingestão oral.
3. Fluidoterapia recomendada
3.1 NaCl 0,9% a 100‐125ml/hora.
3.2 Se previsão de período de jejum prolongado, com omissão de 2 ou mais refeições, e se glicemia<100mg/dl alterar fluidoterapia para soro glicosilado 5 ou 10% a 100‐125ml/hora.
4. Controlo glicémico no período perioperatório
A aplicar em todos os doentes:
4.1 Verificar glicemia capilar à admissão, logo após a cirurgia e antes da alta.
4.2 Intraoperatoriamente, a monitorização de glicemia capilar deverá ser realizada a cada uma hora. Se glicemia<100mg/dl ou variação rápida de glicemia, verificar mais frequentemente a glicemia capilar.
4.3 Administrar insulina de correção, por via subcutânea, de acordo com o esquema descrito no ponto 5.
4.4 A insulina de correção é administrada até o doente iniciar dieta oral e retomar a terapêutica prévia. Os doentes sob esquemas de insulina basal‐bólus devem iniciar bólus prandial de acordo com esquema habitual (contagem de equivalentes), a partir do momento em que o doente inicia a ingestão oral.
5. Insulina de correção
Em procedimentos cirúrgicos minor, a correção da hiperglicemia pode ser feita de forma segura e eficaz com insulina rápida subcutânea.
Deve ter‐se o cuidado de não administrar nova dose de insulina até ter passado o pico de ação da dose anterior (ex.: insulina regular – pico de ação 2‐4 horas), para que não ocorra sobreposição de insulina, o que pode precipitar a ocorrência de hipoglicemia:
- •
insulina regular (Actrapid®, Humulin regular®, Insuman rapid®): a cada 4‐6h;
- •
análogos de insulina de ação rápida lispro (Humalog®), aspártica (Novorapid®) ou glulisina (Apidra®): a cada 2‐4h.
5.1 Se glicemia capilar>180mg/dl, administrar insulina regular, subcutânea, a cada 4‐6 horas, ou análogos de insulina de ação rápida a cada 2‐4 horas, de acordo com o FSI de cada doente:
insulina de correção=(glicemia – 130)/FSI
FSI=1.800/dose total diária de insulina.
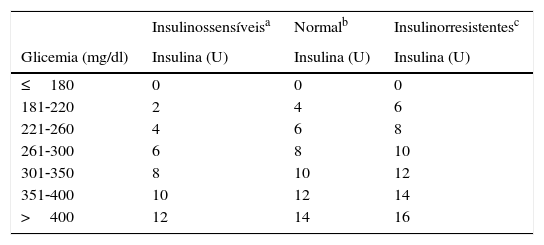
5.2 Em alternativa ao esquema de correção apresentado no ponto 5.1, nomeadamente na impossibilidade de calcular o FSI, pode administrar‐se insulina de correção de acordo com o seguinte esquema (tabela 3):
6. Esquema de perfusão ev de insulina
6.1 Quando o controlo glicémico não for atingido com insulina de correção subcutânea, pode iniciar‐se perfusão ev de insulina.
6.2 Não é necessário adicionar albumina à solução de insulina para prevenir a absorção inespecífica da insulina ao sistema de infusão; com a lavagem do sistema de perfusão com 50mlda solução de insulina, conseguem‐se os mesmos resultados.
6.3 Glicemias h/h (no máximo de 2/2h), ou mais frequentemente se glicemia <100 ou variação rápida da glicemia.
6.4 Esquema de perfusão ev de glicose e insulina em separado (tabela 4).
Perfusão ev de glicose e insulina em separado
| Preparar mistura de 50U de insulina de ação curta em 50ml de SF (1U=1ml). Iniciar perfusão de insulina, através de seringa perfusora, a 0,5 a 1U/hora (0,5 a 1ml/h) em pessoas com diabetes tipo 1.a Iniciar perfusão de insulina, através de seringa perfusora, a 1 a 2U/hora (1 a 2ml/h) em pessoas com diabetes tipo 2.b Iniciar uma perfusão separada de SG 5% a uma velocidade de 100‐125ml/h.c Monitorizar a glicemia capilar do doente a cada hora (de 2 em 2h quando estável) e ajustar a perfusão de insulina de acordo o seguinte esquema: |
| Glicemia (mg/dl)d | Ação |
|---|---|
| ≤70 | Suspender a perfusão de insulina e verificar a glicemia em 5‐10 minutos. Se glicemia persistir<70, administrar 2 ampolas de glicose hipertónica 30% ev e verificar glicemia em 5‐10 minutos, repetição se necessário até valor>100. Quando glicemia>100, reiniciar perfusão de insulina e diminuir a velocidade de perfusão prévia em 1U/h |
| 71‐120 | Diminuir taxa de perfusão de insulina 1U/h |
| 121‐180 | Manter perfusão de insulina |
| 181‐250 | Aumentar taxa de perfusão de insulina 2U/h |
| 251‐300 | Aumentar taxa de perfusão de insulina 3U/h |
| 301‐350 | Aumentar taxa de perfusão de insulina 4U/h |
| 351‐400 | Aumentar taxa de perfusão de insulina 5U/h |
| >401 | Aumentar taxa de perfusão de insulina 6U/h |
7. Hipoglicemia
Hipoglicemia: glicemia capilar ≤70mg/dl
- a)
Se glicemia capilar ≤70mg/dl, sem contraindicação para alimentação por via oral e doente colaborante na deglutição:
- I.
ingerir 2 pacotes (≈15g) de açúcar diluído num copo de água e pesquisar glicemia capilar 15 minutos depois;
- II.
se glicemia capilar ≥70mg/dl – ingerir uma refeição composta por iogurte ou leite e um pão, ou 8 bolachas de água e sal pequenas, ou 4 bolachas de água e sal tipo «cream craker» ou 6 bolachas tipo Maria, de preferência torrada;
- III.
se glicemia capilar se mantiver ≤70mg/dl, repetir o ponto I;
- IV.
se glicemia capilar se mantiver ≤70mg/dl avançar para a alínea b) I e II.
- I.
- b)
Se glicemia capilar ≤70mg/dl e alimentação por via oral não indicada ou doente não colaborante na deglutição:
- I.
administrar glicose hipertónica a 30%, por via ev, de acordo com glicemia capilar – ver alínea c) –, e pesquisar glicemia capilar 15 minutos depois;
- II.
se glicemia capilar se mantiver ≤70mg/dl, repetir o ponto I.
- I.
- c)
Correção da hipoglicemia com glicose hipertónica a 30% ev:
- I.
glicemia entre 70‐55mg/dl: administrar 30ml (1,5 ampolas);
- II.
glicemia entre 54‐40mg/dl: administrar 40ml (2 ampolas);
- III.
glicemia entre 39‐25mg/dl: administrar 50ml (2,5 ampolas);
- IV.
glicemia inferior a 24mg/dl: administrar 60ml (3 ampolas).
- I.
8. Recomendações para alta
8.1 O risco de hipoglicemia permanece até 3‐4 horas após a última toma de insulina regular.
8.1.1 Avaliar a possibilidade de ocorrência de hipoglicemia por administração de insulina no período perioperatório.
8.2 Dar instruções para reiniciar terapêutica habitual.
ConclusãoO controlo glicémico no período perioperatório contribui para a redução da morbilidade e mortalidade das pessoas com diabetes. Atualmente, não existe evidência que suporte a adoção de uma abordagem única no cuidado das pessoas com diabetes. Contudo, a implementação de protocolos institucionais que fomentem uma avaliação pré‐operatória adequada, a escolha de objetivos glicémicos seguros e a minimização dos fatores de risco para complicações pós‐operatórias, melhoram o prognóstico destes doentes.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.