Introducción
La Organización Mundial de la Salud ha publicado que existen entre 24 y 25 millones de personas con esquizofrenia1. La esquizofrenia es un trastorno psicótico crónico cuya prevalencia en adultos es de un 0,5-1,5%2. En México se estima que la esquizofrenia afecta a un 0,7-2% de la población mexicana3. El coste de la atención de la esquizofrenia representa un 2-3% del total de los gastos de los servicios de salud4.
Al ser ésta una enfermedad crónica, requiere de tratamiento farmacológico a largo plazo5. Los principales medicamentos utilizados son los antipsicóticos, que se han clasificado, de acuerdo con su aparición en la clínica y sus características farmacológicas, en antipsicóticos típicos (o de primera generación) y antipsicóticos atípicos (o de segunda generación). Los antipsicóticos típicos (p. ej., clorpromazina, fluflenazina y haloperidol) tienen alta afinidad antagonista de los receptores cerebrales de dopamina D2, en tanto que los agentes antipsicóticos atípicos (como olanzapina, risperidona, clozapina, quetiopina, ziprasidona y aripiprazol), además de producir bloqueo de los receptores D2, actúan como antagonistas de los receptores serotoninérgicos 5-HT 1A, 2A, 2C, 3, 6 y 7 y noradrenérgicos alfa 1 y alfa 26,7.
A pesar de que los antipsicóticos atípicos tienen un perfil más favorable de efectos colaterales con respecto a parkinsonismo, acatisia y discinesia, algunos de ellos implican otros riesgos como arritmias, diabetes, ganancia de peso, hiperlipemia y agranulocitosis7,8. Por ello se ha considerado que en la elección del mejor medicamento para la esquizofrenia se debería tener en cuenta tres aspectos: el que sea más efectivo, tenga menos efectos colaterales y conlleve un menor coste tanto para el paciente como para las instituciones de salud8,9.
Los medicamentos antipsicóticos que prevengan o reduzcan las recaídas y otros servicios médicos pueden ser útiles en mejorar la calidad de vida de los pacientes y reducir los costes médicos directos del tratamiento10,11. En México, hasta donde llegó nuestra revisión, sólo se ha publicado un estudio de coste-efectividad, en el que únicamente se compararon tres tratamientos antipsicóticos (olanzapina, haloperidol y risperidona) durante un periodo de 5 años12. Sin embargo, en dicho análisis no se incluyeron antipsicóticos a menudo utilizados en la práctica médica en México, como ziprasidona y clozapina.
En la actualidad, las evaluaciones publicadas sobre coste-efectividad de los nuevos antipsicóticos han sido desarrolladas a través de modelos económicos analíticos13. Estos modelos forman una metodología relativamente rápida para estimar las consecuencias económicas de un nuevo medicamento y proveen la flexibilidad de incorporar al análisis diferentes tratamientos, perspectivas y duración de los tratamientos12,14. No obstante, tienen como limitante la necesidad de emplear estudios prospectivos para validar la información recopilada dentro de un estudio de modelaje, lo que impide que se pueda generalizarlos fácilmente a otras poblaciones15,16.
El principal consumidor de la información de este estudio será la propia institución a través de su personal operativo, ya que se hará una descripción del estilo de la práctica médica en función de la utilización de recursos para la atención de la esquizofrenia y su coste contable dentro de la misma institución. Actualmente este tipo de evaluaciones es prioritario para las instituciones de seguridad social de los países en vías de desarrollo17.
En este sentido, el presente trabajo de investigación tiene como propósito estimar los costes y las efectividades de cinco tratamientos antipsicóticos (ziprasidona, olanzapina, risperidona, haloperidol y clozapina) del cuadro básico de medicamentos del Instituto Mexicano del Seguro Social (IMSS) a través de un modelo de Markov, para después realizar un análisis de coste-efectividad que permita identificar cuál es el tratamiento más coste-efectivo en un hospital de tercer nivel del IMSS. Con esta investigación, asimismo, se intenta mejorar la asignación de recursos escasos dentro de la institución, y si fuera posible fomentar la calidad de la atención médica en el IMSS.
Métodos
Diseño de la investigación. Estudio de simulación mediante un modelo económico analítico, con evaluación económica completa del tipo de coste-efectividad. Los análisis de coste-efectividad comparan los costes directos e indirectos y los ahorros en costes que muestran dos o más tratamientos médicos para obtener un resultado similar evaluado con una medida natural de salud (p. ej., número de pacientes a los que se evita que sufran un determinado efecto colateral o evento adverso, como una hospitalización)18. Los costes totales netos, también llamados costes incrementales, de una intervención se estiman para luego dividirlos entre la diferencia de resultados clínicos (efectividades) que se obtengan de las distintas intervenciones. De forma resumida, las razones de coste/efectividad se obtienen al calcularse la siguiente expresión:
Razón de coste/efectividad incremental (RCEI) = costes totales netos (costes incrementales) / efectividad neta (efectividad incremental) para dos tratamientos médicos alternativos (A y B)15.
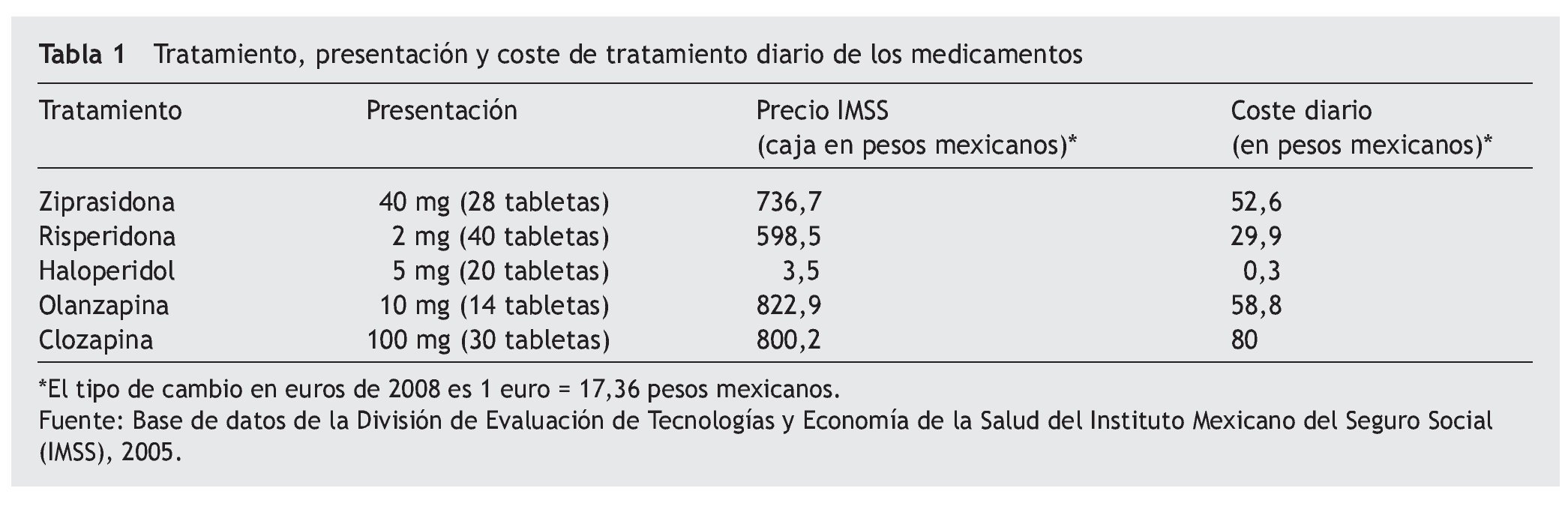
Tratamientos farmacológicos. Los costes y resultados del tratamiento con ziprasidona, olanzapina, risperidona y clozapina fueron comparados entre sí y con un antipsicótico típico (haloperidol). Las dosis empleadas en la investigación se basan en la información clínica proporcionada por los médicos del IMSS y las guías de uso internacional6,19,20, así como las presentaciones habituales del mercado mexicano. Las dosis diarias empleadas fueron: haloperidol 10 mg, risperidona 4 mg, olanzapina 10 mg, ziprasidona 80 mg y clozapina 300 mg. La tabla 1 muestra, en función de las dosis y las presentaciones señaladas para conducir el análisis farmacoeconómico, los costes diarios de tratamiento obtenidos del propio IMSS para el año 2005. El tipo de cambio en euros de 2008 fue 1 euro = 17,36 pesos mexicanos.
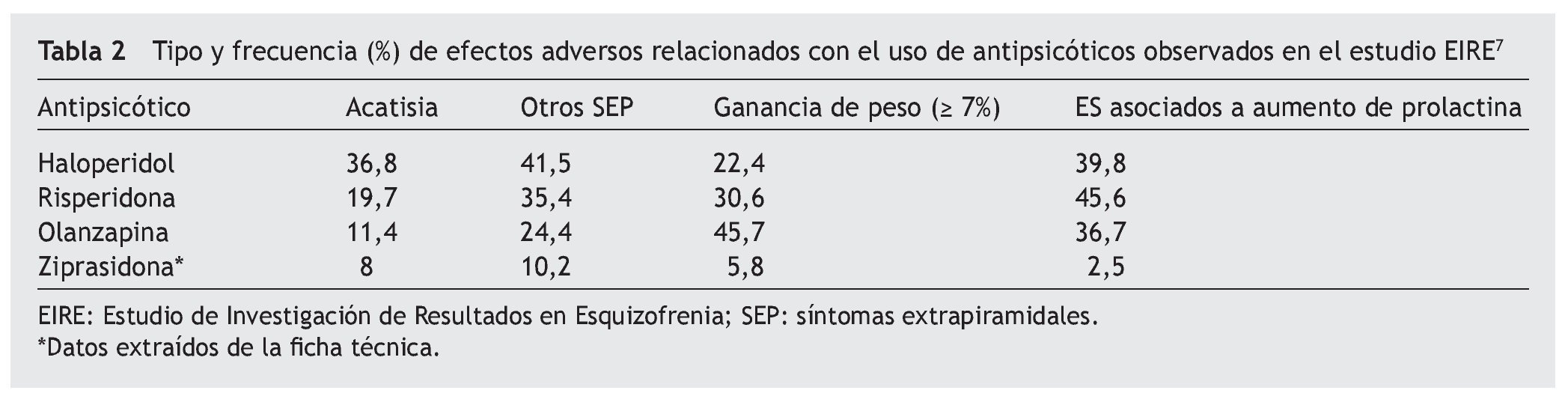
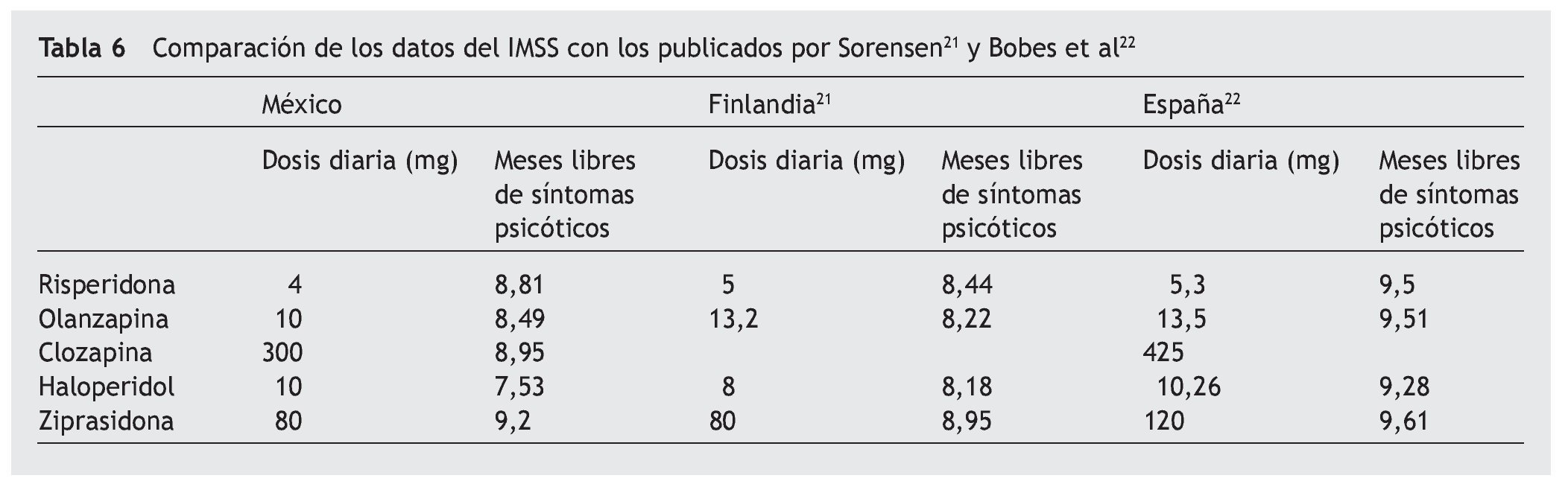
Probabilidades. El modelo tomó los resultados del modelo finlandés de Sorensen21 y Bobes et al14, para las probabilidades de incumplimiento del tratamiento antipsicótico como consecuencia de un efecto adverso. En dicho estudio, las probabilidades de cumplimiento terapéutico con ziprasidona 80 mg resultaron del 70,2%; con risperidona 5 mg, el 66,4%; con olanzapina 13,2 mg, el 65,9%, y con haloperidol 8 mg, el 63,5%. Según la opinión de expertos del Hospital de Psiquiatría San Fernando, en el caso de México la adherencia al tratamiento con clozapina 300 mg es del 69,5%. Por otro lado, la probabilidad de sufrir eventos adversos durante el tratamiento antipsicótico (incluye la probabilidad de que el paciente presente acatisia, ganancia de peso clínicamente relevante [> 7%], disfunciones sexuales o una combinación de ellas) se obtuvo del estudio de Sorensen21, lo cual se apoya en diferentes trabajos de investigación22-29 en los que se señala que el haloperidol muestra una probabilidad del 49,9%; la ziprasidona, el 28,3%; la olanzapina, el 44,5%, y la risperidona, el 41,5%. Las probabilidades para ziprasidona se obtuvieron predominantemente del artículo de Sorensen21. Por ejemplo, la probabilidad de que con el tratamiento farmacológico el paciente presente únicamente acatisia como evento colateral es del 20,8% con haloperidol, el 15,2% con risperidona, el 7,9% con olanzapina y el 7,9% con ziprasidona. Sin embargo, la probabilidad de que el paciente muestre únicamente un incremento en su peso clínicamente relevante fue del 11% con haloperidol, el 14,9% con risperidona, 28,2% con olanzapina y el 10% con ziprasidona.
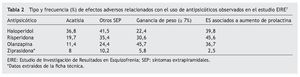
Finalmente, las probabilidades mencionadas se complementaron con los resultados del estudio farmacoeconómico de Bobes et al14, en el que se presentaron el tipo y la frecuencia de efectos secundarios con el uso de antipsicóticos analizados en el Estudio de Investigación de Resultados en Esquizofrenia (EIRE)22. En la tabla 2 se presentan las probabilidades utilizadas en el modelo.
Para el caso de clozapina y la frecuencia de efectos secundarios relacionados con el antipsicótico, se obtuvo la información (opinión de expertos) de psiquiatras con experiencia con el medicamento del Hospital de Psiquiatría San Fernando, hospital de tercer nivel de atención.
Perspectiva de la investigación. El análisis de coste-efectividad se realizó desde la perspectiva del proveedor de servicios públicos (IMSS). Es decir, en el análisis sólo se incluyeron costes médicos directos: estancias hospitalarias, servicio de urgencias, análisis de laboratorio y gabinete, tratamiento farmacológico, consultas ambulatorias e interconsultas. Temporalidad: 1 año. La medida de efectividad es el tiempo (meses) sin síntomas psicóticos, lo cual implica que los síntomas agudos de la esquizofrenia se encuentran controlados y que el paciente no requiere ninguna nueva hospitalización. No se tomaron otras mediciones, como QALY, debido a que fue un estudio de coste-efectividad y podrían generar aún mayores limitaciones en la medición de los resultados en pacientes con enfermedades mentales, como se ha documentado en otros trabajos30.
Utilización de recursos. Las fuentes para delimitar la utilización de recursos en el análisis de coste-efectividad se obtuvieron principalmente de la opinión de un grupo de expertos del Hospital de Psiquiatría San Fernando (tercer nivel del IMSS) y se respaldó esta información con una muestra de expedientes de pacientes del mismo hospital que habían recibido alguno de los antipsicóticos del estudio. Asimismo, todos los expertos considerados en la investigación (7 psiquiatras) acreditaron tener experiencia con todos los antipsicóticos analizados, con un claro conocimiento de la utilización de recursos requeridos en cada caso dentro de su hospital. Los precios que se utilizaron en el modelo se obtuvieron de los costes unitarios oficiales del IMSS publicados en el Diario Oficial31 (martes 9 de marzo de 2004; Primera Sección; p. 107-8. Disponible en: http://dof.gob.mx/index.php). Por otro lado, los precios de los análisis de laboratorio se extrajeron del reporte mensual de estudios automatizados de laboratorio que proporciona el Centro Médico Nacional Siglo XXI31 (noviembre de 2003). Asimismo, los precios de los antipsicóticos utilizados en las intervenciones médicas del IMSS se obtuvieron del Portal de Transparencia que se encuentra en la página web del Instituto32 (www.imss.gob.mx).
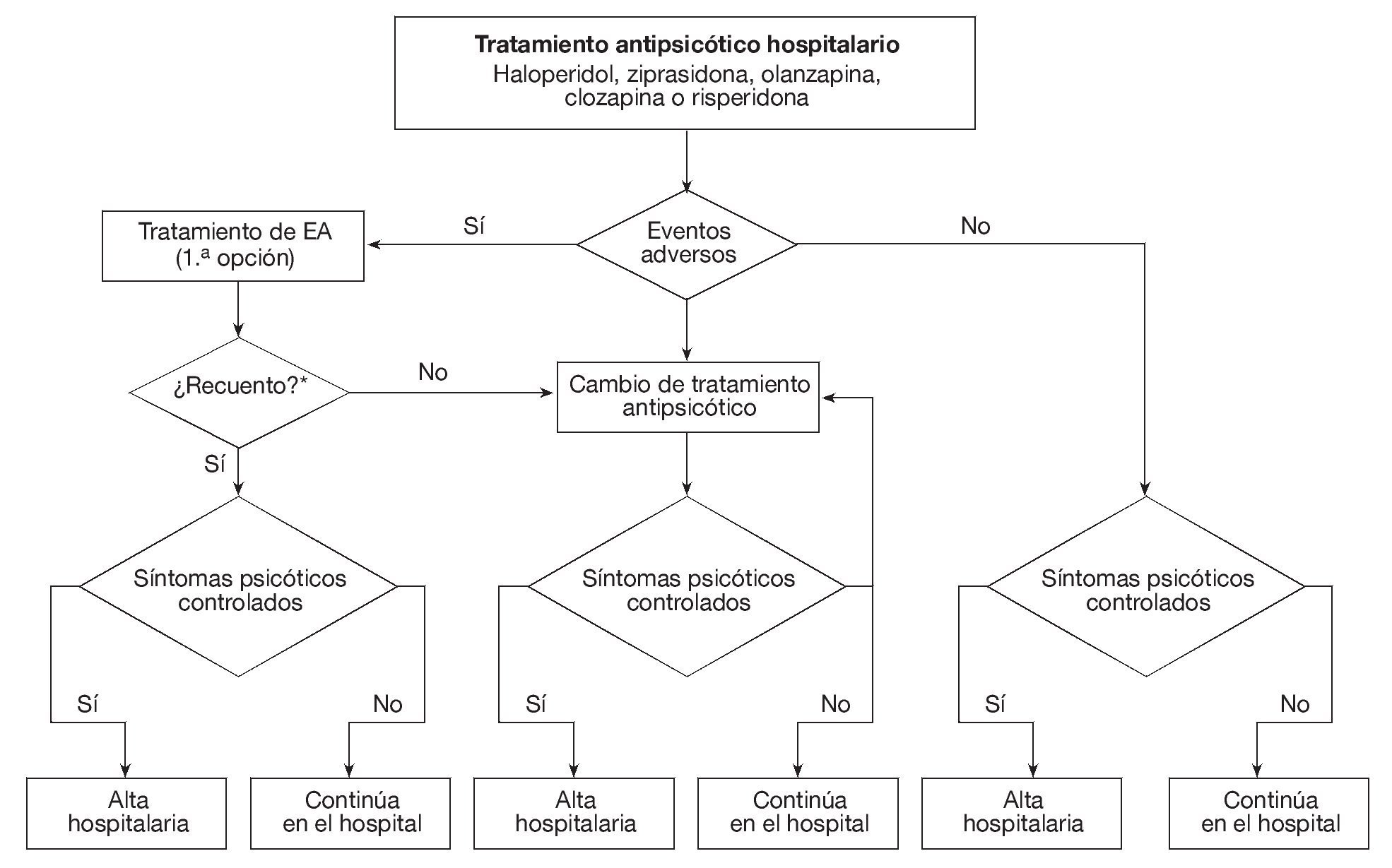
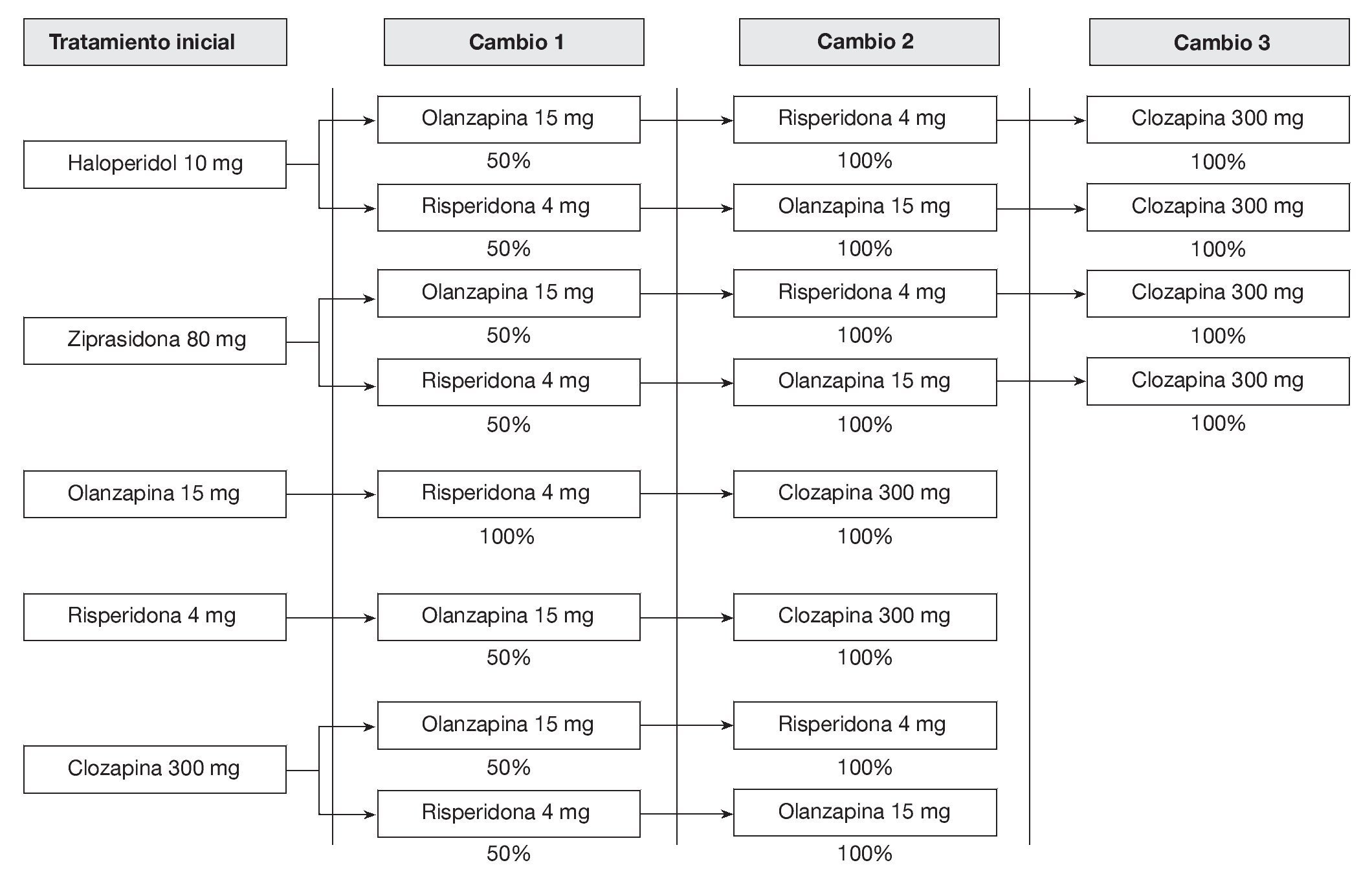
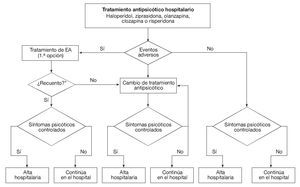
Modelo de Markov. Para el análisis de coste-efectividad se diseñó un modelo de Markov para simular el curso del tratamiento de una cohorte hipotética de 10.000 pacientes con esquizofrenia crónica durante 1 año. Se simulan los posibles estados de salud en que un paciente podría incurrir con el tiempo, como consecuencia del tratamiento y de la enfermedad, con unas probabilidades predeterminadas para pasar de un estado a otro (probabilidades de transición). La duración de cada ciclo en este modelo es de 1 mes (12 ciclos en total). De la misma forma que el modelo de Bobes et al, el tratamiento antipsicótico puede iniciarse de forma aguda o crónica (para el análisis base se asumió que el 50% de los pacientes inician el tratamiento antipsicótico en fase aguda y el 50% en fase crónica)14; si bien las implicaciones son distintas para cada una de las formas, esto se realizó para fines de comparación. La figura 1, basada en el modelo de Bobes et al14, muestra al detalle el modelo de Markov utilizado en el estudio para estimar las razones de coste/efectividad entre los distintos antipsicóticos. En la figura 1 se simulan las opciones que puede atravesar un paciente con tratamiento antipsicótico hospitalario, que parte de un tratamiento de primera línea (haloperidol, ziprasidona, olanzapina, clozapina o risperidona) y pasa a una fase de observación en que pueden presentarse efectos adversos (acatisia, síntomas extrapiramidales y ganancia de peso) que podrían producir un cambio en el tratamiento antipsicótico. En el modelo hay cuatro formas de resolver los efectos adversos observados en los pacientes: no realizar ninguna acción, reducir la dosis inicial del antipsicótico, añadir un tratamiento farmacológico concomitante o cambiar el antipsicótico. La figura 2 muestra los posibles cambios que se producirían en caso de que el tratamiento antipsicótico inicial fallase, así como los ulteriores esquemas de tratamiento que se otorgarían al paciente en caso de incumplimiento terapéutico, pérdida de eficacia o efectos secundarios. De no producirse efectos adversos, el paciente recibiría el alta médica hasta que los síntomas estuvieran plenamente controlados. La validación del modelo se realizó empleando los criterios que señala la literatura, es decir, se validó de forma: a) descriptiva33 (el modelo provee una visión simplificada, pero ofrece una adecuada perspectiva de la realidad sin omitir aspectos importantes de la enfermedad empleando todas las complicaciones relevantes que se producen con mayor frecuencia), y b) verificación técnica34 (los resultados tienen coherencia interna; los mayores montos se presentan en las complicaciones que demandaron una mayor utilización de recursos y viceversa; también se hicieron pruebas de coherencia interna, proceso llamado en la literatura debugging, imputando valores extremos en las probabilidades de transición [0-100%], en el que se observó que el modelo se comporta correctamente y no arroja resultados incoherentes).
Figura 1 Posibles alternativas que incluye el modelo de Markov en el tratamiento antipsicótico hospitalario. Se simula las opciones por las que puede pasar un paciente en tratamiento antipsicótico hospitalario, que parte de un tratamiento de primera línea (haloperidol, ziprasidona, olanzapina, clozapina o risperidona) y pasa a una fase de observación en la que pueden presentarse efectos adversos (acatisia, síntomas extrapiramidales, ganancia de peso, etc.) que podrían producir un cambio en el tratamiento antipsicótico. *Incluye reducción de dosis, cambio de tratamiento antipsicótico, complemento con otros medicamentos y la opción de no hacer nada en caso de que no se resuelva el problema con el efecto adverso.
Figura 2 Cambios de tratamiento antipsicótico en caso de que se presentara incumplimiento terapéutico, pérdida de eficacia o efectos secundarios. Se muestran también los esquemas de tratamiento que después se ofrecería al paciente en caso de que el tratamiento antipsicótico inicial llegara a fallar.
Análisis de sensibilidad. Se realizó análisis de sensibilidad de tipo probabilístico. Para ello se realizó una simulación de Monte Carlo de primer orden, simulando una cohorte hipotética de 10.000 pacientes tanto para los costes como para las efectividades con cada uno de los tratamientos antipsicóticos en estudio. Se estimaron las curvas de aceptabilidad para todos los tratamientos. El software empleado para la simulación fue Tree Age 2004 (© 1988-2007 by TreeAge Software, Inc. Williamstown, Maryland, Estados Unidos). En el análisis de sensibilidad probabilístico se calcularon los beneficios monetarios (BN) netos, mediante la siguiente fórmula:
BNA = μEA × λ — μCA
donde los BN para el tratamiento A se obtienen de la diferencia entre la media de la medida de efectividad hallada dentro de la simulación de Monte Carlo multiplicada por la disponibilidad a pagar del proveedor de servicios públicos de salud (λ) y la media de los costes para dicha alternativa15.
Resultados
Efectividades
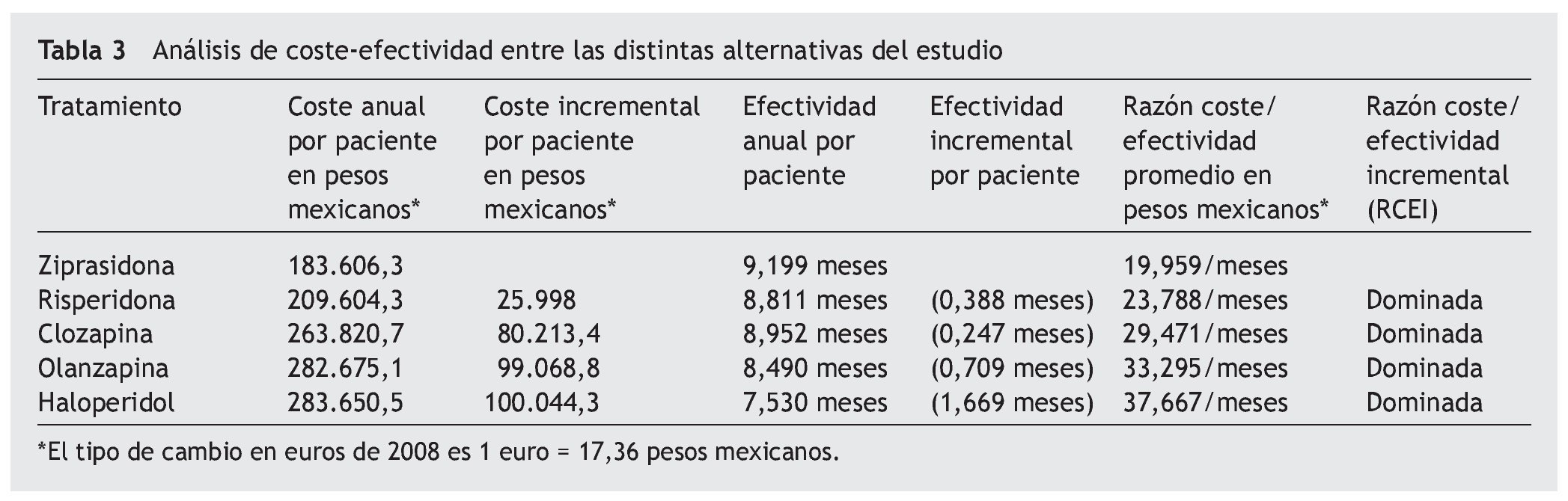
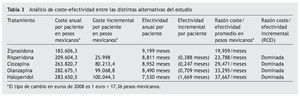
Una vez incluida toda la información mencionada, los resultados del modelo de Markov mostraron que la ziprasidona y la clozapina fueron los antipsicóticos que mostraron en promedio el mayor número de meses libres de síntomas psicóticos (9,2 y 8,95 meses respectivamente) (tabla 3).
El que menos efectividad mostró fue haloperidol, principalmente por las mayores probabilidades de que con éste se presentaran eventos adversos e incumplimiento del tratamiento durante el periodo de estudio.
Costes
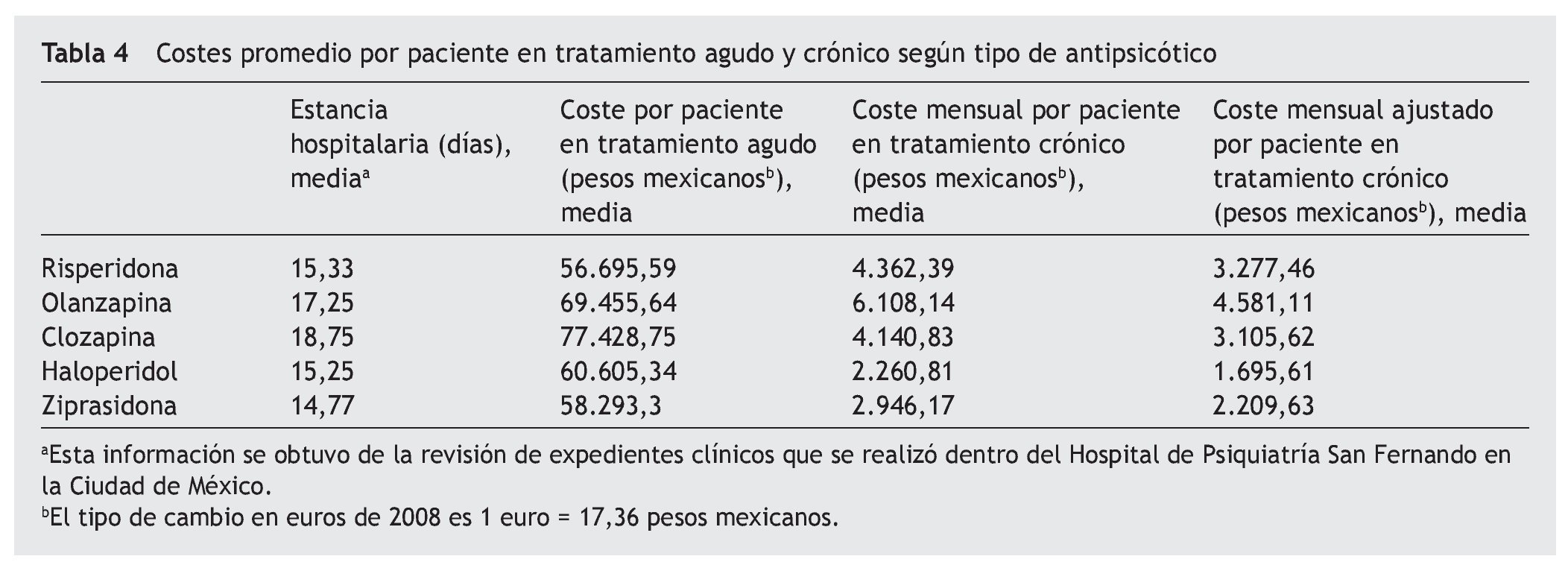
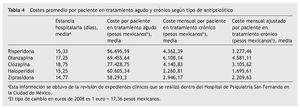
La media de días de estancia hospitalaria durante el tratamiento psicótico agudo resultó ser menor para el tratamiento con ziprasidona y haloperidol (tabla 4).
Por otro lado, el coste promedio por paciente con tratamiento agudo resultó menor para el tratamiento antipsicótico con risperidona (56.695,2 pesos mexicanos) y en el caso de tratamiento crónico fue ziprasidona (2.946,17 pesos mexicanos) entre los tratamientos atípicos (tabla 4).
De igual forma, el tratamiento que menores costes promedio mensuales presentó fue el haloperidol (2.260,8 pesos mexicanos).
Análisis de coste-efectividad
Los resultados y el análisis determinístico del modelo se presentan en la tabla 3, donde se puede apreciar que la ziprasidona y la risperidona resultaron ser los tratamientos antipsicóticos más coste-efectivos.
Otro punto que destacar de la tabla es que, si bien haloperidol y olanzapina muestran costes anuales esperados bastante similares, la efectividad de olanzapina es muy superior a la mostrada por haloperidol, con lo que para este caso olanzapina es la alternativa dominante.
Análisis de sensibilidad
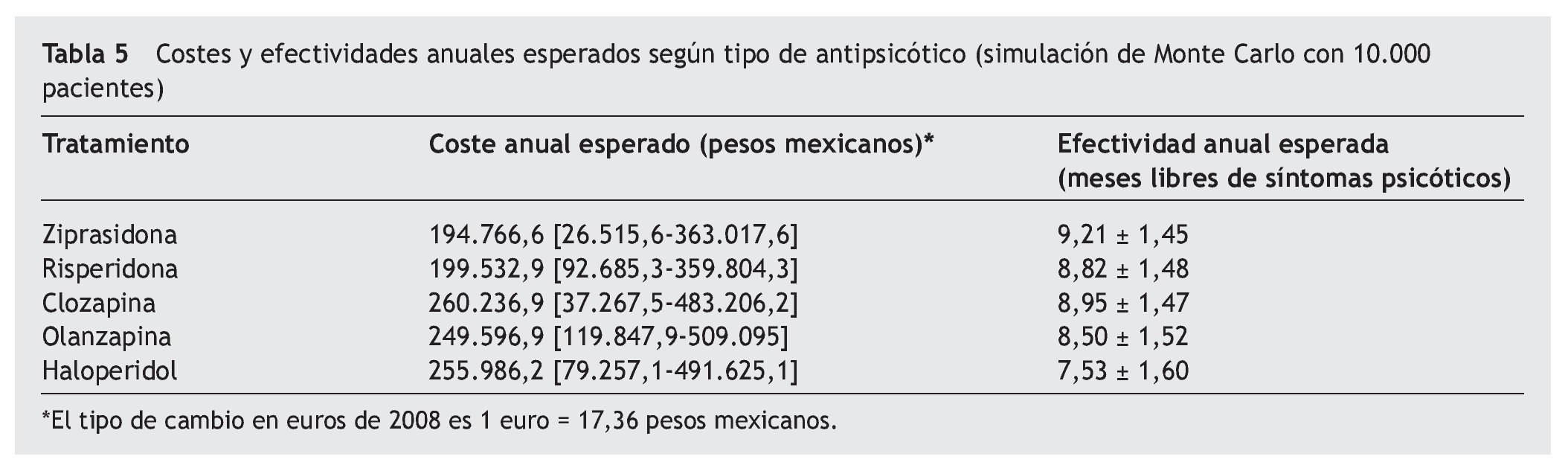
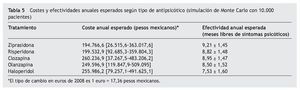
En este sentido, la mediana de costes anuales con los pacientes simulados (modelo de Markov) a través de la cohorte hipotética con ziprasidona resultó en 194.766,6 pesos mexicanos (tabla 5), aunque los intervalos de confianza muestran que todos lo tratamientos se encuentran entrecruzados. Considerando la variable meses libres de síntomas psicóticos, la mayor efectividad la volvió a mostrar ziprasidona, pero con mínimas diferencias con los demás tratamientos (tabla 5).
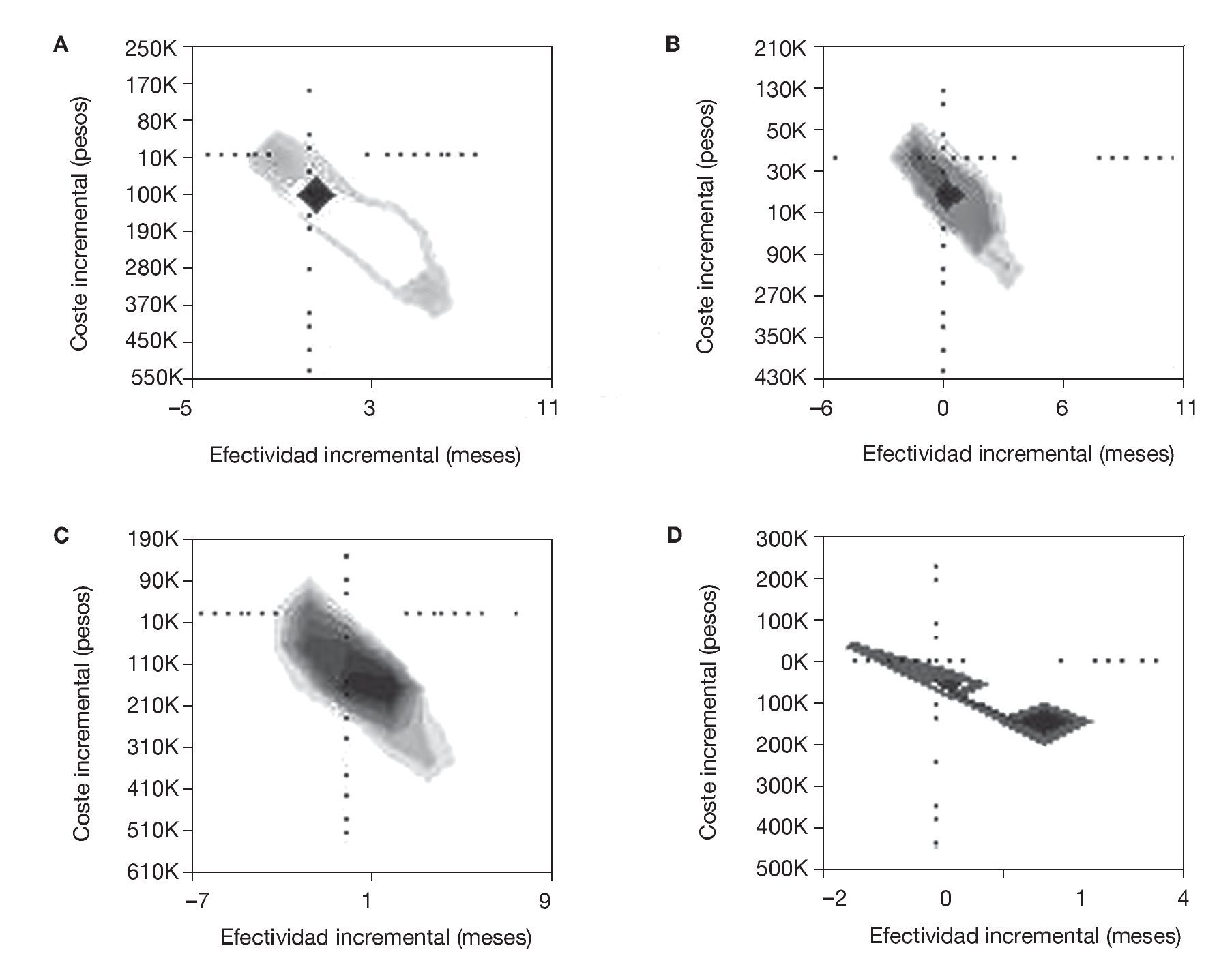
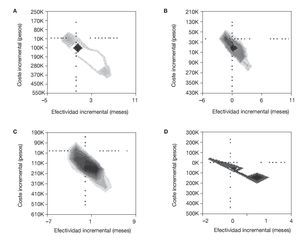
Sólo de forma gráfica al comparar cada antipsicótico con la ziprasidona (como comparadores y sobre el eje) se observa que el mayor número de puntos cae en el cuadrante inferior derecho, lo que significa que ziprasidona, en cada uno de los casos, muestra un menor coste incremental con una efectividad incremental superior (fig. 3).
Figura 3 Comparación incremental de coste-efectividad entre ziprasidona y los demás tratamientos antipsicóticos (simulación de Monte Carlo con 10.000 pacientes). La medida de efectividad es meses libres de un evento agudo. El eje y representa el tiempo libre de estos eventos y el eje x representa el coste incremental asociado a mayores tiempos sin eventos agudos. En este caso, es un análisis de sensibilidad probabilístico. Aquí, a semejanza de la nube de puntos, se está graficando todas las potenciales razones de coste-efectividad incremental al comparar ziprasidona con los demás fármacos. A: haloperidol (base) frente a ziprasidona. B: risperidona (base) frente a ziprasidona. C: clozapina (base) frente a ziprasidona. D: olanzapina (base) frente a ziprasidona.
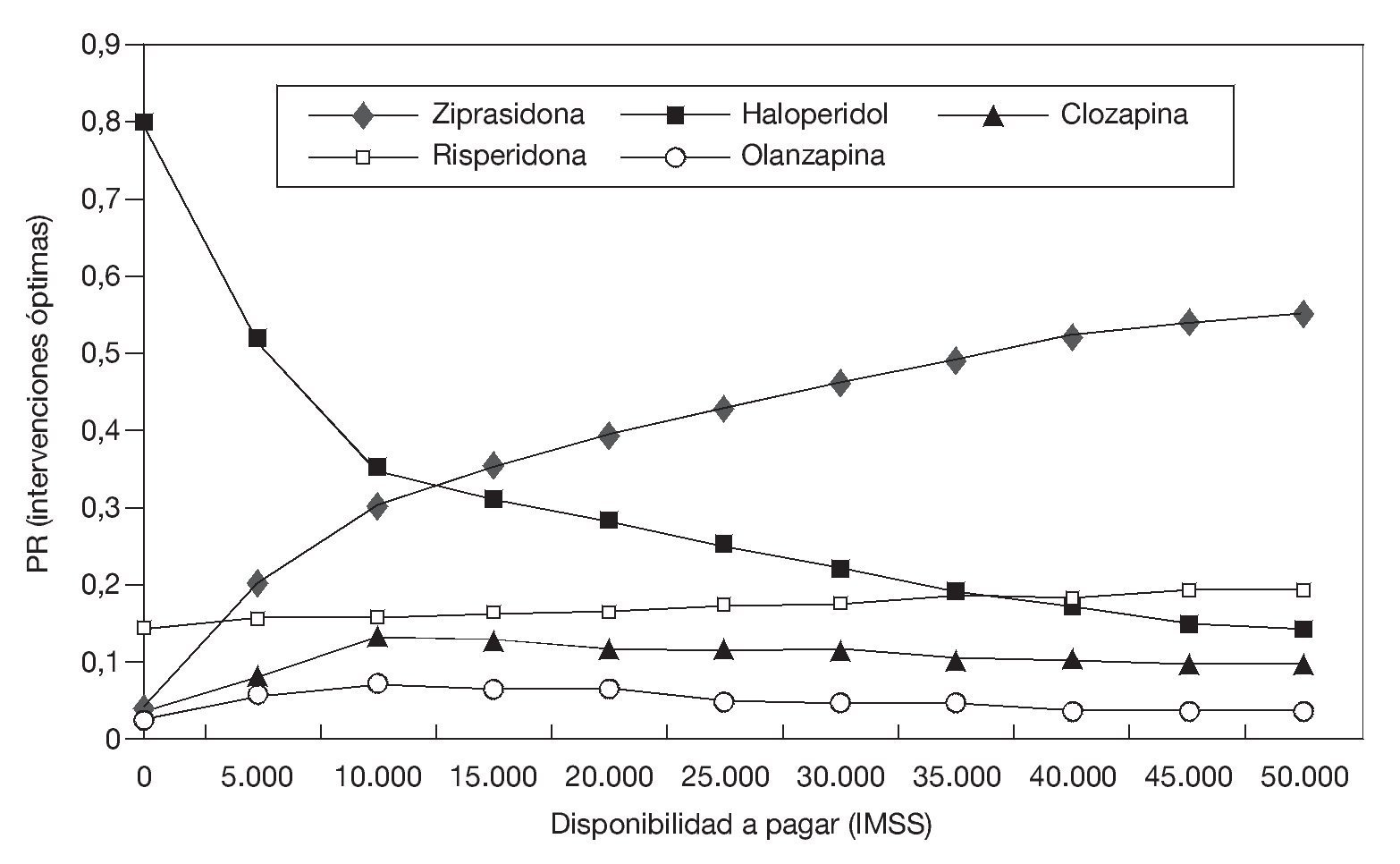
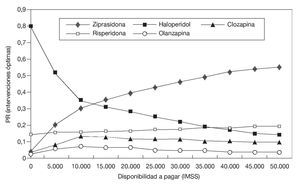
De igual manera, sólo hasta las curvas de aceptabilidad (fig. 4) se muestra que la ziprasidona resultaría la opción más coste-efectiva entre todos los antipsicóticos probados, con una probabilidad cercana al 60%.
Figura 4 Curvas de aceptabilidad (simulación de Monte Carlo con 10.000 iteraciones), con las que se identifica el tratamiento más coste-efectivo. Las curvas de aceptabilidad muestran que la ziprasidona resulta la opción más coste-efectiva de todos los antipsicóticos, con una probabilidad que tiende al 60% conforme aumenta la disposición del IMSS a pagar.
Asimismo, los resultados de los BM para el tratamiento de la esquizofrenia en el IMSS muestran que ziprasidona sería el tratamiento antipsicótico que generaría más ahorros institucionales, en comparación con los demás tratamientos comparados del cuadro básico. No obstante, estos resultados no muestran diferencias significativas.
Discusión
Con el presente trabajo se pudo identificar que el tratamiento con una mejor razón coste-efectividad para la esquizofrenia fue ziprasidona, seguido por risperidona. No obstante, estos resultados sólo pueden aplicarse a hospitales de tercer nivel, situación ya referida35.
Por otro lado, en el estudio hay algunas limitaciones que vale la pena mencionar. Sólo se incluyó la predicción a 1 año, mientras el estudio que se hizo anteriormente en México evaluó 5 años12. No obstante, en diferentes estudios se empleó el mismo horizonte temporal de 1 año14,36-38. El presente modelo centra sus esfuerzos en los beneficios clínicos de cada antipsicótico en temas de tolerabilidad y seguridad; además se utilizó una segunda medida de efectividad que se resumía en la proporción de pacientes sin recaída, similar a otros artículos36,37.
En el presente trabajo no se incluyeron consecuencias a largo plazo, cambios en la calidad de vida y sobre todo los dominios referentes a su actividad física, laboral, de interrelación interpersonal con sus familiares y otros miembros de la sociedad4.
Una limitante más es que las suposiciones incluidas en el modelo pueden condicionar los resultados, por lo que la extrapolación de estos resultados a otras poblaciones debe hacerse con precaución, y otra más es que una modelación basada en opinión de expertos podría no ser generalizable, sino meramente orientadora, debido a que la mayoría de los datos se extrajeron de estudios realizados en entornos muy diferentes de México (en cuanto a la provisión de servicios y patrón de atención de la esquizofrenia). El modelo señalado en la figura 1 asume una situación de hospitalización para los casos que no se da en el medio real, donde más de la mitad de las crisis en otros lugares como, por ejemplo, España se resuelven en el medio ambulatorio39. En este sentido, el modelo se limita a pacientes en un entorno hospitalario y tomando con precaución los resultados, ya que las diferencias halladas son mínimas.
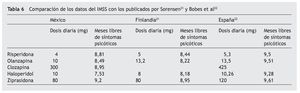
Los resultados hallados por el estudio son consecuentes con dos artículos publicados en que se señala que la ziprasidona es la opción más coste-efectiva de los antipsicóticos utilizados para el tratamiento de la esquizofrenia10,11. Incluso haciendo una comparación entre los modelos de Sorensen21 y Bobes et al14, los resultados hallados en el caso mexicano son bastante similares (tabla 6).
No hay concordancia en que los antipsicóticos atípicos sean mejores que los típicos40,41; en algunas publicaciones no se han encontrado mayores beneficios con los antipsicóticos atípicos41-44. Aunque en algunos estudios no se han usado las dosis óptimas45-47 o el periodo de seguimiento de los pacientes no ha sido el apropiado para evaluar la presencia de efectos secundarios48, en un metaanálisis reciente se muestra que no hay diferencias importantes entre estos dos grupos de medicamentos49.
La ziprasidona es uno de los medicamentos que no se han asociado con un mayor riesgo de sobrepeso46 o diabetes mellitus, y además se registran menos rehospitalizaciones o muerte relacionada con los medicamentos40,50,51. La obesidad secundaria al tratamiento de la esquizofrenia actualmente se considera que es uno de los factores que mayormente contribuye al incremento de los costes de la atención médica de estos pacientes52. La dosis empleada en este estudio (80 mg/día) se ha usado en otros estudios37 y se la podría considerar una dosis intermedia de ziprasidona, pues hay estudios en los que incluso se ha usado a una dosis diaria de 40 mg38,40,53.
El control de los eventos adversos es uno de los factores que se considera más relevantes para evitar el abandono del tratamiento36,54. No existe el medicamento perfecto para el tratamiento de la esquizofrenia55,56; seguirá siendo necesario mejorar los tratamientos y, mientras, se puede tomar una decisión coste-efectiva16. Las evaluaciones económicas en la salud mental se han venido incrementando y esto se debe parcialmente al hecho de que es necesario justificar lo costes extras asociados con el beneficio adicional provisto por los tratamientos nuevos9,44. El análisis pretende ser de utilidad para las autoridades del IMSS con la finalidad de que se mejore la asignación de recursos en la institución, así como fomentar la calidad de la atención médica dentro del IMSS. Pero puede ser de utilidad para todos los hospitales con similares características a las de éste, representativo del IMSS.
Financiación
Este estudio fue financiado por Pfizer México S.A. de C.V. y dicho financiamiento fue administrado por el Instituto Mexicano del Seguro Social (IMSS) a través del Fondo de Fomento a la Investigación con número de registro: 2005/23/587. El IMSS se encargó de hacer una evaluación semestral y final del proyecto de investigación. JMQ durante el proyecto de investigación pertenecía a la Unidad de Investigación en Economía de la Salud del IMSS; actualmente trabaja para Pfizer México S.A. de C.V. JMMA recibió apoyo financiero por Pfizer para la redacción del presente manuscrito. Los demás coautores no tienen conflictos de intereses.
*Autor para correspondencia.
Correo electrónico: iriscontrerash@gmail.com; arangurejm@hotmail.com (I. Contreras Hernández).
Recibido el 10 de diciembre 2008; aceptado el 22 de abril de 2009