El objetivo de este trabajo es estimar la prevalencia de casos psiquiátricos en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en régimen de comunidad terapéutica y describir su evolución durante el primer mes de tratamiento.
MétodosEstudio observacional, longitudinal prospectivo. Se seleccionó a 119 pacientes con dependencia a opiáceos, de los que 46 aceptaron iniciar tratamiento con buprenorfina. Por motivos organizacionales, la evaluación psicopatológica se realizó a 36 de estos pacientes. Los instrumentos de medida empleados fueron la MINI, el GHQ-28, el IPDE y el TECVASP.
ResultadosLa prevalencia observada de cualquier trastorno psiquiátrico fue del 78%. La prevalencia de diagnósticos en el Eje I es del 69,4%. La prevalencia de casos en el Eje II es del 58,3%. Un 50% de los pacientes presentaban simultáneamente trastornos en el Eje I y en el Eje II. Los pacientes con trastornos psiquiátricos del Eje I presentan una reducción significativa en las puntuaciones medias de la escala GHQ-28, y en las subescalas B (ansiedad/angustia), C (disfunción social) y D (depresión) del GHQ-28. Entre los pacientes sin trastornos psiquiátricos en el Eje I, las diferencias observadas al mes del tratamiento no son significativas. En ambos grupos de pacientes se observa una mejora de la calidad de vida, si bien estos cambios son de menor magnitud en el grupo con trastornos psiquiátricos.
DiscusiónLos resultados de este estudio señalan una frecuencia muy elevada de trastornos psiquiátricos. Por ello, se hace necesario explorar activamente la psicopatología siempre que evaluemos a un paciente drogodependiente.
The purpose of this work is to estimate the prevalence of psychiatric cases in a sample of opiate-dependent patients treated with sublingual buprenorphine in a therapeutic community regime, and to describe their progress during the first month of treatment.
MethodsAn observational, longitudinal, prospective study was conducted. Of the 119 opiate-dependent patients selected, 46 agreed to start treatment with buprenorphine. For organisational reasons, the psychopathological assessment was carried out on 36 of these patients. The measurement tools used were the MINI, GHQ-28, IPDE and Assessment of the Quality of Life in Psychoactive Substance Addicts (TEQLASP).
ResultsThe prevalence rate of any psychiatric disorder was 78%. The prevalence of Axis I diagnoses was 69.4%. The prevalence of cases in Axis II was 58.3%, and 50% of patients had concomitant Axis I and Axis II disorders. The patients with Axis I psychiatric disorders showed a significant reduction in the mean scores of the GHQ-28 scale, and in the B (anxiety/unease), C (social dysfunction), and D (depression) subscales of the GHQ-28. The differences observed between the patients with no psychiatric disorders after one month of treatment were not significant. An improvement in the quality of life wad observed in both groups, although these changes were of a lower magnitude in the group with psychiatric disorders.
DiscussionThe results of this study show a very high frequency of psychiatric disorders. For this reason, psychiatric illness must be actively looked for whenever we assess a drug-dependent patient.
La buprenorfina es un opioide semisintético derivado de la tebaína, ampliamente usado como analgésico. Jasinski1 fue el primero en estudiar su utilidad en la reducción de los síntomas de abstinencia de opiáceos. La buprenorfina es un agonista parcial de los receptores opioides μ y un antagonista de los receptores opioides κ2. Su eficacia como fármaco para el tratamiento de la dependencia de opiáceos está ampliamente documentada2. Aunque los indicadores de efectividad de la buprenorfina son similares a los de la metadona, la buprenorfina sublingual aporta un incremento en la seguridad debido al denominado «efecto techo». Esto implica que el efecto opioide y la potencial depresión respiratoria no se incrementan linealmente más allá de una dosis de 24mg/día3. La introducción de la buprenorfina en los programas de tratamiento, junto con la vigencia de la metadona, permite que puedan abordarse de forma diferencial distintos perfiles de pacientes. Este fármaco está comercializado en forma de dos preparados de administración sublingual; Subutex® (buprenorfina en comprimidos de 2 y 8mg) y Suboxone® (combinación de buprenorfina/naloxona con ratio 4/1). Mientras que este fármaco lleva años prescribiéndose en la mayoría de los países de nuestro entorno, en nuestro país aún está en vías de implantación.
La prevalencia de la comorbilidad psiquiátrica en pacientes con dependencia de opiáceos es muy variable en función de las muestras estudiadas y los instrumentos empleados, oscilando entre un 47 y un 93%, siendo los trastornos depresivos y de ansiedad, así como los trastornos de personalidad límite y antisocial los diagnósticos más frecuentes4. Aunque un número importante de estudios se han centrado en muestras de pacientes en tratamiento con metadona5, aún hay pocos trabajos que aborden la psicopatología de los pacientes en programas de tratamiento con buprenorfina. Más que estimar las prevalencias, la mayoría de ellos han estudiado la psicopatología como un factor predictor de la respuesta al tratamiento6–8. Hasta el momento, no se conocen trabajos publicados que estimen la prevalencia de trastornos psiquiátricos en pacientes en programa de tratamiento con buprenorfina en un dispositivo en régimen de ingreso.
El objetivo de este trabajo es estimar la frecuencia de casos psiquiátricos en una muestra de pacientes con dependencia de opiáceos tratados con buprenorfina sublingual en comunidad terapéutica y describir su evolución durante el primer mes de tratamiento, medido en términos de reducción sintomática y mejoría funcional (calidad de vida). Los datos analizados en este trabajo forman parte de un estudio más amplio en el que se evalúa la efectividad del tratamiento con buprenorfina para apoyar la retirada de metadona, y cuyos resultados pueden consultarse9,10.
Pacientes y métodosSe trata de un estudio observacional (descriptivo), longitudinal prospectivo y abierto (diseño antes-después). Se utilizó un procedimiento de muestreo consecutivo no probabilístico. El protocolo del estudio fue aprobado por el Comité Autonómico de Ensayos Clínicos de Andalucía (CAEC) y se ha realizado de acuerdo con la Declaración de Helsinki.
El estudio ha tenido un período de observación clínica máximo de 3 meses para cada paciente. Dado que la mayoría de los sujetos concluyen el proceso de transferencia de uno a otro opiáceo en un mes aproximadamente, la primera evaluación de la respuesta al fármaco tiene lugar a las cuatro semanas del inicio de su tratamiento, comparándose con los datos basales obtenidos en la evaluación previa al mismo.
La evaluación de los trastornos psiquiátricos comórbidos se realizó mediante una entrevista clínica con el paciente entre los días 30 y 45 desde su ingreso en la comunidad terapéutica. La elección de este marco temporal tuvo como objetivo mejorar la fiabilidad del diagnóstico de los trastornos de la personalidad (Eje II) y descartar los síntomas psicopatológicos más directamente atribuibles a la intoxicación o al síndrome de abstinencia.
El tratamiento con buprenorfina se ofreció a todos aquellos pacientes que ingresaban en la comunidad terapéutica con una dosis menor o igual a 80mg/día de metadona y en los que se valoró clínicamente la posibilidad de iniciar una retirada paulatina de este fármaco durante su ingreso. Del total de pacientes seleccionados (119), 46 de ellos aceptaron iniciar tratamiento con buprenorfina pero la evaluación psicopatológica solo fue posible en 36 de ellos por motivos de índole organizativa. Los 73 restantes decidieron continuar en tratamiento con metadona. Los procedimientos de reducción de las dosis de metadona y de inducción con buprenorfina que empleamos en este estudio pueden consultarse en otros trabajos ya publicados9,10.
Los criterios de inclusión fueron los siguientes: a) diagnóstico de «dependencia de opiáceos en terapéutica con agonistas» según criterios DSM-IV-TR actualmente en programa de tratamiento con metadona en su centro derivador de referencia; b) tomar una dosis máxima diaria de metadona de 40mg/día durante una semana antes de la inducción a buprenorfina; c) paciente que fuese a iniciar o que actualmente se encuentre en «fase de retirada» del programa de tratamiento con metadona, valorado mediante juicio clínico, y d) firmar el consentimiento informado. Los criterios de exclusión fueron: a) sujetos con cargos judiciales pendientes y con expectativas de iniciar el cumplimiento de la pena en los próximos 6 meses; b) mujeres embarazadas o en período de lactancia, y c) dosis de metadona superiores a 80mg/día.
El estadístico de contraste utilizado para la comparación entre la evaluación basal y al mes de tratamiento fue la prueba no paramétrica de Wilcoxon, dado el reducido tamaño de los grupos (con y sin trastornos psiquiátricos). El cálculo del tamaño del efecto se ha realizado con el estadístico d de Cohen11.
Instrumentos de medidaPara la evaluación de los principales diagnósticos del Eje I del DSM-IV-TR empleamos la Mini International Neuropsychiatric Interview (MINI)12. Ha sido validada en nuestro medio13,14 y se ha mostrado útil en el diagnóstico de la comorbilidad psiquiátrica en pacientes con dependencia de opiáceos15. Como medida global de «severidad» de «psicopatología general» usamos la puntuación total del General Health Questionnaire (GHQ-28)16,17.
Para la identificación de los trastornos de personalidad (Eje II) utilizamos la versión completa del International Personality Disorder Examination (IPDE)18. En el presente estudio fue utilizada siguiendo los criterios DSM-IV-TR.
El Test para la Evaluación de la Calidad de Vida en Adictos a Sustancias Psicoactivas (TECVASP)19 es una escala autoadministrada compuesta por 22 ítems y tiene por objetivo conocer cómo repercute la adicción a sustancias sobre el desarrollo de la vida diaria de las personas, evaluando los componentes de la salud física, psicológica y social. Se trata de un instrumento de calidad de vida específico para población drogodependiente y se fundamenta en el concepto biaxial de la adicción de Edwards y Gross20. Las puntuaciones bajas en esta escala se corresponden con una peor calidad de vida y las puntuaciones altas con una alta calidad de vida.
ResultadosLos 36 pacientes que iniciaron tratamiento con buprenorfina y que fueron evaluados son varones con una edad media de 37,6 años (dt=7,1). El 68,4% de la muestra solo tiene estudios primarios; el 65,2% de la misma está desempleado y un 48,9% de los sujetos tiene antecedentes legales. El 52,8% manifestaba haber consumido opiáceos durante el mes previo al ingreso y el tiempo medio que llevaban consumiendo era de 15,8 años (dt=5,8). Con relación a otras sustancias de abuso consumidas durante el mes previo, un 63,9% había consumido alcohol y cocaína, y un 55,6% cannabis. Antes del inicio del tratamiento, en la muestra de pacientes que inicia la inducción a buprenorfina, la puntuación media en la escala GHQ-28 es inferior a la de los sujetos que deciden continuar en metadona (9,7 y 12,7, respectivamente), siendo esta diferencia estadísticamente significativa.
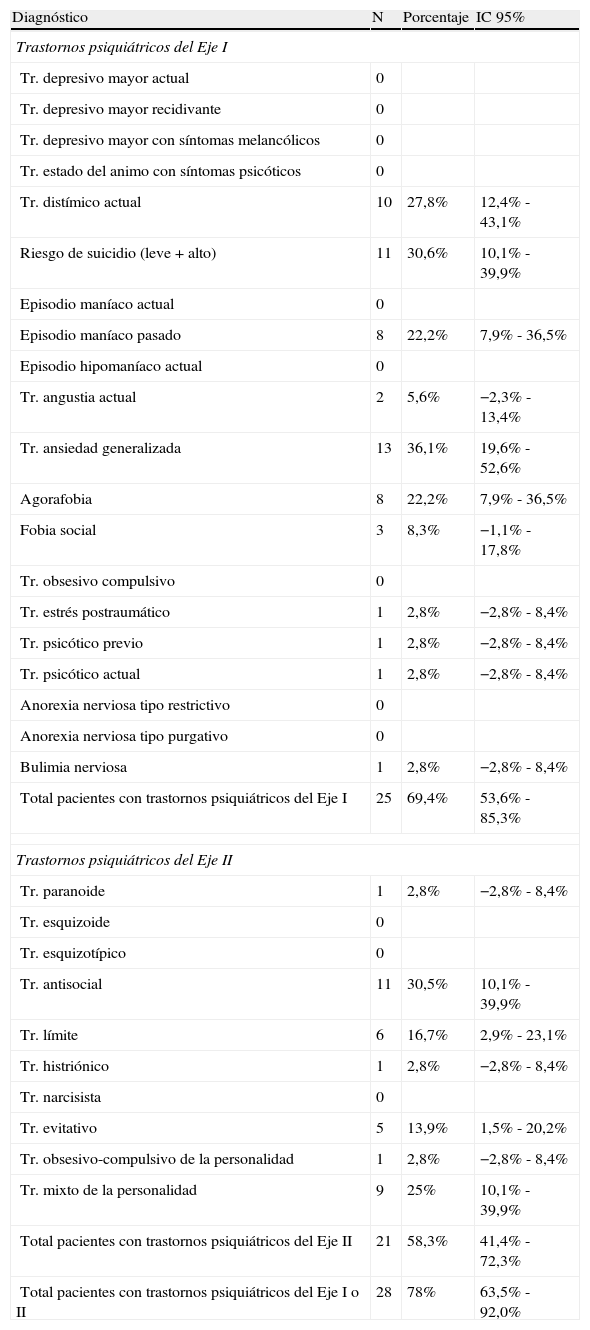
En conjunto, la prevalencia observada de cualquier trastorno psiquiátrico fue del 78% (casos en los que el paciente presenta al menos un diagnóstico en los Ejes I o II, no incluidos los trastornos por uso de sustancias). En la tabla 1 se presentan las frecuencias relativas de cada uno de los trastornos del Eje I y II. La prevalencia observada de diagnósticos en el Eje I es del 69,4%, siendo los más frecuentes los trastornos afectivos y los de ansiedad, llamando la atención los casos de riesgo de suicidio y los episodios maníacos previos. La prevalencia de casos en el Eje II es del 58,3%, siendo los más frecuentes los trastornos límite y antisocial. Es de destacar la presencia de trastornos mixtos de la personalidad («no especificados»). Un 50% de los pacientes presentaban simultáneamente trastornos en el Eje I y en el Eje II.
Distribución de frecuencias de los trastornos psiquiátricos –Eje I o II– (n=36)
| Diagnóstico | N | Porcentaje | IC 95% |
| Trastornos psiquiátricos del Eje I | |||
| Tr. depresivo mayor actual | 0 | ||
| Tr. depresivo mayor recidivante | 0 | ||
| Tr. depresivo mayor con síntomas melancólicos | 0 | ||
| Tr. estado del animo con síntomas psicóticos | 0 | ||
| Tr. distímico actual | 10 | 27,8% | 12,4% - 43,1% |
| Riesgo de suicidio (leve+alto) | 11 | 30,6% | 10,1% - 39,9% |
| Episodio maníaco actual | 0 | ||
| Episodio maníaco pasado | 8 | 22,2% | 7,9% - 36,5% |
| Episodio hipomaníaco actual | 0 | ||
| Tr. angustia actual | 2 | 5,6% | −2,3% - 13,4% |
| Tr. ansiedad generalizada | 13 | 36,1% | 19,6% - 52,6% |
| Agorafobia | 8 | 22,2% | 7,9% - 36,5% |
| Fobia social | 3 | 8,3% | −1,1% - 17,8% |
| Tr. obsesivo compulsivo | 0 | ||
| Tr. estrés postraumático | 1 | 2,8% | −2,8% - 8,4% |
| Tr. psicótico previo | 1 | 2,8% | −2,8% - 8,4% |
| Tr. psicótico actual | 1 | 2,8% | −2,8% - 8,4% |
| Anorexia nerviosa tipo restrictivo | 0 | ||
| Anorexia nerviosa tipo purgativo | 0 | ||
| Bulimia nerviosa | 1 | 2,8% | −2,8% - 8,4% |
| Total pacientes con trastornos psiquiátricos del Eje I | 25 | 69,4% | 53,6% - 85,3% |
| Trastornos psiquiátricos del Eje II | |||
| Tr. paranoide | 1 | 2,8% | −2,8% - 8,4% |
| Tr. esquizoide | 0 | ||
| Tr. esquizotípico | 0 | ||
| Tr. antisocial | 11 | 30,5% | 10,1% - 39,9% |
| Tr. límite | 6 | 16,7% | 2,9% - 23,1% |
| Tr. histriónico | 1 | 2,8% | −2,8% - 8,4% |
| Tr. narcisista | 0 | ||
| Tr. evitativo | 5 | 13,9% | 1,5% - 20,2% |
| Tr. obsesivo-compulsivo de la personalidad | 1 | 2,8% | −2,8% - 8,4% |
| Tr. mixto de la personalidad | 9 | 25% | 10,1% - 39,9% |
| Total pacientes con trastornos psiquiátricos del Eje II | 21 | 58,3% | 41,4% - 72,3% |
| Total pacientes con trastornos psiquiátricos del Eje I o II | 28 | 78% | 63,5% - 92,0% |
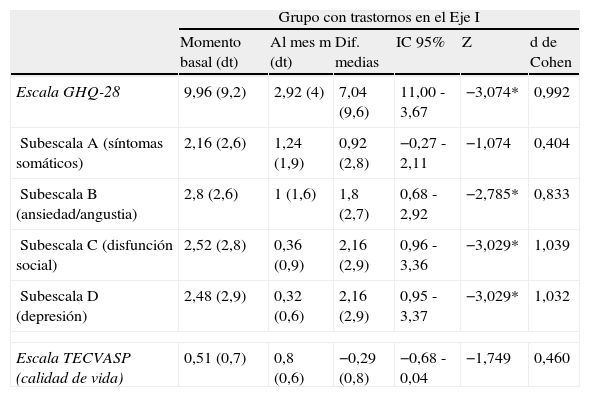
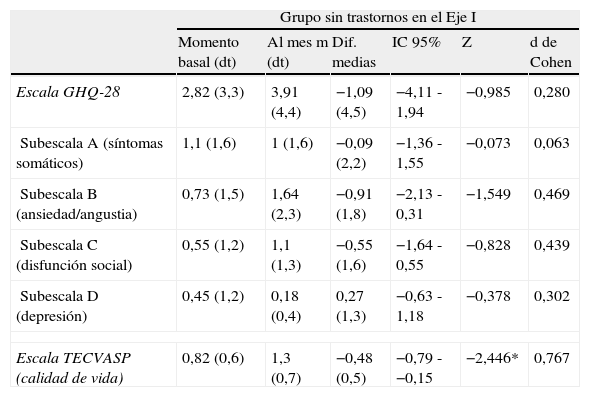
Como puede verse en la tabla 2, los pacientes con trastornos psiquiátricos del Eje I presentan una reducción estadísticamente significativa en las puntuaciones medias totales de la escala GHQ-28. También se observa una reducción significativa en las puntuaciones de las subescalas B (ansiedad/angustia), C (disfunción social) y D (depresión) del GHQ-28. En todos estos casos, el estadístico d de Cohen, que estima el tamaño del efecto, toma valores superiores a 0,8 («grande»). Destaca el caso de la subescala de depresión, en la que se observa una reducción superior al 62%. Entre los pacientes sin trastornos psiquiátricos en el Eje I (tabla 3), las escasas diferencias observadas al mes del tratamiento, no alcanzan la significación estadística.
Evolución de las medidas de severidad de síntomas psicopatológicos y de calidad de vida para pacientes con trastornos en el Eje I (n=25)
| Grupo con trastornos en el Eje I | ||||||
| Momento basal (dt) | Al mes m (dt) | Dif. medias | IC 95% | Z | d de Cohen | |
| Escala GHQ-28 | 9,96 (9,2) | 2,92 (4) | 7,04 (9,6) | 11,00 - 3,67 | −3,074* | 0,992 |
| Subescala A (síntomas somáticos) | 2,16 (2,6) | 1,24 (1,9) | 0,92 (2,8) | −0,27 - 2,11 | −1,074 | 0,404 |
| Subescala B (ansiedad/angustia) | 2,8 (2,6) | 1 (1,6) | 1,8 (2,7) | 0,68 - 2,92 | −2,785* | 0,833 |
| Subescala C (disfunción social) | 2,52 (2,8) | 0,36 (0,9) | 2,16 (2,9) | 0,96 - 3,36 | −3,029* | 1,039 |
| Subescala D (depresión) | 2,48 (2,9) | 0,32 (0,6) | 2,16 (2,9) | 0,95 - 3,37 | −3,029* | 1,032 |
| Escala TECVASP (calidad de vida) | 0,51 (0,7) | 0,8 (0,6) | −0,29 (0,8) | −0,68 - 0,04 | −1,749 | 0,460 |
Categorías de interpretación del tamaño del efecto en función de los valores de la d de Cohen; 0,2-0,5: «pequeño»; 0,6-0,8: «mediano»; más de 0,8: «grande».
* p<0,01.
Evolución de las medidas de severidad de síntomas psicopatológicos y de calidad de vida para pacientes sin trastorno en el Eje I (n=11)
| Grupo sin trastornos en el Eje I | ||||||
| Momento basal (dt) | Al mes m (dt) | Dif. medias | IC 95% | Z | d de Cohen | |
| Escala GHQ-28 | 2,82 (3,3) | 3,91 (4,4) | −1,09 (4,5) | −4,11 - 1,94 | −0,985 | 0,280 |
| Subescala A (síntomas somáticos) | 1,1 (1,6) | 1 (1,6) | −0,09 (2,2) | −1,36 - 1,55 | −0,073 | 0,063 |
| Subescala B (ansiedad/angustia) | 0,73 (1,5) | 1,64 (2,3) | −0,91 (1,8) | −2,13 - 0,31 | −1,549 | 0,469 |
| Subescala C (disfunción social) | 0,55 (1,2) | 1,1 (1,3) | −0,55 (1,6) | −1,64 - 0,55 | −0,828 | 0,439 |
| Subescala D (depresión) | 0,45 (1,2) | 0,18 (0,4) | 0,27 (1,3) | −0,63 - 1,18 | −0,378 | 0,302 |
| Escala TECVASP (calidad de vida) | 0,82 (0,6) | 1,3 (0,7) | −0,48 (0,5) | −0,79 - −0,15 | −2,446* | 0,767 |
*p<0,05; Categorías de interpretación del tamaño del efecto en función de los valores de la d de Cohen; 0,2-0,5: «pequeño»; 0,6-0,8: «mediano»; más de 0,8: «grande»)
En las tablas 2 y 3 puede observarse también que tanto en el grupo de pacientes con trastornos en el Eje I, como en el que no los presenta, se produce un incremento en las puntuaciones de la escala de calidad de vida, si bien estos cambios son menor magnitud en el grupo con trastornos psiquiátricos y sus valores medios al finalizar el mes de tratamiento son indicativos de un peor estado.
DiscusiónLos resultados de este estudio señalan una frecuencia muy elevada de trastornos psiquiátricos, coherente con los datos de la literatura6,21,22 para pacientes que se encuentran en tratamiento con agonistas. Entre los casos con trastornos del Eje I destaca la escasa frecuencia de trastornos psicóticos, sobre todo si tenemos en cuenta que el consumo de sustancias entre pacientes con esquizofrenia es elevado23. Una posible explicación a este hallazgo puede deberse a que en Andalucía la red asistencial pública de drogodependencias y la red de salud mental están separadas administrativamente, lo que determina que el perfil de pacientes con comorbilidad (patología dual) atendidos en cada una de ellas, puede ser diferente. Entre los trastornos del Eje II, las frecuencias más altas para los trastornos límite y antisocial son también consistentes con los datos de la literatura24 y constituyen un factor de mal pronóstico muy determinante.
Al mes de iniciado el tratamiento, los pacientes con trastornos en el Eje I experimentan una mejoría en la gravedad de los síntomas psicopatológicos más clara que los pacientes sin trastorno psiquiátrico asociado. Dado que en el grupo con comorbilidad, como es lógico, los valores basales eran más desfavorables, pensamos que este cambio podría deberse, en parte, a una mejoría clínica genuina y, en parte, a un fenómeno de regresión a la media que no podemos descartar al tratarse de un estudio abierto y no controlado. Sí nos llama la atención la magnitud de la mejoría en la escala de síntomas depresivos, aunque este dato es coherente con los observados por Gerra et al6 en otras muestras de pacientes en tratamiento con buprenorfina. Estos autores atribuyen esta observación al potencial efecto antidepresivo que la buprenorfina podría tener en virtud de su antagonismo sobre los receptores opioides κ. Por otro lado, cabe señalar que la ausencia de diferencias significativas en el GHQ correspondiente al grupo de pacientes sin trastornos en el Eje I era esperable, dado que las puntuaciones basales eran muy bajas.
De los 119 pacientes seleccionados en nuestro estudio y a los que se les ofreció continuar en metadona o iniciar un tratamiento con buprenorfina, un 38,6% optó por este segundo fármaco. En la evaluación basal, el grupo de pacientes que decidieron ser transferidos a buprenorfina tenía menor severidad psicopatológica que los que decidieron continuar en tratamiento con metadona. Curiosamente, en un estudio reciente en el que también se ofreció esta posibilidad de elección, igualmente un 37% de la muestra optó por el tratamiento con buprenorfina, siendo la severidad psicopatológica menor que la del grupo que optó por metadona25. En otro estudio, Ridge et al26 señalan que esta preferencia por metadona frente a buprenorfina podría estar relacionada con una experiencia positiva previa con este fármaco, lo que también se asociaría a una mayor probabilidad de ser prescrita por su médico. Resulta difícil encontrar una explicación simple a este hallazgo en términos de un perfil psicopatológico diferencial, sobre todo a la luz de los trabajos más recientes que señalan una efectividad comparable27 y similares predictores de retención y resultado28 entre ambos tipos de tratamiento. En cualquier caso, pensamos que habría que explorar un posible factor de confusión que vendría dado por una mayor presencia de síntomas psicopatológicos (especialmente ansiedad, depresión y rasgos de impulsividad) entre aquellos pacientes en tratamiento con metadona con dosis altas, que no serían inicialmente transferibles a buprenorfina.
Por otro lado, hemos observado que los pacientes con trastornos psiquiátricos comórbidos, con relación a los pacientes que solo tienen dependencia de opiáceos, tienen una peor calidad de vida así como una menor mejoría de esta con el tratamiento. Este dato también es consistente con los trabajos que establecen un peor pronóstico para los pacientes con patología dual29.
Una de las limitaciones de este trabajo viene dada por el bajo tamaño muestral, pero nos parecía interesante este acercamiento, dado que en los escasos trabajos publicados hasta el momento en nuestro país sobre los tratamientos con buprenorfina no se han realizado valoraciones psicopatológicas. Otra limitación del mismo se deriva del instrumento empleado para evaluar la presencia de trastornos del Eje I. Aunque la MINI se ha empleado con anterioridad en muestras de pacientes con dependencia de opiáceos13, se trata de un instrumento con importantes limitaciones para diferenciar entre los trastornos inducidos por sustancias y los trastornos no inducidos o primarios, diferenciación que sí puede realizarse con entrevistas como la Psychiatric Research Interview for Substance and Mental Disorders (PRISM)30,31.
Dada la alta prevalencia de comorbilidad psiquiátrica observada tanto en este trabajo como en la referida en distintas revisiones, se hace necesario explorar, activamente y con instrumentos adecuados, la psicopatología siempre que evaluemos a un paciente drogodependiente.
FinanciaciónLos resultados ofrecidos pertenecen a una investigación financiada por el Plan Nacional sobre Drogas. El título del proyecto financiado es: Percepción, actitudes y satisfacción de los pacientes con un programa de reducción de daños con buprenorfina para pacientes con adicción a opiáceos en Andalucía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.