El trastorno bipolar es una enfermedad mental grave que puede llegar a afectar a entre el 2 y el 5% de la población1,2. Supone un gran impacto sobre el funcionamiento del paciente que lo presenta, y ocupa el sexto lugar entre todas las enfermedades como causa global de discapacidad3.
Además, hay una evidencia creciente respecto al hecho de que los pacientes con trastorno bipolar presentan una morbilidad física y mortalidad superior a la de la población general. La mortalidad se encuentra duplicada, fundamentalmente por suicidio, y es 10 veces superior a la de la población general, pero también por otros factores como el incremento del riesgo de síndrome metabólico y enfermedades cardiovasculares que presentan estos pacientes4-7.
Aunque está poco estudiado, los datos disponibles sugieren que diversas enfermedades médicas (cardiovasculares, metabólicas, infecciosas, neurológicas y respiratorias) presentan una prevalencia más elevada en estos pacientes8,9. Las razones que contribuyen a esta mayor prevalencia son variadas. En primer lugar, las dificultades derivadas de un acceso adecuado a los servicios de prevención y tratamiento primarios de salud. Los hábitos de vida, con mayor consumo de sustancias adictivas, una vida sedentaria o la realización de dietas inadecuadas, representan también un factor de riesgo. Además, la presencia de síntomas afectivos se ha asociado a una activación inmunoinflamatoria que implica un mayor daño orgánico a través de la denominada carga alostática10. Por último, algunos de los psicofármacos empleados en su tratamiento pueden presentar efectos adversos asociados que repercuten sobre la salud física11.
Por otra parte, además de los riesgos que representan para la salud física del paciente, la presencia de estas enfermedades somáticas contribuye también a ensombrecer el pronóstico de la enfermedad bipolar, dificultan su tratamiento y recuperación, y empeoran la calidad de vida12. En definitiva, se puede decir que la presencia de los síntomas psiquiátricos no es la única causa de la repercusión global funcional que genera el trastorno bipolar sobre el paciente que lo padece.
Sin embargo, hay una tendencia a infradiagnosticar e infratratar las enfermedades médicas entre los pacientes psiquiátricos en general y entre los pacientes bipolares en particular9,13-15. De esta situación se deriva la consecuencia de sensibilizar a todos los profesionales de la salud sobre la necesidad de prevenir y tratar adecuadamente las enfermedades físicas en estos pacientes16.
El objetivo del siguiente proyecto ha sido llevar a cabo un Consenso sobre la evaluación de la salud física y problemas médicos en el paciente con trastorno bipolar a lo largo de su vida, de forma similar al realizado recientemente por las Sociedades Españolas de Psiquiatría y Psiquiatría Biológica sobre la salud física del paciente con esquizofrenia17, estableciendo recomendaciones sobre los procedimientos diagnósticos y las intervenciones asistenciales necesarias para detectar y modificar factores de riesgo somáticos que tienen impacto sobre el funcionamiento psicosocial, la calidad y esperanza de vida de estos pacientes en España. Este consenso viene a unirse a otros consensos promovidos por otras sociedades científicas en el resto del mundo18,19.
MétodosEste documento de consenso ha sido impulsado y avalado por las Sociedades Españolas de Psiquiatría (SEP) y de Psiquiatría Biológica (SEPB), en colaboración con la Sociedad Española de Medicina Rural y Generalista (SEMERGEN) y la de Medicina de Familia y Comunitaria (semFYC).
Proceso de desarrolloEl documento de consenso se desarrolló siguiendo las siguientes acciones:
- — Las Sociedades Españolas de Psiquiatría y Psiquiatría Biológica eligieron un Comité Científico formado por 4 miembros y un Coordinador que seleccionaron a su vez a 32 psiquiatras expertos y 10 médicos expertos en otras especialidades médicas.
- — Revisión sistemática de la literatura médica especializada sobre la comorbilidad médica y la mortalidad en el trastorno bipolar.
- — Revisión de las guías nacionales e internacionales de prevención, diagnóstico y tratamiento de las distintas enfermedades identificadas como relevantes para el paciente con trastorno bipolar por parte de los médicos especialistas expertos asesores, tras la consiguiente adaptación a las peculiaridades de este trastorno.
- — Dos reuniones de consenso multidisciplinarias.
- — Redacción del documento de consenso final.
El objetivo de la revisión sistemática de la literatura médica fue valorar la incidencia, prevalencia o riesgo de enfermedades médicas, así como de la mortalidad, entre los pacientes con trastorno bipolar.
Se realizó una búsqueda bibliográfica en la base de datos Medline desde 1966 hasta enero de 2008. La búsqueda se limitó a estudios publicados en español o inglés. Además, se realizó una búsqueda en los listados de referencias de todos los artículos primarios identificados y de artículos de revisión relevantes.
Revisión de las guías nacionales e internacionales por parte de los médicos especialistas expertos asesoresEn paralelo a la revisión sistemática de la literatura médica, los médicos especialistas expertos asesores revisaron las guías y documentos nacionales e internacionales sobre la prevención, diagnóstico y tratamiento de las enfermedades identificadas preliminarmente como relevantes para el trastorno bipolar en la revisión sistemática de la literatura médica.
Reuniones de consenso multidisciplinariasHubo dos reuniones de consenso. Ambas reuniones fueron multidisciplinarias y asistieron los miembros del Comité Científico, los representantes de las sociedades médicas y de la Universidad de Alcalá de Henares, 11 expertos asesores de las siguientes especialidades médicas: atención primaria (3 expertos), ginecología (2 expertos), enfermedades infecciosas (1 experto), endocrinología (1 experto), sistema circulatorio (1 experto), farmacología (1 experto), manejo de adicciones (1 experto) y prevención de la mortalidad (1 experto psiquiatra); y un grupo de 31 psiquiatras expertos participantes en la elaboración del consenso.
En la primera reunión, los miembros del Comité Científico realizaron una presentación sobre el estado actual del problema de salud física en los pacientes con trastorno bipolar. Posteriormente, cada uno de los médicos especialistas expertos asesores hizo una revisión de las guías internacionales y nacionales para el diagnóstico y seguimiento de cada una de las enfermedades prevalentes seleccionadas y luego se creó un grupo de trabajo para cada especialidad constituido por el médico especialista experto asesor correspondiente y varios de los psiquiatras expertos participantes. Cada grupo elaboraba un documento con las recomendaciones sobre las intervenciones diagnósticas, de monitorización, preventivas y terapéuticas adaptadas para los pacientes con trastorno bipolar.
En la segunda reunión se consensuaron por parte de todos los participantes las recomendaciones específicas generadas por cada grupo de trabajo que debían incorporarse al documento de consenso final.
ResultadosRevisión sistemática de la literatura médicaAunque los resultados de la revisión sistemática serán objeto de ulteriores publicaciones, a continuación se resumen las conclusiones más relevantes extraídas de la misma.
Patología cardiovascularNúmero de estudios: 14 estudios controlados20-33 y 6 no controlados34-39.
Hallazgos: aunque 2 estudios muestran resultados discrepantes, la mayoría de los estudios comparativos señalan que el trastorno bipolar se asocia a una frecuencia aumentada de hipertensión arterial (HTA), si bien con cifras de prevalencia puntual que varían mucho de unos estudios a otros (del 4,6 al 60,8%). Además, se ha comunicado un mayor riesgo de HTA en pacientes con trastorno bipolar que en pacientes con esquizofrenia (odds ratio [OR] = 1,13, intervalo de confianza [IC] del 95%, 1,01-1,26).
No hay pruebas que avalen de forma consistente que el trastorno bipolar se asocie a otras enfermedades cardiovasculares distintas de la hipertensión arterial. Lo mismo se puede decir respecto a enfermedades cerebrovasculares.
Patología pulmonarNúmero de estudios: 9 estudios controlados20,23,24,26-28,30,33,40 y 3 no controlados34,36,37.
Hallazgos: se ha encontrado un riesgo de asma significativamente mayor en pacientes con trastorno bipolar en comparación con la población general. Las cifras de prevalencia varían entre el 3 y el 17% en los pacientes con trastorno bipolar frente al 2-10% en población general o el 8% en otras poblaciones de referencia. La prevalencia vida de asma en pacientes con trastorno bipolar (16,7%; IC del 95%, 15,1-18,4) también es significativamente superior23 a la observada en población general (9,7%; IC del 95%, 9,1-10,3).
También se encuentra en los pacientes bipolares un riesgo aumentado de sufrir enfermedad pulmonar obstructiva crónica (EPOC) con respecto a la población general (prevalencia vida del 2,7% [IC del 95%, 1,9-3,7] frente a 1,1% [IC del 95%, 0,8-1,3]).
Patología gastrointestinalNúmero de estudios: 5 estudios controlados20,26,28,30,41 y 3 no controlados36-38.
Hallazgos: aunque existen pocos datos, en 3 estudios controlados se sugiere que los pacientes con trastorno bipolar tienen un riesgo más elevado de presentar úlcera péptica. La prevalencia de úlcera péptica en estudios controlados y no controlados fue 0,9-10,8% en pacientes con trastorno bipolar, frente al 0,2-5,0% en las poblaciones de referencia.
Aunque la información disponible sobre los trastornos hepáticos es también limitada, en 2 estudios controlados los pacientes con trastorno bipolar presentan un riesgo mayor de sufrir hepatopatías (OR = 3,97; IC del 95%, 2,84-5,55).
Patología endocrinometabólicaNúmero de estudios: 17 estudios controlados20,24,26-28,30-33,35, 42-48 y 13 no controlados34-39,49-55.
Hallazgos: en 6 de 7 de los estudios controlados que evalúan la prevalencia de obesidad se detectan unas cifras en pacientes con trastorno bipolar de entre el 19 y el 53%, significativamente superior a la encontrada en la población general (9-14%).
Se ha detectado también en algunos estudios un aumento de la prevalencia de diabetes, si bien con diferencias escasamente relevantes desde el punto de vista clínico. Los datos relativos a las dislipemias en pacientes con trastorno bipolar son muy variables y poco sólidos. Tan sólo un estudio controlado ha evaluado la presencia de síndrome metabólico en estos sujetos, y ha encontrado una prevalencia similar respecto a la de pacientes con esquizofrenia (22,5 frente a 29,7%; p = NS)31. Esta prevalencia de síndrome metabólico es muy similar (22,4-24,7%) a la encontrada en estudios realizados en pacientes con trastorno bipolar en nuestro medio39,56.
En relación con el hipotiroidismo, cuya asociación con el trastorno bipolar ha sido muy debatida, tan sólo un estudio comparativo frente a población general abordó esta cuestión28. En este estudio, la prevalencia de hipotiroidismo en pacientes con trastorno bipolar fue del 9,6% en comparación con el 2,5% en una muestra clínica sin trastorno bipolar (OR = 2,57; IC del 95%, 2,27-2,91; p < 0,0001). Este riesgo parece aumentar entre los pacientes con ciclación rápida (OR = 3,14; IC del 95%, 1,12-8,79; p < 0,002) con respecto a los que no la presentan42. Si se incluyen otros estudios no comparativos, las cifras de prevalencia de hipotiroidismo en pacientes bipolares parecen situarse alrededor del 10%.
Patología renal y genitourinariaNúmero de estudios: 3 estudios controlados26,28,33 y 3 no controlados36-38.
Hallazgos: el riesgo de presentar nefropatías parece estar aumentado en los pacientes con trastorno bipolar respecto a pacientes no psiquiátricos (OR = 2,78; IC del 95%, 1,87-4,14; p < 0,0001).
Patología musculoesquelética y del tejido conjuntivoNúmero de estudios: 6 estudios controlados20,23,26,28,30,35 y 4 no controlados35-38.
Hallazgos: no parece haber una enfermedad asociada al trastorno bipolar.
Patología infecciosaNúmero de estudios: 5 estudios controlados26,28,57-59 y 3 no controlados36,37,60.
Hallazgos: hay una relación sólida entre el trastorno bipolar y la infección por virus de la inmunodeficiencia humana (VIH). Las cifras de prevalencia oscilan en los estudios entre el 0,1 y 2,6%, si se exceptúan los estudios realizados en países africanos con prevalencias de infección más elevadas.
Patología neurológicaNúmero de estudios: 11 estudios controlados20,23,24,26,28,30,61-65 y 10 no controlados34,36-38,49,66-70.
Hallazgos: la prevalencia de migraña en pacientes con trastorno bipolar es significativamente más elevada que en la población general (OR: 2,54; IC 95%: 1,59-4,05), es mayor en mujeres y alcanza una media del 25% de prevalencia.
Patología oncológica y hematológicaNúmero de estudios: 3 estudios controlados26,28,71 y 2 no controlados36,37.
Hallazgos: no hay datos que avalen la existencia de un incremento del cáncer en el trastorno bipolar.
Patología dermatológica, ocular, otorrinolaringológica y dentalNúmero de estudios: 3 estudios no controlados de patología dermatológica36-38, un estudio controlado de patología ocular30 y ningún estudio sobre patologías otorrinolaringológica y dental.
Hallazgos: no hay datos para apoyar una asociación con estas enfermedades.
Patología ginecológica y obstétricaNúmero de estudios: 3 estudios controlados20,28,72 y uno no controlado36.
Hallazgos: entre las mujeres con trastorno bipolar existe un riesgo aumentado de complicaciones gestacionales (OR = 1,23; IC del 95%, 1,06-1,44), principalmente de placenta previa (OR = 2,13; IC del 95%, 1,15-3,94).
Otros trastornos médicosNúmero de estudios: 6 estudios controlados23,24,26-30 y uno no controlado37.
Hallazgos: los pacientes con trastorno bipolar tienen una prevalencia de cuadros alérgicos significativamente superior a la de la población general, que alcanza cifras entre el 25 y el 40%.
También se asocia con el síndrome de fatiga crónica (4 frente a 1% en la población general) y con el síndrome de múltiples sensibilidades químicas (4,6 frente 2,3% en la población general; p < 0,05).
Trastornos relacionados con el uso de sustancias adictivasNúmero de estudios: 10 estudios controlados21,24-26,28,31,33,64,73,74 y uno no controlado70.
Dado que el objetivo de la revisión estaba focalizado en la comorbilidad médica, sólo se incluyen en este apartado los artículos que, con dicha orientación de búsqueda, incluían datos relativos al uso de sustancias adictivas.
Hallazgos: los pacientes con trastorno bipolar presentan un riesgo de abuso o dependencia de nicotina más de dos veces superior al de la población general (OR = 2,1; IC del 95%, 1,2-4,0), con una prevalencia de tabaquismo que se sitúa entre el 50 y el 60%.
De la misma forma, el riesgo de abuso o dependencia de alcohol (OR = 19,63; IC del 95%, 17,59-21,90) y de otras sustancias (OR = 42,91; IC del 95%, 37,83-48,66) también está muy elevado.
MortalidadMortalidad global (por cualquier causa)
Número de estudios: 6 estudios4,6,75-78.
Hallazgos: la mortalidad entre los pacientes con trastorno bipolar está incrementada al menos 2 veces en los hombres y 3 veces en las mujeres.
Mortalidad por causas no naturales:
Número de estudios: 10 estudios4,6,75-82.
Hallazgos: la mortalidad por suicidio está aumentada más de diez veces con respecto a la población general (razón estandarizada de mortalidad [REM] entre 10 y 18).
La mortalidad por accidentes también estaría aumentada hasta tres veces.
Mortalidad por causas naturales
Número de estudios: 5 estudios75,76,79,80,83.
Hallazgos: la mortalidad por causa cardiovascular está significativamente aumentada, exceso de mortalidad que puede alcanzar el 50%. No parece haber aumento de mortalidad por enfermedad cerebrovascular o cáncer.
Por último, otras razones de aumento de la mortalidad que están incrementadas serían las derivadas de infecciones —que puede llegar a duplicar la esperable— y la mortalidad de causa respiratoria (REM entre 3 y 7).
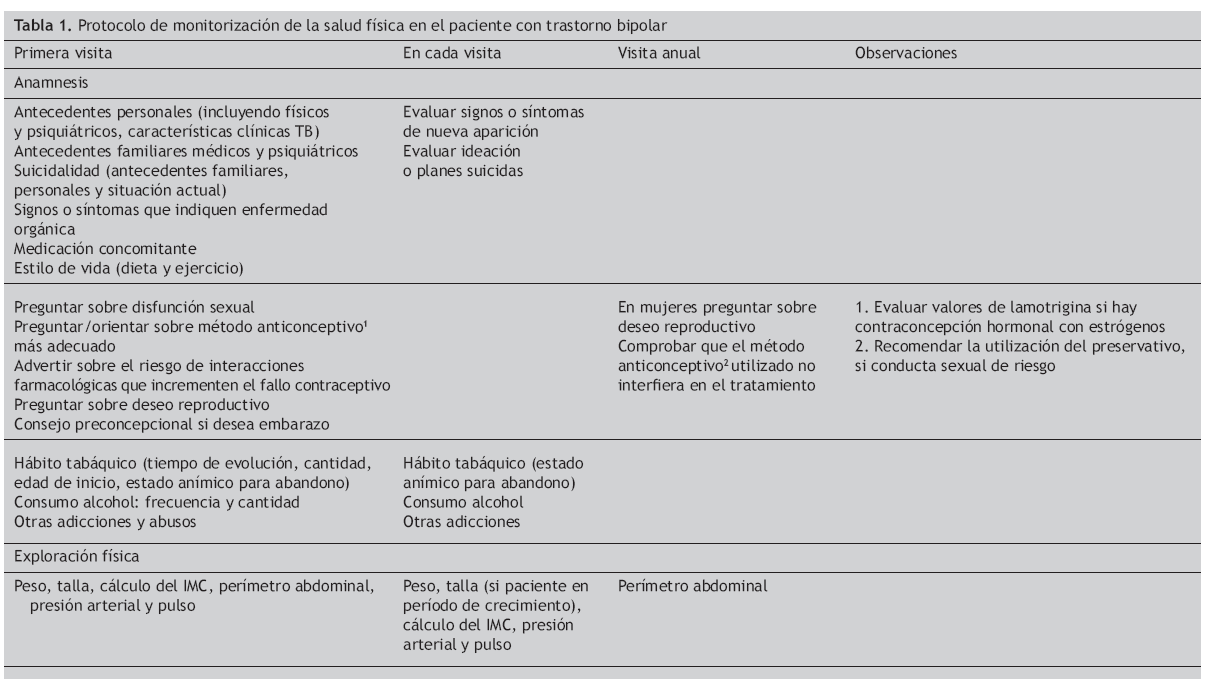
Algoritmos de monitorización e intervención sobre los problemas de salud física del paciente con trastorno bipolarTeniendo en cuenta los hallazgos obtenidos en la revisión sistemática respecto a la comorbilidad de trastornos físicos en los pacientes con trastorno bipolar, a continuación se recogen las recomendaciones consensuadas entre el Comité de Médicos Especialistas Expertos Asesores y los psiquiatras participantes sobre las intervenciones diagnósticas, preventivas y terapéuticas respecto a la salud física de los pacientes con trastorno bipolar. Todas estas intervenciones aparecen resumidas en la tabla 1 (protocolo de monitorización de la salud física en el paciente con trastorno bipolar). En todos los pacientes se debe realizar una anamnesis completa que incluya antecedentes familiares y personales médicos y psiquiátricos, incluyendo suicidalidad, consumo de sustancias adictivas, utilización de medicación concomitante e información sobre dieta y estilo de vida. A su vez se les debe preguntar sobre la presencia de disfunción sexual y deseo reproductivo. Se les deberá realizar una exploración general y una exploración analítica dirigidas a evaluar determinados trastornos específicos que se detallan a continuación.
Tabla 1. Protocolo de monitorización de la salud física en el paciente con trastorno bipolar
Tabla 1. Protocolo de monitorización de la salud física en el paciente con trastorno bipolar (cont)
Patología cardiovascularMedidas de diagnóstico: la determinación de la presión arterial sistólica (PAS) y diastólica (PAD) debe realizarse de forma basal y en cada visita posterior. Si la presión arterial es normal y las visitas frecuentes se recomienda al menos una nueva determinación a los 3 meses y posteriormente cada 6 meses. Cuando se obtengan valores superiores o iguales a 140/90 mmHg, se debe repetir la medición hasta tres veces a intervalos de 2-3 min. Para realizar el diagnóstico de HTA se necesita repetir las mediciones en otros 2 días diferentes (triple toma) salvo que los valores en una única ocasión sean superiores a 189/110 mmHg.
Medidas de prevención: a todos los pacientes se debe recomendar dieta pobre en sal y realizar ejercicio adecuado a sus condiciones físicas. Es fundamental la reducción de peso si existe sobrepeso/obesidad.
Medidas terapéuticas: si las cifras de presión arterial no están controladas (≥ 140/90 mmHg o menor de estas cifras en sujetos con diabetes o insuficiencia renal) se debe derivar a su médico de atención primaria. En este caso es importante indicar si está realizando tratamiento antipsicótico y cuál, para que se pueda decidir el hipotensor adecuado a cada caso. Si se realiza tratamiento con sales de litio hay que informar de las posibles interacciones con algunos fármacos hipotensores (en concreto diuréticos y antihipertensivos que actúan sobre el sistema renina-angiotensina).
Patología endocrinometabólicaMedidas de diagnóstico: de forma basal se debe determinar el peso, talla, índice de masa corporal (IMC = peso /talla en m2) y la medición del perímetro abdominal y realizar determinaciones analíticas de glucosa, colesterol total, colesterol unido a las lipoproteínas de alta densidad (cHDL), colesterol unido a las lipoproteínas de baja densidad (cLDL), triglicéridos, TSH y prolactina (sólo en caso de trastornos menstruales, disfunción sexual o población pediátrica). En todas las visitas se debe realizar determinación del peso (una al mes como máximo), así como la talla si el paciente está en período de crecimiento. El resto de determinaciones, si están dentro de la normalidad (IMC < 25 kg/m2, c-HDL en varones ≥ 40mg/dl y en mujeres ≥ 50 mg/dl, triglicéridos ≤ 150 mg/dl, glucemia < 100 mg/dl, TSH entre 0.3-6mU/l y prolactina < 20 ng/ml, se repetirán anualmente.
Si en una determinación aparecen cifras de glucemia entre 100 y 126 mg/dl, de TSH superiores a 6 mU/l o de prolactina > 20 ng/ml se debe repetir la analítica. También repetir la TSH tras 3 o 6 meses de iniciar tratamiento con litio.
En el caso de presencia de síndrome metabólico (definido por la presencia de al menos 3 de los siguientes criterios: perímetro abdominal en varones > 102 cm y en mujeres > 88 cm; cHDL en varones < 40 mg/dl y en mujeres < 50 mg/dl; PA > 130/85 mmHg; triglicéridos > 150 mg/dl; glucemia > 100 mg/dl) se deben monitorizar los parámetros cada 6 meses, así como si el paciente ha ganado peso (> 7% del basal).
Medidas de prevención: a todos los pacientes se debe recomendar dieta y ejercicio, así como recordarles deben mantener hábitos de vida saludable.
Medidas terapéuticas: En el caso de dislipemia (colesterol total > 250 mg/dl, triglicéridos > 200 mg/dl), síndrome metabólico o diabetes (glucemia > 126 mg/dl) se debe derivar al paciente a atención primaria, así como también valorar una alternativa al tratamiento farmacológico, en particular si se trata de fármacos que se asocien a aumento ponderal. En el caso de aumento de peso (> 7% del basal) también se debe considerar el cambio de tratamiento farmacológico y la derivación al médico de atención primaria si este incremento de peso se acompaña de modificaciones negativas en los factores de riesgo cardiovascular de acuerdo con los criterios previamente comentados.
Cuando se mantienen cifras altas de TSH se debe valorar la derivación al endocrinólogo. También se debe valorar la derivación cuando la hiperprolactinemia no sea de causa farmacológica, tenga repercusión clínica o aparezcan cifras por encima de 200 ng/ml.
Patología infecciosaMedidas de diagnóstico: se deben realizar de forma basal y siempre que existan sospechas de prácticas de riesgo las siguientes determinaciones serológicas: anticuerpos anti-VIH (ELISA), anticuerpos anti-VHB (ELISA), anticuerpos anti-VHC (ELISA) y VDRL/RPR.
Medidas de prevención: se recomienda la vacuna para hepatitis B en aquellos pacientes que no tienen evidencia de infección.
Medidas terapéuticas: en caso de positividad derivar al especialista correspondiente.
Mujeres en edad fértilMedidas de prevención: se debe preguntar sobre el deseo reproductivo, realizando psicoeducación y favoreciendo un embarazo programado. Mientras no se desee el embarazo, asesorar sobre un método anticonceptivo adecuado, recomendando la utilización del preservativo si existen conductas sexuales de riesgo. En caso de uso de inductores del citocromo P450 (p. ej., carbamacepina, topiramato, oxcarbamacepina) usar dosis de estrógenos superiores o métodos contraceptivos alternativos así como ajustar dosis de lamotrigina (evaluando los valores plasmáticos) si se utilizan estrógenos. Hay que tratar de utilizar los psicofármacos con menor riesgo de teratogenia.
Medidas terapéuticas: en el caso de embarazo, debe realizarse una evaluación individualizada de beneficio-riesgo respecto a la conveniencia de continuar o no el tratamiento psicofarmacológico durante el primer trimestre del embarazo, informando de los posibles riesgos maternos y fetales. Se debe considerar como de alto riesgo, lo cual conlleva determinar los valores plasmáticos de todos los fármacos posibles (especialmente litio, valproato y carbamacepina), evaluar perfil de toxicidad hepatorrenal, descartar diabetes gestacional y alteración tiroidea, así como, en el caso de utilizar anticonvulsivantes o litio, evaluar morfología fetal, detección de malformaciones de tubo neural y cardiopatías (ecocardiografía fetal).
El tratamiento durante el embarazo se debe simplificar al máximo, considerando ajuste de dosis por hemodilución materna, durante el segundo y tercer trimestre del embarazo. Si la paciente recibe tratamiento con valproato y/o carbamacepina se debe suplementar con ácido fólico durante toda la gestación.
Manejo de adiccionesMedidas de diagnóstico: recoger de forma basal y en cada visita el uso de sustancias. Realizar hemograma para determinar volumen corpuscular medio (VCM) y perfil hepático como marcadores de consumo de alcohol.
Medidas de prevención: realizar psicoeducación respecto al riesgo asociado al consumo de sustancias tanto para la evolución de la enfermedad como en la posible interacción con el tratamiento.
Medidas terapéuticas: en caso de tabaquismo recomendar seguir tratamiento de deshabituación y los tratamientos sustitutivos de la nicotina como parches o chicles. Valorar la utilización de tratamientos con eficacia sobre el uso de sustancias, como el valproato en el caso del alcohol. Considerar derivación a centros de atención especializada en patología dual.
Prevención mortalidad/suicidiosMedidas de diagnóstico: se debe realizar un diagnóstico del trastorno bipolar de la forma más temprana posible, así como iniciar el adecuado tratamiento. Recoger la historia del trastorno teniendo en cuenta que determinados factores se asocian con mayor riesgo de suicidio (inicio temprano, polaridad depresiva o episodios mixtos, ciclación rápida, tipo II, etc.). Preguntar sobre antecedentes personales de intento de suicidio, exploración de antecedentes familiares de intentos de suicidio, así como de abuso de sustancias.
Medidas de prevención: explorar la ideación suicida en cada visita. Realizar ingreso cuando se precise.
Otros trastornos médicosMedidas de diagnóstico: recoger historia personal de posible ulcus péptico, migraña, enfermedad respiratoria y alergias.
Medidas terapéuticas: tener en cuenta la posible interacción con el litio de los antiinflamatorios no esteroideos utilizados para el tratamiento sintomático de la migraña. También hay que vigilar la posible presencia o aparición de insuficiencia renal para ajustar los valores de litio. Los corticoides utilizados en el control del asma y otras enfermedades pulmonares pueden precipitar episodios afectivos.
Decálogo de ConsensoEste proyecto, promovido por las Sociedades Españolas de Psiquiatría (SEP) y de Psiquiatría Biológica (SEPB), en colaboración con la Sociedades Españolas de Medicina Rural y Generalista (SEMERGEN) y de Medicina de Familia y Comunitaria (semFYC), tiene como objetivo llevar a cabo un Consenso sobre la Evaluación de la Salud Física y problemas médicos en el paciente con trastorno bipolar durante su vida. El decálogo de consenso viene a recoger los puntos más relevantes a este respecto, con el propósito de que su difusión suponga un impacto sobre el funcionamiento psicosocial, la calidad y esperanza de vida de estos pacientes en España.
AgradecimientosQueremos agradecer su colaboración a:
Comité científico: Julio Bobes (Oviedo); José Mostaza (Madrid); Jerónimo Saiz (Madrid); Eduard Vieta (Barcelona).
Miembros de la Sociedades Médicas: José Angel Arbesú (Oviedo, SEMERGEN); Ana Pastor (Madrid, semFYC).
Expertos no psiquiatras participantes: Cecilio Álamo (Madrid); M. Jesús Cerededo (A Coruña); Oriol Coll (Barcelona); Alejandro Cuadrado (Zamora); Sandra Hernández (Barcelona); Carlos Lahoz (Madrid); Silvia Mondón (Barcelona); Santiago Moreno (Madrid); Ana Pastor (Madrid); Fernando Rico-Villademoros (Universidad Alcalá de Henares, Madrid); Carmen Suárez (Madrid).
Psiquiatras: Enrique Baca (Madrid); Antonio Carrillo (Madrid); Alberto Cebollada (Madrid); Jorge Cervilla (Granada); José Manuel Crespo (Barcelona); Rosario De Arce (Madrid); Chelo De Dios (Madrid); Elena Ezquiaga (Madrid); Raúl Fernández-Villamor (Sevilla); Juan Franch (Valladolid); Aurelio García (Madrid); Paz García-Portilla (Oviedo); José Manuel Goikolea (Barcelona); Ana González-Pinto (Vitoria); M.ª Luisa Imaz (Barcelona); Lorenzo Livianos (Valencia); Gema Medina (Valladolid); Carmen Moreno (Madrid); Evaristo Nieto (Barcelona); José Manuel Olivares (Pontevedra); Josefina Pérez (Barcelona); Jesús Ramos (Madrid); Alfonso Rodríguez (Barcelona); José Luis Rodríguez (Madrid); Pilar Sáiz (Oviedo); Bernardo Sánchez (Barcelona); Susana Santamarina (Oviedo); Fernando Sarramea (Córdoba); Rafael Segarra (Bilbao); César Soutullo (Pamplona); Francisco Toledo (Murcia); Pedro Torres (Jaén); Jesús Valle (Madrid).
Este proyecto de consenso ha sido promovido por las Sociedades Españolas de Psiquiatría (SEP) y de Psiquiatría Biológica (SEPB), en colaboración con la Sociedad Española de Medicina Rural y Generalista (SEMERGEN) y la de Medicina de Familia y Comunitaria (semFYC) y ha sido copatrocinado y financiado conjuntamente por Bristol-Myers Squibb y Otsuka Pharmaceuticals.
Recibido el 23 de septiembre de 2008; aceptado el 7 de octubre de 2008
*Autor de correspondencia. Correo electrónico: j_m_montes@hotmail.com (J.M. Montes).