El funcionamiento psicosocial en pacientes con esquizofrenia que son atendidos en la práctica diaria es un aspecto que no está suficientemente estudiado. El objetivo de este estudio fue evaluar la relación entre la remisión sintomática y psicosocial y la adherencia al tratamiento en esquizofrenia.
MétodosEste estudio transversal, no intervencionista y multicéntrico evaluó la remisión sintomática y psicosocial y la integración comunitaria de 1.787 pacientes ambulatorios con esquizofrenia atendidos en servicios de salud mental españoles. La adherencia a la medicación antipsicótica en el año anterior se dividió en las categorías≥80% y<80%.
ResultadosLa remisión sintomática se alcanzó en el 28,5% de los pacientes, y la remisión psicosocial en el 26,2%. En total, el 60,5% de los pacientes se clasificaron dentro de la categoría de pacientes con adherencia al tratamiento antipsicótico y el 41% dentro de la de pacientes con adherencia al tratamiento no farmacológico. Durante la visita de estudio, se cambió el tratamiento al 28,4% de los pacientes, en el 31,1% debido a la baja adherencia (8,8% de la población total). Los pacientes con adherencia al tratamiento presentaron mayores porcentajes de remisión sintomática y psicosocial que aquellos sin adherencia (30,5 frente al 25,4%, p<0,05; y 32 frente al 17%, p<0,001, respectivamente). Solo el 3,5% de los pacientes presentaron un nivel adecuado de integración comunitaria, que también fue más alta entre los pacientes adherentes (73,0 frente al 60,1%, p<0,05).
ConclusionesLa adherencia al tratamiento antipsicótico se asoció con la remisión sintomática y psicosocial, así como con la integración comunitaria.
Psychosocial functioning in patients with schizophrenia attended in daily practice is an understudied aspect. The aim of this study was to assess the relationship between symptomatic and psychosocial remission and adherence to treatment in schizophrenia.
MethodsThis cross-sectional, non-interventional, and multicenter study assessed symptomatic and psychosocial remission and community integration of 1,787 outpatients with schizophrenia attended in Spanish mental health services. Adherence to antipsychotic medication in the previous year was categorized as≥80% vs.<80%.
ResultsSymptomatic remission was achieved in 28.5% of patients, and psychosocial remission in 26.1%. A total of 60.5% of patients were classified as adherent to antipsychotic treatment and 41% as adherent to non-pharmacological treatment. During the index visit, treatment was changed in 28.4% of patients, in 31.1% of them because of low adherence (8.8% of the total population). Adherent patients showed higher percentages of symptomatic and psychosocial remission than non-adherent patients (30.5 vs. 25.4%, P<.05; and 32 vs. 17%, P<.001, respectively). Only 3.5% of the patients showed an adequate level of community integration, which was also higher among adherent patients (73.0 vs. 60.1%, P<.05).
ConclusionsAdherence to antipsychotic medication was associated with symptomatic and psychosocial remission as well as with community integration.
La integración comunitaria es un concepto complejo que engloba dimensiones físicas, psicológicas y sociales1 y puede entenderse desde diferentes perspectivas. En los pacientes con trastorno mental grave, se considera que la integración comunitaria no solo es un reto y un importante objetivo a lograr, sino también un componente esencial de su recuperación2.
En esquizofrenia, la recuperación completa implica no solo la capacidad de alcanzar la remisión sintomática y evitar las recaídas3, sino también un nivel óptimo de funcionamiento en la comunidad desde una perspectiva social y ocupacional4–9 (a este respecto, Barak et al.10 desarrollaron la Psychosocial Remission in Schizophrenia Scale [Escala de Remisión Psicosocial en Esquizofrenia], que complementa la evaluación sintomática de la remisión). Cada vez es mayor la evidencia que existe respecto al efecto positivo de los programas de rehabilitación vocacional y de la integración sobre la calidad de vida de los pacientes con esquizofrenia11–13. No obstante, varios estudios y escenarios han descrito la persistencia de un importante deterioro en múltiples dominios del funcionamiento tras la estabilización clínica14.
Está admitido que la adherencia al tratamiento antipsicótico es crucial para la remisión sintomática y la prevención de recaídas en el tratamiento de pacientes con esquizofrenia15–17, aunque su importancia para la remisión psicosocial se ha estudiado mucho menos. En relación tanto con la remisión sintomática como con la remisión psicosocial, la falta de conciencia de enfermedad se ha reconocido como un predictor de no cumplimiento del tratamiento y un factor de riesgo de recaída y, por lo tanto, un impedimento para el tratamiento efectivo del paciente18. Además, la falta de conciencia de enfermedad también se ha relacionado con déficits en la función laboral19. A pesar de los recientes progresos en cuanto a la comprensión y el manejo de la esquizofrenia, siguen existiendo áreas poco estudiadas. Por un lado, existe poca evidencia acerca de la relación entre la adherencia al tratamiento y la remisión psicosocial o la integración social. Esto parece no concordar con la importancia cada vez mayor que se da a estos factores en el tratamiento de la esquizofrenia. Por otro lado, apenas se realizan evaluaciones exhaustivas del funcionamiento psicosocial empleando escalas de valoración específicas en los pacientes con esquizofrenia que son atendidos en condiciones de práctica clínica diaria20.
El presente estudio tiene como objetivo abordar estas 2 cuestiones y, por tanto, fue diseñado para evaluar la relación entre la remisión sintomática y psicosocial y la adherencia al tratamiento antipsicótico en pacientes con esquizofrenia atendidos en la práctica clínica diaria. Planteamos la hipótesis de que la adherencia al tratamiento en pacientes ambulatorios con esquizofrenia se asociaría con tasas más elevadas tanto de remisión clínica y psicosocial como de integración del paciente en la sociedad, en comparación con la ausencia de adherencia.
MétodosDiseño del estudioSe diseñó un estudio epidemiológico, transversal, no intervencionista y multicéntrico para evaluar la remisión sintomática y psicosocial en pacientes con esquizofrenia y trastorno esquizoafectivo dependiendo del grado de adherencia al tratamiento antipsicótico. También se evaluaron la integración en la comunidad, los factores asociados con la remisión sintomática y la remisión psicosocial, y el efecto del ajuste comórbido y del nivel de conciencia de enfermedad sobre la remisión sintomática, la remisión psicosocial y la integración en la comunidad.
PacientesEntre noviembre de 2010 y agosto de 2011, los pacientes con diagnóstico de esquizofrenia o trastorno esquizoafectivo según los criterios DSM-IV-RT21 que visitaron la consulta ambulatoria de salud mental de manera consecutiva y que cumplieran los criterios de selección se incluyeron en el estudio. El clínico responsable debía tener acceso a la historia médica del paciente y debía ser capaz de determinar el grado de cumplimiento de la medicación antipsicótica durante los 2 últimos años, según la información aportada por los pacientes y los cuidadores. No fueron elegibles los pacientes que habían precisado ingreso en unidades de agudos/hospitalización breve psiquiátrica durante los 12 meses anteriores, así como aquellos que estaban diagnosticados de enfermedades mentales graves distintas de esquizofrenia o trastorno esquizoafectivo, deterioro mental severo o moderado o cualquier trastorno de la personalidad y/o enfermedad neurológica grave y/o enfermedad incapacitante.
El protocolo del estudio fue aprobado por el Comité de Ética del Hospital Clínic de Barcelona (España) y fue realizado de acuerdo con los principios de la Declaración de Helsinki (versión 1989) y sus enmiendas22. Antes de su inclusión en el estudio se obtuvo el consentimiento informado por escrito de todos los participantes y/o sus tutores legales.
Procedimientos del estudio y recogida de datosEste estudio se realizó en centros de salud mental y consultas ambulatorias de salud mental españolas que cumplieron los requisitos para realizar el presente trabajo de acuerdo con un análisis de viabilidad y que contaban con la población de pacientes requerida. Participaron un total de 125 centros de 14 comunidades autónomas. Para asegurar un nivel nacional de representatividad, se seleccionó un número proporcional de médicos en relación con el número total de médicos en cada comunidad autónoma. Todos los investigadores participantes eran médicos. Todos ellos recibieron formación acerca de los procedimientos del estudio y del uso correcto de las escalas para minimizar las diferencias interevaluador durante el proceso de evaluación.
El estudio incluía una visita clínica inicial (visita de estudio) en la que se registraban datos sociodemográficos, variables sociofamiliares, variables relacionadas con la ocupación y la autonomía, y datos clínicos. Las variables sociodemográficas eran: edad, sexo, etnia y actitud durante la entrevista (muy colaborador, parcialmente colaborador, indiferente, suspicaz, hostil). Entre las variables sociofamiliares estaban: estado civil; emoción familiar expresada (una escala tipo Likert desarrollada ad hoc que tenía en cuenta criticismo, hostilidad y excesiva implicación emocional evaluando la emoción expresada como ausente, baja, moderada, elevada o muy elevada); respaldo familiar; condiciones de vida; tiempo dedicado por el principal cuidador; y la escala general Premorbid Adjustment Scale (PAS, «Escala de Ajuste Premórbido»)23,24. Entre las variables relacionadas con la ocupación y la autonomía estaban la situación laboral actual (en paro, con trabajo, empleo protegido, empleado en un centro especial, programa de inserción laboral), y también la participación en centros ocupacionales o programas de formación, los intentos de encontrar empleo (nunca, rara vez, a veces, a menudo) y la capacidad de trabajar (no, sí, apenas podría trabajar).
Entre los datos clínicos estaban: tipo de esquizofrenia; duración de la enfermedad; número de hospitalizaciones psiquiátricas; antecedentes de consumo de sustancias; impresión clínica de deterioro cognitivo (categorizado como nulo, leve, moderado, severo en un cuestionario desarrollado ad hoc); puntuación actual en la Escala de Impresión Clínica Global de Severidad (ICG-S)25; tratamiento farmacológico y no farmacológico en los 12 meses anteriores; tratamiento farmacológico y no farmacológico actual; puntuación en la Brief Psychiatric Rating Scale (BPRS, «Escala Breve de Valoración Psiquiátrica»)26; adherencia a la medicación antipsicótica en el año anterior (clasificada por los clínicos como con adherencia si el cumplimiento era≥80% y sin adherencia si el cumplimiento era<80%)27 según la información dada por pacientes y cuidadores; satisfacción de los pacientes con el tratamiento (Medication Satisfaction Questionnaire)28–30; nivel de conciencia de enfermedad utilizando los ítems generales de la Scale to Assess Unawareness of Mental Disorder (SUMD, «Escala de Valoración de la Falta de Conciencia de Trastorno Mental»)31; remisión sintomática utilizando los criterios del Grupo de trabajo de remisión en esquizofrenia3 que incluían 8 ítems (delirante, desorganización conceptual, conducta alucinatoria, afecto embotado, aislamiento social, falta de espontaneidad, manierismos/posturas extrañas y contenidos de pensamientos inusuales); y remisión psicosocial utilizando la escala Psychosocial Remission in Schizophrenia Scale10, que incluía 8 ítems (relaciones familiares, comprensión y autoconciencia, energía, interés en la vida diaria, autocuidados, activismo, responsabilidad en cuanto a los tratamientos, y utilización de servicios comunitarios).
Debido a la falta de una definición de consenso respecto a la integración comunitaria en esquizofrenia, se desarrolló específicamente para este estudio una valoración compuesta que se basó en conceptos tradicionalmente utilizados para evaluar la integración comunitaria, como ocupación, apoyo, aceptación e independencia32. La integración comunitaria era una variable compuesta que incluía la presencia de remisión sintomática (evaluada por el médico teniendo en cuenta los criterios del Grupo de trabajo de remisión en esquizofrenia, y considerando que había remisión sintomática si el paciente tenía una puntuación de ausente, mínimo o leve en los 8 ítems y si se había mantenido durante los últimos 8 meses), remisión psicosocial, respuesta afirmativa a la capacidad de trabajar, y la respuesta «a veces» o «a menudo» respecto a los intentos de encontrar empleo (información recogida a través de entrevista entre médico y paciente).
Tamaño de la muestra y análisis estadísticoTeniendo en cuenta que la prevalencia de la esquizofrenia en España es del 1% y que aproximadamente el 50% de los pacientes reciben tratamiento, el número total de sujetos atendidos en los centros de salud mental es aproximadamente de 230.78933. Teniendo en cuenta que existen diversas razones para el abandono del tratamiento (por ejemplo, falta de satisfacción con él, mal control sintomático, acontecimientos adversos, pautas de medicación complejas, etc.) y que el clínico decidirá en cada caso si el paciente tiene o no adherencia a este (juicio clínico con la información aportada por el paciente y el cuidador)34, para un nivel máximo de indeterminación (p=50%) era necesario un tamaño muestral de 1.784 pacientes para una estimación de±2% en el intervalo de confianza del 95%. Los médicos participantes en cada centro de salud mental incluyeron los 10 primeros pacientes consecutivos que cumplieron los criterios de inclusión y dieron su consentimiento informado por escrito.
Para el análisis estadístico se utilizó la versión 17.0 para Windows del paquete estadístico SPSS® para ciencias sociales35. Se empleó el test Kolmogorov-Smirnov para evaluar la distribución normal de los datos. Las variables continuas se expresan como media y desviación estándar (DE) o como mediana y rango intercuartil (percentil 25-75), y las variables categóricas como frecuencias y porcentajes. Se utilizaron el test de la t de Student o el test de la U de Mann-Whitney para el análisis de variables cuantitativas, y el test chi cuadrado o el test exacto de Fisher para las variables categóricas. Para evaluar las variables asociadas de forma independiente con la remisión sintomática, la remisión psicosocial y el nivel de integración comunitaria se utilizó el análisis de regresión logística. La selección de variables utilizada en el modelo de regresión se hizo mediante procesos automatizados de inclusión y exclusión secuencial por pasos. Para todos los test estadísticos se empleó un nivel de significación de 0,05.
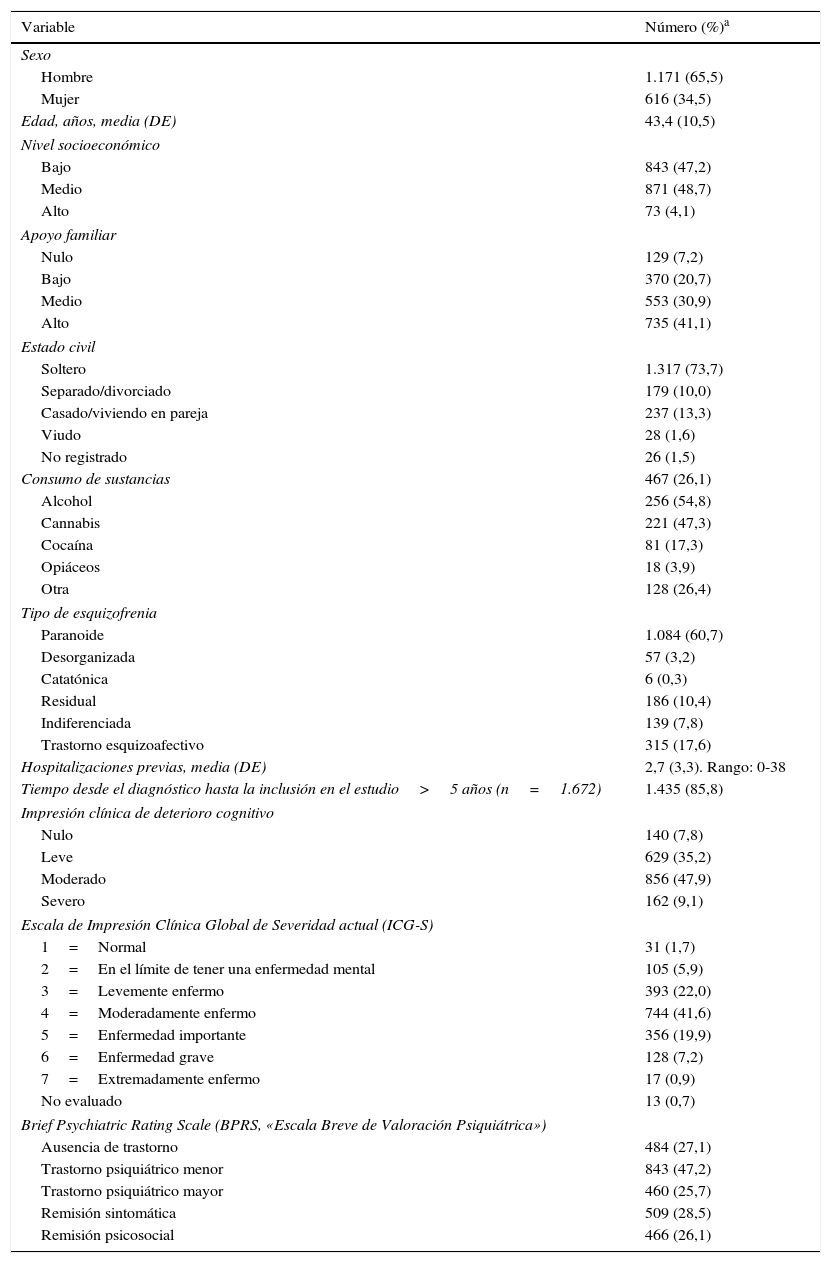
ResultadosCaracterísticas de la poblaciónDe los 1.809 pacientes que fueron incluidos durante el periodo de estudio, 22 (1,2%) fueron excluidos por los siguientes motivos: falta de datos (n=18), datos incompletos (n=1), no administración previa de al menos un fármaco antipsicótico (n=2) y no cumplimiento de los criterios de inclusión (n=1). Por lo tanto, la población del estudio incluyó a 1.787 pacientes con una media de edad de 43,4 (DE=10,5) años.
En la tabla 1 se muestran los datos sociodemográficos y las variables sociofamiliares más relevantes. La emoción expresada familiar fue baja en el 36,1% de los pacientes, moderada en el 33,8%, elevada en el 16,6% y muy elevada en el 2,9%. Además, el 59,6% tenía una actitud muy cooperativa durante la entrevista. Un total de 1.375 (76,9%) pacientes no tenían empleo y el 63,3% tenía un certificado de incapacidad laboral. La mayoría de los pacientes casi nunca acudió a centros ocupacionales (68,5%) o a cursos de formación ocupacional (71,3%). Ante la pregunta: «¿Cree usted que es capaz de realizar algún tipo de trabajo?», solo el 28,1% de los pacientes respondieron afirmativamente. Ante: «¿Con qué frecuencia intenta encontrar un trabajo?», solo el 9,4 y el 7% respondieron que a veces o a menudo, respectivamente.
Características demográficas y clínicas de los 1.787 pacientes incluidos en el estudio
| Variable | Número (%)a |
|---|---|
| Sexo | |
| Hombre | 1.171 (65,5) |
| Mujer | 616 (34,5) |
| Edad, años, media (DE) | 43,4 (10,5) |
| Nivel socioeconómico | |
| Bajo | 843 (47,2) |
| Medio | 871 (48,7) |
| Alto | 73 (4,1) |
| Apoyo familiar | |
| Nulo | 129 (7,2) |
| Bajo | 370 (20,7) |
| Medio | 553 (30,9) |
| Alto | 735 (41,1) |
| Estado civil | |
| Soltero | 1.317 (73,7) |
| Separado/divorciado | 179 (10,0) |
| Casado/viviendo en pareja | 237 (13,3) |
| Viudo | 28 (1,6) |
| No registrado | 26 (1,5) |
| Consumo de sustancias | 467 (26,1) |
| Alcohol | 256 (54,8) |
| Cannabis | 221 (47,3) |
| Cocaína | 81 (17,3) |
| Opiáceos | 18 (3,9) |
| Otra | 128 (26,4) |
| Tipo de esquizofrenia | |
| Paranoide | 1.084 (60,7) |
| Desorganizada | 57 (3,2) |
| Catatónica | 6 (0,3) |
| Residual | 186 (10,4) |
| Indiferenciada | 139 (7,8) |
| Trastorno esquizoafectivo | 315 (17,6) |
| Hospitalizaciones previas, media (DE) | 2,7 (3,3). Rango: 0-38 |
| Tiempo desde el diagnóstico hasta la inclusión en el estudio>5 años (n=1.672) | 1.435 (85,8) |
| Impresión clínica de deterioro cognitivo | |
| Nulo | 140 (7,8) |
| Leve | 629 (35,2) |
| Moderado | 856 (47,9) |
| Severo | 162 (9,1) |
| Escala de Impresión Clínica Global de Severidad actual (ICG-S) | |
| 1=Normal | 31 (1,7) |
| 2=En el límite de tener una enfermedad mental | 105 (5,9) |
| 3=Levemente enfermo | 393 (22,0) |
| 4=Moderadamente enfermo | 744 (41,6) |
| 5=Enfermedad importante | 356 (19,9) |
| 6=Enfermedad grave | 128 (7,2) |
| 7=Extremadamente enfermo | 17 (0,9) |
| No evaluado | 13 (0,7) |
| Brief Psychiatric Rating Scale (BPRS, «Escala Breve de Valoración Psiquiátrica») | |
| Ausencia de trastorno | 484 (27,1) |
| Trastorno psiquiátrico menor | 843 (47,2) |
| Trastorno psiquiátrico mayor | 460 (25,7) |
| Remisión sintomática | 509 (28,5) |
| Remisión psicosocial | 466 (26,1) |
La tabla 1 también muestra las características clínicas más destacadas de los pacientes. La impresión clínica de deterioro cognitivo fue moderada en el 47,9% de los pacientes y leve en el 35,2%. Respecto a la ICG-S, las categorías más frecuentes fueron «moderadamente enfermo» (41,6%), «levemente enfermo» (22,0%) y «enfermedad importante» (19,9%) (tabla 1). En relación con la BPRS, el 25,7% de los pacientes tenía un trastorno psiquiátrico mayor y el 47,2% un trastorno psiquiátrico menor. En el 28,5% de los pacientes se registró una remisión sintomática y en el 26,1%, una remisión psicosocial. El nivel medio (DE) de conciencia de enfermedad (SUMD) fue de 2,3 (1,2) para la conciencia de trastorno mental, de 2,1 (1,2) para la conciencia de necesidad de tratamiento, y de 2,3 (1,3) para la conciencia de las consecuencias sociales del trastorno. La puntuación media (DE) en la PAS fue de 25,5 (9,4).
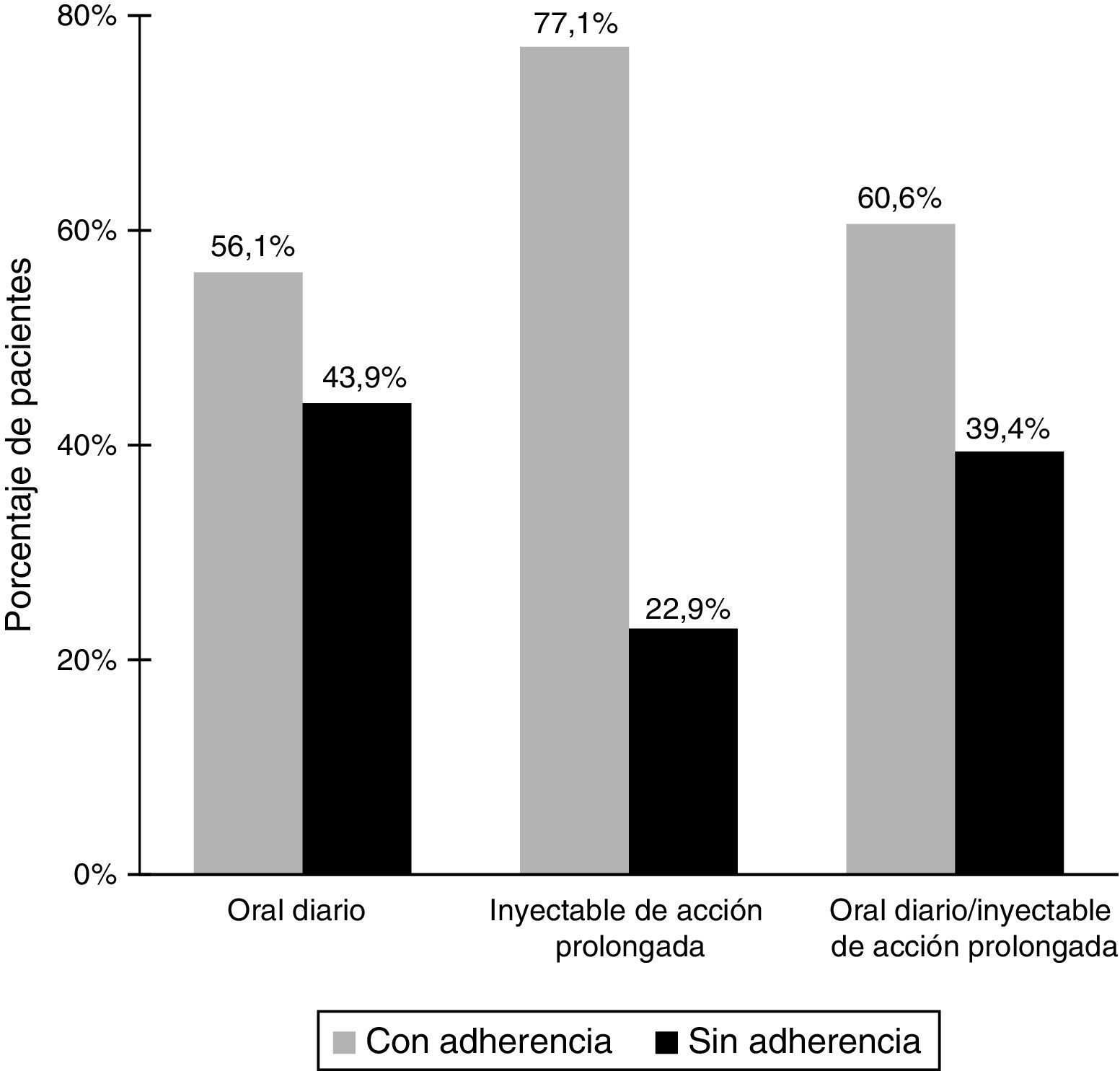
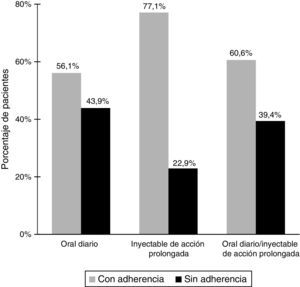
Datos relacionados con el tratamientoComo se muestra en la tabla 2, todos los pacientes fueron tratados con fármacos antipsicóticos durante los 12 meses anteriores. La mayoría de los pacientes (84,9%) recibían tratamiento con antipsicóticos atípicos. En relación con la vía de administración, la vía oral fue la más frecuente (59,1%). También recibían otros medicamentos psicotrópicos el 74,4% de los pacientes, siendo en el 74,7% de los casos benzodiacepinas/hipnóticos. En total, el 60,5% de los pacientes se clasificó como adherentes al tratamiento antipsicótico y el 41% como adherentes al tratamiento no farmacológico. Como se muestra en la figura 1, había una relación estadísticamente significativa (p<0,001) entre la adherencia al tratamiento y la vía de administración de los agentes antipsicóticos. La tasa de adherencia fue del 77,1% (219/284) para los medicamentos inyectables, del 56,1% (592/1.056) para los tratamientos orales y del 60,6% (271/447) para la combinación de tratamientos por vías oral e inyectable.
Datos relacionados con el tratamiento previo y el actual
| Variable | Número (%) |
|---|---|
| Tratamiento en los 12 meses anteriores | |
| Medicación antipsicótica, n=1.787 | |
| Tipo de antipsicótico | |
| Convencional (típico) | 69 (3,9) |
| Atípico | 1.517 (84,9) |
| Antipsicótico convencional y atípico | 201 (11,2) |
| Vía de administración | |
| Oral | 1.056 (59,1) |
| Inyectable | 284 (15,9) |
| Oral e inyectable | 447 (25,0) |
| Medicación psicotrópica no antipsicótica | 1.330 (74,4) |
| Benzodiacepinas/hipnóticos | 994 (74,7) |
| Antidepresivos | 501 (37,7) |
| Anticolinérgicos | 348 (26,2) |
| Estabilizadores del estado de ánimo | 302 (22,7) |
| Otra | 49 (3,7) |
| Tratamiento no farmacológico | 1.262 (70,6) |
| Psicoeducación | 596 (47,2) |
| Rehabilitación psicosocial | 385 (30,5) |
| Formación en habilidades sociales | 350 (27,7) |
| Intervención sociocomunitaria | 345 (27,3) |
| Terapia cognitivo-conductual | 297 (23,5) |
| Terapia familiar | 211 (16-7) |
| Terapia motivacional | 159 (12,6) |
| Rehabilitación cognitiva | 113 (9,0) |
| Otra estrategia terapéutica no farmacológica | 43 (3,4) |
| Terapia vocacional | 33 (2,6) |
| Adherencia al tratamiento antipsicótico, n=1.787 | |
| Sí (≥80-100%) | 1.082 (60,5) |
| No (<80%) | 705 (39,5) |
| Adherencia al tratamiento no farmacológico, n=1.262 | |
| Sí (≥80-100%) | 517 (41,0) |
| No (<80%) | 745 (59,0) |
| Tratamiento actual (visita de estudio) | |
| Modificación en la estrategia terapéutica | 508 (28,4) |
| Motivo para el cambio | |
| Falta de eficacia | 201 (39,6) |
| Problemas relacionados con la tolerabilidad | 83 (16,3) |
| Problemas de posología | 29 (5,7) |
| Baja adherencia | 158 (31,1) |
| Otro | 37 (7,3) |
| Vía de administración y antipsicótico principal | |
| Oral | 211 (41,5) |
| Convencional (típico) | 10 (4,7) |
| Atípico | 201 (95,3) |
| Inyectable | 297 (58,5) |
| Convencional (típico) | 9 (3,0) |
| Atípico | 288 (97,0) |
Respecto a la satisfacción con el tratamiento, el 36,3% de los pacientes estaba muy satisfecho, el 23,1% algo satisfecho, el 20,4% ni satisfecho ni insatisfecho, el 11,9% algo insatisfecho y el 4,8% muy insatisfecho.
Durante la visita de estudio, la estrategia terapéutica (farmacológica y no farmacológica) se cambió en 508 (28,4%) pacientes. En el 39,6% de los casos, el tratamiento se cambió debido a la falta de eficacia (tabla 2). La baja adherencia fue la razón para el cambio en el 31,1% de los pacientes (8,8% de la población total). De los 508 pacientes en los que se modificó la estrategia terapéutica, en el 95,3% se prescribieron antipsicóticos atípicos y en el 97,0% formulaciones de larga duración. También, en el 93,1% (473/508) de los pacientes se produjeron cambios en el manejo no farmacológico, entre los que se incluyeron las indicaciones de psicoeducación en el 48,4%, intervención sociocomunitaria en el 28,5%, rehabilitación psicosocial en el 27,9%, formación en habilidades sociales en el 25,8%, terapia cognitivo-conductual en el 24,9%, terapia familiar en el 16,9%, terapia motivacional en el 12,3% y rehabilitación cognitiva en el 11,8%.
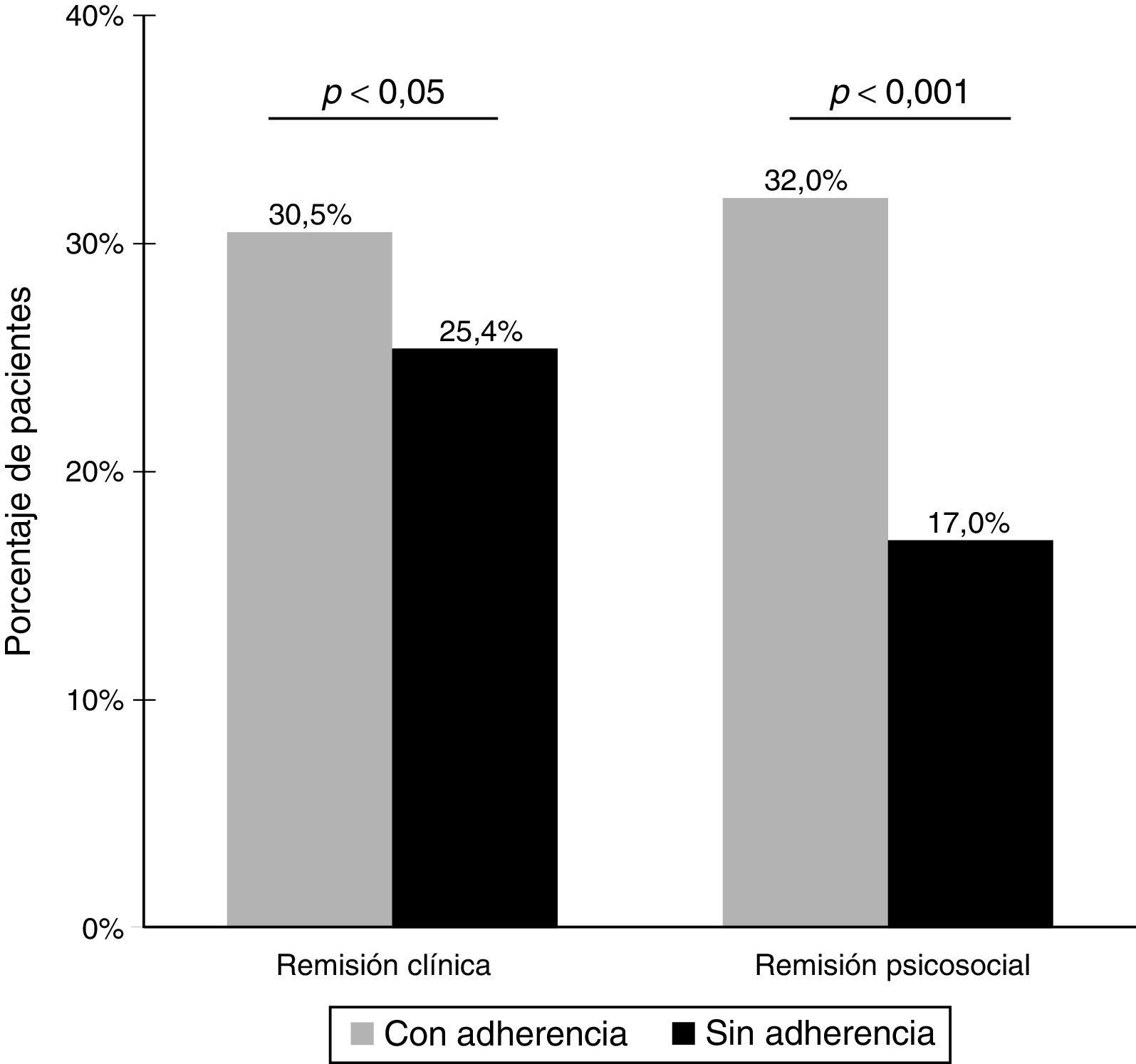
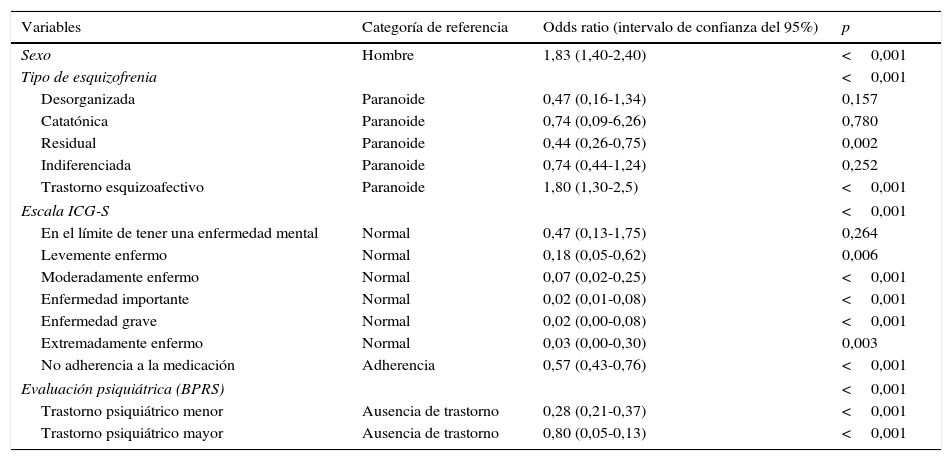
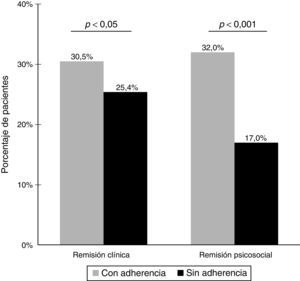
Remisión sintomáticaEn total, el 28,5% de los pacientes (509/1.787) presentó una remisión sintomática. Como se muestra en la figura 2, el porcentaje de pacientes con remisión sintomática fue significativamente más elevado en los pacientes que presentaban adherencia al tratamiento antipsicótico (30,5%) que en los pacientes sin adherencia al tratamiento (25,4%) (p<0,05). Las diferencias en los porcentajes de pacientes con remisión sintomática entre los grupos con y sin adherencia fueron estadísticamente significativas en 6 de los 8 ítems de los criterios del Grupo de trabajo de remisión en esquizofrenia. Además, los pacientes con remisión sintomática en comparación con los que no presentaron remisión sintomática tuvieron unas puntuaciones más favorables en la PAS (20,7 [7,8] frente a 27,4 [9,4], p<0,001) en los niveles de conciencia de trastorno mental (1,7 [1,0] frente a 2,5 [1,3], p<0,001), en los de conciencia de necesidad de tratamiento (1,6 [0,9] frente a 2,3 [1,2], p<0,001), y en los de conciencia de las consecuencias sociales del trastorno (1,8 [1,1] frente a 2,5 [1,3], p<0,001). En el análisis bivariante, los factores que se asociaron de forma significativa con la remisión sintomática fueron la edad, el sexo, el diagnóstico psiquiátrico principal, la categoría en la ICG-S, la adherencia y la evaluación psiquiátrica. En el análisis multivariante, la probabilidad de remisión sintomática fue significativamente más elevada en mujeres, en los pacientes con diagnóstico de esquizofrenia paranoide, en presencia de adherencia al tratamiento, y en las categorías «normal» de la ICG-S y «ausencia de trastorno» en la BPRS (tabla 3).
Factores independientes asociados con la remisión sintomática en el análisis multivariante
| Variables | Categoría de referencia | Odds ratio (intervalo de confianza del 95%) | p |
|---|---|---|---|
| Sexo | Hombre | 1,83 (1,40-2,40) | <0,001 |
| Tipo de esquizofrenia | <0,001 | ||
| Desorganizada | Paranoide | 0,47 (0,16-1,34) | 0,157 |
| Catatónica | Paranoide | 0,74 (0,09-6,26) | 0,780 |
| Residual | Paranoide | 0,44 (0,26-0,75) | 0,002 |
| Indiferenciada | Paranoide | 0,74 (0,44-1,24) | 0,252 |
| Trastorno esquizoafectivo | Paranoide | 1,80 (1,30-2,5) | <0,001 |
| Escala ICG-S | <0,001 | ||
| En el límite de tener una enfermedad mental | Normal | 0,47 (0,13-1,75) | 0,264 |
| Levemente enfermo | Normal | 0,18 (0,05-0,62) | 0,006 |
| Moderadamente enfermo | Normal | 0,07 (0,02-0,25) | <0,001 |
| Enfermedad importante | Normal | 0,02 (0,01-0,08) | <0,001 |
| Enfermedad grave | Normal | 0,02 (0,00-0,08) | <0,001 |
| Extremadamente enfermo | Normal | 0,03 (0,00-0,30) | 0,003 |
| No adherencia a la medicación | Adherencia | 0,57 (0,43-0,76) | <0,001 |
| Evaluación psiquiátrica (BPRS) | <0,001 | ||
| Trastorno psiquiátrico menor | Ausencia de trastorno | 0,28 (0,21-0,37) | <0,001 |
| Trastorno psiquiátrico mayor | Ausencia de trastorno | 0,80 (0,05-0,13) | <0,001 |
| R2 de Cox y Snell | R2 de Nagelkerke |
|---|---|
| 0,302 | 0,433 |
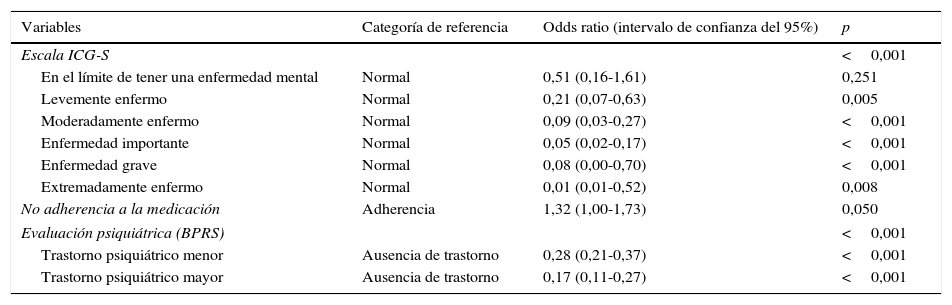
En total, el 26,1% (466/1.787) de los pacientes alcanzaron remisión psicosocial. Hubo una relación estadísticamente significativa entre la adherencia al tratamiento y la remisión psicosocial. El porcentaje de pacientes con remisión psicosocial fue significativamente más elevado en el grupo con adherencia al tratamiento en comparación con el grupo sin adherencia (32 frente al 17%, p<0,001) (fig. 2). Las diferencias en los porcentajes de pacientes con remisión psicosocial según la presencia o la ausencia de adherencia al tratamiento antipsicótico también fueron significativas para todos los ítems individuales de la escala Psychosocial Remission in Schizophrenia Scale. También se observaron puntuaciones medias más bajas en la PAS en los pacientes con remisión psicosocial (20,7 [8,5]) en comparación con los que no presentaban remisión psicosocial (27,2 [9,2]) (p<0,001). Además, los pacientes con remisión psicosocial presentaron unos niveles de conciencia de enfermedad más elevados en cuanto a conciencia del trastorno mental (puntuaciones más bajas en la SUMD) (1,7 [1,1] frente a 2,5 [1,2], p<0,001), conciencia de la necesidad de tratamiento (1,5 [0,9] frente a 2,3 [1,2], p<0,001) y conciencia de las consecuencias sociales del trastorno (1,7 [1,1] frente a 2,5 [1,3], p<0,001). En el análisis bivariable, el diagnóstico psiquiátrico principal (p<0,001), la categoría ICG-S (p<0,001), la adherencia (p<0, 001) y la evaluación psiquiátrica (p<0,001) se asociaron de forma significativa con la remisión psicosocial. En el análisis multivariable (tabla 4), los factores independientes asociados con la remisión psicosocial fueron la adherencia al tratamiento antipsicótico y las categorías «normal» de la ICG-S y «ausencia de trastorno» de la BPRS.
Factores independientes asociados con la remisión psicosocial en el análisis multivariante
| Variables | Categoría de referencia | Odds ratio (intervalo de confianza del 95%) | p |
|---|---|---|---|
| Escala ICG-S | <0,001 | ||
| En el límite de tener una enfermedad mental | Normal | 0,51 (0,16-1,61) | 0,251 |
| Levemente enfermo | Normal | 0,21 (0,07-0,63) | 0,005 |
| Moderadamente enfermo | Normal | 0,09 (0,03-0,27) | <0,001 |
| Enfermedad importante | Normal | 0,05 (0,02-0,17) | <0,001 |
| Enfermedad grave | Normal | 0,08 (0,00-0,70) | <0,001 |
| Extremadamente enfermo | Normal | 0,01 (0,01-0,52) | 0,008 |
| No adherencia a la medicación | Adherencia | 1,32 (1,00-1,73) | 0,050 |
| Evaluación psiquiátrica (BPRS) | <0,001 | ||
| Trastorno psiquiátrico menor | Ausencia de trastorno | 0,28 (0,21-0,37) | <0,001 |
| Trastorno psiquiátrico mayor | Ausencia de trastorno | 0,17 (0,11-0,27) | <0,001 |
| R2 de Cox y Snell | R2 de Nagelkerke |
|---|---|
| 0,237 | 0,348 |
Solo el 3,5% de los pacientes presentó un nivel adecuado de integración comunitaria. Los pacientes integrados en la comunidad, en comparación con los pacientes sin integración comunitaria, presentaron unas puntuaciones más bajas en la SUMD en cuanto a conciencia del trastorno mental (1,5 [0,8] frente a 2,3 [1,2], p<0,001), conciencia de la necesidad de tratamiento (1,4 [0,7] frente a 2,1 [1,2], p<0,001) y conciencia de las consecuencias sociales del trastorno (1,6 [0,8] frente a 2,3 [1,3], p<0,001), lo que quiere decir que estos pacientes tenían más conciencia de enfermedad. También, los pacientes integrados en la comunidad presentaron valores medios significativamente más bajos en la puntuación de la PAS (19,4 [6,3]) que los pacientes sin integración comunitaria (25,7 [9,4] (p<0,001).
En el análisis bivariante, la presencia de integración comunitaria, en comparación con la ausencia de integración comunitaria, se asoció con una menor edad (media 35,5 [8,7] frente a 43,7 [10,5] años, p<0,001), diagnóstico principal (p<0,05), adherencia al tratamiento antipsicótico (73,0 frente al 60,1%, p<0,05) y evaluación psiquiátrica (BPRS) (p<0,001). Los resultados del análisis multivariante mostraron que la probabilidad de integración comunitaria era más baja cuando aumentaba la edad (odds ratio 0,92, intervalo de confianza del 95% 0,89-0,94), y en presencia de trastorno psiquiátrico menor en comparación con la ausencia de trastorno (odds ratio 0,10, intervalo de confianza del 95% 0,05-0,20).
DiscusiónActualmente, el objetivo terapéutico en el manejo de los pacientes con esquizofrenia es alcanzar la recuperación completa, lo que engloba no solo la remisión sintomática, sino también alcanzar el nivel de funcionamiento más elevado posible, lo que necesariamente implica la integración de los sujetos en la comunidad. En general, se considera que la adherencia al tratamiento en esquizofrenia es algo fundamental para optimizar la recuperación36. No obstante, la no adherencia sigue siendo un problema clínico significativo que alcanza tasas de aproximadamente el 50%34. Numerosos estudios han aportado evidencia acerca del impacto negativo de la falta de adherencia al tratamiento sobre la gravedad de la enfermedad, la probabilidad de recaídas y la necesidad de ingreso hospitalario psiquiátrico16,37–39. La escasa conciencia de enfermedad y la mala tolerabilidad a algunos tratamientos antipsicóticos son factores conocidos que se asocian con la mala adherencia40.
En un estudio reciente de 78 pacientes con esquizofrenia, Acosta et al.41 encontraron mejores resultados psicopatológicos en aquellos con adherencia total a su pauta de medicación en comparación con los que no tenían una adherencia total. Los autores utilizaron criterios estrictos que definían la adherencia completa como una adherencia del 100% (la adherencia no se consideraba completa si era del 80-99%), evaluando las tasas de adherencia a través de la monitorización electrónica (MEMS®) o el registro de la inyección si el tratamiento era un antipsicótico inyectable.
Nuestro estudio, realizado en una muestra elevada de pacientes con esquizofrenia y en condiciones de práctica diaria, confirma la importancia decisiva que tiene la adherencia al tratamiento antipsicótico, no solo para predecir la remisión sintomática, sino también para predecir la remisión psicosocial y la integración en la comunidad del paciente con esquizofrenia.
En nuestro estudio, el 39,5% de los pacientes fueron clasificados como sin adherencia, siendo el porcentaje mayor (59%) si se considera la adherencia a modalidades de tratamiento no farmacológico. Debemos destacar que la tasa de no adherencia al tratamiento antipsicótico que encontramos en nuestro estudio (60,5% de los pacientes con una adherencia de entre el 80 y el 100%) debe considerarse con precaución, ya que la adherencia fue determinada de forma subjetiva por el clínico basándose en la entrevista con el paciente en la visita de estudio, lo que podría haber llevado a sobreestimarla.
En relación con el objetivo principal del estudio, la remisión sintomática se registró en el 28,5% de los pacientes y se asoció significativamente con la adherencia, lo que parece influir especialmente sobre los síntomas positivos, dado que no se observó una relación significativa de la adherencia con el aplanamiento afectivo y el aislamiento social (datos no mostrados). Del mismo modo, la adherencia al tratamiento influyó de forma significativa en la probabilidad de remisión psicosocial y de integración del paciente en la comunidad. Pensamos que la remisión psicosocial (alcanzada en el 26,1% de los pacientes de este estudio) debería tenerse en cuenta en la práctica clínica diaria para evaluar el nivel de recuperación de los pacientes. De igual manera, pensamos que debería alcanzarse un consenso acerca de los criterios de remisión psicosocial para aplicarlo a la práctica clínica habitual.
Al mismo tiempo, el porcentaje de integración comunitaria encontrado fue muy bajo (3,5%). Aunque este bajo porcentaje puede explicarse en parte por la definición de esta variable compuesta, en la que fue necesaria la presencia tanto de remisión sintomática como de remisión psicosocial, también podría estar relacionada con la escasa intervención vocacional que se ofrece a los pacientes. Este hallazgo plantea la cuestión importante de por qué la intervención vocacional no está todo lo presente en el tratamiento de los pacientes con esquizofrenia que debería estar.
A este respecto, el control temprano y mantenido de los síntomas se constituye como un factor importante para mejorar el nivel de integración en la comunidad, lo que cada vez se reconoce más como un importante elemento de la recuperación42.
Por otro lado, la tasa de adherencia fue más alta para los pacientes que recibían tratamientos de larga duración (77%) (teniendo en cuenta que en el caso de los tratamientos de larga duración la valoración de la adherencia es más fiable) que para los tratados con una combinación de fármacos antipsicóticos orales e inyectables (61%) y para los tratados con antipsicóticos orales (56%) (en los que la valoración de la adherencia tiene más espacio para el error).
Asimismo, en el 28,4% de los pacientes cuyo tratamiento antipsicótico se cambió durante la visita de estudio (en la mayoría de los casos para prescribir una formulación de larga duración), la falta de eficacia fue la primera razón para el cambio (el 39,6% de los casos), seguida por una baja tasa de adherencia (31,1%).
Durante los 12 meses anteriores a la visita de estudio, el 59,1% de los pacientes fue tratado con antipsicóticos orales, y un porcentaje relativamente alto fue tratado o con una combinación de fármacos antipsicóticos orales e inyectables (25%) o solo con un tratamiento de larga duración (15,9%). Este porcentaje relativamente elevado de pacientes tratados con antipsicóticos inyectables deberá tenerse en cuenta en la interpretación de los resultados del estudio, ya que podría dificultar la extrapolación de estos resultados a una población diferente con un menor porcentaje de pacientes tratados con antipsicóticos de larga duración.
Se ha descrito anteriormente que el empleo temprano de los antipsicóticos de segunda generación y de larga duración reduce significativamente el riesgo de recaída43,44, ya que tendrían el potencial de actuar sobre problemas como el abandono por cualquier causa y el mal cumplimiento45. Debido al hecho de que una de las ventajas de los tratamientos de larga duración es la posibilidad de evaluar objetivamente la adherencia a este, las últimas generaciones de estas formulaciones de acción prolongada pueden ser buenos aliados para asegurar el cumplimiento y, por lo tanto, para lograr los objetivos de remisión sintomática y psicosocial.
Entre las limitaciones de este estudio se encuentran la evaluación subjetiva de la adherencia al tratamiento y el hecho de que no se investigaron las razones para la no adherencia al mismo. Debido al diseño observacional y al hecho de que este estudio se realizó durante la práctica clínica diaria, la adherencia se definió basándose en informes de pacientes y/o cuidadores y en la evaluación del clínico, más que en la utilización de otros abordajes como el recuento de pastillas, la dispensación en farmacia, las citas perdidas o sistemas automáticos como el MEMS®. Esta adherencia de la que informa el paciente y el cuidador puede verse influida por diferentes factores (como los potenciales déficits cognitivos o el sesgo de recuerdo) y, por lo tanto, constituye una de las limitaciones del estudio. En el caso de tratamientos de larga duración, la retirada de este por mala adherencia, por acontecimientos adversos u otras razones, y los ciclos de administración irregulares pueden explicar las tasas observadas de no adherencia del 23%. Además, tanto la impresión clínica de deterioro cognitivo como la emoción expresada también han sido evaluadas de manera subjetiva. Por último, los datos se recogieron de pacientes estables que no habían ingresado recientemente en el hospital, lo que puede implicar cierto sesgo de selección y la posibilidad de incluir a pacientes con mejor adherencia (este sesgo potencial tendría un impacto mayor en el grupo de tratamiento que recibe antipsicóticos orales). También debemos señalar que este estudio se centra principalmente en las evaluaciones del clínico en lugar de en la percepción del paciente de su propio proceso de recuperación. En este sentido, sería interesante para futuros estudios utilizar herramientas para la autoevaluación del paciente, como son el Stages of Recovery Instrument46,47 o el Recovery Style Questionnaire48.
Por otro lado, este estudio tiene varios puntos fuertes que destacar, como son el elevado número de pacientes, el hecho de que se trate de un análisis realizado en condiciones de vida real, y su relevancia para la práctica clínica habitual.
ConclusionesLa adherencia al tratamiento antipsicótico fue un predictor significativo de la remisión sintomática y psicosocial en los pacientes ambulatorios con esquizofrenia, lo que a su vez influyó en el nivel de integración comunitaria.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos investigadores participantes han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder de cada uno de los investigadores que han participado en el estudio.
AutoríaTodos los autores contribuyeron en la concepción y el desarrollo del manuscrito. Todos los autores revisaron y aprobaron cada versión del manuscrito.
Conflicto de interesesEl Dr. F. Cañas ha recibido honorarios por conferencias, asesoría o ensayos clínicos de Almirall, Janssen-Cilag, Lundbeck, Otsuka, Pfizer y Servier.
El Dr. M. Bernardo ha sido asesor de, ha recibido becas/financiación para investigación y honorarios de, y ha estado en los consejos de asesores/conferenciantes de AB-Biotics, Adamed, Almirall, AMGEN, Eli Lilly, Ferrer, Forum Pharmaceuticals, Gedeon, Hersill, Janssen-Cilag, Lundbeck, Otsuka, Pfizer, Roche y Servier.
Berta Herrera y Marta García Dorado son empleadas de Janssen-Cilag S. A. España.
Este estudio fue patrocinado por Janssen-Cilag. Janssen-Cilag participó en el diseño del estudio, en el análisis de los datos y en la redacción del manuscrito. Todos los investigadores recibieron una compensación económica por su participación en este estudio.
Janssen Cilag S. A. agradece a Content Ed Net su ayuda para la redacción de este artículo, que financió Janssen Cilag S. A.