El cambio de antipsicóticos es un hecho frecuente en la práctica clínica y está sujeto a potenciales complicaciones clínicamente relevantes. Un grupo de expertos seleccionados por la Sociedad Española de Psiquiatría y la Sociedad Española de Psiquiatría Biológica ha revisado y discutido las pruebas provenientes de los ensayos clínicos y otros artículos relevantes para llegar a unas recomendaciones de consenso sobre el cambio de antipsicóticos. En este artículo se revisa toda la información que ha dado lugar a esas recomendaciones y que incluye: indicaciones y contraindicaciones del cambio de antipsicóticos, aspectos farmacológicos, estrategias de cambio, el cambio por motivos de eficacia, el cambio por motivos de tolerabilidad (incluyendo los síntomas extrapiramidales y la discinesia tardía, el aumento de peso, los trastornos metabólicos, la hiperprolactinemia, la disfunción sexual, la sedación persistente y la prolongación del QT), el cambio por problemas de cumplimiento y el cambio de antipsicóticos en el trastorno bipolar.
Switching antipsychotics is common in the clinical practice setting and is associated with potential clinically relevant complications. An expert group selected by Spanish Society of Psychiatry and the Spanish Society of Biological Psychiatry has reviewed the evidence provided by randomized clinical trials and other relevant information to reach consensus recommendations for switching antipsychotics. In this article, we will review all the information that has led to those recommendations and which includes: indications and contraindications for switching antipsychotics, pharmacological issues, switching strategies, switching antipsychotics due to efficacy problems, switching antispychotics due to tolerability issues (including extrapyramidal symptoms and tardive dyskinesia, weight gain, metabolic disorders, hyperprolactinemia, sexual dysfunction, persistent sedation, and QT prolongation), switching antypsychotics due to lack of treatment compliance, and switching antipsychotics in patients with bipolar disorders.
La necesidad de cambiar de antipsicótico durante el tratamiento de un paciente con un trastorno psiquiátrico, por limitaciones de eficacia o tolerabilidad, o bien debido a la variabilidad interindividual en la respuesta a estos fármacos, es un hecho muy frecuente en la práctica clínica diaria. Este proceso de cambio está sujeto a dificultades y potenciales complicaciones clínicamente relevantes que, con un buen manejo clínico, podrían ser evitadas o, al menos, minimizadas.
Sin embargo, a pesar de su trascendencia, disponemos de muy pocas pruebas derivadas de ensayos clínicos que guíen nuestra conducta en el proceso de cambio de antipsicóticos. Muchos aspectos del cambio (por ejemplo, el cambio por problemas de eficacia con el antipsicótico previo o por aparición de trastornos metabólicos) han sido muy poco evaluados en ensayos clínicos. Además, los ensayos clínicos que de forma primaria o secundaria han evaluado aspectos relacionados con el cambio de antipsicóticos presentan bastantes limitaciones: por lo general, son ensayos clínicos con un tamaño muestral pequeño; en su inmensa mayoría los estudios han sido realizados en pacientes adultos con esquizofrenia, cuando es frecuente la utilización de estos fármacos en otras indicaciones y poblaciones, situación que puede condicionar también el resultado del cambio; con frecuencia la selección de los comparadores en los ensayos clínicos existentes ha sido muy poco informativa, limitándose a comparar el cambio de antipsicótico frente al mantenimiento del tratamiento previo, lo cual favorece a los fármacos estudiados.
Se han publicado varias y buenas revisiones narrativas respecto al cambio de antipsicóticos1–9 e incluso dos revisiones sistemáticas, una de ellas sobre la técnica del cambio10 y otra sobre el cambio de antipsicóticos y su impacto en el peso o parámetros metabólicos11. No obstante, a juicio de los autores de este manuscrito, ninguna cubría suficientemente los múltiples aspectos que deberían ser tenidos en cuenta en la atención al paciente que requiere un cambio de antipsicótico, y que abarcan tanto aspectos farmacocinéticos y farmacodinámicos de los fármacos involucrados, como las características clínicas del paciente sometido a esta intervención terapéutica.
Por todo ello, la Sociedad Española de Psiquiatría (SEP) y la Sociedad Española de Psiquiatría Biológica (SEPB) han considerado relevante para la práctica clínica elaborar un documento que, partiendo de la evidencia proporcionada por los ensayos clínicos y aunando los conocimientos farmacológicos y la experiencia clínica, revisará todos esos aspectos y proporcionará unas recomendaciones prácticas y lo más concretas posible de cuándo y cómo realizar el cambio de antipsicóticos. En este trabajo exponemos cómo ha sido el proceso de elaboración de estas recomendaciones, un resumen de la información que ha servido de base para las mismas y un «decálogo» final de recomendaciones prácticas que tratan de sintetizar todo lo anterior.
MetodologíaUn pequeño grupo de expertos en psiquiatría, psicofarmacología y farmacoepidemiología estableció la metodología del trabajo para preparar estas recomendaciones de consenso. En primer lugar se realizó una búsqueda bibliográfica en Medline hasta enero de 2010, que posteriormente ha sido actualizada hasta noviembre de 2010, y una revisión de las referencias sobre ensayos clínicos o subanálisis de ensayos clínicos de cambio de antipsicóticos. Los detalles de está búsqueda y de los artículos incluidos en la revisión serán objeto de otra publicación.
La información proveniente de la búsqueda fue revisada y discutida en una segunda reunión por este grupo de expertos que preparó un primer índice de los contenidos que debería tener esta revisión, y un primer borrador de recomendaciones sobre el cambio de antipsicóticos. Este borrador fue refinado por ese grupo de expertos en dos teleconferencias posteriores. Una vez alcanzado un consenso entre el grupo de expertos respecto a las recomendaciones, estas y la información que servía de base para las mismas fueron revisadas y discutidas en una reunión con un grupo más amplio de 34 psiquiatras (Grupo RECAP), también seleccionado por la SEP y la SEPB. Con las sugerencias y modificaciones surgidas durante dicha reunión, se preparó un nuevo borrador de recomendaciones que fue circulado entre todos los miembros de dicho grupo, solicitando comentarios al mismo que se han integrado en nuevas versiones. El borrador de recomendaciones finalmente acordado con este grupo amplio de psiquiatras es el que se presenta en el punto 9 de esta revisión. El resto de apartados de esta revisión tratan de resumir la información que sirvió de apoyo a estas recomendaciones y que fue discutida durante las reuniones anteriormente mencionadas.
Frecuencia y motivos del cambio de antipsicóticosLos resultados de los ensayos clínicos sugieren que aproximadamente un 30% de los pacientes con esquizofrenia cambian de antipsicótico en el plazo de 1 año12,13. Estos datos son apoyados por los provenientes de estudios observacionales14,15. El riesgo de tener que cambiar de antipsicótico parece mayor en pacientes que reciben antipsicóticos convencionales que en pacientes que están en tratamiento con antipsicóticos de segunda generación12,14. La frecuencia de cambio se incrementa con el paso del tiempo. Así, Covell et al., analizando los registros de medicación de una muestra aleatoria de 400 pacientes ambulatorios con esquizofrenia, encontraron que la tasa de cambio de antipsicótico era de un 21% a los 6 meses, 33% al año y 45% a los 2 años14; además, un 40% de los que habían cambiado de antipsicótico al menos una vez, cambiaban de antipsicótico una segunda vez en los 2 primeros años de seguimiento14. Estos resultados ponen de manifiesto no solo la frecuencia de esta situación en la práctica clínica, sino lo limitado que es el éxito de la misma, más aún si tenemos en cuenta que algún estudio sugiere que es bastante frecuente la vuelta al antipsicótico que se estaba recibiendo previamente16.
Los motivos generales que llevan al cambio, incluso si el cambio es a un antipsicótico depot, son tanto la falta de eficacia como los problemas de tolerabilidad y, en menor medida, los problemas de cumplimiento12,17,18. Lógicamente, estos motivos dependen del antipsicótico que se estuviera recibiendo y del que fueran a recibir después del cambio. En un estudio en la práctica clínica se observó que entre los pacientes que cambian a un antipsicótico convencional hay un cierto predominio de los problemas de eficacia, especialmente si proceden de un tratamiento con un antipsicótico atípico, mientras que en el cambio a un atípico predominan como motivo del cambio los problemas de tolerabilidad, sobre todo si proceden de un antipsicótico convencional17.
Respecto a los motivos más específicos dentro de la falta de eficacia o la mala tolerabilidad, la información disponible es mucho más limitada. En un análisis post-hoc de un ensayo clínico pragmático en el que 191 de los 648 pacientes con esquizofrenia requirieron un cambio y fueron aleatorizados a recibir olanzapina, risperidona o un antipsicótico convencional, Nyhuis et al. identificaron como predictores del cambio a otro antipsicótico la ausencia de tratamiento de antipsicótico en el año previo a la aleatorización, la depresión preexistente, el sexo femenino, la ausencia de un trastorno por abuso de sustancias concomitante, el empeoramiento de la acatisia, y el empeoramiento de los síntomas de depresión/ansiedad13. Por otra parte, los efectos adversos considerados más molestos por los pacientes o más relevantes clínicamente de acuerdo al psiquiatra son: los síntomas extrapiramidales, el aumento de peso, los trastornos cognitivos, la sedación, los trastornos relacionados con la hiperprolactinemia, la disfunción sexual, la depresión, la agranulocitosis y los trastornos metabólicos19–21.
En la población infanto-juvenil los efectos adversos ocupan un lugar destacado como motivo de cambio, ya que estos son más acusados que en los adultos22. Especialmente relevantes en este sentido son los derivados de la hiperprolactinemia y el aumento de peso22,23.
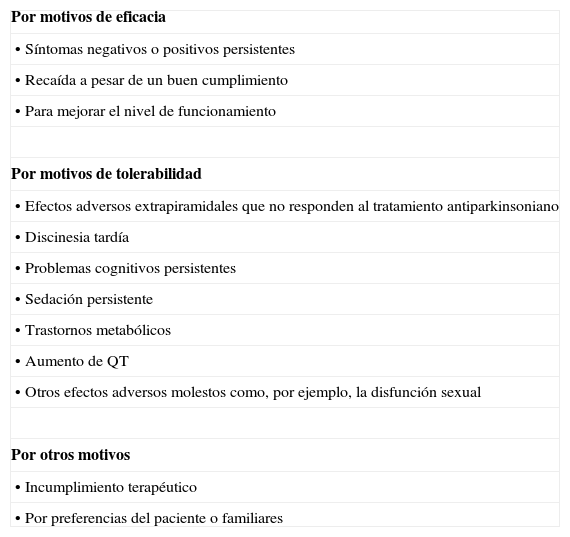
Indicaciones y contraindicaciones del cambioDe acuerdo a lo comentado previamente, existen varias indicaciones potenciales para el cambio de antipsicóticos que, siguiendo a McEvoy et al.24, se resumen en la tabla 1.
Indicaciones potenciales del cambio de antipsicóticos
| Por motivos de eficacia |
| • Síntomas negativos o positivos persistentes |
| • Recaída a pesar de un buen cumplimiento |
| • Para mejorar el nivel de funcionamiento |
| Por motivos de tolerabilidad |
| • Efectos adversos extrapiramidales que no responden al tratamiento antiparkinsoniano |
| • Discinesia tardía |
| • Problemas cognitivos persistentes |
| • Sedación persistente |
| • Trastornos metabólicos |
| • Aumento de QT |
| • Otros efectos adversos molestos como, por ejemplo, la disfunción sexual |
| Por otros motivos |
| • Incumplimiento terapéutico |
| • Por preferencias del paciente o familiares |
Basado en McEvoy et al.24.
Sin embargo, tal y como y como se ha comentado, con bastante frecuencia el cambio de antipsicótico, además de las dificultades que pueda plantear, no tiene el resultado esperado, y una proporción importante de pacientes vuelven a cambiar al antipsicótico previo. En un análisis post-hoc de la fase 1 del estudio Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE), un ensayo clínico pragmático en pacientes con esquizofrenia, se comparó el resultado primario del estudio (esto es, la interrupción del tratamiento por cualquier causa) entre aquellos pacientes que fueron aleatorizados a olanzapina y a risperidona y dicha aleatorización suponía un cambio de antipsicótico a alguno de estos dos fármacos y aquellos en los que la aleatorización suponía un mantenimiento del antipsicótico que estaban recibiendo antes de la misma25. El objetivo era evaluar la efectividad de cambiar de antipsicótico en comparación con mantener el tratamiento, y los resultados mostraron que las tasas de interrupción del tratamiento eran más bajas entre aquellos en los que la aleatorización suponía mantener el tratamiento con olanzapina o risperidona que entre aquellos que cambiaron a uno de estos dos antipsicóticos25. Este análisis está condicionado por los resultados globales del estudio que favorecían a olanzapina26 y se trata de un análisis post-hoc y, por tanto, exploratorio. No obstante, estos resultados y los ya comentados de la elevada frecuencia de un segundo cambio de antipsicótico16 sugieren que se deberían maximizar los beneficios del antipsicótico previo antes de tomar la decisión de cambiar de antipsicótico.
Además de esta precaución, antes de tomar la decisión de cambiar de antipsicótico, existen algunas recomendaciones generales que podrían considerarse como potenciales contraindicaciones del cambio de antipsicóticos y que se muestran en la tabla 21,24.
Contraindicaciones potenciales del cambio de antipsicóticos
| • Pacientes que acaban de recuperarse de un episodio psicótico agudo y están recibiendo la medicación que trató con éxito dicho episodio |
| - Antes de cambiar se recomienda que el paciente haya estado estable 3-6 meses después de haberse recuperado |
| - Este plazo es el utilizado en la mayoría de los ensayos clínicos de cambio de APS |
| • Pacientes que reciben y cumplen con un APS depot con antecedentes de incumplimiento a APS por vía oral, especialmente si este incumplimiento es reciente |
| • Excelente respuesta al tratamiento APS previo |
| • El paciente o la familia rechaza la recomendación |
| • Pacientes ambulatorios para los que una reagudización en un futuro cercano supondría un riesgo inaceptable de conductas autolesivas o peligrosas para los demás |
| • Pacientes ingresados cuyo proceso psicótico requiere una estabilización inmediata ya que representan un peligro para ellos mismos o los demás |
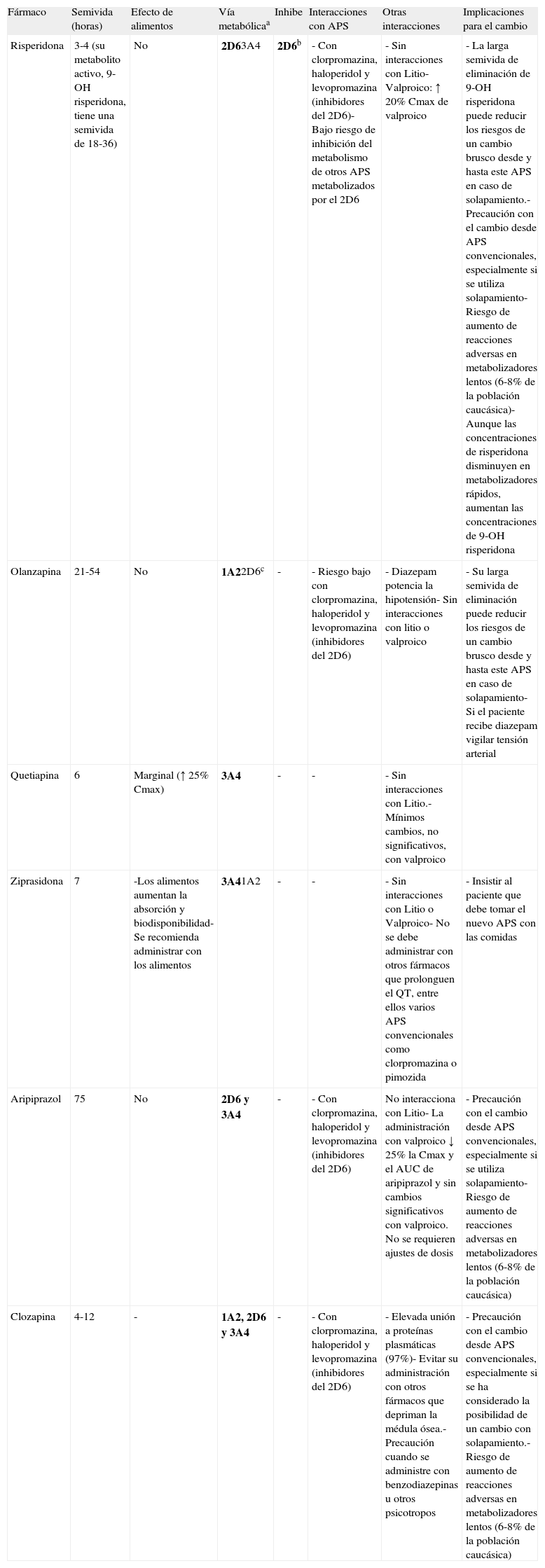
Las características farmacocinéticas y farmacodinámicas de los antipsicóticos involucrados en el cambio son muy importantes a la hora de establecer recomendaciones individuales para el cambio entre los distintos antipsicóticos. Entre las características farmacocinéticas más relevantes a tener en cuenta están la semivida de eliminación y el metabolismo de estos fármacos. Los antipsicóticos con una semivida de eliminación larga (por ejemplo, risperidona por la larga semivida de eliminación de su metabolito activo, olanzapina o aripiprazol) pueden plantear menos problemas con su retirada si se requiere un cambio brusco o inmediato del antipsicótico, sin embargo, pueden mostrar un mayor riesgo de interacciones farmacodinámicas con otros antipsicóticos que presenten características similares respecto a su afinidad por determinados receptores (véase más adelante). Por otra parte, los antipsicóticos se metabolizan fundamentalmente a nivel hepático por el sistema del citocromo P450, por lo que pueden presentar interacciones con otros fármacos que se comporten como inhibidores de su vía metabólica principal o que sean también sustratos de esa vía ya que puede producirse una interacción por inhibición competitiva. Especialmente importante en el caso de los antipsicóticos es la vía del isoenzima 2D6, ya que existen bastantes psicofármacos que se comportan como inhibidores de esa vía metabólica, tales como antipsicóticos (por ejemplo, clorpromazina, haloperidol o levopromazina) o antidepresivos (por ejemplo, paroxetina, duloxetina o fluoxetina), y una gran parte de los antidepresivos y antipsicóticos (entre ellos, clorpromazina, haloperidol, perfenazina, aripiprazol, clozapina, risperidona, sertindol y, en menor medida, olanzapina,) se metabolizan también por esa vía. Otros antipsicóticos se metabolizan principalmente por la vía del 3A4 (por ejemplo, quetiapina o ziprasidona) o utilizan además esta vía (por ejemplo, risperidona, aripiprazol o clozapina) o la del isoenzima 1A2 (por ejemplo, clozapina y olanzapina). El único antipsicótico atípico que no es esperable que presente problemas relevantes de interacciones a nivel del citocromo P450 es paliperidona. Este fármaco ha demostrado in vitro que no inhibe de forma sustancial las isoenzimas CYP1A2, CYP2A6, CYP2C8/9/10, CYP2D6, CYP2E1, CYP3A4, y CYP3A5. Además, paliperidona no es sustrato del CYP1A2, CYP2A6, CYP2C9, y CYP2C19, y respecto al CYP2D6 y CYP3A4 parecen que están solo mínimamente implicados en su metabolismo. En la tabla 3 se presenta un resumen de las principales características farmacocinéticas de los antipsicóticos atípicos de más frecuente utilización y sus implicaciones en el cambio de atipsicóticos. El lector podrá encontrar una información más detallada sobre la farmacocinética de estos fármacos en alguna revisión al respecto27,28 y en las fichas técnicas de los distintos antipsicóticos.
Aspectos farmacocinéticos en el cambio entre antipsicóticos
| Fármaco | Semivida (horas) | Efecto de alimentos | Vía metabólicaa | Inhibe | Interacciones con APS | Otras interacciones | Implicaciones para el cambio |
| Risperidona | 3-4 (su metabolito activo, 9-OH risperidona, tiene una semivida de 18-36) | No | 2D63A4 | 2D6b | - Con clorpromazina, haloperidol y levopromazina (inhibidores del 2D6)- Bajo riesgo de inhibición del metabolismo de otros APS metabolizados por el 2D6 | - Sin interacciones con Litio- Valproico: ↑ 20% Cmax de valproico | - La larga semivida de eliminación de 9-OH risperidona puede reducir los riesgos de un cambio brusco desde y hasta este APS en caso de solapamiento.- Precaución con el cambio desde APS convencionales, especialmente si se utiliza solapamiento- Riesgo de aumento de reacciones adversas en metabolizadores lentos (6-8% de la población caucásica)- Aunque las concentraciones de risperidona disminuyen en metabolizadores rápidos, aumentan las concentraciones de 9-OH risperidona |
| Olanzapina | 21-54 | No | 1A22D6c | - | - Riesgo bajo con clorpromazina, haloperidol y levopromazina (inhibidores del 2D6) | - Diazepam potencia la hipotensión- Sin interacciones con litio o valproico | - Su larga semivida de eliminación puede reducir los riesgos de un cambio brusco desde y hasta este APS en caso de solapamiento- Si el paciente recibe diazepam vigilar tensión arterial |
| Quetiapina | 6 | Marginal (↑ 25% Cmax) | 3A4 | - | - | - Sin interacciones con Litio.- Mínimos cambios, no significativos, con valproico | |
| Ziprasidona | 7 | -Los alimentos aumentan la absorción y biodisponibilidad-Se recomienda administrar con los alimentos | 3A41A2 | - | - | - Sin interacciones con Litio o Valproico- No se debe administrar con otros fármacos que prolonguen el QT, entre ellos varios APS convencionales como clorpromazina o pimozida | - Insistir al paciente que debe tomar el nuevo APS con las comidas |
| Aripiprazol | 75 | No | 2D6 y 3A4 | - | - Con clorpromazina, haloperidol y levopromazina (inhibidores del 2D6) | No interacciona con Litio- La administración con valproico ↓ 25% la Cmax y el AUC de aripiprazol y sin cambios significativos con valproico. No se requieren ajustes de dosis | - Precaución con el cambio desde APS convencionales, especialmente si se utiliza solapamiento- Riesgo de aumento de reacciones adversas en metabolizadores lentos (6-8% de la población caucásica) |
| Clozapina | 4-12 | - | 1A2, 2D6 y 3A4 | - | - Con clorpromazina, haloperidol y levopromazina (inhibidores del 2D6) | - Elevada unión a proteínas plasmáticas (97%)- Evitar su administración con otros fármacos que depriman la médula ósea.- Precaución cuando se administre con benzodiazepinas u otros psicotropos | - Precaución con el cambio desde APS convencionales, especialmente si se ha considerado la posibilidad de un cambio con solapamiento.- Riesgo de aumento de reacciones adversas en metabolizadores lentos (6-8% de la población caucásica) |
aEn negrita vía metabólica principal; bDébil inhibidor; cEstudios in vitro indican que en su oxidación están implicados el 1A2 y 2D6. Sin embargo, estudios in vivo indican que el 2D6 es una vía metabólica menor para olanzapina.
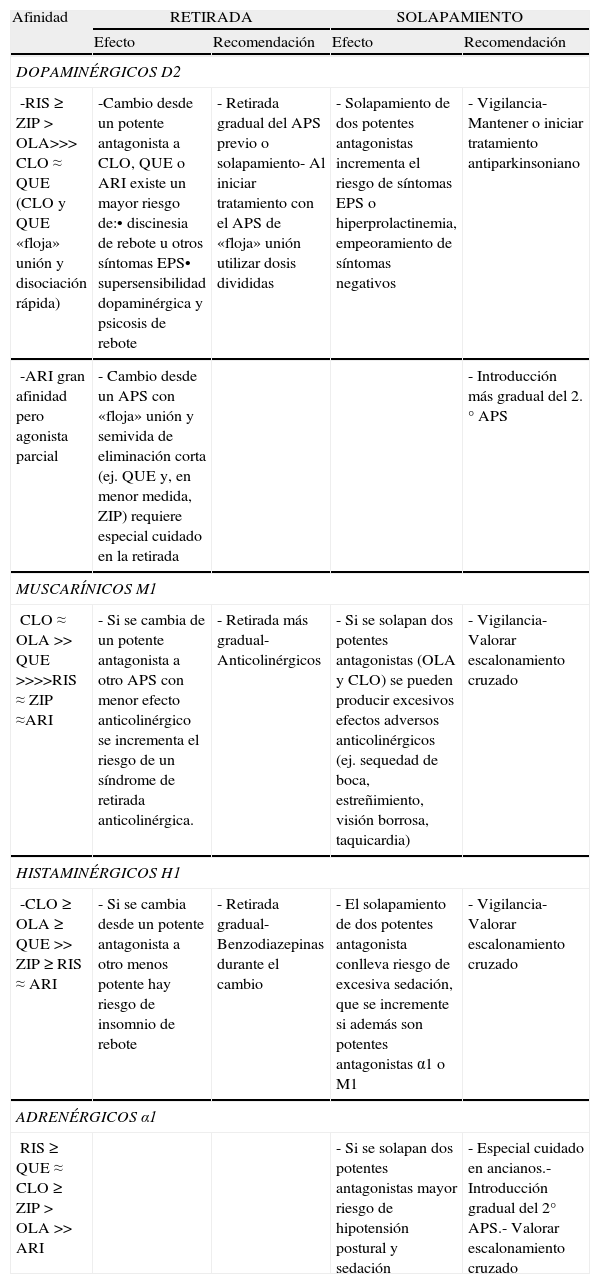
Desde un punto de vista farmacodinámico, la afinidad de los distintos antipsicóticos por los receptores dopaminérgicos D2, los muscarino-colinérgicos, histaminérgicos y adrenérgicos29–31 puede tener implicaciones en el cambio tanto para la retirada del antipsicótico previo como para la introducción del nuevo32, especialmente si la retirada es brusca o la introducción se realiza mediante lo que se ha denominado solapamiento. En la tabla 4 presentamos un resumen de la influencia de estos aspectos farmacodinámicos en el proceso de cambio de tratamiento para los antipsicóticos atípicos de utilización más frecuente.
Aspectos farmacodinámicos en el cambio entre antipsicóticos
| Afinidad | RETIRADA | SOLAPAMIENTO | ||
| Efecto | Recomendación | Efecto | Recomendación | |
| DOPAMINÉRGICOS D2 | ||||
| -RIS ≥ ZIP > OLA>>> CLO ≈ QUE (CLO y QUE «floja» unión y disociación rápida) | -Cambio desde un potente antagonista a CLO, QUE o ARI existe un mayor riesgo de:• discinesia de rebote u otros síntomas EPS• supersensibilidad dopaminérgica y psicosis de rebote | - Retirada gradual del APS previo o solapamiento- Al iniciar tratamiento con el APS de «floja» unión utilizar dosis divididas | - Solapamiento de dos potentes antagonistas incrementa el riesgo de síntomas EPS o hiperprolactinemia, empeoramiento de síntomas negativos | - Vigilancia- Mantener o iniciar tratamiento antiparkinsoniano |
| -ARI gran afinidad pero agonista parcial | - Cambio desde un APS con «floja» unión y semivida de eliminación corta (ej. QUE y, en menor medida, ZIP) requiere especial cuidado en la retirada | - Introducción más gradual del 2.° APS | ||
| MUSCARÍNICOS M1 | ||||
| CLO ≈ OLA >>QUE >>>>RIS ≈ ZIP ≈ARI | - Si se cambia de un potente antagonista a otro APS con menor efecto anticolinérgico se incrementa el riesgo de un síndrome de retirada anticolinérgica. | - Retirada más gradual-Anticolinérgicos | - Si se solapan dos potentes antagonistas (OLA y CLO) se pueden producir excesivos efectos adversos anticolinérgicos (ej. sequedad de boca, estreñimiento, visión borrosa, taquicardia) | - Vigilancia- Valorar escalonamiento cruzado |
| HISTAMINÉRGICOS H1 | ||||
| -CLO ≥ OLA ≥ QUE >>ZIP ≥ RIS ≈ ARI | - Si se cambia desde un potente antagonista a otro menos potente hay riesgo de insomnio de rebote | - Retirada gradual- Benzodiazepinas durante el cambio | - El solapamiento de dos potentes antagonista conlleva riesgo de excesiva sedación, que se incremente si además son potentes antagonistas α1 o M1 | - Vigilancia- Valorar escalonamiento cruzado |
| ADRENÉRGICOS α1 | ||||
| RIS ≥ QUE ≈ CLO ≥ ZIP > OLA >> ARI | - Si se solapan dos potentes antagonistas mayor riesgo de hipotensión postural y sedación | - Especial cuidado en ancianos.- Introducción gradual del 2° APS.- Valorar escalonamiento cruzado | ||
APS: antipsicótico; ARI: aripiprazol; CLO: clozapina; EPS: extrapiramidales; OLA: olanzapina; QUE: quetiapina; RIS: risperidona; ZIP: ziprasidona.
A pesar de las dificultades para utilizar clozapina debido a la monitorización que requiere, este fármaco sigue desempeñando un papel fundamental en el tratamiento de la esquizofrenia dada su superioridad sobre otros antipsicóticos en el tratamiento de la esquizofrenia resistente33–36 y su papel en el tratamiento de pacientes con riesgo de conducta suicida37,38. Dado que la utilización de clozapina está con frecuencia limitada a esas poblaciones, su sustitución por otro antipsicótico debe estar muy bien fundamentada. Además, parece que clozapina puede plantear más problemas para su retirada que otros antipsicóticos, como son un mayor riesgo de aparición de un síndrome de retirada, una reagudización psicótica, síntomas extrapiramidales o, incluso, la interferencia con la respuesta posterior a otro antipsicótico1,39–41.
Las recomendaciones para el cambio desde clozapina incluyen:
- -
Si es posible, clozapina debe retirarse gradualmente disminuyendo la dosis 50mg/semana1. Otros autores recomiendan una reducción aún más gradual (25mg/semana) y la asociación de una benzodiacepina42.
- -
Los anticolinérgicos pueden prevenir o aliviar los síntomas de retirada de clozapina43.
- -
Algunas comunicaciones de casos sugieren que si el cambio desde clozapina se realiza por una agranulocitosis es preferible cambiar a un antipsicótico con un perfil de afinidad sobre los receptores distinto (por ejemplo, evitando el cambio a olanzapina o quetiapina)4. Si el motivo del cambio no es la agranulocitosis, es preferible cambiar a un antipsicótico de perfil de afinidad por los receptores similar.
- -
Los controles hematológicos deben continuar al menos hasta 3-4 semanas después de haber retirado la clozapina.
- -
Un cambio que implique el tratamiento posterior con clorpromazina, haloperidol o levopromazina debe realizarse con cuidado si se utiliza el solapamiento ya que estos fármacos inhiben el isoenzima 2D6, una de las vías metabólicas utilizadas por clozapina.
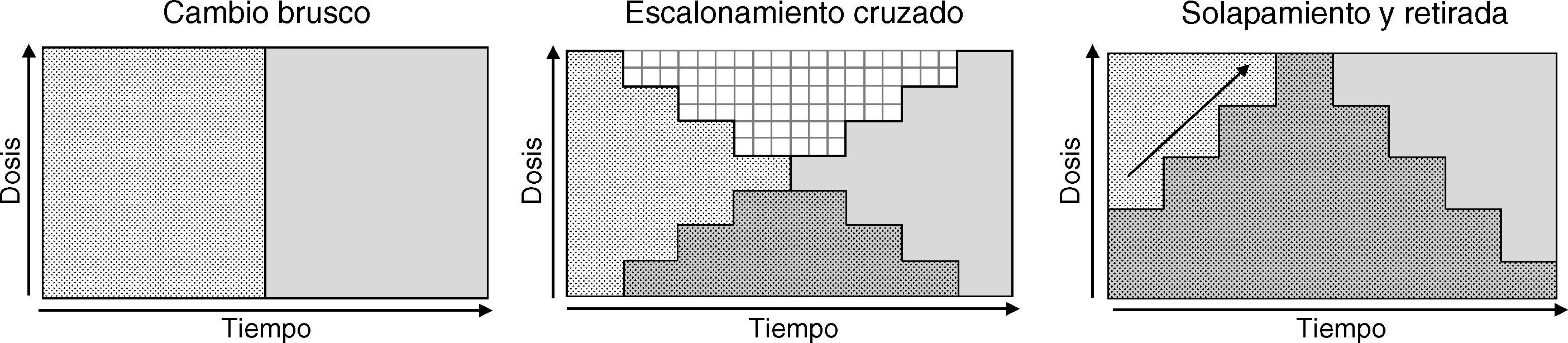
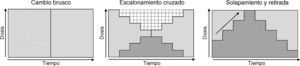
Aunque se han propuesto varias categorizaciones de las estrategias de cambio44–46, nosotros nos referiremos a partir de ahora a 3 grandes tipos (fig. 1) que, a nuestro juicio, sintetizan las estrategias propuestas, son las que se recogen en algunas revisiones2 y las que se han evaluado en algún consenso de expertos24:
- -
Cambio brusco: interrupción inmediata del antipsicótico previo e inicio a las dosis habituales del nuevo antipsicótico.
- -
Escalonamiento cruzado: al mismo tiempo que se procede a la retirada gradual del antipsicótico previo se inicia el incremento gradual de la dosis del nuevo antipsicótico.
- -
Solapamiento y retirada: mantenimiento de las dosis del antipsicótico previo y concomitantemente inicio gradual del nuevo antipsicótico hasta alcanzar dosis eficaces; una vez alcanzadas las dosis eficaces del nuevo antipsicótico, retirada gradual del antipsicótico previo.
No disponemos de datos fiables respecto a cuál es la estrategia más frecuentemente utilizada, pero aunque los expertos se decantan por las estrategias más conservadoras del solapamiento o el escalonamiento cruzado24, algunos datos sugieren que en la práctica clínica sigue siendo bastante frecuente la utilización de un cambio brusco47–49. La elección de uno u otro tipo de estrategia de cambio deberá hacerse adaptándose a cada caso y dependerá, entre otros, de los aspectos farmacológicos anteriormente mencionados, los motivos del cambio (por ejemplo, la aparición de un efecto adverso grave como una agranulocitosis requiere la interrupción rápida del antipsicótico) y el marco terapéutico (por ejemplo, es más factible un cambio brusco de antipsicóticos en pacientes ingresados que en ambulatorios). En la tabla 5 se exponen las ventajas e inconvenientes de cada estrategia de cambio. No obstante, se han realizado ensayos clínicos aleatorizados para valorar distintas estrategias de cambio con algunos antipsicóticos, ensayos que comentamos en mayor detalle en el próximo apartado
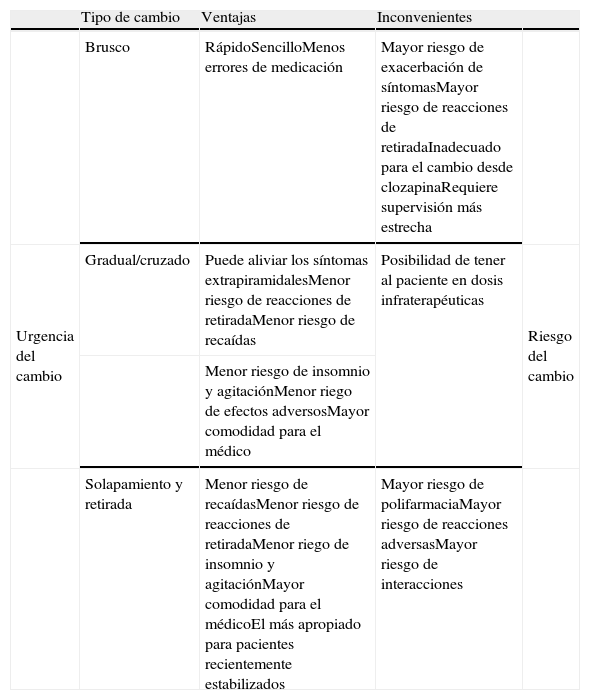
Ventajas e inconvenientes de los distintos tipos de estrategias de cambio
| Tipo de cambio | Ventajas | Inconvenientes | ||
| Brusco | RápidoSencilloMenos errores de medicación | Mayor riesgo de exacerbación de síntomasMayor riesgo de reacciones de retiradaInadecuado para el cambio desde clozapinaRequiere supervisión más estrecha | ||
| Urgencia del cambio | Gradual/cruzado | Puede aliviar los síntomas extrapiramidalesMenor riesgo de reacciones de retiradaMenor riesgo de recaídas | Posibilidad de tener al paciente en dosis infraterapéuticas | |
| Menor riesgo de insomnio y agitaciónMenor riego de efectos adversosMayor comodidad para el médico | ||||
| Solapamiento y retirada | Menor riesgo de recaídasMenor riesgo de reacciones de retiradaMenor riego de insomnio y agitaciónMayor comodidad para el médicoEl más apropiado para pacientes recientemente estabilizados | Mayor riesgo de polifarmaciaMayor riesgo de reacciones adversasMayor riesgo de interacciones |
Basado en las referencias1,2,4,24.
Se han publicado 8 ensayos clínicos valorando estrategias de cambio a distintos antipsicóticos: uno con risperidona50, dos con olanzapina51,52, dos con ziprasidona53,54 y tres con aripiprazol55–57. Todos ellos han sido realizados en pacientes con esquizofrenia y fueron a corto plazo.
Además de estos ensayos, Remington et al. realizaron un metanálisis de 4 de ellos51–53,55 llegando a la conclusión de que las estrategias graduales no demostraban una ventaja sobre el cambio brusco10. A pesar de los resultados de este metanálisis y las conclusiones de alguno de los estudios individuales, en nuestra opinión los resultados de los 8 ensayos publicados hasta la fecha sugieren que:
- -
El cambio de antipsicóticos con sustitución inmediata del antipsicótico previo se asocia por lo general a un mayor número de abandonos por cualquier causa50,55–57.
- -
La indicación de un inicio inmediato o más gradual del nuevo antipsicótico depende del fármaco. Así, parece que olanzapina daría mejores resultados si se introduce de forma inmediata a dosis terapéuticas51 y, por el contrario, aripiprazol requeriría un inicio más gradual55.
- -
En términos generales, parece que la estrategia de solapamiento es la que proporciona mejores resultados globales en forma de menos interrupciones de tratamiento y mayor control de la sintomatología50,51,54,56,57.
Se han publicado también recomendaciones específicas para el cambio a algunos antipsicóticos que el lector interesado puede consultar. Entre ellas están recomendaciones para el cambio a risperidona, tanto para la formulación estándar58,59 como para su formulación de larga duración60,61, olanzapina62,63, quetiapina64,65, ziprasidona66–68, aripiprazol69–71, sertindol72, amisulpride47,73 y a clozapina62. A pesar de su indudable interés, en opinión de los autores de esta publicación ninguna recoge el amplio abanico de matices que se debe tener en cuenta a la hora de realizar un cambio de antipsicóticos.
El cambio de antipsicóticos en las distintas situaciones clínicasA continuación revisaremos los resultados de los ensayos clínicos disponibles que han evaluado el cambio de antipsicóticos como una estrategia terapéutica ante una determinada situación clínica de falta de eficacia, problemas de tolerabilidad o incumplimiento terapéutico con otro antipsicótico. Esta información se evalúa en el contexto de los principales datos de eficacia y tolerabilidad que disponemos sobre los distintos antipsicóticos. Conviene advertir que el hecho de discutir estas situaciones clínicas en el contexto del cambio no significa necesariamente que consideramos el cambio como la mejor o la única opción terapéutica para esa situación.
El cambio por eficacia limitada del antipsicótico previoLa información más relevante sobre el cambio de antipsicótico en pacientes con respuesta inadecuada al antipsicótico previo proviene fundamentalmente de dos ensayos clínicos pragmáticos: el estudio Cost Utility of the Latest Antipsychotic Drugs in Schizophrenia Study (CUtLASS), que incluyó dos ensayos, y el estudio Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE), que incluía también varias fases de estudio.
En el primer ensayo del CUtLASS, 227 pacientes que mostraban una respuesta inadecuada o intolerancia al antipsicótico previo fueron aleatorizados a recibir un antipsicótico de primera generación o un antipsicótico de segunda generación, en ambos casos la elección individual del antipsicótico dentro de cada clase la realizaba el psiquiatra35. Después de un año de tratamiento los pacientes tratados con el antipsicótico de primera generación no presentaron diferencias significativas respecto a la calidad de vida (variable principal del estudio), la eficacia o la tolerabilidad en comparación con los tratados con antipsicóticos de segunda generación35.
En la fase 2T del estudio CATIE, 444 pacientes que interrumpieron el tratamiento antipsicótico de la fase 1 del estudio por diferentes motivos, incluyendo la falta de eficacia, recibieron de forma aleatoria olanzapina, quetiapina, risperidona o ziprasidona74. En este ensayo, olanzapina y risperidona mostraron una eficacia superior a la de quetiapina y ziprasidona evaluada mediante el tiempo hasta la interrupción del tratamiento74. Cuando la eficacia se evalúa como riesgo de interrupción del tratamiento, algunos metanálisis en pacientes con esquizofrenia apoyarían estos resultados de olanzapina75 y, aunque en menor medida, los de risperidona76.
Aunque a nuestro juicio de mucha menor relevancia que los estudios CUtLASS y CATIE, la información sobre el cambio a estos antipsicóticos de segunda generación en pacientes con respuesta inadecuada a otros antipsicóticos se completa con los resultados de otros tres estudios77–79. En dos ensayos clínicos con un pequeño tamaño muestral, olanzapina y risperidona mostraron resultados similares77,78. Además, con un diseño muy específico, en pacientes que no respondían a 2 semanas de tratamiento con risperidona, Kinon et al. encontraron una mejoría ligeramente superior pero significativa en la sintomatología psicótica entre aquellos pacientes que fueron aleatorizados a cambiar a olanzapina frente a aquellos que lo fueron a continuar con risperidona79. No obstante, en consonancia con los dos primeros ensayos clínicos de cambio mencionados, en un metanálisis de ensayos clínicos en los que se comparaban de forma directa olanzapina y risperidona en pacientes con esquizofrenia, ambos fármacos mostraron una eficacia similar en su impacto sobre el estado mental80. No incluimos en esta revisión los ensayos clínicos aleatorizados en pacientes con esquizofrenia refractaria que utilizan como parte de su diseño un periodo de tratamiento con otro antipsicótico para confirmar la falta de respuesta antes de realizar la aleatorización a los tratamientos que se quieren comparar81–86 y que en mayor o menor medida tratan de remedar el diseño original propuesto por Kane et al.33.
Los resultados respecto a clozapina en pacientes que cambian por falta de eficacia provienen también del estudio CUtLASS 2 y el CATIE 2E. En estos dos ensayos clozapina mostró una eficacia superior a la de otros antipsicóticos atípicos como grupo de comparación y evaluada mediante el cambio en la sintomatología psicótica87 y superior a la de quetiapina y risperidona, pero no a la de olanzapina, evaluada mediante el tiempo hasta la interrupción del tratamiento36.
En relación a clozapina es necesario resaltar algunos aspectos importantes. A pesar de estos buenos resultados en el cambio en pacientes con problemas de eficacia y que son consistentes con los ensayos comparativos ya comentados en pacientes con esquizofrenia resistente33,34, esta es una opción infrautilizada en la práctica clínica88,89. En la fase 2E del CATIE solo estuvieron dispuestos a participar el 27% de los pacientes que interrumpieron el tratamiento de la fase 1 por falta de eficacia36. Si tenemos en cuenta que la respuesta a un tercer intento de tratamiento antipsicótico en pacientes que no respondieron a dos intentos previos es muy inferior a la de los dos primeros intentos78, y que los controles hematológicos hacen que la agranulocitosis inducida por el tratamiento y los fallecimientos asociados sean muy poco frecuentes89, parece juicioso no retrasar demasiado la utilización de clozapina en este subgrupo de pacientes89. Sin embargo, esta eficacia superior de clozapina sobre otros antipsicóticos atípicos no se extiende a otros subgrupos de pacientes distintos de los que han mostrado falta de eficacia90.
A excepción de un estudio en pacientes con esquizofrenia y depresión91, no disponemos de ningún ensayo aleatorizado que evalúe el cambio de antipsicótico en situaciones de problemas de eficacia específicos como la persistencia de síntomas positivos o negativos, o la mencionada presencia de síntomas depresivos, por lo que si se considera adecuado este cambio ante una situación de este tipo nuestra elección debe guiarse por los perfiles ya conocidos de estos fármacos. En el único ensayo clínico aleatorizado disponible, el cambio a amisulpride en pacientes con esquizofrenia y con un episodio de depresión menor o mayor se asoció a una reducción de la sintomatología depresiva significativamente mayor que el continuar con risperidona91. Los resultados de un metanálisis de ensayos clínicos en pacientes con esquizofrenia indican que, además de amisulpride, aripiprazol, clozapina, olanzapina y quetiapina, tienen un efecto sobre los síntomas depresivos significativamente superior al de los antipsicóticos convencionales92. En ese metanálisis ziprasidona y risperidona no demostraron una superioridad sobre haloperidol en los síntomas depresivos92. No obstante, ziprasidona posee un perfil farmacológico atractivo para el tratamiento de los trastornos afectivos y ha demostrado su eficacia en el tratamiento de los pacientes con un trastorno bipolar I y episodios de manía o mixtos93. En la depresión bipolar, quetiapina y la combinación olanzapina-fluoxetina son las que ofrecen mejores resultados94.
Aunque los antipsicóticos atípicos se presentaban como prometedores en el tratamiento de los síntomas negativos de la esquizofrenia, el efecto sobre estos síntomas es, en el mejor de los casos, modesto, en especial sobre los síntomas negativos primarios95. Por tanto, no hay ninguna base que permita realizar alguna recomendación específica para un cambio de antipsicótico por este motivo. El antipsicótico atípico que mejor ha demostrado su eficacia sobre síntomas negativos primarios o predominantes es amisulpride a dosis bajas (50-300mg/día) que ha demostrado ser superior a placebo en varios ensayos clínicos96.
El cambio por problemas de tolerabilidad con el antipsicótico previoEl cambio por la presencia de síntomas extrapiramidales o discinesia tardíaEl cambio como estrategia terapéutica ante la presencia de síntomas extrapiramidales asociados al tratamiento antipsicótico ha sido evaluado en tres ensayos clínicos aleatorizados97–99. Cortese et al. encontraron que el cambio a quetiapina mejoraba de forma significativa el parkinsonismo y la acatisia pero no los síntomas de discinesia tardía97. En los otros dos ensayos se evaluó el cambio a olanzapina o risperidona en pacientes con síntomas extrapiramidales98 o discinesia tardía99, mejorando con ambos fármacos el parkinsonismo y la discinesia tardía pero la acatisia, y no encontrándose diferencias entre ambos fármacos en su impacto sobre los síntomas extrapiramidales evaluados. Finalmente, en un ensayo de 24 semanas se comparó el efecto del cambio a risperidona u olanzapina en 60 pacientes con esquizofrenia y diagnóstico de discinesia tardía inducida por neurolépticos99. Al final del tratamiento, no hubo diferencias entre ambos fármacos en la mejoría de la discinesia tardía evaluada mediante la puntuación de la Escala de Movimientos Involuntarios Anormales (AIMS)99.
Los resultados de los dos estudios con olanzapina y risperidona98–100, en especial la ausencia de diferencia en los resultados entre los dos fármacos, el hecho de que ambos fármacos presentan efectos adversos extrapiramidales dependientes de las dosis101,102, y que risperidona presente más efectos adversos extrapiramidales que varios atípicos76 y olanzapina más que quetiapina75, sugieren que el cambio a estos dos antipsicóticos como estrategia terapéutica ante un paciente con síntomas extrapiramidales debe quedar reservada para casos muy seleccionados. Por otro lado, la mejoría observada en el ensayo clínico de cambio con quetiapina97 es consistente con su perfil favorable en cuanto a reacciones adversas extrapiramidales103 y apoya su utilización en estos casos. Además, los resultados de dos metanálisis señalan que quetiapina se asocia a una utilización de medicación antiparkinsoniana significativamente menor que risperidona, olanzapina y ziprasidona104,105. No obstante, en el ensayo de cambio, quetipina no mejoró de forma significativa la puntuación relativa a discinesia tardía97. Aunque es posible que ello se deba al pequeño tamaño muestral del estudio, en estos casos otra opción de cambio sería clozapina que, a pesar de la falta de ensayos clínicos aleatorizados a este respecto, ha demostrado ser útil en pacientes con discinesia tardía106 y algunos autores la consideran el tratamiento de elección en estos casos107.
El cambio por la presencia de aumento de pesoEn dos ensayos clínicos aleatorizados de 16 y 26 semanas de duración, respectivamente, la reducción del peso en los pacientes que cambiaron a aripiprazol fue de 1,8 kg108 y en los que lo hicieron a quetiapina de 0,82 kg109 en comparación con incremento de peso en ambos estudios en los pacientes que se mantuvieron con olanzapina. En un subanálisis del estudio CATIE, los pacientes que estaban en tratamiento con olanzapina antes de la aleatorización y mantuvieron dicho tratamiento después de la aleatorización se compararon con aquellos en los que la aleatorización suponía un cambio a quetiapina, risperidona, prefenazina o ziprasidona110. Durante los 18 meses de seguimiento se encontró que los pacientes que continuaban con olanzapina mostraban un importante incremento del peso, mientras que con el resto de tratamientos, a excepción de risperidona en los que el peso no variaba, mostraban una reducción del peso, observándose las mayores pérdidas entre aquellos tratados con ziprasidona o perfenazina110.
Pese a los resultados de este análisis del estudio CATIE, hay datos que sugieren quetiapina y perfenazina están asociados a un aumento de peso que, si bien es menor que el de olanzapina o clozapina, es clínicamente relevante111; por otro lado, dentro de los antipsicóticos convencionales, flufenazina es el que parece asociarse a un menor impacto sobre el peso111. Dentro de los antipsicóticos atípicos, ziprasidona y aripiprazol son los antipsicóticos que parecen asociarse a una menor propensión a causar aumento de peso tanto en pacientes adultos con esquizofrenia111,112 o trastorno bipolar113, como en niños y adolescentes con trastornos psicóticos u otros trastornos114.
El cambio por la presencia de trastornos metabólicosAunque existe algún ensayo clínico en marcha para evaluar el efecto del cambio a algunos antipsicóticos en pacientes con trastornos metabólicos, no disponemos todavía de datos derivados de ensayos clínicos aleatorizados que hayan evaluado de forma primaria este aspecto del cambio de antipsicóticos.
En el ensayo que comentábamos anteriormente del cambio a aripiprazol en pacientes con sobrepeso tratados con olanzapina, los pacientes que recibieron aripiprazol presentaron una reducción del colesterol total superior al de los pacientes que continuaron con olanzapina y también mostraron un aumento del HDL-colesterol en contraposición a la reducción observada en los pacientes que continuaron con olanzapina108. Por otra parte, en el estudio también comentado previamente de cambio a quetiapina en pacientes con sobrepeso u obesidad no hubo diferencias significativas entre los pacientes que cambiaron a quetiapina y los que se mantuvieron en olanzapina, ni en el cambio de glucemia en ayunas o la hemoglobina glicosilada, ni en los lípidos en sangre109. En la fase 2T del CATIE, también comentada anteriormente, los pacientes que cambiaban a olanzapina presentaron incrementos importantes del colesterol total y triglicéridos, mientras que los pacientes tratados con ziprasidona y, en menor medida, los tratados con risperidona, presentaron reducciones de estos parámetros bioquímicos74. De nuevo, estos resultados con ziprasidona y risperidona son consistentes con lo ya conocido sobre el impacto de los antipsicóticos sobre el perfil lipídico115–117. No obstante, de acuerdo a un metanálisis reciente en pacientes con esquizofrenia, risperidona parece asociarse a un mayor aumento del colesterol que aripiprazol y ziprasidona76.
En relación a la presencia de diabetes, de acuerdo al consenso de varias asociaciones americanas, incluyendo la de diabetes y la de psiquiatría, ziprasidona y aripiprazol son los fármacos que se asocian a un menor riesgo de aparición de esta complicación metabólica118. Aunque con algún dato discrepante, los resultados de la fase 126 y la fase 274 del CATIE y los de los últimos estudios observacionales, parecen confirmar este buen perfil para estos dos fármacos. Por otra parte, los resultados de un metanálisis señalan que los antipsicóticos convencionales se asocian a un menor riesgo de aparición de diabetes que los atípicos119; en este sentido en algún estudio un antipsicótico de alta potencia como haloperidol fue el que se asoció a un menor riesgo de diabetes. En comparación con risperidona y olanzapina, amisulpride tiene menor propensión para inducir aumento de peso, uno de los mecanismos de aparición de diabetes, y de incrementar los niveles de glucosa120,121.
Ante la falta de ensayos clínicos específicos, estos datos sugieren que amisulpride, aripiprazol, ziprasidona, y haloperidol son la opción más adecuada si se plantea el cambio ante un paciente con trastornos metabólicos durante el tratamiento antipsicótico.
El cambio por la presencia de hiperprolactinemia o sus problemas asociadosEn un ensayo clínico aleatorizado realizado en pacientes con esquizofrenia e hiperprolactinemina en tratamiento con risperidona o antipsicóticos convencionales, el cambio a olanzapina se acompañó a los 4 meses de una vuelta a los niveles normales de prolactina en un 90% de los pacientes en comparación con ninguno de los pacientes que continuaron con el antipsicótico previo122. A pesar de que olanzapina se considera que tiene una escasa propensión para producir hiperprolactinemia123, los ensayos clínicos a corto plazo en adultos mostraron que un 30% de los pacientes tratados con olanzapina en comparación con un 10% de los tratados con placebo incrementaban sus niveles de prolactina desde la normalidad hasta valores elevados101; en adolescentes estas cifras se incrementaban hasta un 47 y 7% para olanzapina y placebo, respectivamente. Además, de acuerdo a un metanálisis, olanzapina puede aumentar la prolactina algo más que aripiprazol, clozapina o quetiapina75. Estos datos sugieren que olanzapina debe ser considerada una opción secundaria de cambio de antipsicótico en pacientes con hiperprolactinemia.
Quetiapina no se ha asociado a incrementos significativos o sostenidos de los niveles de prolactina en su rango de dosis123. En los ensayos clínicos en adultos, la frecuencia de incrementos de prolactina hasta niveles clínicamente significativos fue del 3,6% con quetiapina y 2,6% con placebo; en niños y adolescentes estas cifras fueron del 13,4 y 4%, respectivamente, en varones, y 8,7 y 0%, respectivamente, en mujeres103. En un análisis secundario de un ensayo clínico aleatorizado en el que pacientes que no habían respondido a flufenazina eran aleatorizados a recibir quetiapina (600mg/día) o haloperidol (20mg/día), los pacientes que cambiaron a quetiapina presentaron una reducción de los niveles de prolactina significativamente mayor que los pacientes que cambiaron a haloperidol (−729,5 mU/l vs. −23,5 mU/l, p<0,001)124. De acuerdo a un metanálisis de quetiapina frente a otros antisicóticos atípicos, este fármaco induce un menor aumento de la prolactina que risperidona y ziprasidona104.
Aripiprazol tiene un efecto neutro o incluso reductor de los niveles de prolactina en todo su rango de dosis123 y, por tanto, no incluye entre las advertencias y precauciones de su ficha técnica la posible aparición de hiperprolactinemia125. Aunque no se han realizado ensayos clínicos aleatorizados que evalúen el cambio a aripiprazol en pacientes con hiperprolactinamia, en un análisis post-hoc126 de uno de los ensayos sobre estrategias de cambio a aripiprazol55 se observó una reducción significativa en los niveles de prolactina con el cambio a aripiprazol tanto en los pacientes que provenían de olanzapina, que presentaban valores basales de prolactina en los límites normales, como en los pacientes que estaban recibiendo risperidona, que presentaban niveles basales de prolactina por encima de los límites normales126. Los efectos adversos relacionados con la hiperprolactinemia o el aumento de prolactina son menores con aripiprazol que con olanzapina y risperidona, según muestran los resultados de un metanálisis127.
El cambio por la presencia de disfunción sexualEn el único ensayo clínico aleatorizado realizado hasta la fecha, los pacientes con disfunción sexual asociada al tratamiento con risperidona que cambiaron a quetiapina no presentaron diferencias significativas frente a los que continuaron con risperidona a las 6 semanas del cambio en su función sexual evaluada mediante la Escala de Experiencia Sexual de Arizona (ASEX)128.
A pesar de estos desalentadores resultados, los antipsicóticos que han mostrado de forma más robusta y consistente (esto es, en ensayos clínicos aleatorizados) una menor frecuencia de disfunción sexual son quetiapina y olanzapina129–131. Serretti y Chiesa realizaron un metanálisis sobre el impacto de los antipsicóticos en la función sexual en el que combinaron resultados de estudios observacionales, comparativos o no, y ensayos clínicos aleatorizados132. Aunque hay que tener presente las importantes limitaciones que tiene la combinación de resultados de tan heterogénea serie de estudios, estos autores encontraron que los fármacos que se asociaban a una menor frecuencia de disfunción sexual, tanto globalmente como en la mayor parte de las dimensiones, eran quetiapina, ziprasidona y aripiprazol132. Por ello, quetiapina, olanzapina, ziprasidona y aripiprazol pueden ser considerados las mejores opciones para un cambio de antipsicóticos en pacientes con disfunción sexual.
El cambio por la presencia de otros efectos adversosAunque se trata de un problema bastante frecuente, no se han realizado ensayos clínicos aleatorizados del cambio de antipsicóticos por la presencia de sedación persistente. En estos casos, si el cambio es la opción seleccionada, puede considerarse un antipsicótico con un perfil menos sedante como amisulpride, aripiprazol, risperidona o ziprasidona.
Si se requiere un cambio de antipsicótico por prolongación del QT, aripiprazol puede ser una opción razonable dado que parece no asociarse a este efecto adverso69.
El cambio por incumplimiento terapéuticoEn pacientes con incumplimiento terapéutico puede plantearse la necesidad de cambiar a un antipsicótico de larga duración. Dentro de los antipsicóticos atípicos, en la actualidad (diciembre de 2010) está disponible en España risperidona de larga duración y está próxima la disponibilidad de olanzapina de larga duración.
Se han realizado recomendaciones específicas para el cambio a risperidona de larga duración (LA-risperidona) que resumimos a continuación60,61,133:
- -
La mayoría de los pacientes que reciben convencionales depot pueden ser cambiados a LA-risperidona directamente.
- -
Si los pacientes provenían de otro antipsicótico no depot, incluyendo la formulación estándar de risperidona, este debe ser mantenido hasta 3 semanas después de haberse iniciado el tratamiento con LA-risperidona, con objeto de asegurar que haya comenzado la fase principal de liberación de risperidona desde el lugar de la inyección. Otros autores sugieren como alternativa, si el antipsicótico oral no era risperidona, cambiar primero a risperidona oral y después a LA-risperidona134.
- -
Si el antipsicótico previo era sedante (por ejemplo, clorpromazina, tioridazina, quetiapina) se puede valorar la adición de un hipnótico durante las primeras fases del tratamiento y solo por un corto periodo de tiempo.
- -
Si reciben medicación anticolinérgica se debe mantener dicha medicación hasta la 1.a dosis de LA-risperidona posterior a la interrupción del antipsicótico previo o suplementario. Ahora bien, si el antipsicótico era un depot, mantener la medicación anticolinérgica durante 3 o 4 meses para reducir el riesgo de reacciones distónicas.
- -
En pacientes que no hayan recibido previamente risperidona oral, hacer una prueba de hipersensibilidad con una única dosis de prueba de risperidona oral antes de iniciar el tratamiento con LA-risperidona.
- -
La dosis inicial de LA-risperidona es 25mg/ 2 semanas, y la dosis máxima 50mg/ 2 semanas.
- -
Los ajustes de dosis deben realizarse no más rápido que 1 vez cada 4 semanas. Con escalonamientos más rápidos no se consigue una respuesta más rápida.
La olanzapina inyectable de liberación prolongada (LA-olanzapina) está aprobada por las autoridades sanitarias europeas y parece próxima su aparición en España. De acuerdo a su ficha técnica se deben tener en cuenta las siguientes recomendaciones para su utilización135.
- -
Después de cada inyección, los pacientes deben permanecer bajo supervisión por parte de personal debidamente cualificado en centros sanitarios durante al menos 3 horas para detectar signos y síntomas indicativos de una sobredosis de olanzapina.
- -
Los pacientes, antes de ser tratados con LA-olanzapina, deben ser tratados inicialmente con olanzapina oral, con el fin de establecer su tolerabilidad y respuesta.
- -
Los resultados de un análisis post-hoc de un ensayo clínico de LA-olanzapina sugieren que el cambio a este antipsicótico se podría realizar sin necesidad de utilizar una suplementación con olanzapina oral136.
- -
Las dosis inicial y de mantenimiento recomendadas de acuerdo a su equivalencia con las de olanzapina oral son las que aparecen en la tabla 6.
Tabla 6.Esquema de dosis recomendada entre olanzapina oral y LA-olanzapina
Dosis de olanzapina oral Dosis inicial recomendada de LA-olanzapina Dosis de mantenimiento después de 2 meses de tratamiento con LA-olanzapina 10 mg/día 210 mg/2 semanas o 405 mg/4 semanas 150 mg/2 semanas o 300 mg/4 semanas 15 mg/día 300 mg/2 semanas 210 mg/2 semanas o 405 mg/4 semanas 20 mg/día 300 mg/2 semanas 300 mg/2 semanas Referencia136.
- -
En pacientes de edad avanzado o con insuficiencia renal no se debe utilizar LA-olanzapina a menos que se haya establecido un régimen posológico eficaz y bien tolerado con olanzapina oral. Se debe considerar una dosis de inicio más baja (150mg cada 4 semanas) para estos pacientes.
- -
Cuando esté presente más de un factor que pueda desencadenar un enlentecimiento del metabolismo (sexo femenino, edad geriátrica, ausencia de hábito tabáquico), se debe considerar la reducción de la dosis. El aumento de la dosis, si está indicado, debe hacerse con precaución en estos pacientes.
- -
Debido a la lenta disolución de la sal pamoato de olanzapina, lo cual facilita la liberación lenta continuada de olanzapina que se completa en aproximadamente seis a ocho meses después de la ultima inyección, es necesaria la supervisión de un médico, sobre todo durante los dos primeros meses después de la interrupción del tratamiento con LA-olanzapina, al cambiar a otro medicamento antipsicótico considerado médicamente adecuado.
Apenas hay estudios de cambio de antipsicótico en trastorno bipolar, de modo que a continuación se ofrecen una serie de consideraciones particulares que complementan la información previamente revisada sobre farmacocinética, farmacodinamia, y estudios de cambio de antipsicótico en esquizofrenia:
- •
Los pacientes bipolares reciben frecuentemente un antipsicótico en asociación con estabilizadores del humor e incluso con antidepresivos. En el momento del cambio deben tenerse en cuenta las potenciales interacciones farmacocinéticas y farmacodinámicas con estos fármacos.
- •
Los pacientes bipolares son más sensibles a algunos de los efectos adversos de los antipsicóticos que los pacientes con esquizofrenia (por ejemplo, a los efectos extrapiramidales).
- •
Las indicaciones en España de los distintos antipsicóticos atípicos en el trastorno bipolar difieren de unos a otros (tabla 7).
Tabla 7.Indicaciones en España de los distintos antipsicóticos atípicos en el trastorno bipolar (a diciembre de 2010)
Fármaco Indicaciones Risperidona - Tratamiento de los episodios maníacos de moderados a graves asociados a los trastornos bipolares. Olanzapina - Tratamiento del episodio maníaco moderado o grave.- Prevención de las recaídas en pacientes con trastorno bipolar cuyo episodio maníaco ha respondido al tratamiento con olanzapina Quetiapina - Tratamiento de los episodios maníacos moderados a graves en el trastorno bipolar- Tratamiento de los episodios depresivos mayores en el trastorno bipolar- Prevención de la recurrencia en pacientes con trastorno bipolar, en pacientes cuyo episodio maníaco o depresivo ha respondido al tratamiento con quetiapina. Ziprasidona - Tratamiento de episodios maníacos o mixtos de gravedad moderada asociados con trastorno bipolar Aripiprazol - Tratamiento de los episodios maníacos moderados o severos en pacientes con trastorno bipolar I- Prevención de nuevos episodios maníacos en pacientes que presentaron episodios predominantemente maníacos y que respondieron al tratamiento con aripiprazol Clozapina No tiene indicación en el trastorno bipolar - •
Los antipsicóticos tienen un perfil de eficacia y tolerabilidad distinto en función de la fase de la enfermedad. La elección del antipsicótico en el momento del cambio debería estar influida por el episodio índice y el perfil del fármaco.
- -
Manía: potencia antimaníaca
- -
Depresión: eficacia antidepresiva
- -
Mantenimiento: perfil de eficacia a largo plazo según polaridad predominante y perfil de seguridad
- -
A continuación se resume en forma de 10 recomendaciones las principales conclusiones que, a juicio de los autores y consensuadas con un amplio grupo de psiquiatras con gran experiencia clínica, se desprenden de toda la información comentada anteriormente. Es importante volver a señalar que estas recomendaciones ante situaciones clínicas específicas no significan necesariamente que este grupo de expertos considere el cambio de antipsicóticos como la mejor o única opción terapéutica. Además, también es importante que se tenga en cuenta que el orden en que aparecen los distintos antipsicóticos en estas recomendaciones es simplemente alfabético y de ningún modo conlleva una preferencia de un antipsicótico sobre otros. Finalmente, el hecho de que se cite un antipsicótico como una opción de cambio ante una situación concreta no quiere decir que ese antipsicótico pueda ser utilizado en un paciente concreto; como se ha comentado anteriormente, las características farmacocinéticas y farmacodinámicas y las características clínicas del caso pueden hacer desaconsejable su utilización.
- 1.
Antes de iniciar un cambio de antipsicótico se debe evaluar cuidadosamente la situación clínica del paciente para establecer su indicación, la posibilidad de otras alternativas terapéuticas, incluyendo la optimización del tratamiento previo (cumplimiento, ajuste de dosis, potenciación y evaluación del tiempo de tratamiento, entre otras), así como la presencia de riesgos potenciales de acuerdo con el estado de salud física del paciente y las posibles interacciones farmacológicas.
- 2.
Se debe informar adecuadamente sobre los potenciales beneficios y los riesgos del cambio al paciente; si procede, se recomienda informar a su familia y otros profesionales involucrados en su cuidado, entre ellos, al médico de familia. Durante el cambio se requiere un seguimiento más estrecho del paciente.
- 3.
No se ha demostrado que una estrategia de cambio sea mejor que otra, por lo que el cambio se debe adaptar a la situación clínica del paciente, las posibles implicaciones para la calidad de vida, las características del nuevo antipsicótico o el riesgo derivado de mantener los efectos adversos del antipsicótico previo. En general se recomienda evitar el cambio brusco de antipsicótico y realizarlo de forma lenta (4-8 semanas). Este grupo de expertos considera que el cambio con solapamiento del nuevo antipsicótico hasta alcanzar dosis terapéuticas y la posterior retirada gradual y completa del antipsicótico previo es la estrategia de cambio que ofrece más ventajas en la mayoría de los casos.
- 4.
Debe valorarse la necesidad de continuar con la medicación concomitante del paciente (por ejemplo, anticolinérgicos, antidepresivos, antiepilépticos, etc.) pero en general, la interrupción de estos tratamientos no debe realizarse hasta que se haya completado con éxito el cambio al nuevo antipsicótico.
- 5.
Si el cambio de antipsicótico se produce por falta de eficacia no hay pruebas suficientes que permitan recomendar un antipsicótico de primera línea, salvo clozapina. En pacientes que han respondido y están estabilizados en tratamiento con clozapina solo se debería realizar el cambio de antipsicótico si existe una indicación clínica muy sólida.
- 6.
La limitada evidencia disponible y la experiencia clínica sugieren la utilidad del cambio a algunos antipsicóticos ante determinados problemas de eficacia:
- a)
Síntomas positivos: haloperidol, olanzapina, risperidona.
- b)
Síntomas negativos: algunos análisis apoyan el efecto directo de distintos antipsicóticos atípicos. Sin embargo, no existen pruebas suficientemente consistentes que permitan hacer una recomendación.
- c)
Síntomas depresivos: amisulpride, aripiprazol, clozapina, olanzapina, quetiapina, ziprasidona.
- a)
- 7.
La limitada evidencia disponible y la experiencia clínica sugieren la utilidad del cambio a algunos antipsicóticos ante determinados problemas de tolerabilidad:
- a)
Efectos adversos extrapiramidales excluyendo discinesia tardía: quetiapina.
- b)
Discinesia tardía: clozapina, quetiapina.
- c)
Aumento de peso: amisulpride, aripiprazol, perfenazina, ziprasidona.
- d)
Trastornos lipídicos: amisulpride, aripiprazol, ziprasidona.
- e)
Hiperprolactinemia: aripiprazol, quetiapina.
- f)
Disfunción sexual: aripiprazol, olanzapina, quetiapina, ziprasidona.
- g)
Hiperglucemia/Diabetes: amisulpride, aripiprazol, haloperidol, ziprasidona.
- h)
Sedación persistente: amisulpride, aripiprazol, risperidona o ziprasidona.
- i)
Prolongación del QT: aripiprazol.
- a)
- 8.
En pacientes con incumplimiento terapéutico, además de medidas psicosociales, se recomienda el cambio a un antipsicótico de acción prolongada.
- 9.
Las pautas dadas para el cambio entre antipsicóticos en adultos son en general válidas para niños/adolescentes. Sin embargo, existen algunas peculiaridades que se deben tener en cuenta:
- a)
Los antipsicóticos autorizados en España y sus indicaciones para niños y adolescentes son en el momento actual (noviembre 2010):
- •
Aripiprazol: Pacientes con esquizofrenia a partir de 15 años.
- •
Clozapina: Esquizofrenia resistente a partir de 16 años.
- •
Risperidona: Trastorno de conducta en Retraso mental y Trastorno del espectro autista a partir de 5 años.
- •
Ziprasidona: Manía a partir de 10 años.
- •
- b)
Se debe informar adecuadamente sobre los potenciales beneficios y los riesgos del cambio, además de al paciente, a los tutores legales, que deben dar su consentimiento.
- c)
Existen aún menos evidencias que en adultos que avalen la utilidad de un cambio de antipsicóticos por motivos de eficacia.
- d)
Respecto al cambio por efectos secundarios considerar que los niños tienen especial vulnerabilidad.
- a)
- 10.
En pacientes con trastorno bipolar, convendrá atender a la especial sensibilidad de los mismos hacia ciertos efectos adversos, y las potenciales interacciones con fármacos estabilizadores y antidepresivos, además del perfil diferencial del antipsicótico respecto a la manía y la depresión.
El Dr. Bernardo ha recibido fondos para investigación y/o ha participado como consultor y/o ponente en actividades organizadas por las siguientes empresas: Adamed, Bristol-Myers Squibb, Eli Lilly, Janssen-Cilag, Mylan, Pfizer, Roche y Rovi.
El Dr. Vieta ha recibido fondos para investigación y/o ha participado como consultor y/o ponente en actividades organizadas por las siguientes empresas: Almirall, AstraZeneca, Bristol-Myers Squibb, Eli Lilly, Forest Research Institute, Geodon Richter, Glaxo-Smith-Kline, Janssen-Cilag, Jazz, Johnson & Johnson, Lundbeck, Merck, Novartis, Organon, Otsuka, Pfizer, Pierre-Fabre, Qualigen, Sanofi-Aventis, Servier, Shering-Plough, Solvay, Takeda, United Biosource Corporation, y Wyeth.
El Dr. Saiz-Ruiz ha participado como consultor y/o ponente en actividades organizadas por Lilly, GlaxoSmithKline, Lundbeck, Janssen, Servier and Pfizer; y ha recibido fondos para investigación de Lilly, Astra-Zeneca, Bristol-Myers and Wyeth.
El Dr. Rico-Villademoros ha prestado servicios de consultoría a las siguientes empresas: Adamed, Almirall, AstraZeneca, Bristol-Myers Squibb, Pfizer, Roche, Rovi y Servier.
El Dr. Álamo ha participado como consultor y/o ponente en actividades organizadas y relacionadas con el campo de los antipsicóticos por Janssen-Cilag, Bristol Myers Squib, Otsuka y Pfizer.
El Dr. Bobes ha recibido fondos para investigación y/o ha participado como consultor y/o ponente en actividades organizadas por las siguientes empresas: Adamed, Almirall, AstraZeneca, Bristol-Myers Squibb, Eli Lilly, Glaxo-Smith-Kline, Janssen-Cilag, Lundbeck, Merck, Novartis, Organon, Otsuka, Pfizer, Pierre-Fabre, Sanofi-Aventis, Servier, Shering-Plough y Wyeth.
La Sociedad Española de Psiquiatría (SEP), la Sociedad Española de Psiquiatría Biológica (SEPB) y los autores de esta publicación agradecen a laboratorios Pfizer el apoyo a esta publicación a través de una subvención no condicionada. Ningún empleado de Pfizer participó en alguna de las reuniones o teleconferencias en las que se prepararon estas recomendaciones, ni ha revisado o hecho algún comentario o sugerencia sobre el contenido de este manuscrito.
*Miembros del grupo RECAP
Luis Agüera (Madrid)
Celso Arango (Madrid)
Jose Luis Ayuso Mateos (Madrid)
Enrique Baca García (Madrid)
Inmaculada Baeza Pertegaz (Barcelona)
Antonio Benabarre (Barcelona)
Antonio Bulbena (Barcelona)
Manuel Camacho (Sevilla)
Fernando Cañas (Madrid)
Josefina Castro (Barcelona)
Benedicto Crespo (Santander)
Iñaki Eguíluz (Bilbao)
Manuel Franco (Zamora)
Paz García-Portilla (Oviedo)
Mauro García Toro (Palma de Mallorca)
Juan Gibert (Cádiz)
José Manuel Goikolea (Barcelona)
Ana González Pinto (Vitoria)
Manuel Gurpegui (Granada)
Miguel Gutiérrez (Vitoria)
José María Haro (Barcelona)
Miguel Ángel Jiménez Arriero (Madrid)
Fermín Mayoral (Málaga)
José Manuel Montes (Madrid)
José Manuel Olivares (Vigo)
Víctor Pérez-Solá (Barcelona)
Pedro Pozo (Murcia)
Miguel Roca (Palma de Mallorca)
Luis Rojo (Valencia)
Julio Sanjuán (Valencia)
Francisco Vidal (A Coruña)
Manuel Martín (Pamplona)
Julio Vallejo (Barcelona)
Carmen Díaz Sastre (Madrid)
Mikel Urretavizcaya (Barcelona)