Existe una creciente evidencia acerca de la interrelación entre presencia de depresión en la tercera edad y riesgo de ingreso hospitalario médico.
ObjetivoDeterminar el impacto del tratamiento antidepresivo (ATD) como factor protector de ingreso hospitalario desde Urgencias en personas mayores.
MétodoSe incluyó a personas de 65 años o mayores que acudieron por cualquier motivo a Urgencias de la Corporació Sanitària i Universitària Parc Taulí de Sabadell (Barcelona) entre enero y octubre del 2012. Se obtuvieron datos sociodemográficos básicos, consumo de alcohol y tabaco, antecedentes y tratamiento actual. Se realizó el cálculo de tamaño muestral y una aleatorización simple. Posteriormente se realizó un análisis estadístico descriptivo y pruebas paramétricas.
ResultadosSe evaluó a 674 pacientes (53% mujeres), con una edad media de 78,45 años. Un 27,6% de los casos (71% mujeres) recibían tratamiento antidepresivo. Del total de 337 pacientes ingresados (50%), 83 individuos (24,6%) utilizaban previamente ATD, mientras que entre los no ingresados, utilizaban ATD el 30,6%. Tras el análisis comparativo, se objetivó una relación significativa negativa entre recibir ATD y riesgo de ingreso solo en aquellos pacientes de 75 años o mayores (sig. 0,012).
ConclusionesEn nuestro estudio, el tratamiento antidepresivo se relaciona con una disminución del riesgo de ingreso hospitalario urgente por enfermedad médica en personas de 75 años o mayores. El tratamiento de la depresión en personas mayores podría tener efecto protector general frente a la severidad de las enfermedades atendidas en Urgencias en nuestra población y puede suponer un criterio de calidad en orden a prevenir complicaciones.
There is increasing evidence relating the presence of depression in seniors and the risk of hospital admission in medical departments from the Emergency Services.
ObjectiveTo determine the impact of antidepressant treatment (ATD) as a protective factor for emergency hospitalization in older people.
MethodAll patients aged 65 and over who required urgent attention for medical reasons at the Emergency Department of the Corporació Sanitària i Universitària Parc Taulí (Sabadell, Barcelona, Spain) for the period between January and October 2012 were included in the study. Sociodemographic variables, alcohol and tobacco use, medical history and psychopharmacological treatment were obtained. The necessary sample size was calculated and a simple randomization was performed. Subsequently, a descriptive statistical analysis and parametric tests were conducted.
ResultsA total of 674 patients (53% women) were evaluated, with a mean age of 78.45 years, and 27.6% of the cases (71% women) were receiving ATD. Among the 333 admitted patients (50%), 83 individuals (24.6%) had previously received ATD; this contrasts with the 103 cases (30.6%) of prior ATD treatment among the patients who were not admitted. After comparative analysis, the relationship between previous use of ATD and being admitted to hospital was not statistically significant in our global sample. This relationship was only statistically significant among the group aged 75 and over (neg. sig. 0.012).
ConclusionsIn our study, ATD was associated with a decreased risk of hospital admission for urgent medical conditions in people aged 75 and over. Treating depression may protect the elderly against admission to the Emergency department and may potentially be a quality criterion in preventing complications in this population.
La depresión en el anciano es una enfermedad altamente prevalente. Hasta el 60% de los pacientes ingresados en un hospital general tienen o tendrán un problema de salud mental, incluyendo demencia, delirium o depresión1.
Al mismo tiempo, las urgencias médicas se han convertido en el primer punto de contacto con el sistema sanitario para muchos pacientes con enfermedades tanto médicas como psiquiátricas2. Las enfermedades crónicas (especialmente cardíacas, respiratorias o endocrinológicas como la diabetes) y sus altos niveles de comorbilidad, incluyendo el deterioro cognitivo, la depresión y otras discapacidades, son factores predictivos significativos de las visitas a Urgencias de los adultos ancianos3. Hasta 2/3 partes de los pacientes ancianos admitidos en Urgencias de un hospital general sufren de depresión o de un deterioro cognitivo previo y, en esos casos, los resultados de su estancia en el hospital son más pobres en cuanto a su supervivencia, duración del ingreso o destino al alta4.
Para conocer la magnitud real del problema de la depresión en el anciano en nuestra población europea, el consorcio EURODEP publicó en 1995 un estudio multicéntrico a escala europea sobre la prevalencia del trastorno depresivo en personas mayores. En esa fecha, el diagnóstico de depresión se asignaba a un 12% de la población europea anciana (65 años o mayores), cifra que en España fue algo menor (10,7%)5. No existen muchos estudios para poder estimar la incidencia, dada la complejidad metodológica que requieren, aunque podría estar en torno al 12% anual6.
La aparición de depresión en adultos ancianos con enfermedades crónicas puede conllevar un aumento del número de visitas a Urgencias, pero, además, las enfermedades crónicas son a su vez un factor favorecedor de la aparición de depresión. Un incremento en la severidad de la enfermedad médica puede llevar también a una potenciación de los síntomas de la depresión y, si esta no se trata correctamente, sus síntomas pueden exacerbar los síntomas somáticos. Es conocido también que los pacientes deprimidos, debido a los síntomas de su enfermedad, a menudo no siguen las recomendaciones médicas necesarias para el control de las enfermedades somáticas, teniendo también un menor cumplimiento del tratamiento4.
En el año 2001, la Organización Mundial de la Salud identificó la depresión como una importante causa directa de discapacidad e hizo hincapié en la importancia de su efectivo manejo y tratamiento en todos los entornos asistenciales7. Sin embargo, se detecta una dificultad inherente para identificar trastornos depresivos en los servicios de Urgencias, que viene condicionada por diferentes motivos: la priorización hacia el diagnóstico de enfermedad orgánica y de riesgo inminente, las dificultades metodológicas y organizativas, y la existencia de una gran presión asistencial8. Los efectos de este posible infradiagnóstico de la depresión en el anciano son poco conocidos y menos lo son aún sus consecuencias en urgencias9,10.
De hecho, existen pocos estudios que analicen el impacto de la depresión (o su tratamiento) sobre el riesgo de ingreso hospitalario por enfermedad médica en las personas mayores. En todo caso, la evaluación del trastorno depresivo en el anciano debería implementarse en cualquier ámbito y, de hecho, se dispone ya de diferentes escalas de screening rápido, que podrían utilizarse o validarse en castellano u otros idiomas11–14.
En un estudio previo de nuestro grupo en el Principado de Asturias, publicado el año 2009 y con una muestra amplia de 1.016 pacientes de 74 años o más (edad media de 87,4 años) y que precisaron valoración geriátrica integral en un servicio de urgencias generales hospitalarias de nuestro medio, el diagnóstico de trastorno depresivo se aplicaba hasta en el 17,4% de los casos, precisando ingreso hospitalario hasta un 79,7% de estos mismos pacientes15. Tras el análisis de regresión logística ajustado por distintos factores de confusión (edad, sexo, estado civil, institucionalización, forma de convivencia, índice de Barthel y deterioro cognitivo), la depresión se asoció de forma independiente a un mayor riesgo de ingreso (OR: 1,83; IC 95%: 1,0-2,78), concluyendo, por tanto, que las personas mayores de 74 años que acuden a un servicio de urgencias y padecen un trastorno depresivo previo tienen un mayor riesgo de ingreso hospitalario15.
En un estudio posterior del año 2010 en centros asistenciales del norte del estado de Nueva York, se recogió una muestra de 477 pacientes admitidos en un programa de asistencia domiciliaria y se valoró si padecían o no depresión. Las tasas de hospitalización entre el grupo de personas con depresión (77 pacientes) y los no deprimidos (400 pacientes) fueron similares (alrededor del 7%). Sin embargo, la media de tiempo de hospitalización fue mayor en el grupo de pacientes con depresión (19,5 vs. 8,4), así como el riesgo de hospitalización durante las 2 primeras semanas tras entrar en el programa16.
De forma complementaria a estos diversos estudios previos, el objetivo del presente trabajo es determinar si el tratamiento previo de los trastornos depresivos en una persona mayor que acude a Urgencias por una causa médica, constituye un factor protector para el ingreso hospitalario, lo que permitiría conocer en mayor profundidad las consecuencias de un correcto tratamiento de los trastornos depresivos del anciano sobre el sistema sanitario.
Material y métodoDiseñoEstudio observacional, aleatorizado, retrospectivo y transversal.
Población y ámbitoSe incluyó a todas las personas con edad de 65 años o superior que acudieron al Servicio de Urgencias de la Corporació Sanitària i Universitària Parc Taulí de Sabadell (Barcelona) desde enero del 2012 hasta octubre del mismo año y que requirieron atención por motivos médicos. El área asistencial de nuestro hospital incluye hasta 500.000 habitantes de la ciudad de Sabadell y la comarca del Vallés Occidental, con una distribución mayoritariamente urbana y de población industrial y de servicios. Se trata de un servicio de urgencias generales con diferentes dispositivos y niveles.
A nivel global, en nuestro hospital se atendieron en ese mismo periodo un total de 36.176 urgencias médicas. Un total de 15.791 de ellas fueron en pacientes de 65 años o mayores (43,65%) y llegaron a precisar ingreso hospitalario hasta 4.094 de estos mismos (25,93%). En el análisis se incluyó a todos los pacientes valorados y que cumplían el criterio de edad acordado, después de excluir a los pacientes frecuentadores que habían acudido en diversas ocasiones a Urgencias (y que podían representar una población de características diferentes a la habitual). Se realizó el cálculo de la muestra necesaria para obtener datos significativos (nivel de confianza del 95%, α=0,05) y posteriormente, con el programa R, se seleccionó aleatoriamente a los pacientes del estudio: 7 pacientes de cada semana a lo largo del periodo de tiempo de recogida de datos que precisaban ingreso y 7 pacientes que fueron dados de alta desde el Servicio de Urgencias a su domicilio o residencia.
VariablesSe obtuvieron datos sociodemográficos básicos (edad y sexo), antecedentes de deterioro cognitivo, antecedentes médicos, consumo de tóxicos (alcohol y tabaco) y polifarmacia. Se tuvo en cuenta la presencia de psicofármacos (antidepresivos, eutimizantes, antipsicóticos y benzodiacepinas), así como las dosis de administración de estos. Se recogieron también las diferentes unidades médicas donde se realizaron los ingresos.
La variable de resultado principal fue el ingreso hospitalario tras la visita a Urgencias por cualquier motivo médico no psiquiátrico (sí/no). La población total incluida se dividió también por edad para determinar un posible efecto de las edades más avanzadas, distinguiéndose entre los pacientes de 75 años o más y aquellos más jóvenes, entre 65 y 74 años.
Recogida de datosLa recogida de datos se realizó a través de la historia clínica informatizada disponible en el propio Servicio de Urgencias, que incluye los datos de los pacientes atendidos en Urgencias y en las diferentes consultas especializadas, incluido el centro de salud mental de la Corporació. Para abarcar a los pacientes tratados únicamente por los especialistas de Medicina de Familia, se amplió la búsqueda a la historia clínica informatizada de Atención Primaria. Todos los datos se anonimizaron finalmente para poder proceder a su introducción y análisis.
Para la introducción de las variables se creó una base de datos Excel, utilizando el programa SPSS 21.0 para su análisis estadístico posterior.
Análisis estadísticoSe realizó un análisis descriptivo de las variables de estudio en cuanto a frecuencias, porcentajes, medias y desviaciones estándar. Se consideró estadísticamente significativa una p<0,05. Posteriormente, según su indicación, se utilizó la Chi-cuadrado y la T de Student para relacionar las distintas variables recogidas y comprobar su relación estadística.
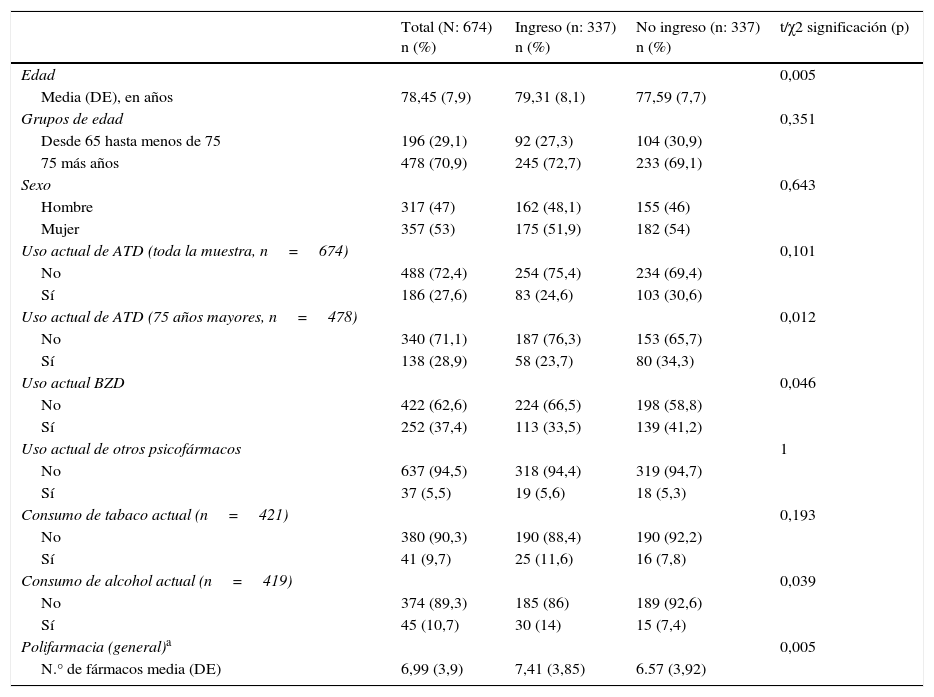
ResultadosDurante el periodo de enero a octubre del 2012, y después de la aleatorización realizada, se seleccionó a 674 pacientes, divididos en 2 grupos según si ingresaban o no después de la visita a Urgencias. La edad media de estos fue de 78,45 años (DE 7,93) y el 53% de la muestra eran mujeres. Las características de ambas muestras se describen en la tabla 1. Entre el total de pacientes ingresados (337 pacientes), 83 individuos (24,6%) utilizaban previamente tratamiento antidepresivo, mientras que entre los no ingresados (337 pacientes), utilizaban este tipo de fármacos el 30,6% (103 casos).
Características de la población y resultados
| Total (N: 674) n (%) | Ingreso (n: 337) n (%) | No ingreso (n: 337) n (%) | t/χ2 significación (p) | |
|---|---|---|---|---|
| Edad | 0,005 | |||
| Media (DE), en años | 78,45 (7,9) | 79,31 (8,1) | 77,59 (7,7) | |
| Grupos de edad | 0,351 | |||
| Desde 65 hasta menos de 75 | 196 (29,1) | 92 (27,3) | 104 (30,9) | |
| 75 más años | 478 (70,9) | 245 (72,7) | 233 (69,1) | |
| Sexo | 0,643 | |||
| Hombre | 317 (47) | 162 (48,1) | 155 (46) | |
| Mujer | 357 (53) | 175 (51,9) | 182 (54) | |
| Uso actual de ATD (toda la muestra, n=674) | 0,101 | |||
| No | 488 (72,4) | 254 (75,4) | 234 (69,4) | |
| Sí | 186 (27,6) | 83 (24,6) | 103 (30,6) | |
| Uso actual de ATD (75 años mayores, n=478) | 0,012 | |||
| No | 340 (71,1) | 187 (76,3) | 153 (65,7) | |
| Sí | 138 (28,9) | 58 (23,7) | 80 (34,3) | |
| Uso actual BZD | 0,046 | |||
| No | 422 (62,6) | 224 (66,5) | 198 (58,8) | |
| Sí | 252 (37,4) | 113 (33,5) | 139 (41,2) | |
| Uso actual de otros psicofármacos | 1 | |||
| No | 637 (94,5) | 318 (94,4) | 319 (94,7) | |
| Sí | 37 (5,5) | 19 (5,6) | 18 (5,3) | |
| Consumo de tabaco actual (n=421) | 0,193 | |||
| No | 380 (90,3) | 190 (88,4) | 190 (92,2) | |
| Sí | 41 (9,7) | 25 (11,6) | 16 (7,8) | |
| Consumo de alcohol actual (n=419) | 0,039 | |||
| No | 374 (89,3) | 185 (86) | 189 (92,6) | |
| Sí | 45 (10,7) | 30 (14) | 15 (7,4) | |
| Polifarmacia (general)a | 0,005 | |||
| N.° de fármacos media (DE) | 6,99 (3,9) | 7,41 (3,85) | 6.57 (3,92) |
ATD: antidepresivos; BZD: benzodiacepinas; DE: desviación estándar.
Los 2 grupos de estudio (ingreso vs. no ingreso) son comparables por sexo, aunque no por edad, siendo significativamente mayores los pacientes que ingresan (79,31 años vs. 77,59 años) que los pacientes que no ingresan.
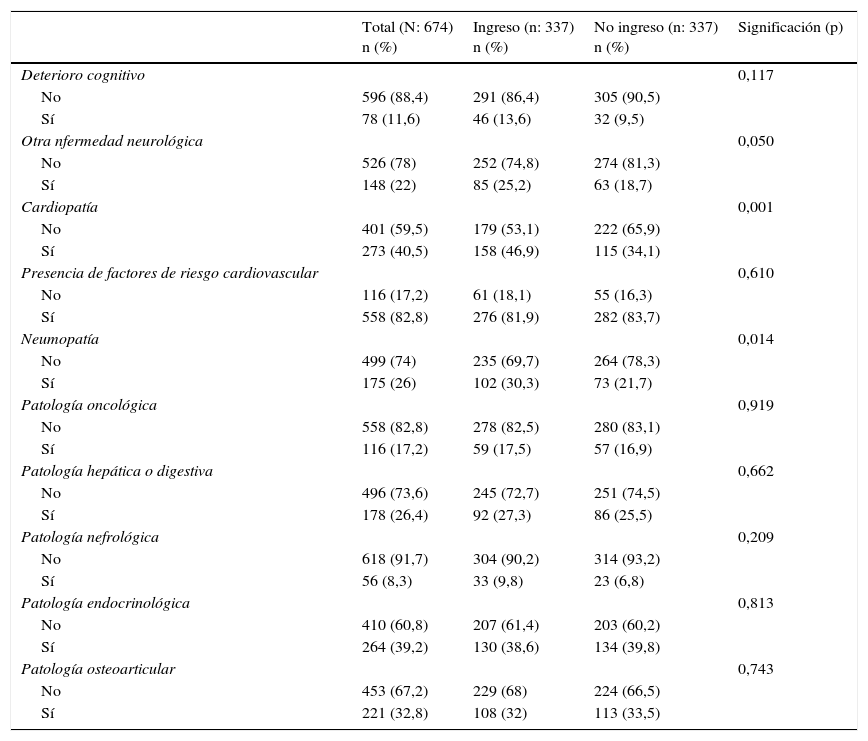
Las causas más frecuentes de visitas a Urgencias fueron las broncopulmonares (23,4%), seguidas de la enfermedad cardíaca (15,7%) y la enfermedad hepatodigestiva (12,3%) (tabla 2). En la historia clínica se recogía el deterioro cognitivo en los antecedentes médicos de los pacientes hasta en un 11,6%. Los antecedentes de enfermedad cardiovascular, neumopatía y de enfermedad neurológica se asociaban a un riesgo significativo de ingreso (tabla 2). Igualmente, los pacientes que ingresaban tenían significativamente una mayor polifarmacia y consumo de alcohol (tabla 1).
Patologías somáticas
| Total (N: 674) n (%) | Ingreso (n: 337) n (%) | No ingreso (n: 337) n (%) | Significación (p) | |
|---|---|---|---|---|
| Deterioro cognitivo | 0,117 | |||
| No | 596 (88,4) | 291 (86,4) | 305 (90,5) | |
| Sí | 78 (11,6) | 46 (13,6) | 32 (9,5) | |
| Otra nfermedad neurológica | 0,050 | |||
| No | 526 (78) | 252 (74,8) | 274 (81,3) | |
| Sí | 148 (22) | 85 (25,2) | 63 (18,7) | |
| Cardiopatía | 0,001 | |||
| No | 401 (59,5) | 179 (53,1) | 222 (65,9) | |
| Sí | 273 (40,5) | 158 (46,9) | 115 (34,1) | |
| Presencia de factores de riesgo cardiovascular | 0,610 | |||
| No | 116 (17,2) | 61 (18,1) | 55 (16,3) | |
| Sí | 558 (82,8) | 276 (81,9) | 282 (83,7) | |
| Neumopatía | 0,014 | |||
| No | 499 (74) | 235 (69,7) | 264 (78,3) | |
| Sí | 175 (26) | 102 (30,3) | 73 (21,7) | |
| Patología oncológica | 0,919 | |||
| No | 558 (82,8) | 278 (82,5) | 280 (83,1) | |
| Sí | 116 (17,2) | 59 (17,5) | 57 (16,9) | |
| Patología hepática o digestiva | 0,662 | |||
| No | 496 (73,6) | 245 (72,7) | 251 (74,5) | |
| Sí | 178 (26,4) | 92 (27,3) | 86 (25,5) | |
| Patología nefrológica | 0,209 | |||
| No | 618 (91,7) | 304 (90,2) | 314 (93,2) | |
| Sí | 56 (8,3) | 33 (9,8) | 23 (6,8) | |
| Patología endocrinológica | 0,813 | |||
| No | 410 (60,8) | 207 (61,4) | 203 (60,2) | |
| Sí | 264 (39,2) | 130 (38,6) | 134 (39,8) | |
| Patología osteoarticular | 0,743 | |||
| No | 453 (67,2) | 229 (68) | 224 (66,5) | |
| Sí | 221 (32,8) | 108 (32) | 113 (33,5) |
En nuestra muestra total (de 65 años o mayores) no hay una relación significativa entre el hecho de estar en tratamiento antidepresivo y el ingreso urgente (p=0,101). Sin embargo, cuando dividimos la población en grupos de edad, la relación sí es significativa (y negativa) en el grupo de pacientes de 75 años o mayores (X2=6,610; gl=1; sig. 0,012) (tabla 1). Por lo tanto, hay un efecto de ingreso entre las poblaciones más mayores, que es de interés. No hay efecto de género (las mujeres ingresan igual que los hombres) independientemente del tratamiento antidepresivo. Los antecedentes de cardiopatía, neumopatía, oncológicos, neurológicos (diferentes de los deterioros cognitivos), nefrológicos, la presencia de factores de riesgo cardiovascular o traumatológicos en sí mismos tampoco influyen en el efecto del tratamiento antidepresivo sobre el riesgo de ingreso hospitalario, así como tampoco lo hacen el consumo de tabaco o alcohol.
Los pacientes previamente afectos de deterioro cognitivo y que además toman un tratamiento antidepresivo tienen menor riesgo de ingreso hospitalario urgente (X2=9,89; gl=1; sig. 0,003), al igual que sucede con aquellos afectos previamente de enfermedad hepatodigestiva (X2=4,26; gl=1; sig. 0,042) o de enfermedad endocrinológica (X2=5,68; gl=1; sig. 0,023).
Dentro del grupo de edad de mayores de 75 años, los pacientes que ingresaron, tenían a su vez mayor edad (media de 83,13 años; DE 5,8) frente a los que no ingresaron (media 81,52 DE 5,7; sig. 0,002). No se encontraba un efecto de género en el ingreso (X2=0,199; gl=1; sig. 0,362). Por otra parte, el género sí influía en el efecto del tratamiento antidepresivo. Las mujeres en tratamiento antidepresivo ingresaban significativamente menos que aquellas que no lo tomaban (X2=4,991; gl=1; sig. 0,032), mientras que este efecto no se detectaba en los hombres (X2=1,506; gl=1; sig. 0,285).
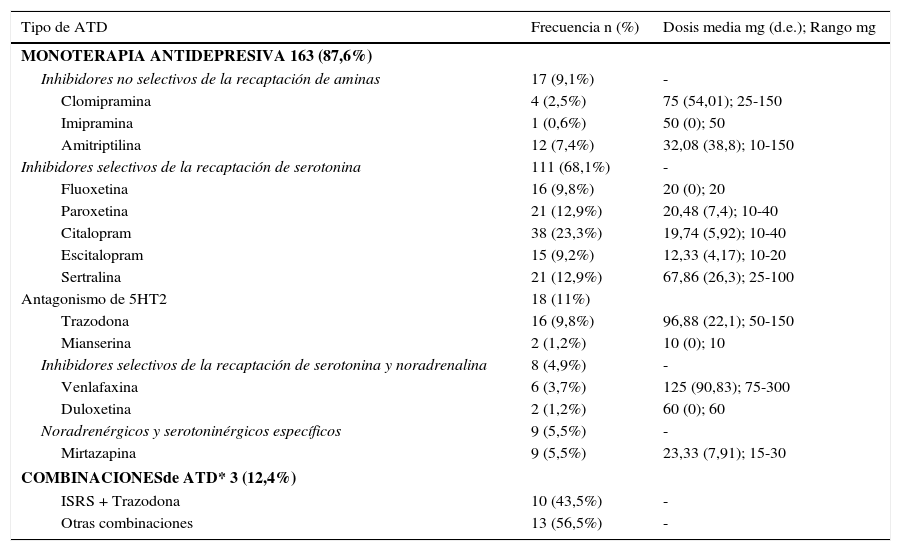
En el total de la muestra, de los 186 pacientes que recibían tratamiento antidepresivo, destaca que hasta 111 (68,1%) pacientes de la muestra utilizaban tratamiento con inhibidores selectivos de la recaptación de serotonina en monoterapia. El citalopram es el antidepresivo más utilizado en nuestra muestra (38 pacientes, 23,3%, con una dosis media de 19,74mg/d; DE 5,92). Los siguientes antidepresivos en cuanto a frecuencia de utilización en nuestra muestra son la paroxetina y la sertralina en 21 de los pacientes (12,9%) y la trazodona en 16 pacientes (9,8%). Las frecuencias, dosis medias y rangos de los distintos tipos de tratamiento antidepresivo utilizados en nuestra muestra se representan en la tabla 3. No hay diferencias significativas entre los diferentes grupos de antidepresivos respecto de los pacientes que ingresan o no. Todos los pacientes de nuestra muestra estaban tratados correctamente con fármacos dentro del rango terapéutico, considerando las precauciones que se han de tener en pacientes mayores de 65 años.
Tratamientos antidepresivos utilizados
| Tipo de ATD | Frecuencia n (%) | Dosis media mg (d.e.); Rango mg |
|---|---|---|
| MONOTERAPIA ANTIDEPRESIVA 163 (87,6%) | ||
| Inhibidores no selectivos de la recaptación de aminas | 17 (9,1%) | - |
| Clomipramina | 4 (2,5%) | 75 (54,01); 25-150 |
| Imipramina | 1 (0,6%) | 50 (0); 50 |
| Amitriptilina | 12 (7,4%) | 32,08 (38,8); 10-150 |
| Inhibidores selectivos de la recaptación de serotonina | 111 (68,1%) | - |
| Fluoxetina | 16 (9,8%) | 20 (0); 20 |
| Paroxetina | 21 (12,9%) | 20,48 (7,4); 10-40 |
| Citalopram | 38 (23,3%) | 19,74 (5,92); 10-40 |
| Escitalopram | 15 (9,2%) | 12,33 (4,17); 10-20 |
| Sertralina | 21 (12,9%) | 67,86 (26,3); 25-100 |
| Antagonismo de 5HT2 | 18 (11%) | |
| Trazodona | 16 (9,8%) | 96,88 (22,1); 50-150 |
| Mianserina | 2 (1,2%) | 10 (0); 10 |
| Inhibidores selectivos de la recaptación de serotonina y noradrenalina | 8 (4,9%) | - |
| Venlafaxina | 6 (3,7%) | 125 (90,83); 75-300 |
| Duloxetina | 2 (1,2%) | 60 (0); 60 |
| Noradrenérgicos y serotoninérgicos específicos | 9 (5,5%) | - |
| Mirtazapina | 9 (5,5%) | 23,33 (7,91); 15-30 |
| COMBINACIONESde ATD* 3 (12,4%) | ||
| ISRS + Trazodona | 10 (43,5%) | - |
| Otras combinaciones | 13 (56,5%) | - |
ATD: antidepresivo; ISRS: inhibidores selectivos de la recaptación de serotonina.
aSe detectan hasta 9 combinaciones diferentes de 2 antidepresivos y una combinación de 3 antidepresivos.
La gran mayoría de los pacientes son tratados por su médico de familia en su centro de Atención Primaria, ya que solo 11 casos (5,91%) son tratados por su especialista de Psiquiatría en el centro de salud mental.
En cuanto al tratamiento con benzodiacepinas, de los 252 pacientes que lo toman, 107 pacientes (42,5%) llevan tratamiento con lorazepam con una dosis media de 1,41mg/d (DE 1,06). Las siguientes benzodiacepinas utilizadas en cuanto a frecuencia fueron el lormetazepam en 50 pacientes (19,8%) y el alprazolam en 45 pacientes (17,9%). Hay una alta asociación entre el uso de benzodiacepinas y el de antidepresivos (X2=44,504; gl=1; sig. 0,001).
DiscusiónAdemás de las ya conocidas consecuencias que el infradiagnóstico de la depresión en el anciano puede tener en su calidad de vida y en la de su familia, los efectos directos de la depresión sobre el sistema sanitario (consumo de recursos sanitarios17,18, además de ser un factor de riesgo de suicidio19) son poco conocidos en los ancianos y menos aún en los que acuden al área de Urgencias1,15.
Como hemos citado, diferentes estudios previos ponen de manifiesto el hecho de que los antecedentes de trastorno depresivo o la presencia actual de depresión se relacionan con un incremento en el riesgo de ingreso hospitalario en la población mayor de 74 años que acude a Urgencias por enfermedad médica15. En general, los pacientes geriátricos de 65 años o más con trastornos mentales severos tienen tasas más altas de visitas a Urgencias, hospitalizaciones más largas, alta frecuencia de caídas, alcoholismo y abuso de otras sustancias20. Se trata en todos los casos de una población de riesgo que requiere un abordaje integral y una especial monitorización.
En una revisión sistemática del 2011, se encuentran diferentes factores de riesgo para la readmisión en pacientes geriátricos. Los factores sociodemográficos solo pueden explicar el riesgo en unos pocos modelos, mientras que los ingresos previos y la duración de la estancia hospitalaria fueron los factores más frecuentemente relevantes, así como la morbilidad somática y la discapacidad funcional. Entre otros factores detectados por dicha revisión, pero citados por menos estudios, se encontraban los factores neuropsicológicos (o psicopatológicos), como la depresión o el delirium21. En nuestra opinión los trastornos afectivos en el anciano están infradiagnosticados e infratrados y estos aspectos tendrían que recogerse sistemáticamente en futuros estudios o revisiones sobre el área.
En el 2004, se realizó un interesante estudio prospectivo y longitudinal de factores predictores de rehospitalización entre pacientes de más de 60 años que previamente eran independientes para las actividades de la vida diaria. Se estudiaron 194 admisiones consecutivas de un hospital de rehabilitación. Los pacientes con depresión en la evaluación basal según la Geriatric Depression Scale (GDS) tenían mayor riesgo de rehospitalización a los 3 a 6 meses siguientes (OR = 3,549)22.
Los pacientes ancianos tienen peor evolución y peor salud general tras una hospitalización. Como se demostró en un amplio estudio de 1997, los síntomas de depresión pueden mediar parte de estos resultados negativos postalta. En una muestra de 572 pacientes hospitalizados mayores de 70 años, se midieron síntomas de depresión, estado de salud, severidad de la enfermedad. La principal medida de evaluación prospectiva (al alta, 30 y 90 días) fue la dependencia para las actividades de la vida cotidiana. La media de síntomas depresivos en la muestra era de 4, pero pacientes con 6 o más síntomas depresivos al ingreso (n=196) tenían más riesgo de dependencia después de hacer el análisis, controlando por distintas variables, incluyendo las sociodemográficas y de severidad de la enfermedad23. En un estudio posterior del 2006 con 380 pacientes mayores de 65, se confirman estos mismos datos24. Por otra parte, también hay otros estudios que contradicen estos resultados. En un estudio del 1999 con una muestra de 165 pacientes mayores de 65 años, se encontró que la depresión (puntuaciones de 9 o más en la GDS), sumaba un riesgo muy elevado de deterioro funcional en pacientes hospitalizados (OR = 3,1), pero en el modelo final de regresión logística, el efecto desaparecía y solo permanecían como predictores el sexo (OR = 3,3), los días de hospitalización (OR = 2,3), el índice de Barthel al ingreso (OR = 6,1) y el Miniexamen Cognoscitivo (OR = 2,7)25.
Un dato interesante de nuestro análisis ha sido la falta de relación entre el tratamiento antidepresivo y el ingreso hospitalario cuando consideramos toda la muestra a partir de 65 años. Los resultados del estudio de Suárez et al. (2009)15 se refieren a una población de 74 años o más, por lo tanto, serían comparables a nuestra muestra de pacientes de 75 años o mayores donde sí se muestra esta asociación entre tratamiento antidepresivo y reducción del riesgo de ingreso. Estos datos nos hablan sobre un posible efecto diferencial de la depresión (y de su tratamiento) según la edad se va haciendo más avanzada. Este efecto también podría estar asociado a una mayor cronicidad de ambas enfermedades (somáticas y depresivas).
Como han demostrado diferentes estudios previos, la mejoría en el tratamiento de la depresión no solo mejora los resultados directos negativos de esta en el paciente geriátrico, sino que también reduce los acontecimientos médicos adversos16. En el estudio inicial de Prina et al. (2012)26, se analizaba una amplia cohorte holandesa de 8.282 personas de 55 a 85 años obtenida del Longitudinal Aging Study Amsterdam (LASA). Tras 12 meses de seguimiento, el 14% de las personas con depresión fueron hospitalizadas por motivos médicos, frente a un 10% de las no deprimidas. La depresión suponía un riesgo doble de muerte durante ingreso (0,8 vs. 0,4%), así como un factor de riesgo independiente para una mayor duración del ingreso hospitalario26.
Posteriormente, Prina et al. (2013) analizaron una cohorte diferente de 5.411 hombres de 69 años o más, residentes en Australia Occidental. En el análisis multivariante, la presencia de síntomas de depresión (puntuaciones de 7 o más en la GDS), resultó en sí un factor independiente de ingreso hospitalario por razones no psiquiátricas (44,8 frente a 22,9%), asociándose a un mayor número de ingresos, así como a una mayor duración de ellos27.
En un estudio del 2001, la presencia de depresión, pero también de trastornos de ansiedad, se mostraba como predictora de un reingreso hospitalario. Se trataba de una muestra de 1.654 pacientes que fueron dados de alta y seguidos durante un año. Se evaluó la presencia de trastornos de ansiedad y depresión según criterios DSM-IV y utilizando la Hospital Anxiety and Depression Scale (HADS), que es una escala que mide muy bien los síntomas de ansiedad y depresión, sin que los síntomas somáticos de las enfermedades médicas28 la afecten tanto como a otras escalas.
El efecto de las benzodiacepinas detectado en nuestra muestra fue relevante. Aunque los ansiolíticos no son un adecuado tratamiento para los síntomas depresivos (excepto para la ansiedad y el insomnio relacionados), en nuestra muestra se destacan también como elementos protectores, aunque con una menor significación (tabla 1). Sin embargo, este efecto puede simplemente deberse a la alta asociación del uso de benzodiacepinas con el de antidepresivos.
La polifarmacia en general (número total de fármacos del paciente por cualquier motivo ya sea médico o psiquiátrico) es muy prevalente en nuestra muestra y, por otra parte, es un elemento asociado significativamente a una mayor tasa de ingreso, como han destacado ya otros autores previos29. Sin embargo, en nuestra opinión puede representar una consecuencia de la mayor complejidad o severidad de los procesos.
En nuestra muestra, todos los pacientes estaban tratados correctamente con fármacos antidepresivos dentro del rango terapéutico y, en su mayoría (94,09%), fueron tratados por su médico de familia en su centro de Atención Primaria, lo cual demuestra un considerable esfuerzo de optimización y calidad de los tratamientos antidepresivos en nuestro medio.
Diferentes estudios previos en nuestro entorno han detectado también otros factores relevantes en cuanto a la presencia de síntomas psiquiátricos en pacientes mayores. Concretamente, Olivera et al.30 detectaron que, entre otros, la severidad de las enfermedades físicas, el aislamiento, vivir en una residencia asistida o el género femenino se asociaban a una mayor prevalencia de enfermedad psiquiátrica. Hasta el 46,1% de los mayores presentaban al menos un síntoma psiquiátrico, y, de ellos, un 16,4% presentaban deterioro cognitivo, 15,7% ansiedad, 14,3% depresión, 6,1% síntomas psicóticos (alucinaciones y delirios), un 7,2% ideas hipocondríacas y un 4,4% síntomas obsesivos. La depresión se relacionó con la gravedad de las enfermedades físicas. Debido a la metodología de nuestro estudio, no pudimos incluir un índice acumulativo de gravedad de la enfermedad médica de nuestros pacientes, como puede ser el Índice Acumulativo de Enfermedad31, por lo cual, como comentamos posteriormente, este aspecto constituye una de las limitaciones del estudio.
En resumen, diferentes estudios han puesto ya de manifiesto dichas implicaciones y han valorado diferentes factores de riesgo asociados a la depresión en el anciano. Este trabajo viene a corroborar la necesidad de identificar precozmente a los pacientes depresivos en edades mayores ya que, una vez identificados, la posibilidad de que sean tratados correctamente es muy alta desde cualquier nivel de atención sanitaria y puede conllevar una mejoría evolutiva de sus enfermedades somáticas.
Limitaciones y fortalezas del estudioComo principal limitación, cabe considerar que se trata de un estudio aleatorizado pero no controlado. No es posible determinar los motivos exactos o la gravedad del proceso que llevaron a pautar un tratamiento antidepresivo a un paciente concreto entre los diferentes profesionales que lo atendieron previamente, aunque, por lógica se trataría en su mayoría de cuadros ansioso-depresivos y, más raramente de otros procesos (p. ej. dolor crónico) en los que se utilizan ocasionalmente los antidepresivos. De igual forma, la heterogeneidad de los tratamientos impide una adecuada diferenciación por grupos farmacológicos. Tampoco es posible saber el grado de depresión ante el que nos encontramos en el momento de la consulta a Urgencias: puede haber pacientes que hayan comenzado el tratamiento antidepresivo y todavía presenten sintomatología depresiva. Igualmente, el 9,8% de los pacientes toman trazodona, un tratamiento antidepresivo clásico que, sin embargo, en este grupo de edad se usa sobre todo como hipnótico, con lo cual podría ser un factor de confusión. Tampoco se puede objetivar el cumplimiento del tratamiento o la relación temporal entre su introducción y su posible efecto beneficioso o protector sobre el ingreso hospitalario urgente.
A nivel global, otras de las limitaciones del estudio incluyen la falta de diagnósticos estandarizados, la comorbilidad, la situación funcional o gravedad de los pacientes o la falta de determinaciones del nivel de depresión en el momento del ingreso. Estos 2 últimos factores sí fueron tenidos en cuenta en nuestro anterior estudio con una muestra diferente15.
Igualmente, al tener un diseño transversal y un análisis bivariante, se pueden establecer asociaciones pero no causalidades. No se puede establecer un efecto independiente del tratamiento antidepresivo, así como tampoco eliminar factores de confusión asociados a la toma de antidepresivos. Para poder demostrar este aserto, precisaríamos un diseño prospectivo, aleatorizado, doble ciego, con el ingreso hospitalario urgente como medida principal de resultados y considerando el diagnóstico estandarizado de depresión como criterio principal de inclusión.
Como principales fortalezas del estudio, tenemos su tamaño muestral, la aleatorización de grupos y su característica ecológica al realizarse en pacientes que acuden de forma natural y no seleccionada a un servicio hospitalario público que atiende un área amplia de salud.
ConclusionesLa prevalencia del trastorno depresivo en personas mayores es muy alta, habiéndose detectado un efecto complejo y negativo sobre la evolución de las enfermedades médicas crónicas o agudizadas que pueden acompañarla. Diferentes estudios previos ya han detectado una asociación independiente entre el padecimiento de depresión y el riesgo de ingreso hospitalario geriátrico por causa médica.
En nuestro estudio, el tratamiento antidepresivo se relaciona con una disminución del riesgo de ingreso hospitalario urgente por enfermedad médica en personas de 75 años o mayores. Por lo tanto, el tratamiento correcto de la depresión en personas mayores podría tener un efecto protector general frente a la severidad de las enfermedades atendidas en Urgencias en nuestra población y puede suponer un criterio de calidad en orden a prevenir complicaciones futuras.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.