El tumor miofibroblástico inflamatorio (TMI), forma parte del grupo de seudotumores inflamatorios compuesto de células fusiformes mezcladas con células plasmáticas maduras y células inflamatorias. Frecuentemente descritos en la región abdominal, pélvica, pulmonar y retroperitoneal, en pacientes pediátricos y adolescentes. La presentación en la glándula mamaria es extremadamente rara (27 casos descritos en la literatura), motivo por el cual su historia natural, recurrencia y potencial metastásico permanecen en estudio. Se trae a presentación un caso de una paciente posmenopáusica la cual fue tratada con cirugía de conservación, así como la revisión de la literatura de esta entidad.
Inflammatory myofibroblastic tumour (IMT) belongs to the group of pseudo inflammatory tumours, composed of fusiform cells mixed with mature plasma cells and inflammatory cells. It is frequently described in the abdomen, pelvis, lung and retroperitoneum in paediatric and adolescent patients. Presentation in the mammary gland is extremely rare (27 cases described in the literature), which is why its natural history, recurrence and metastatic potential remain under study. We present the case of a postmenopausal patient, who was treated with conservation surgery, as well as a review of the literature of this entity.
El tumor miofibroblástico inflamatorio (IMT), es una lesión poco frecuente de bajo grado compuestas por células fusiformes entremezcladas con células plasmáticas maduras y otras inflamatorias, incluyendo histiocitos, linfocitos y eosinófilos1,2; de presentación en diferentes áreas: abdominopélvica, retroperitoneal, pulmones, siendo esta última el sitio más frecuente de afectación en edades pediátricas y adolescentes3; la presentación primaria en mama es extremadamente rara, con solo 27 casos reportados en la literatura4, presentamos el caso de una paciente posmenopáusica tratada con cirugía de conservación y revisión de la literatura.
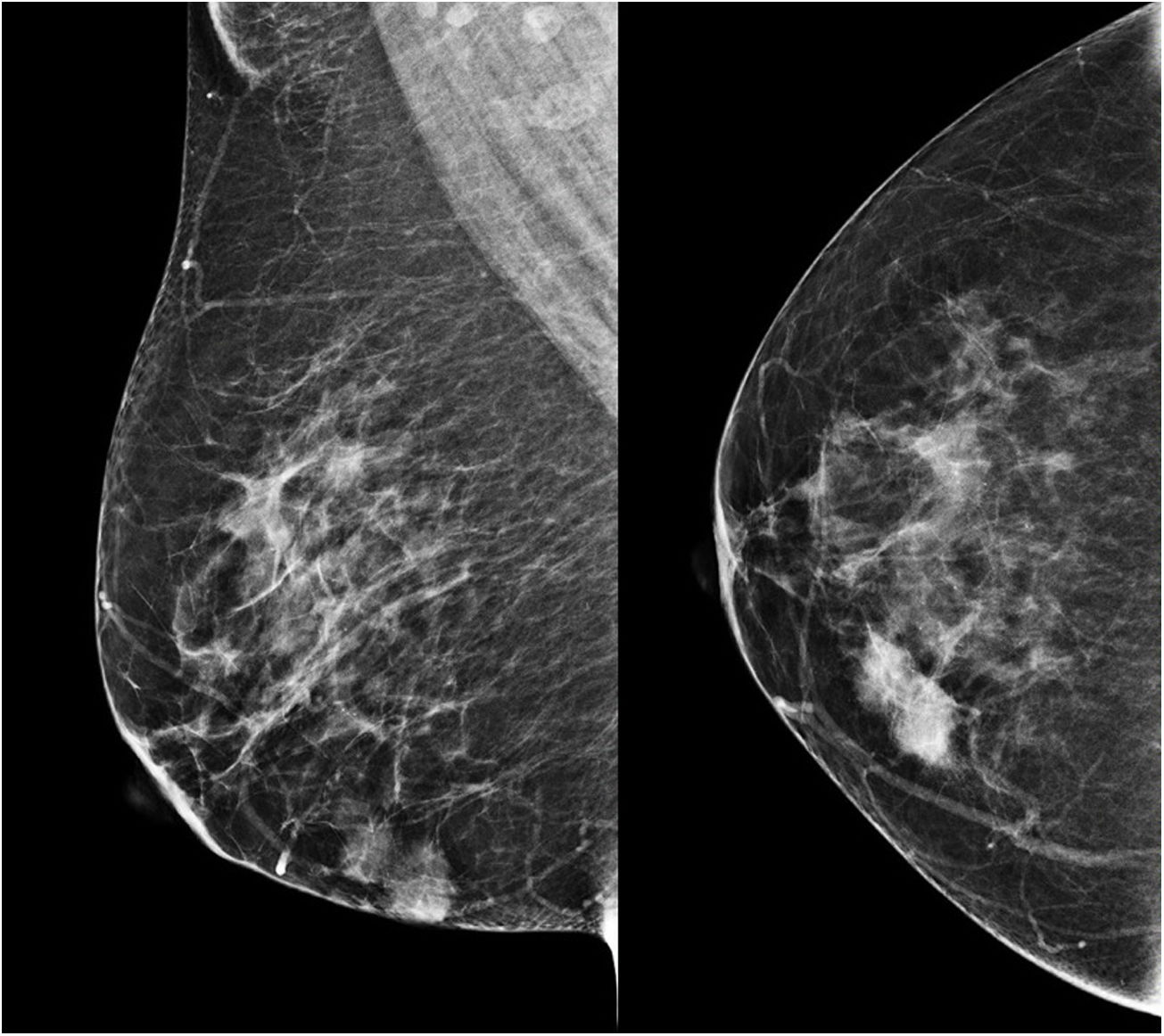
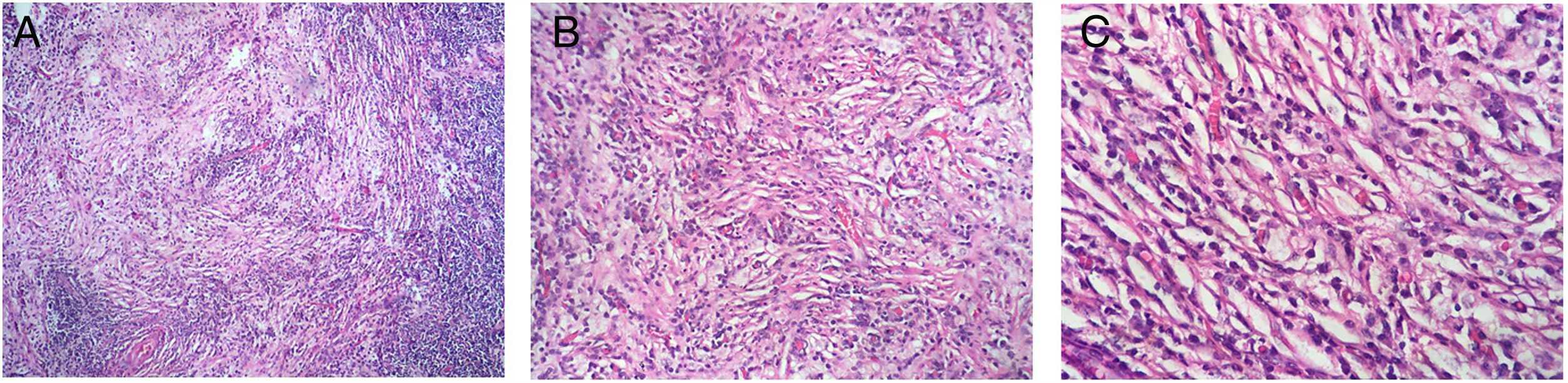
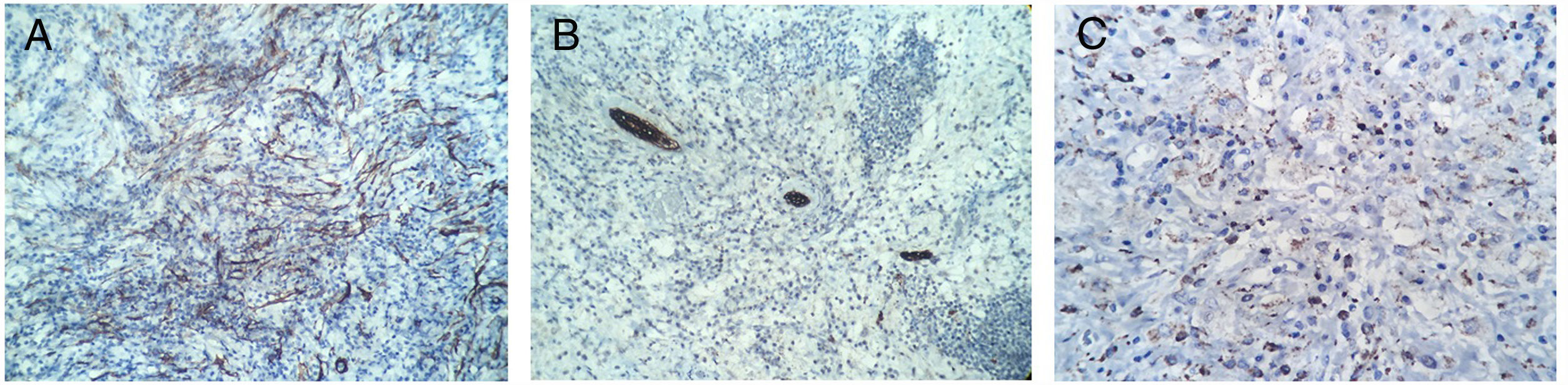
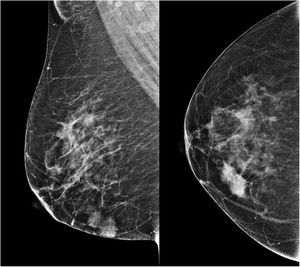
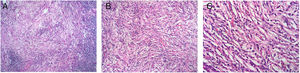
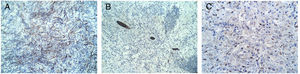
Caso clínicoUna mujer de 53 años ingresa a la unidad de mastología por presentar una tumoración palpable en mama derecha, la cual nota desde hace 6 meses de crecimiento progresivo e indoloro. En sus antecedentes médicos presenta salpingooforectomía bilateral por quistes serosos de ovario, no presenta antecedentes oncológicos ni familiares de relevancia. Al examen físico reveló una tumoración de bordes definidos, móvil, sin adherencia a la piel de 3cm localizada en cuadrante ínfero interno en radio 5 a 4cm del pezón de la mama derecha; el examen de la mama contralateral y axilar no mostró alteraciones. La mamografía identificó un nódulo de bordes parcialmente definidos de 3,4×1,7×1,5cm en el cuadrante ínfero interno de la mama derecha, categoría BIRADS 4B (fig. 1); la ultrasonografía mamaria informó de un nódulo heterogéneo bilobulado, con vascularización periférica de 2,8×1,8×1,5 categoría BIRADS 3. Se realizó biopsia con aguja (CORE) radioguiada, seguida de tumorectomía de mama derecha; en ambas muestras el estudio anatomopatológico reveló: proliferación fusocelular con áreas de patrón estoriforme, hialinización y denso infiltrado linfoplasmocitario con numerosos histiocitos y macrófagos cargados con hemosiderina (fig. 2). Las células fusiformes expresaron positividad para actina de músculo liso, siendo negativas para AE1/AE3, CK7, desmina, S-100, calponina y ALK. Por otro lado, CD68, CD45, CD3 y CD20 fueron positivos para el componente inflamatorio; la evaluación de bordes quirúrgicos fue informado como libres de células tumorales, concluyéndose que la histomorfología y el inmunofenotipo era concordante con un tumor miofibroblástico inflamatorio (fig. 3). Los estudios de imágenes en búsqueda de extensión de enfermedad a distancia (rayos X de tórax, ecografía abdominal y pélvica) fueron negativos. El curso postoperatorio de la paciente fue adecuado, actualmente presenta un seguimiento de 6 meses libre de recurrencia local.
DiscusiónEl TMI es una entidad poco frecuente, categorizada como una lesión de comportamiento intermedio por la organización mundial de la salud (WHO), generalmente ha sido considerado en el grupo de seudotumores inflamatorios (PTI)5, su etiopatogenia es incierta, algunos lo consideran como una respuesta inmunológica a un proceso inflamatorio o infeccioso6, otros investigadores han reportado reordenamientos cromosómicos ectópicos en el brazo largo del cromosoma 2 y el brazo corto del cromosoma 9, considerándola como una proliferación monoclonal por genética y técnicas moleculares7. Los sitios de afectación más frecuentes son los pulmones y vías áreas en pacientes jóvenes, sin embargo también se han descrito en mesenterio, estómago, intestino delgado, mediastino, retroperitoneo, hígado y vejiga8–10. El compromiso primario en mama es extremadamente infrecuente4 con edad media de presentación de 48,9 años (rango: 23-60)11, el escenario clínico muestra tumoraciones palpables, firmes, parcialmente móviles, con promedio de diámetro de 3,4cm (rango: 1-9cm)12; los cuales no cuentan con patrones específicos de imágenes (ecográficas ni mamográficos)13. Siendo el estudio histopatológico de suma importancia para definir el diagnóstico; descrito como una proliferación de células fuso celulares y de células inflamatorias (linfocitos, células plasmáticas e histiocitos) y clasificado por Coffin en 3 categorías: patrón mixoide o tipo de fascitis nodular; tipo de células de huso denso y el patrón fibroso hipo celular o tipo fibromatosis desmoide3. Los estudios de inmunohistoquímica en los casos descritos en la literatura muestran: positividad difusa a vimentina y marcadores miogénicos como: desmina, SMA, MSA, CD68, CD20, CD3 y CD5, así como positividad focal en un tercio de los pacientes a queratina, siendo negativos a ALK, S100, panqueratina, CD15, CD30, CD117 y CD2314–16. Es importante mencionar que aproximadamente el 50% de TMI son positivos para reordenamientos que envuelven al gen ALK probado en el análisis de FISH, lo cual guardaría relación con la hipótesis de que se trate de una neoplasia verdadera. Entre los diagnósticos diferenciales por histomorfología se debe considerar: fibromatosis desmoide, fascitis nodular, miofibromatosis, tumor phyllodes y carcinoma metaplásico.
El tratamiento en los casos descritos TMI primario de mama está circunscrito a la resección de la tumoración con márgenes libres, con un porcentaje de recurrencia local del 15%17,18, guardando relación con: el sitio de presentación (el 2% en lesiones pulmonares y hasta el 25% en lesiones extra pulmonares), multifocalidad y tipo de resección; siendo las resecciones incompletas las que muestran mayor incidencia de recurrencia. Las metástasis son infrecuentes descritas en menos de 5% de los casos19,20. El tratamiento con quimioterapia, radioterapia e inmunomodulación no ha sido reportado como efectivo en los casos donde fue empleado21.
En vista del potencial del TMI de recurrencia local y metástasis se recomienda el seguimiento periódico del paciente con estudios clínicos e imagen lógicos (mamografía, ultrasonografía y resonancia magnética)22.
Se ha descrito el caso de una paciente con TMI primario de mama, la cual representa una entidad infrecuente de etiología aún incierta, con comportamientos clínico intermedio, realizándose como tratamiento único la resección quirúrgica (cirugía de conservación) con bordes libres según lo recomendado en los casos descritos por la literatura, actualmente se encuentra en controles periódicos debido al potencial de recurrencia y metástasis descritos. El entendimiento de esta entidad, así como sus variables de presentación, pueden ayudar a evitar sobre tratamientos quirúrgicos, tales como mastectomía con o sin disección axilar y guiar el seguimiento post tratamiento quirúrgico, es importante mencionar que se requiere estudios posteriores más amplios los cuales se ven dificultados por el escaso número de pacientes.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes, y han obtenido los permisos correspondientes.