XXXV Congreso de la SATO con la SOTIMI
Sevilla 23 - 25 JUNIO 2005 Comunicaciones y carteles científicos. Resúmenes
LUXACIONES AGUDAS DE RODILLA. REVISIÓN 3 CASOS EN 2004
R. Periáñez Moreno
D. Rial Valverde
J. Minguet Baixauli
J.M. Montero Fernández
H.U.V. Macarena. Sevilla. España.
Introducción. Las luxaciones traumáticas de la rodilla es un problema articular que se presenta en urgencias en escasas ocasiones, como un proceso agudo. La incidencia es baja debido a la relación con los accidentes de alta energía, entre los que destaca los de tráfico, que las relaciona en muchas ocasiones con un desenlace fatal del paciente en el mismo lugar del accidente, siendo bastante más frecuente que aparezcan bajo la forma de inestabilidad multiligamentosa postraumática. El pronóstico de la luxación está muy relacionado con las lesiones ligamentosas y vasculares asociadas, pudiendo existir distintos patrones de lesiones multiligamentosas.
Objetivos. Se revisan 3 casos clínicos que ingresaron en urgencias de nuestro Hospital en un período de 2 meses, siguiendo cada una ,una evolución distinta, siendo necesario la reparación arterial y amputación en un caso y reparación multiligamentosa en los dos casos siguientes obteniéndose unos resultados satisfactorios en cuanto rango articular y satisfacción del paciente.
Comentario. La evolución de las lesiones ligamentosas tras luxación traumática de la rodilla esta muy relacionada con la técnica quirúrgica utilizada y el momento de realizarla. Respecto a la reparación de lesiones arteriales que se presenten como complicación de la luxación existe un período crítico de ocho horas a partir de las cuales los riesgos de amputación
INJERTO ÓSEO VASCULARIZADO PARA EL TRATAMIENTO DE LA PSEUDOARTROSIS Y NECROSIS DE ESCAFOIDES Y OTROS HUESOS DEL CARPO
J.A. Abad Lara
M. Zafra Gómez J.I. García López
M. Moreno Díaz
F. Muñoz Luna
F. León Vaquero
P. Carpintero Benítez
Hospital Universitario Reina Sofía. Córdoba. España.
Introducción y objetivos. La pseudoartrosis y necrosis de escafoides y de otros huesos del carpo, representan un problema clínico de difícil solución, produciendo en muchos casos una invalidante clínica, con dolor y pérdida de fuerza, y con alta tasa de baja laboral. La evolución natural de esta patología lleva a una progresiva artrosis de muñeca.
El objetivo de este estudio retrospectivo es examinar los resultados del tratamiento quirúrgico, en la pseudoartrosis y necrosis del polo proximal de escafoides, enfermedad de Preiser, y necrosis del trapecio, usando injerto óseo vascularizado de la región distal de radio según la técnica de Zaidemberg.
Material y método. Se realiza un estudio retrospectivo de 9 pacientes intervenidos entre los años 2002-2005 usando injerto óseo vascularizado según la técnica de Zaidemberg. Tres pacientes presentaban pseudoartrosis de escafoides, dos necrosis del polo proximal de escafoides, tres enfermedad de Preiser y uno necrosis avascular del trapecio. Todos los pacientes recibieron un seguimiento como mínimo de un año, valorando clínica, radiología simple y estudio RNM.
Resultados. Todos los pacientes curaron en un periodo medio de tres meses, mostrando en la radiología simple como la RNM signos de revascularización y consolidación ósea. En el seguimiento postquirúrgico no se evidencio evolución hacia degeneración de la articulación radiocarpiana. Ninguno de los pacientes tenía limitación dolorosa de la movilidad o inestabilidad escafolunar demostrable radiológicamente o tras estudio clínico. Presentaron una disminución poco significativa de dorsiflesión y desviación radial de la muñeca en comparación con la muñeca normal.
Discusión y conclusiones. El injerto óseo vascularizado basado en la arteria suprarretinacular intercompartimental 1,2 , es un efectivo tratamiento en nuestra serie, mostrando una alta tasa de revascularización y consolidación ósea en la pseudoartrosis y necrosis avascular de escafoides, enfermedad de Kiemböck, y necrosis avascular del trapecio.
INFECCIÓN DE PRÓTESIS TOTALES DE RODILLA. RECAMBIO EN 1 Y 2 TIEMPOS
R.J. García Renedo
P. García Parra
J.E. Pérez Sicilia
F.J. Serrano Escalante J.J. Gil Álvarez
J. Enríquez Hernández
Hospital Virgen del Rocío. Sevilla. España.
Introducción. La infección de una artroplastia es la complicación más temida por el cirujano ortopédico. La colonización del implante principalmente ocurre durante el acto quirúrgico.
Material y método. Se revisan a 34 pacientes diagnosticados de infección de prótesis total de rodilla intervenidos por la unidad de sépticos del H.U. Virgen del Rocío entre enero de 2000 y junio de 2003, con objeto de tener un seguimiento mínimo de 18 meses y dar así validez al estudio. Se dividen a su vez en 2 grupos; los pacientes rescatados en un tiempo y los pacientes intervenidos en 2 tiempos.
Resultados. 26 pacientes fueron intervenidos entre enero de 2000 y junio de 2003 por infección de PTR mediante rescate en un tiempo. Su edad media fue de 74 años. El 65% eran mujeres. Obtuvimos al cabo de un seguimiento medio de 31 meses (18-54) 19 éxitos (73%) y 7 fracasos. En cuanto a pacientes rescatados en 2 tiempos, tuvimos en el mismo periodo de tiempo 9 pacientes. Se obtuvieron 5 éxitos y 3 fracasos.
Conclusiones. El rescate de PTR en un tiempo es una actitud terapéutica que ahorra costes hospitalarios y sufrimiento al enfermo, pero que requiere una amplia experiencia del cirujano. Nuestros resultados de rescate en 2 tiempos son sensiblemente menos satisfactorios que los de un tiempo, al contrario de lo recogido en la literatura. Esto es debido sobre todo a las características catastróficas tanto de los pacientes, como de los gérmenes que los colonizaban.
FACTORES DE CRECIMIENTO Y PROTEINA MORFOGENÉTICA. NUESTRA EXPERIENCIA
Introducción. Los factores de crecimiento son proteínas secretadas por las células en las distintas fases de la curación. Asociados a la cirugía, se ha demostrado que aceleran el proceso de reparación. Esto se realiza mediante fenómenos de aumento de permeabilidad vascular, trasvase de fluidos, vasoconstricción reactiva y cambios metabólicos. La proteína morfogenética es un subtipo de la familia TGF-Beta, por lo tanto es un factor de crecimiento. Los factores de crecimiento plaquetarios se localizan en el interior de las plaquetas, en los gránulos alfa.
Material y método. Entre enero de 2000 y septiembre de 2004 se estudian 12 pacientes tratados con proteína morfogenética por pseudoartrosis secundaria a aloinjertos en cirugía tumoral y a fracturas convencionales. Por otra parte se analizan 16 casos de pacientes con pseudoartrosis infectada y defectos óseos tratadas con factores de crecimiento derivados de plaquetas.
Resultados. De los 4 pacientes tumorales tratados con proteína morfogenética, en el 100% se obtuvieron buenos resultados. En cuanto a las pseudoartrosis infectadas, de las 10 tratadas con factores de crecimiento plaquetario, se obtuvieron 3 éxitos, 6 fracasos y un caso perdido. Por otro lado, de las 5 tratadas con proteína morfogenética, 3 fueron fracaso, un éxito y un caso perdido.
Conclusiones. Los factores de crecimiento plaquetario aceleran el proceso de curación en pseudoartrosis no infectadas y en defectos óseos. La proteína morfogenética en nuestra serie es eficaz también en fallo de injertos en cirugía tumoral. Sin embargo ninguno de los dos son eficaces ante pseudoartrosis infectadas.
ESTUDIO PROSPECTIVO DE ROTURAS AGUDAS DE TENDÓN DE AQUILES TRATADAS CON TÉCNICA MIXTA.
P. García Parra
A. Carranza Bencano J.J. Fernández Torres
A. Alegrete Parra
G. Del Castillo Blanco
Cátedra de Traumatología. Dpto. C.O.T. H.U. Virgen del Rocío, Sevilla. España.
La rotura del tendón de Aquiles es una patología de relativa frecuencia, sobre todo en personas con edad laboral. El objetivo de este estudio es analizar las características epidemiológicas, funcionales y reincorporación a la actividad laboral y deporte de todos los pacientes con esta entidad intervenidos en nuestro Hospital desde enero de 1999 hasta mayo de 2004.
De las 85 roturas agudas intervenidas 70 fueron revisadas. La edad media fue de 39 años, razón de sexo 3/1 varones. El tiempo medio de cirugía no llegó a los 33 minutos y la estancia hospitalaria tuvo una media de 3 días. La reincorporación a la misma actividad ocurrió en un 98% y el 100% de los que eran deportistas volvieron a realizarlo. Los resultados funcionales se midieron con la escala de Kitaoka, obteniendo una puntuación media de 97.89 sobre 100.
En base a este estudio y contrastándolo con la bibliografía se puede afirmar que esta técnica es sencilla, eficaz, de bajo coste, con total reincorporación laboral, excelentes resultados funcionales y con bajo índice de complicaciones.
RESULTADOS CLÍNICO-FUNCIONALES Y DE CALIDAD DE VIDA EN PACIENTES CON FRACTURAS DE PILON TIBIAL TRATADAS CON PLACA DE BAJO PERFIL: NUESTRA EXPERIENCIA
P. García Parra
A. Carranza Bencano J.J. Fernández Torres
A. Alegrete Parra
G. Del Castillo Blanco
Cátedra de Traumatología. Departamento C.O.T. H.U. Virgen del Rocío. Sevilla. España.
Las fracturas de pilón tibial representan un reto para el traumatólogo. Nuestro objetivo es evaluar los resultados clínicos y funcionales, así como calidad de vida y reincorporación laboral en los pacientes tratados en nuestra unidad durante un periodo de tiempo de 4 años con placa de bajo perfil en fracturas de pilón tibial.
Se realiza un análisis retrospectivo, descriptivo, de 28 fracturas de pilón tibial acaecidas durante los años 1999 y 2003. 21 pacientes fueron evaluados la cabo de una media de 32 meses después de la lesión, mientras que 7 casos no pudieron ser revisados. La edad media fue de 41 años, con una relación 3/1 hombres.
La calidad de vida, medida a través del SF 36 fue significativamente más baja que la media de edad y de género similares en la población española estándar. El rango de movilidad del tobillo afecto sólo es normal en un 40% respecto a la flexión dorsal y 55% en la plantar y más de la mitad de los pacientes que trabajan no se han reincorporado a su actividad laboral o cambiado a un trabajo menos exigente.
Las fracturas de pilón tibial constituyen una patología severa en cuanto a calidad de vida y reincorporación a la vida laboral. La placa de bajo perfil constituye una alternativa eficaz para el tratamiento de dichas fracturas.
ESTUDIO PROSPECTIVO EPIDEMIOLÓGICO, FACTORES DE RIESGO Y DE SEGUIMIENTO TRAS TRATAMIENTO DE LOS PACIENTES CON FRACTURA OSTEOPORÓTICA INGRESADOS EN EL HRT ENTRE MAYO DE 2003 Y MAYO DE 2004
P. García Parra
F.J. Serrano Escalante J.J. Gil Álvarez
J. Enríquez Hernández
M. Anaya Rojas
R.J. García Renedo
A. Piñero Gálvez
Hospital Virgen del Rocío, Sevilla. España.
Introducción. La osteoporosis, está emergiendo como la «gran epidemia» silente del siglo XXI. El aumento de la longevidad de la población contribuye a aumentar sus complicaciones y correspondiente gasto social, sobre todo, en relación con la progresiva prevalencia de las fracturas óseas.
Material y método. Se plantea realizar un estudio observacional prospectivo sobre las características epidemiológicas, características clínicas y factores de riesgo que presentan todas las pacientes que durante un año acuden por fractura osteoporótica al servicio de C.O.T. de un Centro Hospitalario de tercer nivel
Resultados. Se estudian un total de 421 pacientes. El 54% de las pacientes con fractura osteoporótica tienen una edad superior a los 70 años. La regresión logística aplicada (coeficiente de Pearson) para ver la variabilidad explicada entre las variables independientes dicotómicas, y la variable dependiente fractura de cadera, nos da una R de 0,76, (rango 0-1) lo que significa que todas las variables estudiadas explican el 76% de mi modelo
Conclusiones.
1. Nuestro servicio de C.O.T. ha recibido 421 pacientes con fracturas osteoporóticas de cadera entre mayo de 2003 y mayo de 2004.
2. De entre los factores de riesgo relacionados con la osteoporosis y riesgo de caída estudiados, por sí mismos explican el 76% de las fracturas osteoporóticas de nuestra serie.
3. El sedentarismo, la disminución de estatura desde los 25 años, dificultad para levantarse de la silla, pobre capacidad visual y uso de benzodiacepinas nos da una R de 0,6.
PROYECTO DE FOLLETO INFORMATIVO PARA PACIENTES SOMETIDOS A CIRUGÍA CORRECTORA DE COLUMNA.
M.R. Asensio Pérez
R. Luque Blanco
M.T. Rodríguez Paños
Enfermeras del H.U. Virgen Macarena.
Introducción. Actualmente la necesidad de información es un hecho que se pone de manifiesto por la demanda que de ella hacen los usuarios. En la Declaración de Barcelona de la Asociación de Pacientes (2003), se hace una mención a la Enfermería, indicando que debería especializarse en desarrollar habilidades informacionales hacia los pacientes y sus familiares. El Plan Andaluz de Salud (3ª rev.) incide en los hábitos saludables de vida, en el fomento información y a la participación del usuario y cuidador, y en reducir el impacto de la enfermedad en complicaciones y discapacidades, así como mejorar la calidad de vida de los pacientes. Son frecuentes los folletos médicos y de enfermería informativos. En el ámbito en donde desempeñamos nuestros cuidados de enfermería carecemos de directrices que satisfagan las necesidades de la población tributaria de nuestro Servicio con las patologías de referencia. De igual modo las necesidades establecidas por Virginia Henderson nos sirven de pauta para responder las cuestiones, dudas e inquietudes que nuestros usuarios nos plantean en la práctica.
Objetivos.
— Proporcionar al usuario un folleto informativo sobre autocuidados en cirugía correctora de columna.
— Responder a las necesidades planteadas en la práctica asistencial por los usuarios intervenidos de cirugía correctora de columna.
— Motivar al paciente y/o cuidador en la toma de decisiones respecto a su autocuidados.
— Minimizar la angustia y stress, a la hora de plantear los autocuidados.
Material y método.
— Estudio de revisión para elaborar un folleto informativo.
— Guías y trípticos informativos.
— Folletos divulgativos
— Revisión de guías prácticas, folletos informativos etc, relacionados con nuestro tema de estudio.
— Modelo de enfermería de Virginia Henderson. Elegimos este Modelo porque es coherente con nuestros valores culturales utilizando términos sencillos de comprender. Da protagonismo a la persona, que posee el potencial de cambio. Propicia a la concienciación de la importancia de adoptar un estilo de vida sano y de mejorar y mantener un entono saludable. Otro motivo por el que seguir a Henderson es que según su modelo, la salud deja de ser algo otorgado por el sistema sanitario para pasar a ser un deber personal y colectivo
— Unos de los diagnósticos más frecuentes en nuestro servicio es el de «conocimiento deficiente sobre el proceso quirúrgico», el factor relacionado más frecuente es el de la poca familiaridad con los recursos para obtener la información.
— Estudio del III Plan Andaluz de Salud, página de Internet de la Fundación Kovacs (Web de la espalda), Web del paciente, Web de la Asociación de Personas Afectadas de Escoliosis, de la Spanish Baptist Health y otras.
— Se realizó una entrevista a los 22 enfermeros de la Unidad, en la cual se constatan las necesidades manifestadas o detectadas en el enfermo en la práctica asistencial. Los resultados se tradujeron a «lenguaje enfermero» y fueron tratados estadísticamente según se expresa en el diagrama de sectores.
Resultados. Se elaboró un folleto (tríptico) para informar al paciente y al cuidador principal con un lenguaje asequible con información veraz y asequible y con figuras sobre cómo realizar sus autocuidados, y se les anima a preguntar sus dudas e inquietudes.
Discusión: Creemos que con la elaboración de este folleto podemos anticiparnos a las necesidades antes de que estas sean un problema. A una mayor información mejor colaboración y toma de decisiones en usuarios y cuidadores. A la consecución de los dos primeros objetivos se minimiza el nivel de temor y ansiedad.
INDICACIONES Y EXPERIENCIA EN EL USO DE LOS FACTORES DE CRECIMIENTO (MBA) EN CIRUGÍA ORTOPÉDICA. A PROPÓSITO DE 14 CASOS.
P. Bernáldez-Domínguez
J. Saval-Benítez
M. Cejudo-Rojas
J.M. Torres-Velasco
Montilla-Jiménez Fractura
M.A. Martín-Montalvo
Hospital Comarcal de Riotinto. Huelva. España.
Introducción. La producción de Factores de Crecimiento Autólogos (FCA) derivados de las plaquetas y leucocitos son la base del proceso de reparación de las lesiones. Su potencial como adyuvantes en la curación de lesiones, ha intrigado a investigadores y cirujanos desde su descubrimiento. A pesar de que se han utilizado en más de 40.000 casos clínicos que demuestran —hasta la fecha— la seguridad de los FCA en aplicaciones clínicas, existen pocos trabajos serios y con rigor científico.
El objetivo de este trabajo es presentar nuestra experiencia —corta de momento— con el uso de los factores de crecimiento de MBA (AGF) en cirugía ortopédica y así mismo presentamos las claves a seguir para conseguir una correcta fusión del injerto óseo.
Material y método. Presentamos nuestra experiencia en 14 pacientes en los que hemos usado los FCA mezclado con aloinjerto (hueso liofilizado y desmineralizado) durante el periodo comprendido entre Agosto-03 y Marzo-05 (19 meses). Las indicaciones han sido 5 movilizaciones de P.T.C, 2 movilizaciones de P.T.R., 2 artrosis postraumáticas y 5 pseudoartrosis destacando el fémur, tibia y la clavícula.
Resultados. En todos los casos excepto uno (93%) hemos observado una adecuada integración del aloinjerto óseo con los FCA. La media de ultraconcentrado AGF fue de 25 ml (buffy-coat) recombinado con Tisucol en 13 casos (85,7%). No hemos obtenido ninguna complicación directamente relacionada con los FCA aunque sí dos infecciones de partes blandas, un síndrome compartimental y una no integración de los FCA.
Conclusiones. Los FCA (AGF de MBA) es una tecnología revolucionaria empleada desde 1998, como procedimiento para ultraconcentrar de forma eficaz y reproducible las plaquetas y leucocitos de la sangre del propio paciente, y así conseguir dosis clínicamente efectivas de FCA. El sistema concentra eficazmente el fibrinógeno sanguíneo y permite la obtención de trombina autóloga, obteniendo así un gel de fibrina (AGF) que mezclado con el injerto, permite modelarlo y manipularlo cómodamente evitando su migración, y fijar esos factores en el defecto liberándolos durante dos semanas. Después de haberlo implantado en 14 pacientes y aunque sabemos que aún es pronto para extraer conclusiones —dados los resultados— podemos afirmar que es un método seguro, fiable, simple y rápido. Creemos conveniente un enfoque más riguroso, dada la variedad entre los diferentes métodos de recolección que existen actualmente en el mercado pues todos los productos no son igualmente eficaces. El cirujano debe exigir protocolos de preparación explícitos así como una demostración cuantificable de los componentes
EXPERIENCIA CLÍNICA CON MATRIZ ÓSEA DESMINERALIZADA (35 CASOS)
L. Fernández García J.I. Abad Rico
D. García de Quevedo
Hospital Regional «Carlos Haya», Málaga. Servicio de CO y T. España.
Introducción. Para el tratamiento de soluciones de continuidad en el tejido óseo se considera el material idóneo el hueso del propio paciente (autoinjerto), pero a veces, es necesario recurrir a tejidos de donante (aloinjertos). Los aloinjertos son básicamente osteoconductivos, por el contrario, la matriz ósea desmineralizada (MOD) presenta propiedades osteoinductivas, lo cual en teoría permitiría su empleo en situaciones que precisen un mayor estímulo a la osteogénesis.
Material y método. Se presentan los resultados obtenidos del tratamiento de 35 pacientes consecutivos, entre Junio de 2004 y Diciembre del mismo año, con un preparado de MOD (DBX®, Synthes). El seguimiento medio ha sido de 8,3 meses (desv. est. 2,34). En 14 casos se empleó MOD en artrodesis vertebrales (3 correcciones de escoliosis, 11 con patología degenerativa del raquis). En otros 13 casos se usó en el tratamiento de pseudo-artrosis; en 4 pacientes en la osteosíntesis de fracturas; en 2 recambios de prótesis de cadera; en el tratamiento de 1 tumor en cadera; y en 1 artrodesis en el pie. La matriz DBX® se utilizó como material de injerto aislado (n = 11), asociado a injerto autólogo (n = 9), y mezclado con aloinjerto mineralizado congelado (n = 15).
Resultados. No se han detectado complicaciones perioperatorias atribuibles al material. La evolución radiológica de las artrodesis vertebrales ha sido muy satisfactoria. En todos los casos se asoció la MOD con autoinjerto y/o aloinjerto. Con respecto a la pseudoartrosis tratadas, los resultados han sido muy favorables, teniendo en cuenta que se trataban en su mayoría de casos complejos. 2 pacientes fueron tratados con refrescamiento del foco e implante de DBX a través de una mínima incisión cutánea.
Conclusiones. La matriz ósea DBX se ha demostrado eficaz en nuestra experiencia para conseguir artrodesis vertebrales y la consolidación de pseudoartrosis. La manipulación operatoria de la matriz DBX en forma de pasta es muy sencilla, y no se modifica cuando se mezcla con injertos mineralizados
ARTROPLASTIA DE INTERPOSICIÓN PARA EL TRATAMIENTO DE LA ARTROSIS TRAPECIO METACARPIANA
C. Maquieira
F. Mesa
J.A. García-Arévalo
P. Alfaro
A. López
M. Mesa
Unidad de Aparato Locomotor. Hospital Valle de los Pedroches. Pozoblanco. Córdoba. España.
La rizartrosis es una lesión degenerativa de la articulación trapeciometacarpiana, más frecuente en la mujer que se caracteriza por el dolor y limitación funcional para realizar sobretodo la pinza.
Se presenta una revisión de 15 casos diagnosticados de rizartrosis y tratados mediante artroplastia de interposición con el tendón del m. flexor carpi radialis entre los años 1993 y 2004. 14 de ellos eran mujeres.
Se presentan los datos clínicos y estadio radiológico preoperatorio así como los resultados en revisión realizada en abril de 2005.
Se aprecia un alto grado de satisfacción en la mayoría de los pacientes. No ha habido reintervenciones ni infecciones y tan sólo se recogen 2 complicaciones: una distrofia de Südeck y una neuritis.
ESTUDIO ECONÓMICO COMPARATIVO ENTRE DOS MÉTODOS DE OBTENCIÓN DE PLASMA RICO EN PLAQUETAS (PRP)
M.I. Nieto
R. Carpintero
L. Roca
G. Carrascal
H.U.V. Macarena. Sevilla. España.
Introducción. Los factores de crecimiento (FC) son un grupo de sustancias polipeptídicas biológicamente activas que constituyen la orden inicial que desencadena la reparación tisular. Aunque los FC son producidos y segregados por todas las células del organismo como respuesta a un estímulo específico, se encuentran en mayor proporción en las plaquetas y en las células de la serie blanca. Hasta el momento se conoce la existencia de diversos FC. Todos tienen su importancia y todos pueden incrementar su efecto mediante la selección de un plasma con alta concentración de plaquetas extraído de la sangre del propio paciente.
Objetivo. Comparamos los costes de dos sistemas empleados en nuestro Hospital para la obtención de PRP (PRGF system® y plaquetoféresis) y analizamos los casos en los que utilizamos estas técnicas.
Material y método. Estudiamos los materiales (desechables y fungibles) de cada sistema y el coste global de cada uno. El sistema PRGF se utilizó en 15 pacientes y la plaquetoféresis en 12. Valoramos los pacientes en los que se emplearon ambos métodos con respecto a su patología, evolución clínica y complicaciones.
Resultados. El precio del kit por intervención del sistema PRGF es de 450,16 #e, mientras que la plaquetoféresis supone un gasto de 144 #e.
Conclusiones. No se han observado diferencias significativas en cuanto a la clínica. Desde el punto de vista económico, aunque el sistema PRGF supone un coste mayor que la plaquetoféresis, si dispusiéramos en quirófano de una centrifugadora y personal cualificado para llevar a cabo el sistema PRGF, los costes de éste serían mucho menores.
TUMOR DE CÉLULAS GIGANTES (TCG) EXTREMIDAD PROXIMAL DE HÚMERO. MEGAPROTESIS DE RECONSTRUCCIÓN DE HOMBRO
J. Serrano Escalante
P. García Parra J.J. Gil Álvarez
M. Ruiz del Portal Bermudo
Hosp. Virgen del Rocío. Sevilla. España.
El T.C.G. es una neoplasia ósea localmente agresiva, que suele afectar a mujeres entre 20-40 años. Localización epifisiaria, especialmente a nivel de fémur distal, tibia proximal y extremidad proximal de húmero. Se manifiestan en forma de dolor y limitación funcional de la articulación afectada. Cursan con elevada tasa de recidiva tras la intervención quirúrgica.
Se presenta el caso de un paciente varón de 32 años que tras realizar un esfuerzo físico presenta un cuadro de dolor brusco a nivel de hombro izquierdo, que no responde a analgesia habitual y se mantiene e incluso en reposo. Se realiza estudio de imagen completo (RX, TAC, RNM, Gamma-grafía) detectándose una lesión lítica expansiva de gran tamaño (9,5 cm de diámetro) a nivel de extremidad proximal de húmero izquierdo. Presentó fractura patológica que recibió tratamiento ortopédico. Se realizó punción biopsia de la lesión diagnosticándose de TCG. Se practicó arteriografía embolizándose vasos aferentes tumorales (quedando la mitad de la lesión tumoral embolizada). Se procedió a la extirpación en bloque de la lesión y sustitución por mega prótesis de hombro. Buena evolución tras 5 años de seguimiento, con buen balance articular hombro izquierdo.
LUXACIÓN TRAUMÁTICA DE CADERA EN EL NIÑO.
M. Rodríguez Solera
A. Sánchez Granado
A. Mesa Serrano
A. García Mendoza
J.M. López-Puerta
Hospital «Juan Ramón Jiménez». Huelva. España.
Introducción. La luxación traumática de cadera en el niño (LTCN) es poco frecuente. Un traumatismo banal puede producir una LTCN, debido a que el cartílago inmaduro es distensible y los ligamentos laxos. Las luxaciones posteriores son más frecuentes que las anteriores. La mayoría puede reducirse fácilmente, aunque pueden aparecer complicaciones tardías como lesión vascular, nerviosa, fractura concomitante, irreductibilidad, reducción no concéntrica, necrosis avascular, coxa magna, artrosis y luxación recidivante.
Objetivos. Presentar dos casos de pacientes con LTCN tras un traumatismo banal y que han seguido una evolución favorable.
Caso clínico 1. Paciente de 4 años que tras caida fortuita con apoyo de MII presenta flexión, aducción y rotación interna palpándosse la cabeza femoral en la región glútea. Se realiza Rx AP donde se confirma la luxación. Con anestesia general se realiza reducción cerrada y tracción blanda 2 semanas. Evolución favorable a los 5 años.
Caso clínico 2. Paciente de 5 años que tras caída accidental presenta impotencia funcional en MII con flexión, aducción y rotación interna. En Rx AP se confirma la LTC. Se realiza reducción cerrada y tracción blanda 2 semanas y posteriormente ortesis tipo ATLANTA. 10 días después se realiza gammagrafía sin observarse signos de necrosis. Evolución favorable a los 2 años.
Conclusiones. La LTCN es rara, siendo más frecuente que las fracturas de cadera. — Son más frecuentes en niños menores de 5 años. — Son producidas por traumatismos banales. — Las posteriores son las más frecuentes. —Son de fácil reducción y con pocas complicaciones.
FRACTURA SOBRE PRÓTESIS EN UN CASO DE ENFERMEDAD DE GORHAM-STOUT
J.J. Roson Méndez-Trellez
M. Soria Cañadas
M. Santos Maravenz
Hospital Axarquia. Vélez Málaga. Málaga. España.
La enfermedad de Gorham-Stout o del Hueso Fantasma es una rara enfermedad de etiología desconocida que se caracteriza por osteolisis progresiva y proliferación microscópica de vasos anormales. En las publicaciones existentes se indica el no funcionamiento del injerto óseo por la repetición de la reabsorción ósea.
Presentamos un caso propio de dicha enfermedad con fracturas de repetición en fémur sobre prótesis de rescate de rodilla, satisfactoriamente resuelto mediante la combinación de placa Reding, AGF y hueso cortical liofilizado.
SÍNDROME COMPARTIMENTAL DE MIEMBRO SUPERIOR POR ROTURA DE ARTERIAS CIRCUNFLEJAS EN PACIENTE CON HEPATOPATÍA ALCOHÓLICA. A PROPÓSITO DE UN CASO.
R. Periáñez Moreno
D. Rial Valverde
J. Carpio Elías
A. Iglesias Moreno
R. Gómez Partido
H. U. V. Macarena. Sevilla. España.
Introducción. El Síndrome compartimental (SC) se genera a expensas de un aumento de la presión intersticial dentro de un compartimento muscular hasta el punto de eliminar la perfusión de los tejidos necesarios para la viabilidad de los mismos provocando una isquemia tisular. Este aumento de la presión puede deberse a un edema intersticial, a la acumulación de sangre provocando un hematoma o a ambas circunstancias simultáneamente.
Caso clínico. Paciente de 62 años en seguimiento ambulatorio por hepatopatía alcohólica que acude a urgencias tras caída accidental 24h antes en su domicilio; refiere intenso dolor en MSD. A la exploración intenso edema en MSD, hematoma en hombro derecho, ausencia pulsos radial y cubital. Rx Fractura 3 partes de cabeza humero. Fractura 3 costillas D. Analíticas con anemia grave, plaquetopenia y trastornos de coagulación. Arteriografía lesión de arterias circunflejas MSD.
Conclusión. La causa más frecuente de aumento de la presión intersticial es un traumatismo que puede crear un hematoma secundario a fractura de hueso, lesión arterial o destrucción de tejidos blandos. En estos casos el incremento de presión intersticial pone en peligro la viabilidad del miembro por la isquemia, mientras que la liberación de toxinas pone en peligro la vida del paciente por entrar el paciente en un fallo multiorgánico, por ello la vigilancia exhaustiva de estos pacientes en la UCI es obligada.
PTERIGIUM COLLI UNILATERAL: A PROPÓSITO DE UN CASO.
R. Periáñez Moreno
D. Rial Valverde
R. Díaz Márquez
D. Lorite Alvaro
M. Díaz Álvarez
J. Carpio Elías
Hospital Universitario «Virgen Macarena». Sevilla. España.
Introducción. El Pterigium Colli, es una anomalía infrecuente caracterizada por la aparición de un pliegue a nivel del borde externo del cuello desde la mastoides hasta el acromion.
Caso Clínico. Niña de 3 años con antecedente de parto de nalgas, remitida por presentar cordón visible indurado desde región occipital derecha hasta la espina del omóplato. Se aprecia una hipoplasia de musculatura extensora del cuello a ese nivel, una lateralización cervical derecha, así como limitación de la rotación derecha y de la lateralización izquierda con ascenso del hombro derecho. Mediante ecografía se aprecia una banda hipoecoica posterior al esternocleidomastoideo. La radiología de columna demuestra una actitud escoliótica y la RMN confirma una banda fibrosa que sigue el trayecto del trapecio desde mastoides hasta acromion compatible con Pterigium Colli. Descartada cualquier otra sintomatología, se procede a la extirpación quirúrgica de la banda fibrosa y posterior empleo de Minerva en termoplástico a tiempo completo durante tres meses y otro mes sólo nocturna, acompañado de cinesiterapia, tras lo cual la paciente presenta tan sólo una fibrosis subcutánea sin cordón apreciable, siendo la movilidad activa y pasiva completa.
Discusión. Destacamos este caso por la infrecuencia de su presentación aislada en la literatura médica, puesto que lo más habitual es la aparición en el contexto de un síndrome de Turner.
ENCONDROMATOSIS MULTIPLE (SD. DE OLLIER). A PROPOSITO DE UN CASO.
R. Periáñez Moreno
D. Rial Valverde
R. Castro del Olmo
F. López Vizcaya
F. Saenz López de Rueda
H. U .V. Macarena. Sevilla. España.
Introducción. La manifestación clínica de este síndrome corresponde a deformidad de las manos y de las zonas afectadas con los encondromas, generando habitualmente síntomas locales relacionados con la localización de los tumores tanto en los miembros inferiores como en los miembros superiores y manos así como discrepancias de longitud de los miembros afectados. Suele detenerse en la pubertad pero puede seguir progresando. El dolor es raro y cuando se presenta suele estar relacionado con una fractura patológica. La complicación más importante es la transformación de uno o mas encondromas a condrosarcomas. El diagnostico fundamental es radiológico asociado a estudio causal o relacionado con una fractura, donde se puede apreciar masas radiolucentes de cartílago con focos de calcificación que deforman gravemente los huesos. Los encondromas pueden ser intracorticales o periostales. Algunas veces sobresalen de las diáfisis de los huesos largos y asemejan osteocondromas. En los huesos largos habitualmente se ven coalescencias de bandas radiolucentes que se extienden desde el platillo hasta la diáfisis generando crecimiento anómalo de los huesos.
El Objetivo de este póster es la publicación de un caso registrado en las consultas externas del Hospital V. Macarena y su descripción debido a la poca incidencia de este síndrome.
Caso clínico. El caso se trata de una paciente mujer, 24 años, con A.F. de padre y hermano afecto por el mismo síndrome aunque no diagnosticados oficialmente. Acude a consulta por intenso dolor y bultoma en la zona supracondílea externa rodilla izquierda así como deformidad de ambas manos y antebrazos. En este caso clínico se debe de hacer diagnostico diferencial entre Enfermedad de Ollier y Exostosis cartilaginosa múltiple.
INJERTO VASCULARIZADO DEL PRONADOR CUADRADO PARA LAS SEUDOARTROSIS DEL ESCAFOIDES
J.M. López-Puerta González
J. Lazpita Oquiñena
M. Gómez Aranda
Hospital «Juan Ramón Jiménez». Huelva. España.
Introducción. El escafoides constituye el elemento fundamental en la hilera proximal del carpo, desde un punto de vista anatómico y biomecánico. Las fracturas de escafoides son las más frecuentes del carpo (70%) y de ellas evolucionan hacia la pseudoartrosis un 3-6%.
El objetivo de este estudio es valorar los resultados clínicos y radiológicos del tratamiento de la pseudoartrosis de escafoides mediante abordaje palmar y aporte de injerto óseo vascularizado del pronador cuadrado.
Material y método. Realizamos un estudio retrospectivo de 11 pacientes intervenidos con esta técnica. El diagnostico se realizo con estudio de Rx simple y/o TAC clasificando los casos según la existencia o no de desplazamiento e inestabilidad carpiana, así como el establecimiento de artrosis.
Resultados. Los resultados se evaluaron teniendo en cuenta la escala funcional (dolor, fuerza, rango de movilidad e incorporación al trabajo) y radiológico (cambios degenerativos a nivel radio-carpiano y mediocarpiano). La consolidación se consiguió en todos los casos, con un tiempo medio de consolidación de 11 semanas, y los resultados clínicos fueron satisfactorios con disminución del dolor, buena movilidad e incorporación a sus actividades habituales.
Discusión y conclusiones. la pseudoartrosis de escafoides carpiano constituye una patología frecuente. Los injertos óseos vascularizados son una opción para el tratamiento de la pseudoartrosis estable, obteniéndose unos buenos resultados clínicos, funcionales y radiológicos, coincidentes con otras series. El tiempo de inmovilización posoperatoria constituye una de las desventaja de esta técnica.
FATIGA DE LOS MATERIALES DE OSTEOSÍNTESIS
D. Rial Valverde
R. Periáñez Moreno
F. López Vizcaya
R. Castro del Olmo
F. Sáenz López de Rueda
Hospital Universitario Virgen Macarena. Sevilla. España.
Introducción. Los materiales de osteosíntesis se utilizan para la estabilización de las fracturas. En una situación de carga dinámica, los clavos y los tornillos son suficientemente resistentes para soportar las cargas biomecánicas durante un determinado periodo de tiempo, pero necesitarán una descarga a medida que consolide la fractura, para evitar la fatiga.
Casos clínicos. se presentan imágenes de materiales de osteosíntesis fatigados y rotos como consecuencia de un exceso de carga debido a falta de consolidación de la fractura y a inestabilidad del foco de fractura fundamentalmente.
Conclusión. La carga siempre será compartida entre el hueso y el implante, incluso tras la consolidación definitiva de la fractura. Por este motivo, debe tenerse en cuenta la posibilidad de extraer el implante una vez se haya consolidado definitivamente la fractura. De forma ideal, la rigidez del implante debería disminuir a medida que se va consolidando la fractura.
FRACTURAS PERIPROTÉSICAS DE LA PATELA EN LA ARTROPLASTIA TOTAL DE RODILLA
E. Cánovas Alcázar
P. Hernández Cortés
F. Acosta González
S. Traumatología y Ortopedia. Hospital Clínico «San Cecilio». Granada. España.
Introducción. Las fracturas de rótula sobre prótesis totales de rodilla son raras, y representan un incidencia en torno al 0,68% en las series más grandes de cirugía de revisión. La mayoría de estas fracturas son de trazo vertical y localizadas en la faceta externa. En ocasiones, se descubren como hallazgos incidentales en controles radiográficos postoperatorios y muchas no precisan tratamiento quirúrgico.
Material y método. Presentamos 3 casos de fracturas periprotésicas de rótula, en pacientes portadores de artroplastias totales de rodilla con prótesis Génesis que, por interrumpir el aparato extensor y/o pérdida del implante patelar, han precisado tratamiento quirúrgico. La intervención consistió en el recambio de la patela y osteosíntesis con cerclaje alámbrico de la patela mediante la técnica de Lotke y Ecker.
Resultados. Se recoge la evolución favorable en todos los pacientes, con consolidación de la fractura y conservación del implante fijo al final del seguimiento.
Discusión. El tratamiento de una fractura periprotésica de patela no debe orientarse exclusivamente a la fractura. La recuperación funcional de la artroplastia total de rodilla al nivel previo a la lesión es el objetivo. El tipo de fractura, la estabilidad del implante, el capital óseo disponible y el tamaño de los fragmentos para la revisión o la osteosíntesis son determinantes.
TRATAMIENTO ABIERTO DE LAS LUXACIONES PERILUNARES DEL CARPO
E. Cánovas Alcázar
P. Hernández Cortés
E. Martín Buenadicha
S. Traumatología y Ortopedia. Hospital Clínico «San Cecilio». Granada. España.
Introducción. Las luxaciones perilunares y las fracturas luxaciones del carpo son lesiones devastadoras. Para minimizar la morbilidad, un diagnóstico precoz y exacto es esencial. Aunque se recomienda una reducción cerrada precoz, un mejor conocimiento de la cinemática de la muñeca parece exigir la reducción anatómica abierta, fijación interna y reparación de los ligamentos dañados.
Material y método. Analizamos 5 casos de luxaciones perilunares del carpo tratadas mediante reducción abierta por abordaje dorsal y volar combinado, fijación con agujas K y reconstrucción ligamentosa escafolunar y lunopiramidal con anclajes óseos Mitek. Inmovilización postoperatoria 8 semanas. Se analiza la evolución radiográfica, rango de movilidad, fuerza de prensión, evaluación mediante la Mayo Modified Wrist Score y vuelta a la actividad laboral.
Resultados. Excelente resultado subjetivo en todos los pacientes. El procedimiento proporciona muñecas estables y poco dolorosas que han permitido en todos los casos volver a la actividad laboral y de ocio previa. No obstante constatamos una significativa pérdida de movilidad de flexo-extensión y desviación radial y cubital con respecto a la mano contralateral y pacientes tratados de fracturas luxaciones tranescafoperilunares solo con abordaje dorsal o por reducción cerrada y síntesis percutánea de escafoides. En la luxación perilunar más evolucionada se observan cambios degenerativos en la mediocarpiana.
Discusión. El abordaje palmar sólo fue imprescindible para la reducción del semilunar en un caso. Discutimos si el cierre del espacio de Poirier contribuye a rigidez operatoria. Enfatizamos en la alineación y estabilidad carpiana que produce la reparación ligamentosa abierta.
UTILIZACIÓN DE OSTEOINDUCTORES Y PLACA A COMPRESIÓN EN PSEUDOARTROSIS DE DIAFISIS HUMERAL
J.M. Morales García J.J. Ballester Alfaro
V.M. Puerto Montesino
R. Goberna Pesudo
J. Sueiro Fernández
Hospital Universitario de Puerto Real. Puerto Real (Cádiz)
Introducción y objetivos. Las fracturas de diáfisis representan un 30% de las fracturas humerales. En un 2-15% aparece una ausencia de consolidación, asociada con fracturas abiertas o de alta energía, inestables o segmentarias, con distracción o interposición de partes blandas, mala vascularización o infección, tratamiento inicial con yeso colgante, obesidad, malnutrición, alcoholismo o tabaquismo. El síntoma fundamental es la impotencia funcional. Como posibilidades terapéuticas nos encontramos con el tratamiento conservador en pacientes ancianos o pluripatológicos, consistente en ortesis, estimulación eléctrica, ultrasonidos y ondas extracorpóreas. La principal opción terapéutica es la quirúrgica, consistente en la búsqueda de una fijación estable, ya sea por un enclavado intramedular bloqueado, una fijación externa unilateral o circular, o por el tratamiento de elección, la osteosíntesis con placa a compresión asociada a injerto óseo, y actualmente a la impregnación con sustancias osteoinductoras que ayuden a la consolidación en pseudoartrosis no hipertróficas.
Material y método. Paciente de 33 años, mujer, que como antecedentes de interés presenta déficit de Proteína «S» e hipercoagulabilidad congénita: TEP y TVP con ingreso en UCI en 1992. En tratamiento por Hematología con Sintrom®. Acude a nuestro Hospital por presentar fractura de diáfisis humeral bifocal derecha en febrero 2001, tratada de forma urgente mediante enclavijado elástico con dos tallos de Hackethal. Se procede a la extracción de dicho material en marzo 2003, continuándose su seguimiento en consultas y diagnosticándose de pseudoartrosis de húmero. Tras estudio preoperatorio y previo consentimiento informado personalizado, se procede en noviembre 2004 a tratamiento quirúrgico, mediante reducción cruenta y revitalización de foco de pseudoartrosis con osteosíntesis con placa LCP a compresión, asociado al aporte de injerto óseo y sustancia osteoinductora DBX®. Durante la cirugía se aprecia la inclusión del nervio Radial en el foco pseudoartrósico, siendo necesaria su trasposición a la zona medial del brazo.
Resultados. El postoperatorio cursa sin incidencias, se inicia rehabilitación inmediata y se continua su seguimiento en Consultas. Su evolución a los 8 meses de la intervención es buena, apreciándose consolidación fracturaria, sin aflojamiento del material ni movilización de los fragmentos, presentando la paciente un buen rango de movilidad, carga de la extremidad y satisfacción general. No se aprecian signos de afectación del nervio Radial.
Discusión y conclusiones. Los porcentajes de consolidación tras osteosíntesis con placa e injerto óseo son excelentes y a ellos hemos de asociar la estimulación osteogénica del osteoinductor, acción con la que nos aseguramos la máxima seguridad en el tratamiento de una patología que admite pocos errores en la cirugía de revisión, dado el limitado stock óseo ya existente.
SÍNDROME COMPARTIMENTAL DE AMBAS PIERNA TRAS CIRUGÍA UROLÓGICA
J.J. Quintana Cruz
M. Muñoz Manchado J.L. Carrasco
A. Luis Calero
Hospital «Infanta Elena». Huelva. España.
Introducción. Se presenta un caso de síndrome compartimental de etiología dudosa y perfil clínico atípico.
Caso clínico. Paciente que ingresa en UCI intubado y en ventilación mecánica, en coma farmacológico y con sonda nasogástrica, tras cirugía urológica (cistectomía radical con derivación tipo Studer). Con antecedentes entre otros de Diabetes Mellitus tipo II con retinopatía y arteriopatía diabéticas y amputación de 4º y 5º dedos del pie derecho y 5º del izquierdo. Saturación de O2: 99%; TA: 85/49 mm Hg; disminución de temperatura y palidez en zonas periféricas; miembros inferiores con vendaje compresivo cruropédico bilateral; pulsos pedios conservados.
Evolución. Se mantuvo en coma farmacológico 18 horas, presentando hipotensión e inestabilidad hasta 4 horas tras ingreso. Tras extubación, permanece estable y sin dolor, con bomba de perfusión continua de morfina. Se retira vendajes de MMII y aparecen a las 5 horas flictenas en ambas piernas y pies, con ausencia de dolor. Al día siguiente, anestesia, paresia y tensión en piernas y pies. Ante la sospecha de síndrome compartimental, se mide presión de los compartimentos, siendo ésta > 90 mmHg en todos. Pico de CPK: 47880, mioglobina > 3000. Se realiza fasciotomía y liberación de los cuatro compartimentos de ambas piernas, encontrándose musculatura isquémica. A los cinco días tras las fasciotomías, continúa con anestesia y paresia, y aparece necrosis macroscópica de la musculatura de los compartimentos anterior y lateral de la pierna derecha.
Conclusiones. Lo llamativo del caso es la presencia de un síndrome compartimental sin dolor y de etiología dudosa. Encontramos en este paciente una serie de factores predisponentes para el desarrollo del síndrome: arteriopatía diabética; intervención prolongada (más de 4 horas); posición de Lloyd Davies (litotomía); vendaje preventivo de trombosis venosa profunda; hipotensión. La ausencia de dolor, justificable por el estado de coma, la analgesia con perfusión continua de morfina y la neuropatía diabética, los vendajes, y la inestabilidad hemodinámica que precisó de una atención primordial, posiblemente retrasaron el diagnóstico. A pesar de las fasciotomías, la evolución y el pronóstico son sombríos. Por ello, en pacientes en coma, sedoanalgesiados, politraumatizados o con inestabilidad hemodinámica, se precisa de un reconocimiento secundario (análisis periódico de CPK, calcemia, potasemia y gasometría arterial, búsqueda sistemática de signos de síndrome compartimental, etc.) que nos haga sospechar el desarrollo del síndrome y la medición de las presiones compartimentales que establezca el diagnóstico definitivo.
APORTACIÓN AL TRATAMIENTO QUIRÚRGICO DEL PIE ASTRÁGALO VERTICAL CONGÉNITO. A PROPÓSITO DE UN CASO
J.J. Quintana del Olmo
J.J. Quintana Cruz
Unidad de Ortopedia Infantil. Hospital Infantil. Hospitales Universitarios «Virgen del Rocío». Sevilla. Eçspaña.
Introducción. El pie astrágalo vertical congénito (AVC), es una deformidad rígida producida por la luxación de la articulación astrágalo-calcáneoescafoidea (acetabulum pedi).
Caso clínico. Se presenta un caso de pie AVC bilateral sin patología asociada conocida (Tipo I de Lichtblau o 5D de Hamanishi) que ha sido tratado previamente con métodos ortopédicos (manipulaciones y yesos correctores) y posteriormente, al año de edad, quirúrgicamente con técnica de Coleman-Seimon (en un solo tiempo quirúrgico, liberación de articulación astrágalo-escafoidea y subastragalinas, reducción de luxación, alargamiento de tendón de Aquiles y capsulotomía posterior tibioperoneoastragalina, y fijación con aguja de Kischner), a la cual añadimos endoprótesis subastragalina de Giannini que nos mantiene el astrágalo elevado. En el preoperatorio se valoran radiológicamente la no alineación del astrágalo con el primer metatarsiano en proyección lateral en hiperextensión, y ángulos TAMBA (Talar Axis - first Metatarsal Base Angle) > 60º y CAMBA (Calcaneal Axis - first Metatarsal Base Angle) > 20º. La evolución ha sido favorable, hemos valorado posoperatoriamente la disminución de ambos ángulos y la línea de Shade, y el buen apoyo del pie.
Conclusiones. Creemos que el uso de una endoprótesis subastragalina nos facilita, una vez retirada la aguja de Kischner, el mantenimiento de la reducción conseguida con la técnica de Seimon.
TUBERCULOSIS DEL CARPO
A. Luis Calero
M. Muñoz Manchado J.J. Quintana Cruz
J. Carrasco Ruiz
G. Fernández Moreno
Hospital «Infanta Elena». Huelva. España.
Introducción. La TBC puede afectar a cualquier órgano ó sistema del cuerpo. El compromiso extra-pulmonar se da en el 14% de los pacientes, con un 1-8% de afectación ósea. Aproximadamente el 50% de los pacientes con TBC ósea tienen afectación pulmonar, y el 30-50% con enfermedad ósea presentan compromiso vertebral.
Material y método. Paciente mujer que acude a urgencias por bultoma volar y cubital en muñeca derecha de año y medio de evolución que en el último mes aumenta de tamaño. En las Rx simples se observa destrucción del pisiforme; en la RMN y TC informan de una destrucción difusa de alguno de los huesos del carpo. Ante la sospecha de TBC ósea se practica una biopsia excisional y se envían muestras a microbiología y a Anatomía Patológica.
Resultados. Después del estudio se confirma la sospecha de Tuberculosis ósea con especial afectación del pisiforme, libre de enfermedad pulmonar que inicia tratamiento tuberculostático con buenos resultados.
Discusión y conclusiones. La lesión extraósea primaria permanece indetectable. La forma de presentación clínica depende de los órganos afectados, desde una sintomatología constitucional a una lesión local. La anatomía patológica mostrará una lesión caseificante central dentro del tejido necrótico y células gigantes multinucleadas y el estudio microbiológico la presencia del bacilo tuberculoso en el tejido. El tratamiento de la TBC debe ser multidisciplinar, con especialistas en enfermedades infecciosas, cirugía-traumatología y de la unidad del dolor.
APLICACIÓN TÓPICA DE FACTORES DE CRECIMIENTO EN UN CASO DE TRASTORNO DE CICATRIZACIÓN
C. Carvajal Pedrosa
E. Martín Buenadicha
Hospital Clínico «San Cecilio» Granada. España.
Introducción y objetivo. Los defectos de partes blandas secundarios a distintos procesos ortopédicos o traumatológicos son una complicación relativamente frecuente, y que requiere cuidados prolongados. Presentamos un caso de infección dérmica tras intervención quirúrgica resuelto de forma satisfactoria y precoz tras aporte de factores de crecimiento tisulares, como ejemplo de uso eficaz de éstos en otro campo diferente de los injertos óseos (en los que se emplean junto a un material osteoconductor).
Caso clínico. Paciente de 37 años de edad con inestabilidad de tobillo por esguinces de repetición, que tras tratamiento prolongado mediante infiltraciones con corticoides presenta una atrofia cutánea a nivel externo del tobillo. Es operada para realizar una plastia, que evoluciona de forma tórpida debido a unos malos cuidados de la herida por la paciente, por lo que se reinterviene limpiándose el foco y aportando injertos, bajo los cuales se realiza una infusión de factores de crecimiento autólogos (AGF).
Resultados. La evolución es satisfactoria, evidenciándose la cicatrización casi total de la herida a los 20 días de la intervención. Pese al incumplimiento del tratamiento por parte de la paciente, lo que provoca la aparición de una pequeña área de infección, la curación es completa a los 3 meses de la operación. No presenta alteraciones cutáneas en la zona y la movilidad del tobillo es normal, sin signos de inestabilidad del mismo.
Conclusiones. El aporte de factores de crecimiento autólogos abre una nueva vía en el tratamiento de este tipo de lesiones. Este material puede obtenerse durante el mismo acto quirúrgico a partir de sangre del propio paciente y al ser una sustancia autóloga no provoca respuestas inmunógenas ni patógenas en el enfermo. La técnica AGF permite la obtención de un concentrado de plaquetas y leucocitos, que al liberar los diversos factores de crecimiento y citokinas almacenados en ellos inician y potencian la cascada natural de la curación de los tejidos.
RELACIÓN ENTRE VALORES DE DENSIDAD MINERAL ÓSEA Y VARIABLES ANTROPOMÉTRICAS EN UN GRUPO DE SUJETOS SANOS
A. Romero Péreza
J. Ortega Vinuesa
A. Rivasb,
V. Ramírez Tabernero
M. Mariscalb
G. Lópezb
B. Fericheb
F. Olea Serranob
Servicio de Traumatología Hospital de Baza. aReumatólogo del Servicio. bUniversidad de Granada. Hospital de Baza (Granada)
Introducción. La masa mineral ósea es un parámetro dinámico que se ve influenciado por múltiples factores, entre los que destacan los factores genéticos, nutricionales, hormonales, influencia de tóxicos y fármacos y nivel de actividad física. El objetivo del presente trabajo fue el de establecer una relación entre diversas variables constitucionales (medidas antropométricas) y DMO.
Metodología. Selección de un grupo de 60 sujetos voluntarios sanos de ambos sexos con edades comprendidas entre 30 y 65 años; a los que se les realizó densitometrías del calcáneo PIXI (por aparato de absorciometría dual de rayos x) y medidas antropométricas que incluyen (talla, peso corporal, índice de masa corporal (IMC), masa magra corporal (MMC), circunferencia de abdomen (CA), brazo (CB), muslo (CM); pliegues grasos tricipital (PGT), bicipital, subescapular, abdominal, cuadricipital (PGC); y determinación de áreas magra de brazo (AMB) y de muslo (AMM)). Sobre base de datos SSPS se realizan las diferentes estimaciones estadísticas.
Resultados. El peso medio de participantes (65Kg), talla media (162,1 cm), DMO media 0,51 gr/cm2 con un máximo 0,80 gr/cm2 de y un mínimo de 0,21 gr/cm2. Variables con asociaron significativa (valor de p < 0,05): CB [c: 329,p < 0,012], CM[c: 326, p < 0,015], Talla [c: 0,305, p < 0,021], PGT [c: —303, p < 0,022], IMC [c: 0,301, p < 0,023], PGM [c: 0,288, p < 0,034]. Correlaciones muy significativas (p < 0,01): MMC [c: 0,566, p < 0,001], peso [0,454, p < 0,001], AMB [c: 0,425, p < 0,001], CA [0,382, p < 0,003] y AMM [c: 0,369, p < 0,006].
Conclusiones. 1) Existe una fuerte asociación positiva (p < 0,001) entre DMO, peso corporal, masa magra corporal, área muscular del brazo, área magra del muslo y circunferencia abdominal; existe igualmente correlación significativa positiva (p < 0,05) para talla, IMC, circunferencia de brazo y muslo; siendo negativa para los pliegues grasos tricipital y en muslo. 2) Las variables antropométricas musculares se correlacionan mejor con DMO, con respecto al resto de variables comparadas. 3) La DMO parece relacionarse de forma directa con el compartimento muscular e inversamente con el compartimento graso. 4) Cuantificar valores antropométricos musculares en un individuo podría orientarnos sobre el estadio de su DMO.
RADIOLOGÍA SIMPLE COMPARADA CON DENSITOMETRÍA PARA VALORAR PÉRDIDA DE MASA ÓSEA EN RAQUIS
Introducción. La determinación de masa ósea por absorciometría radiológica de doble energía (DEXA) es el método estándar de elección; su alta precisión, la capacidad para medir cualquier área del esqueleto y su baja dosis de radiación expuesta lo convierte en el idóneo. A pesar de los esfuerzos de los sistemas de salud pública, los elevados costes de la técnica limitan su uso. La técnicas radiológicas convencionales siguen siendo las más usadas por el clínico para valorar masa ósea.
Objetivo. Comparar estimaciones de masa ósea en raquis por método de radiología simple frente a valores densitométricos (absorciometría dual de rayos X).
Material y método. Seleccionamos 104 pacientes con diferentes signos de pérdida de masa ósea en raquis (osteopénia radiológica, acuñamientos vertebrales, refuerzo aparente del contorno vertebral y aumento de trabeculación vertical) que han acudido a nuestra consulta durante 2002, a los que se realiza determinación de masa ósea por densitómetro de calcáneo (PIXI) el mismo día de la visita. Consideramos criterios de exclusión (existencia de antecedentes de fracturas vertebrales traumáticas, criterios de Scheuerman radiológicos, hemangiomas vertebrales y displasias en raquis). Aplicamos estadística para relacionar las diferentes variables con los valores de masa ósea.
Resultados. Un 65% de pacientes presentan osteoporosis densitométrica. En relación a los diferentes signos de déficit de masa ósea: solo el 40% de los que presentan solamente osteopenia radiológica tienen osteoporosis; los que muestran (osteopenia + refuerzo cortical) presentan osteoporosis en el 65% de casos, mientras los que tienen (osteopenia+acuñamiento) alcanzan el 83%. Los pacientes que reúnen (osteopenia +acuñamiento+refuerzo cortical alcanzan osteoporosis densitométrica en el 91% de los casos.
Conclusiones. 1) Reunir varios signos de déficit de masa ósea en radiología simple de raquis, tiene un valor predictivo alto para presentar osteoporosis densitometrica, sobre todo cuando existen asociados acuñamientos y osteopenia. 2) La presencia de osteopenia radiológica aislada no se correlaciona adecuadamente con existencia de osteoporosis, deben inducir confusión el grado de obesidad del paciente y el régimen radiológico de la determinación.
3) Establecer diagnóstico de osteoporosis en un paciente con varios signos asociados de pérdida de masa ósea en raquis asocia un bajo error que podría cuestionar la realización de una densitometría como prueba de certeza diagnóstica. 4) La radiología simple en raquis puede ser un método útil para estimar de forma grosera el estadio de masa ósea cuando no se tiene accesibilidad a una densitometría.
VARIABLES RELACIONADAS CON DENSIDAD MINERAL ÓSEA EN PACIENTES AMBULATORIOS DE TRAUMATOLOGÍA
A. Romero Péreza
M.A. Rivas Castrob
B. Durán Carranza
V. Ramírez Tabernero
J. Ortega Vinuesa
N. Mawas Terki
J. Campos Rodríguez
Servicio de Traumatología del Hospital de Baza. aReumatólogo del Servicio. bMédico de Familia Servicio de COT del Hospital de Baza (Granada)
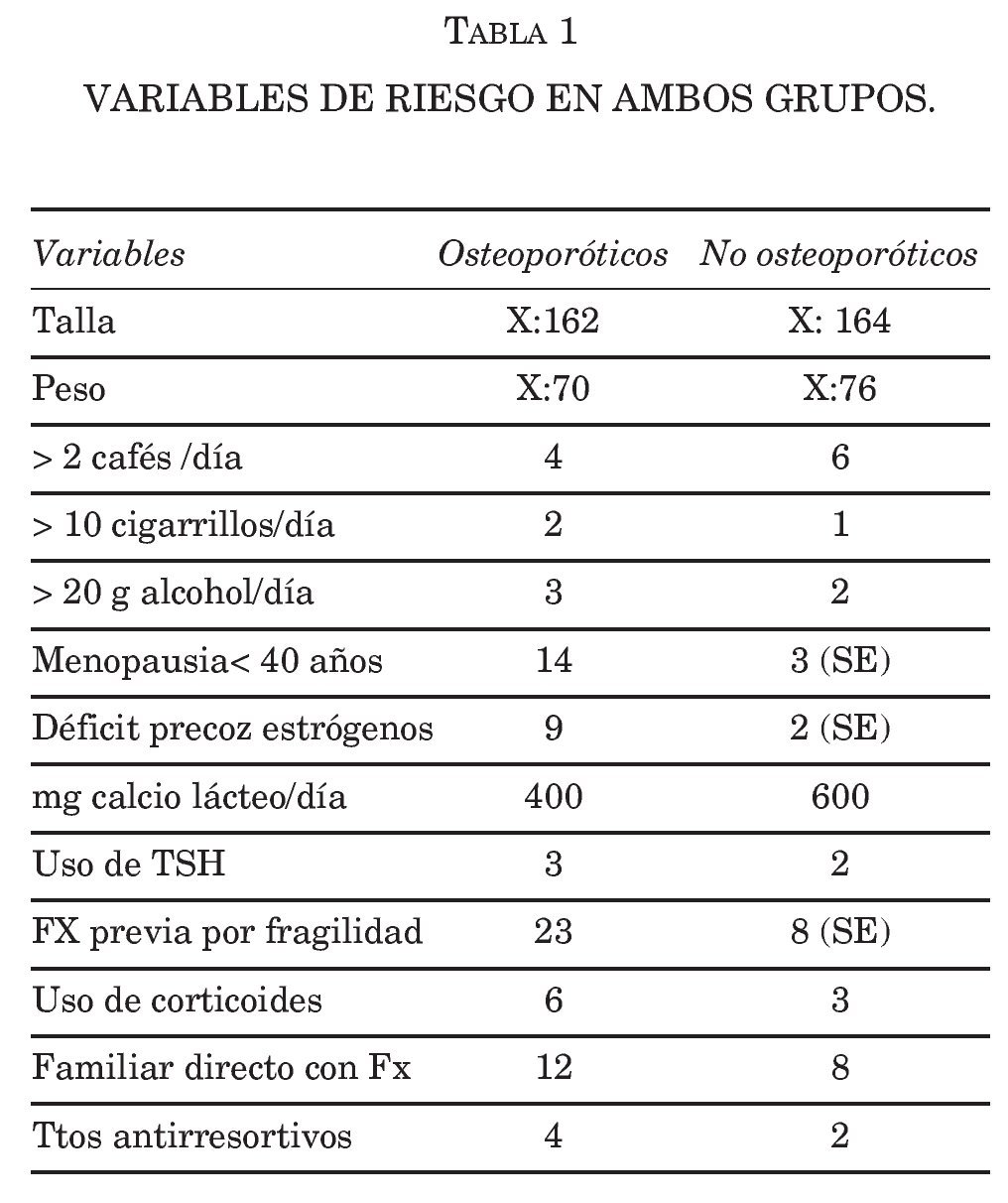
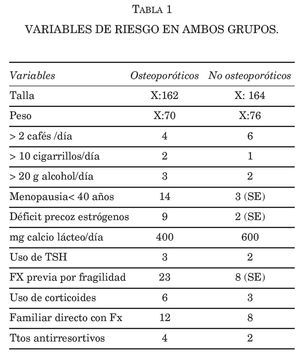
Objetivo. Comparar variables relacionadas con masa ósea entre dos grupos de pacientes (sin y con osteoporosis densitométrica).
Metodología. Selección de mujeres postmenopáusicas (rango 55-80 años) a las que se les realizó determinación de masa ósea por densitómetro de calcáneo (PIXI). A través de una encuesta personal que recoge datos de variables relacionadas con masa ósea se establecen dos grupos homogéneos de 50 pacientes (sin y con osteoporosis densitométrica).
Resultados. Variables de riesgo en ambos grupos. Conclusiones. 1) La presencia de fractura previa por trauma leve después de los 45 años es el factor de riesgo que tiene el factor predictivo más alto para la existencia de osteoporosis, seguida del déficit precoz de estrógenos (natural o iatrógeno), alcanzando ambos significación estadística. 2) No existen diferencias intergrupales entre variables dietéticas, consumo de lácteos, café y del uso de tóxicos (alcohol y tabaco); es reseñable el bajo consumo de tóxicos en nuestra población de estudio. 3) Presentar un historial de fracturas por fragilidad en familiares directos, un uso continuado de terapia corticoidea y una baja estatura y peso se asocia con osteoporosis, sin embargo tal diferencia no alcanza significación estadística en nuestro estudio.
OSTEOMIELITIS AGUDA POR ESTREPTOCOCO PYOGENES
B. Duran Carranza
A. Romero Pérez*
J. Ortega Vinuesa
M. Reyes Rodríguez
*Reumatólogo del Servicio. Servicios de Traumatología y Pediatría del Hospital de Baza. Granada. España.
Introducción. La osteomielitis aguda (OMA) es una infección del tejido óseo producida por micro-organismos llegados por vía hematógena desde un foco infectivo distante (heridas, amigdalitis, otitis, caries, etc.). Otros mecanismos menos frecuentes son la inoculación directa (punción, traumatismo o cirugía ) y la continuidad de un proceso infeccioso (artritis infecciosa). El germen causal más común el estafilococo (76% casos), también se incluyen bacterias gram negativas (Haemofilos) y estreptococos.
Caso clínico. Escolar sano de 12 años tratado con vendaje compresivo por esguince de tobillo, acude al Servicio de Urgencias del Hospital con clínica febril, dolor intenso, tumefación y enrojecimiento del dorso del pie; ingresa en área de pediatría bajo tratamiento antibiótico intravenoso por un cuadro de celulitis infecciosa. Su evolución no es muy favorable, tras una semana de tratamiento, continua la clínica febril, persiste la tumefacción y el dolor en el pie. P. analíticas: hemograma infeccioso (> 16.000 leucos (95% PMN), PCR > 29 mg/dl, elevaciones progresivas del ASLO desde 500 UI hasta las 2400 UI, frotis faríngeo, negativo; hemocultivos seriados: aislamiento de estreptococo β-hemolítico del grupo A (pyógenes) sensible a antibióticos habituales. Radiografía simple: normal.
Discusión-evolución. Con estos datos, nos planteamos diversos cuadros diferenciales que incluyen: A) Etiología infecciosa extendida a partes blandas (piel, tendones extensores) y/o tejido óseo. B) Cuadro reactivo postestreptocócico en sinovial del tarso y/o vainas tendinosas. Se solicitan ecografía y RMN en la que se confirman múltiples focos de intensa inflamación y edema óseo en metatarsianos y tarso, con extensión a partes blandas y a vaina de extensores; todo ello compatible con proceso osteomielítico. El abordaje quirúrgico consigue una descompresión intraósea, favoreciendo la penetrabilidad antibiótica; el cuadro evoluciona de forma espectacular; tras completar pauta con penicilina oral ambulatoria, el joven se recupera completamente.
Conclusiones. 1) En la etiopatogenia de toda OMA, la extensión por continuidad debe considerarse; aunque la vía hematógena sea la más frecuente descrita. 2) En un cuadro agudo inflamatorio osteoarticular, un ascenso del ASLO obliga a plantearse la posibilidad etiológica reactiva al estreptococo β-hemolítico A (Pyogenes) que no siempre tiene un origen faringoamigdalar, como lo fue en nuestro caso (estreptodermia). 3) La realización de la RMN fue de gran utilidad, determinó el diagnóstico de certeza de forma precoz su extensión hacia áreas adyacentes, permitiendo una valoración para una actuación quirúrgica como tratamiento coadyuvante.
ARTRITIS SÉPTICA POR SALMONELLA EN NIÑO
M. Bueno Delgado
J.J. Quintana Cruz
J.J. Quintana del Olmo
HHUU Virgen del Rocío. Dptos Traumatología y Ortopedía e Infectología pediátricas.
Introducción. Presentamos un caso de artritis séptica de la articulación glenohumeral por Salmonella entérica serogrupo D12-9 en un varón sano de 3 años de edad.
Material y método. Varón de 3 años de edad con antecedentes personales de comunicación interventricular en el período neonatal que cerró sin incidencias y gastroenteritis aguda hace un mes sin filiar que se resolvió espontáneamente. Acude a Urgencias de pediatría por fiebre de 5 días de evolución (máximo 40 oC) que no mejora a pesar de tratamiento con amoxicilina oral. Refiere como única sintomatología de interés impotencia funcional de hombro izquierdo de 24 horas de evolución. Exploración física: Aceptable estado general, dolor a la palpación de hombro izquierdo y limitación a la abducción del mismo. Febril. Resto de exploración por aparatos y sistemas sin hallazgos patológicos de interés. Pruebas complementarias: Hemograma, estudio de coagulación y bioquímica normal; ASLO < 51,3 UI/ ml; PCR: 160 mg/l; VSG: 97 mm/h; Control PCR 19,4 y VSG 80; Bioquímica del líquido sinovial: 260 células 65% polimorfonucleares, 35% mononucleares; Cultivo de líquido sinovial: Salmonella entérica serogrupo D12-9; Hemocultivo negativo; coprocultivo negativo, Radiografía anteroposterior de tórax normal, Ecografía del hombro afecto escaso líquido en su interior. Evolución: Se realiza artrocentesis extrayéndose 6 cc de líquido turbio amarillento. Persiste la fiebre mejorando levemente la movilidad sin apreciarse signos inflamatorios externos. Tras informe microbiológico se decide realizar artrotomía de la articulación glenohumeral izquierda por artritis séptica por salmonella, apreciándose gran salida de líquido seropurulento y fibrina, se limpia exhaustivamente la articulación y se resecan las esfacelos cerrándose por planos tras comprobar que queda limpia la articulación. Tras la intervención se inicia tratamiento antibiótico con cefotaxima i.v apreciandose mejoría paulatina del síndrome febril y la función articular. Se da alta hospitalaria al normalizarse niveles de PCR y VSG continuando control en consultas externas de traumatología y ortopedia infantil.
Conclusiones. Nuevo caso de artritis séptica por Salmonella entérica, serogrupo D12-9. Resaltar la importancia de una intervención precoz en las artritis sépticas para evitar graves secuelas funcionales.
TRATAMIENTO DE LA PSEUDOARTROSIS DE ESCAFOIDES CARPIANO CON LA TECNICA DE FISK-FERNANDEZ
J. De Torres Urrea
J.A. Ruiz Molina
C. Pérez López
I. Salas Fernández
L. Gallego Burguillo
M.A. Vidal Folgar
Hospital Torrecárdenas. Almería. España.
Introducción. La pseudoartrosis del escafoides carpiano es un complicación grave y frecuente de la fracturas del escafoides debido sobre todo a su peculiar vascularización. El objetivo de esta comunicación es valorar los resultados obtenidos con la técnica de Fisk-Fernández.
Material y método. Se revisan 17 casos de pseudo-artrosis de escafoides tratadas con esta técnica, con un seguimiento medio de dos años y siete meses.
Resultados. Se alcanzó la consolidación en todos los casos menos en uno al que se le practicó la misma técnica otra vez. La anatomía del escafoides se restituyó aunque se observó una pérdida de flexo extensión en cinco casos respecto a la muñeca sana.
Conclusiones. En todos los casos en los que se observe cierto colapso del escafoides, es recomendable utilizar esta técnica para recuperar la altura del carpo junto a la curación del escafoides.
PSEUDOARTROSIS DE CLAVÍCULA: A PROPÓSITO DE UN CASO
P. García Parra
J.J. Gil Álvarez
F.J. Serrano Escalante
R.J. García Renedo
V. Rodríguez
C. Domínguez
Hospital Virgen del Rocío, Sevilla. España.
Introducción. La pseudoartrosis de clavícula es una entidad muy poco frecuente, con una incidencia descrita en torno al 0,1% de todas las fracturas de clavícula tratadas ortopédicamente, y el 4% de las tratadas quirúrgicamente. Este cartel muestra el resultado satisfactorio tras el tratamiento de un paciente con esta rara patología.
Material y método. Varón, 24 años, que tras una fractura de clavícula izquierda hace 9 meses, presenta dolor continuo, intenso, en zona de la fractura, que no cede con reposo ni analgésicos. En la radiografía se observa pseudoartrosis de dicha clavícula. En vista de esta entidad se decide intervenir realizando refrescamiento de bordes de pseudoartrosis, injerto óseo intercalar, y osteosíntesis con placa AO con 6 tornillos. Al día siguiente el paciente es dado de alta, iniciando rehabilitación transcurridos 15 días.
Resultados. Al cabo de 6 meses la fractura ha consolidado y el dolor ha cedido por completo. En cuanto a la movilidad, el paciente presenta un arco normal en todos los movimientos. Funcionalmente el brazo izquierdo es similar al contralateral.
Conclusiones. Las pseudoartrosis asintomáticas de clavícula no necesitan ser tratadas. Las indicaciones quirúrgicas engloban, además de dolor claramente atribuible a la pseudoartrosis, disfunción de hombro y clínica neurovascular. Son muchas las técnicas descritas, como suturas término-terminales, osteosíntesis con agujas endomedulares, y también injerto mas placa. Con esta última técnica los riesgos de necrosis cutánea son más altos, pero los resultados globales son satisfactorios.
LA SIERRA DE DIAMANTE EN LA CIRUGÍA DE PACIENTES CON ENFERMEDAD DE ALBERS-SCHÖMBERG. A PROPÓSITO DE UN CASO
P. García Parra
F.J. Serrano Escalante
J.J. Gil Álvarez
M. Anaya Rojas
V. Rodríguez
C. Domínguez
Hospital Virgen del Rocío. Sevilla. España.
Introducción. La enfermedad de Albers-Schomberg, también llamada osteopetrosis, es una alteración hereditaria que implica un fallo en la reabsorción y moldeado del hueso formado por osificación encondral, produciendo rigidez y fragilidad del mismo. Existen 3 variantes: Osteopetrosis tarda (benigna), osteopetrosis congénita (letal) y enfermedad de los huesos de mármol, sobre la que versa el caso.
Material y método. Mujer de 36 años diagnosticada de enfermedad de los huesos de mármol que presenta pseudoartrosis de tibia derecha secundaria a antigua fractura de tibia y peroné. En la Rx se aprecia consolidación de fractura de peroné y callo óseo pseudoartrósico en diáfisis de tibia. Ante la dificultad encontrada en fracturas anteriores en la misma paciente para realizar cualquier tipo de osteosíntesis u otra maniobra quirúrgica debido a la dureza que presentan los huesos, se decide utilizar la sierra de diamante.
Resultados. Se realiza osteotomía de 2 cm de peroné con la sierra de diamante y con el mismo instrumento se refrescan los bordes de la pseudoartrosis tibial. Por último se osteosintetiza la tibia con una placa y cinco tornillos. A los 3 meses la paciente deambula sin bastón y el foco permanece estable.
Discusión. Es muy escasa la experiencia que existe sobre el tratamiento quirúrgico de esta patología, debido a la baja prevalencia de la enfermedad (1/200000 rn) y dentro de la osteopetrosis la baja incidencia de la variante «huesos de mármol», que son los que llegan a edad adulta con los huesos tan rígidos y escleróticos. En nuestra experiencia previa resulta casi inútil utilizar sistemas convencionales de osteosíntesis tanto por la resistencia que ofrece el hueso como por el riesgo de fractura periquirúrgica del mismo. El uso de la sierra de diamante facilita en gran medida los problemas que la enfermedad de los huesos de mármol presenta en la cirugía y ante los resultados obtenidos consideramos muy útil su empleo ante fracturas en pacientes con dicha patología.
TÉCNICA DE KLEMM Y OP-1 EN PSEUDOARTROSIS INFECTADA DE TIBIA. A PROPÓSITO DE UN CASO
P. García Parra
M. Anaya Rojas
J. Hernández Enríquez
R. García Renedo
J.E. Pérez Sicilia
Departamento C.O.T. HHUU Virgen del Rocío. Sevilla. España.
Introducción. La pseudoartrosis infectada es una patología compleja de difícil y muy prolongado tratamiento. La pseudoartrosis más frecuente se produce en la tibia, siendo la mayor parte de ellas consecuencia de fracturas abiertas con pérdida de masa ósea o cutánea, o bien con desplazamientos de más del 100%. También aumenta el riesgo de pseudoartrosis la infección del foco.
Material y método. Paciente varón de 57 años que sufrió accidente de tráfico hace 2 años presentando fractura abierta de tibia derecha, tratada inicialmente mediante osteosíntesis con clavo intramedular. Al cabo de 0 meses la fractura no había consolidado por lo que se retiró el clavo y se decidió realizar la técnica de Klemm. En un primer tiempo se limpió el foco y se introdujo un rosario de PMMA con gentamicina.
Resultados. Al cabo de 2 meses se llevó a cabo el segundo tiempo, rellenando el lecho con un encofrado de injerto óseo y añadiendo en su interior proteína morfogenética OP-1. Se colocaron fijadores externos Hoffman II en tibia y se dinamizaron al cabo de 2 semanas. Al cabo de 12 semanas se retiraron colocándose un brace de miembro inferior y pasados 8 meses el paciente deambula correctamente con la fractura consolidada y sin muletas. El grado de satisfacción de dicho paciente es óptimo.
Conclusiones. El uso de la técnica de Klemm en pseudoartrosis infectada de tibia, con la particularidad de añadir proteína morfogenética al injerto de cresta iliaca es una alternativa eficaz, con excelentes resultados. Actualmente el precio de la OP-1 es elevado, pero globalmente el tratamiento resulta mucho más económico que una evolución tórpida de la pseudoartrosis infectada de tibia.
FRACTURA COMPLEJA DE DIÁFISIS HUMERAL. A PROPÓSITO DE UN CASO
P. García Parra
A. Ortiz Menéndez
J.M. Pérez Sánchez
V. Rodríguez
C. Domínguez
Hospital Virgen del Rocío. Sevilla. España.
Introducción. Las fracturas espiroideas de diáfisis humeral constituyen una patología de cierta complejidad terapéutica. Tanto el tratamiento ortopédico como el quirúrgico con sus distintas técnicas son opciones válidas en función de las características de la propia fractura y del paciente. El objetivo de este cartel es mostrar una técnica mínimamente invasiva con buenos resultados en una fractura compleja humeral.
Material y método. Mujer de 50 años que tras precipitación por escaleras sufre impacto directo en humero derecho. La RX muestra fractura espiroidea de diáfisis con tercer fragmento, sin compromiso vascular ni neurológico. Dadas las condiciones de la fractura, y la obesidad e hiperplasia mamaria de la paciente se decide intervenir quirúrgicamente realizando osteosíntesis con 2 agujas de Kirschner y cerclaje de tercer fragmento con cinta de Patridge.
Resultados. Al cabo de 48 horas la paciente fue dada de alta, iniciando de forma inmediata la rehabilitación. Transcurridos 3 meses el foco de fractura estaba consolidado. A los 6 meses de la fractura la paciente realiza vida normal.
Conclusiones. La RAFI es una técnica excelente para el tratamiento de determinadas fracturas de diáfisis humeral. No obstante existen otras alternativas menos agresivas que también dan buenos resultados. Al realizar una mínima incisión para cerclar la fractura se disminuye el riesgo de infección y de lesión vascular o neurológica. Por otra parte la obesidad y la hiperplasia mamaria imposibilitan mantener una reducción cerrada aceptable.
AMPUTACIÓN ESTÉTICA COMO TRATAMIENTO PRIMARIO DE URGENCIAS EN LESIONES DE «RING INJURY»
P. García Parra
F.J. Serrano Escalante
J.J. Gil Álvarez
M.A. Giráldez
S. Fornell
N. Velázquez Carranza
Hospital Virgen del Rocío. Sevilla. España.
Introducción. La amputación quirúrgica a través de dedos o metacarpianos es una intervención de rescate para conservar la máxima función posible en las partes tanto lesionadas como no lesionadas de la mano. En relación al dedo anular, los tejidos blandos suelen arrancarse con fuerza al engancharse un anillo en un gancho o cualquier otro elemento, dando lugar a la lesión conocida con el anglicismo de «Ring Injury»
Resultados. Se presenta el caso de una niña de 13 años que acude a urgencias con una esqueletización del cuarto dedo de la mano derecha tras engancharse con un anillo en un columpio. En una primera asistencia se observa como el dedo está totalmente desprovisto de partes blandas a excepción del tendón extensor, y como ha perdido la falange distal. Tras valorar las distintas posibilidades terapéuticas se decide intervenir de urgencias realizando una amputación estética. Se realizan incisiones cutáneas dorsales y palmares en zigzag. Posteriormente se desperiostiza la cabeza del cuarto metacarpiano y se corta con un sierra de Gigli. A continuación se realiza cobertura del meta con el tendón extensor suturado sobre el flexor y se disecan los nervios colaterales, suturando los bordes libres a los respectivos músculos lumbricales, con objeto de evitar el roce de los posibles neuromas. Por último se remodela el colgajo dando lugar una amputación estética, y una mano totalmente funcional.
Conclusiones. Las lesiones por arrancamiento pueden conducir a error en una evaluación temprana , en cuanto a al posible viabilidad de tejidos desvitalizados, duda que se resuelve al cabo de 48 horas. Por otro lado existen alternativas terapéuticas para más conservadoras para este tipo de lesiones, como la epitelización invaginando el dedo en el abdomen etc. Pero a la larga conllevan un dedo totalmente antiestético, y poco a nada funcional. Si a esto le sumamos el hecho de ser una paciente de 13 años, y que la falange distal estaba arrancada, consideramos que la técnica de elección para este caso es un amputación primaria. La amputación del cuarto radio con cierre del espacio interdigital es el tratamiento de elección en niños y mujeres. Al amputar el cuarto radio, el quinto radio se cierra sin necesidad de transponerlo quirúrgicamente, lo que produce un beneficio tanto para el paciente como para el hospital y el médico.
PRÓTESIS MONOCOMPARTIMENTALES DE RODILLA. REVISIÓN BIBLOGRÁFICA Y ESTUDIO DE 27 PACIENTES
P. García Parra
R. Puig Adell
E. Margalet
F. Clemente
Hospital Virgen del Rocío, Sevilla. Clínica Tres Torres, Barcelona. España.
Introducción. La prótesis monocompartimental de rodilla es una alternativa terapéutica donde existe mucha discrepancia entre cirujanos muy expertos. Asimismo, también existe mucha variedad de resultados según diversos autores. Se plantea una revisión bibliográfica de los trabajos más completos y se exponen los resultados obtenidos en los casos intervenidos entre 1997 y 2003 por la Unidad del Dr. Puig Adell.
Material y método. Se estudian 27 casos. Los criterios de selección fueron: LCA conservado. Afectación exclusivamente del compartimento interno. Reducción del varo bajo escopia, sin coaptación de compartimento externo. Se realiza un estudio epidemiológico descriptivo donde se analiza entre otras variables, complicaciones, durabilidad de la prótesis y rango de movilidad.
Resultados. La edad media fue de 58 años. El 67% eran mujeres. La principal patología de base era gonartrosis en el cóndilo interno. A todos los pacientes se les había realizado una artroscopia previa y más de la mitad tenían una meniscectomía previa. En 21 casos no hubo complicaciones, 1 artritis séptica, 1 tromboflebitis, 1 neuroma de cicatriz y una paresia. No hubo ningún hundimiento de la prótesis. La flexión media fue de 126º, y se reintervinieron 2 pacientes.
Conclusiones. La prótesis monocompartimental es una opción válida, con resultados satisfactorios, siempre y cuando se indique correctamente.
FRACTURAS EXTREMO PROXIMAL HUMERO. A PROPOSITO DE UN CASO
R.J. García Renedo
M. Anaya Rojas
J. Hernández Enríquez
J.J. Gil Álvarez
A. Ortiz
Hospital Universitario Virgen del Rocío Sevilla. España.
Introducción. Las fracturas del extremo proximal del húmero constituyen entre el 4,5% de todas las fracturas y en el 85% de los casos, en los que el desplazamiento es mínimo tienen un pronóstico favorable. Existe controversia acerca de la actitud terapéutica más adecuada en el 15% de las fracturas que cursan con desplazamiento. En adultos jóvenes se deben a traumatismos de alta energía, asociándose en ocasiones a lesiones graves de partes blandas que producen la asociación de fractura-luxación.
Caso clínico. Paciente de 29 años sin antecedentes de interés que sufre atropello por vehículo de motor, presentando traumatismo de alta energía en hombro izquierdo. A la exploración presentaba dolor a la movilización y a la palpación hombro izq. Inflamación y edema cara externa brazo izq. No signos de afectación neuro-vascular. Rx: Se aprecia línea de fractura a nivel de cabeza humeral, así como el desplazamiento de los fragmentos. TAC: Fractura conminuta cabeza humeral asociada a luxación posterior.
Resultados. La paciente se intervino quirúrgicamente a las 72 horas postingreso. Como opción de tratamiento se optó por realizar hemiartroplastia. El postoperatorio cursó sin complicaciones, con un periodo de convalecencia hospitalaria de 48 horas. Se inició rehabilitación precoz a los 15 días.
Discusión. En el tratamiento de elección en las fracturas debe tenerse en cuenta la edad, el nivel de actividad del paciente y el tipo de fractura. En los pacientes jóvenes y con buena calidad ósea debe considerarse una técnica de rescate de la cabeza del húmero. En fracturas de cuatro fragmentos el riesgo de necrosis avascular con dolor y rigidez es del 9 al 11%. La sustitución primaria mediante prótesis en las fracturas de cuatro fragmentos permite aliviar el dolor, pero es una técnica que disminuye los movimientos del hombro. Estudios recientes señalan que los resultados funcionales obtenidos con hemiartroplastia precoz son mejores que los conseguidos mediante hemiartroplastia tardía tras la aplicación de métodos no quirúrgicos sin buenos resultados.
FRACTURAS AISLADAS DE TROQUITER: OPCIONES DE TRATAMIENTO EN NUESTRO CENTRO
R.J. García Renedo
M. Anaya Rojas
J. Hernández Enriquez
J. Serrano Escalante
P. García Parra
Hospital Universitario Virgen del Rocío. Sevilla. España.
Introducción. Las fracturas del húmero constituyen el 5% de todas las fracturas del adulto. El 75% de las fracturas del húmero en pacientes mayores de 40 años corresponde al tercio proximal. El 85% de todas las fracturas del húmero proximal son fracturas de un fragmento. La fractura aislada de tuberosidades no llega al 2% y la asociación de luxación aparece en el 5-30%.
Material y método. Presentamos 4 casos de fractura tercio proximal de húmero con afectación de troquíter que fueron atendidos en nuestro centro realizándose diferentes técnicas quirúrgicas. La edad de los pacientes era 30, 62 65 y 69 años. Se trataba de pacientes sin antecedentes traumatológicos que llevaban una vida activa. Ninguno refería traumatismo previo sobre hombro afectado. 3 fueron mujeres, cuya etiología fue traumatismo directo tras caída. El varón presentaba luxación asociada, a consecuencia de una crisis tónico-clónica generalizada.Todos se operaron en las primeras 48 horas post-ingreso. Uno de ellos se operó a «foco cerrado» utilizando tornillos canulados. El resto se intervino a «foco abierto» utilizando tornillos de cortical o de esponjosa, en uno de ellos asociado a cerclaje.
Resultados. El postoperatorio curso sin complicaciones inmediatas, con una convalecencia hospitalaria que varió de 12 a 48 horas. El miembro afectado fue inmovilizado con vendaje de Payr, una media de 10 días y en todos los casos se indicó rehabilitación de forma precoz. La exploración clínica en revisiones posteriores no mostró en ninguno de los casos dolor crónico ni limitación funcional de las actividades de la vida diaria.
Discusión. El desplazamiento mayor de 1cm limita la abducción o rotación externa y sugiere la presencia de un desgarro del manguito rotador. Dado los buenos resultados del tratamiento quirúrgico conviene ser agresivos en su indicación
OSTEOSINTESIS CON PLACA EN FRACTURAS DE LA DIAFISIS HUMERAL. CASO CLINICO
R.J. García Renedo
P. García Parra
M. Anaya Rojas
J. Hernández Enríquez
V. Rodríguez
Hospital Universitario Virgen del Rocío. Sevilla. España.
Introducción. Las fracturas de la diáfisis del húmero constituyen el 3% de todas las fracturas. Son frecuentes en pacientes en pacientes jóvenes motivadas por traumatismos violentos y en mujeres a partir de los 50 años tras sufrir caída casual. Las indicaciones quirúrgicas más frecuentes son las fracturas humerales abiertas, lesiones multi-fragmentarias o en situaciones de compromiso vasculo-nervioso.
Material y método. Presentamos el caso de una paciente de 61 años de edad, con antecedentes personales de DM tipo 2 y tratamiento con antipsicóticos y antidepresivos durante 5 años. Tras caída casual sobre costado derecho con apoyo con la mano extendida, presenta dolor, deformidad e impotencia funcional a nivel MSD. No signos de lesión del nervio radial. Radiológicamente se confirma el diagnostico de fractura espiroidea de húmero con gran fragmento en «alas de mariposa»
Resultados. La paciente fue intervenida quirúrgicamente en menos de 24 horas. Se realizó una estabilización y reducción del foco de fractura y del tercer fragmento con dos ligamentos artificiales. Osteosíntesis con placa recta de nueve orificios fijada con tornillos de cortical y de esponjosa y refuerzo con un nuevo ligamento artificial. El postoperatorio curso sin complicaciones. Se inmovilizó el MSD con férula braquial durante 6 semanas y comenzó la rehabilitación. La exploración clínica en sucesivas revisiones mostró buena recuperación de la movilidad funcional.
Discusión. La estabilización quirúrgica de las fracturas de la diáfisis humeral mediante placas y tornillos tiene la ventajas de la reducción anatómica de la fractura, favorecer la consolidación «per priman», la visualización del nervio radial y de la obtención de una fijación estable de la diáfisis humeral sin causar alteraciones en el manguito rotador del hombro ni en la articulación del codo. El uso de placas y tornillos se ha considerado el método de referencia para los demás métodos quirúrgicos utilizados para la estabilización del húmero. También constituye el método más utilizado para la estabilización de los cuadros de falta de consolidación. En estudios recientes se han conseguido frecuencias de consolidación del 94-100%, con periodos de tiempo de consolidación de 9 a 20 semanas y resultados funcionales excelentes. Las complicaciones han sido infrecuentes y han consistido en infección, falta de consolidación, parálisis del nervio radial y pérdida de la fijación.
OSTEOPOROSIS TRANSITORIA RELACIONADA CON EL EMBARAZO
G. Fernández Moreno
J.L. Carrasco Ruiz
A. Luis Calero
M. Muñoz Manchado
J.J. Quintana
A. Jiménez Guardeño
Hospital Infanta Elena. Huelva. España.
Introducción. La osteoporosis transitoria de cadera relacionada con el embarazo es una afección que se presenta por lo general en el tercer trimestre del embarazo. Existen numerosas teorías que tratan de explicar las causas de este síndrome, y entre ellas se encuentran: compresión mecánica del nervio obturador durante el embarazo, deterioro del retorno venoso, manifestación no traumática de una atrofia de Südeck y algodistrofia primaria de cadera.
Métodos y resultados. Se presenta el caso clínico de una paciente de 35 años de edad, gestante de 18 semanas, que acude a urgencias por lumbalgia intensa de 1 mes de evolución aproximadamente que se irradia a ambos muslos, con imposibilidad para la deambulación. Importante atrofia muscular cuadricipital y de pantorrillas bilateralmente. Flexo de rodilla izquierda de 20º y de 90º en la derecha. Reflejos OT normales, no focalidad neurológica. RM COLUMNA LUMBAR: Sin hallazgos radiológicos significativos. RM CADERAS: Patrón de edema de médula ósea en cabeza y cuellos femorales compatible con Osteoporosis transitoria relacionada con el embarazo. Tras el parto se realiza estudio radiológico observándose moteado típico en rodillas y caderas. Se realizó tratamiento conservador manteniendo descarga, analgesia y calcitonina que se sustituyó por bifosfonatos y Calcio con Vitamina D. La evolución tras un año de evolución ha sido favorable.
Conclusiones. En esta patología es típico el dolor y la cojera en aumento, con atrofia muscular local y los síntomas son bilaterales en aproximadamente la tercera parte de los pacientes. El diagnóstico se basa en datos clínicos y radiológicos. El aspecto de la RM es de edema difuso en la cabeza femoral que se extiende por la región intertrocantérea. Este aspecto medular ha sido denominado patrón de edema de médula ósea. La osteoporosis transitoria de cadera se resuelve por lo general sin tratamiento antes de los 6 meses, con normalización de las imágenes radiológicas y de RM. Se aconseja limitar la carga de pesos, lo que alivia los síntomas.
METÁSTASIS FEMORAL ÚNICA DE HEPATOCARCINOMA
D. Montes Molinero
J. Lucena Jiménez
J. Martín Mandly
J.D. Carrera Luque
J.I. Abad Rico
Hospital Regional Universitario «Carlos Haya». España.
Introducción. Los tumores óseos malignos precisan en ocasiones resecciones muy amplias. En la localización de la rodilla, las técnicas de reconstrucción habituales van desde las prótesis tumorales hasta la artroplastia «a medida» combinada con homoinjerto femoral o tibial criopreservado de cadáver.
Material y método. Presentamos el caso clínico de un varón de 37 años diagnosticado de hepatocarcinoma en el año 2003, realizándose trasplante hepático en junio del mismo año. En la revisión anual el paciente se quejaba de dolor en rodilla izquierda de características mixtas, con exacerbaciones nocturnas, impidiendo la deambulación sin dolor.
Resultados. En Rx se aprecia lesión osteolítica en epífisis distal de fémur izquierdo, indicándose biopsia, donde se informa como lesión metastásica de hepatocarcinoma en fémur. En estudio de extensión tumoral se confirma que no existen implantes a otros niveles y se inician ciclos de radio-terapia, reduciéndose el tamaño de la lesión pero sin cese de la clínica, tras lo cual se practicó resección intracapsular de tercio distal de fémur y reconstrucción mediante injerto homólogo estructural procedente de banco de huesos y prótesis total de rodilla constreñida.
Discusión. El tratamiento de las lesiones tumorales óseas malignas puede suponer una importante secuela funcional en la vida de estos pacientes. Este tipo de cirugía comprende posibilidades que van desde la exéresis de la lesión con márgenes de resección de 3-5 cm hasta la extirpación en bloque de todo el compartimento anatómico afecto por la tumoración, lo cual se debe hacer en casos de sarcomas de alto grado o lesiones de gran volumen tumoral. Las técnicas de reconstrucción tras grandes resecciones tumorales se basan en la utilización de artroplastias modulares o a medida así como en injertos estructurales provenientes de banco de huesos combinados con prótesis o aloprótesis, aportando estas últimas resultados funcionales más favorables por lo que su indicación se hace sobre todo en pacientes más jóvenes.
TRATAMIENTO DE RETARDO DE CONSOLIDACIÓN DE FÉMUR MEDIANTE LA APLICACIÓN PERCUTÁNEA DE MATRIZ ÓSEA DESMINERALIZADA
J.S. Lucena Jiménez
D. Montes Molinero
J.D. Carrera Luque
J. Mora Villadeamigo
I. Mateos Mateos
J.I. Abad Rico
Hospital Regional Universitario «Carlos Haya». España.
Se presenta el caso de un paciente varón de 20 años que sufre, a consecuencia de un accidente de circulación, una fractura transversa de polo inferior de rótula derecha y una fractura plurifragmentaria diafisaria, tercio medio, de fémur derecho (clasificación AO: 32 — C3.1) abierta grado III. En el tratamiento inmediato inicial de la fractura abierta de fémur (lavado, perfusión y desbridamiento, pauta habitual de antibioterapia de acuerdo con el protocolo de nuestro centro hospitalario), se extirpa un gran fragmento óseo inviable. Posteriormente se intervienen quirúrgicamente las fracturas, realizándose cerclaje en banda de tensión de la fractura de rótula y enclavado endomedular no fresado encerrojado UFN para el fémur (fue necesaria la apertura del foco para la reducción). El postoperatorio inmediato cursó favorablemente, sin complicación alguna.
A las 10 semanas la fractura de rótula había curado completamente, pero se observaba una ausencia total de callo en el foco fracturario femoral, con un importante defecto óseo. Se decide la reintervención, proponiéndose la aplicación percutánea de matriz ósea desmineralizada (DBX). El postoperatorio inmediato cursó sin complicaciones. 4 semanas después de este gesto quirúrgico se empieza a ver osificación del callo de fractura, y a los 3 meses el paciente había consolidado satisfactoriamente la fractura femoral.
En este caso confluyen varios factores predisponentes a la pseudoartrosis. La ausencia total de callo en los controles postoperatorios y la sospecha de que la situación no mejoraría únicamente con el paso del tiempo apoyaron la decisión de reintervenir. Se pretendió reservar la opción de dinamizar el clavo por la dismetría que provocaría el colapso de la fractura y se decidió no modificar el sistema de osteosíntesis al ofrecer el mismo una buena estabilidad. Por ello se optó por la aplicación de DBX, de manera percutánea para respetar al máximo la vitalidad de las partes blandas perifracturarias. Esta técnica, muy poco agresiva, nos ha mostrado resultados excelentes en un corto plazo de tiempo, incluso como único gesto quirúrgico, como en este caso.
FRACTURA PERIPROTÉSICA FEMORAL EN PACIENTE CON P.T.C. Y P.T.R.
J.D. Carrera Luque
J.S. Lucena Jiménez
D. Montes Molinero
I. Mateos Mateos
J.I. Abad Rico
Hospital Regional Universitario «Carlos Haya». España.
Introducción. Las fracturas periprotésicas suponen una de las complicaciones más temibles que pueden acontecer en la cirugía ortopédica. Cada día menos excepcionales dado el auge de las artroplastias totales tanto de cadera como de rodilla, suponen un reto de tratamiento en el presente y el futuro cercano de la ortopedia.
Material y método. Presentamos el caso clínico de una mujer de 78 años con antecedentes de HTA y artroplastia total de rodilla y cadera derechas hace varios años. Tras una caída fortuita presenta leve deformidad del muslo, tumefacción, crepitación e impotencia funcional. El estudio radiológico muestra una fractura diafisaria de fémur derecho localizada entre y limítrofe con ambas prótesis.
Resultados. Se muestran los resultados del tratamiento quirúrgico de este caso siguiendo los principios de la AO, basando el tratamiento en la mejor reducción obtenible a cielo abierto y la síntesis basada en placa buscando el mejor grado de estabilidad a pesar de la presencia de ambos componentes protésicos.
Discusión. Las fracturas periprotésicas suponen una patología no resuelta en la actualidad. La presencia del material protésico constituye una importante limitación a las posibilidades de osteosíntesis. El uso de cerclajes, placas atornilladas y excepcionalmente el recambio por prótesis de rescate de vástago largo son las opciones más comunes. En este sentido, las placas LCP, gracias al bloqueo del tornillo a la placa, suponen un avance, pues ofrecen fijación monocortical estable no disponible anteriormente.
PATELECTOMÍA Y CUADRICETOPLASTIA EN PACIENTE CON OSTEOMIELITIS CRÓNICA FEMORAL Y NECROSIS ROTULIANA
J. Hernández Enríquez
M. Anaya Rojas
R.J. García Renedo
J.E. Pérez Sicilia
Hospital Virgen del Rocío Sevilla. España.
Introducción. La osteomielitis es una infección piógena del hueso y la médula, cuya localización más frecuente es la metáfisis de los huesos largos. Es una complicación de las fracturas abiertas y también aparece ocasionalmente tras la fijación interna de fracturas cerradas (y abiertas).
Material y método. Varón de 21 años, que presenta fractura abierta supracondílea de fémur tras accidente de tráfico, tratado mediante reducción y osteosíntesis con clavo retrógrado SCN y que sufre infección del foco de fractura, con secuela de artrofibrosis de la rodilla. En los siguientes 18 meses es sometido a tres nuevas intervenciones mediante artrolisis y alargamiento del tendón del cuadriceps, con mala evolución y presentando supuración a través de dos trayectos fistulosos con anquilosis de rodilla. Con el diagnóstico de osteomielitis crónica con secuestro óseo supracondíleo, se realiza extirpación de necrosis: Rótula y tendón del cuádriceps, disección de vasto interno y externo y plastia de éstos con el resto de tendón rotuliano y apertura de fémur con introducción de rosario de PMMA gentamicina en cavidad medular.
Resultados. El paciente presenta buena evolución, siendo dado de alta a los diez días. Actualmente en seguimiento por rehabilitación. Presenta flexión de rodilla de 30 grados.
Conclusiones. La patelectomía con cuadricetoplastia permite lograr una cierta movilidad, y es una buena alternativa a la artrodesis de rodilla en pacientes jóvenes, en los que no es posible la artroplastia de sustitución.
Bibliografía
Ikpene SO Quadricepsplasty following femoral shaft fractures. Injury. 1993;24:104-8.
Jovanovic S Quadricepsplasty after war fractures. Mil Med. 2000;165:263-7
Robinson EJ Catastrophic osteolysis in total knee replacement. A report of 17 cases. Clin Orthop. 1995;(321): 98-105.
TRATAMIENTO QUIRÚRGICO DEL POLIFRACTURADO EN PACIENTE CON OSTEOPETROSIS
J. Hernández Enríquez
P. García Parra
R.J. García Renedo
V. Rodríguez
Hospital Virgen del Rocío Sevilla. España.
Introducción. La enfermedad de Albers-Schomberg, también llamada osteopetrosis, es una entidad poco frecuente, de etiología genética, que afecta principalmente al hueso produciendo rigidez y fragilidad del mismo. Existen 3 variantes: Osteopetrosis tarda (benigna), osteopetrosis congénita (letal) y enfermedad de los huesos de mármol, sobre la que versa el caso.
Material y método. Mujer de 32 años diagnosticada de enfermedad de los huesos de mármol que acude a urgencias tras caída, presentando dolor e impotencia funcional de ambos miembros inferiores. En la Rx se objetiva fractura de tercio medio de diáfisis de tibia y peroné izquierdos y de diáfisis de fémur derecho. Tras inmovilizar de urgencia con férulas de yeso ambos miembros inferiores se decide realizar reducción con yeso y osteosíntesis a lo Böhler con dos agujas de Kirschner a la tibia y un Steinman al calcáneo, mientras que el fémur se osteosintetiza con un Steinman trocantéreo a cielo abierto.
Resultados. Tras tres meses se retira la fijación externa y se inicia la carga. Transcurridos 8 meses la paciente deambula sin necesidad de bastones. Al cabo de 5 años las fracturas están consolidadas y la paciente continúa con el Steinman en fémur, sin repercusión funcional.
Conclusiones. Debido a la imposibilidad de utilizar técnicas convencionales de enclavado endomedular por la fragilidad y enorme dureza del hueso en la osteopetrosis, así como por la prácticamente nula existencia del canal medular, se plantea el tratamiento aquí descrito como mejores opciones terapéuticas. Los buenos resultados obtenidos en este caso animan a pensar que la estrategia terapéutica utilizada en este caso puede ser un tratamiento de elección en pacientes con esta patología
Bibliografía
Berichov OD Type II autosomal dominant osteopetrosis (Albers-Schonberg disease): clinical and radiological manifestations in 42 patients. Bone. 2000;26:87-93
Shapiro F. Osteopetrosis. Current Clinical Considerations. Clin. Orthop. 1993;294:34-44.
TRATAMIENTO QUIRÚRGICO DE ADAMANTINOMA DE TIBIA CON PERONÉ CONTRALATERAL VASCULARIZADO
J. Hernández Enríquez
R.J. García Renedo
M. Anaya Rojas
M. Ruiz del Portal
Hospital Virgen del Rocío. Sevilla. España.
Introducción. El adamantinoma es un tumor óseo maligno primario poco frecuente, con células de características epiteliales y fibrosas, que afecta con mayor frecuencia la diáfisis de los huesos largos, sobre todo en tibia, que afecta a pacientes entre 20 y 50 años y que se caracteriza por una gran frecuencia de recurrencia.
Material y método. Paciente varón de 14 años que presenta tumoración en tibia izquierda, de varios años de evolución, que presenta imagen radiológica caracterizada por lesiones corticales «en burbujas», y que fue intervenido por lesión en la misma zona a los 8 años, realizándose legrado más injerto con el diagnóstico de displasia fibrosa ósea. Se realiza exéresis de los dos tercios medios de la tibia izquierda con extracción de 23,5 cm de peroné contralateral con pedículo vascular y anastomosis tibioperonea.
Resultados. El estudio AP informó de adamantinoma de diáfisis de tibia. El paciente presentó buena evolución y fue dado de alta a los 5 días de la intervención. Actualmente el paciente es seguido en consultas sin ninguna incidencia.
Conclusiones. La displasia fibrosa ósea es un tumor óseo benigno que afecta con mayor frecuencia la tibia en población pediátrica, y que ha sido descrita como precursora del adamantinoma por sus similitudes inmunohistoquímicas. Se han identificado un tercer grupo de lesiones de similares características como «adamantinoma diferenciado». El tratamiento definitivo del adamantinoma es quirúrgico. Se han empleado diversos procedimientos para reponer la zona tibial resecada, como la de Huntington, que usa peroné ipsilateral. Nuestro caso muestra una técnica muy útil para el tratamiento de este tipo de tumores.
Bibliografía
Kahn LB Adamantinoma, osteofibrous dysplasia and differentiated adamantinoma. Skeletal Radiol. 2003;32: 245-58.
Kassab M Ipsilateral fibular transposition in tibial nonunion using Huntington procedure: a 12 year followup study. Injury. 2003;34:770-5.
Sarisozen B Adamantinoma of the tibia in a nine-year-old child. Acta Orthop Belg. 2002;68:412-6.
NUESTRA EXPERIENCIA EN LA CIRUGÍA DE REVISIÓN DE LA ARTROPLASTIA TOTAL DE RODILLA CON LA PRÓTESIS ROTACIONAL CEMENTADA (WALDEMAR LINK)
J. Saval-Benítez
P. Bernáldez-Domínguez
J.M. Torres-Velasco
F. Montilla-Jiménez
M. Cejudo-Rojas
M.A. Martín-Montalvo
Hospital Comarcal de Riotinto. Huelva. España.
Introducción. Las causas por las que se realiza una cirugía de revisión tras prótesis total de rodilla (PTR) han cambiado poco en las dos últimas décadas, pues los clásicos motivos de mala alineación, problemas patelares e infección siguen siendo en la actualidad prioritarios en todas las series publicadas. En nuestro Servicio implantamos varios modelos de PTR de revisión. El Objetivo de este trabajo es presentar nuestra experiencia con la PTR Rotacional en la cirugía de revisión de rodilla.
Material y método. Durante el periodo 1998-2004 (7 años) se han implantado en nuestro Servicio un total de 25 PTR Rotacional (Waldemar Link) semiconstreñidas y cementadas. 17 pacientes fueron mujeres y 8 hombres con una edad media de 69,5 años (62— 76 años). El seguimiento medio ha sido de 28 meses (6-68 meses). Para la evolución de los resultados hemos utilizado la escala de valoración de la Academia Americana en la que se incluyen parámetros como dolor, balance articular, capacidad para la marcha, facilidad para subir-bajar escaleras y la necesidad de ayuda para la marcha. Asimismo hemos realizado un estudio radiológico de las PTR en el que se valoró el centraje de los componentes en los dos planos, el eje de la pierna y la presencia de imágenes líticas periprotésicas (signos de movilización). Las indicaciones principales de revisión fueron la inestabilidad protésica (4 casos), movilización (12 casos), la rigidez (6 casos) y los casos infectados (3 casos).
Resultados. Todos los pacientes aumentaron la puntuación en la escala de valoración de forma significativa en lo que consideramos un magnífico resultado clínico. Asimismo en el estudio radiográfico no hemos observado ningún signo de movilización protésica y la implantación fue correcta en todos los casos.
Conclusiones. En la actualidad existe un nutrido número de PTR de revisión en el mercado, todas ellas muy similares en su finalidad pero con matices diferenciales. Una de ellas es la PTR Rotacional cementada de reconocido prestigio e implantada por numerosos cirujanos ortopédicos. A pesar de llevar poco tiempo de seguimiento hemos observado un magnífico resultado con este modelo lo que nos hace pensar que en los casos que esté realmente indicado debemos de pensar en esta PTR como solución al importante problema en el que nos presentamos con la cirugía de revisión de rodilla.
INDICACIONES DE LA CIFOPLASTIA
J. Minguet Baixauli
Hospital Virgen Macarena. Sevilla. España.
La cifoplastia con balón está indicada en osteoporosis primaria, secundaria, en fracturas postraumáticas, en tumores óseos benignos, como mieloma múltiple, angioma y metástasis vertebrales. Se presentan diferentes casos clínicos con los resultados y se analizan los diferentes parámetros de dolor, calidad de vida, estancia hospitalaria, etc.
CIFOPLASTIA
J. Minguet Baixauli
Hospital Virgen Macarena. Sevilla. España.
La cifoplastia es el nuevo método de tratamiento percutáneo de las fracturas vertebrales por compresión. Estas fracturas son más frecuentes que las fracturas de cadera, en pacientes con osteoporosis. Se comparan las diferentes alternativas de tratamiento, especialmente la vertebroplastia. Con la cifoplastia con balón se recupera la altura del cuerpo vertebral, se mejora el dolor y permite funcionalidad postoperatoria amplia y estancias hospitalarias cortas. Describimos con detalle la técnica.
TRATAMIENTO ENDOMEDULAR DE LAS FRACTURAS DIAFISARIAS DE HUMERO
J. Minguet Baixauli
Hospital Virgen Macarena. Sevilla. España.
El tratamiento de las fracturas diafisarias de humero constituye un problema frecuente. Analizamos los factores que influyen el tratamiento desde el punto de vista del especialista y del paciente. Describimos los diferentes tipos de osteosíntesis endomedular empleadas hasta la fecha y hacemos especial incapie en el clavo T2 en el cual tenemos amplia experiencia. Se describen los detalles técnicos importantes para su implantación.
ROTURA BILATERAL DEL TENDÓN ROTULIANO
M. Bravo Bardají
F. Valverde Cámara
D. Montes Molinero
I. Mateos Mateos
J.I. Abad Rico
Complejo Hospitalario Carlos Haya. Málaga. España.
Introducción. La rotura bilateral simultánea del tendón rotuliano es un cuadro poco frecuente en la práctica clínica. Suele presentarse en pacientes con patología de base como la diabetes, el hiperparatiroidismo, la insuficiencia renal, etc, siendo raro en pacientes sanos.
Método. Presentamos el caso de un varón sano de raza negra, de 32 años, que sufre este cuadro mientras practicaba gimnasia. La técnica quirúrgica aplicada con sutura directa, cerclaje alámbrico y plastia del tendón cuadricipital.
Resultados. Tras 6 meses de seguimiento postoperatorio el paciente ha retornado a su actividad habitual (exceptuando ejercicio físico intenso), siguiendo un proceso rehabilitador progresivo y suave con descarga inicial y posterior marcha con bastones.
Conclusiones. Este cuadro es raro en pacientes sanos. El tratamiento quirúrgico debe ser realizado por un cirujano con experiencia. La rehabilitación posterior es recomendable sea supervisada por fisioterapeutas, pues existe un considerable riesgo de recidiva y/o fracaso quirúrgico.
PIES CAVOS ADDUCTUS EN NIÑO CON ANTECEDENTE PREVIO DE PIES PLANOS
J.L. Carrasco Ruiz
M. Cintado Avilés
M. Muñoz Manchado
G. Fernández Moreno
A. Luis Calero
J. Quintana Cruz
J. Gómez Vázquez
Hospital Infanta Elena. Huelva. España.
Caso clínico. Paciente varón con antecedentes familiares de padre fallecido de muerte súbita a los 32 años, por rotura de aneurisma aórtico. Cuando presentaba un año de edad fue derivado al servicio de traumatología para valoración de subluxaciones a nivel de articulaciones interfalángicas proximales de las manos. La exploración presentaba hiperlaxitud palmar con predominio de músculos flexores, con subluxación metacarpofalángica del 2º dedo de la mano izda. Movilidad conservada. En pies se objetiva hiperlaxitud con pérdida del arco plantar y subluxación astrágalo-escafoidea. Se solicita estudio radiológico cuyo resultado es concordante con el diagnóstico de pies planos valgo bilateral. Verticalización del astrágalo. (Fig.1). Se prescriben plantillas y se deriva a pediatría y rehabilitación para continuar con estudio. A los dos años y medio de edad se recibe estudio clínico neurológico en donde se informa de los siguientes hallazgos: torpeza motora, con retraso de la adquisición del lenguaje; fascies dismórfica con aumento del diámetro antero-posterior del cráneo (dolicocefalia), hipertelorismo; tórax con pectum excavatum, hiperlordosis lumbar con escoliosis, camptodactilia; pares craneales normales con discreta hipotonía global con hiperlaxitud ligamentosa; fuerza conservada; reflejos osteotendinosos presentes y simétricos; equilibrio y marcha normales.
Juicio clínico realizado tras estudio neurológico, informa de cuadro caracterizado por:
— Talla alta con fascies dismórfica
— Retraso madurativo con afectación del área del lenguaje.
— Camptodactilia con hiperlaxitud ligamentosa
— Edad ósea acelerada compatible con gigantismo cerebral
— Pie plano valgo bilateral congénito
Evolución. Tras controles por nuestro servicio de traumatología se decide, cuando el niño presenta los 5 años de edad, la corrección quirúrgica de los pies planos mediante técnica de calcáneo-stop bilateral. Al mes de la intervención, la exploración en podoscopio objetivaba una corrección del pie plano y del valgo. Rx con ángulos Costa-Bartani 120º (dcho) y 125º (izdo) y divergencia astrágalocalcánea de 10º y 7º respectivamente (fig. 2). Durante la exploración a los 2 años postintervención se objetiva al podoscopio que el pie dcho tiene tendencia al cavo varo, por lo que se programa para retirada de los tornillos, que se realiza a los 5 meses tras la indicación. En las revisiones posteriores hasta la actualidad, persiste un cavovaro con adductus en antepié dcho y cavo-varo menos moderado en el izdo (fig. 3). El paciente y su madre, clínicamente aquejan dificultad para la utilización de calzados normales. Valoramos al paciente en sesión clínica y se decide reintervención mediante transposición del músculo tibial posterior y liberación plantar amplia. Actualmente el niño tiene 9 años de edad y estamos pendientes de dicha intervención.
Diagnóstico. Los estudios clínicos y neurológicos llegan a la conclusión diagnóstica de que el paciente presenta un síndrome de Weaver.
Discusión. El síndrome de Weaver-Smith es una enfermedad rara y etiología desconocida, descrita por primera vez en el año 1974 que consiste en un trastorno hereditario del desarrollo.
La mayoría de los casos son esporádicos, si bien se ha comunicado transmisión de padre a hijos en varias ocasiones, sugiriendo un patrón de herencia autosómica dominante1. En nuestro caso pensamos que ha podido seguir este patrón de herencia por el antecedente paterno que mencionamos. Es tres veces más frecuentes en los varones. Clínicamente se caracteriza por macrosomía (gigantismo) pre y postnatal, edad esquelética avanzada, hiper o hipotonía muscular, conducto arterioso persistente y cardiopatía, atrofia cerebral, vascularización cerebral anómala, retraso psicomotor y mental desde ligero hasta severo2. Entre las anomalías óseas asociadas destacan la maduración ósea acelerada, asimetría craneofacial (frente abombada), macrocefalia con micrognatia, cifoescoliosis, limitación articular de la extensión de las grandes articulaciones (caderas, codos, rodillas, tobillos), ensanchamiento metafisario (sobre todo del fémur), camptodactilia3 y deformidades en los pies (equinovaros, metatarsus adductus, cavos)4. En nuestra primera consulta y exploración objetivamos la presencia de pies planos de probable origen neurológico, por lo que se derivó a neuropediatría y rehabilitación para completar el estudio. En el síndrome de Weaver es poco característica la presencia de pies planos y sí son más comunes los hallazgos de pies cavos con adductus de antepié, como finalmente evolucionó nuestro paciente.
Conclusión: Consideramos prematura la indicación quirúrgica de pies planos hiperlaxos, debiéndose demorar el tratamiento quirúrgico de dicha patología hasta edades próximas al término del desarrollo.
Bibliografía
1. Proud VK, Braddock SR, Cook L, Weaver DD. Weaver syndrome: autosomal dominant inheritance of the disorder. Am J Med Genet. 1998;79:305-10.
2. Sotos, J F. Actualización del hipercrecimiento. An Pedriat. 2004;60 supPl 2:79-86.
3. Scarano G, Della Monica M, Lonardo F, Neri G. Novel findings in a patient with Weaver or a Weaver-like syndrome. Am J Med Genet. 1996;63:378-81.
4. Farrell SA, Hughes HE. Weaver syndrome with pes cavus. Am J Med Genet. 1985;21:737-9.
LA LESIÓN DE NORA. UN TUMOR POCO CONOCIDO
J.L. Carrasco Ruiz
M. Cintado Avilés
M. Muñoz Manchado
G. Fernández Moreno
A. Luis Calero
J. Quintana Cruz
L. Pérez Sánchez
Hospital Infanta Elena. Huelva. España.
Caso clínico. Paciente de 13 años que consultó en febrero del 2001 por tumoración en cara anterior de tibia dcha, relacionada con traumatismo reciente a dicho nivel. Exploración: A la exploración se objetiva tumoración de densidad ósea, bien delimitada, no dolorosa, localizada a nivel pretibial dcho sobre zona correspondiente a musculatura del tibial anterior, que dificulta la dorsiflexión plantar del pie. Pruebas complementarias: Se practica estudio con Rx objetivando imagen de densidad hueso a dicho nivel, sobre musculatura anterior de la tibia. Bordes bien delimitados. No afectación ósea ni reacción perióstica. Se completa estudio con TAC y RNM en donde se informa de lesión ovalada paralela al tendón del tibial anterior (al cual abraza parcialmente) con alto contenido en agua e imágenes de calcificaciones internas que podrían estar relacionado con hematoma parcialmente calcificado, no existiendo datos a favor de lesión tumoral. Los huesos del estudio son de contorno, señal y morfología normales (fig. 1).
Juicio clínico. Con el juicio clínico de miositis osificante se interviene el 14/3/01 realizándose extirpación en bloque de la tumoración de 10x2 cm de diámetro ubicada en el músculo tibial anterior próximo al tobillo. El diagnóstico anatomopatológico confirma el diagnóstico de miositis osificante.
Diagnóstico. Posteriormente, al año, presenta una recidiva por lo que se interviene en octubre del año 2002, siendo el resultado anatomopatológico informado como proliferación osteocondromatosa histológicamente benigna (Fig. 2) compatible con lesión de Nora.
Evolución. La paciente ha permanecido clínica y radiológicamente asintomática hasta junio 2004, en la que comienza a notarse zona indurada a nivel de musculatura del tibial anterior e imagen de densidad cálcica de unos 2 cm de diámetro, compatible con recidiva (Fig. 3). Se envía estudio completo a la unidad de referencia de tumores óseos en Sevilla para valoración dada la rareza diagnóstica y su evolución clínica.
Discusión. La proliferación bizarra parostal osteocondromatosa o enfermedad de Nora es una rara tumoración que presenta un crecimiento agresivo que afecta principalmente a los pequeños huesos tubulares de las manos y de los pies y que muy a menudo recidivan tras su extirpación1,2. Histológicamente se caracteriza por una proliferación de condrocitos, hueso, tejido fibroso (a veces con gran densidad celular) y condrocitos bizarra pero siempre en ausencia de atipia celular y de necrosis. Las lesiones principales que pueden ocasionar problemas en el diagnóstico diferencial son el condrosarcoma, el osteosarcoma parostal y la periostitis reactiva florida. La lesión es benigna, aunque la tasa de recidiva local puede alcanzar hasta el 55%3. La afectación en huesos largos es inusual. En el fémur se presenta con destrucción extensa de la cortical y sugiere una lesión maligna. En la tibia se han descrito casos similares al nuestro, con la lesión localizada en tejidos blandos y sin afectar la cortical. Este tipo probablemente representa una lesión inmadura que en el futuro madurará hasta llegar a formar un nexo sólido de unión con la cortical4. En un estudio citológico parece que se ha demostrado una correlación con un trastorno genético, concretamente translocaciones t(1;17) (q32;q21) o variantes de la translocación 1q32. Éstas, son aberraciones unívocas presentes en la enfermedad de Nora2.
Bibliografía
1. Harty JA, Kelly P, Niall D, O'Keane JC, Stephens MM. Bizarre parosteal osteochondromatous proliferation (Nora's lesion) of the sesamoid: a case report. Foot Ankle Int. 2000;21:408-12.
2. Nilsson M, Domanski HA, Mertens F, Mandahl N. Molecular cytogenetic characterization of recurrent translocation breakpoints in bizarre parosteal osteochondromatous proliferation (Nora's lesion). Hum Pathol. 2004;35:1063-9.
3. Claude V, Couture C, Battin-Bertho R, Grossin M, Lagace R, Henin D. Unusual parosteal osteochondromatous proliferation or Nora's tumor. A clinicopathological analysis of 4 cases. Ann Pathol. 2003;23:258-60.
4. Abramovici L, Steiner GC. Bizarre parosteal osteochondromatous proliferation (Nora's lesion): a retrospective study of 12 cases, 2 arising in long bones. Hum Pathol. 2002;33:1205-10.
PRÓTESIS DE RESECCIÓN TUMORAL EN PACIENTE CON CONDROSARCOMA DE 1/3 DISTAL DE FÉMUR: A PROPÓSITO DE UN CASO
D. Frías Dasilva
O. Morales Payer
J. Martín Mandly
D. Montes Molinero
I. Abad Rico
Hospital Regional Universitario Carlos Haya. Málaga. España.
Introducción. Los tumores óseos son relativamente poco frecuentes, presentando los benignos el doble de frecuencia que los malignos. La mayoría se presentan en los huesos que más crecen (Fémur. tibia. Húmero) en los sitios que más crecen (metáfisis), y a la edad en que más se Crece. El Crondrosarcoma es un tumor maligno caracterizado porque sus células forman Cartílago. Es el segundo tumor óseo maligno en orden de frecuencia y supone eI10-20% de todos los tumores óseos, Pueden ser prlmarios (80%) o secundarios que resultan, en su mayor parte de la malignización de tumores benignos preexistentes. A su vez pueden ser centrales o periféricos, estando estos últimos en relación con la cortical externa del hueso. Afecta predominantemente a varones entre 20 y 50 años y la localización más frecuente es el extremo proximal de fémur y húmero, cintura escapular, ilíacos y costillas.
Caso clínico. Paciente femenina de 70 años que presentaba dolor inflamatorio en 1/3 distal del muslo derecho de 3 meses de evolución, que iba en aumento y no cedía con analgesia. Se acompañaba además de aumento del perímetro del muslo. En la Rx se observa lesión en 1/3 distal del fémur que insufla corticales sin llegar a romperlas. RMN reporta lesión ósea centromedular diafiso-metafisaria distal del fémur con adelgazamiento de la superficie endostal de la cortlcal. Se realiza biopsia de la lesión que es informada como Condrosarcoma bien diferenciado.
Tratamiento. Se interviene quirúrgicamente a la paciente realizándose resección de un segmento distal de fémur de 18 cm de longitud con una tumoración mal delimitada de 13 cm de dimensión máxima que infiltraba la medula ósea y rompe la cortical afectando partes blandas. A continuación se coloca una prótesis de resección tumoral PSO de la compañía Biomet, que se caracteriza por un diseño modular con anclaje hexagonal entre los componentes, lo cual le proporciona una alta fijación mecánica que permite utilizar vástagos con aletas de fijación.
Discusión. Los condrosarcomas, con frecuencia son tumores de bajo grado o de crecimiento lento que pueden curar mediante una Cirugía poco agresiva. Sin embargo algunos de estos son tumores de algo grado que tienden a propagarse. En dichos casos, ya que no responden a quimioterapia ni a radioterapia, la cirugía radical es la única alternativa válida. En aquellos casos en los que el estudio de extensión sea negativo y el tumor nos permita realizar una resección con márgenes de seguridad, sería recomendable seguir esta pauta de tratamiento; practicando la exéresis radical del tumor y la implantación de una prótesis tumoral que sustituya a la articulación adyacente al tumor. Con este tipo de cirugía conseguimos por un lado controlar la enfermedad tumoral y por otro conservar la funcionalidad del miembro afecto, permitiendo una rápida incorporación a la vida activa.
TRATAMIENTO DE UNA DISPLASIA FIBROSA DE OLECRANON MEDIANTE SULFATO CALCICO Y AUTOINJERTO
H. Cañada Oya
F. Rodríguez Domínguez
A. Morales Villaescusa
Moreno Maroñas
F. González Muñoz
Hospital General de Jerez de la Frontera. Cádiz. España.
La displasia fibrosa ósea es una rara enfermedad congénita que produce hueso anormal. Es una de las enfermedades denominadas tumor-like, las costillas, el fémur y el maxilar son los huesos más frecuentemente afectados y a veces se asocia a trastornos endocrinos y Síndrome de Albright. El diagnóstico solo puede realizarse con una buena exploración clínica, estudio radiológico e histopatológico. En las radiografías simples tiene un aspecto lítico o quístico característico como vidrio esmerilado sin bordes claramente delimitados. En raras ocasiones puede derivar a un osteosarcoma o histiocitoma fibroso maligno. Hay que hacer el diagnóstico diferencial con la osteomielitis, fibroma osificante, osteoblastoma, condrosarcoma y osteosarcoma.
Caso clínico. Se trata de una joven de 17 años diagnosticada de displasia fibrosa monostótica que deformaba notoriamente el olecranon y le provocaba dolor e impotencia funcional. Se le practicó radiología, TAC, RMN, gammagrafía y punción biopsia. Se interviene realizándose curetaje y relleno mediante autoinjerto esponjoso de metáfisis tibial con sulfato de calcio. No se han observado recurrencias y la paciente presenta movilidad completa.
Conclusiones. El autoinjerto pese a ser el sustituto ideal presenta una morbilidad intrínseca en su obtención y una limitación en cuanto a su cantidad y morfología del mismo. Los sustitutos óseos pueden emplearse para el relleno de pequeñas cavidades o mezclados con autoinjerto óseo con el fin de incrementar el volumen para su aplicación en situaciones que requieran gran cantidad de injerto. Las cerámicas reabsorbibles como el sulfato cálcico se presenta como un material osteoconductivo para sustitución ósea después del curetaje óseo de necrosis y lesiones quísticas.
TRATAMIENTO CON AGF E HIDROXIAPATIA DE FRACTURAS VERTEBRALES
C. Carvajal Pedrosa
Hospital Clínico San Cecilio de Granada. Granada. España.
Introducción. Exposición de nuestra experiencia y resultados iniciales obtenidos en el tratamiento de fracturas vertebrales mediante artrodesis, empleando como injerto Factores de Crecimiento Autólogos (AGF) asociado a Hidroxiapatita.
Material y método. En nuestro centro, desde marzo 2003 a noviembre 2004, se han intervenido 6 pacientes con fracturas lumbares (3) y fracturas dorsales bajas (3), haciéndose un seguimiento mínimo de 6 meses, mediante artrodesis vertebral con aporte de injerto AGF e Hidroxiapatita. Los Factores de Crecimiento Autólogos (AGF) se obtuvieron durante el mismo acto operatorio a partir de sangre del paciente, que se somete a un proceso de centrifugación y posterior filtrado para separar plaquetas y leucocitos de resto de cédulas sanguíneas y plasma (que se reinfunden al paciente) y eliminar 2/3 del agua plasmática, consiguiéndose un concentrado de proteínas plasmáticas, citokinas y fibrinógeno en niveles tres veces superiores a los normales en sangre. Previa a la implantación en el paciente se mezcló con trombina en proporción 10cc.:1cc. que favorece la trasformación del fibrinógeno en fibrina, formándose un gel de consistencia similar al trombo sanguíneo que libera los factores de crecimiento de forma continua y prolongada. Se añadió un material osteoconductor de hidroxiapatita derivada del coral (pro— Osteon 500R) con estructura trabecular semejante al hueso esponjoso.
Resultados. Se consiguió la consolidación en todos los pacientes de forma eficaz y sin aparición de complicaciones durante la recuperación de los pacientes.
Discusión y conclusiones. En este tipo de lesiones se precisa de un aporte extra de tejido óseo, a fin de conseguir la fusión interósea tras cruentar la zona a artrodesar. Es frecuente recurrir a injerto de hueso autólogo, generalmente obtenido de cresta iliaca, que consigue buenos resultados, pero añade una segunda intervención sobre el paciente, lo que implica su propio porcentaje de complicaciones. Cabe recurrir a injerto óseo de banco de hueso, pudiendo ocasionar problemas de rechazo al no ser un material autólogo. Creemos que el empleo de AGF es beneficioso, al conseguirse la consolidación y osificación de las lesiones sin problemas asociados de inmunogenicidad o patogenicidad al emplearse una sustancia autóloga, eliminando además los riesgos de una segunda intervención en zonas dadoras o de intolerancia por material homólogo. En todos los casos se ha evidenciado la curación con una excelente tolerancia biológica e integración del injerto el hueso neoformado, y una pronta recuperación del paciente y reincorporación a sus actividades cotidianas.
TRATAMIENTO DEL OSTEOMA OSTEOIDE MEDIANTE RADIOFRECUENCIA GUIADO POR TAC
F.J. Serrano
G. Fernández
A. Santos
M. Ruiz del Portal Bermudo
Hospital Virgen del Rocío. Sevilla. España.
Introducción y objetivos. El Osteoma osteoide es un tumor osteoblástico benigno que tradicionalmente ha sido tratado mediante extirpación quirúrgica. El objetivo de esta comunicación es presentar los resultados obtenidos en el tratamiento de dicho tumor mediante radiofrecuencia guiada por TAC.
Material y método. Se realiza estudio retrospectivo de 12 pacientes que presentaron osteoma osteoide, tratados mediante ablación por radio-frecuencia guiada por TAC desde el año 2002. La media de edad de los pacientes fue de 14 años, edades comprendidas de 4 a 24, con predominio masculino del 80%. La localización se observó con mayor frecuencia en tercio proximal de fémur. La clínica dolorosa fue de predominio nocturno cediendo a AINEs en el 90% de los casos. La técnica se realiza en la sala de TAC bajo anestesia. Se introduce electrodo guiado por TAC en el centro del nidus, se conecta al generador de radiofrecuencia con una duración del procedimiento de 8 minutos, alcanzando una temperatura mínima de 50º.
Resultados. Los resultados muestran desaparición de la sintomatología del 80% con el primer ciclo, alcanzando el 95% en el segundo. Sólo registramos un caso que precisó resección quirúrgica.
Conclusiones. El tratamiento del osteoma osteoide mediante ondas de radiofrecuencias aplicadas con un electrodo se basa en la destrucción térmica del tejido tumoral, sin dañar el hueso reactivo periférico. El resultado en términos de analgesia es precoz y no se han registrado complicaciones del procedimiento ni recurrencias tardías. Es una técnica eficaz y mínimamente invasiva que puede reemplazar a la resección quirúrgica.
AUTOTRANSFUSIÓN Y ARTROPLASTIA TOTAL DE RODILLA
F. Rodríguez Domínguez
H. Cañada Oya
A. Morales Villaescusa
E. Macías Moreno
F. González Muñoz
Hospital general de Jerez de la Frontera. Cádiz. España.
Resumen. La cirugía protésica de rodilla es una técnica cruenta y que precisa frecuentemente transfundir hemoderivados durante el periodo postoperatorio. Con el fin de minimizar el uso de sangre homóloga se emplean diferentes técnicas de ahorro de sangre. Los autores presentan los resultados obtenidos de la recuperación de sangre postoperatoria procedente del lecho quirúrgico así como las complicaciones presentadas en pacientes sometidos a artroplastia primaria de rodilla.
Se estudiaron 80 pacientes intervenidos de artroplastia total de rodilla entre los años 2001 y 2003 en los que se utilizó la autotransfusión. En el periodo postoperatorio se evaluó la hemoglobina y el hematocrito en diversos momentos y se registraron las posibles complicaciones y la necesidad de transfusión.
De los 80 pacientes estudiados sólo 7 necesitaron transfusión, se encontró una sospecha de trombosis venosa profunda y 5 casos de fiebre postoperatoria sin complicación infecciosa.
Del análisis de los resultados se puede concluir que la autotransfusión disminuye los requerimientos transfusionales de sangre homóloga, presenta escasas complicaciones y, por lo tanto, es un método seguro.
ARTROPLASTIA TOTAL DE CADERA BILATERAL EN PACIENTES CON NECROSIS AVASCULAR
R.J. García Renedo
J. Serrano Escalante
J. Ribera Zabalbeascoa
M. Mella
H.U. Virgen del Rocío. Sevilla. España.
Introducción. El numero de artroplastias totales de cadera bilaterales que se realizan en una única sesión aumenta cada año, debido a la escasa morbilidad. La indicación más aceptada es la artrosis bilateral incapacitante en un paciente con buen estado general desde el punto de vista médico. Las preferencias del paciente son importantes. Los pacientes que prefieren un único episodio de anestesia, hospitalización y recuperación se decantan con más frecuencia por la realización de ambas artroplastias de forma simultánea.
Caso clínico y resultados. Presentamos el caso de un paciente de 39 años, con antecedente personal de psoriasis, en tratamiento con corticoides tópicos, que acude a consulta por presentar coxalgia en ambas caderas de tres meses de evolución, con cojera y necesidad de dos muletas para la marcha. A la exploración dolor a punta de dedo en cabeza femoral y tuberosidad isquiática en ambas caderas, acortamiento MID mayor de 2 cm, flexo 10º cadera izq y limitación marcada en los grados de la movilidad articular en las dos caderas. En la RNM se observan signos de necrosis avascular bilateral, siendo similares las alteraciones en las dos epífisis femorales. En gammagrafía se visualiza aumento de captación en el estudio tardío, que ocupa la cabeza del fémur derecho. Con el diagnóstico de necrosis isquémica avascular bilateral se procede a perforaciones de ambas cabezas, curetaje, relleno con injerto de esponjosa y electroestimulador interno. El resultado clínico es excelente, desapareciendo en su totalidad los síntomas de dolor y cojera. A los tres años el paciente acude a consulta con una clínica similar a la inicial. Se pide TAC de caderas sin contraste, visualizándose secuelas de injertos reticulados bilaterales así como de esclerosis ósea subcondral, fragmentación y perdida de esfericidad, áreas de destrucción cefálica alternando con zonas escleróticas y de hueso desvitalizado, hallazgos compatibles con necrosis ósea bilateral avanzada. La evolución clínica no fue satisfactoria (dado el estado avanzado de las lesiones), presentando un alto grado de incapacidad funcional, con dolores muy importantes restrictivos, por lo que se decide artroplastia total de cadera (ATC) bilateral en una única sesión quirúrgica. El postoperatorio cursó sin complicaciones. La evolución ha sido satisfactoria. Actualmente el paciente presenta buena calidad de vida, puede caminar y realizar sus actividades diarias sin ayuda de bastones.
Conclusiones. El mayor riesgo potencial de complicaciones no alcanza la incidencia esperable que cuando las dos ATC se realizan en estadios diferentes. Las complicaciones son aproximadamente 1,3 veces más frecuentes que con la artroplastia total de cadera unilateral. Asimismo el coste de la ATC bilateral realizada en una única sesión es menor que el de la artroplastia bilateral secuencial y la mayor parte del ahorro se produce en el acortamiento de la estancia hospitalaria.
FRACTURA PERIPROTESICA DE CADERA EN PACIENTE JOVEN
R.J. García Renedo
J. Serrano Escalante
P. García Parra
J.J. Gil Alvarez
H.U Virgen del Rocío. Sevilla. España.
Introducción. Durante la última década se ha observado un aumento en la incidencia de fracturas periprotésicas de cadera tanto intraoperatorias como postoperatorias. El incremento en las fracturas postoperatorias puede ser debido a la edad menor de los pacientes, al aumento de la duración de las prótesis en pacientes de cada vez mayor edad y con pérdida simultánea de masa ósea, y al aflojamiento con la osteolisis.
Caso clínico. Presentamos el caso de una paciente de 59 años, que sufre caída casual desde su propia altura con traumatismo sobre cadera derecha con dolor e impotencia funcional en MID. Como antecedentes personales, prótesis parcial de cadera izquierda hace tres años y prótesis parcial derecha hace siete meses. En Rx AP de ambas caderas se visualiza fractura periprotésica B3 de fémur derecho con signos de movilización del vástago y con una reserva ósea inadecuada, signos de osteolisis y perdida de reserva ósea proximal. Es intervenida quirúrgicamente realizando recambio de prótesis y dos aloinjertos estructurales de cortical con cinco cables Dall Miles.
Conclusiones. El tratamiento de las fracturas de tipo B3 está condicionado por la edad del paciente, la calidad del hueso distal a la fractura y la calidad y esperanza de vida. En pacientes jóvenes, con buena calidad de hueso distal, con buena calidad de vida el tratamiento más adecuado parece ser la colocación de un vástago no cementado modular, tipo Helios, aloinjerto estructural y aloinjerto triturado en foco.
ARTROPOLASTIA DE CADERA TRAS ARTRODESIS
Introducción. Este procedimiento no es muy frecuente. Debido a los buenos resultados de la Artroplastia total de cadera (ATC) la artrodesis de cadera actualmente presenta unas indicaciones limitadas. La artrodesis de cadera a largo plazo puede presentar efectos secundarios, limitando las actividades de la vida diaria, fundamentalmente aparecen: dolor lumbar, en la cadera contralateral y rodilla del mismo lado. Todo ello puede llevar a la conversión de la artrodesis a ATC.
Caso clínico. Mujer de 70 años con antecedentes personales de: HTA, hepatitis B y C y diabetes mellitus tipo II. Tras un ingreso programado se realiza Artroplastia total de cadera derecha en una cadera previamente artrodesada, la evolución es favorable, actualmente en seguimiento por el servicio de rehabilitación y traumatología.
Conclusiones. La conversión de la artrodesis en ATC lleva en la mayoría de los casos a muy buenos resultados con una mejoría de los síntomas, incluso después de una artrodesis de larga evolución, sin embargo hay mayor riesgo de complicaciones comparado con la ATC primaria. Este tema debe ser cuidadosamente explicado y considerado por el paciente.
ORGANIGRAMA, CASUÍSTICA Y RESULTADOS DE LA UNIDAD DE HOSPITAL DE DÍA DEL SERVICIO DE TRAUMATOLOGÍA Y ORTOPEDIA DEL HOSPITAL DE RIOTINTO (2002-2004)
P. Bernáldez-Domínguez
M. Cejudo-Rojas
J.M. Torres-Velasco
F. Montilla-Jiménez
M.A. Martín-Montalvo
J. Saval-Benítez
Hospital Comarcal de Riotinto. Huelva. España.
Introducción. La Cirugía Mayor Ambulatoria (CMA) en Cirugía Ortopédica está alcanzando un gran auge en España en la última década debido entre otras al desarrollo de nuevas técnicas anestésicas y quirúrgicas, a la buena aceptación de los pacientes, a no tener que cursar ingreso hospitalario y al ahorro de los costes. El objetivo de este trabajo es presentar la actividad quirúrgica desarrollada en nuestro servicio durante los últimos 3 años en régimen de CMA así como el grado de satisfacción de los pacientes.
Material y método. Durante el periodo comprendido entre los años 2002-2004 (3 años) se han realizado en nuestro servicio, en régimen de hospital de día, un total de 1228 intervenciones de CMA. divididas en 9 categorías: síndrome del túnel carpiano (STC) 132 casos; enfermedad de Dupuytren 47 casos; 17 tenosinovitis de De Quervain; 88 dedos en resorte en la mano; 136 gangliones sinoviales; 230 extracciones de material de osteosíntesis; 409 hallux valgus; 165 dedos en martillo en el pie y 604 artroscopias de rodilla. A todos ellos se les realizó un cuestionario para valorar la atención recibida y evaluamos el número de ingresos en la planta y re-ingresos posteriores.
Resultados. El 97.5% de los pacientes refirieron haber tenido una adecuada atención. El índice de ingresos en la planta de Traumatología fue del 4.88% (60 casos) en su mayoría artroscopias de rodilla por dolor o manchado del vendaje, así como por imposibilidad de desplazarse a su domicilio y el índice de reingresos fue del 2% (24 casos) en su mayoría por infección de partes blandas, dehiscencia de herida, trombosis venosa profunda o no seguir adecuadamente las recomendaciones de la hoja de alta.
Conclusiones. En un esfuerzo por reducir los costes y aumentar la eficiencia ha existido un aumento espectacular en las indicaciones del hospital de día en cirugía ortopédica y traumatología1,2.
Existen numerosos trabajos publicados3-5 que confirman los excelentes resultados que se obtienen de estas unidades cuando están bien coordinadas y dirigidas. Es fundamental plantear un protocolo con unos criterios de inclusión claros2, una adecuada información al paciente y sus familiares y una colaboración interdisciplinaria con el Servicio de Anestesiología y la Enfermería para dar cobertura a los posibles puntos problemáticos en el circuito de C.M.A. que ve desde la visita prequirúrgica a la revisión después de la intervención. Podemos concluir que el grado de satisfacción del paciente de CMA está siendo muy elevado en cirugía ortopédica, con pocas complicaciones lo que origina que la actividad quirúrgica esté aumentando cada año, aunque debemos de insistir en la información al paciente y a la familia de las peculiaridades de esta cirugía.
Bibliografía
1. Odinsson A, Finsen V. The position of the tourniquet on the upper limb. J Bone Joint Surg. 2002;84-B:202-4.
2. López-Durán L ; Otero-Fernández R . La cirugía mayor ambulatoria. Rev Orto Traumatol. 2004;48:411-2.
3. Dudley AF, Vivanco J, Delgado PJ, Hernández A, García Olea A. Epidemiología de la C.M. A. en la unidad de Cirugía de mano. Cir May Amb. 2003;8:147-50.
4. Galindo PM, Peraza SM, Ramos G, González FI, Castro U. Resultados de Cirugía Mayor Ambulatoria. Cir May Amb 2003;8:151-5.
5. Simón PC, Martín FM, Dolz JC, Álvarez LJ, Marcos Rodríguez JJ, Sánchez M. La C.M.A. en cirugía ortopédica y traumatológica. Experiencia de 8 años en una unidad autónoma. Cir May Amb. 2003;8:215-22.
¿SE TOLERA BIEN EL MANGUITO DE ISQUEMIA EN LA CIRUGÍA CON ANESTESIA LOCAL DE LA MANO Y MUÑECA? NUESTRA EXPERIENCIA EN 290 PACIENTES EN RÉGIMEN DE CIRUGÍA MAYOR AMBULATORIA.
P. Bernáldez-Domínguez
J.M. Torres-Velasco
F. Montilla-Jiménez
M.A. Martín-Montalvo
J. Saval-Benítez
M Cejudo-Rojas
Hospital Comarcal de Riotinto. Huelva. España.
Introducción. En muchos servicios de ortopedia se utiliza la anestesia regional intravenosa, el bloqueo del plexo braquial o la anestesia general para realizar la cirugía de la mano en régimen de cirugía mayor ambulatoria (CMA). Estas técnicas aportan ventajas indiscutibles con respecto a la anestesia local pura (menor dolor, menor grado de ansiedad y mayor confort del paciente) pero también presenta unos inconvenientes (mayor riesgo anestésico, parestesias residuales, hematomas en el lugar de la punción, mayor duración de la intervención, prolongación de la estancia hospitalaria y mayor coste económico). En nuestro servicio hemos realizado un estudio sobre la tolerancia del manguito de isquemia en el brazo —sin bloqueo de ramas sensitivas cutáneas- en la cirugía de la mano utilizando tan sólo anestesia local.
Material y método. Durante el periodo 2003-2004 (2 años) se han intervenido por nuestro servicio de ortopedia un total de 290 pacientes en régimen de hospital de día de cirugía sobre la mano. A todos ellos se les informó y consintieron la intervención que consistió en la colocación de un manguito de isquemia de 8 cms de ancho en el brazo más anestesia local en el lugar de la lesión. La casuística fue de 101 síndromes del túnel carpiano, 22 enfermedad de Dupuytren (grados I-II), 12 enfermedad de De Quervain, 59 dedos en resorte y 96 gangliones sinoviales. El tiempo de isquemia tuvo una media de 12.5 minutos (9-21 min). A todos los pacientes se les hizo posteriormente un cuestionario valorando varios parámetros.
Resultados. El 92% de los pacientes refirió haber estado bien informado de la técnica realizada, un 84% de los mismos tuvo una buena o aceptable tolerancia al manguito de isquemia existiendo una clara relación entre la prolongación de la intervención -por encima de los 15 minutos-con el mayor grado de molestias. Un 90% comentó tener parestesias residuales de todo el brazo pero que desaparecieron en 15-25 minutos. El índice de complicaciones fue del 2,5% y un 78% de los pacientes volverían a operarse por esta misma técnica.
Conclusiones. En Cirugía Ortopédica y Traumatológica es frecuente el uso del torniquete para disponer de un campo quirúrgico exangüe1-3. Existen controversias en el uso del mismo, debiendo existir evidentes ventajas frente a los potenciales riesgos1. A pesar de los inconvenientes que puedan aparentar su uso sobre el brazo para la cirugía de la mano nuestros resultados exponen que existe una gran tolerancia al mismo, con pocas complicaciones y alto índice de satisfacción por parte de los pacientes de nuestra área hospitalaria. Preferimos esta posición frente al antebrazo al igual que Odinsson y Finsen por mayor comodidad en el trabajo del cirujano2. La anestesia empleada es local pura en la mayoría de los casos sin realizar un bloqueo de muñeca como hacen otros autores3. Ha sido testado que un torniquete puede tolerarse sin anestesia de 204 a 25 minutos5. El campo quirúrgico se mantuvo siempre exangüe consiguiendo resultados similares a otros autores6. Creemos que son factores fundamentales para el correcto desarrollo de la misma una clara información del paciente —excluyendo aquellos con un alto componente ansioso-, una cirugía concisa y rápida y una correcta analgesia postoperatoria.
Bibliografía
1. Konrad G, Markmiller M, Lenich A, et al. Tourniquets may increase postoperative swelling and pain after internal fixation of ankle fractures. Clin Orthop. 2005;433:189-94.
2. Odinsson A, Finsen V. The position of the tourniquet on the upper limb. J Bone Joint Surg. 2002;84-B:202-4.
3. Delgado-Martínez A, Marchal JM, Blanco F, Molina M, Palma A. Distal forearm tourniquet for hand surgery. Int Orthop. 2004;10:1007-9.
4. Edward SA, Harper GD, Giddins GEB. Efficacy of forearm versus upper arm tourniquet for local anaesthetic surgery of the hand. J Hand Surg (Br). 2000;25:573-4.
5. Maury AC, Roy WS. A prospective, randomised, controlled trial of forearm versus upper arm tourniquet tolerance. J Hand Surg (Br). 2002;27:359-60.
6. Khuri S, Uhl RL, Martino J. Clinical application of the forearm tourniquet. J Hand Surg (Am). 1994;19: 861-3.
FRACASO DE LA ARTROPLASTIA TOTAL DE RODILLA PRIMARIA. REVISIÓN QUIRÚRGICA Y REARTROPLASTIA
S. Laguna-Barnés
P. Bernáldez-Domínguez
J. Saval-Benítez
M. Cejudo-Rojas
J.M. Torres-Velasco
F. Montilla-Jiménez
M.A. Martín-Montalvo
Hospital Comarcal de Riotinto. Huelva. España.
La mejora de la técnica quirúrgica y anestésica, junto con las expectativas de vida de nuestra población han dado lugar a que el número de pacientes que se someten a una artroplastia total de rodilla se haya elevado vertiginosamente en nuestro medio. Ello, inexorablemente, conlleva a que el número de fracasos sea indudablemente mayor en cifras absolutas, llevándonos a realizar en su momento una revisión quirúrgica y reemplazo, una vez filiada la etiología del fracaso.
En el presente trabajo realizamos una revisión clínica de los recambios protésicos llevados a cabo en nuestro servicio en los últimos 15 años, analizando los resultados, el implante utilizado y la cementación practicada.
RECONSTRUCCIÓN DE PIERNA DERECHA CATASTRÓFICA MEDIANTE COLGAJO MICROVASCULARIZADO COMBINADO DE TIBIA Y FILETEADO PLANTAR DE PIERNA BANCO IZQUIERDA.
A. Sánchez-Granado
M. Rodríguez
R. Narros
D. Sicilia
Introducción. Presentamos el salvamento de la pierna derecha catastrófica de un paciente mediante la utilización de un miembro banco (pierna izquierda), aportando hueso y tejidos blandos utilizando un colgajo libre combinado de tibia y fileteado plantar. La conservación de una de las piernas es fundamental para conservar la bipedestación de la persona.
Material y método. Paciente varón de 31 años que sufre accidente de tráfico presentando: MID: fractura abierta de tibia y peroné grado III MII: fractura abierta tercio medio de fémur, fractura de calcáneo, fractura abierta de tibia y peroné. Se interviene en varias ocasiones, tras varias complicaciones se decide amputación infracondílea de la pierna izquierda y ante la mala situación de la pierna derecha con falta de tejido óseo y muscular se opta por reconstrucción utilizando un colgajo libre microvascularizado combinado óseo y musculocutáneo obtenido de la pierna izquierda amputada.
Resultados. Conservación de pierna derecha en paciente con amputación de pierna izquierda utilizando tejidos de miembro banco con supervivencia del colgajo y buen resultado funcional de la pierna permitiendo la bipedestación con ayuda de material protésico.
PSEUDO TUMOR GRANULOMATOSO GIGANTE POR POLIETILENO
López Vizcaya, F. López Huerta, I. Montero Fernández, JM. Rial Valverde, D. Periáñez Moreno, F. Hospital Universitario Virgen Macarena. Sevilla. España.
Resumen. Se presenta un caso de fractura patológica de ramas ileo e isquio pubiana en una paciente intervenida 14 años atrás de una artroplastia total de la cadera derecha. En los estudios, aparecía una gran lesión osteolítica que englobaba pubis, isquion, cotilo y trocánter. Diagnosticada en su hospital de referencia de metástasis óseas de origen desconocido, llega a nosotros. Tras el estudio clínico, se piensa en un granuloma gigante por polietileno. Tras confirmarse el diagnóstico por biopsia, se realiza una extirpación en cotilo y trocánteres, reconstruyendo la cadera e incorporando injerto óseo y BMP.
Se discuten los posibles diagnósticos y posibilidades terapéuticas concluyendo con la necesidad de tener en cuenta la enfermedad del polietileno en este tipo de lesión.