Introducción
La presentación básica del síndrome de Tietze1-3 suele tener un inicio agudo, unilateral y localizado, pero también puede presentarse de forma gradual o repentina. En la mayoría de las ocasiones se presenta como un dolor agudo, intenso, localizado en el pecho junto a un engrosamiento e hinchazón en los cartílagos esternocostales (nódulos) que, normalmente, son palpables y dolorosos (espontáneamente y a la palpación). A menudo, este dolor puede ser extremadamente intenso, hasta el punto de resultar incapacitante para la persona afectada. Es más frecuente en varones que en mujeres y la edad de máxima frecuencia oscila entre los 10 y los 30 años. La causa exacta del síndrome de Tietze es todavía desconocida, aunque se ha asociado frecuentemente con infecciones de las vías respiratorias, traumatismos torácicos costales o, simplemente, con aumentos de presión torácica mantenidos en el tiempo o repetidos en la zona. También se ha descrito formando parte de enfermedades sistémicas inflamatorias, preferentemente con participación articular como poliartritis reumática, artritis infecciosas, artritis reumatoide, gota, artritis psoriásica y lupus eritematoso sistémico; también se ha asociado con síntomas psicosomáticos, como angustia y estrés. Está considerado como un proceso benigno que suele resolverse de forma espontánea en un máximo de 12 semanas, aunque, en muy raras ocasiones, puede hacerse crónico (duración mayor de 6 meses). El dolor se localiza en la pared torácica del paciente, se exacerba con la respiración, puede presentarse en cualquier momento, pero generalmente su aparición es más frecuente en horas nocturnas y matutinas. Los síntomas de costocondritis son similares al síndrome de Tietze, pero la principal diferencia entre estas entidades es que, en esta última, el dolor suele irradiarse —en la mayoría de los casos— a los brazos y los hombros, mientras que no ocurre así en la costocondritis. Por sus características sintomáticas, puede hacer pensar en un daño cardíaco (sobre todo coronario), por lo tanto, debemos hacer una evaluación completa y coherente de tal circunstancia a fin de conseguir un diagnóstico diferencial satisfactorio y concluyente. No hay ninguna prueba específica para su diagnóstico (la radiografía simple de tórax suele ser normal), por lo que tenemos que descartar otros problemas que puedan producir una clínica secundaria similar (de ahí el problema que ocasiona si simula un cuadro cardíaco), y llegar al diagnóstico por descarte de otras enfermedades.
La historia clínica y la exploración en esta afección suelen ser suficientes para alcanzar dicha meta. Sin embargo, en caso de duda, para diferenciarlo de otros procesos, se deben emplear exámenes complementarios, como electrocardiografía, ecografía, tomografía computarizada (TC), gammagrafía ósea y —en casos excepcionales— un cintigrama óseo.
Quizá una de las características más peculiares del síndrome de Tietze y que puede ser de mucha ayuda en su diagnóstico es que su respuesta al tratamiento (reposo relativo, frío local y analgésicos antiinflamatorios) es muy favorable, agradecido, rápido y eficaz en la gran mayoría de los casos.
En casos resistentes a estas pautas de tratamiento, debe recurrirse a la infiltración local de antiinflamatorios y, si persiste el cuadro, podría llegar a tener que extirparse quirúrgicamente, aunque la extirpación suele ser excepcional.
Los desórdenes del ritmo cardíaco suelen producir menos sintomatología dolorosa que los procesos osteocondromusculares, pero no la excluye en absoluto. Como síntomas, son más frecuentes las sensaciones subjetivas de palpitaciones y molestias torácicas (dolor de intensidad leve); el inicio suele ser brusco y con preferencia por las horas nocturnas (salvo las condicionadas por descarga catecolaminérgica); el pronóstico puede ser muy sombrío en alguno de ellos, si no se diagnostican y tratan con el tiempo suficiente, puesto que su evolución espontánea es hacia la estabilidad o el empeoramiento (nunca hacia la desaparición espontánea). Alguna de las entidades arrítmicas del corazón puede desencadenar alteraciones potencialmente letales —como la fibrilación ventricular— y llegar a la muerte súbita cardíaca. Mediante un pertinente diagnóstico clínico-electrocardiográfico de dichos desórdenes de ritmo podrían evitarse estas fatales consecuencias.
Cuadro clínico
Es un varón caucásico de 26 años. Soltero. Empresario de una sociedad de mercado. Socioeconómicamente independiente. Desde la infancia (a partir de los 12 años) refiere dolores agudos punzantes en parrilla costal anterior, siempre son nocturnos, y se despierta por el propio dolor. Califica el dolor unas veces como "punzante" o una simple molestia torácica, pero la mayor parte de las veces lo refiere como "sordo, profundo, opresivo". La localización de preferencia es la paraesternal derecha con irradiación segmentaria hacia parrilla costal izquierda (precordial) y brazo ipsilateral. Aumenta en su intensidad con movimientos osteoarticulares, movimientos respiratorios —se hace más intenso con inspiraciones profundas— y con maniobras de Valsalva. Mejora ligeramente con maniobras posturales (hiperflexión dorsal de raquis) y con apnea espiratoria provocada y mantenida. Se acompaña siempre de cortejo neurovegetativo.
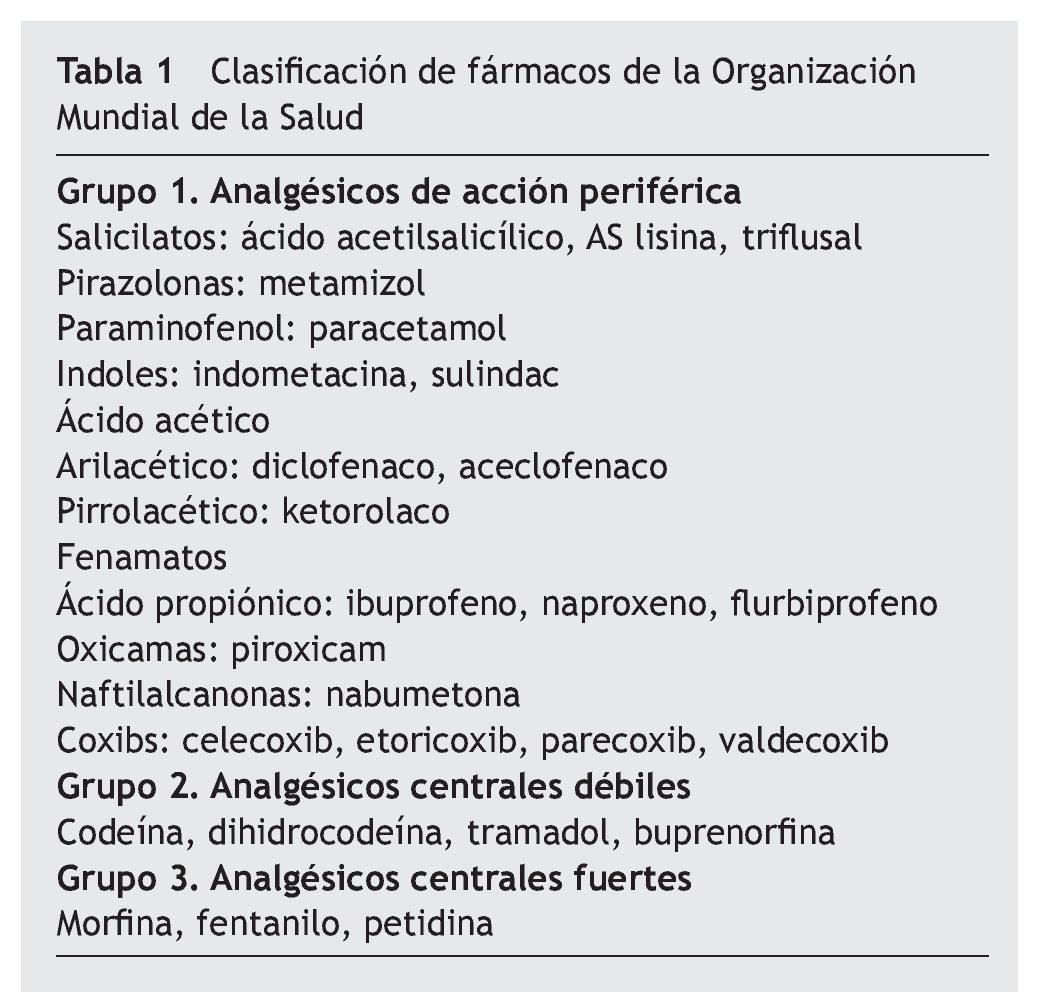
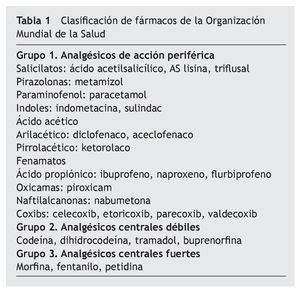
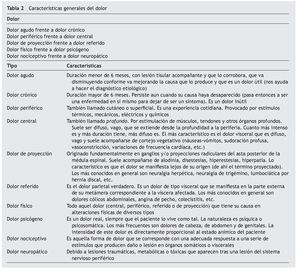
Dadas las características del cuadro: número de incidencias, persistencia en el tiempo y mediocre respuesta a tratamientos analgésicos periféricos y centrales (tabla 1) (antiinflamatorios no esteroideos, corticoides, opioides mayores y menores: paracetamol 1.000 mg/6 horas; metamizol 575 mg/4-6 horas; naproxeno 1.500 mg/día; diclofenaco/misoprostol 150/0,6 mg/día; tramadol 100 mg/6 horas; prednisona 15 mg/día; fentanilo TTS 25 μg/hora), tiene un archivo clínico personal de numerosas visitas a los servicios médicos de emergencias hospitalarias en el que se le ha catalogado como "frecuentador hospitalario".
Nunca fue sometido a tratamiento con analgésicos coadyuvantes: antidepresivos, benzodiacepinas, neurolépticos (haloperidol, clorpromazina, prometazina), anticonvulsivantes (carbamacepina, fenitoína, gabapentina) ni a infiltraciones locales.
Se le realizó la consiguiente anamnesia en todas las ocasiones en que fue atendido y le prescribieron las pruebas complementarias consideradas como pertinentes por los facultativos del servicio de emergencias: analítica de sangre (hemograma, perfiles tiroideo, hidroelectrolítico, metabólico, cardíaco, renal, hepático); radiología simple de tórax y abdomen y electrocardiograma. En estas pruebas siempre fue diagnosticado como síndrome de Tietze y siempre fue egresado del hospital, y se derivó a consultas externas de Reumatología y Traumatología con repetición, en estas, de las mismas pruebas complementarias realizadas en el hospital y con el mismo diagnóstico.
La analgesia prescrita (tanto hospitalariamente como extrahospitalariamente) siempre ha resultado mediocre-mala (poco tiempo de analgesia, recidivas frecuentes, necesidad de varias tomas al día o aumento de dosis prescritas para alcanzar la mínima analgesia aceptada, etc.).
En ninguna de las exploraciones clínicas realizadas consta una palpación nodular costoesternal, pero sí un incremento del dolor a la presión digital en puntos "gatillo" (trigger points) sobre músculos intercostales adyacentes.
Entre las pruebas complementarias a las que se ha sometido en las diversas ocasiones ya comentadas está la electrocardiografía (que se consideró, absolutamente siempre, como en "rangos normales" para su edad y sexo) (fig. 1); nunca le fue prescrito estudio alguno de ecografía, TC, gammagrafía o cintigrafía ósea como medidas coadyuvantes para alcanzar un diagnóstico diferencial correcto o, al menos, de confirmación/descarte del propio síndrome (tabla 2).
Antecedentes personales
Sorprende la existencia de cuadros convulsivos (tónico-clónicos) en su infancia que se catalogaron como "convulsiones febriles" por sus pediatras. En ningún momento se le realizó ningún tipo de estudio electrocardiográfico, cuando, desde hace tiempo, sabemos que hay cuadros cardíacos, como el síndrome de Lown-Ganong-Levine4, con un intervalo PQ corto, menor de 0,12 segundos, cuyas primeras manifestaciones son, precisamente, cuadros convulsivos en la infancia con sustrato electroencefalográfico normal como primera y única manifestación clínica.
Antecedentes familiares
Cabe destacar también que, entre sus antecedentes familiares directos, hay 2 muertes súbitas catalogadas como de origen cardíaco: un tío paterno murió a los 35 años de edad y su abuelo paterno murió relativamente joven (a los 55 años de edad). Ambas muertes ocurrieron durante el descanso nocturno.
En la actualidad sabemos que las variaciones significativas en la duración de los distintos intervalos electrocardiográficos, sobre todo referidos a los intervalos PQ y QT, pueden tener un carácter hereditario y resultar potencialmente letales: muertes súbitas cardíacas. Sin embargo, en ningún momento los facultativos que le atendieron en las distintas ocasiones en que se evaluó en el servicio de emergencias hospitalario tomaron en cuenta estas circunstancias.
Tras su última visita hospitalaria hacia las 02.30 a.m. y consecuente egresión con tratamiento de diclofenaco sódico 75 mg por vía intramuscular y tetrazepam 50 mg por vía oral, el paciente regresa a casa y, aproximadamente 2 horas después de la egresión (05.30 a.m.), comienza con un profuso cortejo neurovegetativo, sensación intensa de palpitaciones, disnea y aumento de dolor habitual de carácter opresivo en zona precordial con irradiación a zona supraesternal y miembro superior izquierdo no relacionado con esfuerzo físico alguno. Después de llamar al teléfono 911 de emergencias, es nuevamente revalorado en el servicio de emergencias hospitalarias, donde se observó un franco deterioro hemodinámico con hipotensión arterial sistólica < 90 mmHg. Se le dirige al Servicio de Cardiología, donde se recuperó del cuadro agudo indicado anteriormente.
Asistencia mecánica respiratoria. Control de la diuresis con sonda vesical. Colocación de catéter de Swan-Ganz. Colocación de un balón de contrapulsación sin retrasar la realización de la coronariografía de emergencia, a través del catéter de Swan-Ganz. Se administró: noradrenalina (4 mg en 250 μl D5% = 75 ug/minuto) y dopamina (400 mg en 250 μl D5% = 20 ug/kg/minuto) en dosis crecientes, hasta elevar la presión arterial sistólica a cifras mayores de 90 mmHg. Tras recuperar presión arterial por encima de 90 mmHg, se administró dopamina a razón de 200 mg en 250 μl D5% = 15 ug/kg/minuto, con un aumento progresivo de las dosis para tratar de disminuir y/o suspender la administración de noradrenalina. El paciente se recuperó completamente.
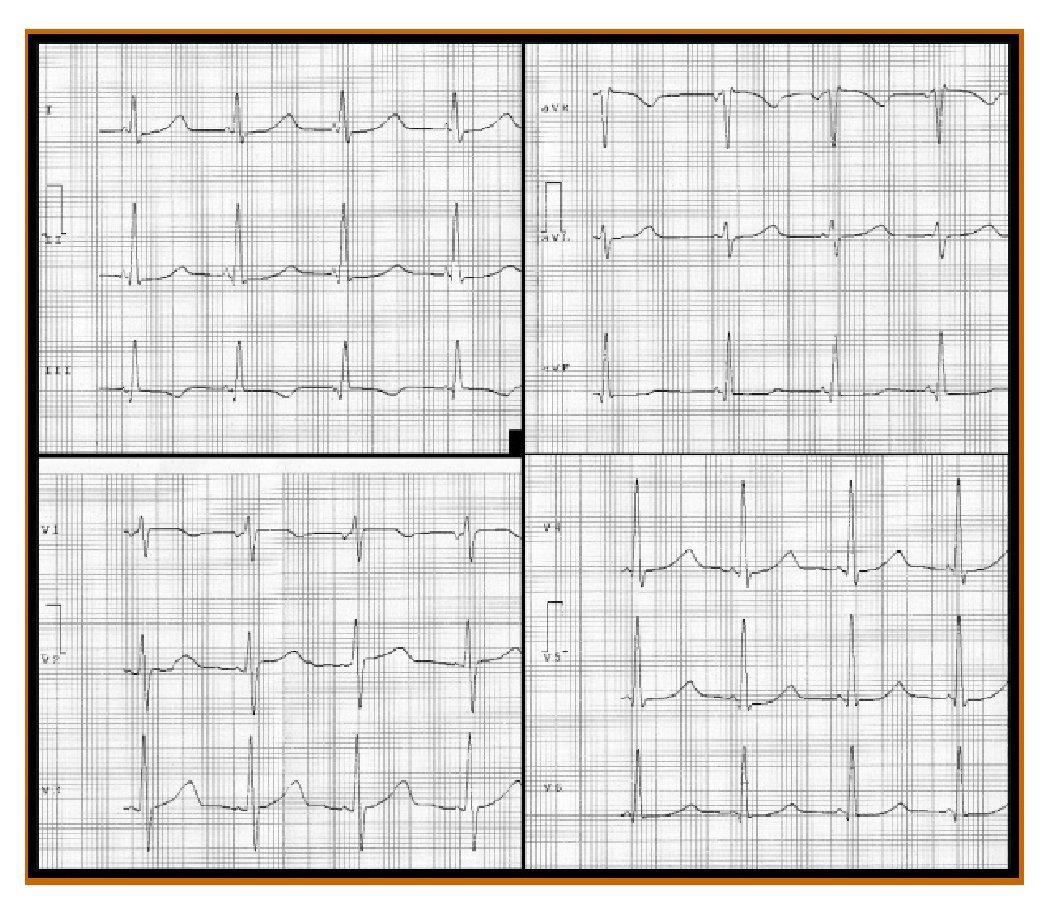
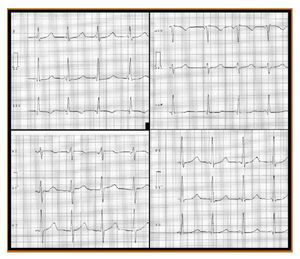
Se realizó una evaluación detallada del trazado electrocardiográfico de base (fig. 1) y se mantuvo en observación controlada dentro de la unidad de cuidados intensivos de nuestro hospital (Commemorative Hospital of Boston [MA, Estados Unidos]).
Figura 1 Trazado electrocardiográfico basal de superficie con 12 derivaciones. Fundamentalmente podemos apreciar que el paciente presenta un patrón electrocardiográfico de PQ corto (menor de 0,12 segundos) junto a un QT largo (mayor de 0,450 segundos). Ambos patrones son muy indicativos de posible muerte súbita cardíaca.
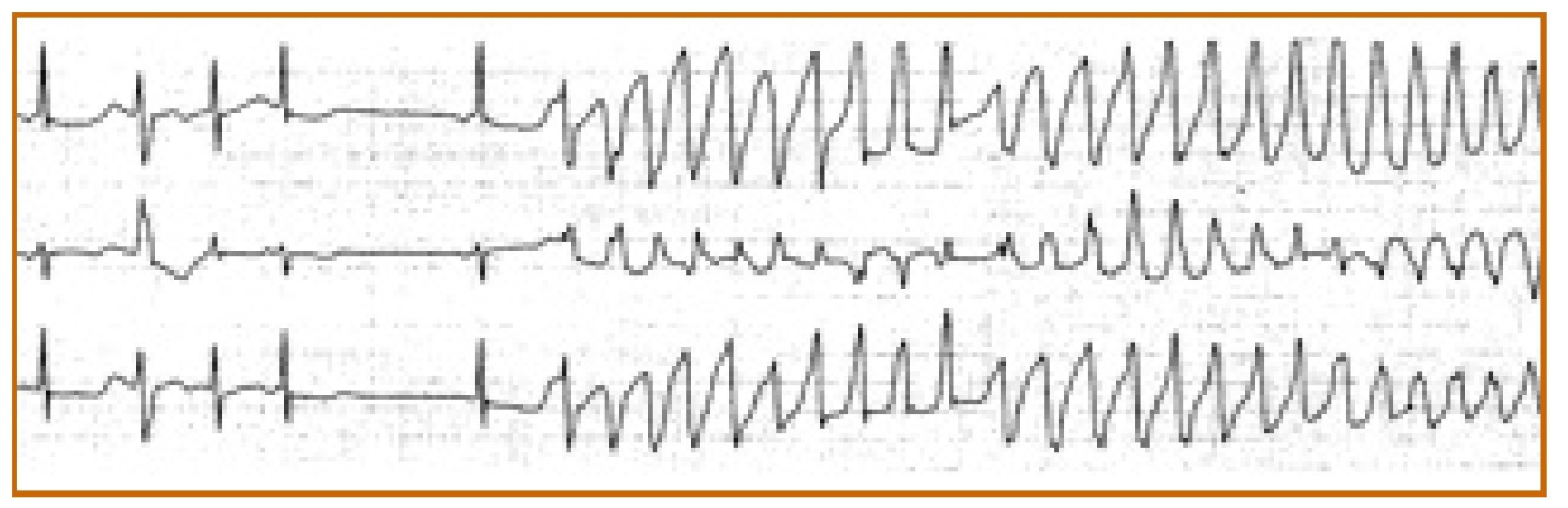
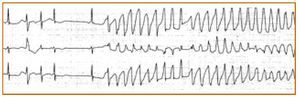
Una vez estabilizado tanto hemodinámicamente como sintomáticamente, pierde de forma brusca las constantes hemodinámicas, entra en estupor-coma y en el monitor aparece una imagen de fibrilación ventricular con patrón electrocardiográfico de torsade de pointes (fig. 2), por lo que resultan inútiles todos los esfuerzos realizados para su resucitación. Se llevan a cabo 3 descargas eléctricas asincronizadas de 200, 200 y 360 julios de energía, respectivamente, y administración farmacológica de 4 g de sulfato magnésico en bolo de 2 minutos en 2 tandas de 2 g con interperíodo de 4 minutos entre ambas y posterior perfusión intravenosa pautada de 500 μl de solución salina fisiológica con 2 mg de sulfato magnésico junto a 5 μg de isoproterenol por minuto.
Figura 2 Tira de papel de monitor (unidad de cuidados intensivos) donde se puede observar la crisis de fibrilación ventricular y torsade de pointes. Tras ella apareció un patrón de asistolia que no pudo recuperarse.
Discusión y conclusiones
El síndrome de Tietze, descrito por primera vez por Alexander Tietze en 1921, continúa siendo poco frecuente (incidencia menor de 5:100.000) y puede presentarse a cualquier edad, pero es más frecuente entre los 10 y los 30 años de edad. Además, es 2 veces más frecuente en varones que en mujeres. Creemos que, ya que el paciente se diagnosticó de dicho síndrome y no respondía de forma adecuada al tratamiento prescrito, se debería haber realizado un tratamiento de acuerdo con los criterios de Bonica, Liebebeskind y Albe-Fessar. Los trabajos de Travell y Simon sobre los dolores miofasciales y los puntos gatillo hubiesen sido, también, extremadamente útiles para el diagnóstico diferencial. Los trabajos de Halpern también hubiesen ayudado mucho en el manejo del paciente, para alcanzar un diagnóstico y tratamiento adecuados (desgraciadamente no fue así).
El diagnóstico diferencial de cualquier dolor torácico debe hacerse con toda entidad nosológica que pueda afectar a cualquiera de las estructuras anatómicas que estén contenidas en la caja torácica, e incluso con dolores referidos hacia la caja torácica y procedentes de otras localizaciones. Las fundamentales vienen a ser: patrón clínico coronario, pericárdico, pleural, tromboembolia pulmonar, esofágico, osteomuscular (en el que entraría de forma directa el síndrome de Tietze), articular, neurológico, psicógeno.
Fuimos los primeros sorprendidos al observar que el paciente no fue tratado de forma adecuada en los servicios de emergencia hospitalarios. Sobre todo cuando ambas entidades nosológicas están, actualmente, consideradas como "enfermedades raras" (ya comentamos que el síndrome de Tietze está, actualmente, comprendido entre ellas).
El paciente descrito tenía, en realidad, como problema de base y, posiblemente, desde su nacimiento un desorden del ritmo cardíaco tipo "PQ corto más QT largo"5,6; ambos patrones (tanto juntos como de forma separada) tienen un riesgo muy alto de muerte súbita cardíaca7 (una correcta valoración de anamnesia, electrocardiografía, antecedentes personales y familiares en las múltiples valoraciones hospitalarias a las que fue sometido, así lo hubiese puesto de manifiesto). El pretendido —nunca fue confirmado y la autopsia lo descartó— síndrome de Tietze y las contracturas musculares intercostales adyacentes a zona precordial8,9 sólo eran una manifestación más de su enfermedad de base, en este caso una arritmia cardíaca evidente con alto riesgo de muerte súbita cardíaca: intervalo PQ corto junto a intervalo QTc largo.
Conseguir un diagnóstico diferencial exacto en presencia de cualquier dolor torácico, por muy "atípico" que pueda parecer, debería ser tan exhaustivo como lo está siendo en cualquier lesión cardíaca típica10-12.
Ésta ha sido la exposición de uno de los 13 casos, con características muy similares, que hemos podido valorar.
Por ello, estamos en condiciones de afirmar que, ni el diagnóstico ni el tratamiento prescrito fueron los adecuados: fue, por tanto, una muerte "evitable".
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
* Autor para correspondencia.
Correo electrónico: frbreijo@gmail.com (F.R. Breijo-Márquez).
Recibido el 7 de agosto de 2009;
aceptado el 17 de diciembre de 2009