Introducción
Las enfermedades crónicas representan hoy día un reto para la sociedad, tanto por su elevado coste sociosanitario1 como por su impacto en la calidad de vida y las relaciones sociales de la persona afectada2-4. El dolor crónico figura en particular entre los principales motivos de consulta médica5,6.
El síndrome de fibromialgia (SFM) es una patología crónica que se caracteriza por dolor osteomuscular generalizado, sueño no reparador y fatiga7, junto a un abanico de trastornos físicos, cognitivos, afectivos y conductuales asociados8,9. En España, la prevalencia del SFM es del 2,73% en la población general mayor de 20 años10, con claro predominio de mujeres frente a varones (relación de 21:1)3,11. Los estudios prospectivos indican una evolución poco satisfactoria de la enfermedad a los 5-7 años de seguimiento12. El inicio a edades tempranas y la ausencia de trastornos del sueño se han considerado predictores de una evolución favorable13.
Los pacientes con SFM perciben encontrarse enfermos de manera más manifiesta que otros pacientes con síndromes de dolor crónico14. En comparación con otros pacientes reumatológicos, las personas afectadas de SFM utilizan en mayor medida los servicios sanitarios15,16, con un promedio de hasta 9-12 visitas médicas anuales17, hacen un mayor uso de terapias alternativas18, y acarrean costes económicos por paciente mayores en términos de absentismo laboral y litigios19. Asimismo, se someten a un mayor número de intervenciones quirúrgicas y se constata en ellas una mayor prevalencia de otras patologías reumáticas, como el lupus eritematoso sistémico, artritis reumatoide o artritis psoriásica20, así como trastornos gastrointestinales e hipertensión arterial21, raquialgias, dolor neuropático, infecciones respiratorias, alteraciones del sueño, y trastornos afectivos y del estado de ánimo22. La prevalencia de desórdenes funcionales como el síndrome de fatiga crónica o el síndrome de intestino irritable puede ser hasta 3 veces más elevada en pacientes con SFM con relación a la población general14. Sin excepción, la prevalencia de problemas médicos y psiquiátricos comórbidos al SFM es significativamente mayor que en sujetos sanos pareados por edad y sexo22.
El dolor crónico se ha relacionado con estados afectivos negativos, como la depresión y la ansiedad. Algunos estudios han constatado que, en pacientes con SFM, el efecto negativo se asocia al aumento en la percepción de dolor y a la disminución de los umbrales del dolor23,24. Por contraste, se ha sugerido que algunos factores psicosociales, como el apoyo social percibido, influyen de manera favorable en la percepción del dolor25, contribuyendo al bienestar subjetivo y al estado de salud funcional en pacientes con desórdenes reumáticos crónicos26,27. Además, el apoyo social parece contribuir a la disminución del dolor y de los índices de depresión y de ansiedad, favoreciendo la puesta en marcha de conductas promotoras de salud y de autocuidado28, y predice la autoeficacia percibida en el control de síntomas29. Por el contrario, el desconocimiento de la etiopatogenia del SFM contribuye a generar incomprensión, tanto en el entorno familiar y social del afectado como incluso en el ámbito profesional sanitario30,31.
El objetivo principal del presente trabajo ha sido evaluar el apoyo social percibido en el entorno del paciente con SFM y determinar su relación con los índices de depresión y ansiedad.
Material y métodos
Sujetos
Se ha realizado un estudio descriptivo transversal mediante cuestionarios autoaplicados en personas residentes en España y diagnosticadas de SFM (n = 310) según los criterios del American College of Rheumatology7. Los cuestionarios respondidos incorrectamente (n = 55) o con ítems en blanco (n = 26) han constituido pérdidas en el estudio. Se han considerado válidos un total de 229 formularios.
Obtención de datos
Se ha elaborado un cuestionario autoaplicado, de duración breve, anónimo y administrado on-line o en soporte papel a través de distintas asociaciones de afectados.
El cuestionario recoge los datos relativos a sexo, edad, provincia de residencia, diagnóstico formal y año en que fue realizado, atención sanitaria recibida en el momento de cumplimentar el cuestionario, así como el nivel de satisfacción con ésta en una escala numérica de 0 a 10 puntos. Se ha clasificado el tipo de atención recibida en 5 categorías con arreglo a su naturaleza y especialidad:
1. Sin tratamiento. Ningún tratamiento específico para el SFM o automedicación sin control médico.
2. Terapias alternativas. Tratamientos ajenos a la medicina tradicional, como naturopatía, homeopatía, etc.
3. Atención primaria. Atendidos por el médico de cabecera.
4. Medicina especializada. Atención por parte de profesionales de una o varias especialidades médicas.
5. Unidad de tratamiento. Tratamiento en servicios específicos de tratamiento del dolor.
Para evaluar la frecuencia de uso de las diferentes estrategias terapéuticas y su efecto, se solicitó a los participantes que señalasen las terapias recibidas en el tratamiento de su SFM y que valorasen su efectividad por medio de una puntuación entre 0 y 10, donde 0 representa el efecto más negativo posible y 10 el más positivo.
Sintomatología asociada
Se solicitó a los participantes que clasificasen, en orden de importancia relativa, distintos aspectos de su enfermedad, a saber: el dolor; la fatiga; la incomprensión por parte de su entorno; los problemas del sueño; los trastornos sexuales; la aceptación de su enfermedad; los problemas de índole laboral; las dificultades de concentración y trastornos de memoria, y la alteración de su estado de ánimo.
Apoyo social
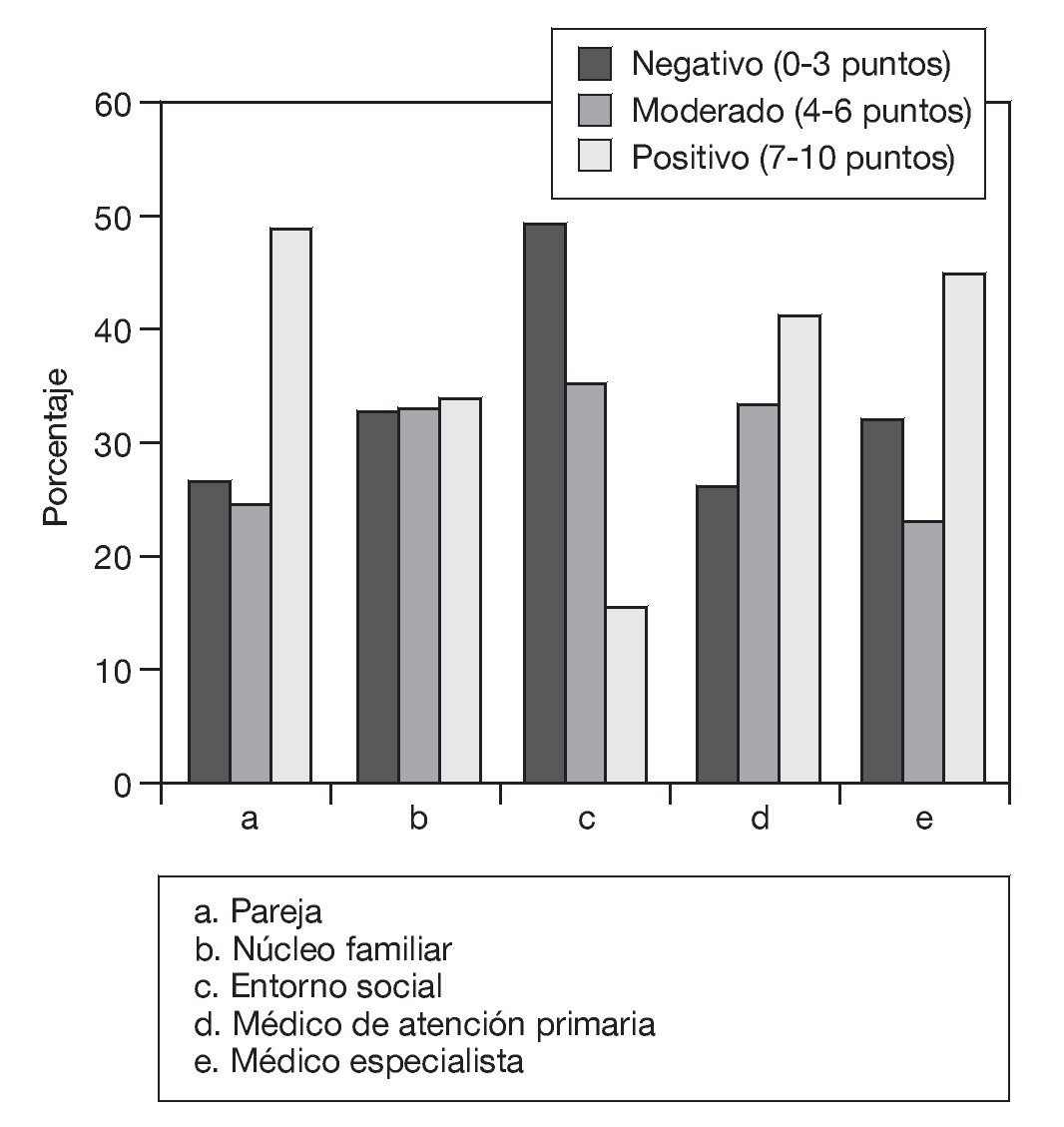
Se evaluó, mediante una escala numérica (0-10 puntos), el apoyo percibido de la figura de la pareja, de su núcleo familiar, de su entorno social cercano, de su médico de atención primaria y de su médico especialista. Se clasificaron las puntuaciones obtenidas en 3 intervalos de puntuación: a) valoración muy negativa o negativa (0-3 puntos); b) valoración moderada (4-6 puntos), y c) valoración positiva o muy positiva (7-10 puntos).
Depresión y ansiedad
Para evaluar el estado afectivo negativo se utilizaron los ítems del cuestionario de 90 síntomas SCL90-R32, que corresponden a los índices de depresión y ansiedad.
Para el tratamiento de datos se utilizó el paquete estadístico SPSS33. En lo sucesivo se presentan los datos como media ± error estándar.
Resultados
Datos sociodemográficos
La muestra tiene un tamaño de 229 sujetos y una edad media de 42,49 años (valores extremos de 25 y 66). El 98% son mujeres. Se han recogido datos de todas las comunidades autónomas, siendo mayor el número de participantes residentes en Cataluña (18,8%), Comunidad Valenciana (13,1%), Castilla-La Mancha (14%), Andalucía (10,5%) y Madrid (9,2%). La mediana de los años de antigüedad del diagnóstico de SFM fue de 4,0 años, con una media ± error estándar de 4,21 ± 0,26 (intervalo de confianza [IC] del 95%, 3,705-4,722).
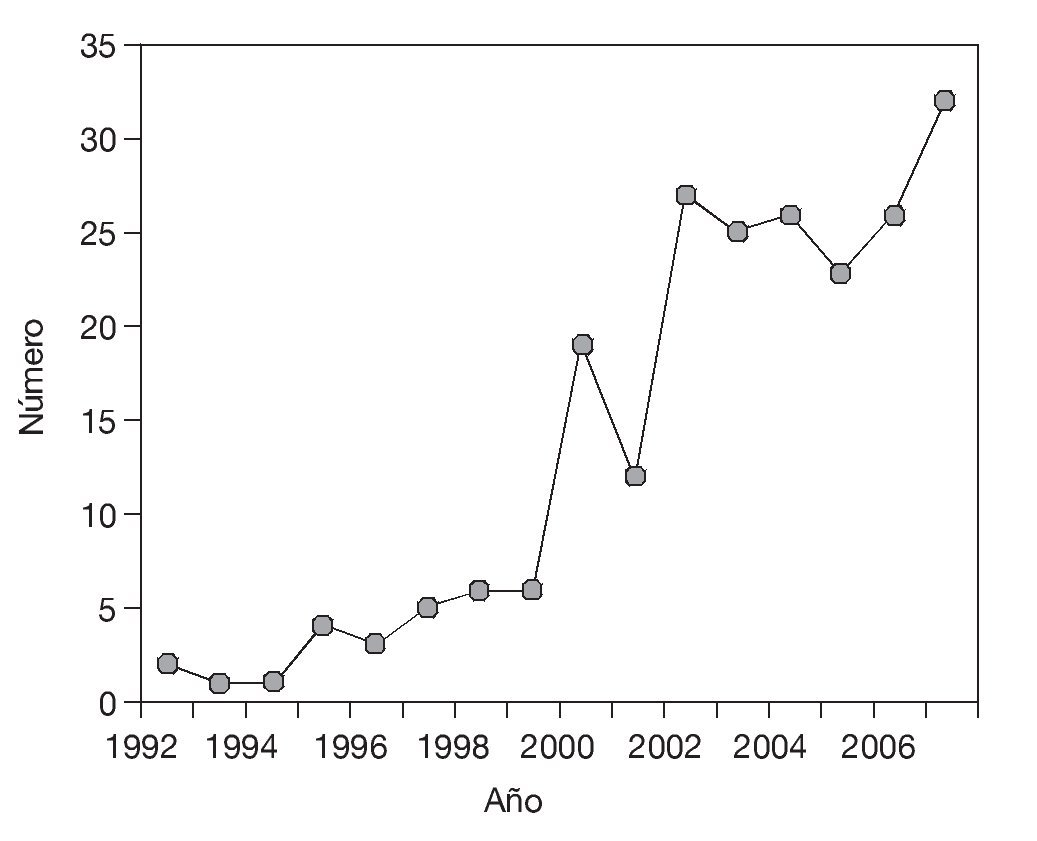
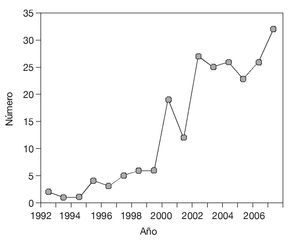
El número de diagnósticos realizados anualmente fue en aumento desde que se establecieran los criterios diagnósticos del SFM en 1990, y tan sólo 30 sujetos (13,6%) fueron diagnosticados entre 1990 y 1999, mientras que 58 de los diagnósticos (26,4%) corresponden a los 2 últimos años (fig. 1).
Figura 1 Número de diagnósticos de síndrome de fibromialgia nuevos por año.
Sintomatología asociada
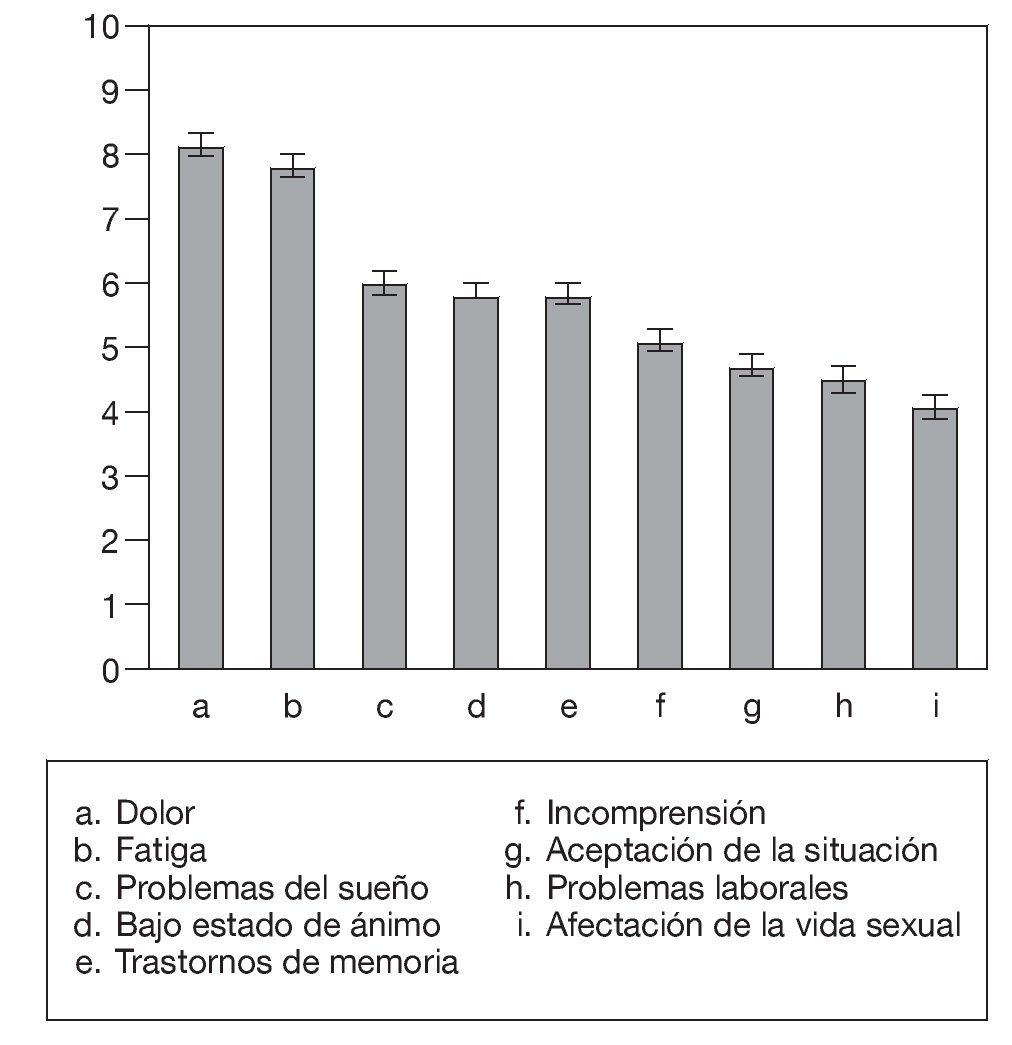
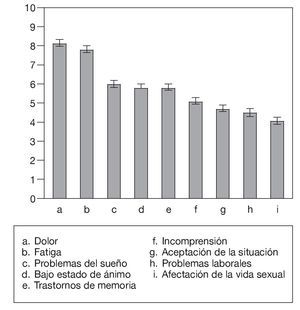
El dolor ha sido el principal motivo de preocupación de las personas afectadas de SFM, seguido de la fatiga. Los problemas del sueño, el bajo estado de ánimo y los trastornos de memoria y de concentración también han ocupado posiciones prominentes. En las posiciones más bajas del ranking se han situado la sensación de incomprensión y de falta de apoyo, la aceptación de la situación, la situación en el ámbito laboral y los trastornos de la vida sexual (fig. 2).
Figura 2 Preocupación relativa (escala 0-10) producida por distintos aspectos de la enfermedad.
Atención sanitaria y terapias utilizadas
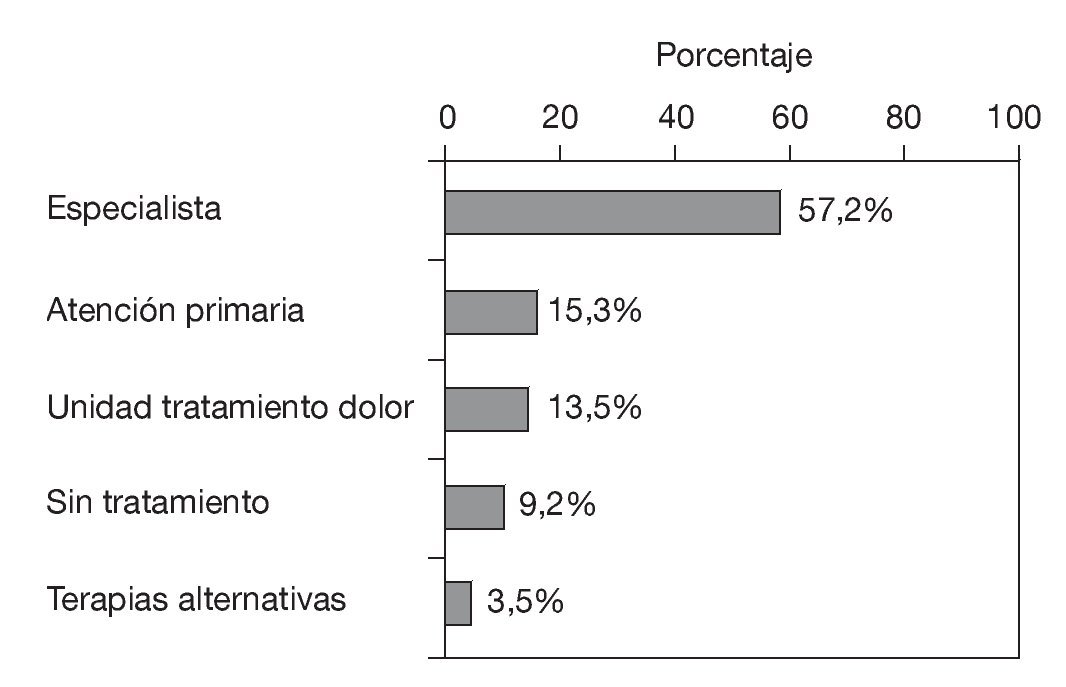
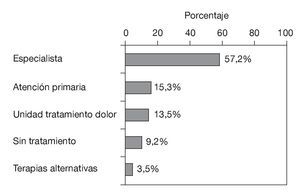
El tipo de tratamiento recibido de forma mayoritaria, concretamente por un 57,2% de los consultados, fue el dispensado por un profesional de una especialidad médica, mientras que el número de pacientes atendidos por el profesional de atención primaria o de una unidad de especialidad de tratamiento del dolor fue considerablemente menor (15,3 y 13,5%, respectivamente) (fig. 3). Cabe destacar que casi 1 de cada 10 consultados (9,2%) declaró no recibir tratamiento alguno (fig. 3).
Figura 3 Tipo de tratamiento recibido y sus frecuencias de uso.
De las 131 personas que refirieron recibir o estar recibiendo tratamiento médico especializado, el 56,5% recurrió a una única especialidad médica y, de manera mayoritaria, a consulta de reumatología.
Las personas consultadas valoraron el nivel de satisfacción global con la atención recibida con una puntuación media de 3,76 ± 0,2 (IC del 95%, 3,357-4,154). Del total de 229 sujetos, 212 (93,8%) manifestaron estar bastante de acuerdo o muy de acuerdo con la afirmación de que es el Sistema Nacional de Salud quien debe hacerse cargo del tratamiento del SFM en su totalidad. Sin embargo, el 25,4% (54) de las referidas 229 personas afirmaron no confiar en el tratamiento que reciben en la sanidad pública y recurrir a la medicina privada.
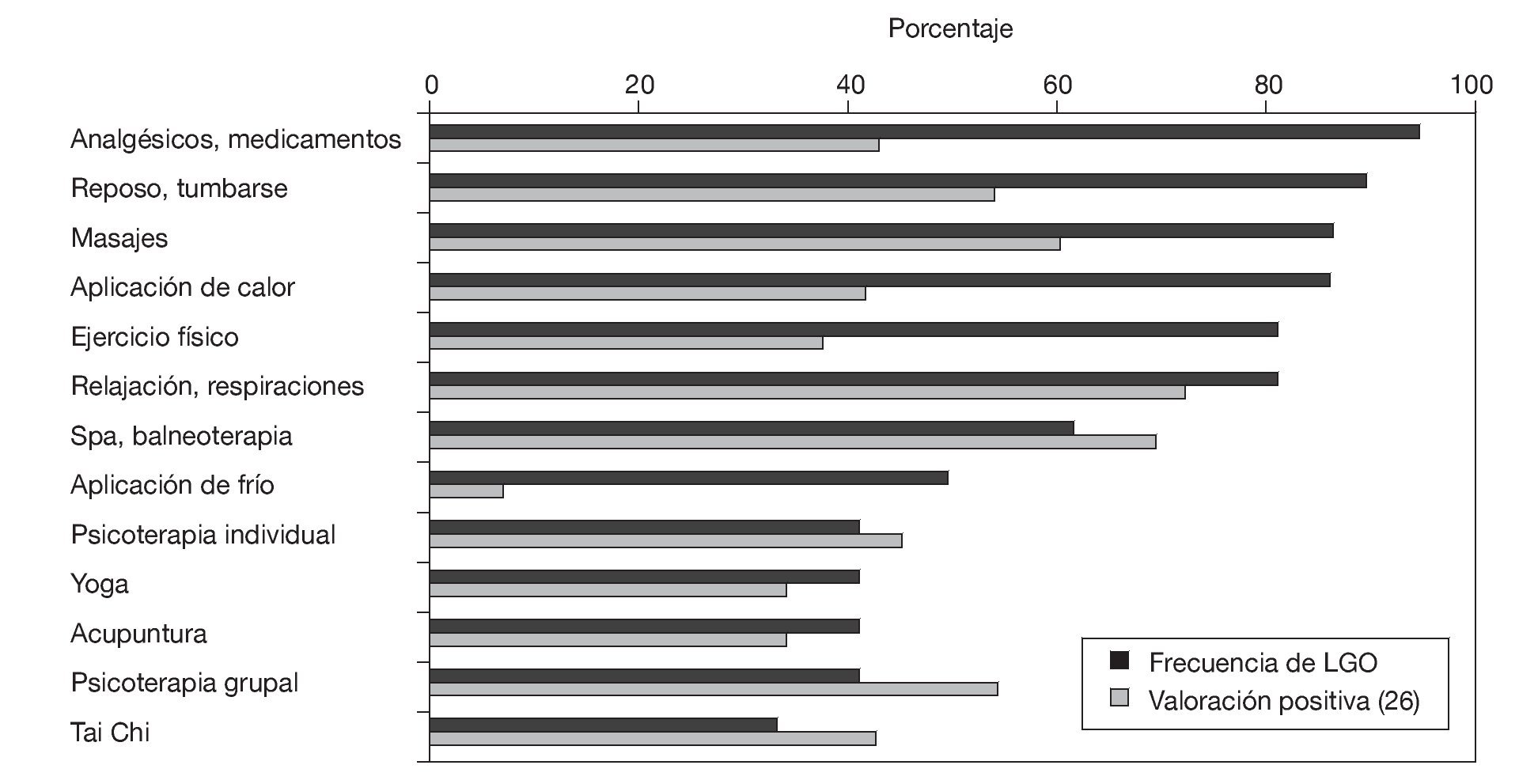
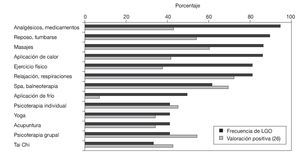
Con independencia del tipo de atención sanitaria recibida, las estrategias terapéuticas a las que las personas consultadas han declarado recurrir han sido múltiples (fig. 4), entre las cuales el empleo de medicación analgésica y las estrategias que comportan relajación (la aplicación local de calor, el masaje, el reposo, la respiración controlada o la práctica del yoga) han sido las que con mayor frecuencia se han valorado de forma positiva (≥ 6 puntos sobre 10) (fig. 4).
Figura 4 Técnicas terapéuticas utilizadas en el tratamiento del síndrome de fibromialgia: frecuencia de uso y porcentaje de pacientes que las valoran positivamente.
Apoyo social
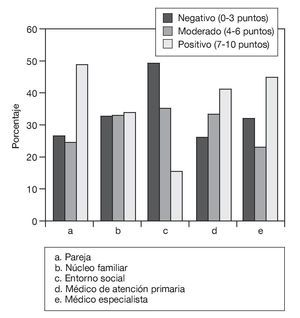
La figura de la pareja, con una puntuación media de 5,86 ± 0,22 puntos (IC del 95%, 5,424-6,288), fue valorada de forma positiva por aproximadamente 1 de cada 2 sujetos encuestados (48,9%), aunque es considerable la proporción de personas (26,2%) que valoró esta misma fuente de apoyo de manera negativa. La valoración media del apoyo recibido desde el núcleo familiar fue de 5,14 ± 0,19 puntos (IC del 95%, 4,762-5,517), con una distribución homogénea de las puntuaciones. Por el contrario, destaca el elevado porcentaje de personas (49,3%) que puntuó de manera negativa (3,79 ± 0,17; IC del 95%, 3,457-4,124) el apoyo recibido desde su entorno social próximo. Las valoraciones fueron intermedias en lo referente al apoyo dispensado por el médico de atención primaria (5,58 ± 0,21; IC del 95%, 5,165-5,988) y del médico especialista (5,38 ± 0,24; IC del 95%, 4,908-5,843) (fig. 5).
Figura 5 Valoración del apoyo percibido desde distintas fuentes.
Depresión y ansiedad
El SCL90-R valora distintos síntomas por medio de puntuaciones de entre 0 y 4 puntos, donde 0 representa la ausencia de un síntoma y 4 el exceso de éste. De las puntuaciones que se han recogido en el presente estudio se desprenden índices considerablemente elevados de depresión (2,55 ± 0,06; IC del 95%, 2,441-2,664) y de ansiedad (2,02 ± 0,07; IC del 95%, 1,874-2,157).
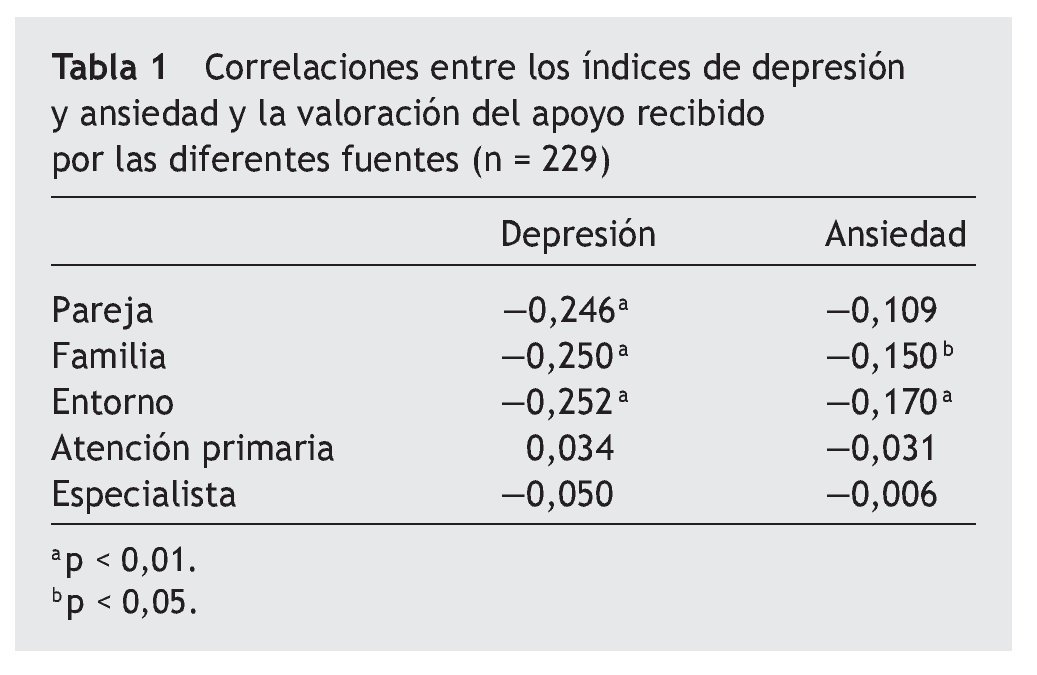
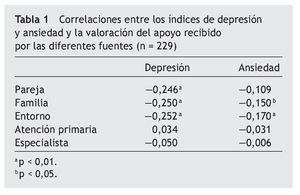
Empleando una prueba de correlación (Spearman) entre los niveles de depresión y de ansiedad y la valoración del apoyo social, se halló que los índices de depresión se correlacionan de manera negativa con el apoyo percibido en el entorno próximo, el cual incluye a la pareja, a la familia y al círculo de amistades (tabla 1). Por su parte, los índices de ansiedad muestran una correlación negativa débil con el apoyo percibido desde el entorno familiar y social, pero no con el apoyo percibido de la figura de la pareja (tabla 1). No se ha encontrado ninguna correlación significativa entre los índices de depresión y de ansiedad con el apoyo percibido desde los profesionales del ámbito sanitario.
Discusión
La información disponible relativa a la prevalencia del SFM en España data del año 200034. Atendiendo al incremento exponencial en el número de diagnósticos de SFM que se desprende de los cuestionarios que se han recogido (fig. 1), parece aconsejable una actualización de los datos epidemiológicos relativos al SFM y considerar las posibles causas de dicho incremento.
En este trabajo se han recabado datos relativos a los tratamientos que reciben las personas afectadas de SFM y la valoración que hacen de éstos, así como otros relativos a la percepción del apoyo que reciben de su entorno social más inmediato y de los profesionales sanitarios que les brindan tratamiento, y se ha evaluado su relación con dimensiones psicopatológicas como la ansiedad y la depresión.
El dolor ha sido el mayor motivo de preocupación en los pacientes evaluados, precediendo en orden de prelación a la fatiga y a los trastornos del sueño (fig. 2), en coincidencia con otros autores que lo destacan como el síntoma con mayor repercusión sobre la calidad de vida31. Hay un creciente consenso en torno a la idoneidad del abordaje multidisciplinar como estrategia terapéutica en el SFM35-37. Sin embargo, en la muestra estudiada sólo el 1,5% de los pacientes declaró recibir tratamiento simultáneo de más de un especialista, frente al 13% aproximadamente que refirió no recibir atención alguna y recurrir para el control de sus síntomas a la automedicación o a terapias alternativas. Una de las posibles causas puede buscarse en la insatisfacción de los pacientes con la atención sanitaria recibida, a la que valoran con puntuaciones por debajo de 4 puntos sobre 10. En un sentido similar, aproximadamente una cuarta parte de los encuestados declaró su desconfianza en los servicios públicos y su preferencia por la atención sanitaria privada para tratar su dolencia.
Nuestra muestra refleja una clara preferencia por la medicación analgésica como medida terapéutica (fig. 4), en coincidencia con el uso de analgésicos como primera elección y la más habitual en las personas con dolor crónico18. El tratamiento del dolor se sitúa, de hecho, a la cabeza en términos de gasto farmacéutico en atención primaria18. Con frecuencia, los pacientes con SFM recurren, además de ello, a terapias complementarias38 como la psicoterapia, la fisioterapia, el quiromasaje, la acupuntura o el ejercicio aeróbico31. Atendiendo al beneficio que las personas encuestadas han atribuido a las distintas medidas y terapias, destacan por su valoración positiva las que implican la consecución de relajación y distensión muscular, como la respiración y la relajación, el spa o la balneoterapia, los masajes o el reposo, o que fortalecen el apoyo social (psicoterapia individual y grupal), como ya se había comprobado en trabajos anteriores39,40. En contraste, la aplicación de frío se ha percibido como técnica menos efectiva, e incluso adversa (fig. 4).
A pesar de que distintos estudios han subrayado la importancia del apoyo social en el desarrollo y la evolución del dolor crónico41, este aspecto no parece haber suscitado la debida atención42 y las valoraciones relativas a su influencia sobre el dolor no son unívocas. Así, algunos autores sugieren que la atención dispensada al paciente con dolor crónico por parte de sus allegados constituye un refuerzo de las conductas de dependencia y del rol de enfermo43,44, con exageración de las quejas y un recurso al catastrofismo como mecanismos de reclamo de atención45,46. En contraste con ello, otros autores indican que el apoyo social fomenta y predice una mejor adaptación a la situación de dolor crónico47, así como una menor percepción de dolor y menor activación de las zonas cerebrales relacionadas con el procesamiento de la información dolorosa ante la estimulación experimental25. Incluso podría predecir la intensidad del dolor, tanto en sujetos sanos48 como en pacientes con SFM49-52. Los resultados del presente trabajo parecen apoyar esta segunda perspectiva, dado que algunas formas de apoyo percibido, como más adelante se menciona, han probado guardar relación con índices de ansiedad y depresión más reducidos, con demostrada influencia negativa sobre la sintomatología del SFM53,54. Los sujetos que presentan mayores puntuaciones en los índices de depresión y ansiedad empleando para su evaluación la misma herramienta utilizada en este trabajo (SCL90), refieren sentir dolor más a menudo y en un mayor número de puntos sensibles característicos del SFM55. En la presente muestra, las puntuaciones más bajas en las escalas de depresión guardan una correlación con las valoraciones más positivas del apoyo social percibido en el entorno cercano (tabla 1). Aunque la relación detectada entre el índice de ansiedad y el apoyo social ha sido débil desde un punto de vista estadístico, es probable que su relevancia clínica sea manifiesta, dado que las personas mejor atendidas por sus allegados se encuentran mejor protegidas ante el estrés psicológico y demuestran menores niveles de ansiedad y depresión56,57. Por tanto, resulta coherente que el efecto del apoyo social sobre la intensidad del dolor guarde relación con índices de ansiedad y depresión más reducidos en los pacientes que disfrutan de un mayor apoyo social. En este sentido, cabría esperar efectos positivos sobre la intensidad del dolor y sobre el impacto de la enfermedad en la calidad de vida del paciente de intervenciones dirigidas al entorno próximo de los pacientes de SFM.
Por último, no se ha hallado relación entre el apoyo recibido desde el entorno sanitario y los niveles de ansiedad y depresión (tabla 1), aunque es probable que un mayor apoyo percibido desde el entorno sanitario pueda contribuir a mejorar la adherencia al tratamiento. A una conclusión similar llegan Von Korff et al55, quienes puntualizan además la existencia de una relación entre el estrés psicológico y el mayor uso de los servicios sanitarios en el paciente con dolor crónico.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
* Autor para correspondencia.
Correo electrónico:jonjatsu.azkue@ehu.es (J.J. Azkue).
Recibido el 15 de enero de 2009;
aceptado el 1 de junio de 2009