La certificación de la defunción es un acto médico en el que el profesional debe poner el mismo esfuerzo y dedicación que en el resto de los informes elaborados en vida del paciente. Para su correcta cumplimentación el facultativo debe seguir las instrucciones básicas, poniendo especial cuidado en rellenar adecuadamente la secuencia de causas de muerte. En casos de pandemia, la cumplimentación del certificado de defunción corresponde a la medicina asistencial y para poder hacerlo los organismos oficiales deben publicar instrucciones basadas en recomendaciones internacionales. Debe establecerse, cuanto antes, la posibilidad de comunicación telemática de las defunciones. Mientras eso no sea posible, tienen que establecerse procedimientos que permitan en situación de pandemia, comunicar de forma inmediata la mortalidad a las autoridades sanitarias.
Death certification requires the same effort and dedication as all reports by doctors during their patients’ lifetimes. Physicians must follow the basic instructions to complete a death certificate correctly, taking special care to fill in the sequence of causes of death. In the case of a pandemic, completion of the death certificate falls to the primary care physician and therefore administration must publish instructions based on international recommendations. It should be established as soon as possible the report of certificates to report deaths telematically. Meanwhile this is not possible, in a pandemic procedures should be put in place to enable the immediate reporting of deaths to the health authorities.
El conocimiento documentado de la propia historia social y de los individuos que la conforman es característico de las culturas desarrolladas. Uno de los factores que influyen en ese conocimiento social es la existencia de registros. Los registros de nacimiento y de defunción son buenos instrumentos para conocer nuestra historia social. En España encontramos documentos de registros de este tipo que datan del siglo xvi preservados en las parroquias junto con las partidas de bautismo. Con el tiempo, la inscripción se hizo también al margen de las iglesias. Fue el estado de Massachusetts el primer lugar en mantener registros de defunción en los tribunales de justicia (1639)1.
La certificación médica de defunción apareció en el último tercio del siglo xix por varios motivos. Por un lado, la mayor proximidad asistencial del médico al moribundo en el ámbito urbano, junto con la fundamentación científica de la higiene pública, que en gran parte se apoyó en el desarrollo de la estadística sanitaria y de la prevención pública. Esto también dio lugar a nuevas legislaciones y códigos civiles y al origen de los registros civiles. Además, la incorporación de la estadística sanitaria llevó a la internacionalización de la prevención de la enfermedad. A fines del siglo xix, casi todos los países europeos tenían sistemas centralizados de registros de mortalidad.
En 1871, tras varios intentos, se logró la puesta en marcha del Registro Civil (RC) en España2. Este avance vino precedido por un periodo de transición, que supuso la implantación de un registro parcial provincial para grandes y medianas poblaciones en el año 1841. La Ley exigía a todos los municipios la creación de un RC en el que se debían inscribir los datos referentes al estado civil de todos los españoles (nacimientos, matrimonios, defunciones, etc.) al margen de sus creencias. Un siglo más tarde, en 1957, se constató la necesidad de actualizar y renovar la ley entonces vigente, adaptándola a las necesidades de la época, dando lugar a la Ley de 8 de junio de 1957 sobre el RC3. Finalmente, en 2011 se promulgó una nueva Ley del RC4, para ajustarse «tanto a los valores consagrados en la Constitución de 1978 como a la realidad actual de la sociedad española». Aunque estaba previsto que entrara en vigor el próximo 30 de junio del 2020, las medidas procesales y organizativas en materia de justicia frente a la COVID-19ha retrasado nuevamente su entrada, esta vez al 30 de abril del 20215.
Paralelamente al RC, el certificado médico de defunción (CMD) también ha ido evolucionando. Actualmente, en España se encuentra vigente el modelo publicado en enero del 2009, editado por el Consejo General de Colegios Oficiales de Médicos (CGCOM) y el Instituto Nacional de Estadística (INE). El cambio supuso la integración en un único documento del CMD y de los datos estadísticos del Boletín Estadístico de Defunción (BED). El CMD-BED es un documento compuesto por un impreso tamaño A3 doblado a la mitad. Tal como explican Arimany Manso et al.6, si consideramos el impreso como 2hojas, la primera corresponde a la Organización Médica Colegial (OMC) y en ella se recogen los datos médicos proporcionados por el facultativo que certifica y le corresponde a este cumplimentarla. La segunda es rellenada habitualmente por las funerarias con los datos que aportan los familiares del paciente fallecido y consta de los aspectos civiles del sujeto. Está disponible en formato de papel en los Colegios Oficiales de Médicos (COM) provinciales. El actual CMD-BED tiene un enfoque más sanitario, adecuándose a las normas de la Organización Mundial de la Salud (OMS)6.
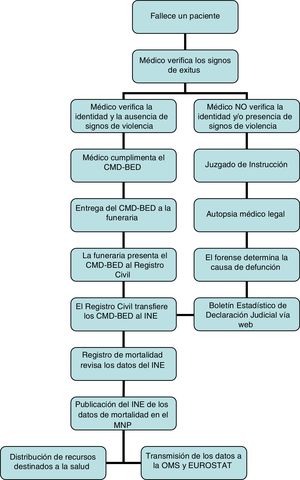
Según el Reglamento que desarrolla la Ley del RC, debe cumplimentar el CMD-BED «el facultativo que haya asistido al difunto en su última enfermedad o cualquier otro que reconozca el cadáver»7. El Código de Deontología Médica (CD)8 regula el compromiso de certificar la muerte señalando que «aunque el médico que haya tenido la mayor carga asistencial sobre el paciente es el que tiene la mayor responsabilidad ética de cumplimentar el certificado de defunción en todos sus apartados, no es deontológicamente aceptable rehuir el compromiso de certificarla cuando se produce si se ha presenciado la misma, se conoce al paciente o se tiene a disposición la historia clínica». En el reverso del primer impreso del CMD-BED encontramos unas «Instrucciones básicas de certificación» (fig. 1) que establece la OMS para seguir a la hora de cumplimentar el certificado. Cuando se trata de muertes violentas o sospechosas de criminalidad, no procede la firma del CMD-BED, derivándose estas muertes a investigación judicial9. El procedimiento general de manejo y notificación de los fallecimientos se recoge en la figura 2.
El CMD-BED es un documento médico-legal en el que el profesional debe poner el mismo esfuerzo y dedicación que en el resto de los informes elaborados en vida del paciente. Clínica y éticamente, se puede firmar un certificado con criterios de presunción si el desenlace es posible y hay compatibilidad entre la información sobre las circunstancias del fallecimiento y su patobiografía, no siendo aceptable, en cambio, no firmarlo escudándose en un posible delito de falsedad que recoge el Código Penal. En nuestra experiencia y la de otros autores, se confirma que difícilmente se perseguirá a un médico que, de buena fe y previa exploración del paciente, certifique como natural una muerte que no lo sea10, siendo un deber ético la cumplimentación del CMD-BED. En esta situación se prioriza el ahorro de sufrimiento a los familiares, por delante de las dudas legales no razonables, humanizando el trato en unas circunstancias de padecimiento emocional tan intensas11.
Desde su publicación en 2009, el CMD-BED ha sufrido alguna modificación. En la primera versión del CMD-BED las hoy llamadas «causas intermedias» se denominaban también «causas antecedentes». Tras menos de 2años, el INE comprobó que se estaba cumplimentando equivocadamente dicha variable y elaboró un documento que hizo llegar a los médicos a través de los CM12. En él se recogía que «muchos médicos han interpretado este campo como antecedentes clínicos y no como debería entenderse, es decir, anotar en las [llamadas] causas antecedentes aquellos procesos que siendo debidos a la causa inicial produjeron la causa inmediata de muerte». Recientemente, se han modificado incorporando un código QR y recogiendo el número de colegiación de 9cifras, estableciendo las casillas de forma independiente para su adecuada cumplimentación.
La correcta cumplimentación del CMD-BED tiene importantes consecuencias desde el punto de vista de política sanitaria. Con base en ellos, el INE extrae de estos documentos las causas de defunción con las que genera las estadísticas oficiales de mortalidad. Según los resultados obtenidos, se toman medidas de prevención y se destinarán los recursos necesarios para afrontar las necesidades existentes mediante la implementación de políticas sanitarias. No cumplimentar adecuadamente las causas de muerte (fig. 3) puede tener una gran importancia desde el punto de vista epidemiológico13 derivando, como consecuencia de esto, en una mala organización de los recursos destinados a la salud, tanto en la investigación de enfermedades como en la implantación de políticas preventivas.
El certificado médico de defunción en tiempos epidémicosExiste poca experiencia en nuestro medio con relación a la certificación de fallecimientos durante las epidemias. Se entiende que, si se producen múltiples fallecimientos, los procedimientos de actuación podrían ser semejantes a los de situaciones de catástrofe. Como sostienen Barbería y Xifró14, las catástrofes constituyen un problema de salud pública al ser susceptibles de incrementar la morbimortalidad y disminuir la calidad de vida. Las epidemias cumplen evidentemente estas condiciones. El papel de la certificación de las causas de la muerte en el caso de grandes catástrofes corresponde a la medicina forense15 y el de la certificación en epidemias corresponde a la medicina asistencial16, pero la comparación puede ser útil en el establecimiento de procedimientos para el manejo de cadáveres y la certificación de la muerte en casos de múltiples fallecimientos en epidemias17.
Quizá el único ejemplo que tenemos en España de epidemias con múltiples fallecimientos y con registros de los mismos es la pandemia de gripe de 1918. Su estallido generó numerosos estudios científicos, análisis estadísticos y una fuerte reacción de la prensa a partir de mayo de 1918. Fue una experiencia terrible para la sociedad, que generó múltiples medidas para combatirla, por parte de los gobiernos, y respuestas extraordinarias por parte de los profesionales de la salud y de la población en general. Los estudios sobre la pandemia de gripe de 1918 han comprendido no solo el análisis de los datos de morbimortalidad, que son muy importantes en sí mismos, sino que también ha llevado a una comprensión de la epidemia más allá de las cifras.
Para poder evaluar las repercusiones que la epidemia de gripe tuvo sobre la mortalidad contamos con la información contenida en los Movimientos naturales de población elaborados por el INE y con los Boletines mensuales de Demografía Sanitaria que confeccionaba el Ministerio de la Gobernación. Estos datos, sin embargo, son insuficientes para descender a detalles. Por ejemplo, los relacionados con los distritos de las ciudades. Porras-Gallo18 ha estudiado la estadística demográfica que confeccionaba anualmente el Servicio de Estadística del Ayuntamiento de Madrid, así como los resúmenes generales anuales de esas Estadísticas Demográficas. El cruce de esos datos con los fondos del RC y los libros de defunción correspondientes a los años 1918 y 1919 ha permitido determinar con detalle la evolución de la morbimortalidad de la pandemia en España19.
Sin embargo, ayer, como hoy, las cifras de mortalidad cambiaban según los criterios que se aplicaban, así, por ejemplo, en el caso de Madrid, las tasas brutas de mortalidad general y específica de 1918 y 1919 que se obtenían a partir de los datos del RC y de los resúmenes generales anuales de las Estadísticas Demográficas del Ayuntamiento de Madrid eran muy diferentes, ya que civilmente las muertes se consignaron en el distrito correspondiente a su lugar de fallecimiento, mientras que el Ayuntamiento elaboró sus estadísticas a partir de los datos de los cementerios, donde las muertes se anotaban en el distrito en el que se residía y no en el que se moría. Es un ejemplo de la complejidad de los estudios de morbimortalidad históricos18,20.
Recomendaciones nacionales e internacionales sobre la certificación médica de la defunción con relación a la COVID-19El 29 de marzo del 2020, el CGCOM emitió un comunicado en el que, de acuerdo con las definiciones propuestas por la OMS, la Vocalía Nacional de Administraciones Públicas informaba acerca del procedimiento a seguir en la certificación de las defunciones durante la actual epidemia de COVID-1916. El documento señala que las muertes producidas en una epidemia son muertes naturales. No hace falta comunicar al ámbito médico-legal o judicial el fallecimiento. La intervención judicial del médico forense se limitará a los casos de muerte violenta o en los que exista clara sospecha de criminalidad. En esos casos en los que la investigación de la muerte corresponde al ámbito médico-legal, el hecho de presentar una PCR SARS-CoV-2 positiva indica un dato de interés epidemiológico, que quizá deba tenerse en cuenta como factor agravante si la muerte se produce de forma diferida al hecho traumático, pero esa posible concausa corresponde analizarla al profesional forense. En el resto de los casos, la certificación de la muerte corresponde a los médicos asistenciales con independencia de que trabajen en un ámbito público o privado, en la misma línea de lo recogido en otros países de nuestro entorno21,22. Si previamente señalábamos que ante el fallecimiento de una persona se debe priorizar el ahorro de sufrimiento a los familiares, por delante de las dudas legales no razonables a la hora de la certificación, humanizando el trato en unas circunstancias de padecimiento emocional tan intensas11, en circunstancias como las vividas en esta pandemia este principio se hace más necesario que nunca.
El documento del CGCOM establecía 2escenarios a la hora de certificar muertes por COVID-19. El primero se refería a aquellos en los que no existe confirmación analítica, pero hay clínica compatible con la enfermedad. En estas circunstancias se recomendaba certificar como COVID-19 no confirmada o sospecha de infección por coronavirus como causa fundamental. Y como causa inmediata se proponía usar «fallo multiorgánico», «distrés respiratorio» o «insuficiencia respiratoria aguda», señalando que podrán reflejarse causas intermedias si las hubiera o se conocieran como «neumonía», «sepsis» o «coagulopatía». El segundo escenario es aquel en el que los casos de COVID-19 se han confirmado mediante test de laboratorio. En esos casos, la causa fundamental deberá ser COVID-19 confirmada.
Para cualquiera de los escenarios anteriores, un tema importante es cómo se registra la comorbilidad de los pacientes fallecidos por COVID-1923,24. El documento de la OMC señala que en el apartado otros procesos deberán recogerse las enfermedades o comorbilidades que conllevan un mayor riesgo de desarrollar enfermedad grave si existieran: «enfermedades cardiovasculares», «hipertensión arterial» o «diabetes».
En ocasiones, se planea la disyuntiva de morir por COVID-19 o morir con COVID-19, pudiendo resultar complejo determinar si es la COVID-19 la causante del proceso de la muerte o lo es una enfermedad previa. Aquí solo cabe la reflexión del facultativo que firma el certificado a la vista de los datos de la evolución clínica del paciente fallecido, lo que puede requerir un estudio profundo de su historial médico. En todo caso, el contenido de los CMD-BED es valorado con posterioridad por los profesionales de los Registros de Mortalidad, permitiendo modificaciones de la causa fundamental tras el estudio de la historia clínica y la comunicación, en su caso, con el profesional que en su momento hubiera certificado el fallecimiento.
El documento del CGCOM se basaba en la guía internacional de la OMS para la certificación de la COVID-19 que, posteriormente, se ha modificado en una publicación del 16 de abril del 2020, que recoge ejemplos para la certificación de muertes no COVID-1925.
En cuanto a la codificación de las muertes, la OMS establece el código U07.1 para los fallecimientos por COVID-19 confirmados mediante estudio analítico y U07.2 para los fallecimientos sin test confirmatorios, en los que el diagnóstico se basa en criterios clínicos o epidemiológicos de COVID-19 (probable o sospechoso)26.
A los efectos de toma de decisiones, define y diferencia casos «sospechosos» o «probables», este documento define, en los que sobreviven a la enfermedad, como caso «probable»:
- –
paciente que tiene una enfermedad respiratoria aguda (es decir, fiebre y al menos un signo o síntoma de enfermedad respiratoria, por ejemplo, tos o dificultad para respirar), sin otra etiología que explique completamente la presentación clínica y con un historial de viaje o residencia en un país, área o territorio que ha informado la transmisión local de la COVID-19 durante los 14 días previos al inicio de los síntomas;
- –
paciente con alguna enfermedad respiratoria aguda y que ha estado en contacto con un caso confirmado o probable de COVID- 19 durante los 14 días anteriores al inicio de los síntomas;
- –
paciente con infección respiratoria aguda grave (es decir, fiebre y al menos un signo o síntoma de enfermedad respiratoria, por ejemplo, tos o dificultad para respirar) y que requiere hospitalización y que no tiene otra etiología que explique completamente la presentación clínica.
El mismo documento de la OMS define como caso sospechoso aquel caso probable cuya prueba de laboratorio para COVID-19 se ha realizado y no es concluyente.
En los mismos términos se han pronunciado otros organismos de distintos países en sus recomendaciones sobre los CDM-BED en esta pandemia27-29. El modelo italiano29 tiene la peculiaridad de que la cadena de eventos en su modelo se invierte a lo que es habitual: comienza por la causa fundamental y termina por la inmediata.
Comunicación de los fallecimientosComo hemos comentado, el procedimiento general de manejo y notificación de los fallecimientos se recoge en la figura 2.
En España y en otros países ha habido una polémica evidente sobre el número de fallecidos por COVID-1930. La información sobre mortalidad diaria por todas las causas se obtiene del Registro General de Registros Civiles y Notariados del Ministerio de Justicia, distribuidos entre todas las comunidades autónomas y que incluye las 52 capitales de provincia. Durante el año 2020, el Sistema de Monitorización de la Mortalidad diaria (MoMo) en España incluye las defunciones por todas las causas procedentes de 3.929 registros civiles informatizados (a través de Inforeg), que representan el 92% de la población española31.
En esta crisis se ha observado un retraso en la inscripción de las defunciones en los RC debido al elevado número de defunciones y a la repercusión laboral de las medidas dictadas por el estado de alarma. Por este motivo, la Dirección General de Seguridad Jurídica y Fe Pública del Ministerio de Justicia emitió una circular para que los encargados de los RC remitieran diariamente al Ministerio de Justicia el número de licencias de enterramiento.
Sin embargo, esas medidas no contemplan la información sobre las causas de muerte de las defunciones. Una comunicación rápida y directa a los registros de mortalidad de los fallecimientos y sus causas favorece el conocimiento adecuado de la mortalidad en una crisis epidémica como la actual. Actualmente, el procedimiento de comunicación al INE de los fallecimientos desde el RC sigue siendo mediante el envío mensual de los CMD-BED a las delegaciones provinciales del INE. Desde el punto de vista de comunicación del fallecimiento, la implementación de la comunicación telemática de la defunción acortaría estos plazos y agilizaría esta comunicación. Sobre la obtención de información desde el RC, Corera32 aboga por la entrada cuanto antes de la nueva Ley del RC4, con un RC único para toda España, informatizado y accesible electrónicamente. Su entrada en funcionamiento prevé la comunicación telemática de las defunciones, lo que indudablemente, como señala el autor, facilitará conocer de forma más ágil las defunciones.
Mientras no exista comunicación telemática puede ser útil establecer procedimientos excepcionales, como el que se ha establecido en Castilla-La Mancha33. Otras propuestas, como la participación de los Institutos de Medicina Legal y Ciencias Forenses (IMLCF) en sistemas específicos de vigilancia de la mortalidad, permitiría conocer en tiempo real los fallecimientos y sus causas en circunstancias tan excepcionales como las vividas. Esta participación se sustenta en la supervisión de los CMD-BED que realizan los médicos forenses en funciones de médicos del RC en algunos IMLCF en España. Este cometido, generalmente circunscrito a los grandes municipios, podría ampliarse al control de los CMD-BED recibidos en todas las oficinas de RC de esa comunidad. Así, los IMLCF trasladarían diariamente la información de los CMD-BED a los servicios de salud pública de cada comunidad. Esta participación, que se ha llevado a cabo de manera exitosa en Castilla y León, aportaría un gran valor añadido a los circuitos de notificación habituales.
Desde el punto de vista práctico, debemos poder contar con suficientes certificados de defunción, certificados a los que se tiene acceso en los COM provinciales. Ante una situación de pandemia, y especialmente con medidas de confinamiento, se deben prever mecanismos de remisión rápidos y sencillos entre los COM y los servicios funerarios o asistenciales.
Como conclusión, señalamos que la cumplimentación del CMD-BED es un acto médico trascendente, que requiere una valoración integral de la patobiografía del paciente y que ayuda a humanizar el trato a las familias en circunstancias de padecimiento emocional intensas. Se deben mejorar los métodos de comunicación de la mortalidad estableciendo la posibilidad de certificación telemática. En circunstancias de epidemias y pandemias, es necesario que se emitan recomendaciones claras sobre la certificación por parte de organismos oficiales y establecer, si no es posible la comunicación telemática, circuitos más ágiles que permitan conocer la mortalidad en tiempo real.