Uno de los objetivos terapéuticos principales a largo plazo en la esquizofrenia incluye la mejoría en el funcionamiento psicosocial y la calidad de vida del paciente. El objetivo de este estudio fue validar la versión española de la escala de Funcionamiento Personal y Social (PSP, del inglés Personal and Social Performance) en pacientes ambulatorios con esquizofrenia.
Material y métodosEstudio naturalístico, de 6 meses de seguimiento, multicéntrico, en el que se evaluó a 244 pacientes ambulatorios y 76 controles con la PSP, la Escala de Evaluación del Funcionamiento Social y Ocupacional (SOFAS, del inglés Social and Occupational Functioning Assessment Scale) y la Escala de Evaluación de Gravedad de la Enfermedad (ICG-G, en sus siglas en inglés)/Impresión Clínica Global del Cambio (ICG-C).
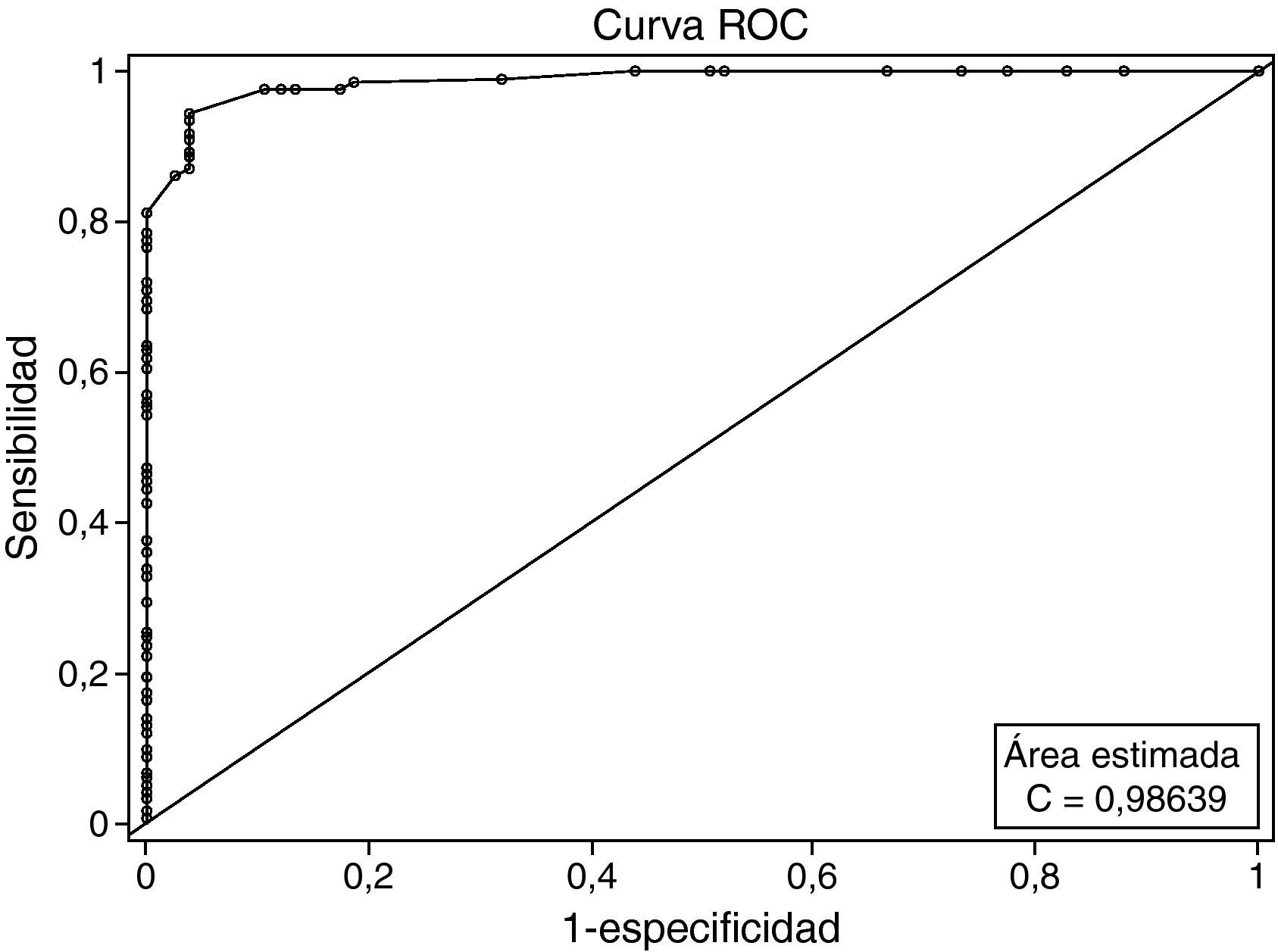
ResultadosLa consistencia interna fue de 0,87, la fiabilidad test-retest, de 0,98, y la validez de constructo, 1, componente que explicaba el 73,2% de la varianza. Validez convergente: coeficiente de correlación entre las puntuaciones PSP y SOFAS=0,95 (p<0,0001), y entre PSP e ICG-G=–0,88 (p<0,0001). Validez discriminante: la PSP diferenció entre pacientes y controles (50,3 frente a 91,9; p<0,0001), y entre pacientes con esquizofrenia leve, moderada y grave en función de la puntuación en la ICG-G (73 frente a 56,6 frente a 37,5; p<0,0001). El área bajo la curva fue de 0,986. Para un punto de corte de 79, la PSP identificó a pacientes y controles según su nivel de funcionamiento con una sensibilidad del 94,3% y una especificidad del 96,1% En el sexto mes se observaron mejorías significativas (p<0,0001) en las puntuaciones PSP, SOFAS e ICG-C. La PSP demostró ser sensible a los cambios; una puntuación de mucha mejoría en la ICG-C correspondía a una mejoría de 34 puntos en la PSP.
ConclusiónLa versión española de la PSP es un instrumento fiable, válido y sensible para medir el funcionamiento de los pacientes ambulatorios con esquizofrenia. Dada su brevedad, es un instrumento apropiado para ser utilizado en la práctica clínica cotidiana para cuantificar y controlar el funcionamiento de los pacientes.
The main long-term therapeutic goals of schizophrenia should go beyond the symptoms and include the improvement of patients’ psychosocial functioning and quality of life. The aim of this study was to validate the Personal and Social Performance (PSP) scale in Spanish outpatients with schizophrenia.
Materials and methodsNaturalistic, 6-month follow-up, multicentre study. 244 patients and 76 controls were evaluated using the PSP, the Social and Occupational Functioning Assessment Scale (SOFAS), and the Clinical Global Impression – Severity (CGI-S) and Change (CGI-C) scales.
ResultsInternal reliability=0.87. Test-retest reliability=0.98. Construct validity=1 component that explained 73.2% of the variance. Convergent validity: Pearson correlation coefficient between PSP and SOFAS=0.95 (p<0.0001), between PSP and CGI-S=-0.88 (p<0.0001). Discriminant validity: the PSP discriminates between patients and controls [50.3 versus 91.9, p<0.0001] and among patients with mild, moderate, and severe schizophrenia according to CGI-S scores [73 versus 56.6 versus 37.5, p<0.0001]. Area under the curve=0.986. A cut-off point of 79 on the PSP scale provided good sensitivity (94.3%) and specificity (96.1%) for identifying patients and controls according to their level of functioning. At month 6 significant improvements (p<0.0001) were seen in PSP, SOFAS, and CGI-C scores. The PSP was sensitive to improvement; a score of very much improved in the CGI-C corresponds to a improvement of 34 points in the PSP.
ConclusionThe Spanish PSP is a reliable, valid and sensitive instrument for measuring functioning in outpatients with schizophrenia. As a brief, clinician-rated instrument, the PSP scale seems to be appropriate for use in everyday clinical practice as a mean of identifying and monitoring changes in patient's functioning.
La esquizofrenia es un trastorno mental crónico e invalidante que conduce con frecuencia a deficiencias importantes en el funcionamiento personal, social y ocupacional. De hecho, el deterioro del funcionamiento psicosocial es una de las características nucleares del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM) desde el DSM-III1 y ha sido bien descrito en pacientes con trastornos mentales, en especial la esquizofrenia2,3. Así pues, los principales objetivos terapéuticos a largo plazo en la esquizofrenia deben ir más allá de los síntomas y deben incluir la mejora del funcionamiento psicosocial y la calidad de vida de los pacientes4–8. Los tratamientos psicosociales, ocupacionales y farmacológicos de la esquizofrenia están en continua evolución en un intento de actuar comprensivamente para modificar las expectativas de resultados entre los clínicos, los pacientes y sus familias, y de atenerse a la definición de la Food and Drug Administration (FDA)9 de «beneficio del tratamiento», es decir, el efecto del tratamiento sobre la supervivencia, los sentimientos o las funciones del paciente.
Para poder detectar los cambios en los resultados, Van Os et al10 propusieron un conjunto de criterios operativos para identificar la remisión sintomática en pacientes con esquizofrenia. Sin embargo, la mejora de los síntomas no implica directamente una mejora del funcionamiento3,11,12 y, por consiguiente, la remisión funcional continúa siendo un objetivo de resultado difícil de medir y que queda fuera del alcance de la práctica clínica cotidiana.
Desde 1980han habido diversos intentos de desarrollar instrumentos más exactos y sofisticados para medir el nivel de funcionamiento (o deterioro) en los pacientes con trastornos mentales graves. Los primeros y más sencillos instrumentos de medición, como la Evaluación Global del Funcionamiento (GAF, del inglés Global Assessment of Functioning)13 y la Escala de Evaluación del Funcionamiento Social y Ocupacional (SOFAS, del inglés Social and Occupational Functioning Assessment Scale)14, han sido superados por la nueva generación de instrumentos, como la escala de Funcionamiento Personal y Social (PSP, del inglés Personal and Social Performance15), la Entrevista de Funcionamiento y Resultados de la Esquizofrenia (SOFI, del inglés Schizophrenia Outcomes Functioning Interview16) y la escala de Remisión Funcional de la Esquizofrenia General (FROGS, Functional Remission of General Schizophrenia17). Estos instrumentos se caracterizan por no depender de los síntomas (es decir, no incluyen ítems que reflejen síntomas clínicos) y por ser multidimensionales y sólidos desde el punto de vista psicométrico.
Utilizando la escala SOFAS como modelo, Morosini et al15 desarrollaron la PSP con las siguientes ventajas sobre su predecesora: una definición más clara de las áreas funcionales a medir y de las preguntas a realizar, e inclusión de grados de discapacidad con criterios operativos a utilizar en el proceso de evaluación, lo cual proporciona una excelente fiabilidad interevaluadores, sin perder la brevedad de aplicación (5-10 minutos). La escala ha sido validada en pacientes ambulatorios y en pacientes hospitalizados con una enfermedad aguda18–20, así como en pacientes estables en la comunidad18,21,22. Se utilizó también en ensayos clínicos en los que se indicó que paliperidona de liberación prolongada aportaba un efecto beneficioso en cuanto a mejora del funcionamiento personal y social en pacientes con esquizofrenia23,24.
La escala SOFI16 mostró una validez de constructo y una fiabilidad interevaluadores aceptables y una buena fiabilidad test-retest. Sin embargo, para administrarla hace falta bastante tiempo (30-45 minutos con un entrevistador adecuadamente entrenado) lo que constituye un obstáculo importante para su uso en la práctica clínica diaria en los servicios de psiquiatría públicos. Por otra parte, la escala FROGS original17 necesitará nuevos estudios que demuestren su aceptabilidad, valor predictivo y sensibilidad al cambio.
A la vista de esta situación, decidimos llevar a cabo el presente estudio con el objetivo de traducir al español y validar la escala PSP en pacientes ambulatorios españoles con esquizofrenia, estables e inestables, bajo tratamiento estándar.
Pacientes y métodosDiseño del estudioSe trata de un estudio de validación de tipo naturalístico y con un seguimiento de 6 meses, llevado a cabo en 13 centros de España. Fue aprobado por el Comité Ético de Investigación Clínica de uno de los centros, el Hospital Clínico San Carlos de Madrid (España), y se llevó a cabo cumpliendo lo establecido en la Declaración de Helsinki de 1975, modificada en 1983. Se obtuvo el consentimiento informado por escrito de todos los participantes antes de su inclusión en el estudio.
SujetosLos participantes fueron 320 sujetos (244 pacientes ambulatorios con esquizofrenia [145 inestables y 99 estables] y 76 controles sanos). Se definieron como inestables los pacientes que iniciaban un tratamiento antipsicótico o que cambiaban su tratamiento antipsicótico actual a causa de una falta de eficacia en los 3 meses previos. Se consideraron estables los pacientes que estaban clínicamente estables y no habían necesitado ningún cambio de su tratamiento antipsicótico actual durante los 3 meses previos.
La inclusión de los pacientes en el estudio se realizó entre julio y diciembre de 2008. Los criterios de inclusión fueron los siguientes: a) edad ≥ 18 años; b) diagnóstico CIE-10 de trastorno esquizofrénico; c) en tratamiento ambulatorio actual por esta enfermedad, y d) consentimiento informado por escrito para participar en el estudio. Los criterios de inclusión para los individuos control fueron los siguientes: a) edad ≥ 18 años; b) ausencia de trastornos mentales y de trastornos somáticos relevantes; c) puntuación en la escala Impresión Clínica Global, gravedad de la enfermedad (ICG-G)=1, y d) consentimiento informado por escrito para participar en el estudio.
Los criterios de exclusión se diseñaron para que fueran mínimos, dada la naturaleza del estudio, y solamente incluyeron la negativa a participar en el estudio por parte de los sujetos.
Parámetros de valoración clínicosPara todos los pacientes y los controles, se obtuvieron los datos demográficos y clínicos y se completaron los instrumentos siguientes en la situación basal. Los pacientes inestables fueron evaluados de nuevo a los 3 y 6 meses, y los pacientes estables lo fueron en la semana 1. Todos los evaluadores estaban adecuadamente formados para aplicar la PSP.
La PSP15 es un instrumento puntuado por el clínico que evalúa el funcionamiento del paciente en las siguientes 4 áreas: a) autocuidado; b) actividades sociales habituales, incluidos trabajo y estudio; c) relaciones personales y sociales, y d) comportamientos perturbadores y agresivos. Junto con la PSP, los autores desarrollaron una entrevista semiestructurada que ayuda a los clínicos a obtener la información pertinente en cada área.
Teniendo en cuenta la información obtenida, los clínicos puntúan las 4 áreas según los criterios operativos establecidos, utilizando una escala Likert de gravedad de 6 puntos, que va del 1 (ausente) al 6 (muy grave). Las áreas 1-3 tienen los mismos criterios operativos, mientras el área 4 tiene sus propios criterios operativos para facilitar a los clínicos la evaluación de la gravedad de las dificultades que presenta el paciente.
La puntuación de la PSP es un proceso en tres etapas: a) en primer lugar, utilizando los criterios operativos, los clínicos puntúan la gravedad de las dificultades existentes en las 4 áreas; b) en segundo lugar, usando un algoritmo de puntuación estas 4 puntuaciones se transforman en una puntuación con un intervalo de 10 puntos, que va de 1-10 (falta de autonomía para el funcionamiento básico) a 91-100 (funcionamiento excelente en las 4 áreas principales), y c) en tercer lugar, teniendo en cuenta el funcionamiento en una relación de otras 9 áreas de la vida, se elige una puntuación específica del intervalo de 10 puntos.
La PSP proporciona puntuaciones para cada una de las 4 áreas, de tal manera que las puntuaciones más altas indican un funcionamiento peor, y una puntuación global en la que los valores más elevados reflejan un mejor funcionamiento personal y social. En el Apéndice se adjuntan la escala PSP en español y las instrucciones para la asignación de la puntuación. Puede solicitarse al autor señalado para la correspondencia la entrevista semiestructurada de la PSP.
La escala SOFAS14 es una versión modificada de la GAF13 que se incorporó al Eje V del DSM-IV25. Con la escala SOFAS se evalúa el nivel de funcionamiento social y ocupacional de un individuo, sin tener en cuenta los síntomas del paciente, ni su funcionamiento psicológico26. Proporciona una única puntuación global que va de 1 a 100; cuanto mayor es la puntuación, mejor es el funcionamiento.
La ICG27 es uno de los instrumentos de evaluación breves más ampliamente utilizados en psiquiatría. Nosotros utilizamos la ICG-G, que mide la gravedad de la enfermedad, y la ICG-C, que mide el cambio. Ambas las puntúa el clínico con el empleo de una escala Likert de 7 puntos de intensidad (en el caso de la ICG-G, 1=normal y 7=entre los pacientes más graves; y en el caso de la ICG-C, 1=muchísimo mejor y 7=muchísimo peor).
Análisis estadísticoEl análisis estadístico se llevó a cabo con el programa SPSS 15. El nivel de significación estadística bilateral utilizado fue de 0,05. Se utilizó la prueba de χ2, la prueba de t para muestras independientes y apareadas, y el ANOVA para determinar las diferencias estadísticamente significativas según el estado clínico del paciente.
Se calculó la consistencia interna para la PSP total con el empleo del coeficiente alfa de Cronbach. La fiabilidad test-retest se calculó mediante el coeficiente de correlación intraclase, utilizando los datos de los pacientes estables (n=99). El período de intervalo entre el test y el retest fue de 1 semana.
Para el análisis de la estructura dimensional de la PSP, utilizamos el análisis de componentes principales (PCA) con rotación Varimax.
La validez convergente se calculó con el empleo del coeficiente de correlación de Pearson entre la puntuación total de la PSP y las puntuaciones de las escalas SOFAS y ICG-G.
Para el análisis de la validez discriminante, se clasificó a los pacientes en tres grupos en función de sus puntuaciones en la ICG-G: a) leve (puntuaciones ICG-G 2-3); b) moderada (puntuación ICG-G 4), o c) grave (puntuación ICG-G 5-7). Se utilizó el ANOVA para identificar las diferencias estadísticamente significativas de las puntuaciones de la PSP entre los distintos grupos de gravedad. Se aplicó la prueba de t para muestras independientes para determinar las diferencias estadísticamente significativas en las puntuaciones de la PSP entre los pacientes y los controles.
El rendimiento diagnóstico de la PSP para distinguir entre pacientes y controles se analizó con el empleo de la curva de características operativas del receptor (ROC).
Por último, se evaluó la sensibilidad al cambio en función de una mejora de 1 categoría en la puntuación de la ICG-C. Se utilizó la prueba de t para muestras apareadas para determinar la media de cambio de la puntuación de la PSP por cada categoría de la ICG-C. Para este análisis, se utilizaron solamente los datos de los pacientes inestables (n=126, se perdió el seguimiento de 19 pacientes).
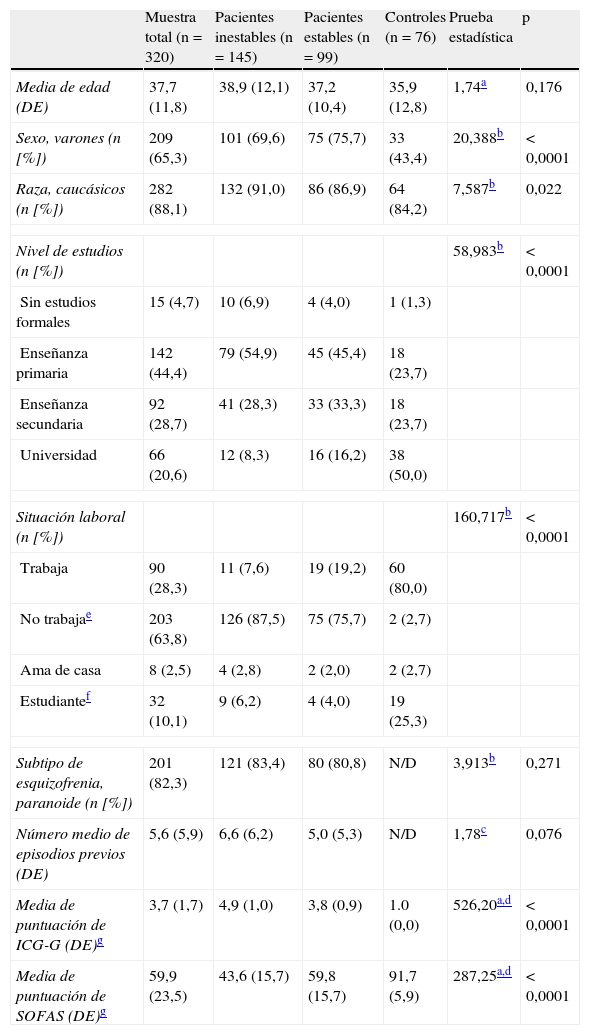
ResultadosMuestraEn la tabla 1 se indican las características demográficas y clínicas de la muestra total y de los pacientes y los controles por separado.
Características demográficas y clínicas de la muestra total y de los pacientes y los controles por separado.
| Muestra total (n = 320) | Pacientes inestables (n = 145) | Pacientes estables (n = 99) | Controles (n = 76) | Prueba estadística | p | |
| Media de edad (DE) | 37,7 (11,8) | 38,9 (12,1) | 37,2 (10,4) | 35,9 (12,8) | 1,74a | 0,176 |
| Sexo, varones (n [%]) | 209 (65,3) | 101 (69,6) | 75 (75,7) | 33 (43,4) | 20,388b | < 0,0001 |
| Raza, caucásicos (n [%]) | 282 (88,1) | 132 (91,0) | 86 (86,9) | 64 (84,2) | 7,587b | 0,022 |
| Nivel de estudios (n [%]) | 58,983b | < 0,0001 | ||||
| Sin estudios formales | 15 (4,7) | 10 (6,9) | 4 (4,0) | 1 (1,3) | ||
| Enseñanza primaria | 142 (44,4) | 79 (54,9) | 45 (45,4) | 18 (23,7) | ||
| Enseñanza secundaria | 92 (28,7) | 41 (28,3) | 33 (33,3) | 18 (23,7) | ||
| Universidad | 66 (20,6) | 12 (8,3) | 16 (16,2) | 38 (50,0) | ||
| Situación laboral (n [%]) | 160,717b | < 0,0001 | ||||
| Trabaja | 90 (28,3) | 11 (7,6) | 19 (19,2) | 60 (80,0) | ||
| No trabajae | 203 (63,8) | 126 (87,5) | 75 (75,7) | 2 (2,7) | ||
| Ama de casa | 8 (2,5) | 4 (2,8) | 2 (2,0) | 2 (2,7) | ||
| Estudiantef | 32 (10,1) | 9 (6,2) | 4 (4,0) | 19 (25,3) | ||
| Subtipo de esquizofrenia, paranoide (n [%]) | 201 (82,3) | 121 (83,4) | 80 (80,8) | N/D | 3,913b | 0,271 |
| Número medio de episodios previos (DE) | 5,6 (5,9) | 6,6 (6,2) | 5,0 (5,3) | N/D | 1,78c | 0,076 |
| Media de puntuación de ICG-G (DE)g | 3,7 (1,7) | 4,9 (1,0) | 3,8 (0,9) | 1.0 (0,0) | 526,20a,d | < 0,0001 |
| Media de puntuación de SOFAS (DE)g | 59,9 (23,5) | 43,6 (15,7) | 59,8 (15,7) | 91,7 (5,9) | 287,25a,d | < 0,0001 |
DE: desviación estándar.
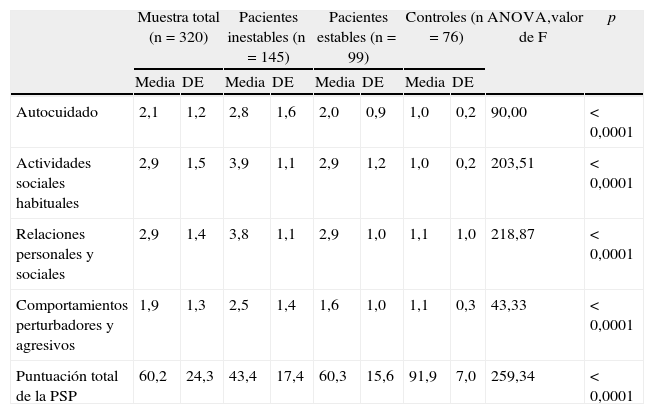
En la tabla 2 se presentan las medias y las desviaciones estándar (DE) de las 4 áreas principales de la PSP, tanto para la muestra total como para los pacientes y los controles por separado.
Media y desviación estándar de la puntuación de las áreas principales y la puntuación total de la escala PSP para la muestra global y para los pacientes y los controles por separado.
| Muestra total (n=320) | Pacientes inestables (n=145) | Pacientes estables (n=99) | Controles (n=76) | ANOVA,valor de F | p | |||||
| Media | DE | Media | DE | Media | DE | Media | DE | |||
| Autocuidado | 2,1 | 1,2 | 2,8 | 1,6 | 2,0 | 0,9 | 1,0 | 0,2 | 90,00 | < 0,0001 |
| Actividades sociales habituales | 2,9 | 1,5 | 3,9 | 1,1 | 2,9 | 1,2 | 1,0 | 0,2 | 203,51 | < 0,0001 |
| Relaciones personales y sociales | 2,9 | 1,4 | 3,8 | 1,1 | 2,9 | 1,0 | 1,1 | 1,0 | 218,87 | < 0,0001 |
| Comportamientos perturbadores y agresivos | 1,9 | 1,3 | 2,5 | 1,4 | 1,6 | 1,0 | 1,1 | 0,3 | 43,33 | < 0,0001 |
| Puntuación total de la PSP | 60,2 | 24,3 | 43,4 | 17,4 | 60,3 | 15,6 | 91,9 | 7,0 | 259,34 | < 0,0001 |
DE: desviación estándar; PSP: escala de Funcionamiento Personal y Social.
La prueba de Duncan indicó que en todas las áreas y en la puntuación global, los 3 grupos eran diferentes entre sí.
La media de la puntuación total de la PSP fue de 60,2 (DE 24,3). En los pacientes inestables la puntuación fue significativamente inferior a la de los pacientes estables y los controles; y los pacientes estables obtuvieron también unas puntuaciones significativamente inferiores a las de los controles (43,4 frente a 60,3 frente a 91,9; F=259,34; p<0,0001).
FiabilidadLa escala PSP tuvo una buena consistencia interna, con un valor de la alfa de Cronbach de 0,874. La fiabilidad test-retest fue también excelente, con un coeficiente de correlación intraclase de 0,979 (intervalo de confianza [IC] del 95%, 0,969-0,986).
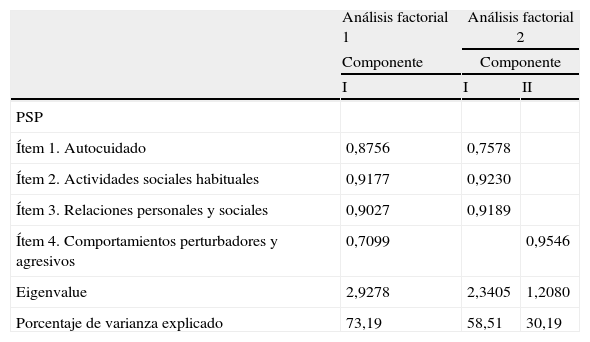
Validez de constructoEl análisis de componentes principales identificó un único componente, el «nivel de funcionamiento» que incluía los 4 ítems de la PSP. Este componente explicaba el 73,2% de la varianza. Se realizó un segundo análisis en el que se encontraron 2 componentes forzados: «actividades personales y relaciones» (componente 1) y «comportamiento agresivo» (componente 2). Estos dos componentes explicaban el 58,5 y el 30,2% de la varianza, respectivamente. Los pesos se indican en la tabla 3.
Análisis de componentes principales de los ítems de la escala de PSP. Pesos de los factores.
| Análisis factorial 1 | Análisis factorial 2 | ||
| Componente | Componente | ||
| I | I | II | |
| PSP | |||
| Ítem 1. Autocuidado | 0,8756 | 0,7578 | |
| Ítem 2. Actividades sociales habituales | 0,9177 | 0,9230 | |
| Ítem 3. Relaciones personales y sociales | 0,9027 | 0,9189 | |
| Ítem 4. Comportamientos perturbadores y agresivos | 0,7099 | 0,9546 | |
| Eigenvalue | 2,9278 | 2,3405 | 1,2080 |
| Porcentaje de varianza explicado | 73,19 | 58,51 | 30,19 |
PSP: escala de Funcionamiento Personal y Social.
El coeficiente de correlación de Pearson entre la puntuación de la PSP y la de la escala SOFAS fue de 0,954 (p<0,0001). En el caso de la ICG-G, el coeficiente fue de –0,878 (p<0,0001).
Validez discriminanteLa PSP diferenciaba a los pacientes respecto a los controles (p<0,0001). Además, permitía diferenciar entre los pacientes con un trastorno esquizofrénico leve, moderado y grave, según las puntuaciones de la ICG-G (p<0,0001). En la tabla 4 se muestran las puntuaciones medias de la PSP en los pacientes y los controles y para cada grupo de gravedad de los pacientes.
Puntuación total media de la escala PSP según el estado clínico (paciente o control) y según la gravedad evaluada con las puntuaciones de la escala de Impresión Clínica Global, gravedad de la enfermedad (ICG-G).
| Pacientes (n=244) | Controles (n=76) | Prueba estadística | p | |
| Media de la puntuación total de la PSP (DE) | 50,3 (18,6) | 91,9 (6,7) | 28,91a | < 0,0001 |
| Pacientes (n=244) | |||||
| Enfermedad leve (n=41) | Enfermedad moderada (n=87) | Enfermedad grave (n=116) | Prueba estadística | p | |
| Media de la puntuación total de la PSP (DE) | 73,0 (8,4) | 56,6 (14,5) | 37,5 (13,2) | 128,18b,c | < 0,0001 |
DE: desviación estándar; PSP: escala de Funcionamiento Personal y Social.
La prueba de Duncan indicó que en todas las áreas y en la puntuación global, los 3 grupos eran diferentes entre sí.
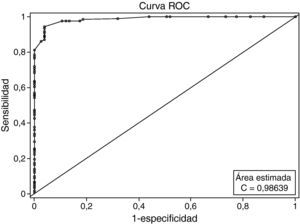
Por último, examinamos la exactitud de la PSP para diferenciar a los controles de los pacientes. El área bajo la curva era de 0,986 (IC del 95%, 0,9772-0,9959), lo cual indicaba una buena exactitud de la prueba. Un valor de corte de 79 en la escala PSP aportaba una buena sensibilidad (94,3%) y especificidad (96,1%) (fig. 1). Los valores predictivos eran los siguientes: positivo del 98,7% y negativo del 83,9%.
Sensibilidad al cambioA los 6 meses de seguimiento, la puntuación total de la PSP y las puntuaciones de cada área de esta escala habían presentado una mejoría significativa (p<0,0001), al igual que ocurría con las puntuaciones de la ICG-G (p<0,0001) y de la SOFAS (p<0,0001).
La mejoría en las puntuaciones de la PSP fue la siguiente: autocuidado 0,433 puntos (IC del 95%, 0,279-0,587), actividades sociales habituales 0,551 puntos (IC del 95%, 0,360-0,742), relaciones personales y sociales 0,583 puntos (IC del 95%, 0,391-0,775), comportamientos perturbadores y agresivos 0,646 puntos (IC del 95%, 0,409-0,882), y puntuación total –11,39 puntos (IC del 95%, –14,44 a –8,327). La mejoría en la puntuación de la ICG-G fue de 0,945 puntos (IC del 95%, 0,708-1,181) y de la SOFAS –10,25 puntos (IC del 95%, –13,17 a –7,340).
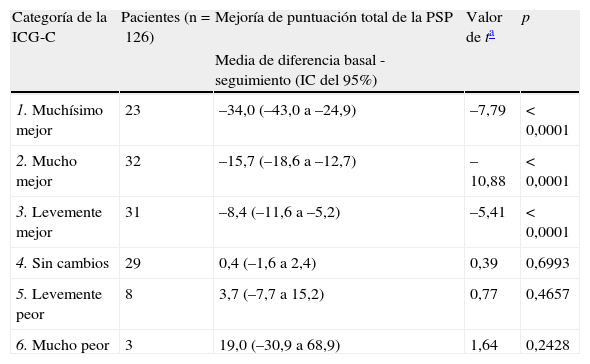
La media de la puntuación de la ICG-C en el sexto mes fue de 2,8 (DE=1,3). Un total de 86 pacientes (68,2%) experimentaron una mejoría de algún grado, 29 pacientes (23%) no presentaron ningún cambio en absoluto y 11 pacientes (9,7%) experimentaron algún grado de empeoramiento. En la tabla 5 mostramos el cambio de la puntuación total de la PSP para cada categoría de la ICG-C.
Cambio de la puntuación total de la escala PSP para cada categoría de la Impresión Clínica Global del Cambio (ICG-C).
| Categoría de la ICG-C | Pacientes (n=126) | Mejoría de puntuación total de la PSP | Valor de ta | p |
| Media de diferencia basal - seguimiento (IC del 95%) | ||||
| 1. Muchísimo mejor | 23 | –34,0 (–43,0 a –24,9) | –7,79 | < 0,0001 |
| 2. Mucho mejor | 32 | –15,7 (–18,6 a –12,7) | –10,88 | < 0,0001 |
| 3. Levemente mejor | 31 | –8,4 (–11,6 a –5,2) | –5,41 | < 0,0001 |
| 4. Sin cambios | 29 | 0,4 (–1,6 a 2,4) | 0,39 | 0,6993 |
| 5. Levemente peor | 8 | 3,7 (–7,7 a 15,2) | 0,77 | 0,4657 |
| 6. Mucho peor | 3 | 19,0 (–30,9 a 68,9) | 1,64 | 0,2428 |
IC: intervalo de confianza; PSP: escala de Funcionamiento Personal y Social.
Dado que tanto las sociedades científicas5 como los organismos reguladores de los medicamentos (EMA28 y FDA9) resaltan la importancia de proporcionar a los clínicos instrumentos adecuadamente desarrollados, válidos y fiables para medir otros resultados aparte de los síntomas, como el funcionamiento y la calidad de vida, decidimos llevar a cabo este estudio con el objetivo de validar la versión española de la escala PSP en una muestra de pacientes ambulatorios con esquizofrenia, estables o inestables, que recibían un tratamiento estándar. Observamos unas propiedades psicométricas adecuadas, que hacen que la PSP se presente como un instrumento fiable, válido y sensible para la evaluación del funcionamiento personal y social en los pacientes con esquizofrenia en la práctica clínica diaria.
La puntuación total de la PSP en los pacientes estables (60,3) fue muy similar a las puntuaciones descritas por Apiquian et al18 y por Kawata y Revicki21 en los pacientes ambulatorios estables (64,5 y 64,9, respectivamente). En el caso de los pacientes inestables, obtuvimos una puntuación total ligeramente inferior (43,4) en comparación con lo descrito por Apiquian et al18 y por Patrick et al20 en pacientes con una enfermedad aguda (52,7 y 49,6, respectivamente).
La consistencia interna para la puntuación total de la PSP supera ampliamente el valor de 0,70 (0,87), que es el límite inferior ampliamente utilizado para indicar una fiabilidad adecuada. Este resultado confirma los resultados previos de otros estudios de validación6,18,21, y refuerza el argumento de utilizar la PSP en pacientes con esquizofrenia. La fiabilidad test-retest fue excelente (0,97) y superior a la descrita en estudios previos (de 0,7922 a 0,9120). El coeficiente intraclase muy alto obtenido en este estudio puede deberse al hecho de que los evaluadores dispusieran de información respecto a las puntuaciones basales. Sin embargo, también es necesario considerar el hecho de que el intervalo entre las dos evaluaciones fue de 1 semana; se trata de un período muy corto en el que era muy improbable que se produjeran cambios en el funcionamiento personal y social en pacientes estables. Nasrallah et al22 obtuvieron un coeficiente inferior. Es importante resaltar que, en ese estudio, el intervalo entre las dos evaluaciones fue de 150 días. El estudio de Patrick et al20 mostró un coeficiente muy próximo al nuestro, a pesar de que se realizó en pacientes con exacerbación aguda de la sintomatología en los que era muy probable que se produjeran cambios significativos en las áreas de la PSP de actividades sociales habituales y de comportamientos perturbadores y agresivos, incluso en el intervalo de tiempo corto (48-72 horas) utilizado en el estudio.
El análisis de componentes principales realizado confirma la existencia de un solo componente. Tal como había ocurrido en el caso de Kawata y Revicki21, los comportamientos perturbadores y agresivos tenían un peso inferior al de los otros tres ítems, lo cual indica que esta área evalúa un tipo de funcionamiento diferente. Así pues, realizamos un segundo análisis forzado, con objeto de obtener 2 componentes, las actividades personales y relaciones, y el comportamiento agresivo. Con este modelo de dos componentes, el porcentaje de varianza explicado aumentó del 73,2 al 88,7%.
El coeficiente de correlación entre la puntuación total de la escala PSP y la puntuación de la escala SOFAS, tal como se preveía, fue positivo y de una magnitud elevada, y casi idéntico al descrito por Juckel et al6. En cambio, el coeficiente de correlación con la ICG-G fue superior al esperado, y mayor que los coeficientes descritos en otros estudios de validación (DE –0,44 a –0,60)18,20–22. Esto puede explicarse por el hecho de que ambos instrumentos fueron aplicados por los mismos evaluadores, como en el estudio de Patrick et al20, por lo que se produjo un efecto de halo. De ser así, el efecto de halo afectaría también a la excelente validez convergente observada con la escala SOFAS (0,954).
Observamos que la PSP es capaz de diferenciar entre pacientes y controles, así como entre los distintos niveles de gravedad de la enfermedad en el sentido esperado. Los pacientes obtuvieron una puntuación total de la PSP significativamente inferior a la de los controles. Además, los pacientes con una enfermedad grave obtuvieron una puntuación significativamente inferior a la de los pacientes con una enfermedad moderada o leve, y a su vez los pacientes con una gravedad moderada obtuvieron una puntuación significativamente inferior a la de los que tenían una enfermedad leve. Este gradiente de puntuaciones fue observado también por Nasrallah et al22 y por Patrick et al20 en pacientes con una enfermedad estable y con una enfermedad aguda, respectivamente.
La sensibilidad y la especificidad de la PSP en la identificación de los pacientes y los controles en función de su nivel de funcionamiento fueron muy buenas. Una puntuación total de la PSP de 80 o superior era indicativa de un nivel de funcionamiento compatible con una persona española de más de 17 años y sin ningún trastorno mental ni trastorno físico relevante.
Por último, demostramos que la PSP es sensible al cambio en la intensidad de los síntomas, según las evaluaciones efectuadas con la ICG-G y la ICG-C. Por cada punto de mejora en la ICG-G, la puntuación total de la PSP aumenta en 11 puntos. En el caso de la ICG-C, la presencia de «muchísimo» mejor correspondía a un aumento de la puntuación total de la PSP de 35 puntos; «mucho» mejor correspondía a un aumento de 15 puntos; «mínimamente» mejor correspondía a un aumento de 8 puntos, y la «sin cambios» correspondía a un aumento de 0,4 puntos en la puntuación total de la PSP. Sin embargo, su capacidad de identificar el empeoramiento no se puso de manifiesto en este estudio. Posiblemente esto se debió al número muy bajo de pacientes que presentaron un empeoramiento en la ICG-C; solamente se clasificó a 8 pacientes en la categoría de mínimamente peor y 3 en la de mucho peor.
La versión española de la PSP tiene varias ventajas respecto a otros instrumentos para la evaluación del funcionamiento en los pacientes con esquizofrenia. Además de ser un instrumento multidimensional, breve, puntuado por el clínico, con una entrevista semiestructurada para facilitar a los clínicos el proceso de evaluación, y de utilizar unos criterios operativos claramente definidos para facilitarles la tarea de la puntuación, tiene unas propiedades psicométricas adecuadas, como se muestra en este artículo.
La validez externa de este estudio puede considerarse buena puesto que los pacientes incluidos son similares a los pacientes ambulatorios estables e inestables, tratados por una esquizofrenia, que se encuentran en la práctica clínica diaria en toda España. Por un lado, los criterios de inclusión y exclusión en el estudio fueron muy poco restrictivos. Por otro lado, se trató de un estudio multicéntrico que incluyó a pacientes de 9 ciudades distintas de España. Además, el diseño del seguimiento y la inclusión de un grupo control son otros dos puntos fuertes del estudio. Sin embargo, el hecho de que la escala PSP no fuera puntuada por un evaluador con un diseño ciego puede ser una debilidad de nuestro estudio.
En resumen, pudimos demostrar que la versión española de la PSP es un instrumento fiable, válido y sensible para medir la función personal y social en pacientes con trastornos esquizofrénicos. Al tratarse de un instrumento breve, que se basa en una valoración realizada por el clínico, la escala PSP parece apropiada para el uso en la práctica clínica cotidiana como medio para identificar y seguir los cambios en el funcionamiento en esta población.
Conflicto de interesesJanssen-Cilag financió esta investigación. El personal de investigación de Janssen-Cilag participó en el análisis, así como en la revisión del manuscrito.
Deseamos expresar nuestro agradecimiento a todos los investigadores que participaron en este estudio, el cual incluye los siguientes centros e investigadores principales como parte de la validación de la escala PSP en español: José Manuel Olivares (Hospital Meixoeiro [Vigo]), Vicente Balanzá (Unidad de Salud Mental de Catarroja [Valencia]), Alfonso Rodríguez (Centro Forum [Barcelona]), Julio SanJuan (Hospital Clínico Universitario [Valencia]), Juan de Dios (Hospital Rodríguez Lafora [Madrid]), Silvia González (Hospital Rodríguez Lafora [Madrid]), Jesús de la Gándara (Complejo Hospitalario de Burgos), Bradislao García (Complejo Hospitalario de Burgos), Olga Sanz (Complejo Hospitalario de Burgos), Rocío Pérez (Hospital Marqués de Valdecilla [Santander]), Emilio Sánchez (Hospital Gregorio Marañón [Madrid]), Eloy Rodríguez (Centro de Salud Mental Limonar [Málaga]), Marina Díaz (Hospital Clínico San Carlos [Madrid]), Rosario de Arce (Hospital Puerta de Hierro [Madrid]), Miguel Ruiz (Unidad de Agudos, Hospital Princesa de España [Jaén]).
Escala de Funcionamiento Personal y Social (PSP) y algoritmo de puntuación.
1. Puntúe el grado de disfunción del paciente durante el último mes en las siguientes 4 áreas principales. Para determinar el grado de disfunción ha de utilizar los criterios operativos que se facilitan a continuación. Observe que hay unos criterios comunes para las áreas a-c y otros criterios específicos para el área d.
| Niveles de gravedad áreas a-c |
| (i) Ausente |
| (ii) Leve: solamente conocido por alguien muy cercano a la persona |
| (iii) Manifiesto: dificultades claramente perceptibles por cualquiera, aunque no interfieren sustancialmente con la capacidad de la persona para realizar su actividad en dicha área, teniendo en cuenta el contexto sociocultural, edad, sexo y nivel de educación de la persona |
| (iv) Marcado: las dificultades interfieren considerablemente con el desempeño de la actividad en esa área; sin embargo, la persona todavía es capaz de realizar algunas cosas sin ayuda profesional o social, si bien inadecuada u ocasionalmente; si es ayudada por alguien es capaz de alcanzar el nivel de funcionamiento anterior |
| (v) Grave: dificultades que hacen que la persona sea incapaz de realizar cualquier actividad en esa área, si no es ayudada profesionalmente, o lleva a la persona a una actividad destructiva; sin embargo, no hay riesgos de supervivencia |
| (vi) Muy grave: deterioros y dificultades de tal intensidad como para poner en peligro la supervivencia de la persona |
| Niveles de gravedad área d |
| (i) Ausente |
| (ii) Leve: grosería, insociabilidad o quejas leves |
| (iii) Manifiesto: hablar demasiado alto o hablar con otros de una forma demasiado familiar o comer de una forma socialmente inaceptable |
| (iv) Marcado: insulta a otros en público, rompe o tira objetos, actúa frecuentemente de una forma socialmente inapropiada, pero no peligrosa (p. ej., desnudarse u orinar en público) |
| (v) Grave: amenazas verbales o agresiones físicas frecuentes, sin intención ni posibilidad de lesiones graves |
| (vi) Muy grave: actos agresivos frecuentes, dirigidos a causar lesiones graves |
2. Seleccione un intervalo de 10 puntos. La selección del intervalo de 10 puntos se basa en los grados de disfunción que ha determinado para las 4 áreas principales: a) autocuidado; b) relaciones personales y sociales; c) actividades sociales habituales, incluidos trabajo y estudio; y d) comportamientos perturbadores y agresivos.
| 100-91 | Funcionamiento excelente en las 4 áreas principales. Se le tiene en elevada consideración por sus buenas cualidades, afronta adecuadamente los problemas de la vida, está involucrado en un amplio rango de intereses y actividades |
| 90-81 | Funcionamiento bueno en las 4 áreas principales, presencia tan sólo de problemas o dificultades comunes |
| 80-71 | Dificultades leves en una o más áreas a-c |
| 70-61 | Dificultades manifiestas, pero no marcadas en una o más áreas a-c o dificultades leves en d |
| 60-51 | Dificultades marcadas en una de las áreas a-c, o dificultades manifiestas en d |
| 50-41 | Dificultades marcadas en 2 o más áreas, o dificultades graves en una de las áreas a-c, con o sin dificultades manifiestas en d |
| 40-31 | Dificultades graves en una área y dificultades marcadas en al menos una de las áreas a-c, o dificultades marcadas en d |
| 30-21 | Dificultades graves en 2 áreas a-c, o dificultades graves en d, con o sin deterioro en las áreas a-c |
| 20-11 | Dificultades graves en todas las áreas a-d o muy graves en d con o sin deterioro en las áreas a-c. Si la persona reacciona a provocaciones externas las puntuaciones sugeridas son 20-16; si no, las puntuaciones sugeridas son 15-11 |
| 10-1 | Falta de autonomía en el funcionamiento básico con comportamientos extremos, pero sin riesgos de supervivencia (puntuaciones 6-10) o con riesgo de supervivencia, p. ej. riesgo de muerte por malnutrición, deshidratación, infecciones, incapacidad para reconocer situaciones de peligro manifiesto (puntuaciones 1-5) |
3. Ajuste dentro del intervalo de 10 puntos
- •
El nivel de disfunción en otras áreas deberá tenerse en cuenta para ajustar la puntuación dentro del intervalo decimal (p. ej., de 31 a 40), como:
- ∘
Cuidados de salud física y psicológica
- ∘
Alojamiento, área de residencia, cuidado de la vivienda
- ∘
Contribución a las actividades del hogar, participación en la vida familiar o en la vida del centro de día/residencial
- ∘
Relaciones íntimas y sexuales
- ∘
Cuidado de los niños
- ∘
Red social, amigos y colaboradores
- ∘
Ajuste a las normas sociales
- ∘
Intereses generales
- ∘
Uso del transporte, teléfono
- ∘
Estrategias de afrontamiento en situaciones de crisis
- ∘
- •
El riesgo y el comportamiento suicida no se tienen en cuenta en esta escala.
4. Registre, entre 0-100, la puntuación final: