Notas preliminares
El abordaje ventral de la columna lumbar (CL) es especialmente importante cuando están indicadas intervenciones de estabilización anteriores. Desde que Capener lo describiera en 19322, este abordaje ha sufrido una serie de modificaciones1,6,8 y, en la actualidad, está ampliamente extendido. Sin embargo, además del extenso trauma tisular, con la consiguiente cicatrización intra y retroperitoneal, el abordaje macroquirúrgico muestra un considerable espectro de complicaciones3-5,10.
En la era de la mínima invasividad, el abordaje antero-lateral y retroperitoneal mínimamente invasivo de los segmentos L2-L5 que se describe en este artículo constituye un procedimiento seguro, sencillo y con escasas complicaciones para la exposición de la columna vertebral antero-lateral.
Principios quirúrgicos y objetivos
Exposición del espacio discal lateral L2-L5 a través de un abordaje retroperitoneal mínimamente invasivo en el lado izquierdo, conservando al máximo la musculatura abdominal y los órganos intrabdominales.
Preparación del segmento correspondiente para la fusión intercorporal. También existe la posibilidad de tratar fracturas, si es necesario, con corporectomía y sustitución completa de los cuerpos vertebrales.
Ventajas
* Incisión cutánea pequeña con cicatrización estética.
* Conservación de la inervación de la musculatura de la pared abdominal por preparación roma en la dirección de las fibras musculares.
* Los pacientes pueden movilizarse de forma precoz y con escaso dolor debido al reducido trauma iatrogénico.
* Escasa pérdida de sangre.
* Corta duración de la intervención.
* La tasa de complicaciones es reducida.
* Curva de aprendizaje corta y de gran pendiente.
Desventajas
* El abordaje lateral está restringido a los segmentos L2-L5, de manera que no es posible realizar un abordaje combinado de L4-S1.
* El abordaje del espacio discal L4/5 se complica en el caso de una cresta ilíaca alta.
* Como las dimensiones del abordaje son reducidas, no es posible realizar correcciones mayores (por ejemplo, en escoliosis o espondilolistesis).
* A través de esta incisión mínimamente invasiva de 4 cm pueden tratarse como máximo dos segmentos.
* La visibilidad más allá de la zona de intervención es limitada.
* Se recomienda realizar una instrumentación dorsal adicional.
Indicaciones
* Fusión intercorporal anterior mono o multisegmentaria en las siguientes patologías de base:
- Enfermedad discal degenerativa (DDD).
- Inestabilidades degenerativas.
- Espondilolistesis congénita y degenerativa de cualquier grado según Meyerding (generalmente se realiza una espondilodesis de corrección dorsal previa).
- Discitis intervertebrales.
- Pseudoartrosis.
- Fracturas (también es posible realizar una sustitución completa de los cuerpos vertebrales afectados).
- Tumores.
- Escoliosis degenerativas.
Contraindicaciones
Absolutas
* Ninguna.
Relativas
* Intervenciones previas en el lado izquierdo del retroperitoneo.
* Anomalías vasculares patentes, tales como un recorrido extremadamente lateral de la vena ilíaca común en el lado izquierdo con desplazamiento del anillo lateral del espacio discal L4/5.
Información para el paciente
* Riesgo de complicaciones quirúrgicas generales (infección, tromboembolias, trombosis venosa profunda, hematoma, etc.).
* Denervación del músculo recto abdominal por sección del nervio iliocostal.
* Hernia abdominal por dehiscencia de las suturas fasciales.
* Lesiones por compresión de los nervios espinales debidas a un desplazamiento excesivo del músculo psoas.
* Dolor en la ingle y trastornos sensoriales por lesión del nervio genitofemoral.
* Diferencia de temperatura y alteración de la sudoración, normalmente transitorias, en la pierna izquierda debido a una lesión del tronco simpático.
* Lesiones vasculares en el retroperitoneo (vasos segmentarios, vena lumbar ascendente, vena y arteria ilíaca común en el lado izquierdo, vena cava, aorta).
* Lesiones de órganos abdominales (riñón, uréter, bazo, intestino).
* Lesiones de la duramadre espinal o fístulas durales en caso de preparación intraespinal.
Preparación de la intervención
* Radiografía de la CL en dos planos para determinar la altura del espacio discal y/o establecer una correlación topográfica entre el espacio discal y la cresta ilíaca, así como para detectar o excluir osteofitos laterales grandes en los cuerpos vertebrales.
* Resonancia magnética (RM) de la CL para realizar un estudio preoperatorio del recorrido de la vena ilíaca común izquierda y de las dimensiones del músculo psoas, especialmente en relación con la pared anterolateral de la CL. Igualmente deberá determinarse si existe una vena lumbar ascendente de gran calibre.
* Rasurado del campo quirúrgico el mismo día de la intervención.
* El día anterior a la intervención se administrarán laxantes orales potentes para la evacuación intestinal completa.
Instrumental
* Instrumental de longitud correspondiente (hasta 180 mm), que incluye pinzas de agarre, curetas, separadores de Langenbeck, coagulación bipolar.
* En caso necesario, sistemas separadores automáticos (por ejemplo, Synframe, Synthes; fig. 1).
Figura 1. Sistema separador automático (Synframe, Synthes).
* Fotóforo frontal para la iluminación óptima del campo quirúrgico.
Anestesia y posición del paciente
* Anestesia por intubación, catéter venoso central, medición de la presión arterial, sonda vesical.
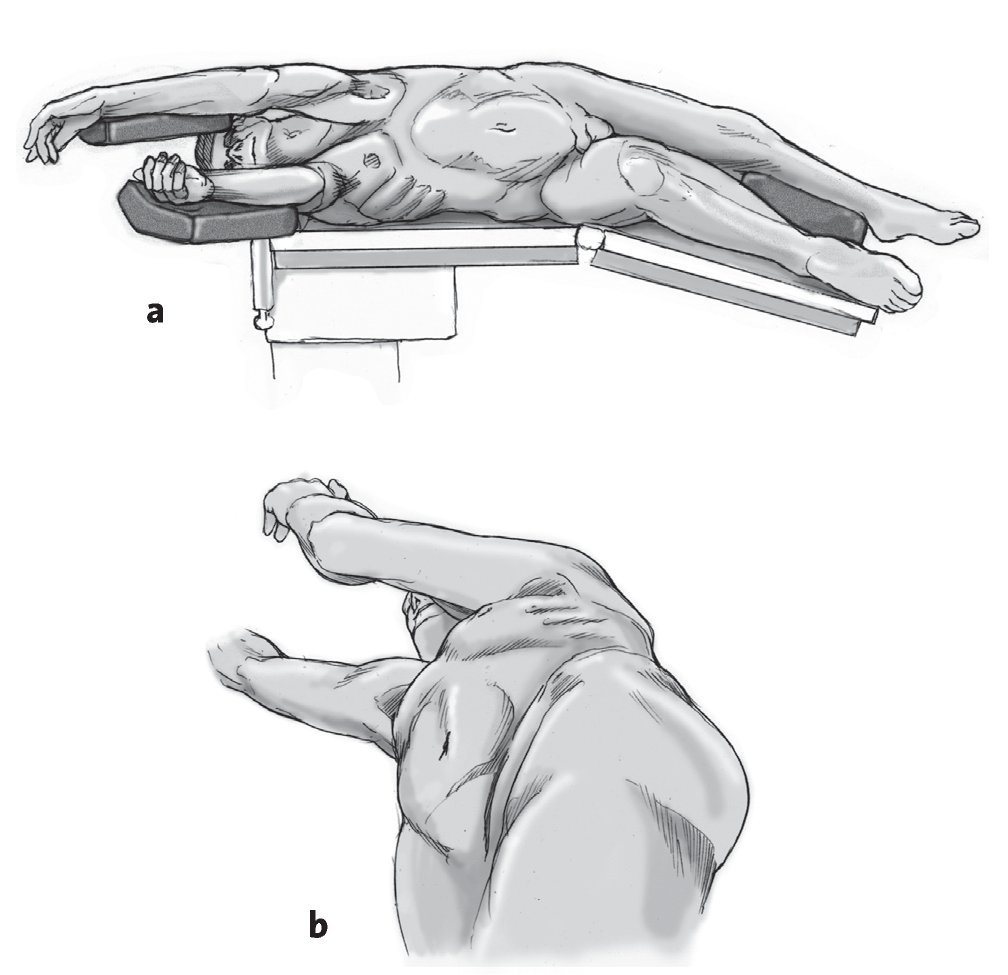
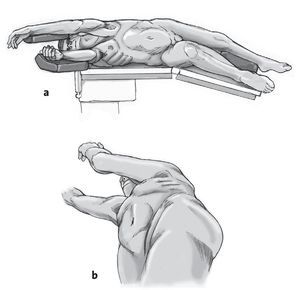
* Colocación del paciente sobre el lado derecho en una mesa quirúrgica abatible y radiotransparente (fig. 2).
Figuras 2a y 2b. a) Colocación del paciente con inclinación de la pelvis para incrementar la distancia entre la cresta ilíaca y el arco costal. b) Inclinación de la mesa en un ángulo de 20-40º para facilitar el abordaje de la columna vertebral a lo largo del borde medial del músculo psoas.
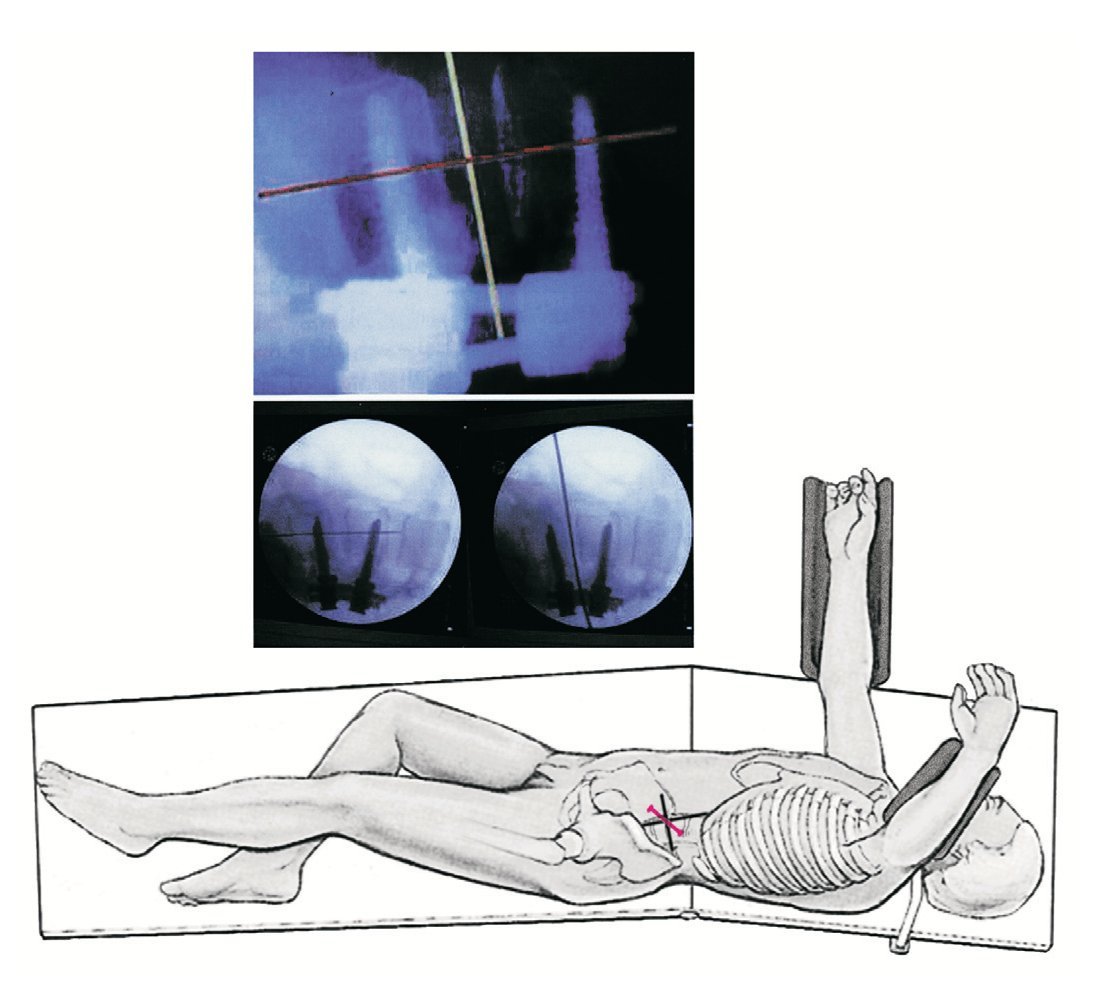
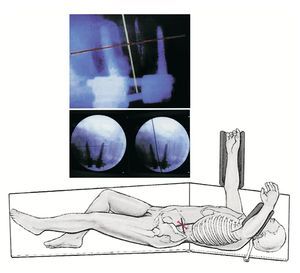
* Localización fluoroscópica precisa del centro del disco intervertebral en proyección sobre el costado izquierdo (fig. 3).
Figura 3. Colocación del paciente sobre el lado derecho. Representación fluoroscópica paralela de los platillos inferiores y superiores para determinar el centro del disco intervertebral en proyección sobre la piel, por ejemplo, con la ayuda de una regla metálica.
* El cirujano se sitúa en el lado dorsal del paciente, y el ayudante en el lado ventral. La enfermera instrumentista, con su mesa de instrumental desplazada sobre las piernas del paciente, se encuentra junto al cirujano.
Técnica quirúrgica
Figuras 4 a 7
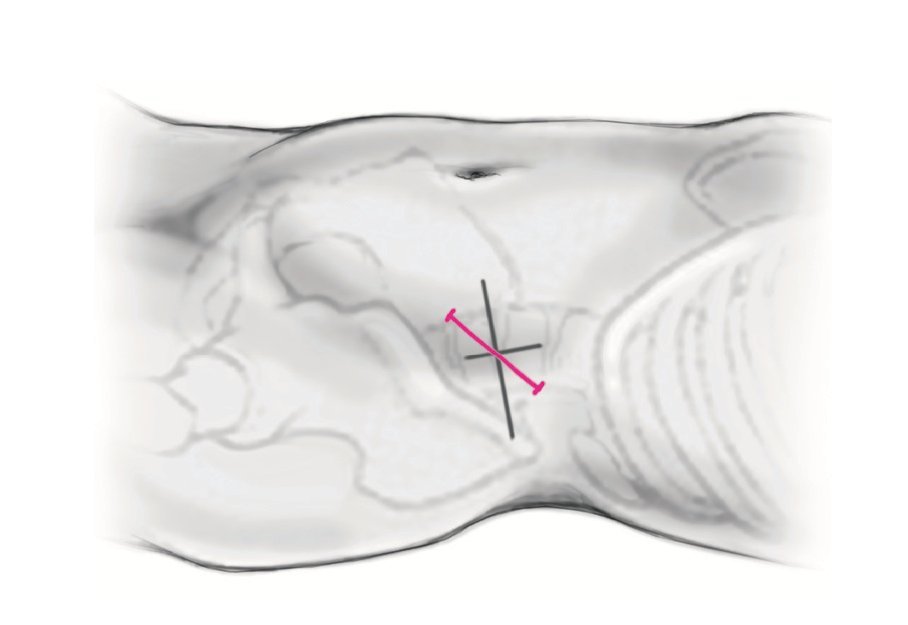
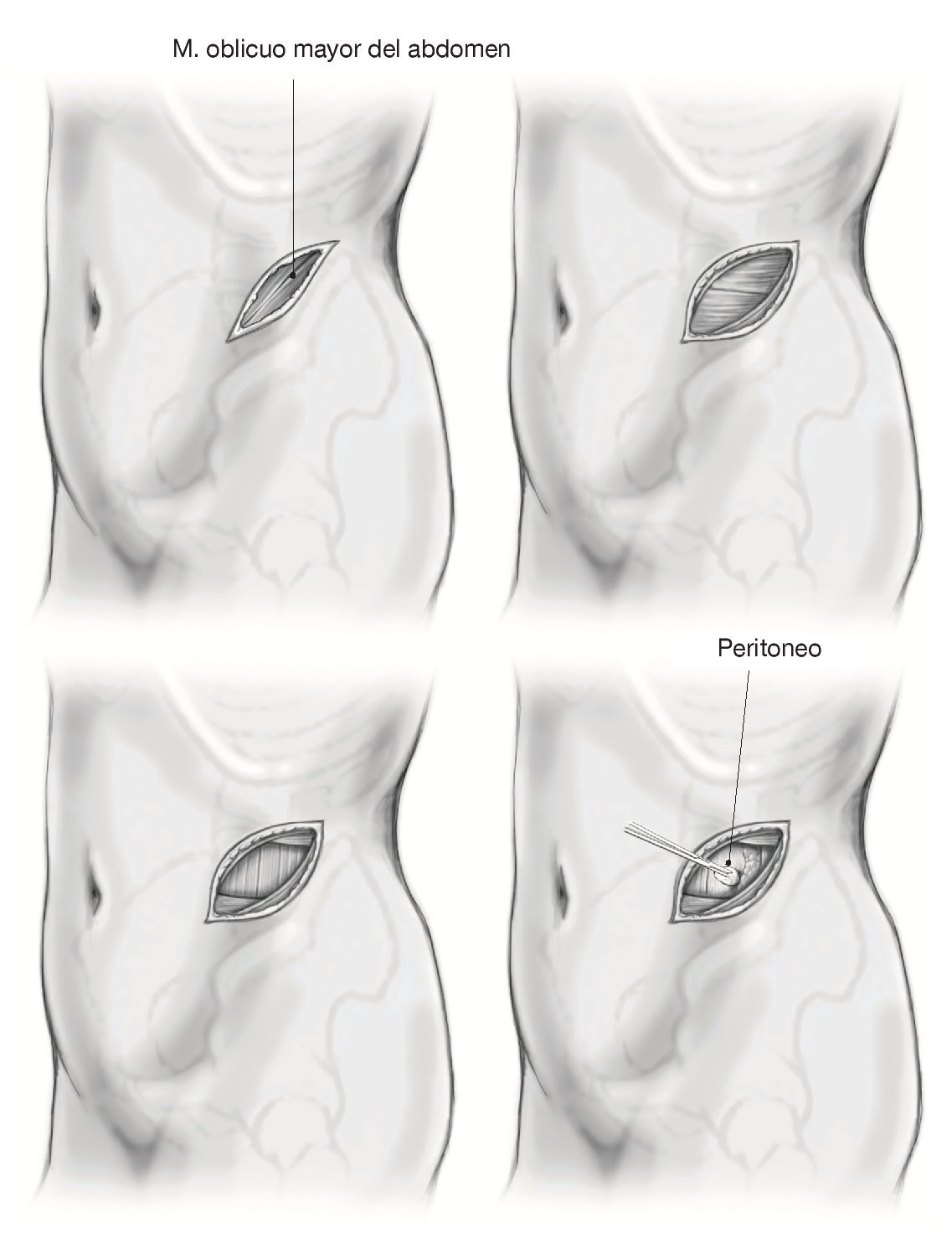
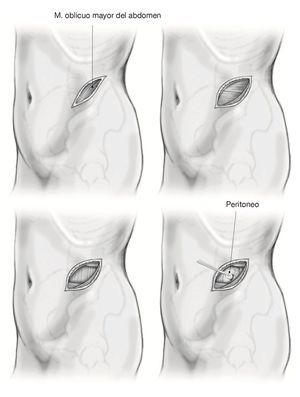
Figura 4. La incisión mide aproximadamente 4-5 cm y discurre de forma oblicua sobre el centro del espacio discal desde el lado anterocaudal hacia el dorsocraneal. Sección aguda del tejido adiposo subcutáneo hasta la fuerte fascia del músculo oblicuo mayor con la ayuda de separadores automáticos convencionales.
Figura 5. Sección aguda de la primera fascia muscular y preparación roma con torundas de disección en el recorrido de las fibras. El procedimiento es idéntico para el músculo oblicuo menor y el músculo transverso del abdomen hasta visualizar el tejido adiposo retroperitoneal en el lado dorsal y el saco peritoneal en el lado ventral. En el abordaje del espacio discal L4/5 las ramas de los nervios intercostales T10-T12, así como el nervio iliohipogástrico/ilioinguinal, pueden atravesar ocasionalmente la zona quirúrgica entre el músculo oblicuo menor y el músculo transverso del abdomen. Es necesario conservarlos para asegurar la inervación del músculo recto abdominal. Además, se recomienda disecar el músculo transverso desde muy lateral hacia medial para prevenir una lesión del peritoneo. El saco peritoneal se moviliza ahora desde dorsal y se desplaza hacia ventral.
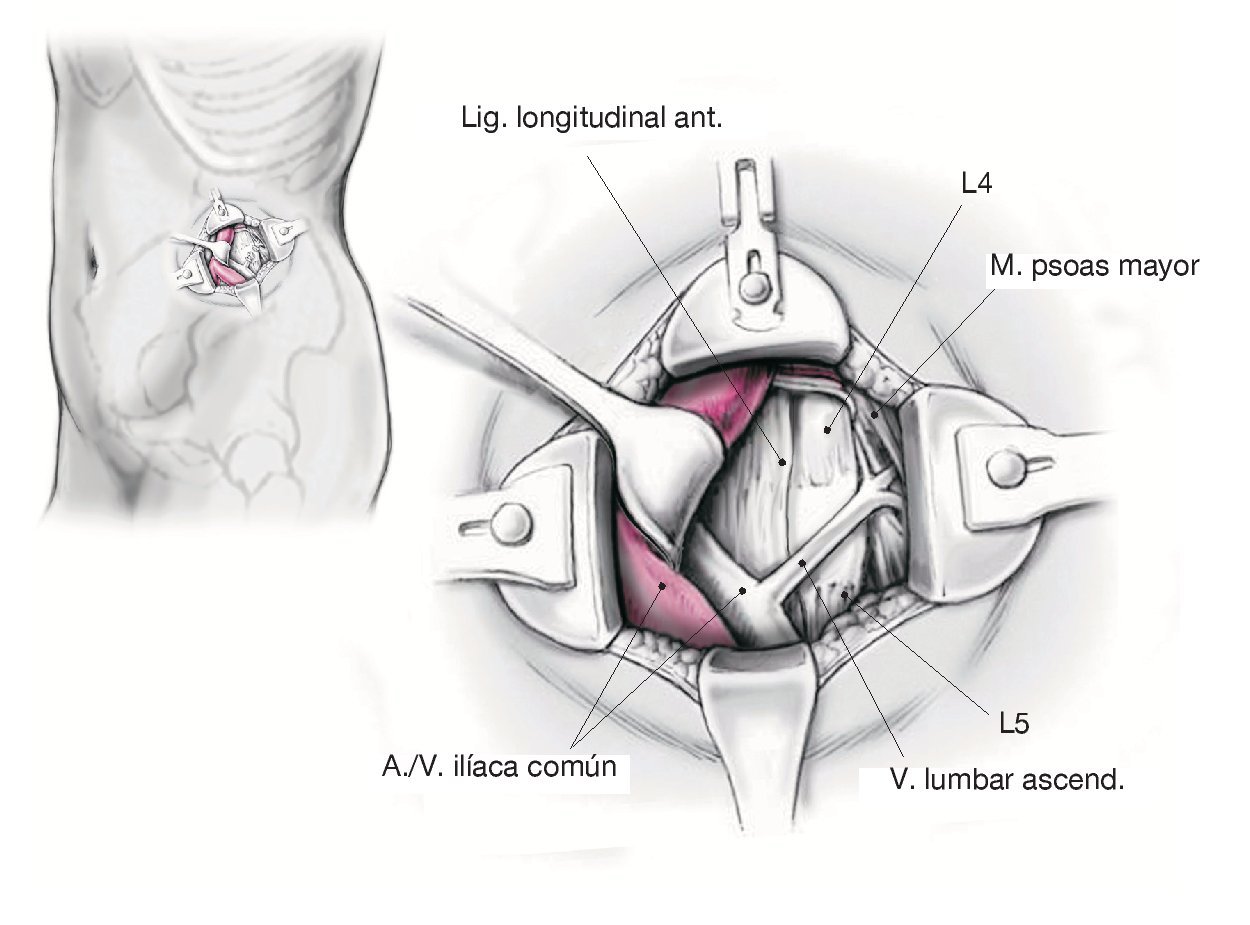
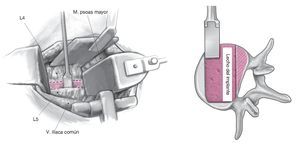
Figura 6. Incisión roma a lo largo del espacio retroperitoneal sobre el músculo psoas o su límite ventral con la ayuda de separadores de Langenbeck y portaalgodones. Dependiendo de la anatomía individual y de la altura del espacio discal, pueden identificarse ahora en el lado anteromedial la arteria y vena ilíaca común, el uréter y, eventualmente, una vena lumbar ascendente.
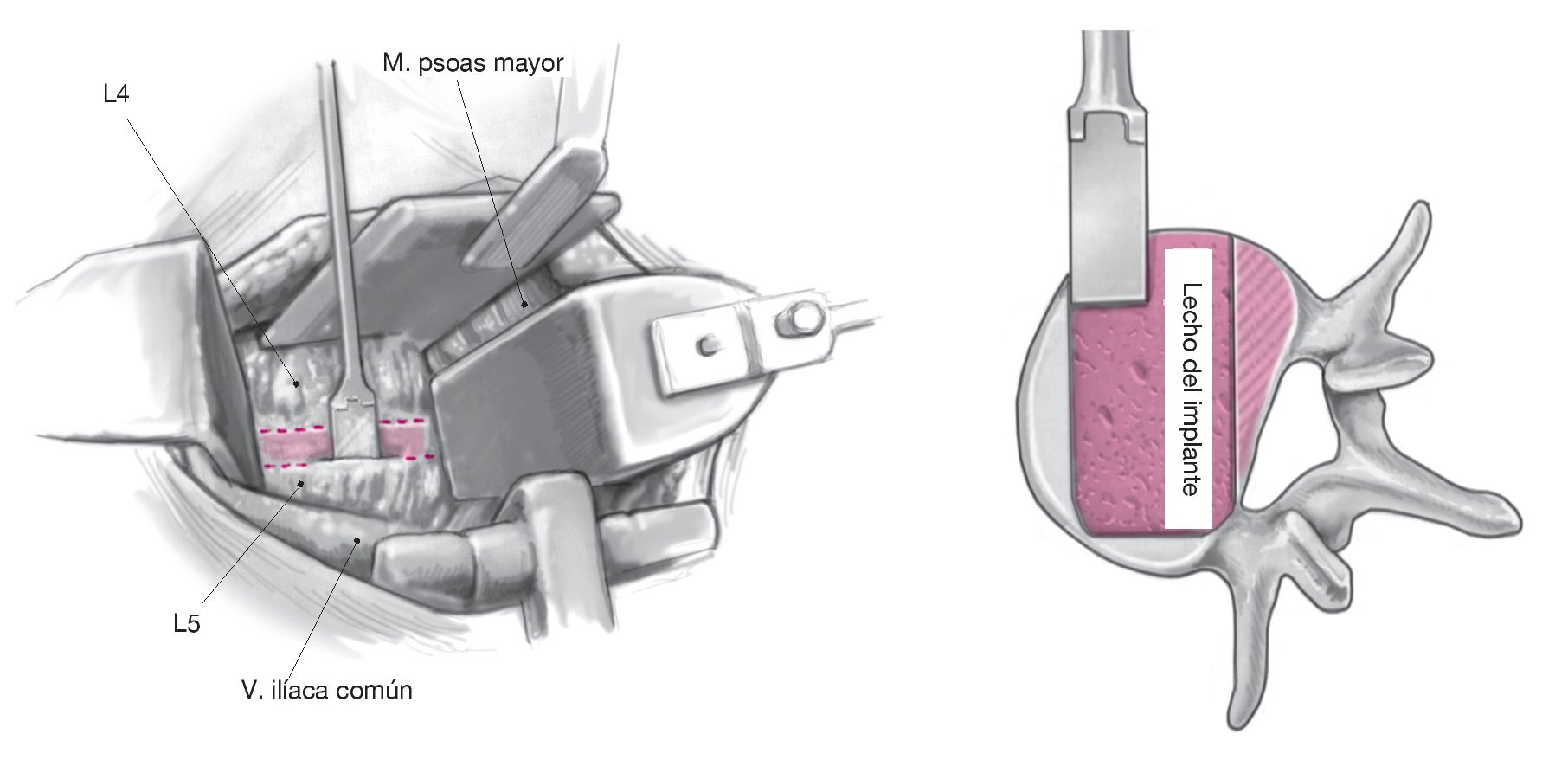
Las estructuras se movilizan de forma roma y se desplazan hacia medial. La inserción anteromedial del músculo psoas se desprende eventualmente por encima del espacio discal y se moviliza hacia dorsal. Localización de la circunferencia discal y de los platillos terminales adyacentes. Se marca el espacio discal y se vuelve a controlar la posición exacta con la ayuda del intensificador de imagen. A continuación, se intenta movilizar el tronco simpático hacia medial. En algunos casos es prácticamente imposible, de manera que se requiere un a cauterización y sección del mismo. En > 80% de los casos esto no afecta al paciente. Raras veces se produce una sensación térmica diferente en ambas piernas, que en la mayoría de los casos desaparece por completo en un plazo de 6-9 meses. Se establece como marca medial el límite lateral del ligamento longitudinal anterior y se coloca el sistema separador automático.
Figura 7. Apertura rectangular del espacio discal y discectomía subtotal mediante pinzas de agarre. Cruentación de los platillos inferiores y superiores para la eliminación completa del cartílago e interposición de un injerto apropiado. El espacio discal se cubre con un hemostático. En la mayoría de los casos no es necesario colocar un drenaje de Robinson. Por último, recolocación del peritoneo y sutura continua de las fascias musculares. Sutura subcutánea, desinfección de la piel y sutura intracutánea absorbible. Vendaje adhesivo estéril.
Particularidades
* Si se realiza un procedimiento multisegmentario o si está prevista una corporectomía, se marcarán los centros de los discos intervertebrales correspondientes en proyección sobre el costado izquierdo. La incisión cutánea se prolonga un poco más y se dispone entre los centros de los discos intervertebrales. Después se procede como se ha descrito anteriormente. En el caso de una corporectomía de L3 o L4 deberán prepararse, ligarse y seccionarse los vasos segmentarios. Si se trata de una fusión intercorporal multisegmentaria, generalmente es suficiente desprender el músculo psoas por encima del espacio discal correspondiente y movilizarlo hacia dorsal. El procedimiento siguiente es idéntico al descrito anteriormente.
Tratamiento postoperatorio
* Tromboprofilaxis con heparina fraccionada hasta la movilización total.
* Movilización precoz el primer día postoperatorio sin limitaciones para la sedestación, deambulación y bipedestación.
* Ortesis torácica estabilizadora durante un periodo de hasta 12 semanas, dependiendo del tipo de intervención.
* Dado el caso, retirada del drenaje el primer o segundo día postoperatorio, dependiendo de la cantidad de secreciones drenada.
* Antibioterapia durante 24 h (por ejemplo, cefuroxima).
* Se incrementará con cuidado la ingestión de alimentos hasta la primera deposición.
* Vendaje adhesivo durante 48 h después de la intervención. A continuación, curación de la herida sin vendaje en función del resultado.
* Control radiológico de la CL en dos planos el segundo día postoperatorio, así como después de 3 y 12 meses.
Errores, riesgos y complicaciones
* Colocación incorrecta del paciente: deberá prestarse la máxima atención a la orientación del espacio discal. La orientación segura y la proyección correcta en el ajuste del intensificador de imagen sólo se consiguen cuando la presentación de los platillos terminales es paralela y no aparece un contorno doble de los bordes posteriores. Debido al reducido tamaño de la incisión y a la profundidad de la zona de intervención, la localización del espacio discal y de estructuras anatómicas importantes puede causar graves problemas si la planificación preoperatoria no se realiza con exactitud.
* La cresta ilíaca o el arco costal inferior se superponen al espacio discal L4/5 o también al L2/3: en la planificación preoperatoria la incisión cutánea puede desplazarse más en sentido ventral, girando al paciente más hacia dorsal. Igualmente existe la posibilidad de aumentar la distancia entre la cresta ilíaca izquierda y el arco costal inferior por inclinación adicional de la pelvis. De este modo suele asegurarse el acceso directo al espacio discal. Se deberá realizar una maniobra similar con un músculo psoas muy hipertrófico para poder presentar bien su borde neutro.
* Antes de practicar la incisión deberá procurarse una relajación suficiente por medio de la anestesia para permitir una preparación cuidadosa a través de la musculatura abdominal y también en la zona del músculo psoas. Colocando la pierna izquierda sobre un cojín túnel se consigue una ligera flexión de las articulaciones de la cadera y de la rodilla, que también puede facilitar considerablemente la preparación del músculo psoas.
* Previamente deberán determinarse por RM las posibles variantes vasculares, sobre todo para la preparación del espacio discal L4/5. La preparación y el desplazamiento de los vasos no suelen plantear problemas.
* El nervio genitofemoral discurre en el borde ventral del músculo psoas y deberá respetarse al utilizar los separadores y la coagulación bipolar para evitar parestesias e hipoestesias así como dolor en la zona de la ingle izquierda.
Resultados
En 120 pacientes con un promedio de edad de 56,3 años (26-84 años) se realizó una espondilodesis ventral con injerto autólogo a través de un abordaje retroperitoneal lateral mínimamente invasivo en combinación con una instrumentación dorsal. El injerto óseo se obtuvo mediante un abordaje adicional en la cresta ilíaca ventral. Dieciséis pacientes fueron sometidos a un tratamiento bisegmentario. La intervención duró un promedio de 102,2 min (50-192 min), y la pérdida de sangre fue muy reducida (promedio 67,3 cm3). En la revisión a los 6 meses se constató una tasa de fusión del 95,6%. Sólo en cuatro pacientes de esta serie se observaron complicaciones asociadas al abordaje: en un caso se diagnosticó una trombosis venosa profunda, y en tres pacientes se produjo una lesión del nervio genitofemoral con dolor y parestesias en la zona de la ingle izquierda. En cuatro pacientes se desarrolló posteriormente una pseudoartrosis. No se observaron lesiones vasculares ni del intestino, riñón o bazo. En cinco pacientes se produjo una complicación relacionada con la extracción del injerto a través de un abordaje adicional.
Todos los pacientes obtuvieron una puntuación prequirúrgica «mala» según la escala de Prolo9 (Economic Functional Rating Score). En la revisión después de 24 meses, el 62% de los pacientes refirió un resultado excelente o bueno. El grado de satisfacción de los pacientes, con un 73% de los pacientes satisfechos o muy satisfechos, fue equivalente al que se obtiene con un procedimiento de fusión7.
Correspondencia
Dr. Christoph Mehren
Centro de la Columna Vertebral
Clínica de Ortopedia Múnich-Harlaching
Harlachinger Strasse 51
81547 Múnich (Alemania)
Tel.: +49/89 6211-2011; fax: -2012
Correo electrónico: cmehren@gmx.de