Objetivo. Curación de la infección, conseguir una instrumentalización primaria estable y una espondilodesis permanente de la sección de la columna vertebral afectada mediante desbridamiento del foco de infección, relleno del defecto con hueso autólogo/ alógrafo o con un espaciador, así como inmovilización mediante instrumentación dorsal.
Indicaciones. Espondilodiscitis aguda y crónica en la región de la columna vertebral torácica y lumbar.
Contraindicaciones. Abscesos puramente epidurales, que requieren únicamente una descompresión (fenestración). Segmentos de defectos cuya magnitud requieren un abordaje ventral.
Técnica quirúrgica. Abordaje dorsal clásico hacia la columna vertebral torácica y lumbar. Ocupar los pedículos con tornillos en función de la magnitud del defecto vertebral para una espondilodesis bi o multi-segmentaria. Apertura de una ventana a la altura del disco invertebral o de la vértebra infectados en el lado más afectado. Evacuación del foco de infección. Según el grado de la infección, relleno del defecto con esponjosa autóloga o alógrafa, mezclada con una esponja impregnada de antibiótico y/o implante de una caja intersomática. Finalización de la espondilodesis: resección de la faceta medial, extracción del cartílago de la faceta lateral de la articulación vertebral, refrescar la lámina, fijación de la esponjosa autóloga o alógrafa obtenida, montaje de las varillas.
Tratamiento posterior. Tratamiento posterior sin corsé, fisioterapia y ejercicios para la espalda. Administración antibiótica hasta que los valores de la infección se encuentren dentro de los valores normales; en todo caso, durante 14 días como mínimo.
Resultados. En la literatura se describen tasas de fusión de los segmentos afectados con curación de la infección en más del 90% de los casos. Entre nuestro colectivo, formado por pacientes con una edad media de 66 años y la mayoría con multimorbilidad, la tasa de revisión fue del 16%. Entre 39 de los 114 pacientes (34%) que presentaban un déficit neurológico preoperatorio 26 (66%) sufrieron una regresión postoperatoria. 9 (23%) pacientes no obtuvieron mejora alguna y 4 (11%) pacientes sufrieron un empeoramiento de los déficits neurológicos existentes. En el 34% de los casos la bacteria principal era un estafilococo.
Redacción
K. Dresing, Göttingen
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
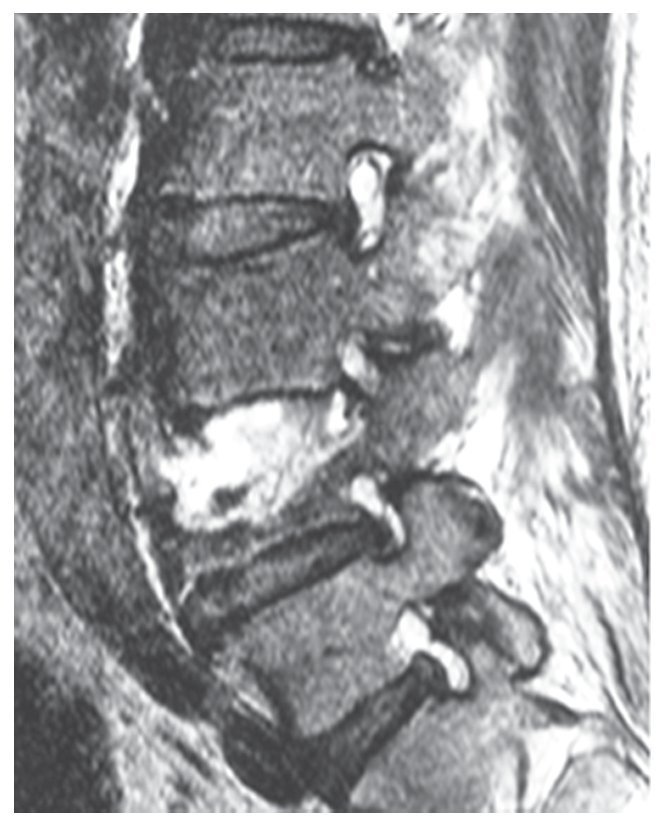
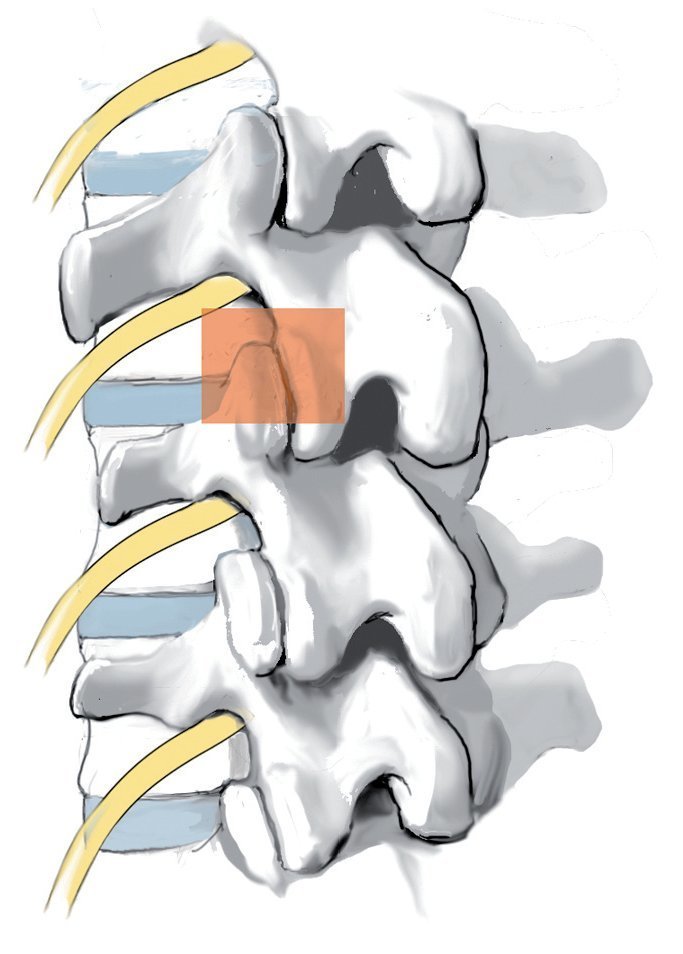
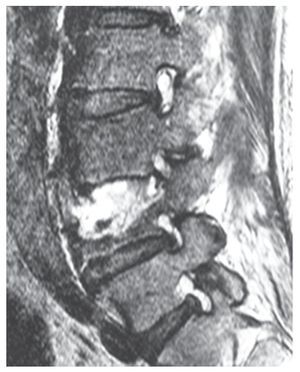
La espondilodiscitis (fig. 1) es una enfermedad infecciosa del disco intervertebral, que puede afectar también la placa base y la placa superior de las vértebras adyacentes. La causa más frecuente es una colonización bacteriana por vía hematógena; menos frecuente es una propagación postoperatoria o «per continuitatem» procedente de otros sistemas orgánicos3,4.
Fig. 1 Espondilodiscitis en tomografía computarizada.
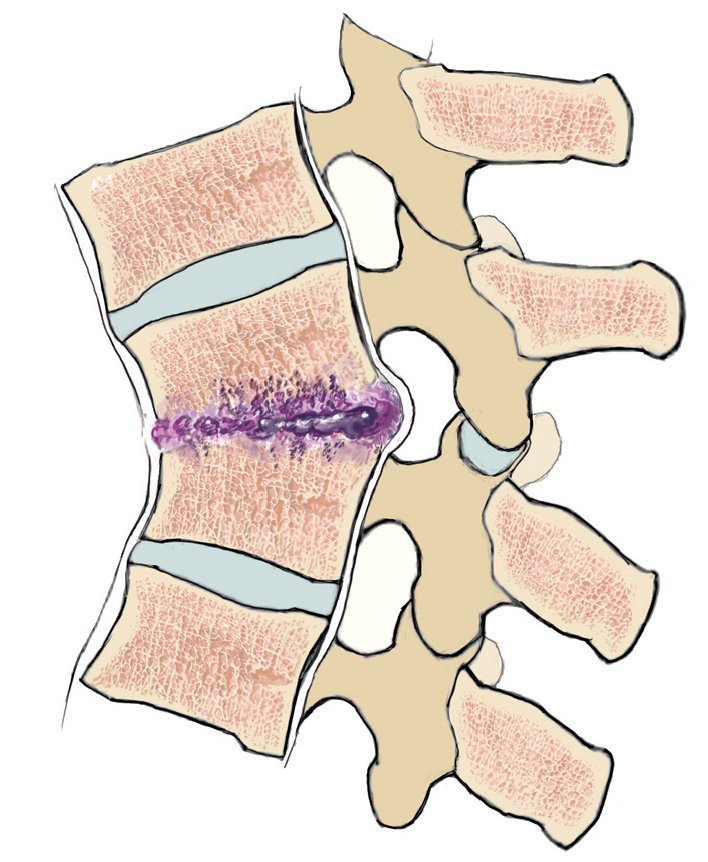
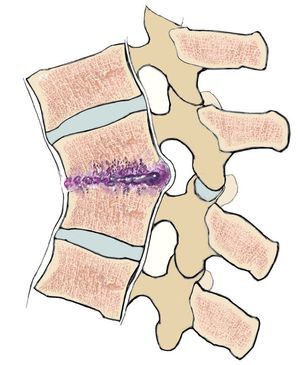
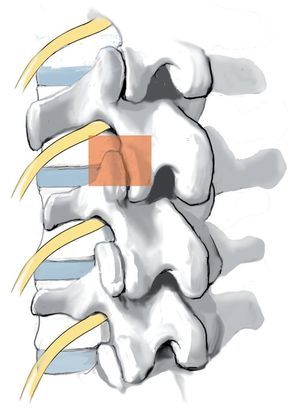
A medida que la infección se extiende, aumenta el grado de destrucción ósea, con la consecuencia de una cifosis patológica (fig. 2) con estenosis espinal, que, en el peor de los casos, puede conllevar un síndrome parapléjico. Si la infección penetra las estructuras ligamentosas, pueden producirse abscesos intraespinales y/o epidurales. Estos pueden provocar lesiones neuronales no solo debido al desplazamiento, sino también debido a trombosis sépticas8.
Fig. 2 Formación de joroba y estenosis espinal como consecuencia de la espondilodiscitis.
Otra vía de propagación de la infección son los abscesos del psoas, que se imponen como abscesos lumbares o empiemas pleurales. Cuando se detecta un absceso del psoas siempre se debe considerar la posibilidad de una espondilodiscitis como causa posible.
La espondilodiscitis es una infección provocada principalmente por bacterias y más raramente por hongos o por parásitos. También los casos de espondilodiscitis no específica son debidos en la mayoría de los casos a Staphylococcus aureus y epidermitis en un 40-50% (un 36% entre nuestro propio colectivo de pacientes, de los cuales el 11% presentan problemas de resistencia bacteriana), seguidos por Streptococcus viridans, Escherichia coli, Pseudomonas aeruginosa, neumococos, Clostridium perfringens y Proteus mirabilis. Entre los tipos de bacterias más importantes de la espondilodiscitis específica poco frecuente se encuentran la Mycobacteria tuberkulosis y leprae, Salmonella typhii y la Brucella3,5,15.
Con una incidencia de 1:100.000 a 1:250.000, la espondilodiscitis es, de hecho, una enfermedad poco frecuente, pero con una incidencia en aumento debido a la mayor esperanza de vida de los pacientes y a mayores factores de riesgo, así como a comorbilidades médicas15.
La indicación para realizar una terapia conservadora o quirúrgica depende de múltiples factores:
- Estado general y resistencia bacteriana del paciente (tumor, medicamentos inmunosupresores, implantes insertados).
- Localización (columna vertebral cervical, torácica o lumbar, puramente epidural o únicamente en el espacio de disco invertebral, únicamente en la vértebra o, como en la mayoría de los casos, de forma combinada).
- Magnitud de la afectación (solo el disco invertebral o en varias vértebras, con o sin abscesos concomitantes).
- Virulencia del patógeno (por ejemplo, bacterias formadoras de película y colonias, de baja o de alta resistencia).
- Grado de la infección (de alta actividad o crónica, recidiva).
- Calidad ósea.
- Existencia de deficiencia neurológicas.
Seguramente por esta razón no existe una clasificación homogénea a partir de la cual se puedan establecer pautas terapéuticas diferenciadas. Así pues, a un paciente con un Straphylococcus de sensibilidad alta y una mínima infección remanente en el espacio del disco invertebral probablemente se le indicará una táctica quirúrgica diferente que a un paciente afectado de putrefacción por un microorganismo multirresistente.
Desde el punto de vista terapéutico, la espondilodiscitis se puede tratar ya sea de modo conservador como quirúrgico o mediante intervenciones específicas13.
Hasta la fecha no existen pautas ni estudios randomizados. El principio básico es el reposo de la región de la columna vertebral afectada, la eliminación del foco, la terapia antibiótica y, en caso necesario, la descompresión espinal.
Por este motivo, tanto la indicación para una intervención como la magnitud de la misma se determinarán de manera individual y en función de los factores de influencia arriba indicados. Tanto los síntomas de una sepsis como un déficit neurológico agudo son una indicación manifiesta para la realización de una intervención. En caso de que no exista una indicación urgente para realizar la intervención, entonces resulta útil intentar efectuar una punción para determinar el microorganismo y su grado de resistencia.
Si se dan solo pocos síntomas clínicos, independientemente del grado de destrucción ósea y del estado general del paciente se puede realizar una terapia conservadora mediante reposo físico y administración antibiótica8,12-14.
En lo concerniente al reposo físico, se deberá tener en cuenta, precisamente en el caso de pacientes de edad más avanzada, que pueden aparecer complicaciones adicionales, como una úlcera de decúbito, trombosis venosas profundas, embolias pulmonares y neumonías. Es por eso por lo que, ante el riesgo adicional de la deformación cifótica y de un síndrome de dolor crónico, en el caso de que la terapia no de resultados se debería considerar la posibilidad de realizar un nuevo tratamiento quirúrgico después de 4-6 semanas2,4,8,13.
En la literatura se encuentran múltiples posibilidades quirúrgicas: extracción desde ventral, dorsolateral, abierta o endoscópica, con o también sin estabilización1-3,5,8,9,12-14. Para la estabilización se recomiendan espondilodesis dorsales o ventrales, dorsoventrales combinadas o ventrodorsales combinadas1-3,6,9,11. Los implantes se pueden insertar mediante procedimientos abiertos, mínimamente invasivos o endoscópicos4,5,13,15. En la literatura se han descrito también punciones guiadas por tomografía computarizada e inserciones de drenajes5,10,13.
Igual que la mayoría de los demás autores, también en el presente trabajo la evacuación de los focos de infección y la estabilización de la columna vertebral son los principios fundamentales de la terapia quirúrgica. Se describe el tratamiento quirúrgico de la espondilodiscitis a través de un abordaje dorsolateral con desbridamiento ventral, la extracción del disco intervertebral y el relleno de los defectos ventrales desde dorsal (según la técnica de fusión intersomática lumbar transforaminal, TLIF). En el presente trabajo presentamos la experiencia acumulada con este régimen terapéutico en 114 pacientes y mostramos, en particular, la técnica quirúrgica.
Principio y objetivo de la intervención
El objetivo de la intervención es eliminar definitivamente el foco de infección y conseguir una espondilodesis permanente de la región vertebral afectada. Para ello se deberá evacuar el foco de infección, rellenar el defecto y estabilizar la columna. El principio consiste en el desbridamiento y en la extracción del disco intervertebral infectado y de los segmentos osteolíticos de la columna vertebral, así como en la reconstrucción del defecto mediante esponjosa autóloga o alógrafa o mediante una caja intersomática en combinación con una esponja impregnada de antibiótico a través de un abordaje dorsolateral y de una espondilodesis dorsal con un sistema de tornillos / varillas, y también esponjosa autóloga o alógrafa (según la técnica de fusión intersomática lumbar transforaminal, TLIF).
Ventajas
- Descompresión y extirpación del foco de infección, así como relleno del defecto desde dorsolateral a través de un único abordaje.
- Existe la posibilidad de descomprimir el absceso del psoas concomitante, por ejemplo, en el músculo psoas.
- Sin traslado intraoperatorio.
- Sin un segundo abordaje con sus complicaciones específicas, como lesión intraoperatoria de órganos y vasos sanguíneos, movilización postoperatoria más compleja a causa de la irritación o sección de los músculos y aumento de la incidencia de complicaciones abdominales o pulmonares (por ejemplo, tras una toracotomía).
- Reducción del tiempo quirúrgico.
- Sigue siendo posible un procedimiento ventral secundario (en caso necesario).
- En caso de recidiva de la infección, el abordaje ventral no se ve dificultado por tejido cicatrizante.
Desventajas
- Puede darse el caso de que no sea posible la extracción completa del foco a causa del abordaje limitado desde dorsal (sobre todo, en caso de una destrucción ventral severa).
- Preparación más complicada debido a adherencias causadas por la infección con la duramadre y aumento del riesgo de lesión de la misma.
- La colocación de fijadores es más difícil que a través del abordaje ventral y está asociada al riesgo de una lesión radicular/de la duramadre.
- Ante una preparación demasiado agresiva se corre el riesgo de una lesión ventral de los vasos sanguíneos.
Indicaciones
- Espondilodiscitis o espondilitis persistente o progresiva bajo terapia antibiótica (fracaso de la terapia conservadora).
- Espondilodiscitis o espondilitis con destrucción o absceso (inclusive formación de abscesos epidurales).
- Aparición de déficits neurológicos.
- Inicio de inestabilidad y/o formación de cifosis.
- Cuadro clínico séptico.
- Dolores no controlables mediante analgésicos.
- Presencia simultánea de una estenosis espinal y de un absceso epidural.
Contraindicaciones
- Abscesos puramente epidurales (si se realiza a través de una fenestración, requieren únicamente una descompresión y ninguna estabilización).
- Patologías que no permiten la posición del paciente en decúbito prono (por ejemplo, limitaciones pulmonares) o que pueden provocar lesiones por aumento de la presión intracraneal.
- Cuando el segmento del defecto (por ejemplo, infección de varias vértebras) es muy grande y no es posible realizar un desbridamiento suficiente.
Información para el paciente
- Riesgos quirúrgicos generales.
- Riesgo de un posible déficit neurológico, como una paraplejia, una lesión de vejiga o de próstata.
- Lesiones de la duramadre.
- Lesiones de órganos adyacentes (intestino, vasos sanguíneos, riñones, vejiga, órganos sexuales, pulmón, esófago, tráquea).
- Neumotórax.
- Mala posición, aflojamiento, rotura y arrancamiento del material con una eventual nueva intervención quirúrgica.
- Persistencia de la infección.
- Inestabilidad secundaria/formación de una pseudoartrosis.
- Descompresión insuficiente.
- Fractura de cadera, síndrome de dolor en caso de extracción de injerto de cresta ilíaca o de esponjosa.
- Instrumentación de las vértebras equivocadas.
Preparación de la intervención
- Anamnesis detallada y recopilación de datos sobre enfermedades concomitantes.
- Examen físico (no solo de la columna vertebral, sino también de la cadera, de las extremidades y de las articulaciones para excluir otros focos sépticos).
- Examen neurológico profundo para determinar y clasificar el grado del déficit.
- Radiología convencional de la columna vertebral para determinar un mal alineamiento (si es preciso, también radiografía de perfil de la columna completa).
- MRI para la localización, determinación de la magnitud e infiltración de estructuras adyacentes.
- TAC para determinar la calidad ósea y osteolisis causada por la infección.
- Diagnóstico para la búsqueda del foco y/o la detección de otros focos de infección (por ejemplo, ecocardiografía, escintigrafía, cultivo de orina).
- Si los abscesos se pueden puncionar fácilmente, extracción de prueba preoperatoria para el análisis bacteriano (tipo de germen y grado de resistencia).
- Evaluación de la afectación sistémica de la infección mediante análisis de laboratorio clínico, como por ejemplo tasa de coagulación, hemograma (diferencial), proteína C reactiva, procalcitonina, valores renales y cultivos de sangre.
Instrumental
- Sistema de tornillos/varillas dorsales.
- Tornillos pediculados, que, en caso dado, permiten también aumentar la cantidad de cemento.
- Caja intersomática intervertebral o vertebral.
- Fluoroscopio para el control de posicionamiento de los tornillos y de la caja intersomática.
- Punzones o fresas para la resección de estructuras dorsolaterales y, si es preciso, para la descompresión.
- Curetas, cucharas afiladas y brocas para el desbridamiento ventral.
Anestesia y posición del paciente
- Anestesia por intubación.
- Catéter de larga duración.
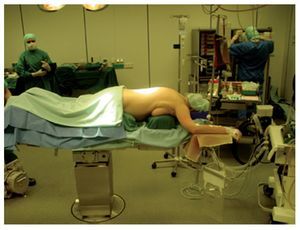
- Posición de decúbito prono en ligera lordosis sobre un cojín acolchado.
- En caso de espondilodiscitis torácica superior, tener cuidado que los brazos estén suficientemente extendidos.
- Alineación exacta de la columna.
- Evitar una hipotermia.
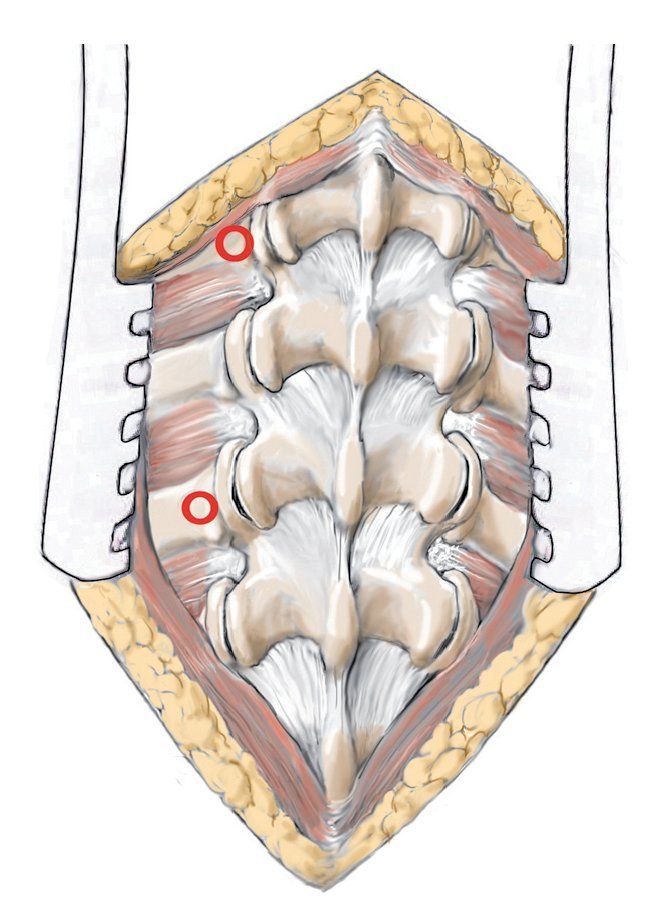
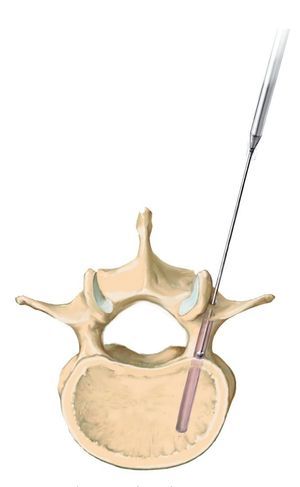
Técnicas quirúrgicas
(Figs. 3-15)
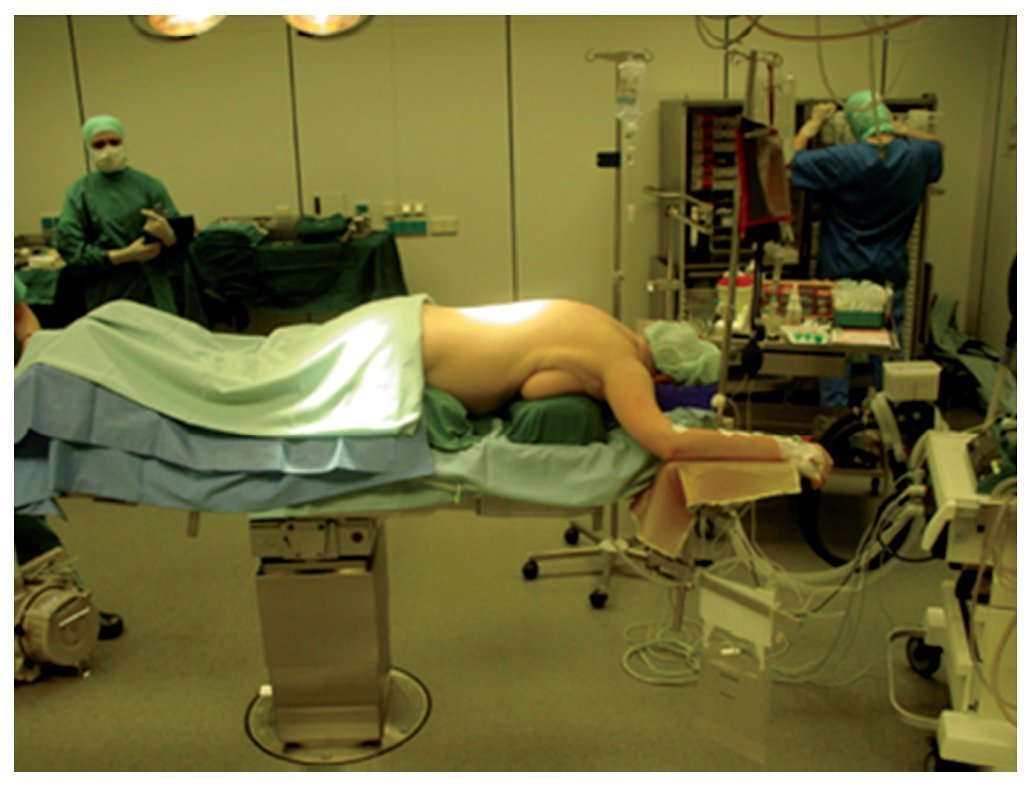
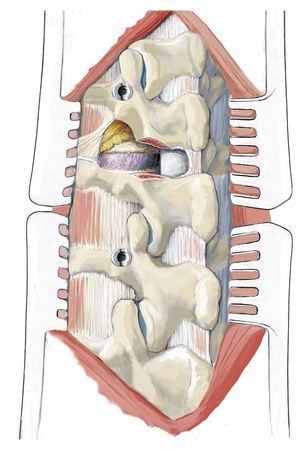
Fig. 3 Posicionamiento del paciente sobre cojines acolchados en lordosis.
Fig. 4 Alineación exacta de la columna y marcado de alturas mediante dibujo sobre la piel bajo control fluoroscópico.
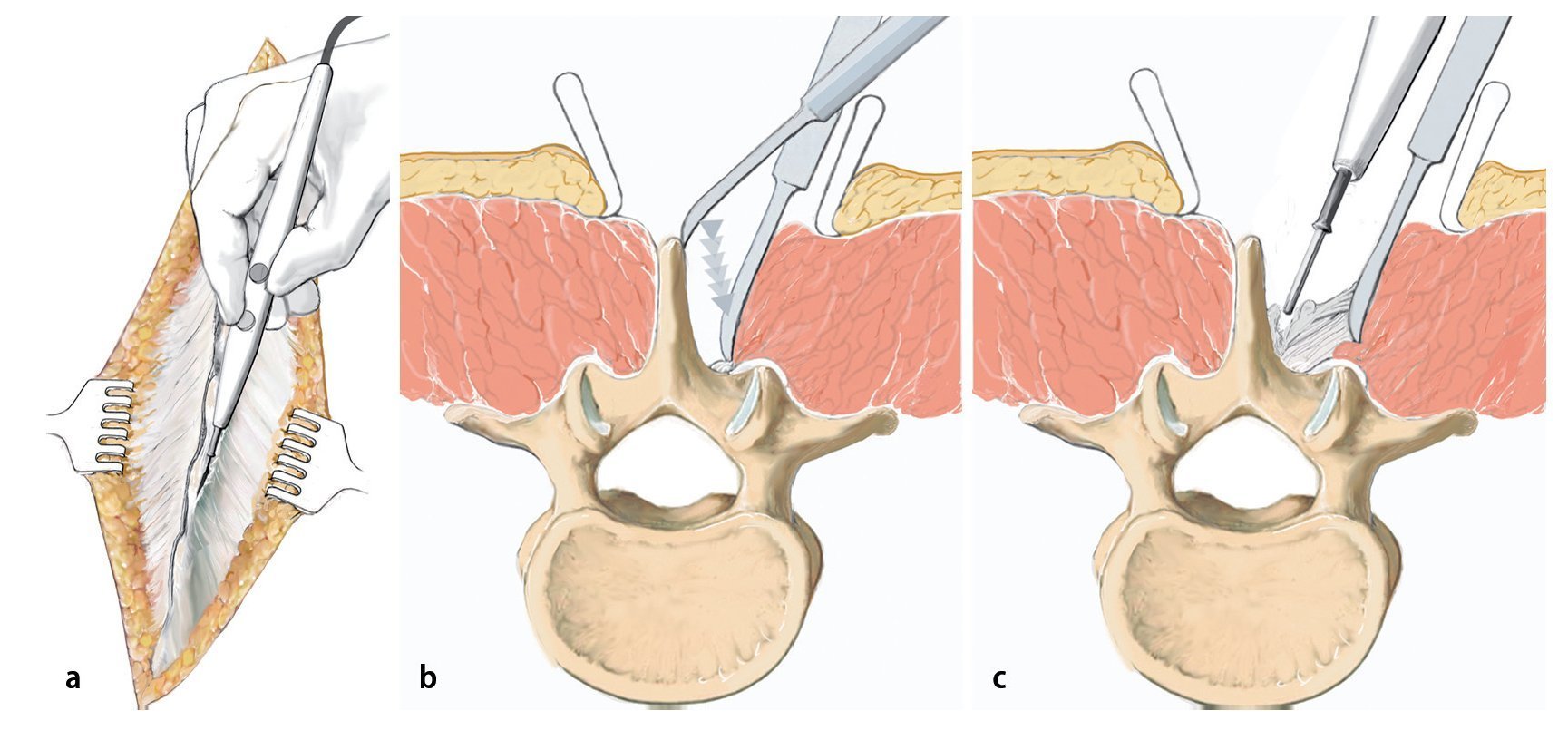
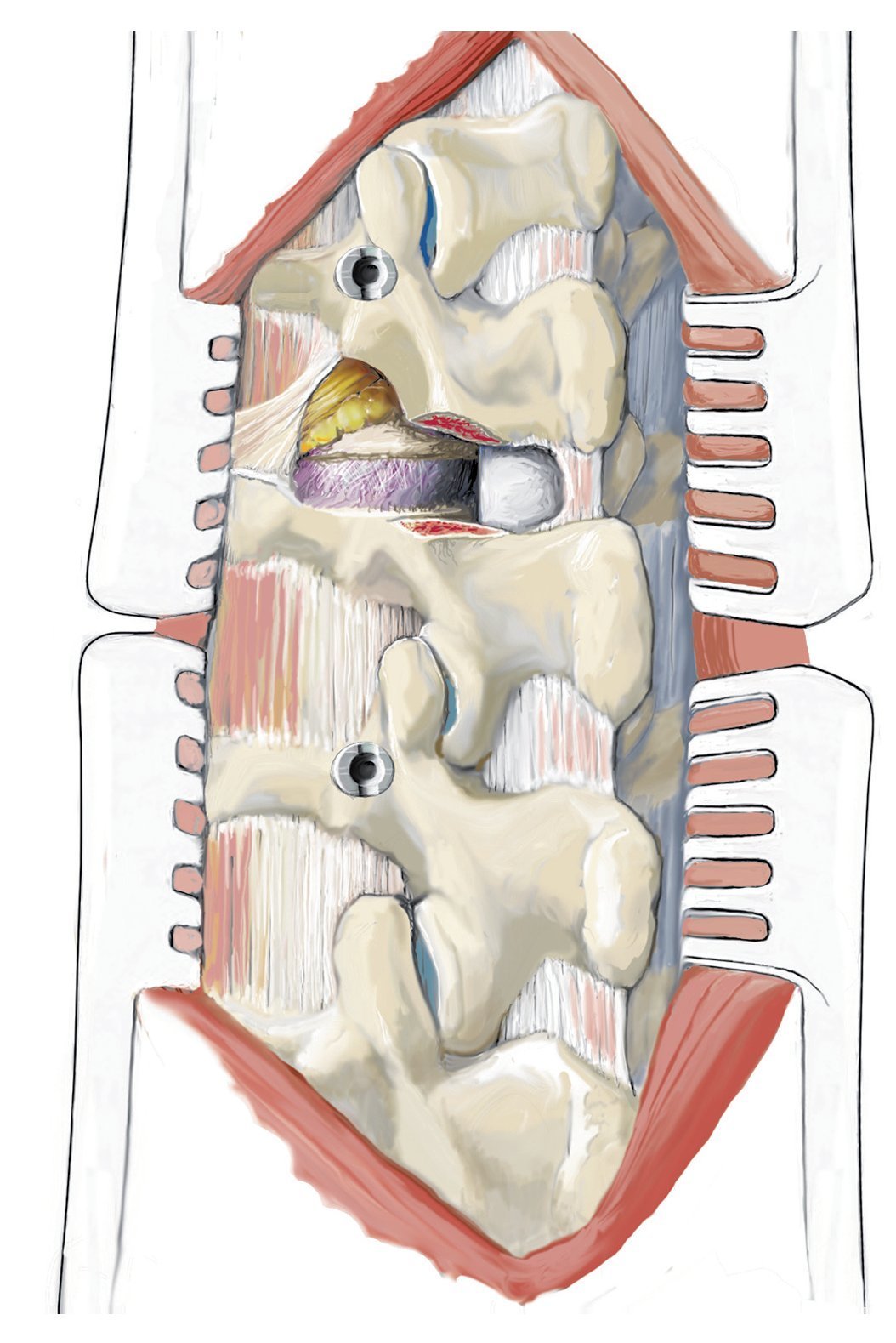
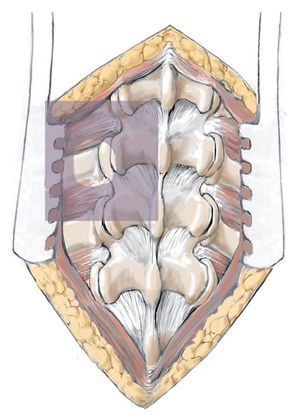
Fig. 5 Abordaje dorsal típico. Sección cutánea por encima de las apófisis espinosas marcadas, preparación del músculo autóctono de los procesos espinales y de la lámina con el bisturí eléctrico.
Fig. 6 Preparación y exposición de las articulaciones interapofisarias. En la región de la columna lumbar se expone la faceta articular lateral de la articulación de la columna hasta la apófisis transversal mediante un bisturí eléctrico.
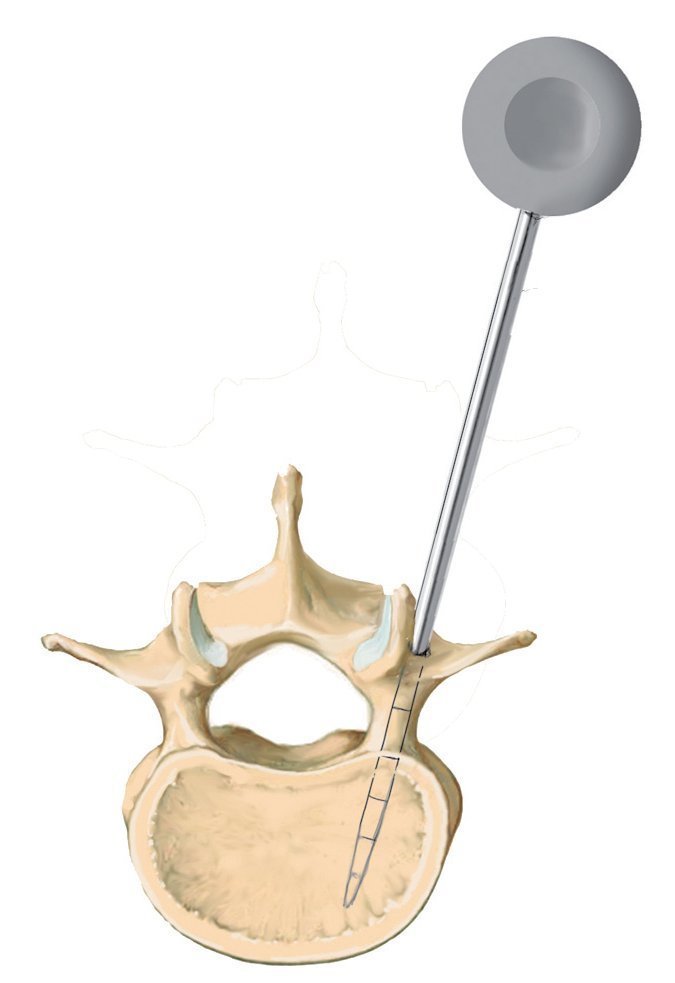
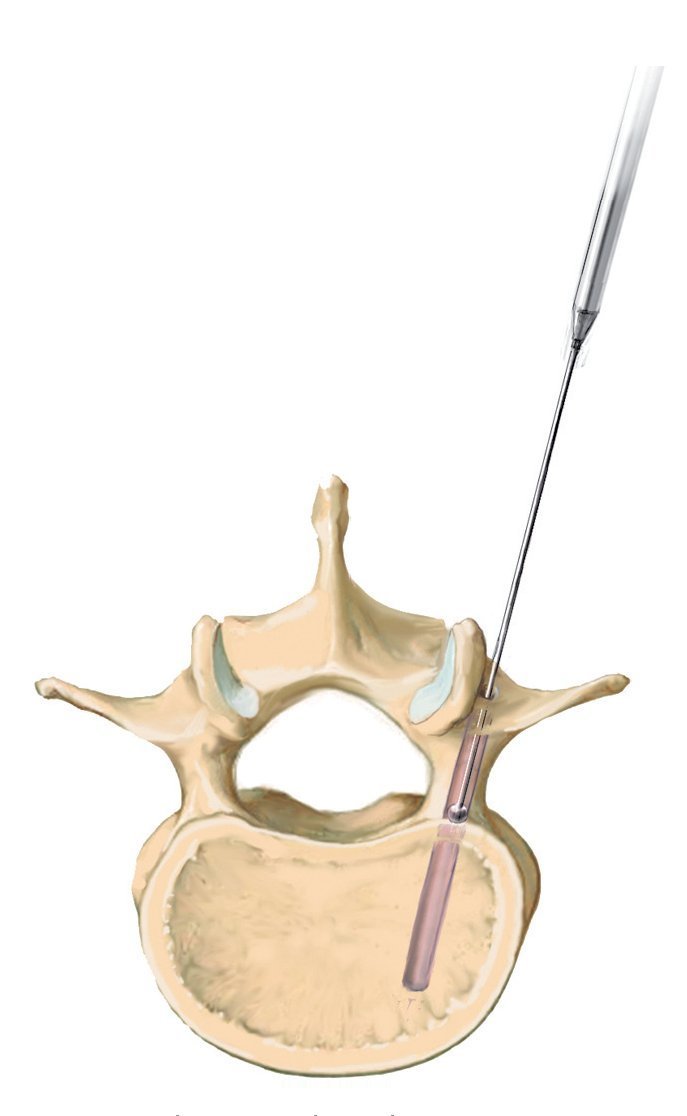
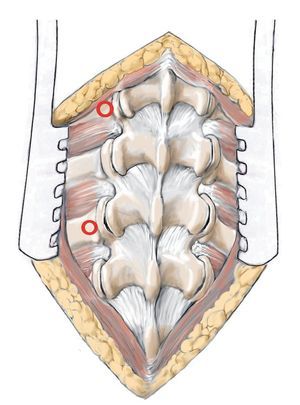
Fig. 7 Determinación de la entrada para los tornillos. Búsqueda de los puntos de entrada para los tornillos pediculados, que difieren en función de la altura del tramo vertebral afectado. La entrada para el tornillo aquí en la vértebra L3 y L5 es el centro de la apófisis transversal cerca de la faceta articular lateral. Para los cirujanos con poca experiencia es más seguro marcar los puntos de entrada con una pequeña aguja Kirschner y verificar la situación mediante radiografía.
Fig. 8 Inserción de un punzón paralelo a la placa superior en el ángulo de convergencia correspondiente (aquí, 15-25º). En caso de que el cirujano posea poca experiencia, se realizará bajo control fluoroscópico. Si el pedículo se abre en la posición correcta, se puede introducir el punzón con resistencia moderada si la consistencia ósea es normal.
Fig. 9 Palpación del canal. Mediante una sonda fina se palpa el canal perforado para evitar posicionamientos erróneos. Un fallo habitual es suponer que el límite del canal espinal es profundo, lo que, como puede verse en la imagen, no es así.
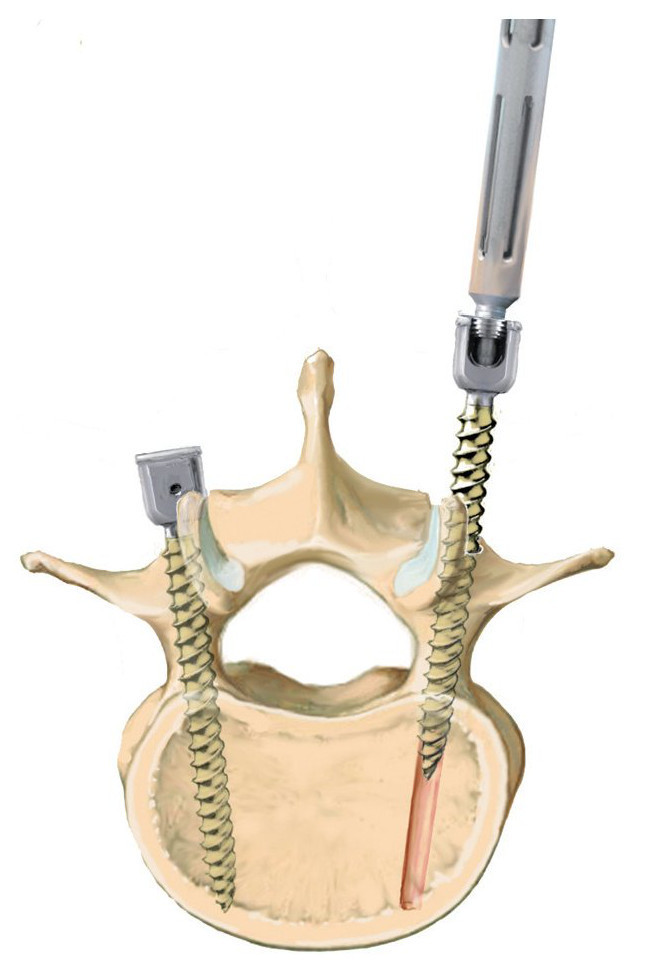
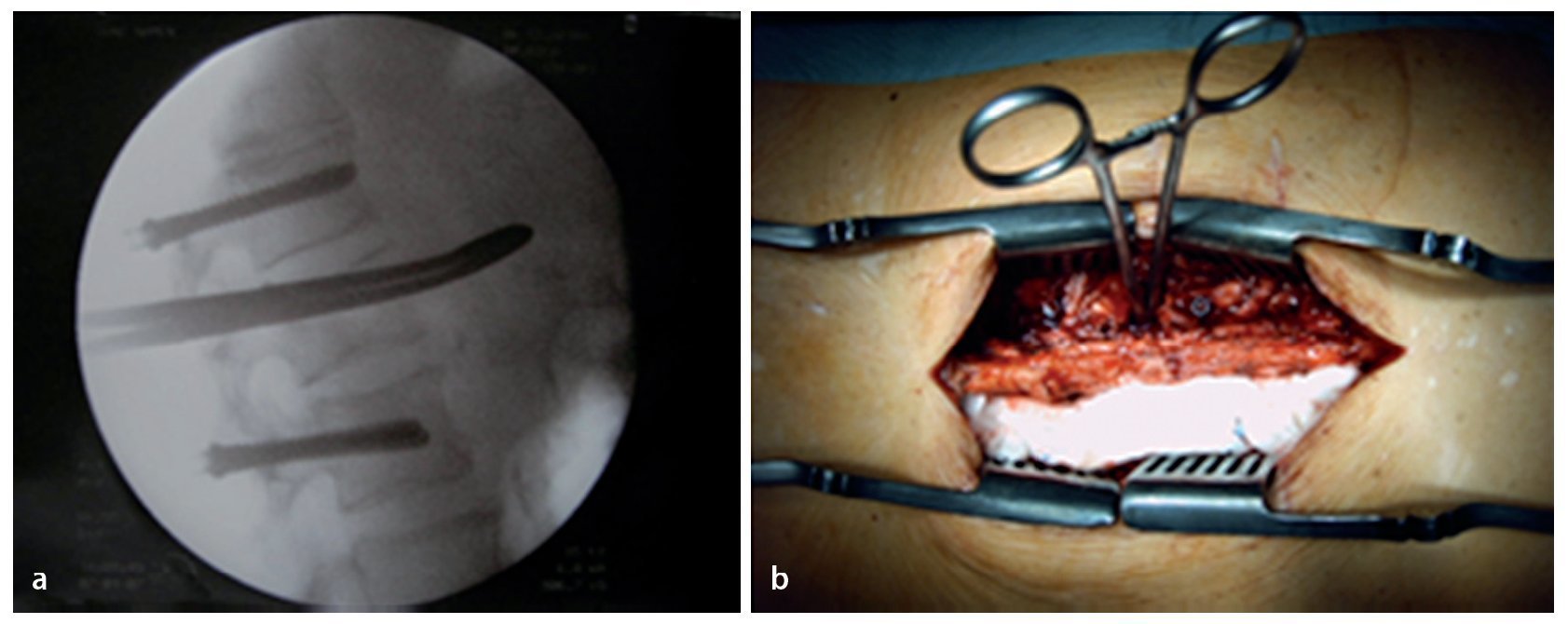
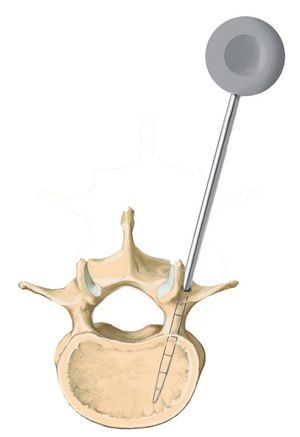
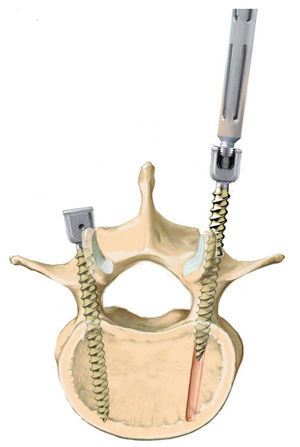
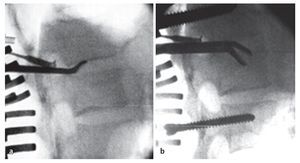
Fig. 10 Inserción del tornillo pediculado. El diámetro del pedículo varía no solo de una vértebra a otra, sino también individualmente. Así, el diámetro en la zona de la vértebra T4 hasta T7 es de 5 mm aproximadamente, en la región L3 hasta S1 es de 10-18 mm. La tomografía computarizada o la resonancia magnética preoperatorias sirven para determinar la configuración y la anatomía de los pedículos correspondientes. Para garantizar una fijación segura y una alta estabilidad, se deberá insertar el tornillo dentro del pedículo, es decir, se deberían utilizar tornillos de 6 mm para las vértebras torácicas inferiores y tornillos de 7 y 8 mm para las vértebras lum-bares. La posición del tornillo se fija dentro del pedículo, no dentro del cuerpo vertebral, por lo que no es necesario que el extremo del tornillo llegue a la pared anterior de la vértebra. Aquí la punta del tornillo puede sobrepasar con facilidad el canto anterior sin que ello sea visible en el control radiológico convencional. Los tornillos más nuevos y modernos se pueden insertar con facilidad. Para evitar que caigan, se realizará una entalla en la entrada con el sistema Luer.
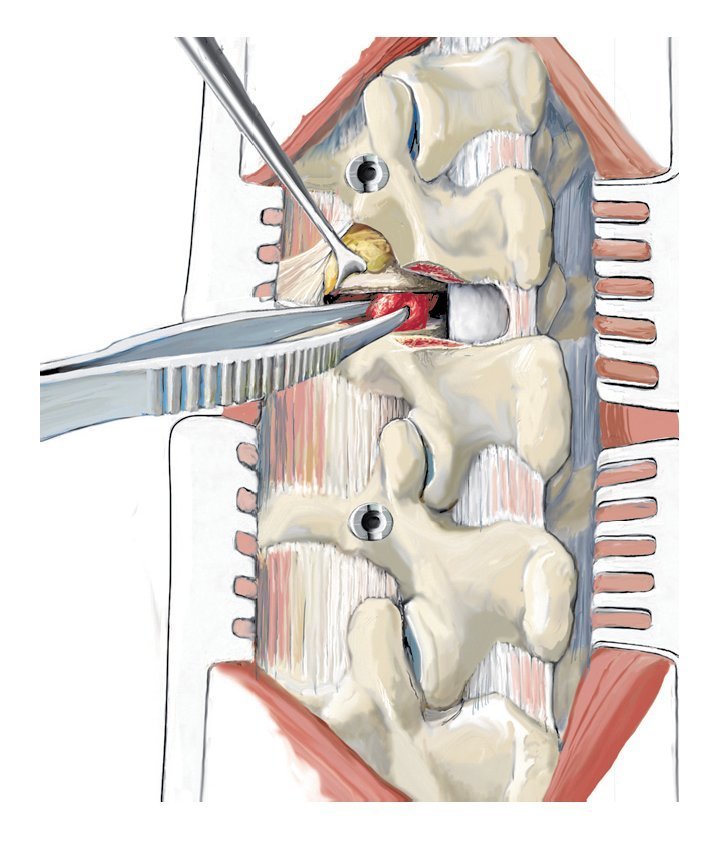
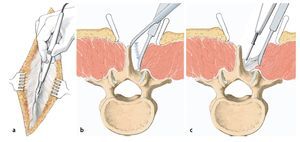
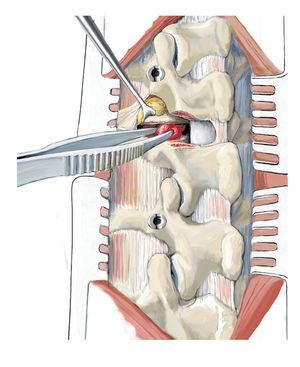
Fig. 11 Realización del abordaje hacia el foco de la infección. El disco intervertebral se encuentra a la altura de la articulación facetaria por debajo de la raíz. En primer lugar, se extraerá la faceta medial y la parte dorsal de la faceta lateral, y se descortezará la lámina. Con este procedimiento se gana hueso para la espondilodesis, siempre y cuando este no está infectado, lo que sucede en muy raras ocasiones. A continuación se extraerá progresivamente la parte proximal de la articulación facetaria con la broca y se avanza lentamente hacia ventral. Cuando se trata de procesos infecciosos es fácil «caer» casi en el interior del espacio del disco intervertebral.
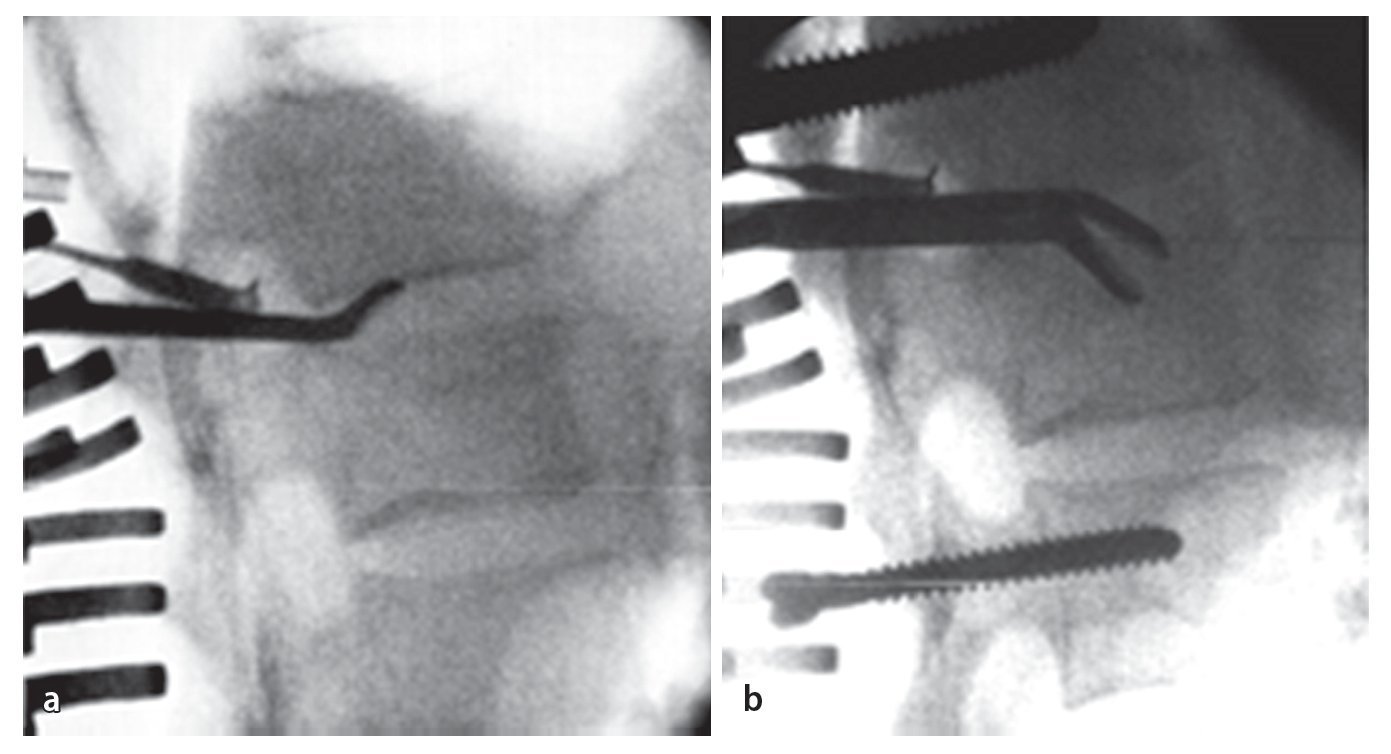
Fig. 12 Exposición de la raíz y acceso al espacio del disco intervertebral. El ligamento flavio se separará con precaución de la duramadre y se extraerá, puesto que la infección suele provocar adherencias. Se debería evitar cualquier lesión de la duramadre, puesto que se puede producir una invasión bacteriana con mielitis consecutiva. Exposición de la raíz. En función del grado de una posible estenosis espinal o de foramen eventualmente asociada a déficits neurológicos, se elegirá el tipo y la magnitud de la descompresión. En caso de duda, es preferible realizar una descompresión amplia (realizar una laminectomía lo más hacia lateral posible) y ensanchar la espondilodesis. Ante la falta de estenosis y de déficits neurológicos no es necesario realizar una descompresión.
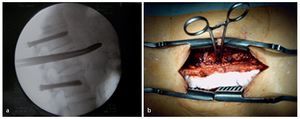
Fig. 13 Desbridamiento y secuestrectomía. Después de la perforación de una ventana suficientemente grande se realizará una secuestrectomía o un desbridamiento con el calzador, con curetas y/o con una fresa de bola. El tejido obtenido se utilizará para el control histológico y bacteriano. Se pueden utilizar hisopos de algodón, pero las tasas de éxito son claramente mejores con muestras de tejido. Por regla general, el ligamento longitudinal anterior permanece intacto, de modo que existe un límite natural para los instrumentos que se manejan dentro de este espacio desprovisto de visibilidad. También las bolsas de partes blandas que se encuentran con frecuencia dentro de este espacio se pueden palpar sin dificultad y desbridar con cuidado. El cirujano con menos experiencia puede realizar estos procedimientos bajo control fluoroscópico. A continuación se realizará un lavado abundante.
Fig. 14 Descompresión de un absceso del psoas. Si se trata de una espondilodiscitis muy productiva, pueden producirse abscesos del psoas. Estos encuentran su camino provenientes del disco invertebral. En caso de existir un absceso de este tipo, se realizará el abordaje en el lado en el que se encuentra el absceso. Con un instrumento romo (nosotros utilizamos una pinza Kocher) se puede dilatar con precaución el canal y descargar el absceso. Si no se consigue, se descargará durante la misma intervención o en una segunda intervención a través de un segundo abordaje mediante un drenaje bajo control de TAC. Recomendamos insertar en la fase preoperatoria un drenaje Redon más bien extenso en un absceso existente, porque, en primer lugar, ello permite una descarga relativa del mismo y, en segundo lugar, es posible obtener una prueba para el análisis bacteriano en una fase temprana. El inconveniente del desbridamiento a través de este abordaje dorsolateral es seguramente la limitada visibilidad sobre el compartimento ventral y, además, es imposible alcanzar la esquina contralateral.
Fig. 15 Relleno del defecto. Tras el desbridamiento minucioso y el lavado se puede rellenar el defecto. La decisión sobre el tipo de relleno que se utilizará para el defecto dependerá de los factores arriba indicados. Si, por ejemplo, el espacio discal invertebral está prácticamente vacío con restos de tejido sin signos de infección crónica ni de afectación de bacterias formadoras de película, se puede implantar sin problemas una caja intersomática interespinosa. Ante síntomas de infección de grado medio (disco intervertebral parcialmente desgastado con poco tejido inhibidor) e identificación positiva de patógenos, solemos implantar esponjosa autóloga mezclada con una esponja antibiótica ajustada al antibiograma. Mientras que la posición de la caja intersomática se puede controlar fácilmente mediante fluoroscopio, en el caso de la esponjosa ya es más difícil. Para conseguir una buena estabilidad, es necesaria una fusión dorsal y ventral, es decir, desde dorsal se extraerá también la faceta articular medial y el cartílago lateral situados en el lado contrario al abordaje y se descortezará la lámina. Las varillas medidas, cortadas a medida y, en caso necesario, dobladas previamente, se insertan en las cabezas de los tornillos y se aprietan. La longitud de la espondilodesis elegida dependerá de la calidad ósea y de la magnitud de la joroba que se haya formado. Ante una joroba de tamaño grande ( > 15º) se debería volver a reconstruir en lo posible el perfil de la columna vertebral. Ello no supone problema alguno cuando la corrección se ajusta por si sola después del desbridamiento debido a la posición lordosada de la columna. Sin embargo, se deberá tener en cuenta a la hora de elegir la táctica quirúrgica en el caso de tener que introducir una caja intersomática o un hueso. En primer lugar, se realiza la corrección, la instrumentalización contralateral para mantener la corrección, y después se implanta la caja intersomática o el hueso. En caso de cifosis fija se ampliará eventualmente el procedimiento quirúrgico (resección de las dos articulaciones facetarías, inclusive laminectomía, etc.). Finalmente, el hueso obtenido se posiciona con o sin adición de chips óseos halógenos y se cierra la herida.
Tratamiento postoperatorio
- Después de extubar al paciente, verificar la sensomotricidad de todos los músculos.
- Proseguir con la administración intravenosa u oral de un antibiótico según antibiograma.
- En caso de presencia de un germen y de su grado de resistencia (prestar atención a la compatibilidad ósea y a las bacterias formadoras de película en caso de existir material implantado), se administrará antibiótico hasta la normalización de los parámetros infecciosos, pero durante catorce días como mínimo.
- Movilización a partir del primer día postoperatorio bajo dirección fisioterapéutica y ejercicios para la espalda.
- Control radiológico a ser posible con el paciente en posición de pie después de la movilización.
- Profilaxis antitrombótica/antiembólica postoperatoria a partir del primer día postoperatorio.
- Control regular de los drenajes Redon y extracción de los mismos hacia el segundo día postoperatorio ante ausencia de complicaciones.
- Controles clínicos y de laboratorio regulares para la detección de una infección.
- Se evitará levantar grandes pesos o realizar actividades en posición agachada hasta la consolidación de la fusión (mínimo, tres meses).
Errores, riesgos y complicaciones
- Lesión iatrógena de estructuras neurógenas en caso de una mala posición del tornillo: recolocar el tornillo.
- Lesión de la duramadre: sutura resistente al agua a causa del riesgo de una meningitis/mielitis bacteriana.
- Pseudoartrosis infectada: revisión con desbridamiento y eventual inserción de una administración de antibiótico temporal.
Resultados
Entre los años 2000 y 2006 fueron tratados en la clínica Asklepios en St. Georg 114 pacientes afectados por una espondilodiscitis en la zona torácica o lumbar de la columna vertebral y sometidos a una espondilodesis dorsoventral con la técnica TLIF. De estos pacientes 63 eran hombres y 51 mujeres con una edad media de 66 años. Durante el postoperatorio murieron 5 pacientes cuyo estado general ya había empeorado durante el preoperatorio o que ya presentaban una sepsis avanzada con múltiples focos de dispersión.
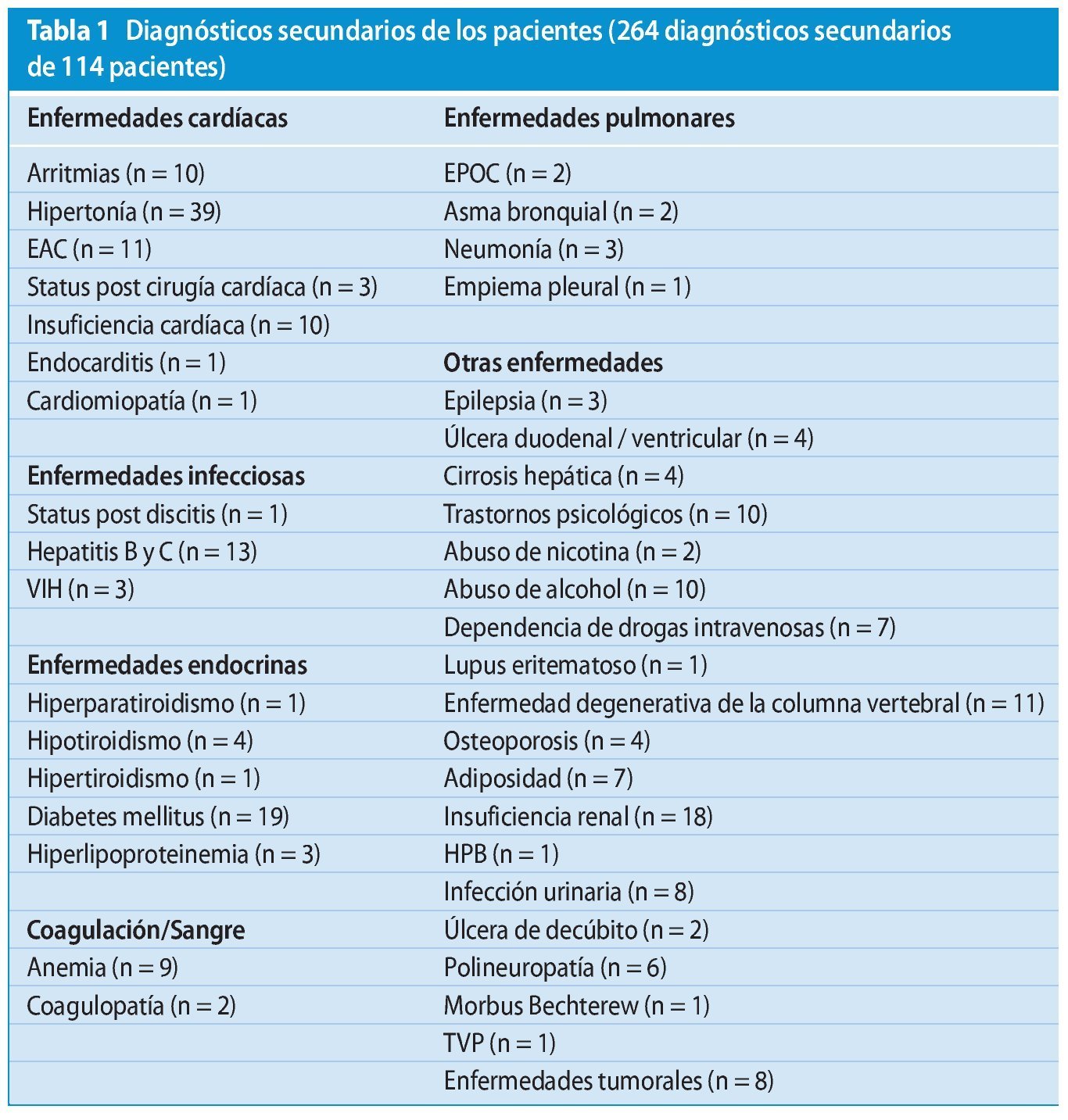
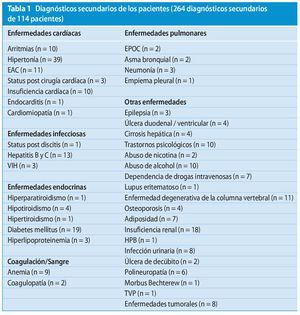
Únicamente 17 de los 114 pacientes habían sido hospitalizados sin ningún diagnóstico secundario. En total, 97 pacientes fueron sometidos a un diagnóstico secundario listado en la tabla 1.
En el momento de la hospitalización fue diagnosticado un absceso prevertebral en 79 pacientes (69%). En el preoperatorio, el 34% (39/114) presentaron un déficit neurológico. Después del tratamiento quirúrgico en el 66% de los casos (26/39 pacientes) habían disminuido los déficits neurológicos. En el 23% de los casos persistió el déficit neurológico hasta el alta de los pacientes y el 11% (4 pacientes) sufrió una regresión de los déficits neurológicos ya existentes durante la fase preoperatoria sin prueba radiológica de la presencia de estenosis postoperatoria o de compresión medular por mieloma.
Las tomas de muestras microbiológicas de 31 pacientes fueron estériles. En 33 pacientes se identificó un Staphylococcus aureus. La clasificación de las bacterias identificadas fue: TBC (n = 8), Straphylococcus epidermidis (n = 8), Escherischia coli (n = 7), estreptococos (n = 4) y enterococos (n = 6), Staphylococcus aureus resistente a la meticilina (MRSA, n = 4), pseudomonas (n = 2), proponi (n = 1), Mikrococcus spez. (n = 2), klebsiella (n = 2), salmonelas (n = 1), Bacteroides fragiles (n = 1), Brucella (n = 1), Staphylococcus lugdunensis, salmonelas y Bacteroides fragiles (n = 1, respectivamente).
La bacteria principal fue el estafilococo en el 54% de los casos de micro-organismos identificados y en el 34% de los casos referidos a la totalidad del colectivo.
De los 114 pacientes operados, 62 fueron dados de alta con valores de PCR normales o casi normales y enviados a casa, a rehabilitación o a una residencia. El valor PCR (normal 5 mg/l) fue de una media de 98 mg/l en el preoperatorio y de 17 mg/l en un rango de 1-311 mg/l en el momento del alta de los pacientes.
El tiempo quirúrgico medio fue de 143 minutos (mín./máx. 80/360 min). Un paciente sufrió una lesión de la arteria lumbar durante el intraoperatorio. Con el procedimiento descrito se dieron 2 casos de lesiones de la duramadre durante el intraoperatorio (1,2%).
Fue necesario realizar una segunda espondilodesis debido a la dislocación del material (5% de las intervenciones) o a un mal alineamiento del mismo (3%), en el 8% de las cuales se detectó un hematoma o un seroma, una infección de la herida o alteraciones en la curación de la misma.
La eliminación dorsolateral del foco de infección dio buenos resultados con relación a la curación, a las tasas de fusión y a la pérdida de corrección. De 15 pacientes tratados con este procedimiento por Zaveri et al.16, se realizó en 13 casos una fusión definitiva y en 2 casos una fusión suficiente.
La eliminación dorsoventral del foco de infección con estabilización dorsal simultánea también muestra buenos resultados con relación a la curación, las tasas de fusión y la pérdida de corrección. En los 33 pacientes tratados con este procedimiento por Krödel et al.7, se procedió en todos los casos a realizar una fusión intervertebral con tasas mínimas de sinterización.
En los estudios retrospectivos de Akbar et al.1 se incluyeron 269 pacientes. Se consiguió la fusión en todos ellos con excepción de una tasa de recidiva del 2%.
La técnica TLIF modificada que presentamos en este trabajo forma parte de uno de los procedimientos estándar que utilizamos en nuestra clínica para la terapia quirúrgica de la espondilodiscitis monosegmentaria de la columna torácica y lumbar.
Conflicto de intereses. El autor del presente trabajo declara que no existe ningún conflicto de intereses para él ni para los co-autores.
Correspondencia
Prof. Dr. K.-H. Frosch
Chirurgisch-Traumatologisches Zentrum, Asklepios Klinik St. Georg
Lohmühlenstr. 5, 20099 Hamburgo (Alemania)
k.frosch@asklepios.com