Principios quirúrgicos y objetivos
El abordaje ilioinguinal permite un acceso a las fracturas acetabulares a través de tres ventanas para conseguir una reducción y fijación interna estable de las fracturas que afectan a la columna anterior o la pared anterior del acetábulo, así como de las fracturas de ambas columnas donde la reducción de la fractura de la columna posterior pueda realizarse fácilmente de forma indirecta.
Ventajas
* Es el abordaje de acetábuo menos traumático.
* Acceso fácil a la cara interna del acetábulo mediante una liberación subperióstica del músculo ilíaco.
* Permite la movilidad temprana postoperatoria.
* Permite una movilización temprana y cuidadosa de la extremidad inferior, con poco dolor postoperatorio.
* Baja incidencia de osificación heterotópica periarticular en comparación con los abordajes posteriores, pues precisa menos disección muscular, ya que ésta se limita a la disección del músculo ilíaco5.
Desventajas
* No se visualiza la articulación coxofemoral.
* El control de la reducción es posible únicamente mediante las referencias óseas, así como con la ayuda del intensificador de imágenes11.
* La posición de los tornillos sólo puede controlarse indirectamente.
* Se requiere experiencia para juzgar la correcta reducción indirecta de la columna posterior, que es posible a través de la primera y segunda ventanas quirúrgicas2,6.
* La reducción anterior de los fragmentos desplazados posteriormente no es siempre posible mediante la posición de decúbito supino. Puede requerirse tornillos de tracción desde la columna anterior a la posterior.
Indicaciones3,4
* Fracturas que afectan al área de carga de la pared anterior acetabular.
* Fracturas de la columna anterior.
* Fracturas transversas cerca y debajo del techo acetabular.
* Algunas fracturas transversas a través del techo acetabular.
* Fracturas de la columna anterior asociadas con una fractura hemitransversa posterior.
* Fracturas de ambas columnas pero sin desplazamiento de la pared acetabular posterior.
Contraindicaciones
* Fracturas desplazadas de la pared posterior acetabular.
* Fracturas de la columna posterior que no pueden reducirse indirectamente.
* Ciertos tipos de fracturas transversas a través del techo acetabular.
* Fracturas de ambas columnas con afección de la pared posterior.
* Fracturas con fragmentos intraarticulares que precisen reducción.
Información al paciente
* Información sobre las diferentes alternativas: conservadora o quirúrgica.
* Riesgos quirúrgicos habituales y, en particular, las complicaciones tromboembólicas.
* Infección superficial y profunda.
* Lesión del nervio femorocutáneo durante la intervención quirúrgica.
* Lesión de los nervios obturador y femoral.
* Lesión de los vasos ilíacos internos y externos con riesgo de sangrado y de tromboflebitis.
* Lesión de los conductos linfáticos con riesgo de linfedema de la extremidad afectada.
* Reducción incompleta del área articular de carga con el consecuente riesgo de artrosis postraumática.
* Penetración intraarticular de implantes metálicos.
* Rigidez articular de la cadera.
Postoperatorio
* Inicio inmediato de ejercicios.
* Deambulación con descarga de la extremidad durante 8-12 semanas.
* En general, no es preciso retirar el material de osteosíntesis.
* Riesgo de osificación heterotópica.
Pronóstico8
* Si se ha conseguido una reducción anatómica, los resultados a largo plazo son buenos o excelentes en el 75% de los pacientes.
* Tiempo total de baja laboral: 6 meses.
* Necesidad de fisioterapia durante un año.
Estudio preoperatorio
* Diagnóstico y clasificación exacta de la lesión.
* Exploración y documentación del estado neurovascular.
* Preparación de una cantidad suficiente de unidades de sangre compatible.
* Métodos de ahorro sanguíneo.
* Afeitado desde la zona umbilical hasta sínfisis púbica y medio muslo.
* Necesidad de dos ayudantes. Existe la posibilidad de precisar un tercer ayudante si es necesario realizar maniobras de tracción sobre la extremidad afectada.
* Administración de antibioterapia en la inducción anestésica.
Instrumentación e implantes quirúrgicos
* Equipo completo de fórceps de reducción especiales.
* Necesidad de brocas largas.
* Tornillos de minifragmentos y estándar de longitudes hasta de 120 mm.
* Placas de reconstrucción pequeñas con el instrumental para moldeado adecuado.
Anestesia y posicionamiento
* Anestesia general endotraqueal.
* Decúbito supino en un mesa radiotransparente que permita realizar las proyecciones anteroposterior, alar y obturatriz.
Técnica quirúrgica
Figuras 1 a 10
Figura 1: La incisión cutánea se inicia en la línea media, uno o dos traveses de dedo proximalmente a la sínfisis púbica dirigiéndose hacia la espina ilíaca anterosuperior. La incisión se continúa hacia posterior, siguiendo la cresta ilíaca, hasta un punto situado entre los dos tercios de la distancia entre la espina ilíaca anterosuperior y la posterosuperior. La incisión en su dirección posterior cruza el punto más lateral de la cresta ilíaca. Este abordaje debe permitir la movilización suficiente del músculo ilíaco.
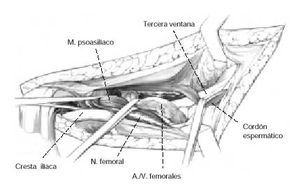
Figura 2: En la cresta ilíaca debe desinsertarse la musculatura abdominal evitando dañarla. Debido a que la musculatura abdominal a veces sobrepasa la cresta ilíaca, un ayudante debe retraer craneal y medialmente la misma. La disección debe iniciarse con bisturí eléctrico y se continúa con un periostótomo. Se despega el músculo ilíaco de la pared interna de la pelvis subperiósticamente para evitar el daño muscular y disminuir el sangrado. La disección se continúa hasta la articulación sacroilíaca. Con esta disección tenemos abierta la primera ventana. Las fracturas de la columna anterior que afectan al ala ilíaca ahora serán visibles. Se colocan gasas grandes en la primera ventana antes de abrir la segunda y tercera. Ahora se profundiza la incisión entre la espina ilíaca anterosuperior y la sínfisis púbica hasta la fascia del músculo oblicuo externo y el recto anterior. Ambas fascias se abren desde la espina ilíaca hasta al anillo inguinal externo. Se visualiza el cordón espermático, el ligamento redondo y el nervio ilioinguinal, colocándose un vase-loop.
Figura 3: La parte distal de la fascia se incide hasta la visualización completa del ligamento ilioinguinal. Se incide el ligamento inguinal mediante bisturí en toda su longitud hasta el pubis. La apertura longitudinal del ligamento inguinal previene la lesión de los músculos oblicuo interno y transverso del abdomen, y permite su movilización craneal. La disección debe ser cuidadosa, pues inmediatamente por debajo se encuentran el nervio femorocutáneo y el nervio femoral en la laguna musculorum. El anillo inguinal externo debe permanecer intacto.
Figura 4: El nervio femorocutáneo está rodeado de tejido adiposo y puede encontrarse inmediatamente medial a la espina ilíaca anterosuperior o hasta 3 cm medial a ésta. El nervio femoral se encuentra más profundo, en el compartimiento del músculo psoasilíaco, y no debe disecarse. La arteria y la vena ilíacas externas y los conductos linfáticos se encuentran medialmente a la fascia iliopectínea y debajo del ligamento inguinal. Detrás de la sínfisis púbica se encuentra el espacio de Retzius. Entre la laguna vasorum y la musculorum encontramos la fascia iliopectínea, que divide la pelvis verdadera de la falsa.
Figuras 5 a-c: La fascia iliopectínea debe desinsertarse para movilizar las estructuras antes mencionadas, y también para abordar el interior de la pelvis, la superfície cuadrilátera. Utilizando un separador de Langenbeck, el músculo psoasilíaco se retrae lateralmente y los vasos medialmente. Mediante disección roma, la fascia se diseca cranealmente en sus caras medial y lateral. Protegiendo todas las estructuras nobles la fascia iliopectínea se incide lo más cranealmente posible.
Figura 6: El músculo ilíaco puede separarse con un drenaje de Penrose junto con los nervios femorocutáneo y femoral. Los vasos femorales y los canales linfáticos se separan aparte. Para evitar dañar la pared vascular, así como los conductos linfáticos, debemos evitar disecarlos de forma individual. El abordaje de todas las ventanas se ha conseguido exponiendose las líneas de fractura. Primera ventana: a través de la ventana lateral se puede abordar la totalidad de la parte interna del ala ilíaca, la articulación sacroilíaca y, más distalmente, la parte inferior de la columna anterior por encima de la eminencia iliopúbica.
Figura 7: En algunos pacientes existe una anastomosis anormal entre la arteria ilíaca externa y la arteria obturatriz. Esta estructura vascular, llamada corona mortis, puede palparse por presión digital contra la rama púbica; discurre medial y posteriormente a los vasos mayores y se dirige al agujero obturador. Este vaso debe ligarse para prevenir un posterior sangrado mediante maniobras de tracción.
Figura 8: Segunda ventana: la retracción lateral del músculo psoasilíaco y la retracción medial de los vasos abren la segunda ventana. Esto expone las paredes anterior e interna del acetábulo, así como la arteria y el nervio obturatriz cuando atraviesan el agujero obturador. Las fracturas de la pared interna acetabular en ocasiones se comunican con la columna posterior, y se puede realizar una reducción indirecta de la columna posterior. Para permitir esta reducción indirecta, el periostio que recubre la línea iliopectínea debe elevarse cuidadosamente mediante un periostótomo. La pared interna del acetábulo se expone cuidadosamente de anterior a posterior. Antes de esta exposición es importante localizar el nervio obturador para evitar lesionarlo, pues inerva los músculos aductores.
Figura 9: Tercera ventana: la exposición de la rama púbica superior se realiza de lateral a medial movilizando el periostio y el origen del músculo iliopectíneo. Esto es importante, pues frecuentemente las fracturas se extienden hasta la rama pubiana y, además, facilita la colocación de la placa. La retracción lateral de los vasos facilita la exposición y permite la visualización de la rama superior del pubis, así como la palpación de su superficie interna por encima del agujero obturador. Puede también palparse e inspeccionarse la parte medial de la rama superior del pubis y de la sínfisis con la condición de desplazar el cordón espermático lateralmente. La fractura se reduce de craneal a caudal y se estabiliza. En general, la estabilización se consigue con uno o más tornillos a compresión en el ala ilíaca y una placa larga curvada sobre la línea iliopectínea en la transición con la pelvis verdadera. Los tornillos largos deben introducirse desde la columna anterior a la posterior a través o por fuera de la placa. Esto permite mantener la reducción.
Figuras 10a y b: Cuando se ha completado la fijación interna, se comprueba la colocación de los tornillos con el intensificador de imágenes en las proyecciones AP, alar y obturatriz. Debe comprobarse la estabilidad del montaje realizando movilizaciones de la cadera. Deben extirparse los tejidos desvitalizados por el traumatismo. Se procede a la irrigación de las tres ventanas y a la colocación de drenajes aspirativos. El drenaje de la segunda ventana debe alcanzar la cara interna del acetábulo. La fascia iliopectínea no debe suturarse, pero todos los músculos despegados deben suturarse anatómicamente: los músculos abdominales con la cresta ilíaca (a), el tendón conjunto del músculo oblicuo interno y del músculo transverso con la parte distal del ligamento inguinal y la inserción del músculo recto abdominal con la sinfisis púbica. La fascia del músculo oblicuo externo se sutura por encima del anillo inguinal (b). Colocación de un drenaje aspirativo en el tejido subcutáneo y cierre cutáneo. Vendaje con Elastoplast.
Manejo postoperatorio
* Inmovilización completa de la extremidad en extensión mediante vendaje escayolado.
* Exploración de los nervios femoral, obturador y femorocutáneo cuando sea posible.
* Prevención de tromboflebitis.
* Retirada de los drenajes aspirativos en el segundo día del postoperatorio si el aspirado es inferior a 20 ml/día.
* Inicio inmediato de los ejercicios pasivos y activos asistidos de la extremidad afectada.
* Iniciamos la sedestación cuando se retiran los drenajes aspirativos.
* Carga parcial de 10-15 kg únicamente para evitar sobrecargar la cadera intervenida.
* Retirada de las grapas quirúrgicas el día 10.
* Realización de un control radiológico inmediatamente después de la cirugía y, con posterioridad, a las 2, 6 y 12 semanas realizando siempre las proyecciones AP, alar y obturatriz.
Errores, fallos y complicaciones
* Lesión del nervio femorocutáneo: puede provocar una pérdida de la sensibilidad o dolor nocturno conocido como meralgia parestésica nocturna. Neurólisis o sección del neuroma y entierro del extremo proximal del nervio.
* Lesión de los nervios femoral y obturador con la consecuente pérdida de la extensión de rodilla y aducción de la cadera: ortesis de rodilla y fisioterapia hasta que exista reinervación de la musculatura.
* Lesión de la vena y arteria ilíacas externas durante la disección o manipulación intraoperatoria: reparación de la pared vascular o parche venoso. En caso de tromboflebitis: trombectomía y terapia anticoagulante. Si fuese necesario, se realizará un bypass venoso.
* Lesión de conductos linfáticos que provoque una secreción prolongada por la herida y linfedema tardío de la extremidad afectada: cambio apósito. Elevación de la extremidad, ejercicios isométricos y vendaje elástico.
* Hernia suprapúbica y directa secundarias a una disección inadecuada del ligamento inguinal o a un reanclaje insuficiente de los diferentes planos: herniorrafia.
* Desgaste de la cabeza femoral debido a la fricción y desarrollo de una artrosis secundaria debido a una reducción inadecuada con persistencia de un escalón articular: artroplastia total de cadera.
* Aflojamiento de la osteosíntesis con pérdida de reducción debido a una fijación insuficiente y a una movilización demasiado temprana: revisión de la fijación interna.
* Lesión del cartílago articular de la cabeza femoral debido a la posición intraarticular de un tornillo de osteosíntesis: retirada del tornillo.
* Infección profunda: irrigación copiosa y desbridamiento, resección de la cabeza femoral si fuese preciso.
* Retardo de consolidación o seudoartrosis: retirada de material y/o revisión de la fijación interna.
* Osificación heterotópica: resección después de su maduración si ésta interfiere la movilidad.
Resultados
En una serie consecutiva, 61 pacientes con fractura acetabular fueron intervenidos mediante un abordaje ilioinguinal durante un período de 9 años9,10: 47 varones y 14 mujeres con una edad media de 43,7 años (rango, 16,8-83,2 años). En total, 42 pacientes sufrieron un accidente de tráfico (68,9%): 33 eran accidentes de coche y nueve de moto, bicicleta o atropello. En 18 casos, la causa fue una caída (29,5%; fig. 11), y un paciente sufrió un aplastamiento (fig. 12). Un total de 52 pacientes era politraumático (85,2%). Existía una lesión neurológica preoperatoria en 5 casos: una parálisis del nervio obturador en 3 ocasiones, una parálisis de nervio ciático y una tetraplejía debido a una fractura-luxación cervical.
Figuras 11 a-f: a) Paciente de 40 años, trabajador de la construcción, con fractura de ambas columnas después de una caída. Radiología de pelvis. b) Proyección obturatriz. c) Corte axial de TC a través del techo acetabular. d) Reducción abierta y fijación interna mediante abordaje ilioinguinal. Seguimiento a los 18 meses. e) Proyección alar. f) Proyección obturatriz. Puntuación con la escala de Merle d'Aubigné: 16/18 puntos.
Figuras 12 a-f: a) Paciente de 34 años de edad que sufrió un accidente laboral: fractura de la columna anterior y fractura transversa posterior. b) Proyección alar. c) Proyección obturatriz. d) Reducción abierta y fijación interna mediante abordaje ilioinguinal. Radiología postoperatoria. e) Proyección alar. f) Proyección obturatriz
Utilizando la clasificación de Letournel y Judet4, 27 pacientes presentaron una fractura simple y 34 una fractura conminuta (tabla 1). Sesenta pacientes fueron intervenidos durante las primeras 3 semanas; 45 durante la primera semana, 13 durante la segunda y dos durante la tercera. El tiempo medio entre el ingreso y la intervención quirúrgica fue de 4,9 días.
Complicaciones intraoperatorias: lesión de la vena ilíaca externa en 3 ocasiones, insuficiente reducción de la fractura en 2 casos. Déficit motor en 4 pacientes: una paresia por lesión del plexo lumbosacro (lesión por tracción), una paresia de nervio ciático, una paresia del nervio peroneo profundo y una paresia del nervio obturador. Parestesias en el territorio del nervio femorocutáneo en 16 pacientes (26,2%).
Complicaciones postoperatorias: distrés respiratorio en 3 pacientes politraumatizados, neumonía en 2 pacientes, fallo multiorgánico en un paciente y embolia pulmonar en un caso. Las complicaciones tromboembólicas fueron una trombosis de la arteria ilíaca externa y una trombosis pélvica. Fue preciso el desbridamiento quirúrgico de un hematoma profundo en un paciente. No se observaron infecciones profundas.
Ocho pacientes fallecieron como consecuencia del politraumatismo y cinco se perdieron para el seguimiento. Los 48 pacientes restantes fueron examinados después de una media de 23 meses. Dos pacientes precisaron intervenciones quirúrgicas adicionales, que consistieron en una revisión de la osteosíntesis por aflojamiento de la misma en un paciente y realización de una artroplastia total de cadera por una artrosis rápidamente progresiva en otro paciente.
Al final del seguimiento hemos observado osificación heterotópica en 4 pacientes, dos de primer grado, una de segundo grado y una de tercer grado según la clasificación de Brooker et al1. El resultado funcional se analizó según la escala de Merle d'Aubigné y Postel7. Esta escala evalúa la marcha, el dolor y la movilidad de la cadera del 1 al 6. Los resultados fueron excelentes en 25 pacientes (52,1%), buenos en 16 (33,2%), regulares en 5 (10,4%) y malos en 2 (4,2%). Esto indica que en el 85,4% de los pacientes se obtuvo unos resultados excelentes o buenos.
Correspondencia: Prof. Dr. Pol Maria Rommens. Department and Policlinic of Trauma Surgery. University Hospitals Johannes Gutenberg University. Langenbeckstrasse 1. 55101 Mainz. Germany. Tel. (+49/6131) 17-7292, Fax 4043. Correo electrónico: rommens@unfall.klinik.uni-mainz.de