Notas preliminares
La artrodesis de tobillo en una técnica eficiente y bien establecida para el tratamiento de la artrosis dolorosa del tobillo. Las técnicas abiertas de artrodesis están llenas de complicaciones tales como: problemas de cicatrización de la herida, infecciones y retardos de unión, ya que estos procedimientos necesitan abordajes amplios con el consiguiente despegamiento de tejidos blandos y la interferencia del aporte sanguíneo al hueso. El uso de instrumentos a motor sin irrigación para cortar o fresar produce una necrosis térmica ósea más o menos marcada.
Las indicaciones para la artroscopia del tobillo, la cual estaba solo limitada al tratamiento de lesiones osteocondrales, cuerpos libres, adherencias, y sinovectomías, se han extendido a la artrodesis desde que fue descrita por primera vez por Schneider en 19834. Con los avances en las técnicas artroscópicas, el procedimiento ha sido refinado considerablemente a través de los años. En consecuencia, los resultados son en la actualidad totalmente predecibles.
Principios quirúrgicos y objetivos
Desbridamiento artroscópico de la articulación del tobillo con resección ósea mínima y preservación del contorno normal del hueso. Fijación interna rígida con tornillos de esponjosa introducidos de manera percutánea con control de escopia. Obtención de una fusión del tobillo de una manera más rápida, segura, más fiable y menos dolorosa al disminuir el despegamiento de los tejidos blandos y por el hecho de realizar un desbridamiento articular bajo irrigación continua. El objetivo de la cirugía es conseguir una deambulación indolora.
Ventajas
* Fusión más temprana y en mayor porcentaje (despegamiento muy limitado de tejidos blandos, ausencia de necrosis térmica por la irrigación continua)3, por lo tanto inmovilización más corta y rehabilitación precoz.
* Menores problemas de cicatrización de herida quirúrgica (pequeñas incisiones, limitado despegamiento de tejidos blandos). Menores complicaciones en pacientes con malas condiciones de la piel, como injertos cutáneos previos, colgajos cutáneos, eczema, diabetes, enfermedad autoinmune, dependencia de esteroides, fumadores crónicos o enfermedad vascular periférica, las cuales contraindicarían una cirugía abierta1.
* Disminución de la incidencia de lesiones neurológicas alrededor del retropié con la consiguiente formación de neuromas dolorosos.
* Menor incidencia de infecciones (menor exposición, irrigación continua, limitado despegamiento de partes blandas)1.
* Preservación de la longitud de las extremidades (limitada resección del hueso subcondral).
* Menor dolor (limitado despegamiento de partes blandas).
* Menor tiempo de hospitalización (menor dolor, cicatrización más rápida), por lo tanto mejor coste-efectividad.
Inconvenientes
* Procedimiento de gran demanda técnica con larga curva de aprendizaje.
* Limitada posibilidad de corregir mal alineamientos del tobillo.
* No es posible en casos con perdidas óseas que comprometan las superficies articulares, en las que se requiera de injerto óseo.
* La corrección del desplazamiento antero-posterior del astrágalo es limitada.
Indicaciones
* Artrosis dolorosa del tobillo independientemente de la etiología y que no responde al tratamiento conservador.
* Ausencia de mal alineación significativa del retropié.
* Artrosis en casos en los que la artroplastia del tobillo no es la mejor alternativa.
Contraindicaciones
* Mal alineación axiales del retropié en varo o valgo > 5o.
* Translación anteroposterior significativa del astrágalo.
* Defectos óseos severos de la superficie articular que precise injerto óseo.
* Contraindicaciones usuales de las técnicas abiertas (infección local, alteración circulatoria severa).
Información para el paciente
* Riesgos quirúrgicos usuales como infección, alteraciones de la cicatrización, tromboflebitis, embolismo.
* Durante la cirugía puede ser necesario un cambio a la técnica abierta.
* Hipo o disestesia transitoria o permanente (nervio peroneo superficial).
* Retardo de unión o seudoartrosis que requiera una cirugía de revisión.
* Molestias causadas por los tornillos; ellos tiene que ser retirados.
* El edema postoperatorio del pie puede durar varios meses.
* Duración de hospitalización: usualmente 2-6 días.
* Seis semanas de carga parcial (15 kg) con muletas; usualmente no precisa rehabilitación.
* Deambulación con bota extraíble (fig. 9) por 8-10 semanas.
* Alteración de la marcha después de la fusión, algunas dificultades al subir o bajar pendientes o escaleras.
* Adaptación de los zapatos puede ser necesaria a largo plazo (plantilla estable, talonera).
* Artrosis de las articulaciones vecinas se puede desarrollar después de un tiempo.
* Porcentaje de la fusión del tobillo: alrededor del 90%.
Planificación preoperatoria
* Valoración clínica del alineamiento del retropié. Un malalineamiento en varo o valgo mayor de 5o es una contraindicación para una artrodesis artroscopica de tobillo.
* Radiografías antero posterior y lateral del tobillo y radiografía lateral en carga del pie (para valorar la articulación de Chopart y de Lisfranc). Descartar una deformidad importante de las superficies articulares (mal alineación en varo/valgo > 5o, translación antero posterior severa del astrágalo), necrosis severa del astrágalo y artrosis concomitante de las articulaciones subastragalina, Chopart y Lisfranc. Estos hallazgos deben ser incluidos en el planteamiento quirúrgico.
* Siempre considerar la alternativa de una artroplastia de tobillo, especialmente en casos de artrosis concomitante de las articulaciones vecinas.
* Marcar con rotulador las prominencias de la piel (nervio peroneo superficial, vena safena, tendón extensor largo de los dedos, tendón tibial anterior, línea articular anterior).
* Antibióticos endovenosos se dan de manera profiláctica, una dosis antes y otra después de la cirugía
* Se debe tener disponible el instrumental para el procedimiento abierto.
* Documentación fotográfica.
Instrumental quirúrgico e implantes
* Piernera para artroscopia de rodilla.
* Sistema artroscópico, artroscopio de 30o/4 mm de diámetro.
* Fresas motorizadas para tejidos blandos.
* Curetas curvas.
* Osteótomo recto de 5 mm.
* Aguja de Kirschner de 1,4 mm.
* Broca canulada AO de 3,2 mm.
* Tornillo de esponjosa AO no canulado de 6,5 mm (espira de 16 mm de largo).
* Intensificador de imágenes.
Anestesia y colocación
* Anestesia general o regional.
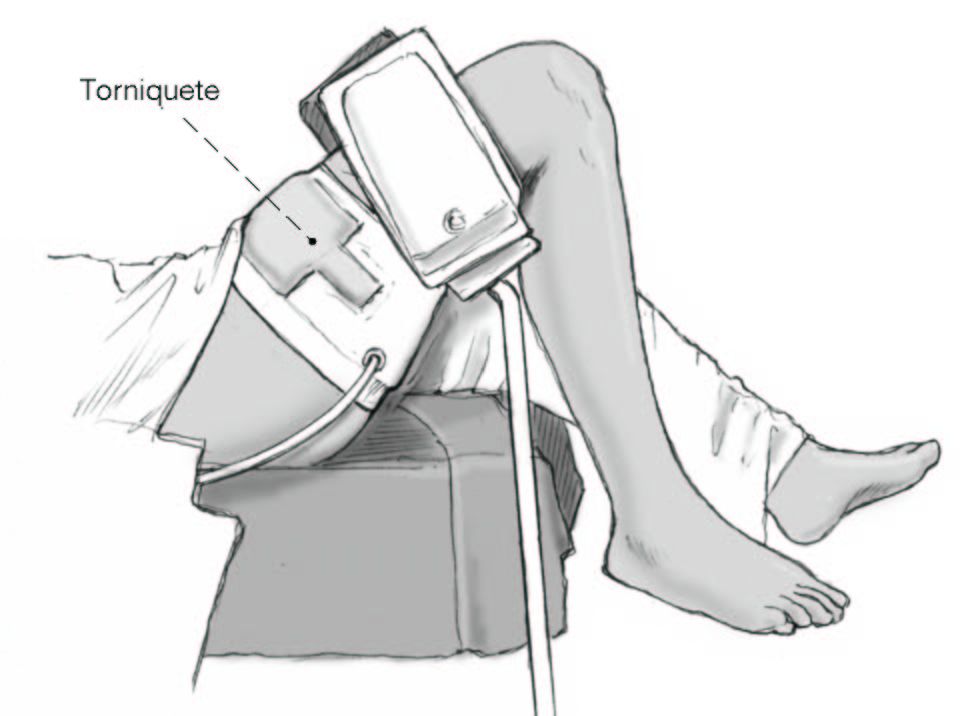
* Decúbito supino en mesa quirúrgica estándar. El muslo es sujetado con una piernera, de tal manera que la cadera quede flexionada aproximadamente 60o y que la pierna caiga libre. El soporte de pierna de la mesa quirúrgica es retirado en el lado a operar y flexionado en el lado no quirúrgico. No se necesita dispositivos de tracción para el tobillo (fig. 1).
Figura 1.Posición del paciente.
* Isquemia y torniquete en el muslo a una presión máxima de 380 mm.
* Desinfectar y campos estériles hasta la rodilla.
* Intensificador de imágenes con campos estériles.
Técnica quirúrgica
Figuras 2 a 7
Figura 2. Con una aguja fina, introducida lateralmente al tendón del extensor largo de los dedos, se inyecta en la articulación aproximadamente 15-20 ml de solución salina. La articulación se expande hasta sentir una resistencia y hasta ver que la cápsula esta distendida. Se aborda la articulación con dos portales estándar anteromedial y anterolateral. Para esto se realizan dos incisiones verticales de 1 cm de longitud con una hoja de bisturí del #11. La incisión para el portal lateral se realiza lateral al tendón extensor largo de los dedos. Para evitar la lesión del nervio peroneo superficial, el tejido blando se diseca de manera roma con una hemostática en caso de que el nervio no pueda ser localizado con palpación a través de la piel. El artroscopia primero es introducido a través del portal anterolateral. Posteriormente, con el tobillo en extensión, se introduce una aguja fina en la articulación en el sitio proyectado para el portal anteromedial. Con control artroscópico se hace la incisión para el portal anteromedial medial al tendón del tibial anterior, evitando lesionar la vena safena y así el sangrado a la articulación. La localización adecuada para este portal puede así ser escogida con el artroscopia y con la aguja. Debe ser posible alcanzar todos los puntos intraarticulares con la aguja. Si esto se consigue, se retira la aguja.
Figuras 3a-c. Las fresas motorizadas son alternadamente introducidas a través de los portales anteromedial y anterolateral (a). Se usa una fresa motorizada de partes blandas para resecar la sinovial anterior hipertrófica y todas las adherencias (b). Hay que tener cuidado en asegurarse de resecar totalmente la sinovial que este debajo de la cápsula. Esto permite una visión adecuada de la articulación. Los osteofitos del borde anterior de la tibia se resecan con una fresa para mejorar aún más la visualización y para ganar un óptimo acceso a la articulación. No es necesario usar un dispositivo de distracción para abrir la articulación, ya que la anchura del espacio articular progresivamente aumenta mientras se reseca progresivamente los remanentes de cartílago articular. Se usa una cureta curva (c) para retirar todo el cartílago articular residual de la superficie tibial, de la cúpula astragalina y si es necesario de entre el maléolo y el astrágalo.
Figura 4. Primero nos encargamos de la mitad medial de la cúpula astragalina. Se usa una fresa motorizada para remover el hueso subcondral hasta llegar al hueso esponjoso. La profundidad apropiada puede ser controlada al disminuir la presión de la irrigación y buscar un sangrado puntiforme en las áreas resecadas. Se debe tener cuidado en mantener la forma normal de la cúpula astragalina. El fresado del hueso subcondral debe ser realizado de una manera sistemática, longitudinalmente de anterior a posterior, dejando islas de hueso subcondral entre dos áreas fresadas. Estas islas óseas sirven de marcadores que indican la profundidad de hueso resecado y mantendrán la altura de la articulación del tobillo (la fusión primariamente ocurrirá entre las áreas de hueso esponjoso ubicadas entre las pequeñas islas de hueso subcondral). Este procedimiento permite un buen balance de la resección ósea manteniendo un buen contacto óseo entre el astrágalo y la tibia. Posteriormente, el mismo procedimiento se usa para preparar la superficie articular medial del pilón tibial. El canal maleolar medial se prepara con la fresa alternándola hacia la superficie articular del astrágalo y la superficie articular maleolar. Luego de que el procedimiento se ha completado en el lado medial, los instrumentos son cambiados al portal anterolateral y el mismo procedimiento se repite en la superficie articular lateral del tobillo.
Figura 5. Es muy difícil llegar a la parte más posterior de la articulación. Se considera que no es mandatario refrescar el tercio posterior de la articulación, ya que la fusión entre los dos tercios anteriores del astrágalo y de la tibia son suficientes para obtener una fusión estable. Sin embargo, se puede usar una cureta curva para abrir el hueso subcondral desde la parte posterior de la articulación. La cureta también se puede usar para remover el cartílago articular de los canales distales medial y lateral que no pueden ser alcanzados con las fresas motorizadas. No es necesario el contacto completo de las superficies óseas ya que la fusión se producirá por la yuxtaposición adecuada y prolongada de las superficies decorticadas2. Finalmente se usa un escoplo fino para hacer cortes profundos y asegurar la apertura del hueso esponjoso para obtener una fusión temprana y confiable.
Figuras 6a y b. Los instrumentos son retirados, se desinfla el manguito y se aplica una compresión suave sobre los portales para evitar el sangrado. Se pone nuevamente el sujetador de pierna y la extremidad se la coloca extendida en la mesa quirúrgica. Es aconsejable usar rulos en la región posterior de la rodilla para mantenerla en moderada flexión, esto facilita la dorsiflexión del tobillo. El pie se mantiene en posición neutra y una aguja de Kirschner de 1,4 mm se introduce de manera percutánea aproximadamente 3 cm proximal al tobillo desde la tibia en la región anteromedial hacia el astrágalo. Otra aguja percutánea se introduce anterior al peroné desde la tibia en la región antero lateral hacia el astrágalo (a). Hay que tener cuidado de no lesionar el nervio peroneal superficial. Las agujas de Kirschner no se deben recruzar la una con la otra en la parte media del tobillo. La posición y la longitud de las agujas se controlan con el intensificador de imágenes. Si la posición de las agujas es satisfactoria, se hace una incisión de 1 cm de longitud en cada punto de entrada de las agujas para permitir la introducción de los tornillos. La longitud de los tornillos se calcula colocando un segundo Kirschner del mismo largo en contacto con el hueso, cerca de las agujas ya insertadas. La parte de la segunda aguja que excede la primera corresponde a la longitud del tornillo (b). Otra aguja de Kirschner se introduce 1 cm paralela a la primera aguja. Esta indicará la dirección del brocado.
Figura 7. Pasar un broca canulada del 3,2 mm a través de la aguja y brocar hasta la profundidad deseada. Tarodar el orificio. Después de retirar la aguja, ya que el tornillo no es canulado, se introduce un tornillo de esponjosa de 6,5 mm de espira corta (16 mm). El segundo tornillo se coloca siguiendo la misma técnica. Se usa arandelas si el hueso es osteoporótico. El tendón de Aquiles intacto estabiliza el tobillo desde la parte posterior, por lo tanto un tercer tornillo en el plano sagital no es necesario. Si no se consigue un agarre adecuado en el hueso, se puede poner un tercer tornillo desde la parte posterior de la tibia hacia la cabeza del astrágalo. La posición y longitud de los tornillos se controlaron el intensificador de imágenes. Asegurarse de que las espiras de los tornillos crucen la articulación del tobillo y de que la punta de los mismos no perforen la articulación subastragalina. Aunque no haya perfecto contacto entre la superficie tibial y del astrágalo la fusión se producirá de manera rápida (figs. 8a-c). Al final de la cirugía se coloca un vendaje estéril y se pone la pierna en una bota extraíble (Inno-Step®, fig. 9).
Tratamiento postoperatorio
* Elevar la extremidad hasta que el edema disminuya.
* Prevenir la tromboflebitis con ejercicios de cadera y rodilla. La administración de heparina de bajo peso molecular o anticoagulantes orales esta solamente indicada en presencia de riesgos elevados (¿historia familiar o personal? ¿fumadores? ¿terapia hormonal anticonceptiva?).
* Cambio de apósitos en el día 1. En este momento el paciente es instruido para quitarse y ponerse la bota.
* Se permite al paciente realizar carga parcial (15 kg) con la bota extraíble (fig. 9) y con muletas desde el primer día del postoperatorio hasta el final de la sexta semana.
Figuras 8a-c. Aún con superficies articulares incongruentes, se consigue la fusión con la técnica artroscópica. Varón de 52 años con Rx puntos, con mala aposición ósea, b) a las 6 semanas, se ha rellenado la brecha osea, c) a las 12 semanas, fusión completa.
Figura 9. Para estabilizar el tobillo se usa una bota extraíble Inno-Step® (Cimed S.A., Birkenstrabe 49, 6343 Rotkreuz, Switzerland) por el lapso de 8-10 semanas después de la cirugía. Es más confortable usar esta bota que un yeso. Más aún, esta permite el cuidado de la piel y puede ser retirada para acostarse o sentarse.
* Alta hospitalaria cuando el paciente es capaz de deambular y subir y bajar escaleras.
* Durante la primera semana se debe evitar estar mucho tiempo de pie, sentarse con el pie colgando o caminatas largas. Elevar la pierna de manera intermitente.
* Venda elástica en pie y pierna desde los dedos hasta la rodilla.
* Retirada de los puntos después del décimo día. Posteriormente la bota especial puede ser retirada al sentarse o acostarse. La bota es más cómoda de usar que un yeso. Más aun esta permite el cuidado de la herida y de la piel.
* Realizar radiografías a las 6 semanas para valorar la presencia de fusión. Una indicación incipiente de consolidación es la presencia de trabéculas óseas que atraviesan la articulación. En este momento se permita aumentar la carga con la bota por 2-4 semanas. Entonces se debe usar un zapato rígido con plantilla adaptable por otras 8-12 semanas.
Errores, riesgos y complicaciones
* Ulceras por presión: es mandatario adecuado acolchonamiento, especialmente a nivel del nervio peroneo común y del nervio sural.
* Tiempo de torniquete mayor de 2 h y presión del manguito mayor de 380 mmHg: ambos tienen que ser evitados, en caso contrario se puede producir neuroapraxia o daño severo de partes blandas (hematoma, lesiones musculares y nerviosas).
* Problemas de cicatrización de las heridas son raros ya que las incisiones son pequeñas. Están indicados vendajes especiales.
* Infección: rara y usualmente solo superficiales. Es suficiente administración de antibióticos por vía oral de acuerdo a las pruebas de sensibilidad. En caso de infección profunda: apertura amplia y temprana de las heridas quirúrgicas, cultivos y antibiogramas y tratamiento antibiótico adecuado. Si es necesario, desbridamiento y drenaje. Para evitar infecciones recomendamos profilaxis antibiótica perioperatoria.
* Tromboflebitis/embolismo: instrucción adecuada de ejercicios. La administración de heparina de bajo peso molecular o de anticoagulantes orales en pacientes de riesgo reducirán estas complicaciones. Cuando se presenta, la anticoagulación es mandotaria.
* Distrofia simpático-refleja: evitar la inmovilización en yesos plásticos y en su lugar usar botas especiales para prevenir esta complicación. Si se presenta y dependiendo de su severidad, administrar analgésicos, corticoides y/o calcitonina.
* Tornillos demasiado largos: los tornillos penetran en la articulación subastragalina. Cambiarlo por un tornillo más corto para evitar lesionar dicha articulación.
* Aflojamiento de los tornillos: cambio de los tornillos. Inmovilización con yeso plástico.
* Retardo de unión: buscar líneas radiolúcidas alrededor de los tornillos o ruptura de los mismos. Inmovilización con Inno-Step® o con yeso plástico hasta que la fusión sea evidente. Después de esto aumentar carga pero esta debe ser protegida. El tiempo de consolidación será mayor sí la resección de las superficies articulares produce una incongruencia articular.
* Seudoartrosis (ausencia de consolidación después de 1 año): en presencia de síntomas, revisión con fijación interna con tornillos e injerto óseo esponjoso tomado de cresta ilíaca.
Resultados
Entre septiembre de 1998 y febrero del 2003 realizamos 28 artrodesis artroscópicas de tobillo en 28 pacientes (14 mujeres, 14 hombres). La edad de los pacientes estuvo comprendida entre los 32 y 79 años, con un promedio de 51,4 años. Todos los pacientes tenían artrosis avanzada del tobillo y fueron sometidos a artrodesis de tobillo después de un periodo largo de tratamiento conservador.
Las indicaciones para artrodesis de tobillo incluyeron artrosis postraumática (n = 20), artrosis primaria (n = 4), artritis reumatoide (n = 2) y artrosis postinfección (n = 1). Un tobillo fue fusionado por un pie equino paralítico.
En cinco ocasiones se realizaron, en el mismo acto quirúrgico, procedimientos adicionales a la fusión del tobillo: una triple artrodesis en un paciente reumático con malas condiciones de la piel alrededor del tobillo, una elongación (3 cm) abierta del tendón de Aquiles en un paciente con una deformidad en equino de 15o, una elongación percutánea del tendón de Aquiles, una elongación de la aponeurosis de los gemelos y una extracción abierta de osteofitos en el maléolo medial y lateral.
El promedio de estancia hospitalaria fue de 4,2 días (2-6 días).
Todos los pacientes (n = 28) fueron seguidos por un periodo mínimo de 1 año y evaluados clínica y radiológicamente.
En 26 (93%) de los 28 pacientes se observó una fusión ósea. A las 6 semanas 23 pacientes (82%) mostraron signos radiológicos evidentes de unión (hueso trabecular atravesando la articulación del tobillo; figs. 10a-j). Por este motivo, en este momento se les permitió carga completa con una bota Inno-Step®.
Figuras 10a-j. Ejemplo de un curso postoperatorio sin incidencias que demuestra una consolidación a tiempo en un paciente de 71 años. a, b) Preoperatorio. c, d) Postoperatorio. e, f) 6 semanas postoperatorio: aumento de la carga. g, h) 1 año postoperatorio. i, j) 4 años postoperatorio.
Un paciente presentó a las 6 semanas una hemorragia intracerebral, probablemente secundaria a una vasculitis autoinmune, por lo que no pudo regresar al primer control a la sexta semana. Cuando este paciente fue visto a los 4 meses, las radiografías demostraron una consolidación completa. Un paciente puso carga completa inmediatamente después de la cirugía. A las 6 semanas las radiografías revelaron aflojamiento de los tornillos. Estos fueron cambiados y la pierna fue inmovilizada con un yeso. Dos meses después la fusión era sólida. Un paciente consiguió la artrodesis sólo después de 8 meses del postoperatorio.
Dos pacientes no mostraron signos evidentes de unión después de 1 años. Los 2 eran fumadores crónicos. Como el primer paciente era sintomático, este fue sometido a una fijación interna abierta con tornillos más injerto esponjoso autólogo. Finalmente, la artrodesis se consiguió. El segundo paciente estaba libre de dolor, por lo que no se le realizó ningún tratamiento, se consideró que desarrolló una unión fibrosa estable.
Correspondencia
Dr. Pascal Rippstein
Zentrum für Fußchirurgie
Schulthess Klink
Lengghalde 2
CH-8008 Zürich
Tel.: (+41/1) 385-7452; Fax -7692
Correo electrónico: pascal.rippstein@kws.ch