la caet debe considerarse un procedimiento experimental; previsiblemente, las investigaciones futuras en clínica y en ciencias básicas podrán delimitar la población de pacientes óptima para esta técnica. Indicaciones Pacientes con inestabilidad multidireccional, laxitud multidireccional con inestabilidad anteroinferior o posteroinferior. Inestabilidad traumática unidireccional, utilizada como técnica asociada a otras formas de estabilización (p. ej., técnica de Bankart). Contraindicaciones Estabilización previa del hombro (relativa). Técnica quirúrgica Artroscopia estándar de hombro con portales posterior/anterior, con el paciente en posición de tumbona de playa o en decúbito lateral. Sonda de radiofrecuencia, ya sea del tipo mono o bipolar, introducida por una cánula a través de un portal anterior y/o posterior. Resultados La revisión de historias clínicas de 50 pacientes (29 varones y 21 mujeres), sumando 53 hombros intervenidos en un período de un año, mostró dos complicaciones y ocho revisiones. La mayoría de los pacientes sufrían inestabilidad anteroinferior con redundancia capsular anteroinferior. La calidad de vida, medida mediante la Escala de Hombro Western Ontario modificada, con un valor máximo de 100 puntos, dio un resultado medio de 73,8 (DS: 17,8).
Notas preliminares
La capsulorrafia artroscópica electrotérmica (CAET) es una técnica relativamente nueva, desarrollada a mediados de la década de 1990, tras ensayos clínicos preliminares que demostraban resultados prometedores con el uso del láser para la estabilización artroscópica del hombro30. Los procedimientos de plicatura capsular artroscópicos utilizando diversas técnicas de sutura, han dado también tasas elevadas de buenos resultados. La plicatura capsular inferior, descrita por Neer & Foster en 198021, considerada el "gold standard" del tratamiento quirúrgico de la inestabilidad multidireccional, ha superado la prueba del paso del tiempo, demostrando resultados muy buenos y excelentes con baja morbilidad3,4,9,19, antes que las técnicas artroscópicas. Las ventajas de las técnicas de reparación artroscópicas sobre los procedimientos abiertos incluyen la potencial disminución de la morbilidad operatoria, intervención quirúrgica en régimen ambulatorio, dolor post-operatorio disminuido y disminución en el tiempo de recuperación5,28,31,37.
En un principio, en EE.UU. se llevaron a cabo procedimientos artroscópicos utilizando sondas de calor mediante radiofrecuencia con un instrumento monopolar (ORATEC® Interventions Inc., Menlo Park, CA, EE.UU.). Este material tenía la ventaja de disponer de retroalimentación de temperatura capsular para evitar la liberación excesiva de calor a los tejidos. Desde su introducción hace 3 años, tan sólo en Norteamérica se han realizado más de 20.000 cirugías de este tipo. Antes de la introducción de este instrumento, la capsulorrafia del hombro con láser estaba ganando popularidad1,8,29. La profundidad de penetración del nuevo dispositivo era notablemente más profunda que la de un láser (1,200 µm frente a 300 µm). Como consecuencia, se han lanzado al mercado dos dispositivos bipolares: el ArthroCare ArthroWands® (Arthrocare Corporation, Sunnyvale, CA, EE.UU.) y el Mitek®VAPRTM (Mitek® Products Una División de Ethicon Inc., Westwood, MA, EE.UU.). Estos dispositivos bipolares penetran a una profundidad media cercana a los 700 µm. Shellock26 estudió diferencias de temperatura en tejido capsular bovino entre electrodos mono y bipolares. A una profundidad de 1 mm, el electrodo bipolar produjo un gradiente de temperatura menor que el electrodo monopolar, con una diferencia media de 9,2 ºC y 14,6 ºC respectivamente. Sin embargo, las temperaturas a los 2 mm eran comparables para ambos tipos de electrodos. A pesar de la proliferación internacional de este procedimiento, hay relativamente pocos estudios en ciencias básicas y muy pocas evaluaciones clínicas prospectivas publicadas en la literatura científica10-15,25,33-35. Conforme haya más datos a largo plazo disponibles se comprenderá mejor el papel exacto de la capsulorrafia electrotérmica.
Principios quirúrgicos y objetivos
Plicatura capsular con corriente electrotérmica aplicada artroscópicamente, para estabilizar el hombro y restablecer la función normal.
Ventajas
* Mínima invasividad.
* Tiempo quirúrgico reducido y baja morbilidad.
* Tasas de éxito cercanas a la reparación quirúrgica abierta.
Inconvenientes
* Cápsula "encogida" cede más que la normal a los estiramientos.
* En caso de fracaso del procedimiento, la plicatura capsular puede ser más difícil.
Indicaciones
* Inestabilidad atraumática de hombro, incluyendo la inestabilidad multidireccional y la laxitud multidireccional con inestabilidad anteroinferior o posteroinferior, tras el fracaso del tratamiento conservador, incluida la rehabilitación (mínimo de 6 meses).
* Inestabilidad traumática de hombro: como procedimiento asociado a otras técnicas de estabilización, cuando la laxitud capsular no haya sido completamente resuelta con el procedimiento primario (suturas con anclaje óseo, clavos bioabsorbibles, etc.)..
Contraindicaciones
* Relativas: reparación previa mediante cirugía abierta
Información para el paciente
* Procedimiento en desarrollo, escasa información de revisión publicada.
* Riesgo de fracaso del 10-15% en los pacientes seleccionados cuidadosamente.
* Riesgo de fracaso probablemente menor cuando se utiliza como procedimiento asociado a otras técnicas de estabilización artroscópicas.
* Incidencia de infección < 1:1000.
* Incidencia de rigidez postoperatoria: 1-2/100 pacientes.
* Neuritis axilar; incidencia desconocida.
* Si la técnica de estabilización artroscópica fracasa, se puede recurrir a la estabilización abierta como cirugía de revisión..
Planificación preoperatoria
* Radiografías: descartar lesiones de tipo Bankart/Hill-Sachs, que contraindican la técnica como procedimiento aislado.
* El artro-TAC o la artro-RNM pueden ser útiles para delimitar la lesión antes de la artroscopia.
Instrumental quirúrgico e implantes
* Necesario: equipo básico de artroscopia de hombro incluyendo cánulas de hombro universales.
* Generador de radiofrecuencia (mono o bipolar). En la actualidad, las ventajas de los dispositivos monopolares frente a los bipolares no están claras. Está pendiente de ser resuelto desde el punto de vista científico. Los autores (R.M.H., N.G.H.M.) utilizan actualmente la unidad monopolar Oratec Vulcan.
* Se puede precisar otro material de estabilización de hombro incluyendo anclajes, suturas, material de pasaje y/o tacos de un solo uso.
Anestesia y colocación
* Anestesia general, aunque algunos centros prefieren un bloqueo nervioso (bloqueo interescalénico).
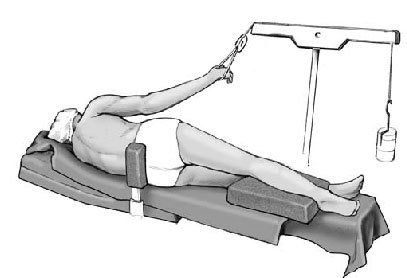
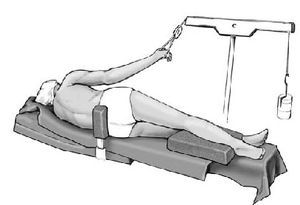
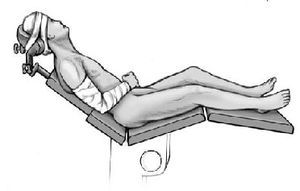
* La CAET puede realizarse con el paciente en decúbito lateral, con el brazo suspendido a 30-45º de abducción, ya sea con un dispositivo de cabestrillo o con un dispositivo de brazo neumático (Arthrobot, Aspen Surgical, EE.UU.) (fig. 1). Las ventajas del decúbito lateral son la tracción continua y la posibilidad de predecir la posición del brazo. Los inconvenientes son la imposibilidad de cambiar la posición del brazo de forma dinámica para comprobar los patrones de inestabilidad, y la dificultad para mover la sonda en determinadas posiciones dentro de la articulación del hombro, además de generar una tensión en la cápsula que puede ocultar la redundancia real.
Figura 1 Posición de decúbito lateral.
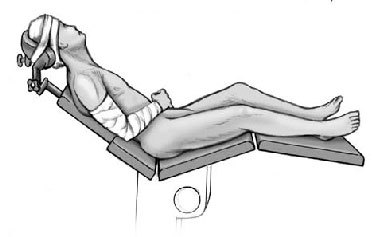
* La posición de tumbona de playa, con o sin un soporte de brazo robotizado, se está extendiendo últimamente; porque facilita la evaluación dinámica adicional y la realización de otras técnicas, al permitir modificar la rotación a lo largo de la cirugía (fig. 2). Después de inclinar el paciente hasta la posición de tumbona, se prepara el campo para la extremidad superior. Se coloca el campo de tal manera que permita el acceso al borde medial de la escápula posteriormente, y como mínimo 2 cm medial al proceso coracoideo anteriormente. La colocación de un brazo "robotizado" en esta posición permite modificar la posición de la extremidad sin ayuda de otro cirujano.
Figura 2 Posición de tumbona de playa.
* Uno de los autors (R.M.H.) prefiere actualmente la posición de tumbona de playa, y el otro (N.G.H.M.) sigue utilizando el decúbito lateral (fig. 1).
Técnica quirúrgica
Figuras 3 a 8
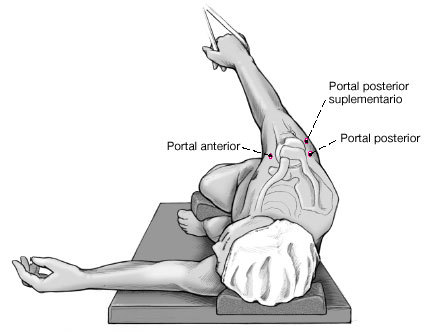
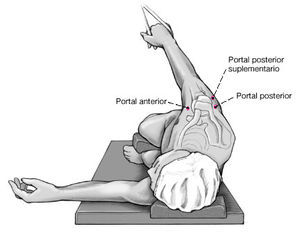
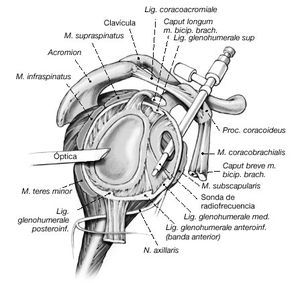
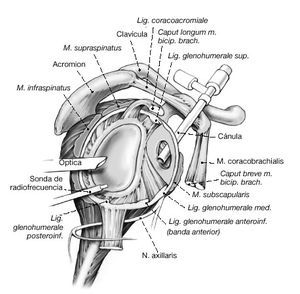
a) Se introduce un portal de artroscopia estándar 1 cm medial del borde posterolateral del acromion y 1-2 cm inferior al área conocida como el "punto blando" posterior. Se sitúa el portal anterior bajo visión directa utilizando una aguja de punción espinal introducida de fuera-adentro en el intervalo de los rotadores. Para los procedimientos de estabilización, la técnica de dentro-afuera es menos segura para determinar la posición del portal anterior. La aguja espinal se puede utilizar como una sonda "subrogada" para confirmar la colocación óptima
de la cánula anterior.
b) Los dos portales pueden utilizarse de manera intercambiable para introducir el instrumental o la óptica del artroscopio. Se marca un portal posterior suplementario en la piel. Este portal se coloca bajo visión directa con una aguja espinal seguida de la introducción únicamente de instrumental romo (a).Debe vigilarse que este portal complementario se sitúe por encima del nervio axilar.
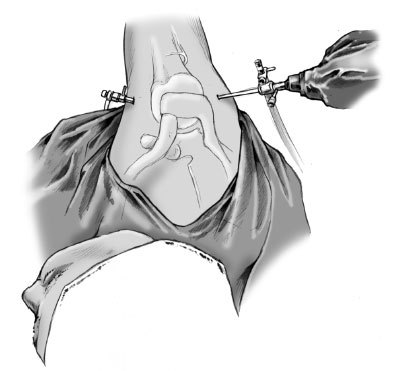
Figura 4 Palpación del labrum, y diagnóstico artroscópico de 15 puntos descrito por Snyder27.
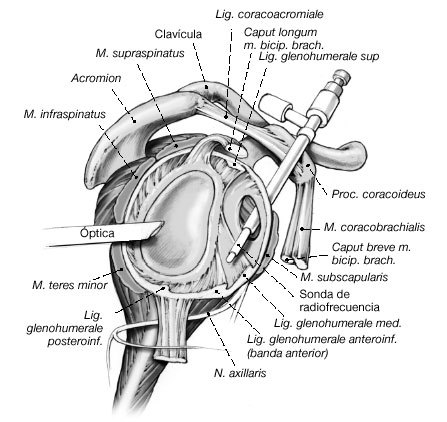
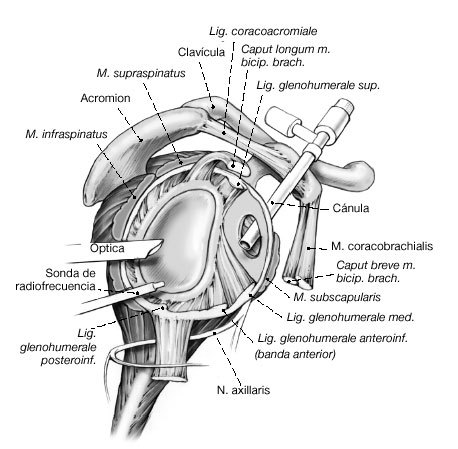
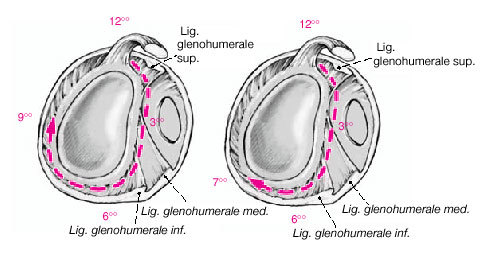
Figura 5a En los pacientes con inestabilidad o laxitud multidireccional inestabilidad anteroinferior), la sonda de radiofrecuencia se inserta a través de la cánula anterior. En primer lugar se dirige la atención hacia la banda posterior del ligamento glenohumeral inferior.
Figura 5b Sonda en el receso inferior. Cualquier "predoblado o precurvado" adicional de la sonda debe hacerse antes de la inserción de ésta. Si la cápsula laxa de la zona posterior o posteroinferior es inaccesible a través del portal anterior, se coloca un portal accesorio posterior 1,5 cm por debajo del portal posterior estándar. Opcionalmente se puede colocar el artroscopio
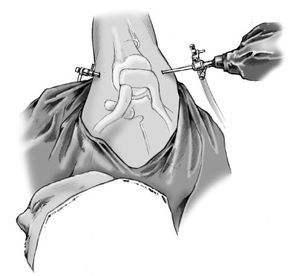
Figura 6 Con la sonda de radiofrecuencia introducida a través del portal accesorio (posterior suplementario), se quema la cápsula con un movimiento de barrido, como pintando una pared. Normalmente se pasa de la parte glenoidea a las inserciones humerales procurando evitar el solapamiento, también conocido como "doble quemadura". Dado que la profundidad de la quemadura está relacionada con el tiempo y la intensidad de radiofrecuencia, una vez que se ha observado una buena respuesta, se debe mover la sonda lentamente sobre el tejido objetivo. (Nota: a veces es más fácil manipular la sonda cuando no se usa la cánula de plástico).
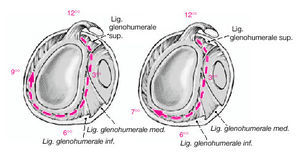
Figura 7a y b. a) Hombro derecho. En los pacientes con inestabilidad multidireccional, debe pintarse la cápsula en el sentido de las agujas del reloj desde las 12 hasta las 9. b) Hombro derecho. En pacientes con laxitud multidireccional (inestabilidad anteroinferior), la cápsula debe pintarse en sentido horario hasta las 7. (Precaución: lesiones del nervio axilar. Valorar disminuir cantidad de energía aplicada en esta área.
Figura 8 El beneficio de la capsulorrafia mediante radiofrecuencia como método asociado a otras técnicas puede ser tan importante como el obtenido cuando se utiliza como procedimiento aislado.
Manejo postoperatorio
* Se coloca un vendaje ligero postartroscópico junto con un inmovilizador de hombro, con ligera abducción y rotación interna. Se revisan las heridas a los 7-10 días de postoperatorio, y se mantiene la inmovilización durante 4 semanas. A las 4 semanas, se inician progresivamente ejercicios de fisioterapia. En los pacientes con inestabilidad traumática en los que se haya utilizado la CAET asociada a una reparación del labrum artroscópica, la rehabilitación puede ser más agresiva.
* Fase I. Fase de inmovilización (4 semanas): la inmovilización se mantendrá 4 semanas. Durante este período, se les permite retirar el inmovilizador para ducharse y para hacer ejercicios de flexión/extensión tras una estricta instrucción para que no muevan el hombro en abducción, flexión, o rotación externa excepto para la higiene diaria.
* Fase II. Movilización inicial (4-6 semanas): se empieza la rehabilitación supervisada, tras una visita inicial a un fisioterapeuta. A las 4 semanas, se retira el inmovilizador de hombro para permitir los ejercicios de rehabilitación iniciales. Los ejercicios pendulares se empiezan en el domicilio, y los ejercicios para la recuperación de la movilidad articular se inician bajo la supervisión de un fisioterapeuta. Se realizarán de forma activa-asistida. Se limita la rotación externa a 30º, o a la mitad de la rotación externa del hombro contralateral (cuando sea inferior). La elevación en el plano de la escápula se limitará a 90º y la rotación interna al nivel del glúteo homolateral. Se insiste en el progreso gradual. La potenciación muscular se empieza con ejercicios isométricos del manguito de los rotadores y de los músculos escapulares.
* Fase III. Movilización progresiva (6 semanas-3 meses): se autorizará la progresión del intervalo de movilidad hasta el 75% del normal con respecto al hombro contralateral. Se llevará a cabo en modo activo-asistido y activo. No se harán estiramientos hasta que la movilidad no haya progresado. La potenciación progresará de los ejercicios activos a los ejercicios contra-resistencia utilizando isotónicamente un tubo de goma y pesos libres.
* Fase IV. Rehabilitación final (3-6 meses): esta fase incluye potenciación muscular progresiva y ejercicios de recuperación de movilidad. En esta fase se insistirá en la rehabilitación de la propiocepción. El objetivo de esta fase es conseguir al menos el 90% de la movilidad en todos los planos, la fuerza completa (determinada clínicamente), y el control propioceptivo. Al final de esta fase, alcanzados estos objetivos, se autoriza la actividad ilimitada.
Errores, incidencias y complicaciones
* Mala selección del paciente: la artroscopia permite la definición clara de la lesión. En los pacientes con lesión de Bankart, una avulsión perióstica anterior del labrum (ALPSA)22, una avulsión humeral de los ligamentos glenoideos (HAGL)38 o en aquellos en los que se identifique otra lesión significativa del labrum u ósea, la CAET no debe utilizarse como procedimiento aislado. En este tipo de pacientes, la CAET debe considerarse como técnica asociada.
* Efectos del calentamiento excesivo en los nervios y la cápsula: el cirujano debe ser consciente de la respuesta tisular inmediata a la aplicación de la sonda de calor. Una vez que se ha observado el arrugamiento, el terminal debe desplazarse a una nueva localización, o debe retirarse del contacto directo con el tejido. De ninguna manera debe pasarse dos veces el terminal sobre el tejido. Un artículo reciente en ciencias básicas, propone utilizar un modelo tipo parrilla, para el arrugamiento térmico del tejido capsular18.
* Lesión del nervio axilar: el arrugamiento de la cápsula inferior, entre las posiciones horarias de las 5 a las 7, puede provocar daño térmico del nervio axilar6,7,32. Esta complicación se ha descrito de forma anecdótica, y generalmente se manifiesta como una disfunción sensitiva del nervio axilar. Con menor frecuencia, se puede producir una lesión motora y sensitiva. La lesión típica es la neuroapraxia. Los autores no tienen conocimiento de ninguna lesión nerviosa permanente relacionada con energía por radiofrecuencia. Esta complicación se ha atribuido a la proximidad del nervio axilar. Algunos autores han sugerido evitar completamente esta zona2. Otros, que utilizan el sistema de radiofrecuencia monopolar (ORATEC® Interventions), defienden la utilización de un nivel de energía y temperatura menores en esta zona7. Los fabricantes de equipos bipolares reivindican que la profundidad de penetración de radiofrecuencia de sus terminales es menor y por lo tanto esta complicación es menos probable, aunque no hay bibliografía que confirme esta hipótesis. West et al no encontraron diferencia en la penetración térmica del tejido colágeno entre distintas combinaciones de potencia y profundidad tisular en un estudio reciente36. En caso de una lesión del nervio axilar térmica, se puede adoptar una conducta expectante y explicar al paciente que la recuperación suele producirse en 6-12 meses.
* Recidiva de la inestabilidad: Karas et al16 y Miniaci et al20 hallaron recidiva de la inestabilidad multidireccional en casos de CAET en el 50% (n = 7 de 14) y en el 47% (n = 9 de 19) respectivamente. Fanton & Wall publicaron un caso de inestabilidad multidireccional que presentó inestabilidad posterior recidivante en una serie de 54 pacientes con un seguimiento de 2 años7. Savoie & Field publicaron que el 6,6% (n = 2 de 30) de sus pacientes con inestabilidad multidireccional tuvieron inestabilidad recidivante a los 25 meses de postoperatorio24. Además de inestabilidad multidireccional, Karas et al también declararon haber realizado CAET en 24 pacientes con inestabilidad anterior y en siete con inestabilidad posterior16. En estas series de pacientes, se produjo inestabilidad recidivante anterior en el 21% (n = 5 de 24) e inestabilidad recidivante posterior en el 28,5% (n = 2 de 7)16. La comprobación del arrugamiento adecuado de la cápsula así como el diagnóstico de otras lesiones intraarticulares (p. ej., lesión de Bankart) son fundamentales para el éxito de este procedimiento. Una cápsula adelgazada o una cápsula con sinovitis asociada pueden no responder al arrugamiento por radiofrecuencia como lo hace una cápsula más normal. La repetición de la artroscopia suele ir seguida de una plicatura capsular anterior abierta.
* Efectos en el tejido capsular: algunos cirujanos de hombro2,23 han propuesto que la reparación abierta tras un procedimiento CAET fallido es más difícil debido a la naturaleza extremadamente frágil de la cápsula tratada por calor. En nuestras series esto no ha resultado ser un problema.
Resultados
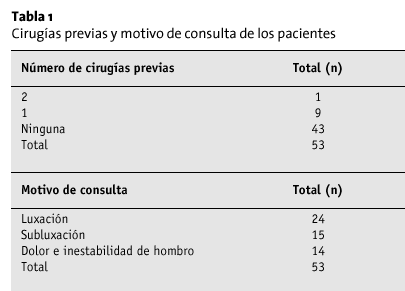
Se revisó retrospectivamente una serie de 50 pacientes (29 varones y 21 mujeres, edad media: 27,8 años15-46; 53 hombros) intervenidos durante un período de 1 año (entre octubre de 1997 y octubre de 1998), para identificar aquellos en los que se había practicado una CAET, ya sea como procedimiento aislado o asociado. Las historias clínicas fueron revisadas de manera independiente para confirmar el código específico del procedimiento, el diagnóstico (inestabilidad), complicaciones, revisiones, momento de la revisión, y motivo de la cirugía de revisión (tablas 1 y 2). En el momento de la revisión, se envió a los pacientes la Escala de Hombro Western Ontario (Western Ontario Shoulder Index [WOSI])17 (apéndice A) por correo electrónico, para evaluar el resultado. El WOSI es una escala validada, específica para este tipo de lesión, diseñada para valorar la calidad de vida de los pacientes con inestabilidad de hombro. La escala tiene 21 preguntas divididas en cuatro categorías: síntomas físicos, deporte/actividades recreativas/trabajo, tipo de vida, y emociones. Es un cuestionario de autoevaluación que utiliza un formato de respuesta de escala visual analógica de 100 mm. En el presente trabajo, se modificó la escala WOSI original con el fin de obtener unos resultados que reflejen mejor la calidad de vida. La inestabilidad se clasificó en las siguientes categorías:
* Inestabilidad multidireccional19.
* Inestabilidad anteroinferior con redundancia capsular anteroinferior19.
* Inestabilidad posterior con redundancia capsular posteroinferior.
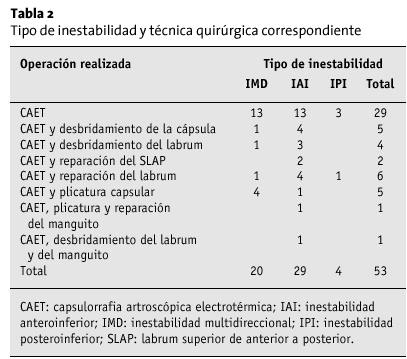
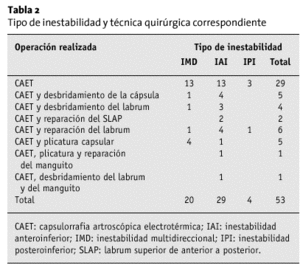
Veinticuatro hombros asociaban separaciones del labrum (lesiones SLAP [labrum superior anterior a posterior]/lesiones de Bankart) o lesiones del manguito de los rotadores, además de la laxitud capsular. La patología asociada se trató mediante reparación del labrum y desbridamiento de las lesiones asociadas. Los procedimientos fueron codificados en las siguientes categorías:
* CAET.
* CAET y desbridamiento del manguito de los rotadores.
* CAET y desbridamiento del labrum.
* CAET y reparación SLAP.
* CAET y reparación del Bankart o del labrum anterior.
* CAET y plicatura mediante sutura.
* CAET, plicatura y reparación del manguito.
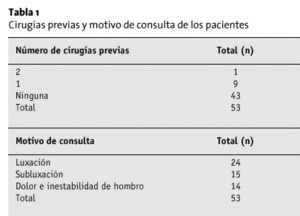
La tabla 1 muestra las cirugías y luxaciones previas en esta serie de 53 hombros. La mayoría de los hombros (n = 29) presentaban inestabilidad anteroinferior con redundancia capsular anteroinferior (AII). La mayoría de los hombros (n = 29) se trataron sólo mediante CAET.
Se presentaron dos complicaciones: una lesión del nervio axilar y un paciente con capsulitis adhesiva postoperatoria. De las complicaciones mencionadas, el paciente con capsulitis adhesiva fue intervenido de nuevo, procediéndose a la manipulación bajo anestesia y liberación artroscópica. La lesión del nervio axilar presentaba déficit completo motor y sensitivo. Se exploró el nervio a los 12 días de la CAET para identificar la causa de la lesión. Se encontró el nervio en continuidad, con una lesión aparentemente térmica. El paciente se recuperó completamente a los 9 meses. Ocho pacientes de esta serie precisaron cirugía de revisión de la inestabilidad. Seis de ellos fueron etiquetados de fracaso de la CAET y dos se consideraron nuevas lesiones (natación con la extremidad por encima del nivel de la cabeza, y caída sobre la extremidad en extensión). Todas las revisiones fueron abiertas, practicándose la plicatura capsular inferior. Las revisiones se llevaron a cabo un promedio de 8,5 meses (intervalo: 7-25 meses) después de la intervención de CAET inicial. En el momento de la revisión, no se identificaron signos macroscópicos de tejido patológico por lesión térmica. Las cirugías abiertas no tuvieron complicaciones.
Los cuestionarios WOSI se enviaron una media de 18,9 meses después de la cirugía a 49 de los 50 pacientes de esta serie. Uno de ellos no leía el inglés por lo que no pudo completar el cuestionario. Ocho de los cuestionarios fueron devueltos por error en una dirección electrónica anticuada, y 14 de los cuestionarios no fueron contestados por razones desconocidas. Los autores recibieron un total de 27 cuestionarios contestados.
La puntuación media del WOSI fue de 73,8 (DS: 17,8) con intervalo entre 29,7 y 99. El apartado Emocional de la escala WOSI fue el que presentó resultados más bajos (61; DS: 31,5), y el apartado de "Síntomas físicos" fue el que presentó mejores resultados (76,8; DS: 16,1).