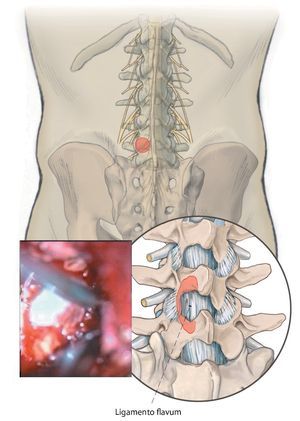
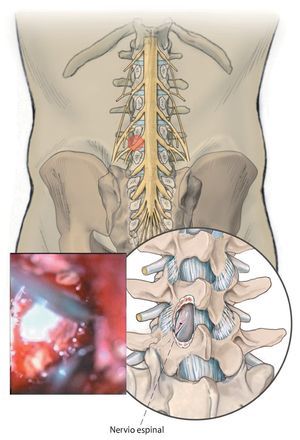
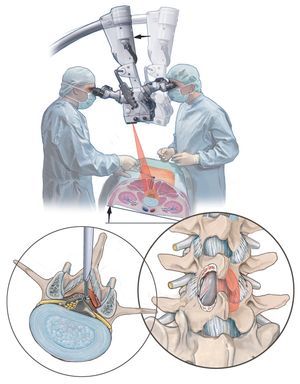
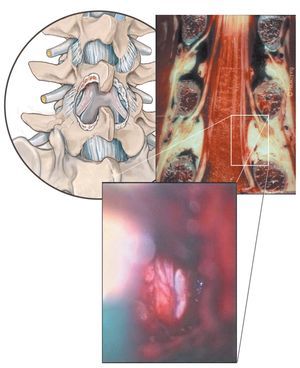
Objetivo. Descompresión microquirúrgica bilateral selectiva de varios segmentos de movimiento lumbares a través de abordajes cruzados separados alternados en un solo lado.
Indicaciones. Estenosis de canal espinal lumbar, lateral y central degenerativa bisegmentaria y multisegmentaria.
Contraindicaciones. No existen; sin embargo, en caso de requerirse estabilización, no es posible realizar la técnica «slalom».
Técnica quirúrgica. Descompresión bilateral del canal espinal mínimamente invasiva sin dañar los músculos y con preservación de las articulaciones vertebrales en dos o más niveles mediante abordajes microquirúrgicos separados unilaterales.
Tratamiento postoperatorio. Movilización temprana a las 4-6 h postoperatorias. Faja lumbar blanda tras 4 semanas (opcional).
Resultados. Entre diciembre de 2010 y mayo de 2012 fueron intervenidos 35 pacientes (10 mujeres y 25 hombres; edad: 71,8 años) mediante esta técnica. El tiempo quirúrgico medio fue de 42 min/segmento; la pérdida de sangre media, de 20,3 ml/segmento. En 15 de 35 pacientes no fue necesario ningún drenaje Redon. La movilización se realizó a las 4-6 h postoperatorias y la estancia hospitalaria fue de 5,2 días de media. En total aparecieron tres complicaciones, de las cuales dos fueron lesiones de la duramadre (5,7%) y una radiculopatía L5 temporal por inflamación radicular (2,8%). En el postoperatorio se logró una mejora significativa de la calidad de vida medida según el cuestionario EQ 5D y el índice de discapacidad Oswestry, así como una mejora subjetiva significativa de la distancia recorrida y del tiempo de permanencia de pie.
Redacción
T. Mittlmeier, Rostock
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
La descompresión microquirúrgica bilateral realizada a través de abordajes cruzados unilaterales se ha convertido en los últimos años en una técnica estándar especialmente en el campo de la neurocirugía especializada en el tratamiento de las enfermedades de la columna vertebral1,5,9,12,13,15,18.
Las ventajas más importantes en comparación con los abordajes bilaterales son la protección de la musculatura paravertebral y la preservación de la integridad de las articulaciones vertebrales debido a la protección de la apófisis articular inferior del lado contrario. Además, este tipo de abordaje permite la descompresión bilateral del canal espinal, incluso ante la presencia simultánea de una escoliosis lumbar degenerativa, en cuanto a una descompresión que preserva la estabilidad desde el lado convexo y que protege la articulación vertebral, importante para el soporte del lado cóncavo15. Lo mismo es válido para la descompresión de estenosis foraminales ante la presencia simultánea de una deformidad15.
Sin embargo, las ventajas de este tipo de abordaje que protege los músculos y las articulaciones se relativizan cuando se trata de abordajes bisegmentarios o multisegmentarios. En este caso se requieren incisiones cutáneas más largas que puedan abarcar varios segmentos. Los músculos paravertebrales se deberán retraer a lo largo de un tramo más largo y la resección parcial de las partes -tanto de la apófisis articular inferior como de la superior- se realiza únicamente sobre un lado del abordaje a lo largo de dos o varios segmentos. Este mayor traumatismo muscular y articular unilateral yatrógeno contradice de algún modo la filosofía microquirúrgica de esta técnica quirúrgica.
A continuación se describe una nueva técnica de descompresión multisegmentaria selectiva a través de abordajes microquirúrgicos separados desde lados alternantes (denominada técnica de slalom).
Principio y objetivo de la intervención
El objetivo de la intervención es descomprimir bilateralmente cualquier segmento de movimiento estenótico a través de un abordaje unilateral micro-quirúrgico separado. Los abordajes se realizan de forma alternada a derecha e izquierda (slalom), para evitar un traumatismo yatrógeno de los tejidos en la vía de abordaje (piel, músculos, articulaciones facetarias, láminas) demasiado descompensado. En los casos con presencia simultáneamente de desviación o escoliosis lumbar degenerativa severa, el abordaje en los diferentes segmentos se realizará, por regla general, por el lado convexo. El objetivo de la intervención es la descompresión microquirúrgica bilateral de varios segmentos del canal espinal central, inclusive del receso lateral. Con este tipo de abordaje interlaminar las descompresiones foraminales selectivas se realizarán principalmente solo por el lado contrario.
Ventajas
— Múltiples incisiones cutáneas pequeñas.
— Desplazamiento de la musculatura paravertebral por segmentos por un solo lado respectivamente.
— La musculatura paravertebral del lado contrario permanece intacta.
— Sección de la fascia dorsolumbar solo unilateral en cada caso.
— Las apófisis articulares superior e inferior del lado contrario permanecen intactas con excepción de una deformación en forma de bóveda dentro del canal espinal.
— La resección parcial del borde medial de las apófisis articulares inferior y superior se realizará solo de forma alternada en el lado derecho o en el izquierdo.
— La realización de un abordaje monosegmentario en cada lado reduce la necesidad de aplicar un drenaje Redon.
Desventajas
— Tiempo quirúrgico inicial más largo debido a la suma de varios abordajes monosegmentarios (múltiples suturas de fascias, suturas subcutáneas y cutáneas).
— Curva de aprendizaje del abordaje cruzado en general.
Indicaciones
— Estenosis espinales lumbares centrales, laterales y foraminales multisegmentarias (≥ 2 segmentos) con dolor de pierna, de glúteos o de ingle.
— Claudicación espinal con y sin deformidad estable asociada (por ejemplo, escoliosis lumbar degenerativa, espondilolistesis degenerativa) de los segmentos de movimiento lumbares en la región distal del cono medular.
Contraindicaciones
— No existen contraindicaciones técnicas.
— Abordaje cruzado limitado fundamentalmente en la región del cono (peligro de lesión yatrógena del cono por manipulación con el disector y/o la punta de la pinza para huesos).
Información para el paciente
— Riesgos quirúrgicos generales en los abordajes dorsales de la columna vertebral como, por ejemplo, hemorragia, infecciones y alteraciones en la cicatrización de la herida.
— Se debería informar al paciente sobre las siguientes particularidades específicas del abordaje:
¿Hematoma epidural.
¿Irritación radicular temporal por la manipulación yatrógena.
¿Lesión de la duramadre, pérdida de líquido cefalorraquídeo.
Preparación de la intervención
— Radiografías rutinarias de la columna lumbosacra en dos planos.
— Radiografías funcionales (flexión/ extensión) para excluir inestabilidades.
— Tomografía por resonancia magnética de la columna lumbosacra.
— En caso necesario, tomografía por resonancia magnética funcional.
— En raras ocasiones, tomografía computarizada (por ejemplo, en caso de sospecha de osificaciones y/o calcificaciones del ligamento flavum), mielografía.
Instrumental
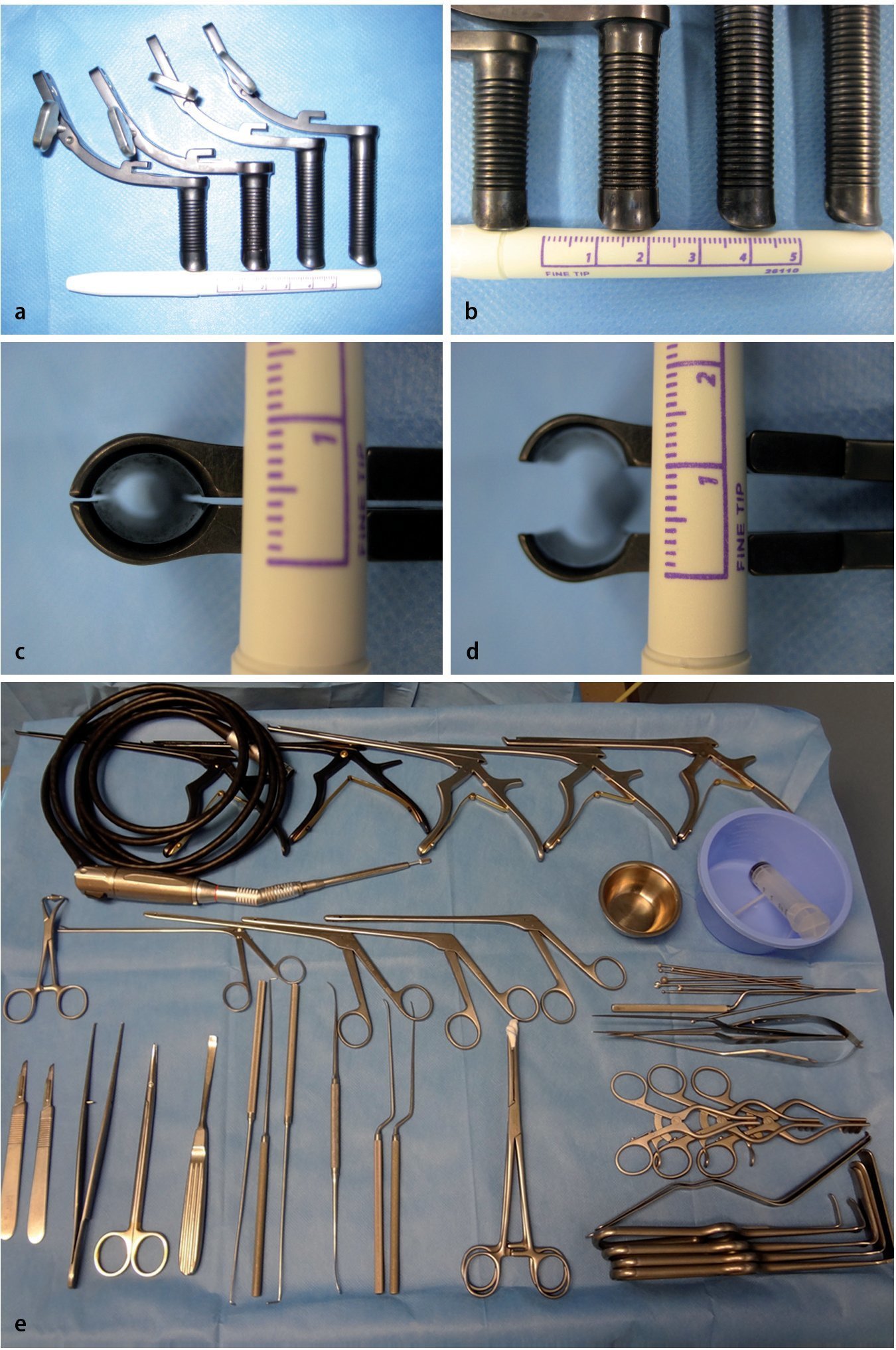
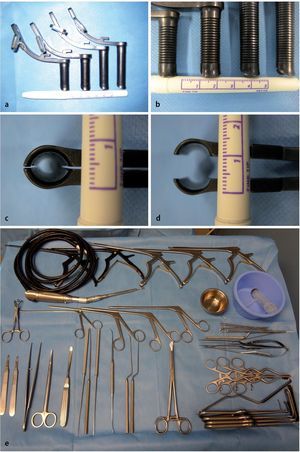
— Bandeja con mini-espéculos (Piccolino, Medicon eG, Tuttlingen, fig. 1).
— Taladro de alta velocidad.
— En caso necesario, agente hemostásico (por ejemplo, Floseal® Baxter, Arista® AH medafor).
— Fluoroscopio para el control de alturas.
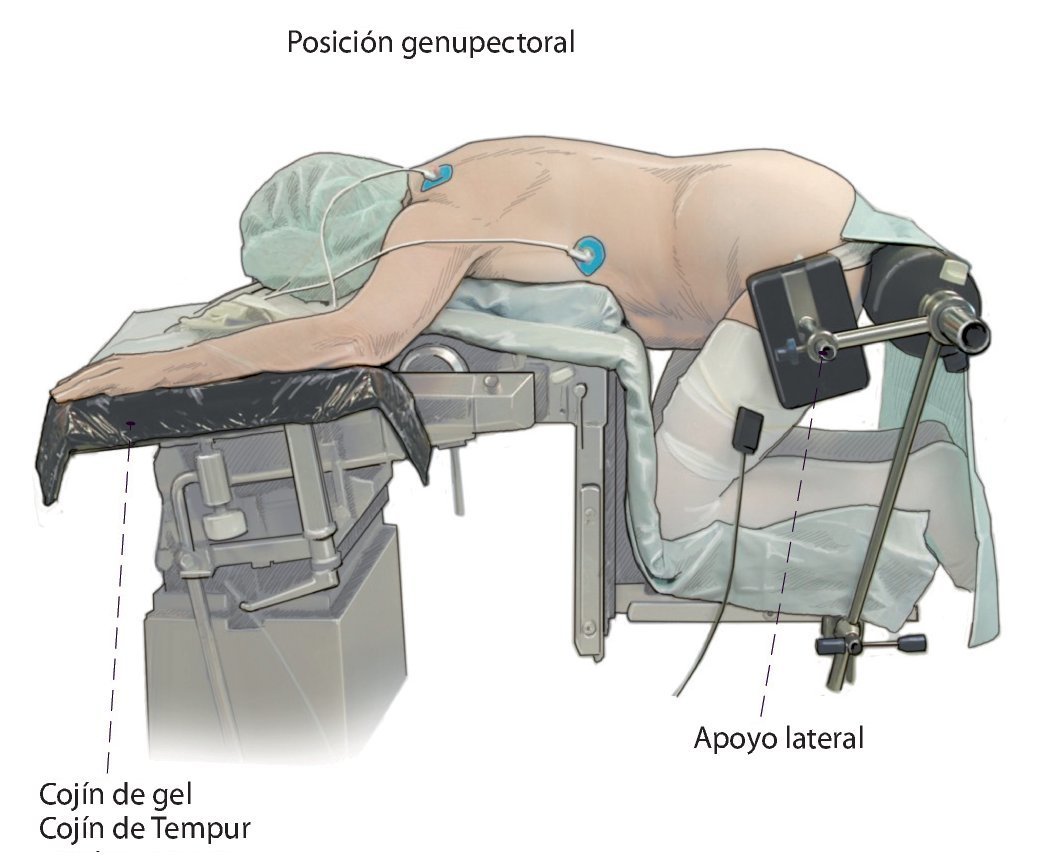
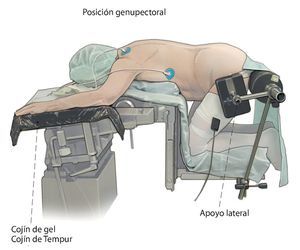
— Mesa quirúrgica abatible (Maquet) para que el paciente pueda adoptar la posición como si estuviera rezando «en dirección a la Meca» (fig. 2).
Anestesia y posición del paciente
La intervención se llevará a cabo con anestesia general.
Técnicas quirúrgicas
(Figs. 1-5)
Fig. 1 a-d Retractores Piccolino. e Bandeja con instrumentos básicos para la descompresión, taladro de alta velocidad.
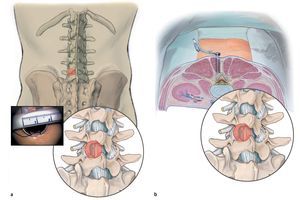
Fig. 2 El paciente se coloca en posición genupectoral. Descansa sobre el tórax y las rodillas/piernas. Las rodillas y la cadera se flexionan en ángulo de 90º, brazos abducidos 90º, hombros con rotación exterior de 90º. Atención: ¡evitar la hiperextensión de las articulaciones del hombro! Posicionar el codo (nervio ulnar) y la articulación de la mano (nervio mediano) sobre cojines de gel o de Tempur. Colocar cojines de gel debajo de las tibias. La columna vertebral se puede deslordotizar o distraer por segmentos inclinando los soportes para las piernas de la mesa quirúrgica. Ello facilita el abordaje en función de la flexibilidad del sistema de movimiento. Importante: el abdomen debería colgar lo más libre posible para poder descomprimir al máximo la presión en la cavidad abdominal y también la presión epidural. Se colocarán apoyos laterales a ambos lados para evitar que el paciente resbale lateralmente en el momento de inclinar la mesa de operaciones (cuidado con el nervio peroneo).
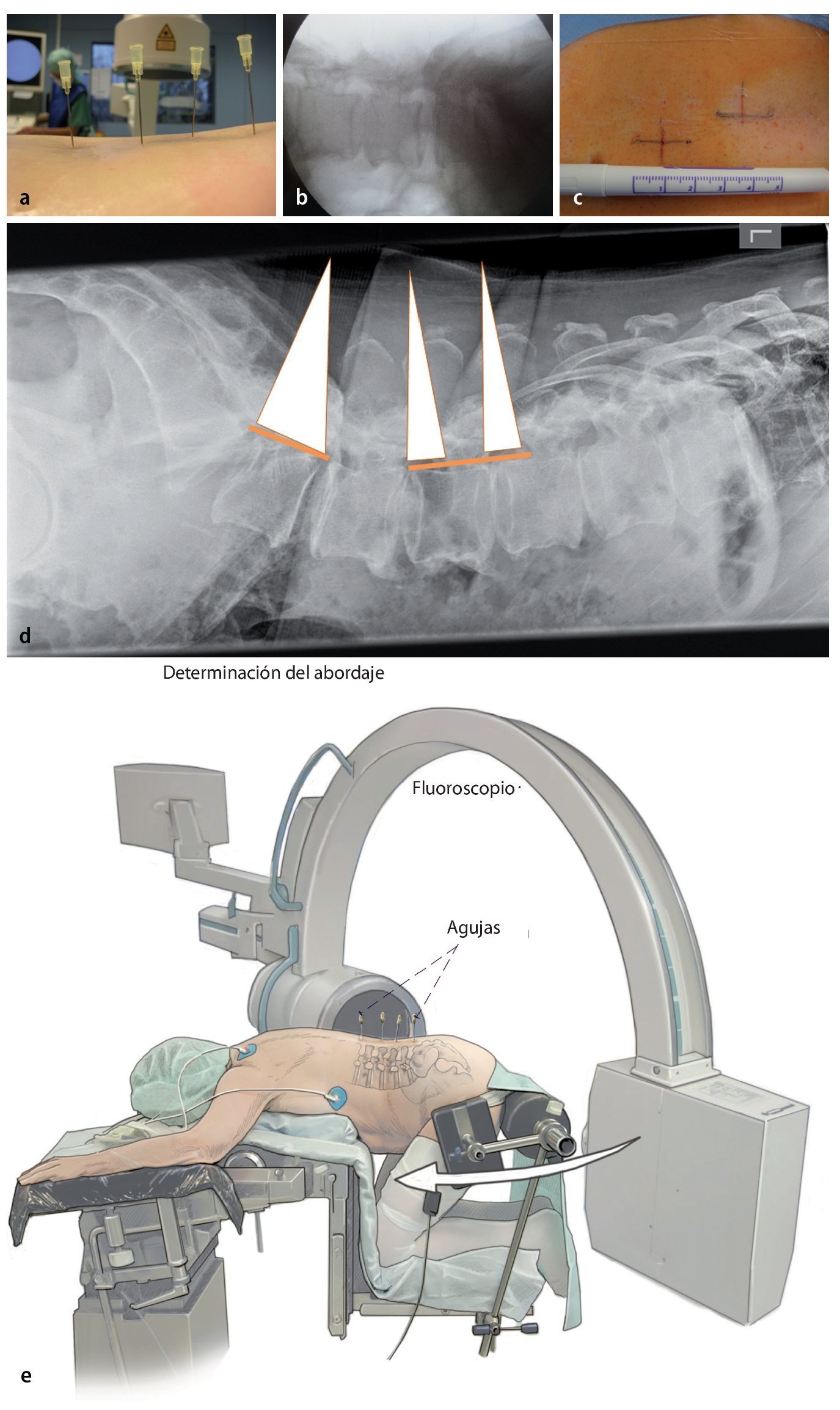
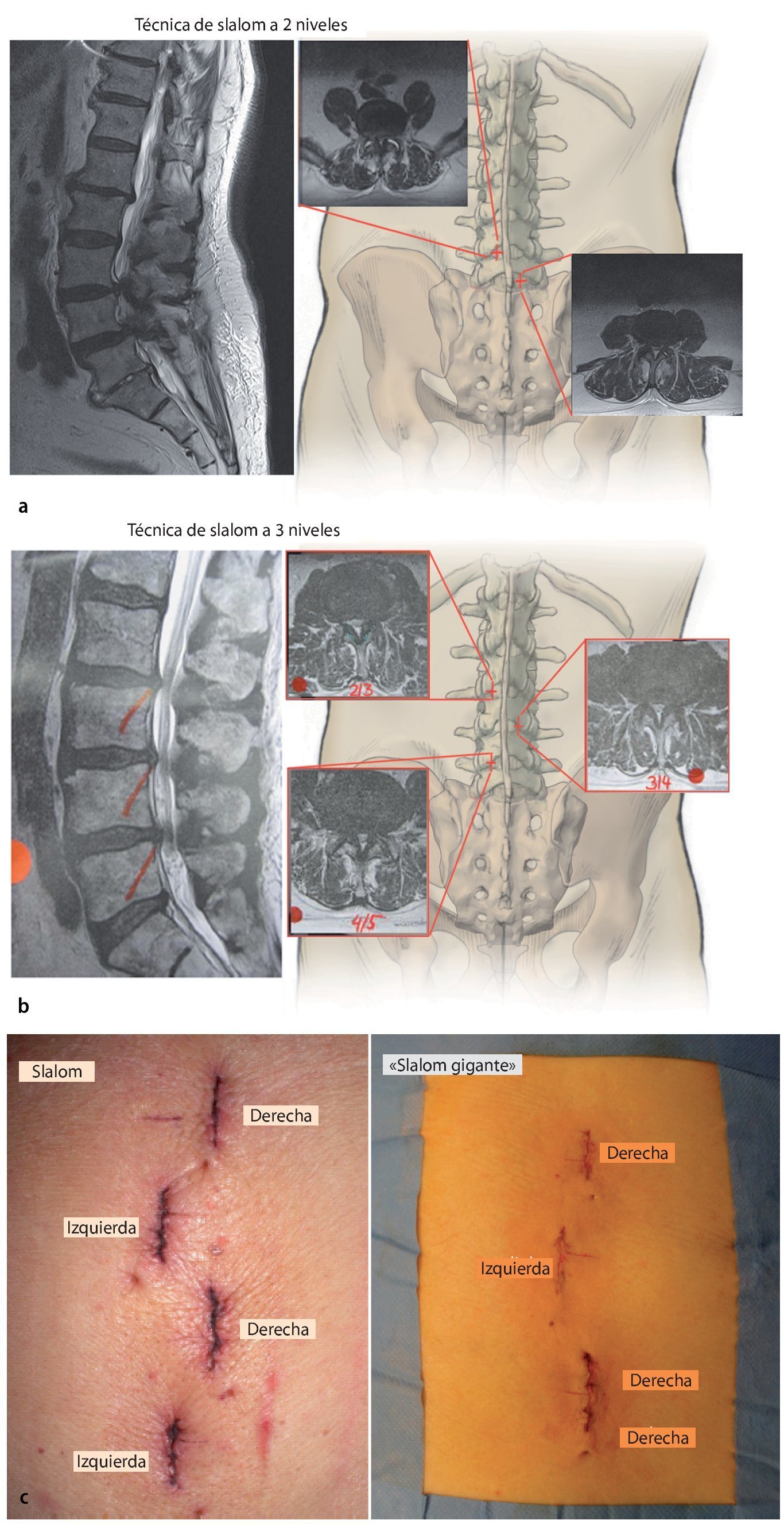
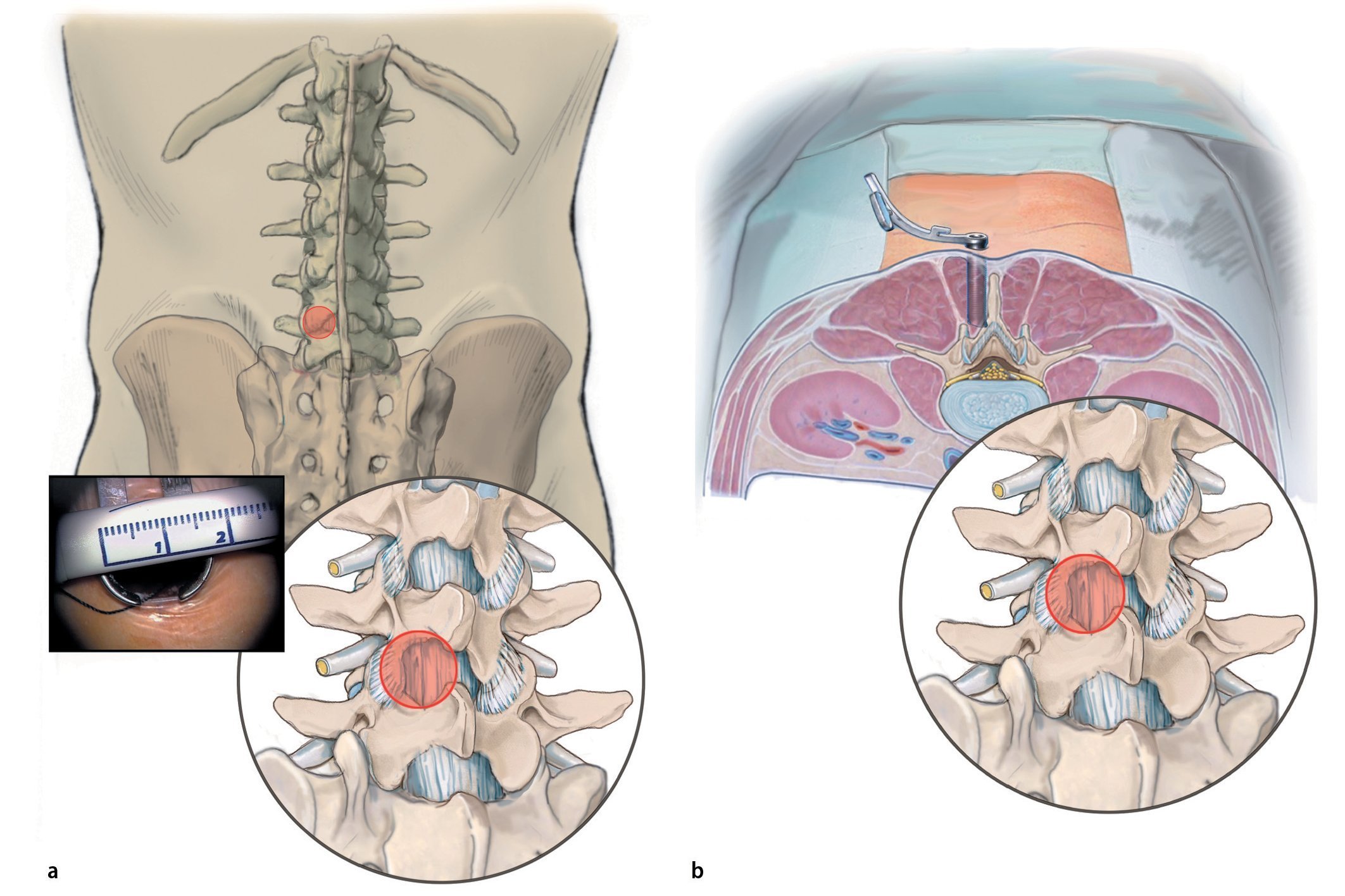
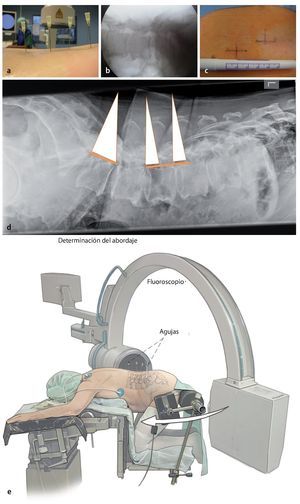
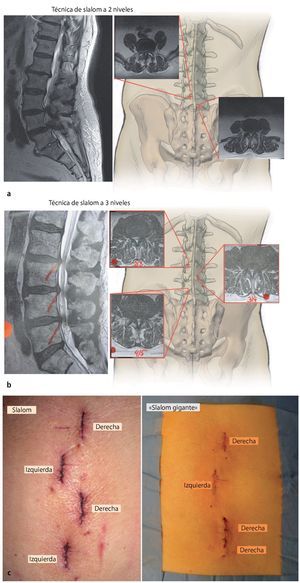
Fig. 3 a Bajo control lateral con fluoroscopio se marcarán las alturas quirúrgicas insertando agujas largas en el lado contrario respectivo. b La radiografía lateral muestra la posición de las agujas sobre cada uno de los segmentos a descomprimir. c La longitud de las incisiones cutáneas es de 15 mm aproximadamente por segmento y se elegirá a derecha e izquierda de modo alternado. d, e En los segmentos lordotizados se puede realizar de vez en cuando un abordaje de 20 mm para acceder a dos segmentos a través de una incisión cutánea («slalom gigante»). d Radiografía. e Marcajes sobre la piel.
Fig. 4 a-c Ejemplos de diferentes tipos de incisiones para acceder a 2, 3, 4, 5 segmentos. a, b Ejemplos de incisiones para la descompresión de 2 y 3 segmentos. c Diferentes variantes de incisiones para la descompresión de 4 segmentos.
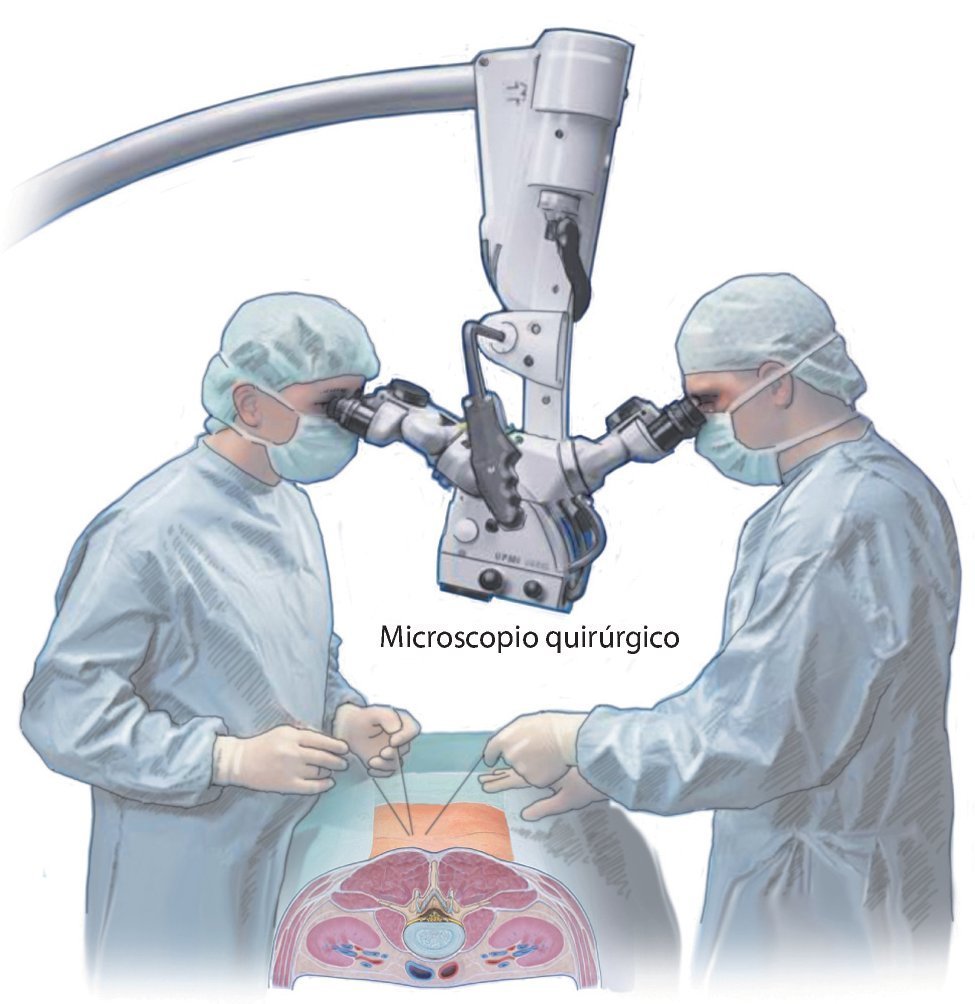
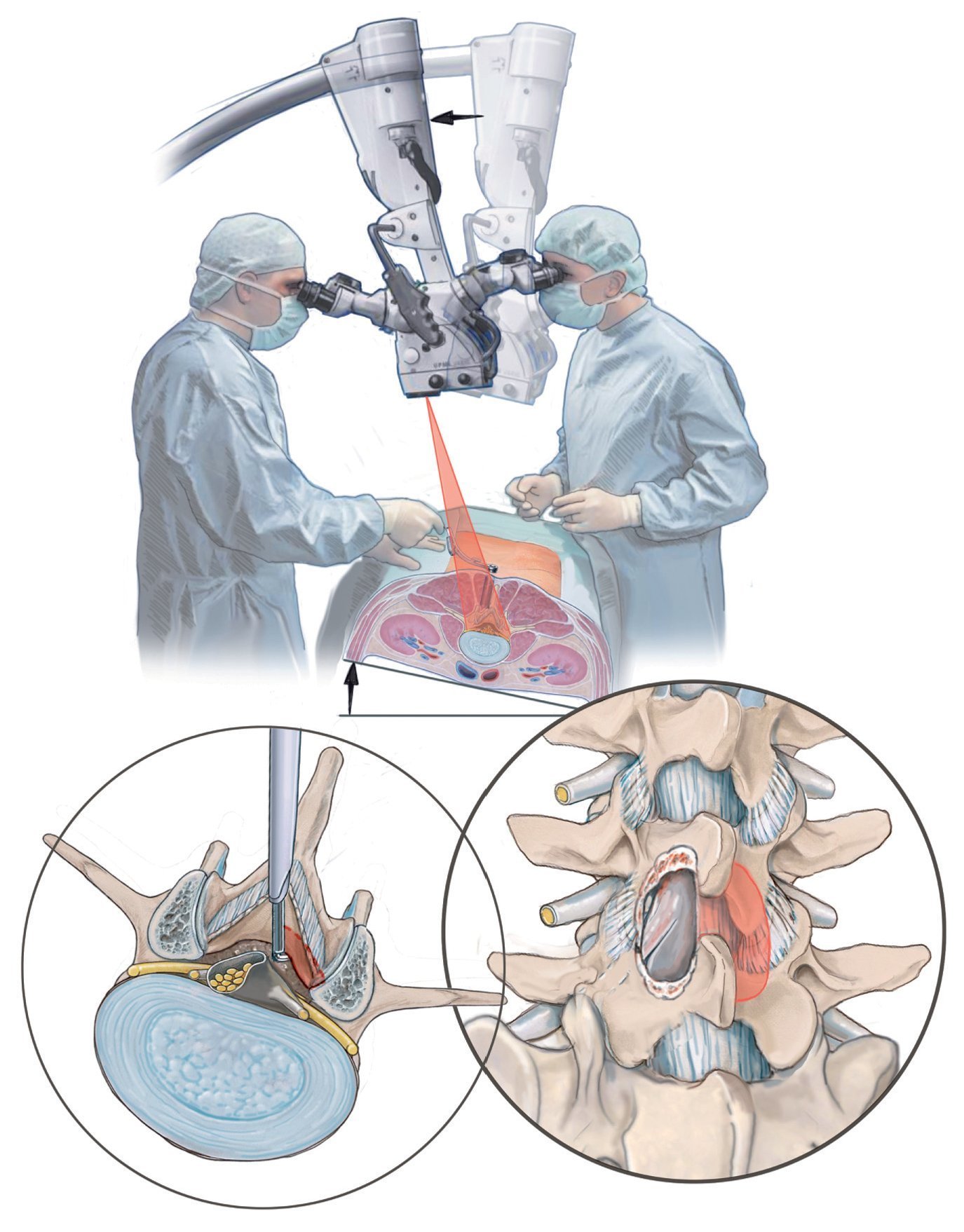
Fig. 5 La intervención completa se realiza con ayuda de un microscopio quirúrgico (desde la incisión hasta la sutura). Para ello se requiere un microscopio quirúrgico abatible (por ejemplo, modelo Zeiss N 700) con foco variable de 400 mm.
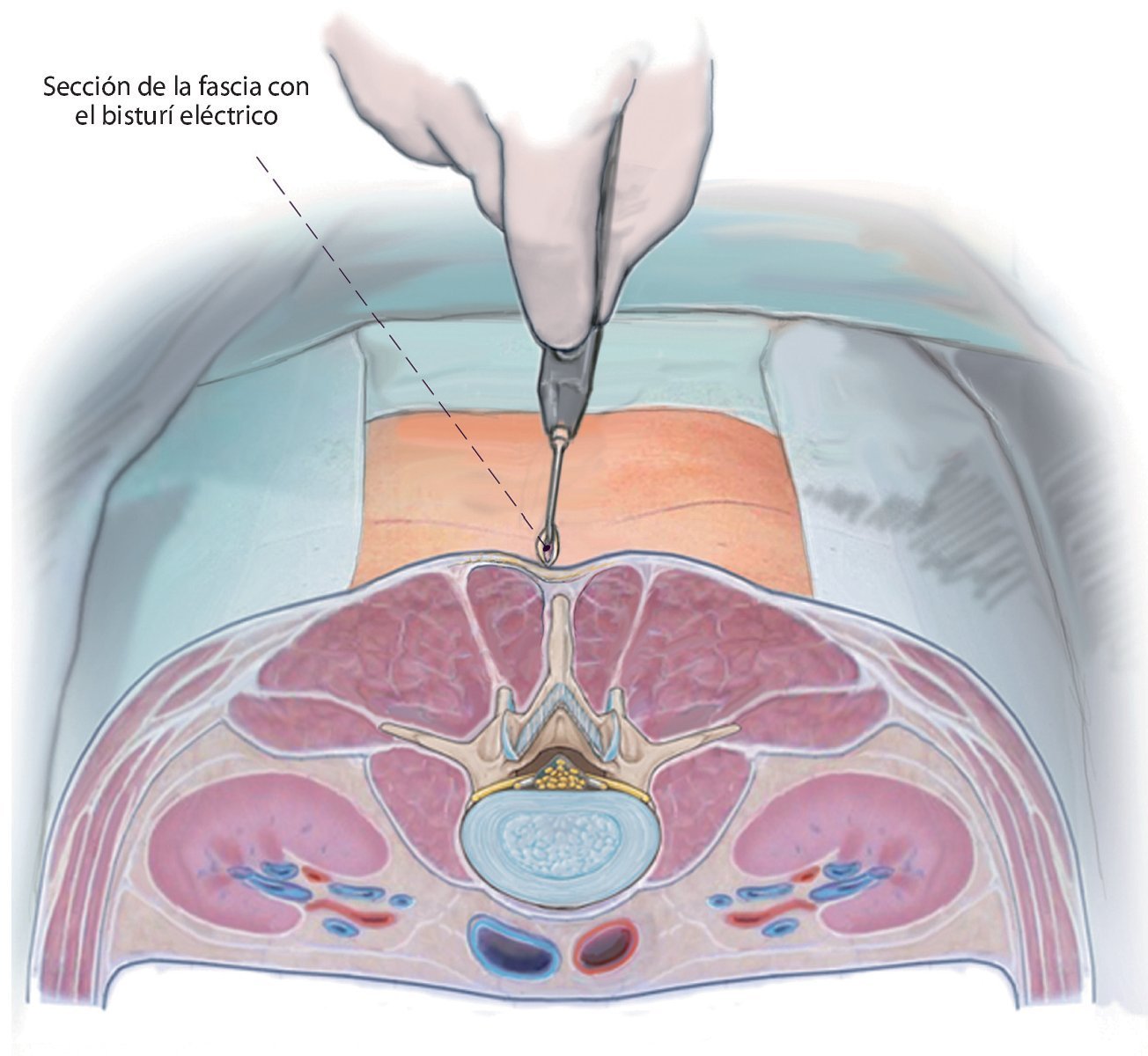
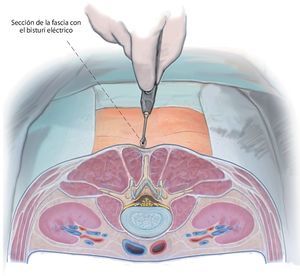
Fig. 6 Incisión hasta la fascia y sección de la misma. A lo largo de una incisión cutánea de 15 mm de largo y situada a 5 mm aproximadamente del centro se expone la fascia. Ahora con la pinza es posible palpar con facilidad la apófisis espinosa craneal del segmento a descomprimir. Se realiza una incisión punzante de la fascia en la apófisis espinosa y se secciona la misma a lo largo de 25-30 mm aproximadamente. Se recomienda realizar este procedimiento con un bisturí eléctrico, puesto que permite una hemostasia adecuada a través del abordaje pequeño (atención: ¡posibilidad de lesiones cutáneas causadas por el bisturí eléctrico!).
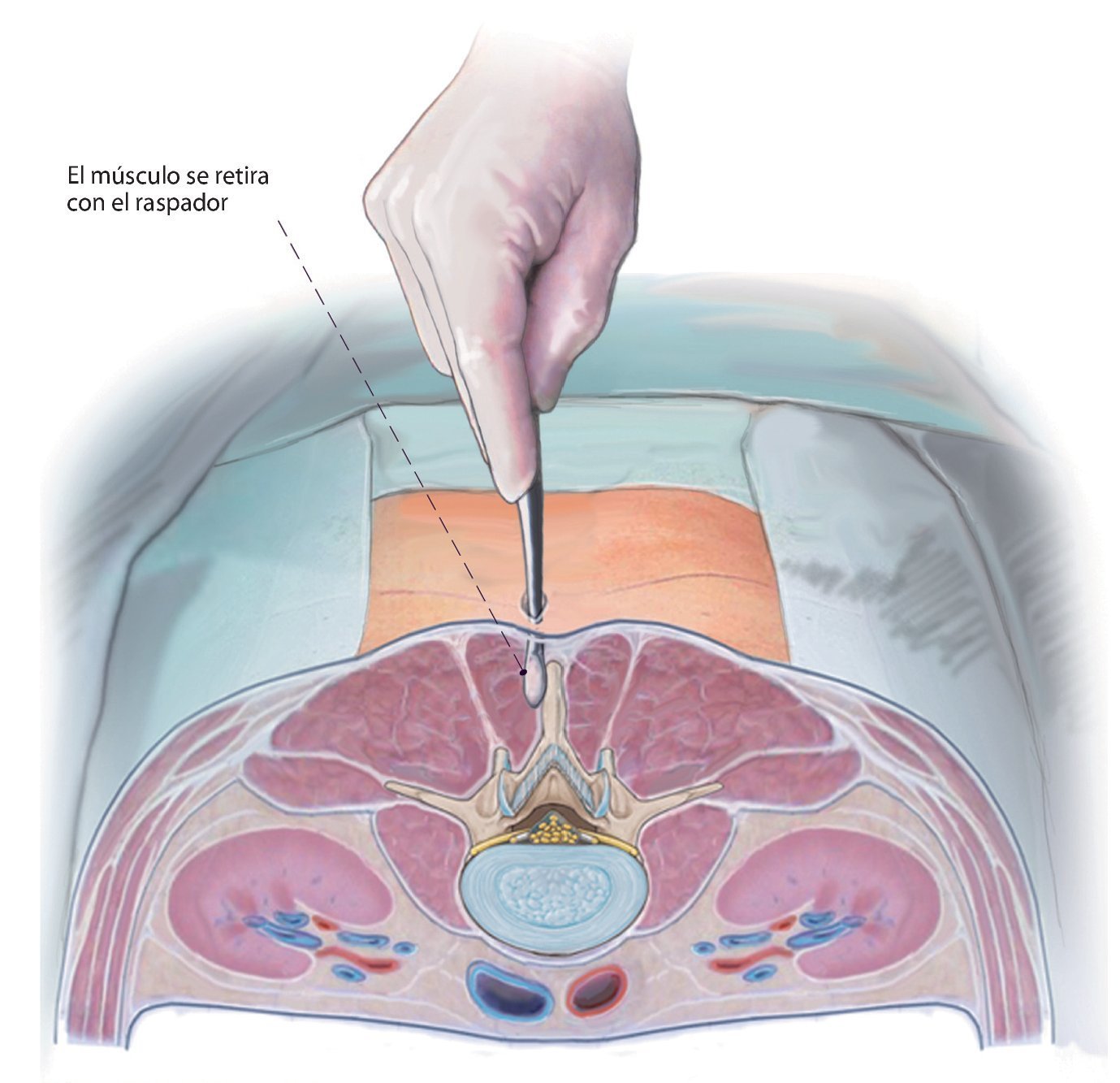
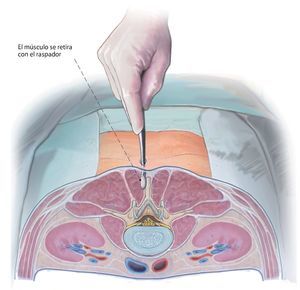
Fig. 7 Retirar el músculo. Con un pequeño raspador se retira el músculo multifidus de la ventana interlaminar y del semiarco vertebral craneal. Las partes más pequeñas del manguito rotador incrustadas en el borde lateral del arco se seccionan mediante un corte afilado con el bisturí eléctrico, las partes de músculo situadas en la apófisis espinosa se preservan completamente.
Fig. 8 a, b Representación de la ventana interlaminar, de las 2/3 mediales de las articulaciones facetarias y del semiarco vertebral.
Fig. 9 a-c El control de la altura quirúrgica se realiza mediante fluoroscopio después de introducir el espéculo. Inclinando el espéculo hacia craneal y caudal se puede visualizar el área de intervención completa.
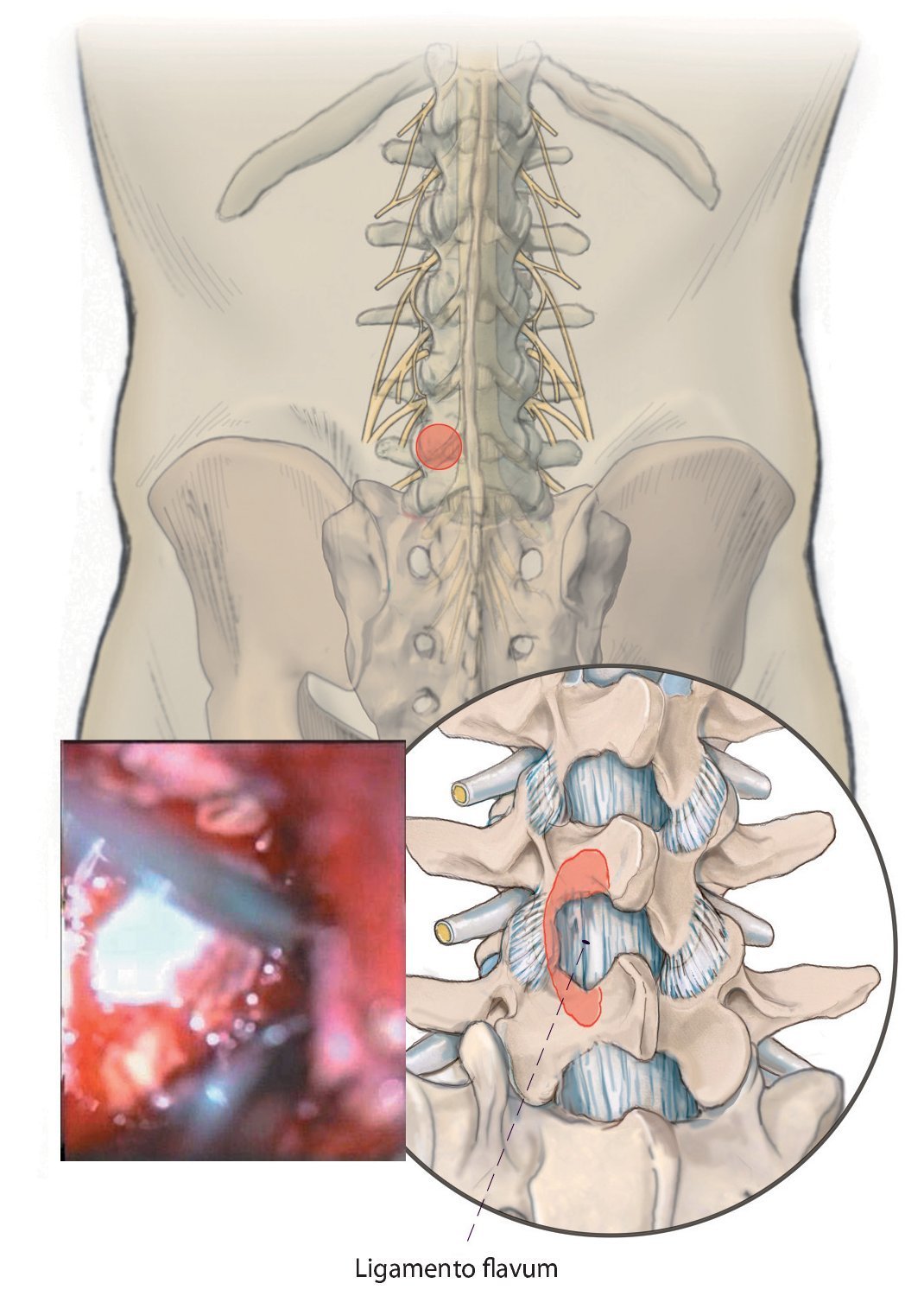
Fig. 10 Inicio del fresado en la región sublaminar (ver material adicional online: video de esta fase quirúrgica). Con la fresa (cabeza cilíndrica o redonda) se fresa por debajo del borde caudal de la lámina desde medial-dorsal hacia craneal y lateral y se libera el ligamento flavum sublaminar. El ligamento flavum se deja intacto, puesto que sirve de protección de la duramadre durante el fresado. La liberación del ligamento se realizará hasta alcanzar la inserción craneal del mismo en el lado interno de la lámina. En este punto se abre el canal espinal. Generalmente, incluso en los casos de estenosis espinales severas suele haber todavía presencia en esta zona de tejido graso epidural desplazado hacia dorsal. Este se retirará con el disector romo o se extraerá con una pinza pequeña hasta que la duramadre sea visible.
Fig. 11 Descompresión ipsilateral en sentido contrario a las agujas del reloj (ver material adicional online: video de esta fase quirúrgica). Con las pinzas Kerrison se aparta a continuación paso a paso el ligamento flavum hipertrofiado hacia craneal-lateral-caudal y se descomprime el canal espinal central. El límite de la descompresión en la región craneal lateral se encuentra aproximadamente a la altura de la punta de la apófisis articular en la zona craneal del «hombro» del nervio espinal que transcurre por esta zona (por ejemplo, L5 para L4-5 o L4 para L3-4). La descompresión se habrá completado cuando en esta región se visualice tejido graso epidural. Ahora se libera el nervio espinal en su recorrido. En las estenosis del receso lateral ósea se utiliza para ello la fresa diamantada. La liberación del nervio se realizará hasta el límite pedicular caudal en el que el nervio abandona el canal espinal en dirección al foramen caudal. En este proceso se seccionan 2-3 mm por debajo del borde craneal del arco vertebral que limita a caudal. Sin embargo, por regla general, en esta zona no suele haber presencia de estenosis. La inspección o palpación de la circunferencia del disco invertebral dorsal se realizará solo en caso de sospechar de la existencia de una hernia discal además de la estenosis.
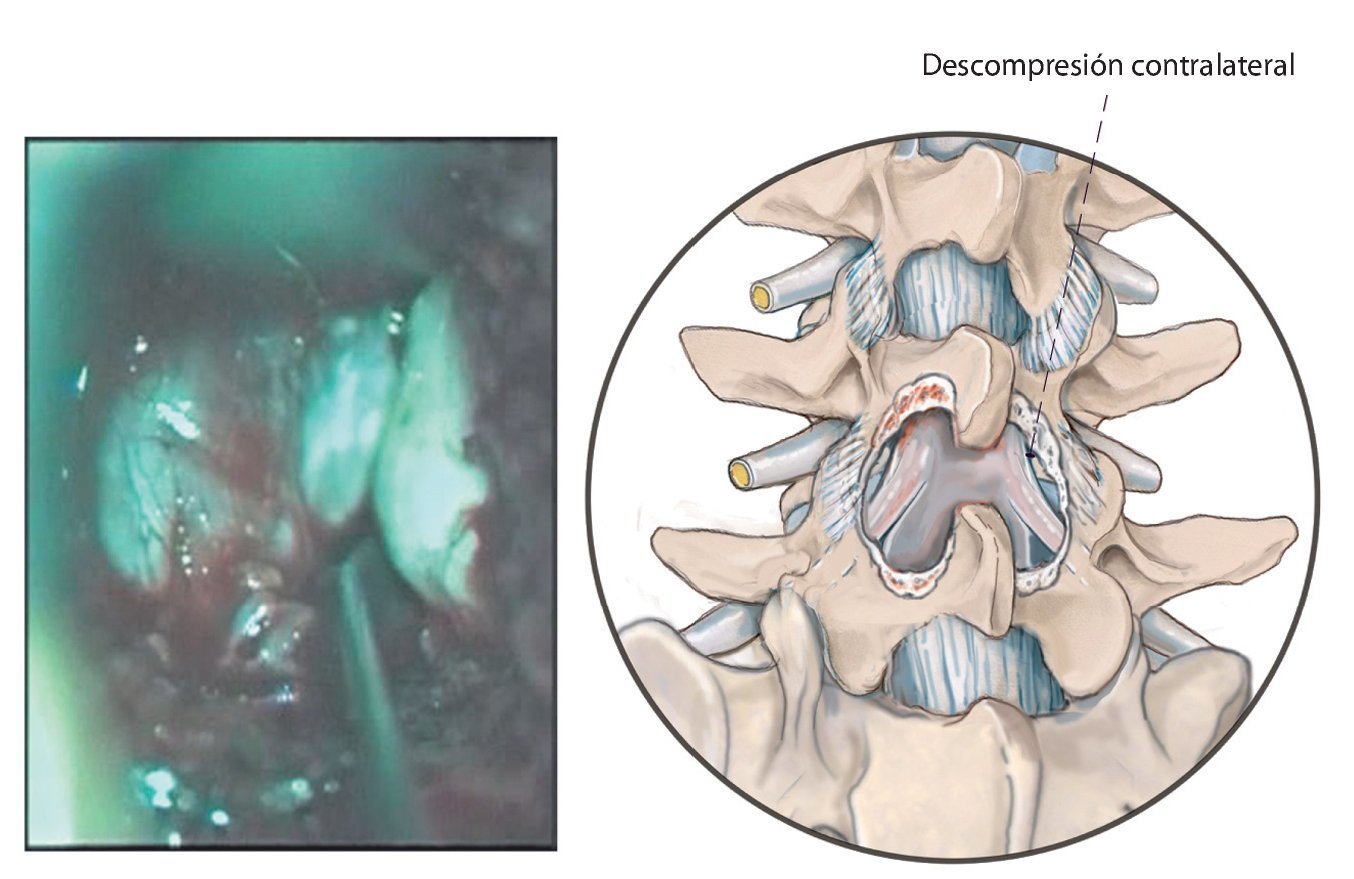
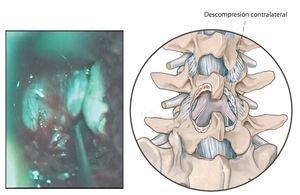
Fig. 12 Inclinación de la mesa de operaciones y ángulo de visualización para la descompresión del lado contrario. Para la descompresión del lado contrario se inclinará la mesa de operaciones gradualmente hacia contralateral y se adaptará el ángulo visual del microscopio quirúrgico inclinado hacia el lado contrario.
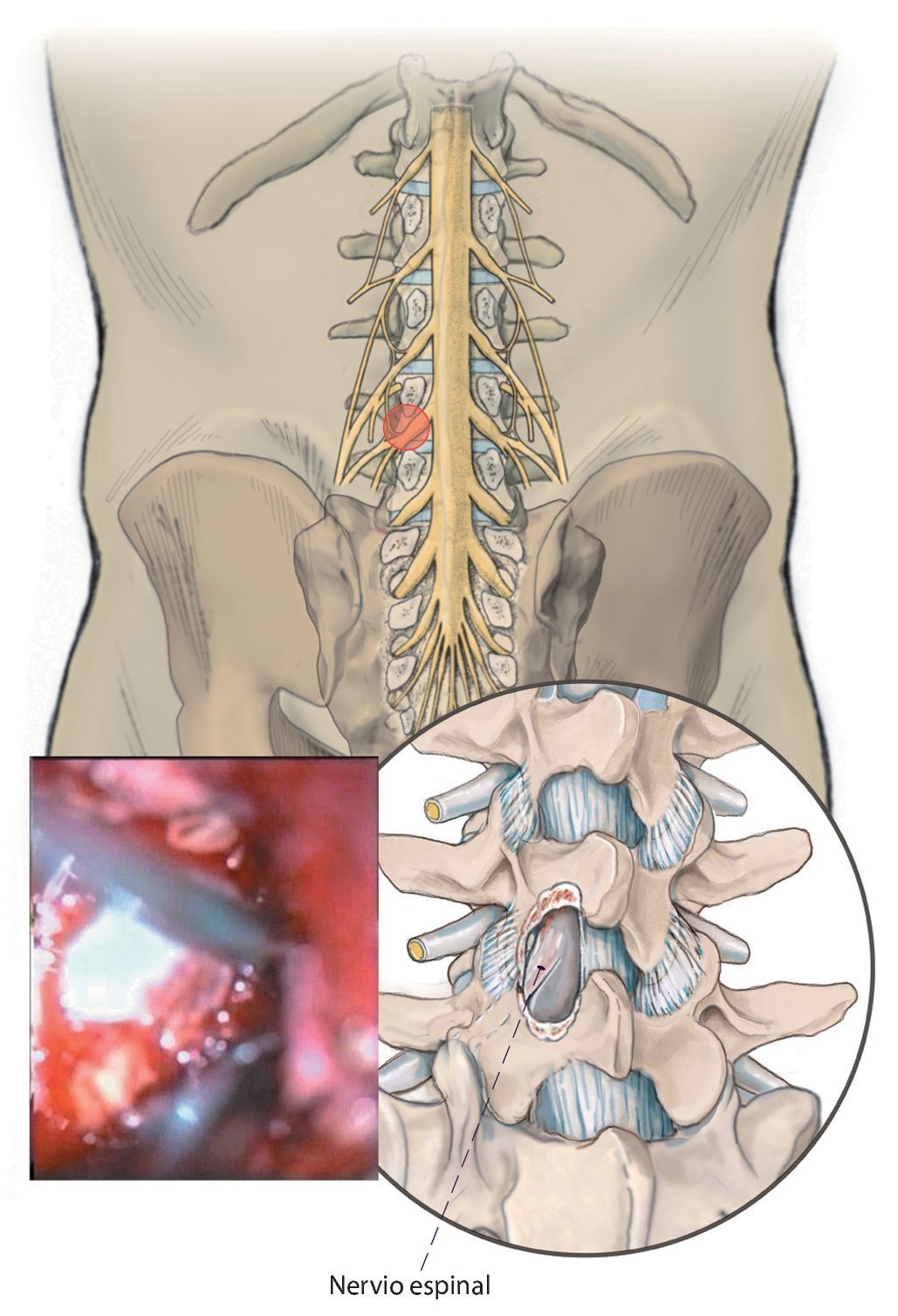
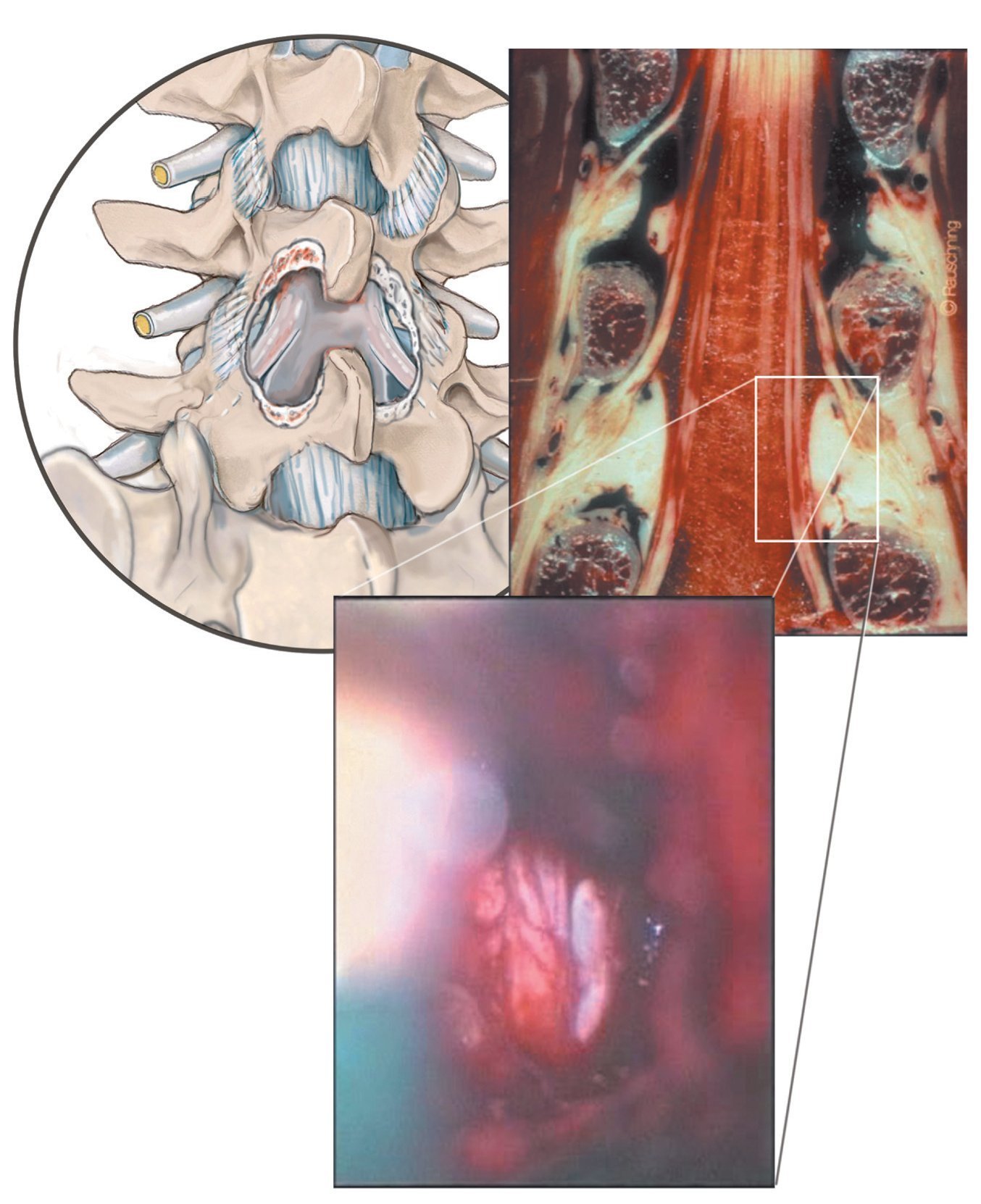
Fig. 13 Descompresión contralateral. En primer lugar se extrae el ligamento flavum dorsal en su unión con el ligamento interespinoso, con lo que se «deja al descubierto» el canal espinal central. A continuación se realiza una sección en forma de arco por debajo de la lámina craneal con la fresa diamantada también por el lado contrario hasta alcanzar la inserción del ligamento flavum contralateral craneal.
Fig. 14 Descompresión del nervio espinal contralateral (ver material adicional online: videos sobre este paso quirúrgico). Ahora se extrae el ligamento flavum y/o las partes óseas que comprimen el canal espinal de la apófisis articular craneal del lado contrario y se libera la cauda equina, así como el nervio espinal contralateral. La articulación vertebral del lado contrario se recontornea únicamente «por dentro», hasta crear el espacio suficiente para las estructuras neurales. La articulación vertebral, inclusive la cápsula articular exterior, se preserva casi completamente. La descompresión está finalizada en el momento en que se hace visible el nervio espinal contralateral en todo su recorrido. Al final de la descompresión se realiza un lavado abundante con solución de NaCl, así como, en caso necesario, la hemostasia del canal espinal y, una vez extraído el espéculo, en la vía de abordaje. Esta última es importante puesto que existe una serie de hematomas, denominados hematomas epidurales, que son debidos al sangrado de los vasos sanguíneos del músculo dentro del canal espinal. Es por ello que en el canal espinal se insieren temporalmente también dos torundas hasta el cierre de la fascia. La inserción de un drenaje Redon se realiza únicamente en el caso de que la hemostasia sea insuficiente o, principalmente, en todos los pacientes de riesgo con una hemostasia alterada (por ejemplo, déficit de factores de coagulación: trombocitopenia) y/o alteración iatrogénica (por ejemplo, preparados de cumarina; ASS etc.). Entre ellos se encuentran principalmente los pacientes anticoagulados en el preoperatorio, incluso aquellos a los que se les haya reducido con la debida antelación la medicación anticoagulante y que en el momento de la intervención presentan valores de coagulación normales. El drenaje Redon se introduce formando un pequeño bucle dentro del canal espinal y se conecta sin aspiración. Dado que se realizan abordajes selectivos, la inserción de un drenaje Redon se llevará a cabo en el caso necesario únicamente también en la zona de abordaje seleccionada. La hemostasia y el cierre de la fascia se realizan en caso de abordajes multisegmentarios siempre una vez finalizada la descompresión de un segmento. Al final de la intervención se realiza la sutura subcutánea e intracutánea de todos los abordajes. Entretanto, en los niveles ya operados se introducen pequeñas compresas húmedas a nivel subcutáneo.
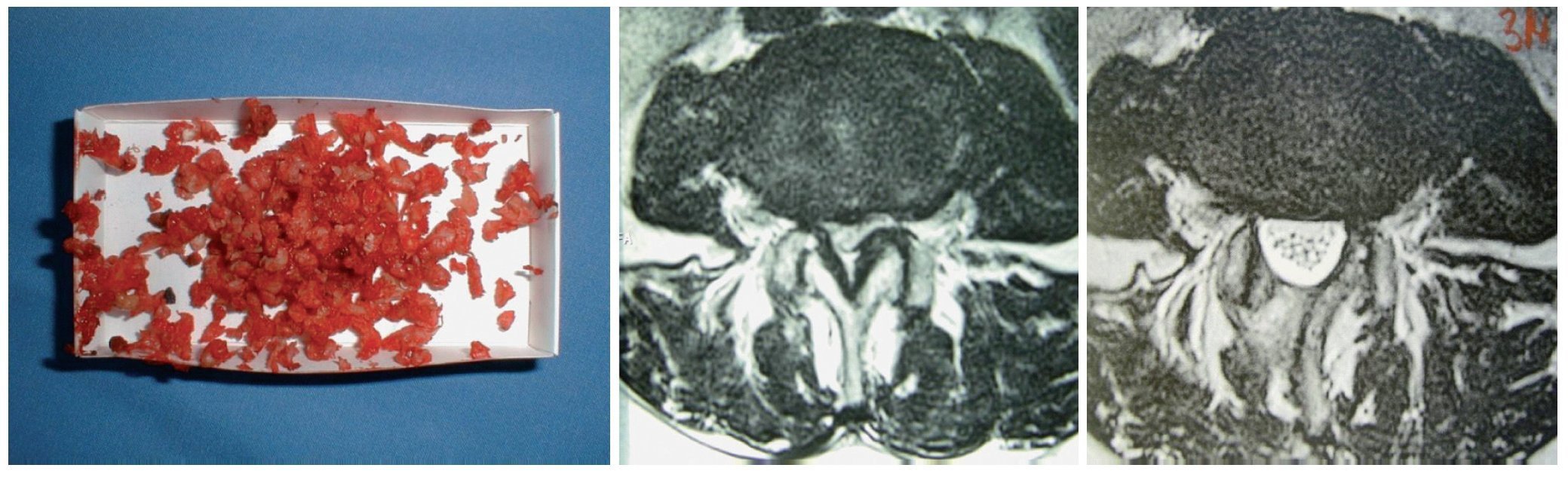
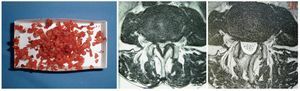
Fig. 15 Tejido reseccionado (a) e IRM preoperatoria (b) y postoperatoria (c). En la imagen se puede observar el tejido reseccionado de un segmento. La IRM axial muestra la descompresión circunferencial completa con conservación de la articulación facetaria y solo modificaciones mínimas de partes blandas en la vía de abordaje.
Tratamiento postoperatorio
— Profilaxis infecciosa mediante tratamiento antibiótico de una dosis única. Cuando el tiempo quirúrgico > 2 h se administrará una segunda dosis; en pacientes de riesgo (diabetes, supresión inmunológica), después de 24 h.
— Movilización a las 4-6 h postoperatorias.
— Faja lumbar blanda (por ejemplo, Lumbotrain® Bauerfeind) durante 4 semanas adaptada al dolor sin almohadilla.
— Extracción del drenaje Redon cuando < 30 ml/24 h.
— Dado que la sutura intercutánea se realiza con material de sutura reabsorbible, no hace falta extraer los hilos.
Errores, riesgos y complicaciones
— El objetivo principal de esta técnica quirúrgica es preservar la estabilidad de la columna, por lo que la parte interarticular se debería preservar en todos los casos. Se recomienda verificar en la fase preoperatoria el ancho del istmo en la radiografía a.-p. o en el MRI y medirlo en caso necesario para evitar seccionarlo por error con la fresa o con la pinza.
— En alguna ocasión existen adherencias entre la duramadre y el ligamento flavum, especialmente en aquellos procesos crónicos con una anamnesis larga. Por este motivo se debería palpar previamente la zona con un disector romo y, en caso necesario, despegar con cuidado las adherencias con un instrumento romo antes de utilizar la pinza sacabocados para huesos.
— Para eliminar la estenosis en el lado contrario se deberá introducir y extraer varias veces (> 50 veces) las pinzas sacabocados para huesos, así como la fresa a través del conducto de la duramadre, aunque esté lleno de líquido que contiene las fibras de la cauda equina. En este caso se pondrá cuidado en ejercer la menor presión posible sobre el conducto de la duramadre con el disector o con la pinza sacabocados. Un cirujano inexperto puede causar trastornos funcionales postoperatorios -generalmente temporales- de algún nervio espinal o de la cauda equina, en la mayoría de los casos asociados a alteraciones de la sensibilidad que se irradian periféricamente (en forma de pantalón en silla de montar) por ejercer una fuerte presión o una presión reiterada sobre el tubo.
— Las complicaciones más frecuentes observadas sobre todo en la fase de aprendizaje del cirujano son una descompresión insuficiente, así como la formación de hematomas epidurales3,4,7.
Resultados
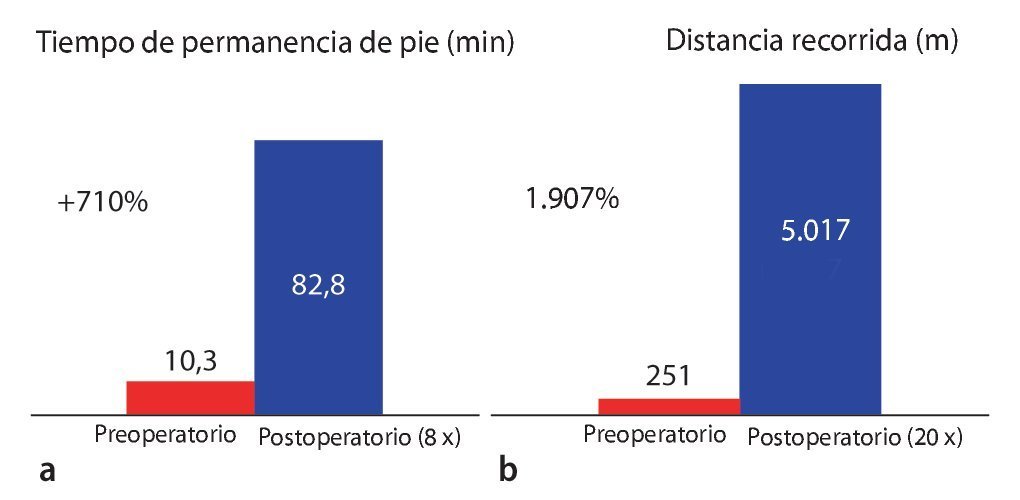
Entre marzo de 1998 y abril de 2002 fueron intervenidos en nuestra clínica un total de 702 pacientes mediante la técnica cruzada unilateral. Los abordajes fueron siempre unilaterales y sin alternar. La técnica aquí descrita9,11 y los resultados de una serie consecutiva de 275 pacientes han sido ya publicados10 y se resumen brevemente a continuación. La edad media de los pacientes (52% hombres, 48% mujeres) fue de 69 años (34- 89 años). La duración media de la anamnesis fue de más de dos años. Todos los pacientes habían sido sometidos varias veces a un tratamiento previo conservador. Doscientos pacientes (73%) reportaron sufrir de lumboisquialgias que aumentaban cuando el paciente estaba de pie y caminaba, así como pesadez en las piernas después de recorrer diferentes distancias. En todos los casos las isquialgias predominaban con respecto a la lumbalgia. 75 pacientes (27,3%) se quejaron de isquialgia. 252 pacientes (91,6%) manifestaron una claudicación espinal clásica. Una gran parte de 125 pacientes ya había sufrido pérdidas de fuerza neurológicas manifiestas en ambas piernas (45,5%). La distancia recorrida preoperatoria media era 250 m. El tiempo preoperatorio de permanencia de pie sin molestias fue de 10 min.
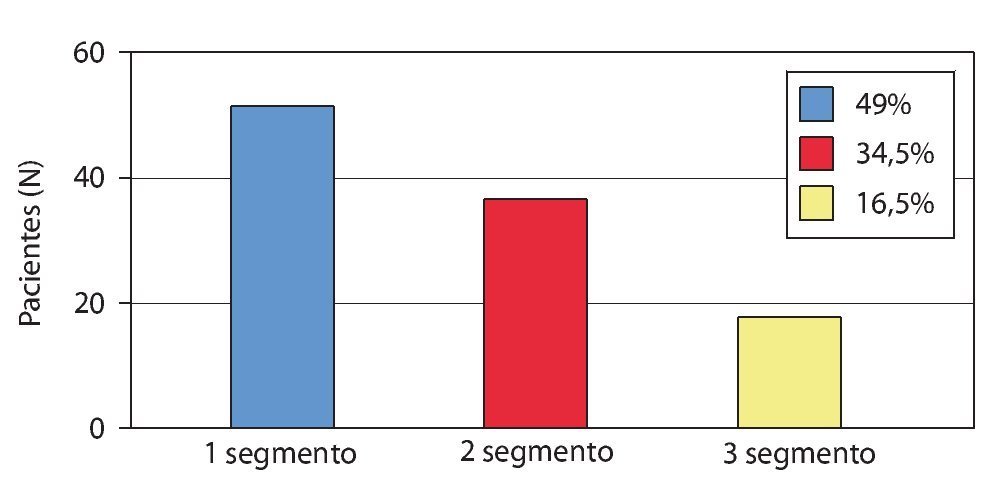
En total se descomprimieron 568 segmentos en 275 pacientes. La fig. 16 muestra la distribución por segmentos y la cantidad de intervenciones mono y multisegmentarias. El tiempo quirúrgico medio por segmento fue de 37 min con una pérdida de sangre de 57 ml por segmento. Todos los pacientes fueron completamente movilizados a las 24 h. A los pacientes operados de dos o más segmentos se les aplicó una faja elástica durante cuatro semanas postoperatorias.
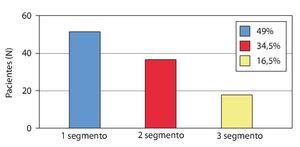
Fig. 16 Distribución porcentual de descompresiones monosegmentarias y multisegmentarias.
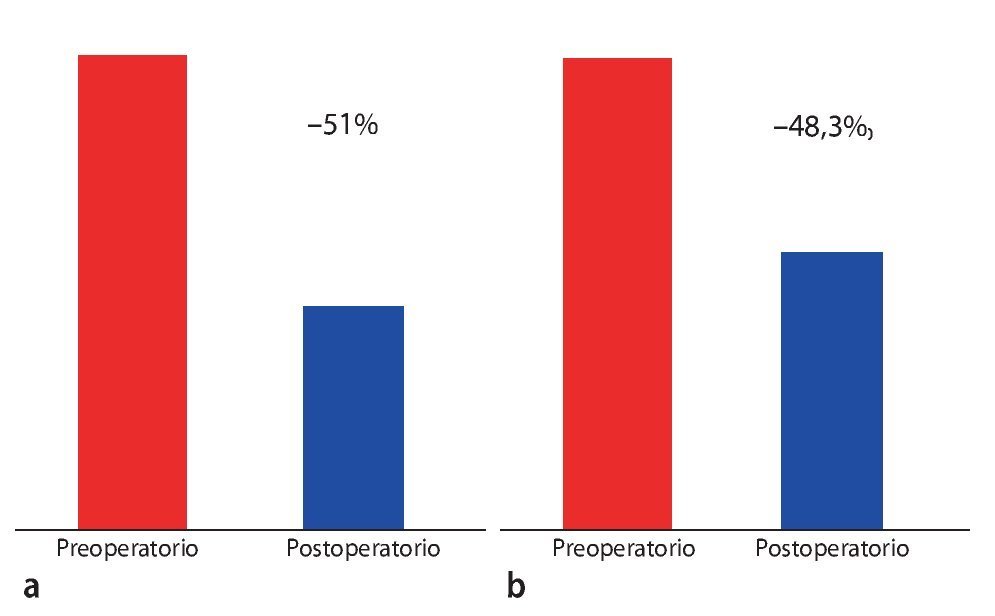
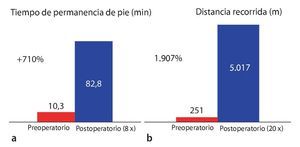
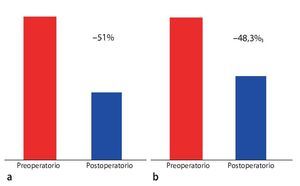
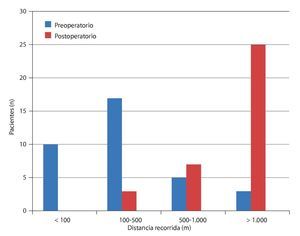
Tras un seguimiento medio de 24 meses, el tiempo de permanencia de pie sin sentir molestias postoperatorio fue de 82 min. La distancia recorrida aumentó de 250 a 5.017 m (fig. 17). La figura 18 refleja el retroceso claro de los síntomas neurológicos, así como el efecto sobre el dolor de espalda asociado en la fase preoperatoria. La tasa de complicaciones total fue del 15,9%, y las lesiones intraoperatorias de la duramadre supusieron el porcentaje más elevado, con un 5%. Los hematomas epidurales postoperatorios que requirieron revisión (3,8%), así como los casos de descompresión insuficiente con síntomas (parciales) persistentes (2%), fueron las complicaciones postoperatorias más frecuentes.
Fig. 17 Tiempo de permanencia de pie libre de síntomas (a) y distancia recorrida (b) preoperatoria y a los 24 meses postoperatorios.
Fig. 18 Recesión de los síntomas neurológicos (a), así como del dolor de espalda (b), en comparación con los síntomas preoperatorios.
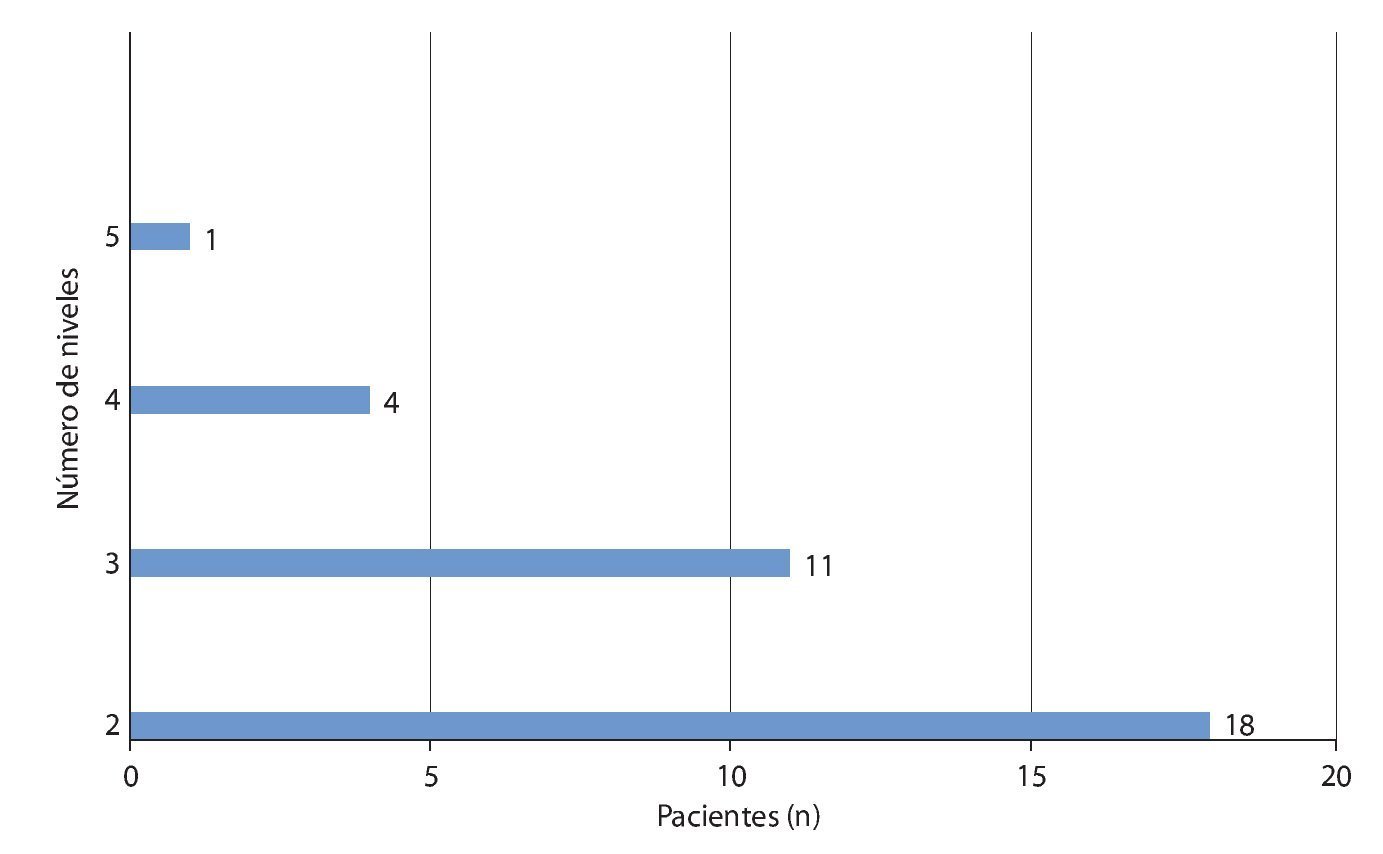
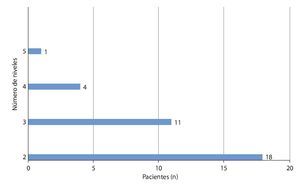
Desde diciembre de 2010 hasta mayo de 2012 se operó a un total de 35 pacientes (10 mujeres, 25 hombres; edad media: 71,8 años; rango: 52-91 años) de varios segmentos, a los que se les aplicó la misma técnica, aunque con abordajes separados y alternantes descritos en este trabajo. La figura 19 muestra la cantidad y la localización de los segmentos operados. A causa de enfermedades asociadas, 14 de 35 pacientes (40%) fueron sometidos a un tratamiento anticoagulante en la fase preoperatoria (10/35 con ASS; 4/35 con Marcumar) y durante el perioperatorio se les cambió la medicación por heparina de bajo peso molecular.
Fig. 19 Distribución absoluta descompresiones de 2 a 5 segmentos.
El tiempo de intervención medio fue de 42 min/segmento y la pérdida de sangre fue de 20,3 ml/segmento. 15 de 35 pacientes no requirieron ningún drenaje Redon. Todos los pacientes fueron movilizados al cabo de 6 h y se les aplicó una faja lumbar elástica durante 4 semanas (Lumbotrain®, marca Bauerfeind). La estancia hospitalaria media fue de 5,2 días (rango: 3-12 días). 2 de 35 pacientes (5%) sufrieron una lesión de la duramadre en la fase intraoperatoria que se pudo cerrar mediante cola de fibrina y un parche de Tachosil, sin que se produjera una pérdida de líquidos intra o postoperatoria. Un paciente (2,8%) sufrió una radiculopatía L5 postoperatoria temporal, probablemente debido a la inflamación de una raíz nerviosa, que se redujo después de la administración de dexametasona.
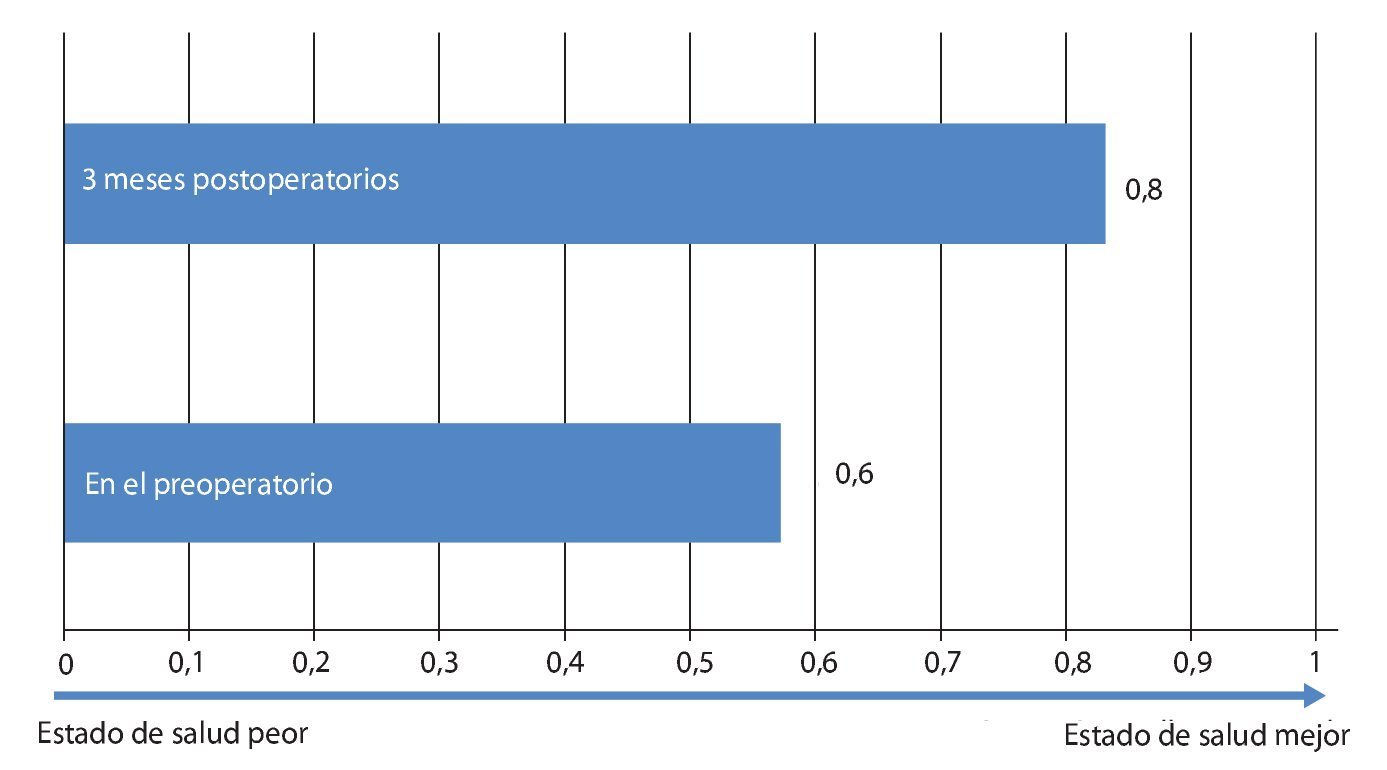
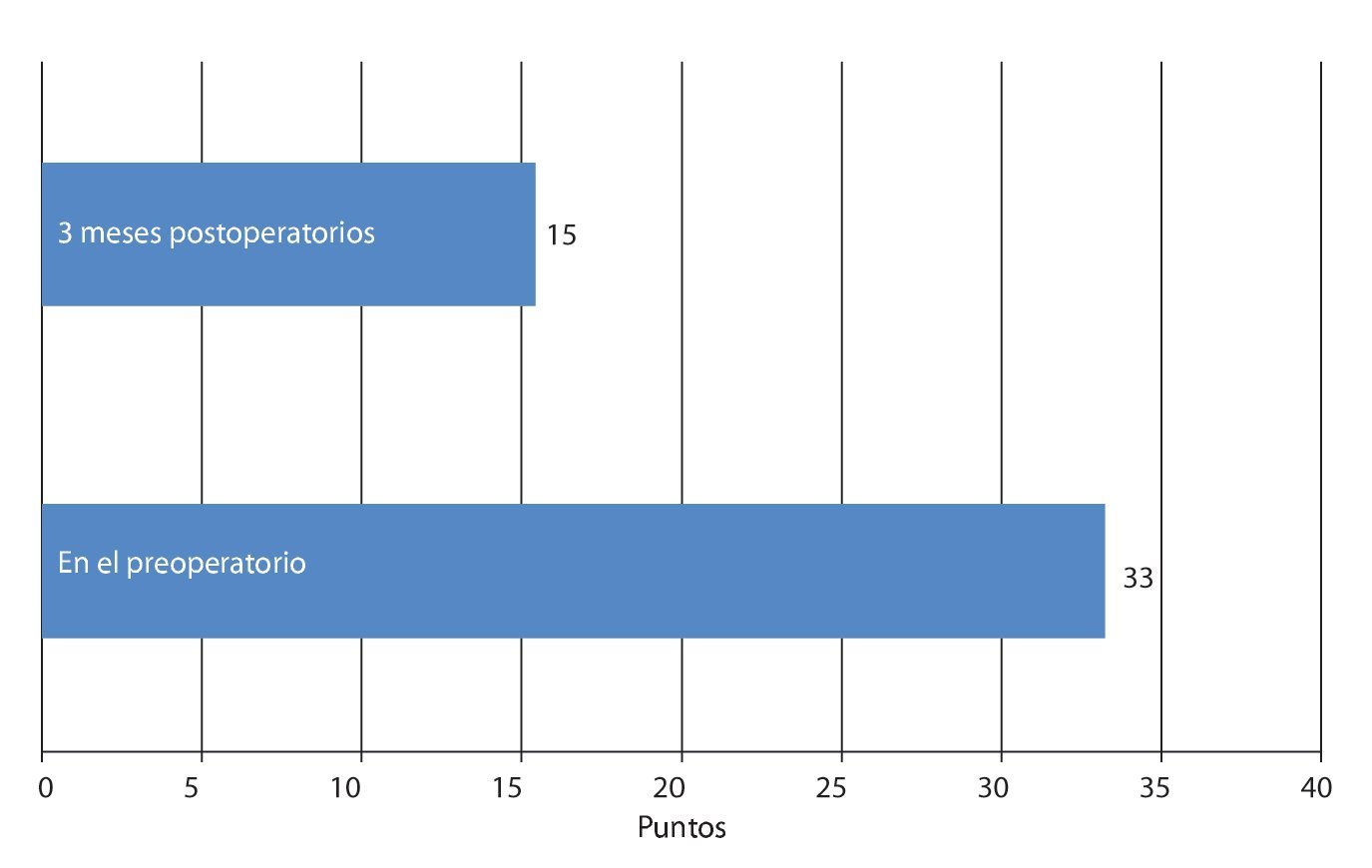
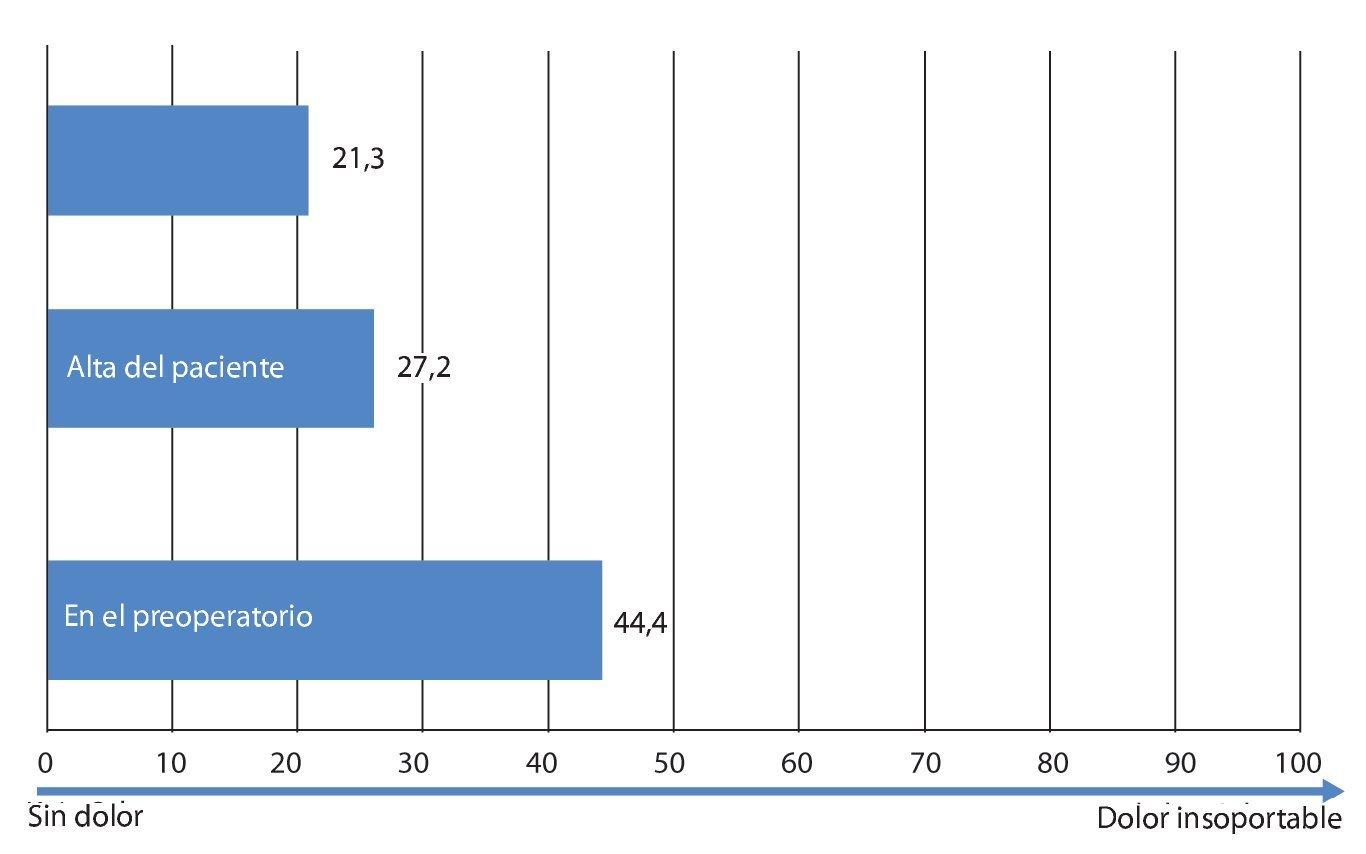
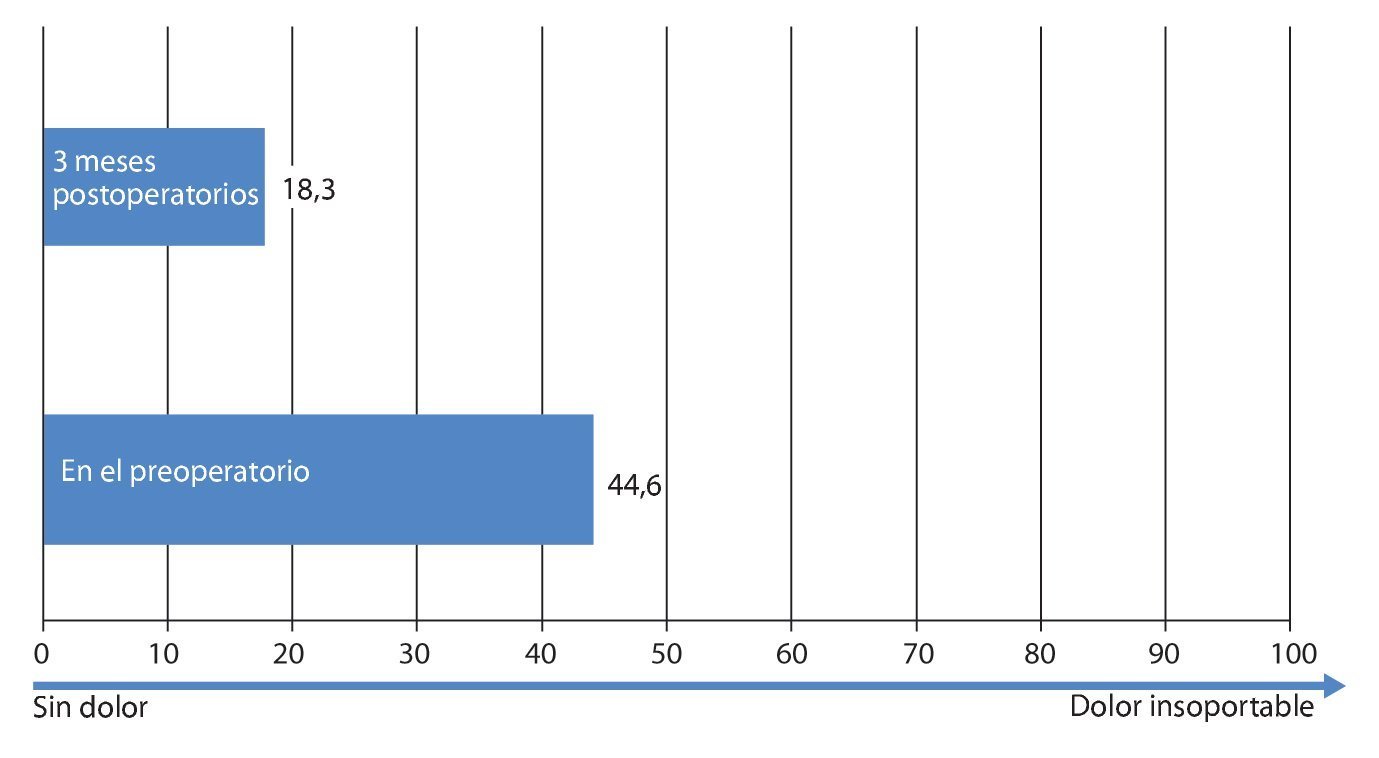
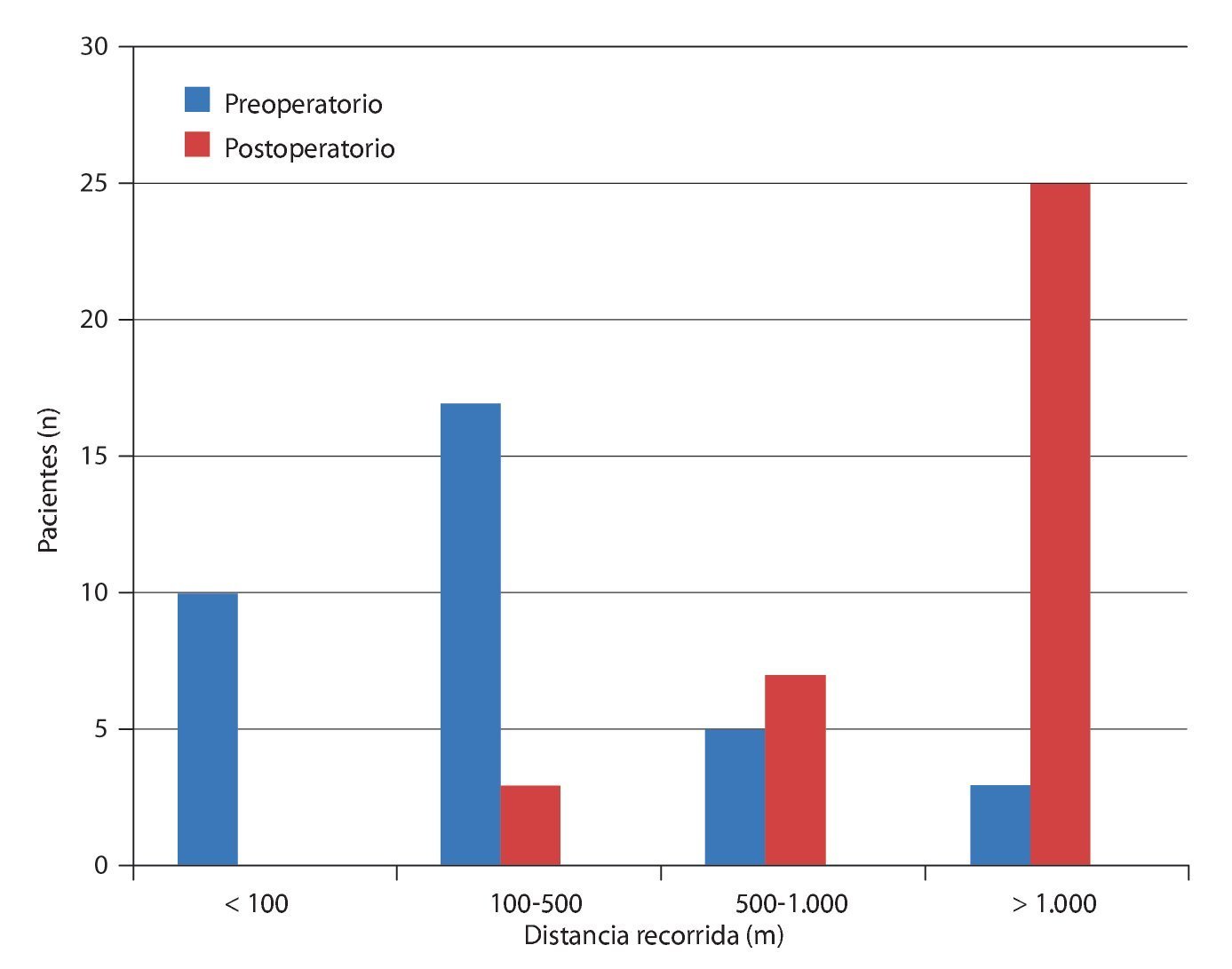
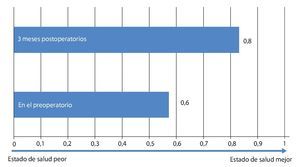
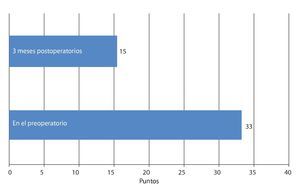
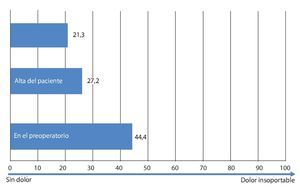
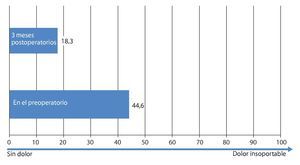
Mediante un seguimiento realizado durante 3-12 meses se recopilaron los datos del cuestionario EQ 5D, del índice de discapacidad Oswestry (ODI) para el dolor de pierna y de espalda, así como de la distancia recorrida. Los resultados se han representado en las figs. 20-24. En todos los pacientes se pudo obtener una mejora significativa subjetiva de la distancia recorrida, así como de la calidad de vida.
Fig. 20 Cuestionario EQ 5D.
Fig. 21 Índice de discapacidad de Oswestry.
Fig. 22 Dolor de espalda según la escala VAS.
Fig. 23 Dolor de pierna según la escala análoga visual VAS.
Fig. 24 Distancia recorrida sin síntomas.
Conclusión
— Según nuestra opinión, la laminectomía convencional con resección del arco vertebral inclusive de la apófisis espinosa y del sistema de cerclaje dorsal (ligamento supraespinoso, ligamento interespinoso, cápsula articular), así como cada una de las mitades de la articulación vertebral, es una técnica que ya no está justificada para la terapia de la estenosis espinal degenerativa por una serie de causas.
— Aunque la resección de las denominadas estructuras anatómicas no tiene por qué ser necesariamente el origen de una inestabilidad clínicamente relevante, sí provoca un debilitamiento de la columna posterior y crea la premisa para el desarrollo de una inestabilidad transitoria, cuya magnitud y transcurso en el tiempo dependen principalmente del progreso degenerativo del disco vertebral3,6,7,14. Además, al «dejar al descubierto» el canal espinal se lleva a cabo una conexión amplia y extensa entre la musculatura paravertebral con las partes blandas adyacentes y el espacio epidural. Ello suele provocar en la mayoría de las veces placas cicatrizantes extensas, que suelen causar una «ligadura» de la cauda equina con los correspondientes síntomas radiculares2,4,6,8,17.
— Con la aplicación de la técnica cruzada con descompresión bilateral a través de un abordaje unilateral se minimiza el trauma yatrógeno9-12,16. El músculo es desplazado solo unilateralmente y se le mantiene en su inserción. Mediante la apertura puramente unilateral del canal espinal se reduce claramente la superficie potencial de cicatrización. La integridad exterior de la articulación vertebral contralateral permanece intacta, puesto que solo se pueden reducir las partes óseas que penetran en el canal espinal hasta que desaparece la compresión.
— La descompresión de estenosis multisegmentarias mediante la técnica microquirúrgica convencional provoca un trauma muscular unilateral extendido a varios segmentos debido a la suma de los abordajes individuales extensos. Además, la resección parcial de las respectivas facetas articulares inferiores se lleva a cabo en un mismo lado y en varias articulaciones vertebrales conectadas entre sí, lo que, finalmente, puede repercutir negativamente en la estabilidad funcional.
— Se compensa el inevitable deterioro yatrógeno de la musculatura paravertebral y de la faceta articular inferior en el lado del abordaje. Los abordajes individuales selectivos reducen claramente la pérdida de sangre intraoperatoria, incluso en los pacientes anticoagulados en el preoperatorio, y en la mayoría de los casos no requiere la aplicación de un drenaje Redon.
— La reducción del trauma quirúrgico permite una movilización más rápida, así como una estancia hospitalaria más breve, incluso en pacientes de edad más avanzada.
Conflicto de intereses. El autor del presente trabajo declara que no existe ningún conflicto de intereses para él ni para los co-autores.
Correspondencia
Prof. H.M. Mayer
Wirbelsäulenzentrum, Schön Klinik München - Harlaching
Harlachinger Str. 51,
81547 Múnich (Alemania)
mmayer@schoen-kliniken.de