Objetivo. Descompresión del nervio raquídeo lumbar atrapado en la periferia del receso lateral. Evitar en casos selectivos la fusión y la fijación de tornillo pedicular del segmento.
Indicaciones. Radiculopatía de un solo nivel en escoliosis degenerativa o discopatía degenerativa sin inestabilidad segmentaria.
Contraindicaciones. Escoliosis > 30º en el nivel índice, listesis lateral > 6 mm y deslizamiento vertebral móvil.
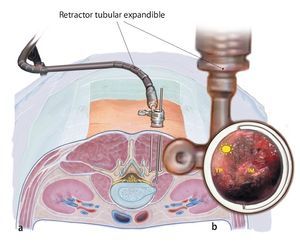
Técnica quirúrgica. Microscopio quirúrgico desde la incisión a la sutura (skin to skin). Una incisión en la piel de 35 mm a unos 40 mm de la línea media. Acceso transmuscular mediante separación roma de la musculatura paraespinosa apuntando a unos 40º hacia la línea media. Inserción de un retractor tubular expandible o de un sistema contra retractor-espéculo. Disección del nervio lumbar a tratar en medio del tejido graso extraforaminal. Ampliación del conducto radicular principalmente mediante el uso de taladro y de la pinza Kerrison sacabocados. El nervio se descomprime empezando en zona periférica hacia el borde lateral del ligamento amarillo. Cierre por capas. Por lo general no se requiere drenaje.
Manejo posoperatorio. Movilización en el mismo día.
Resultados. Se estudiaron los resultados clínicos de 22 casos (15 hombres) con compromiso extraforaminal de la raíz nerviosa. Debido a la indicación altamente selectiva, los pacientes se reclutaron en el transcurso de 3 años. La edad media fue de 64 años (intervalo 50-82 años). Se realizó examen de seguimiento independiente a los 3 meses y al año de la cirugía. La media de seguimiento fue de 27 meses (intervalo 41-22 meses). Según los criterios de Mac-Nab, los resultados fueron excelentes (45%), buenos (23%), razonables (14%), y deficientes (18%). Cuatro pacientes fueron sometidos a una segunda intervención quirúrgica para la fijación de tornillo pedicular y fusión. La lumbalgia persistente fue la causa más habitual de insatisfacción posoperatoria.
Redacción
H.M. Mayer, Múnich
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
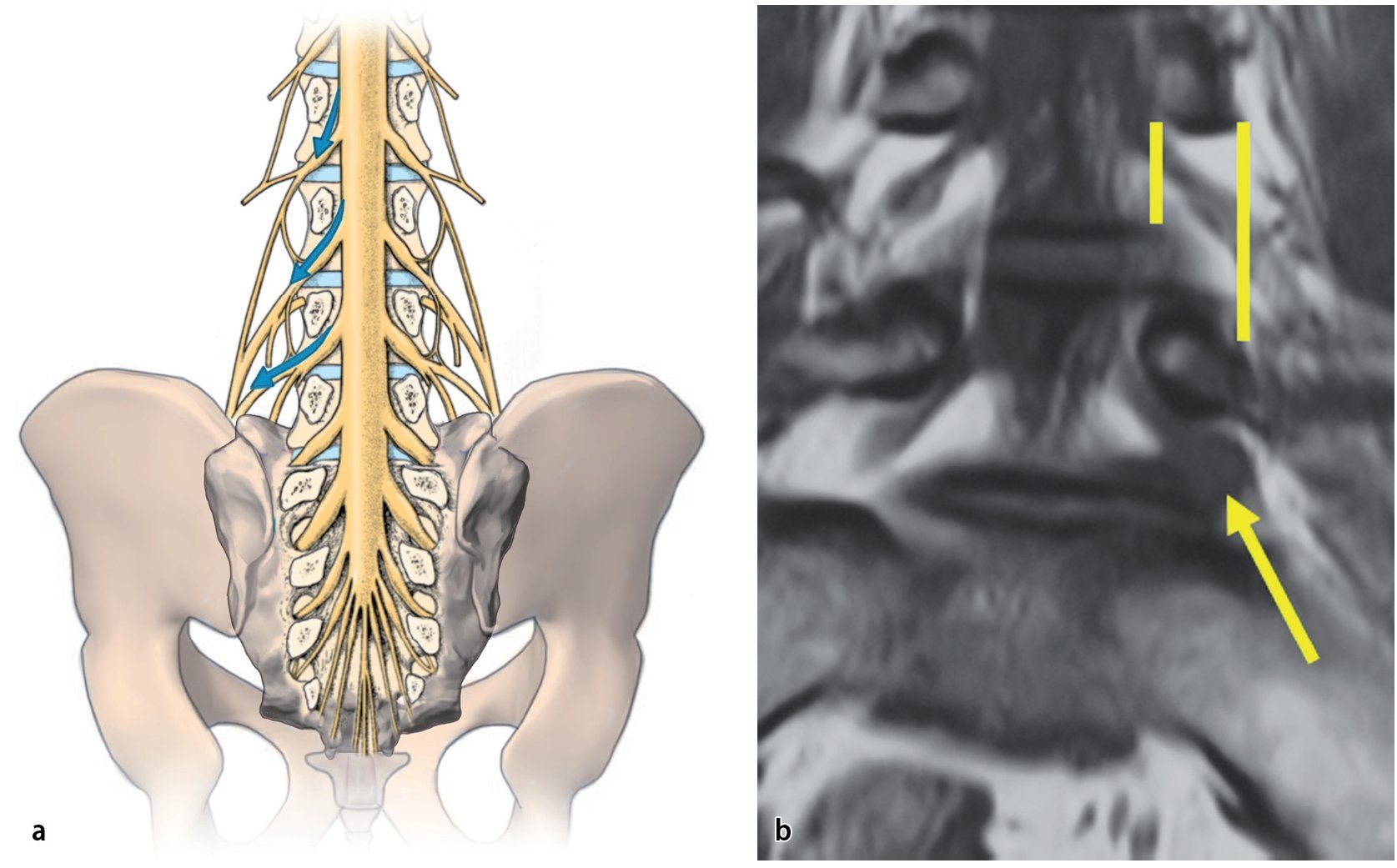
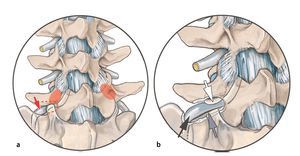
La degeneración discal y la artritis en la articulación facetaria dan lugar a cambios degenerativos que afectan al conducto raquídeo y a la foramina, y por tanto contribuyen a la estenosis de columna, ya sea lateral, central, o ambas. El conducto radicular lumbar se parece a un cuerno de los Alpes, que se vuelve más largo y oblicuo en la dirección craneocaudal (fig. 1). De forma un tanto arbitraria, el conducto se divide en una parte subarticular, otra foraminal y una tercera extraforaminal. Suponemos que el estrechamiento del conducto radicular puede estar causado por alteraciones en las estructuras anatómicas que rodean al propio conducto o por el desplazamiento de dichas estructuras1,3,4.
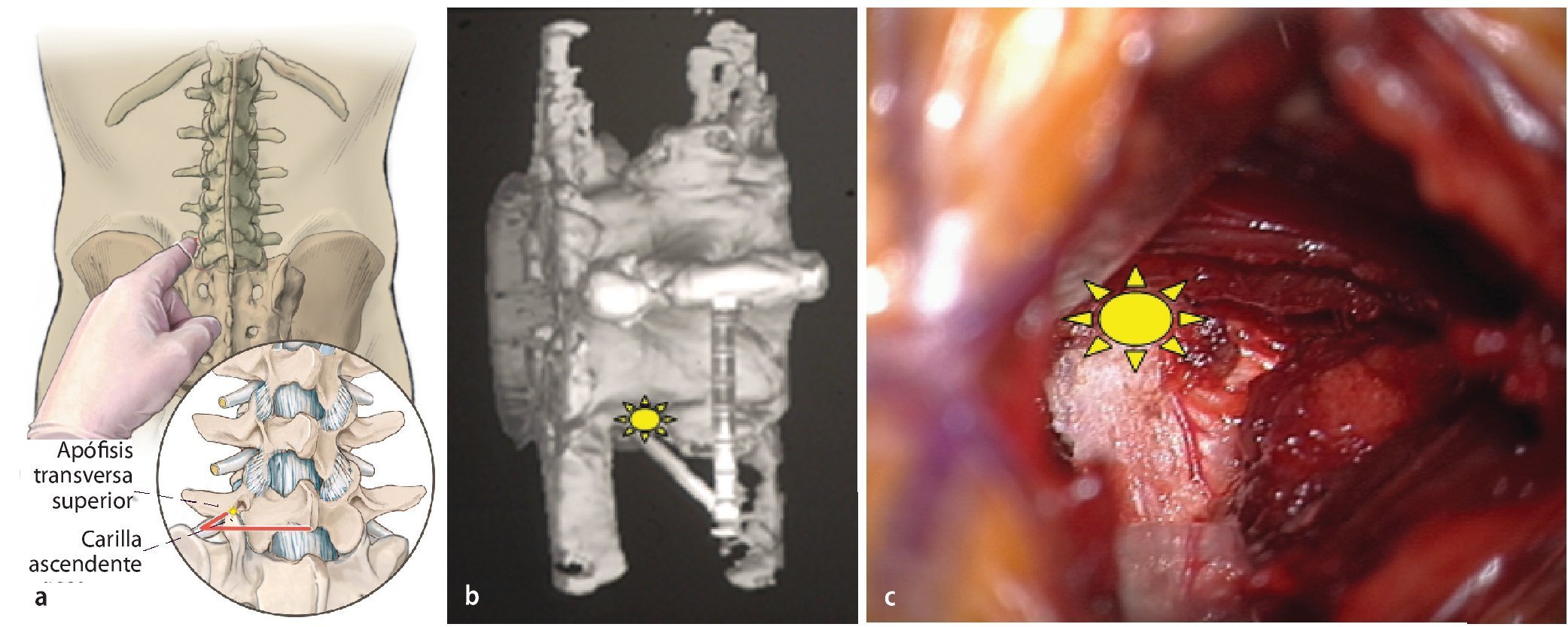
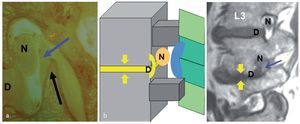
Fig. 1a Deberíamos ser conscientes de que es desacertado denominar foramen al conducto radicular, es decir, considerarlo un espacio bidimensional. El conducto radicular es, de hecho, un espacio tridimensional. El conducto radicular en la zona lumbar se parece a un cuerno de los Alpes, que se hace más largo y oblicuo en dirección craneocaudal. b De forma un tanto arbitraria, el conducto se divide en una parte subarticular (línea amarilla corta), otra foraminal (entre las dos líneas amarillas) y una extraforaminal (flecha).
El atrapamiento del nervio en el conducto puede estar causado por material no discal, por ejemplo:
— «hipertrofia» capsular facetaria o abombamiento (fig. 2),
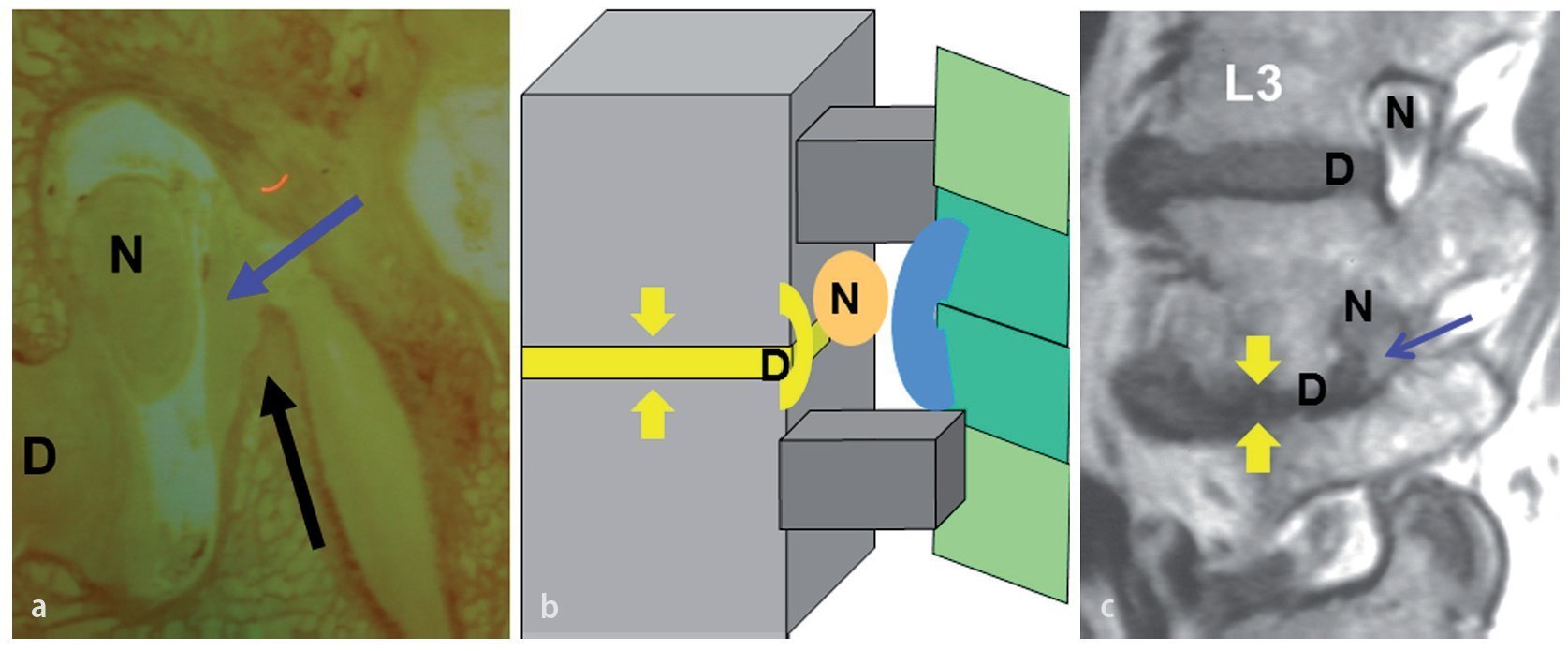
Fig. 2a Los nervios raquídeos L1 - L4 ocupan entre el 7 y el 22 % del área transversal del conducto radicular correspondiente. El nervio raquídeo L5 (N) ocupa el 30 % del volumen. Esto explica el porqué la monoradiculopatía en L5 es tan frecuente. La subluxación hacia arriba de la carilla ascendente (flecha negra) y el abombamiento de la cápsula (flecha azul) son las causas más frecuentes de conducto estrecho. b Si los cambios degenerativos causan una pérdida de la altura del disco (flechas amarillas), el nervio raquídeo (N) puede verse pinzado por la protrusión discal (D) y por el abombamiento de la cápsula que invade la luz del conducto radicular. c Obsérvese la diferencia entre las relaciones anatómicas normales en el nivel L3/L4 comparadas con un conducto radicular estrecho en L4/L5 (flecha azul).
— subluxación facetaria superior (fig. 3),
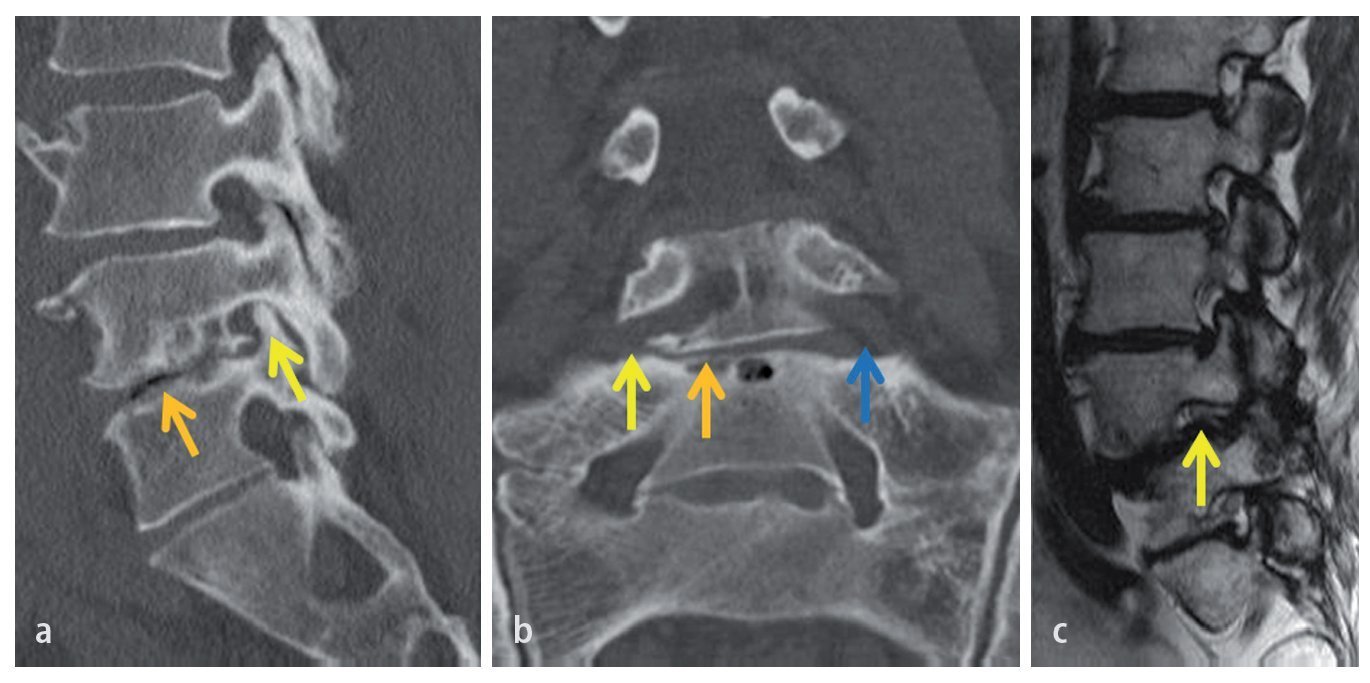
Fig. 3a La carilla ascendente o superior (flecha amarilla) es parte de la pared dorsal del conducto y está muy cerca del nervio raquídeo. La pérdida de altura del disco (flecha naranja) conduce a un deslizamiento craneal de la carilla, lo que estrecha el conducto. b Nótese la diferencia entre la raíz L5, normal en el lado izquierdo (flecha azul) y comprimida en el derecho (flecha amarilla). c El nervio raquídeo aplanado (flecha amarilla) es un signo evidente de compresión. Téngase en cuenta que una resonancia magnética vertical podría mostrar un hallazgo aún más impresionante.
— acodamiento pedicular (kinking)(fig. 4),
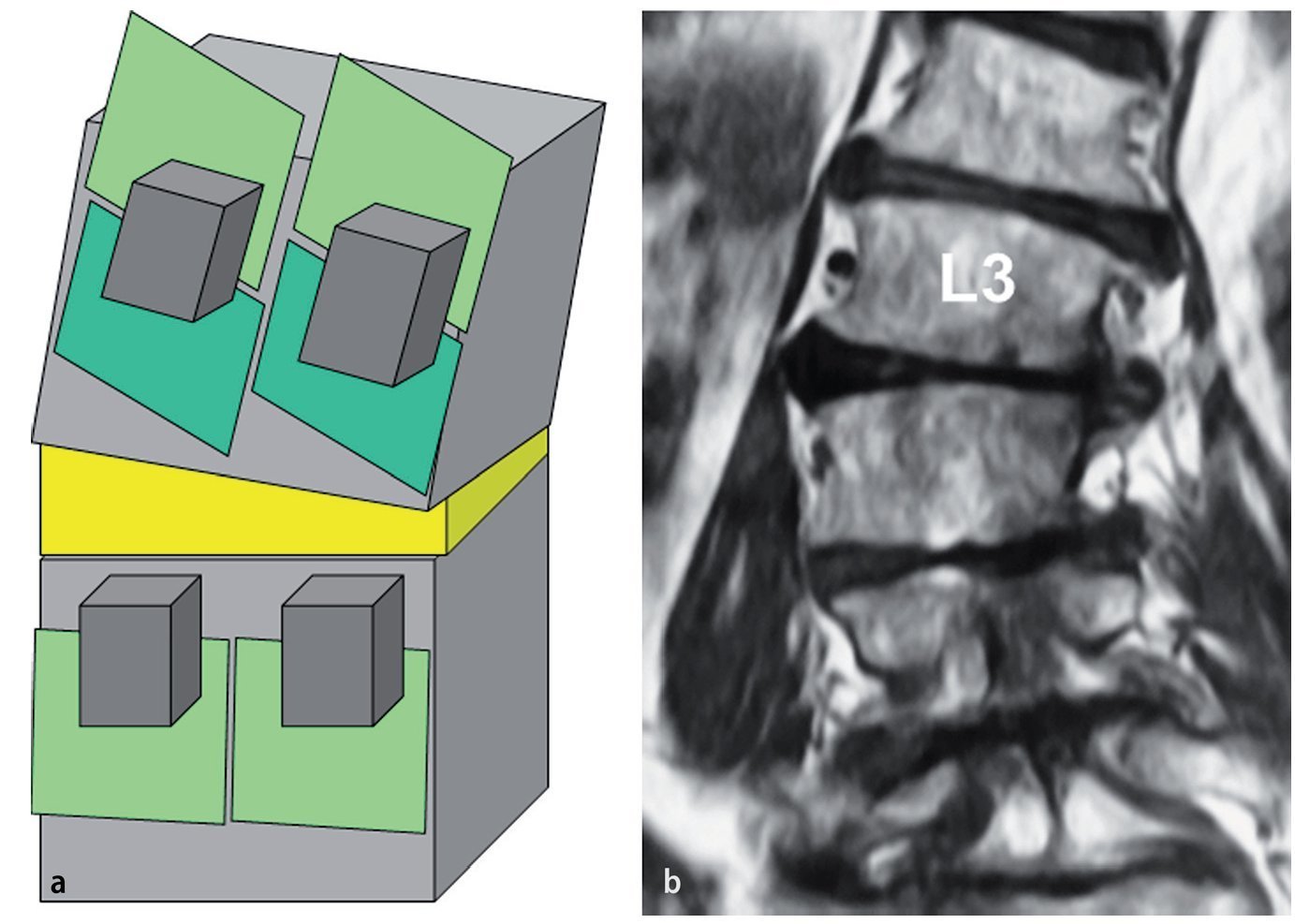
Fig. 4a La pérdida asimétrica de la altura del disco conduce a la formación de acodamiento en los pedículos adyacentes en el lado cóncavo. Esta situación es típica de la escoliosis degenerativa. b En la escoliosis lumbar degenerativa las raíces craneales se comprimen en el lado cóncavo: L3 en el 23% de los casos y L4 en el 68% (de la referencia2).
— espondilolistesis, y
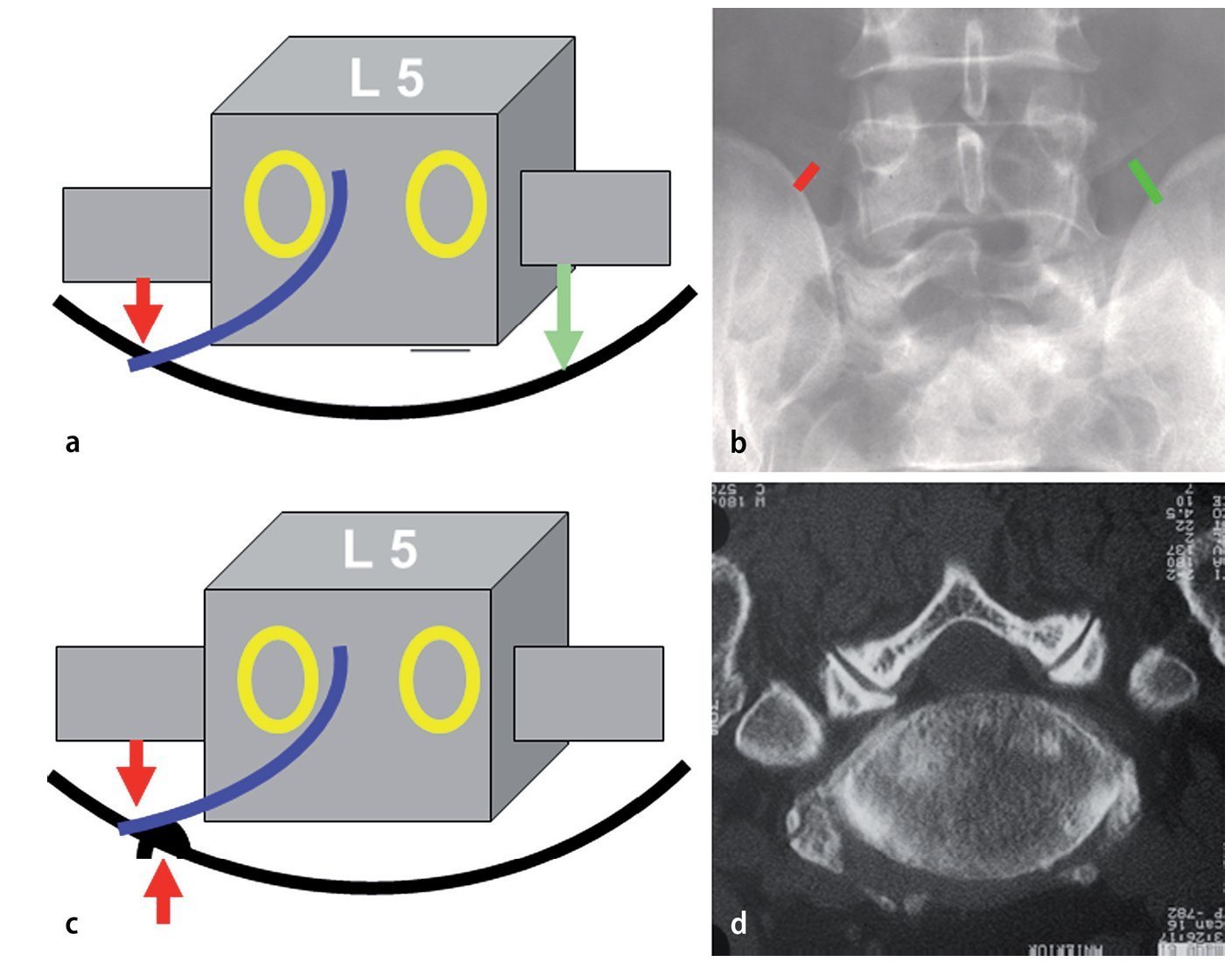
— estrechamiento del espacio entre la apófisis transversa L5 y el ala (fig. 5)
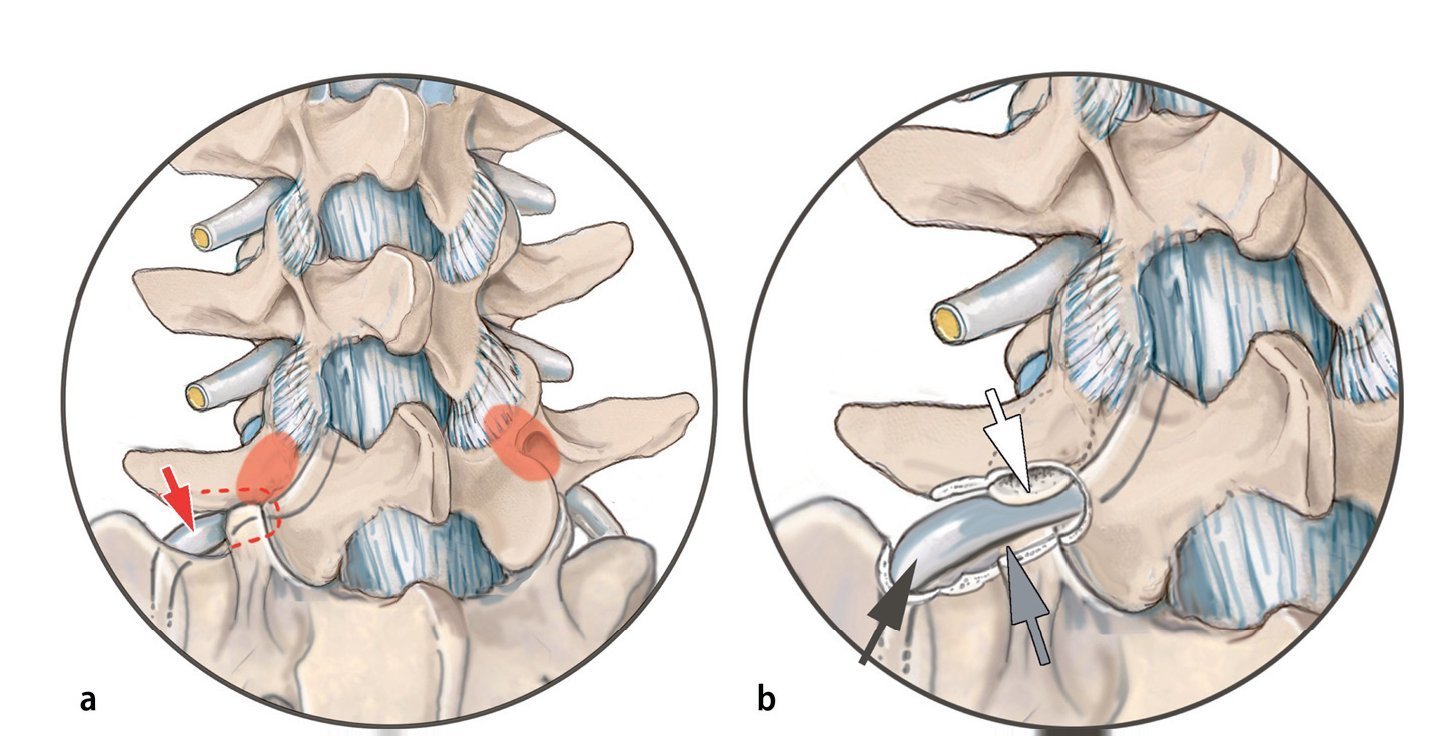
Fig. 5a El nervio raquídeo L5 se puede comprimir entre una apófisis transversa descendente L5 y el ala (flecha roja). b Obsérvese la estenosis en el espacio entre la apófisis transversa L5 y el ala en el lado derecho sintomático (rojo) respecto al lado contralateral normal (verde). c Osteofitos laterales extremos pueden atrapan la parte extraforaminal del nervio. d El corte axial de TAC muestra el conducto estrecho en la parte derecha. El conducto radicular L5 es el más largo, lo que significa que el ganglio está particularmente fijado y propenso al estiramiento. Ambas condiciones suelen ser biomecánicamente estables. El hueso puede ser perforado generosamente, pero el nervio debe ser manipulado lo menos posible para evitar disestesia ardiente postoperatoria.
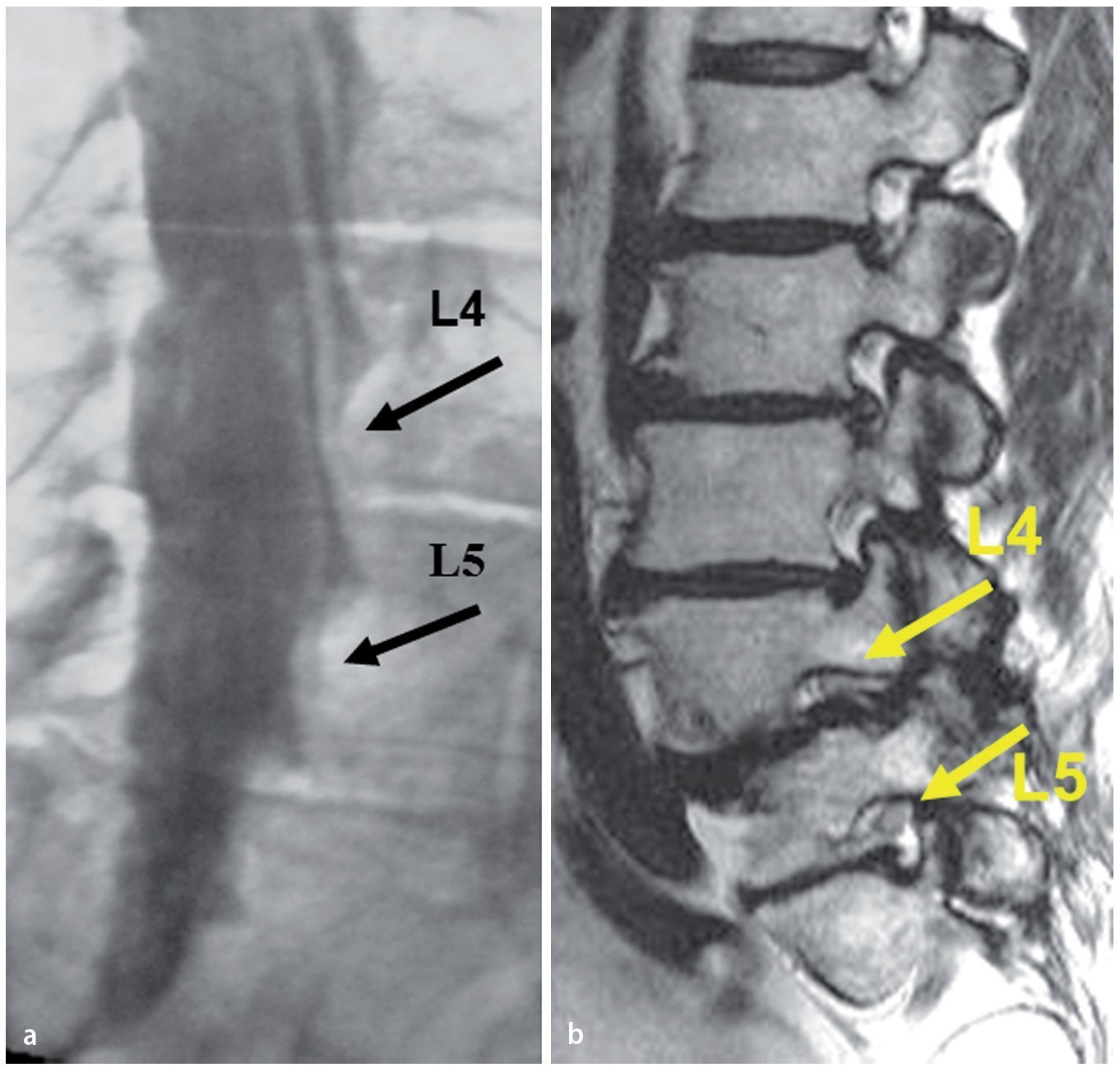
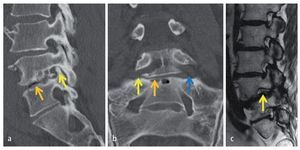
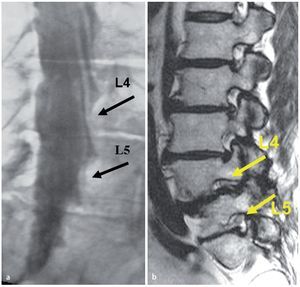
Fig. 6 a El mielograma muestra solo una diferencia mínima entre la ocupación de la funda en las raíces L4 and L5 (flechas negras). b La imagen de RM sagital ponderada en T2 documenta en el mismo caso la comprensión más severa de L4 respecto a una L5 normal (flechas amarillas).
El estrechamiento de la parte subarticular del conducto se aborda en otra publicación9, así que este artículo se centrará en la compresión extraforaminal nodiscal del nervio lumbar. Es típico de este síndrome el dolor claudicante unilateral radicular en la pierna (síndrome radicular crónico); además, la ausencia de importantes hallazgos neurológicos es frecuente. El dolor de espalda puede estar presente, pero el dolor crónico de la pierna es lo que resulta incapacitante.
El dolor en la extremidad inferior sigue una distribución radicular más definida que las molestias difusas ocasionadas por la estenosis del conducto espinal. El algia se ve agravada al estar de pie y mientras se camina, mientras que disminuye lentamente al sentarse o después de interrumpir la actividad agravante. La elevación de la pierna recta (prueba SLR) no se ve afectada de manera importante.
Principio quirúrgico
De la misma manera que la ventana interlaminar permite acceso a la estenosis en el receso subarticular o lateral, el intervalo intertransverso, abordado por una ruta de separación paraespinosa, permite el acceso a la parte extraforaminal del conducto nervioso. En el intervalo intertransverso, el borde lateral de la pars interarticularis está en el mismo plano sagital que el borde medial del pedículo (a excepción de en L5). Una vez hallado el pedículo, se encontrará el nervio en posición medial.
Ventajas
— Se preserva la mayor parte de la articulación facetaria y del ligamento amarillo.
— Se evita la fijación de tornillo pedicular y la fusión del segmento a tratar, siempre que dicha indicación sea apropiada.
— Se evita el tejido cicatricial en el tratamiento de dolor persistente en pierna en pacientes que han sido intervenidos previamente para descompresión a través de un abordaje interlaminar.
Requisitos previos
— Es necesario realizar RM con cortes muy sagitales ponderados en T2 para la planificación quirúrgica.
— Se requiere amplia experiencia quirúrgica en el tratamiento de hernias de disco extraforaminal.
— Es esencial la utilización de microinstrumentos en bayoneta, pinzas Kerrison sacabocado (tipo thin footplate punch) y taladro de alta velocidad de última generación.
Indicaciones
Una combinación de:
— Monorradiculopatía crónica sin dolor lumbar o mínimo.
— Estudio de resonancia magnética lateral sagital y coronal ponderadas en T2 que muestre pinzamiento del nervio raquídeo.
— Radiografías simples (anteroposterior + flexión/extensión) que muestren en el nivel a tratar: ángulo de Cobb < 30º, listesis lateral < 2 mm y deslizamiento vertebral sagital sin movilidad.
Contraindicaciones
— Escoliosis > 30º en el nivel índice.
— Listesis lateral: 3-6 mm (relativa), > 6 mm (absoluta).
— Deslizamiento vertebral móvil.
Información para pacientes
— Riesgos habituales de la cirugía de disco lumbar. No existen complicaciones específicas relacionadas con la descompresión extraforaminal del nervio raquídeo.
— El paciente debe ser informado de que, si el alivio del dolor es insatisfactorio o existe dolor recidivante en la pierna con o sin dolor de espalda, será necesario realizar fusión y fijación de tornillo pedicular.
— Estancia hospitalaria: 4 días. Movilización en el mismo día.
— Reincorporación laboral: 2 semanas para los trabajadores de oficina, 5 semanas para los trabajadores manuales.
— Tasa de éxito: alivio del dolor en el 70-80% de los casos.
Estudio preoperatorio
La estabilidad de la columna lumbar, que a veces puede ser el resultado de una compensación patológica, es el primer requisito que debe cumplirse.
— Radiografía simple AP: Ángulo de Cobb < 30º, sin traslación lateral > 2 mm. La radiografía en flexión/ extensión debe excluir una espondilolistesis móvil.
— El mielograma no es de utilidad: la estenosis se produce principalmente en la periferia de la funda aracnoidea (fig. 5).
— RM: las imágenes laterales, sagitales, coronales y axiales ponderadas en T2 revelan la verdadera relación espacial entre el nervio raquídeo y el conducto radicular (fig. 7).
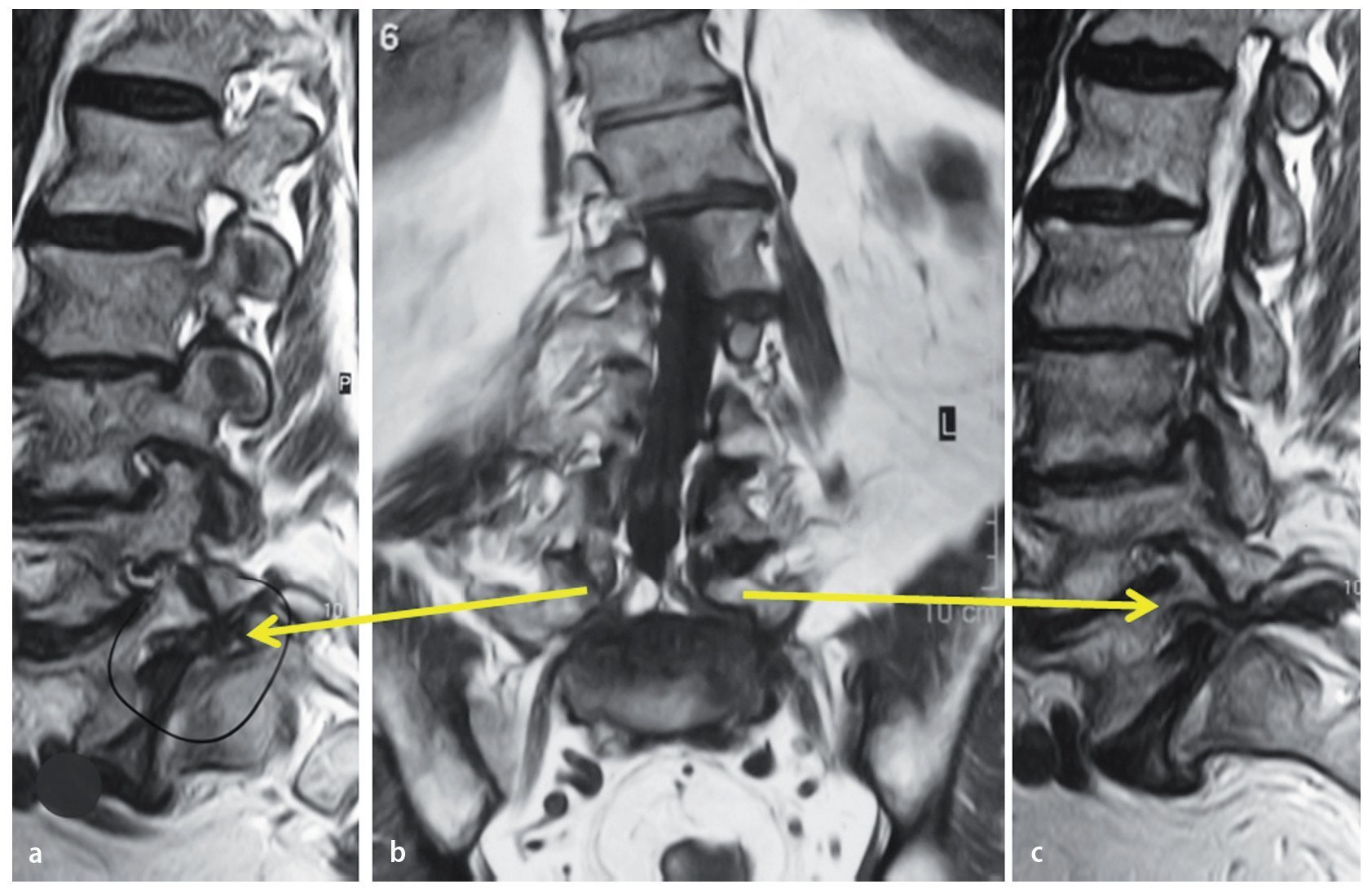
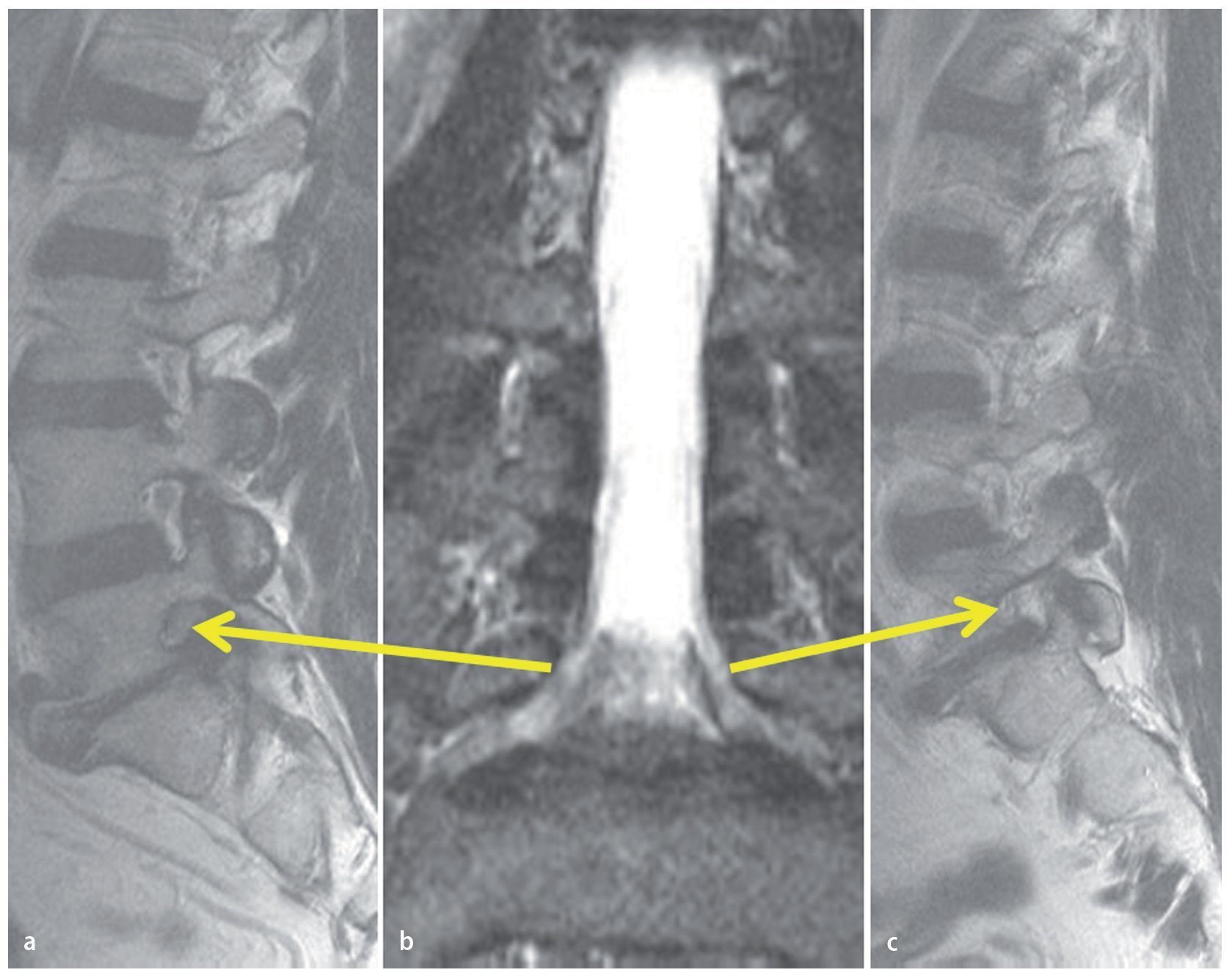
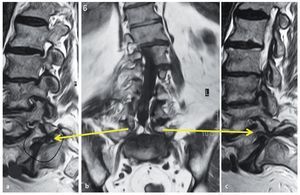
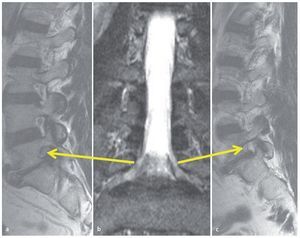
Fig. 7 a Resonancia magnética sagital en ponderación T2: la compresión del nervio raquídeo L5 es evidente respecto a los nervios L4 y L3. b Un caso raro de compresión bilateral de la raíz L5 (flechas amarillas). En la escoliosis degenerativa, la raíz L5 se sobreestira en el 55% de los casos en la curva convexa2. c Compresión extrema del lado izquierdo del nervio raquídeo L5.
— Las infiltraciones guiadas mediante fluoroscopia o TAC pueden ser muy útiles para seleccionar el nervio raquídeo que se someterá a descompresión. Esto es especialmente cierto cuando la imagen muestra múltiples canales radiculares estrechos y los síntomas no son del todo claros.
Instrumentos quirúrgicos e implantes
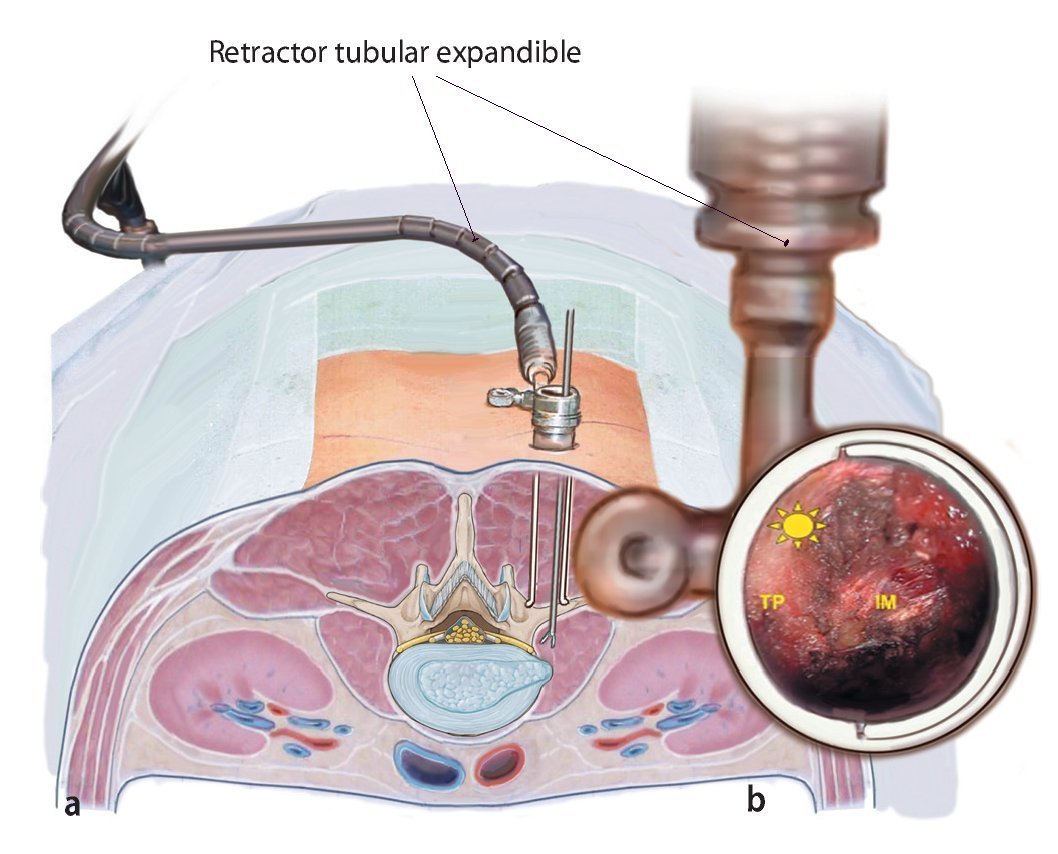
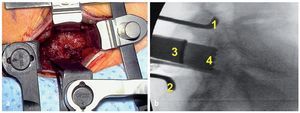
— Ruta transmuscular: retractor tubular expandible (fig. 8) o sistema contra-retractor - espéculo (fig. 9) en los niveles L5/S1 craneales. Sistema contra-retractor de cuatro hojas en el nivel L5/S1 (fig. 10).
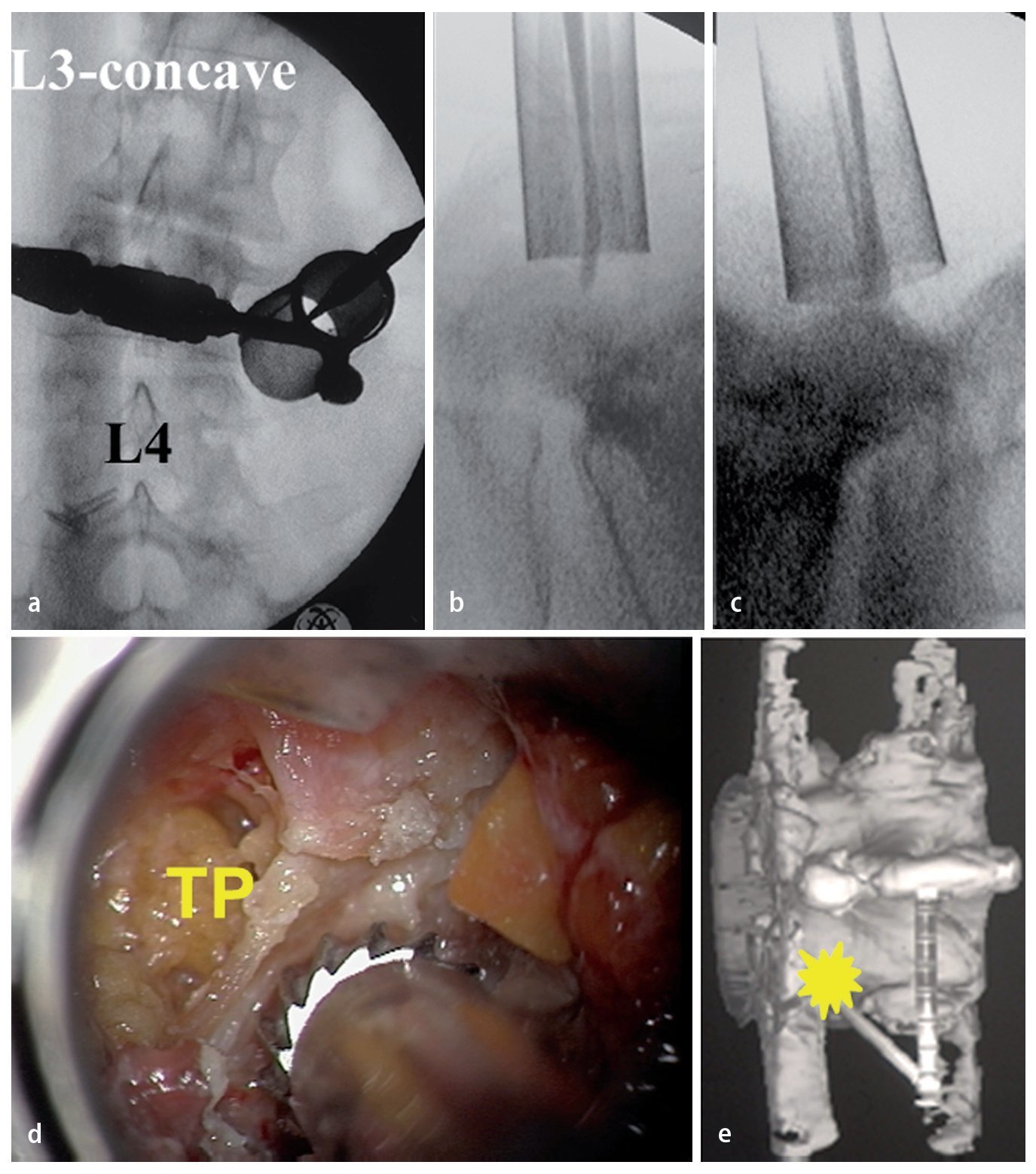
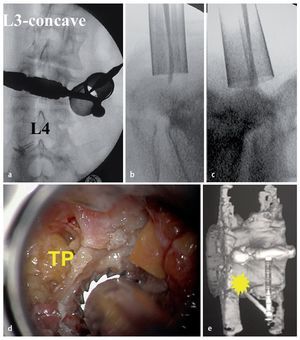
Fig. 8 a Vista radiográfica anterioposterior durante el intraoperatorio del retractor tubular (Medicon, Tuttlingen, Alemania) insertado en el nivel L3/L4. b Retractor tubular cerrado (18 mm de diámetro). El disector apunta hacia el borde inferior del nivel a tratar. c Retractor tubular abierto (diámetro de 24 mm en profundidad). d Vista intraoperatoria: lado izquierdo de la apófisis trasversa transversal L3 (TP). e Área a tratar en la que se inicia la perforación (asterisco amarillo).
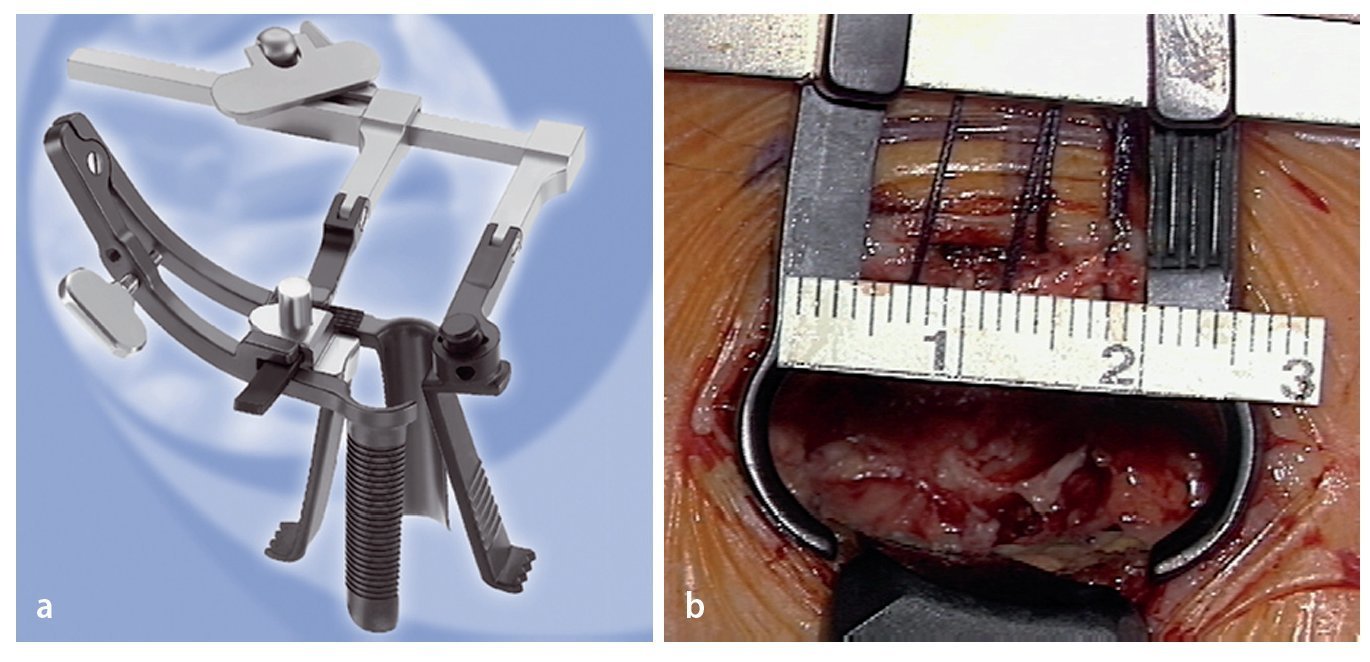
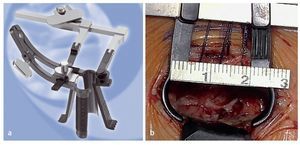
Fig. 9 a Sistema miniaturizado de contra-retractor - espéculo (Medicon, Tuttlingen, Alemania) Se elige la longitud apropiada del espéculo de modo que sus puntas descansen firmemente sobre las apófisis transversas, y así se exponen los bordes superior e inferior de la zona a tratar quirúrgicamente. La hoja lateral más larga del retractor mantiene el músculo longuísimo torácico apartado. La hoja medial más corta y con autobloqueo se apoya en el área dorsal de la articulación facetaria y retrae el músculo multífido, lo que permite la inspección del compartimento extraforaminal. b Vista intraoperatoria. Por razones didácticas se omite la hoja medial. (Figura 9a Cortesía de Medicon eG, Tuttlingen).
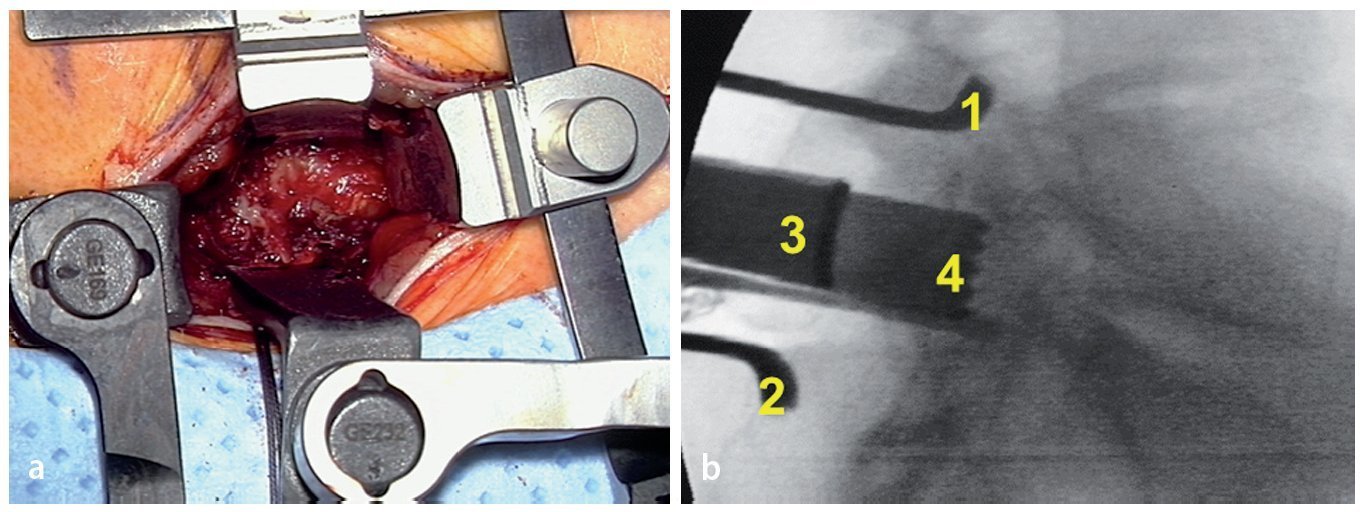
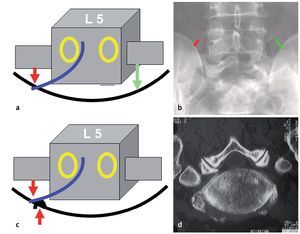
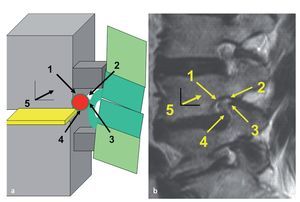
Fig. 10 a Dos contra-retractores miniaturizados (Medicon, Tuttlingen, Alemania) insertados en el nivel L5/S1. Las hojas están fabricadas con PEEK (opcional) o acero inoxidable. b Fluoroscopia intraoperatoria: en este caso se han elegido hojas de acero inoxidable para mostrar las cuatro profundidades típicas en el nivel L5/S1: apófisis transversa L5 (1), ala (2), articulación facetaria (3), plano intertransverso (4). Debido a las diferentes profundidades de las estructuras óseas desde de la incisión cutánea, una característica particular del nivel L5/S1, el sistema de cuatro hojas proporciona una retracción a medida que no se obtiene con un retractor tubular o con un espéculo. El uso de dos contra-retractores es también útil al inicio de la curva de aprendizaje en los niveles más craneales, pero se vuelve una necesidad en el nivel L5/S1.
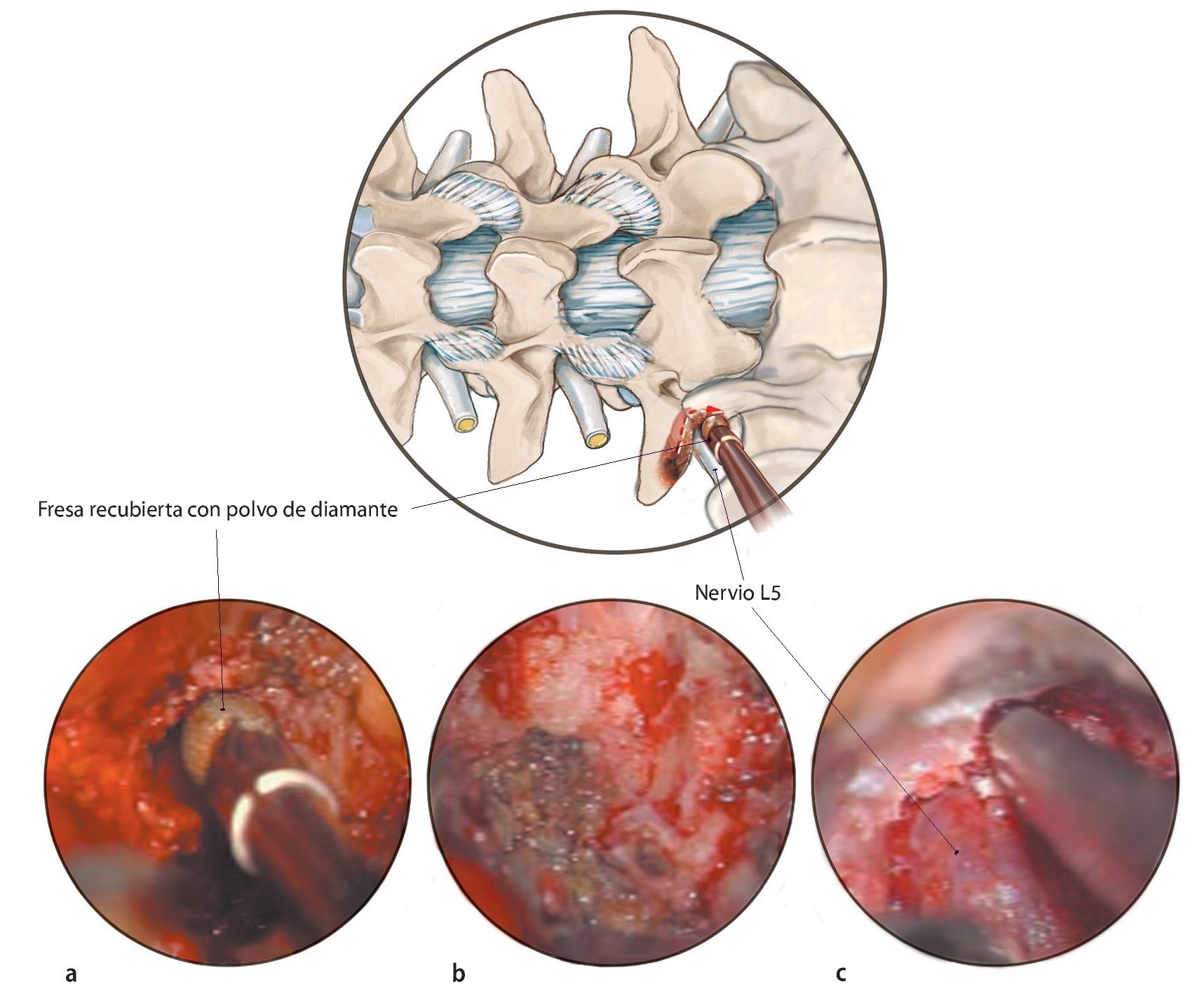
— Taladro de alta velocidad con fresas recubiertas de polvo de diamante.
— Pinzas Kerrison sacabocados.
— Opcional: microinstrumentos en bayoneta.
Anestesia y colocación
— Anestesia general; 2 g de cefazolina en una sola inyección.
— Prono en mesa de Wilson con soporte (nuestra preferencia), también es posible con rodillas en pecho o de rodillas.
— Marcado radiográfico preoperatorio: se recomienda encarecidamente biplanar. El ángulo de escoliosis del nivel a tratar en vista anterio-posterior (AP) puede dar lugar a una reconsideración de la incisión de la piel trazado con solo una vista lateral. La técnica de marcado con rayos X se muestra en la figura 11.
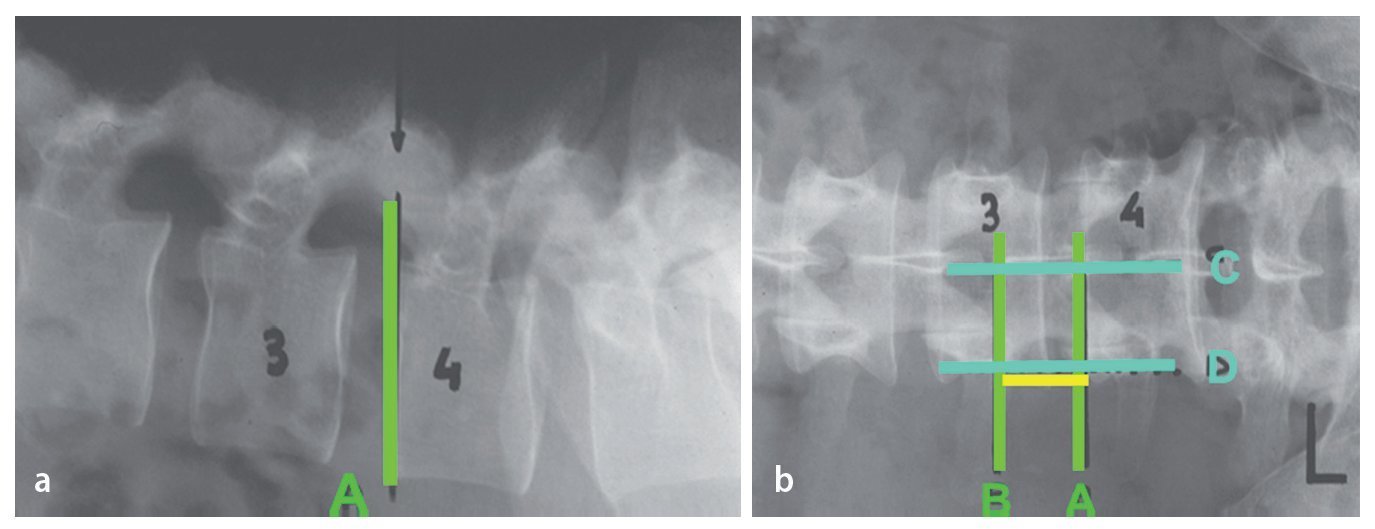
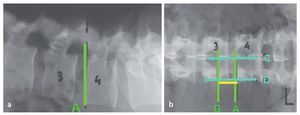
Fig. 11 a El marcado preoperatorio radiográfico de L3/L4 en el lado izquierdo comienza con la vista lateral. Insertar una aguja espinal un dedo lateral a la apófisis espinosa, perpendicular a la piel y proyectando hacia el borde inferior del espacio discal afectado. Se traza una línea horizontal en este nivel (A). b El brazo en C se cambia a proyección AP: se coloca la aguja espinal sobre la piel y se trazan dos líneas horizontales: (1) borde inferior del espacio discal afectado (esta línea debe ser idéntica a la marca anterior la vista lateral; A). (2) Borde inferior de la apófisis transversa craneal del nivel a tratar (B). Se trazan además dos líneas verticales: (1) la línea media (líneas de las apófisis espinosas; C), una línea a unos 4 cm de la línea media, que marca el límite lateral del pedículo por encima y por debajo del nivel a tratar (D). La distancia entre estas dos líneas horizontales (A, B) constituye la incisión cutánea y será de 3-4 cm de longitud y alrededor de 4 cm paramediana.
Técnicas quirúrgicas
(Figs. 12-22)
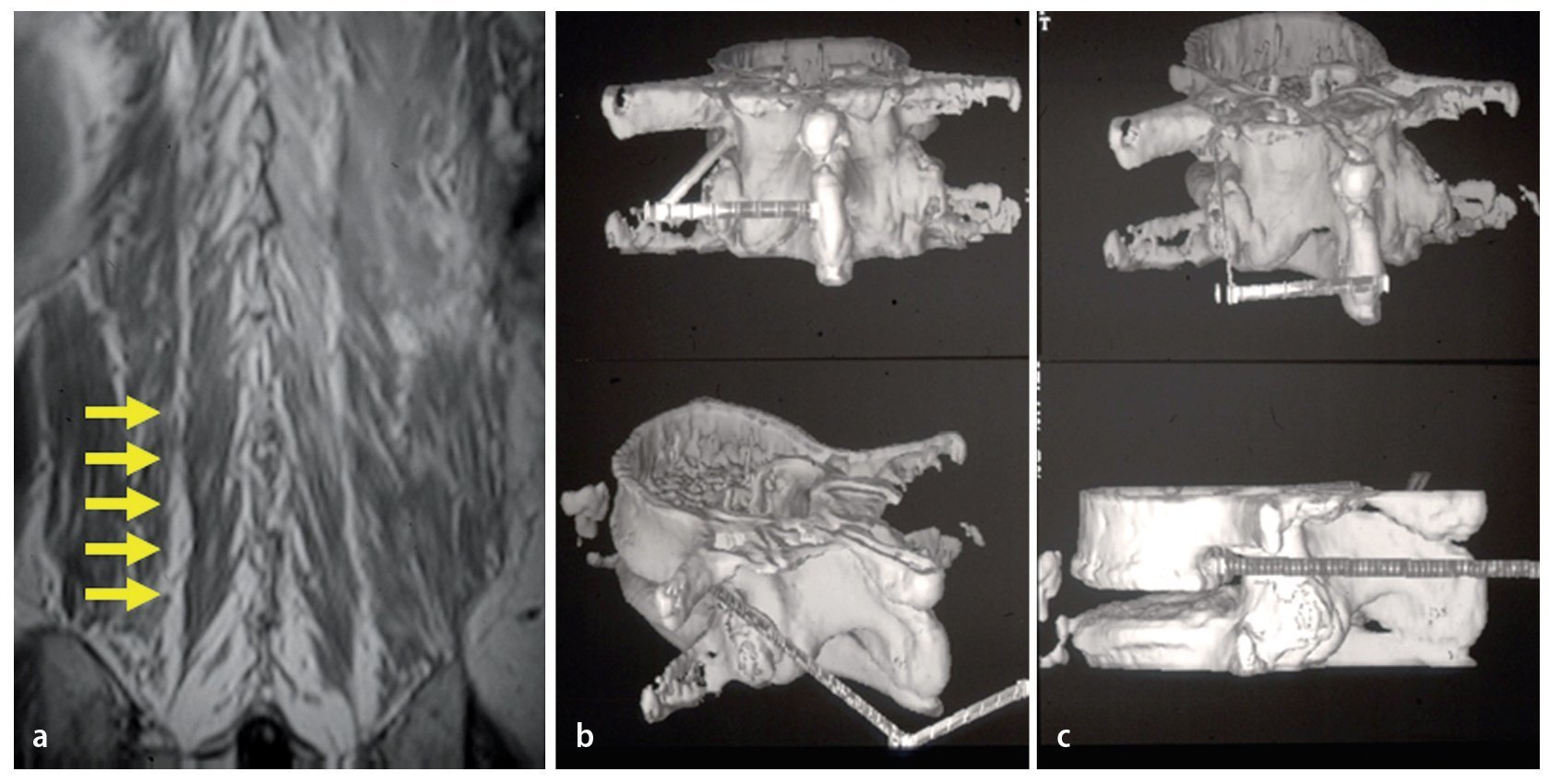
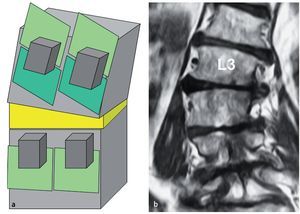
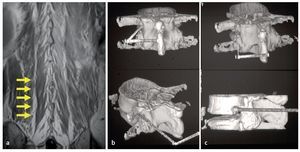
Fig. 12a La RM coronal muestra el plano de escisión (flechas amarillas) entre el músculo longuísimo torácico (lateral) y el músculo multífido (medial) que se puede utilizar para el abordaje con separación roma de la musculatura paraespinosa. b, c La CAT rotacional en 3D muestra la dirección convergente a la línea media del abordaje con separación muscular paraespinosa.
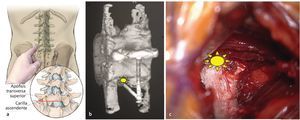
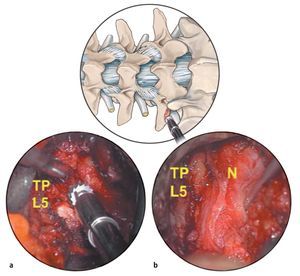
Fig. 13a El dedo índice penetra a lo largo del plano de escisión entre el multífido y el longuísimo torácico. Si no se puede palpar esta separación fibrosa, el músculo se ha dividido de forma descendente dirigido unos 40º hacia la línea media, hacia el tercio medial de la apófisis transversa superior. El punto de destino (b, asterisco amarillo), es la transición entre la apófisis transversa superior y la carilla ascendente. c Vista intraoperatoria del punto de destino en el lado izquierdo (asterisco amarillo).
Fig. 14a En los niveles craneales a L5/S1 se inserta un retractor tubular expandible (18 mm de diámetro) a través del plano de escisión paraespinosa hacia abajo b la transición (asterisco) entre la carilla ascendente y la apófisis transversa (TP). Se muestra el plano del músculo intertransverso (IM).
Fig. 15a Primer plano del lado izquierdo del músculo intertransverso. El borde izquierdo de la imagen se corresponde con el borde inferior de la apófisis transversa superior. El borde derecho de la imagen se corresponde con el borde superior de la apófisis transversa inferior. b La inserción medial del músculo intertransverso (hoja superior) se abre suavemente y el tejido muscular plano es empujado lateralmente con un disector «Peanut». Se muestra la membrana intertransversa blanquecina situada debajo. c Una vez que se abre la membrana, se vislumbra el nervio lumbar a tratar entre el tejido graso extraforaminal. Puesto que es posible que, debido a una hernia discal extraforaminal subyacente, el nervio sea empujado hacia la membrana, resulta prudente enganchar la membrana antes de cortar. La zona más segura para abordar el nervio es el borde inferior del pedículo. Esto es especialmente cierto en los casos de situaciones anatómicas difíciles, por ejemplo, si hay deslizamiento vertebral o deformidad escoliótica.
Descompresión
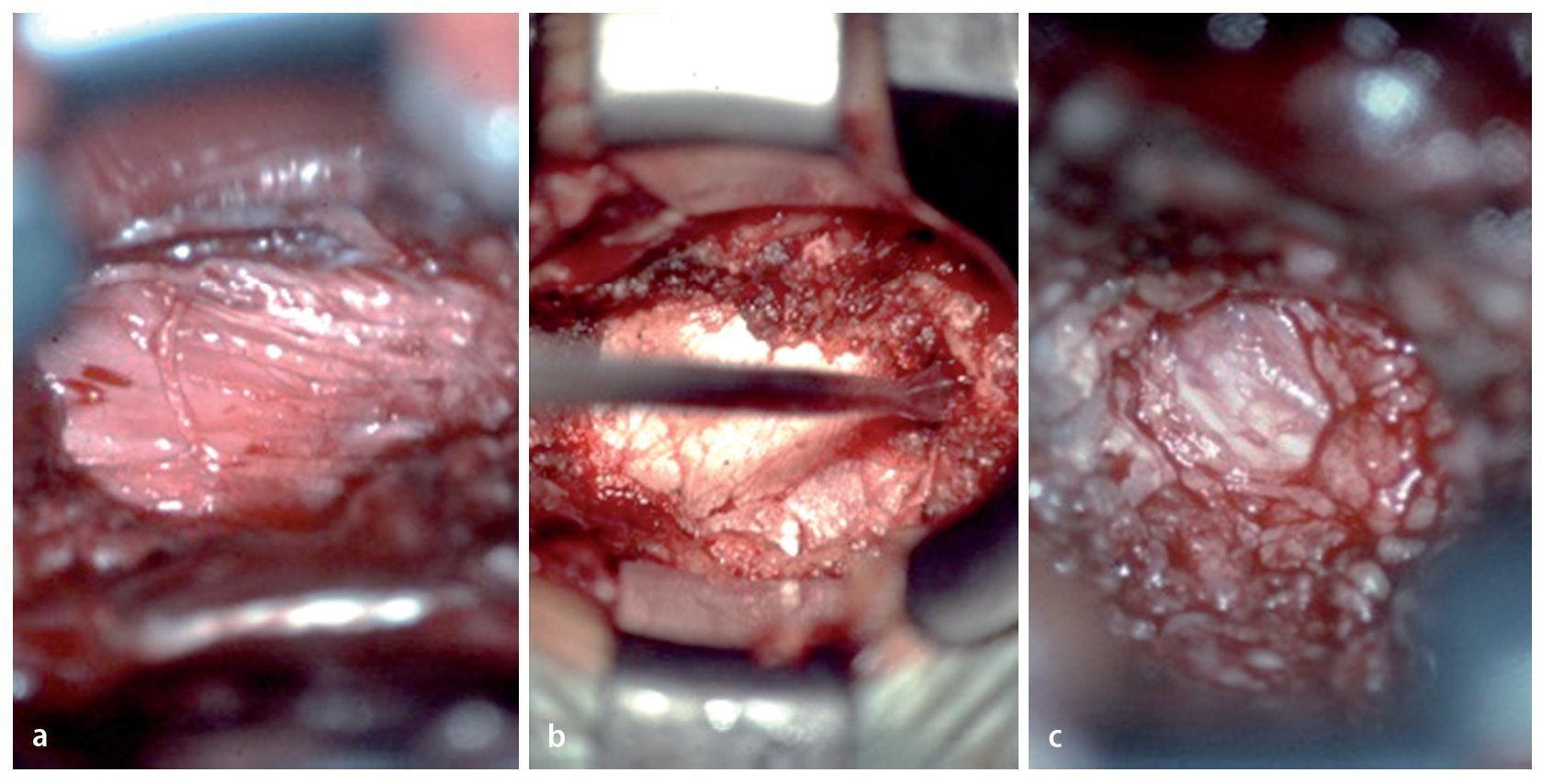
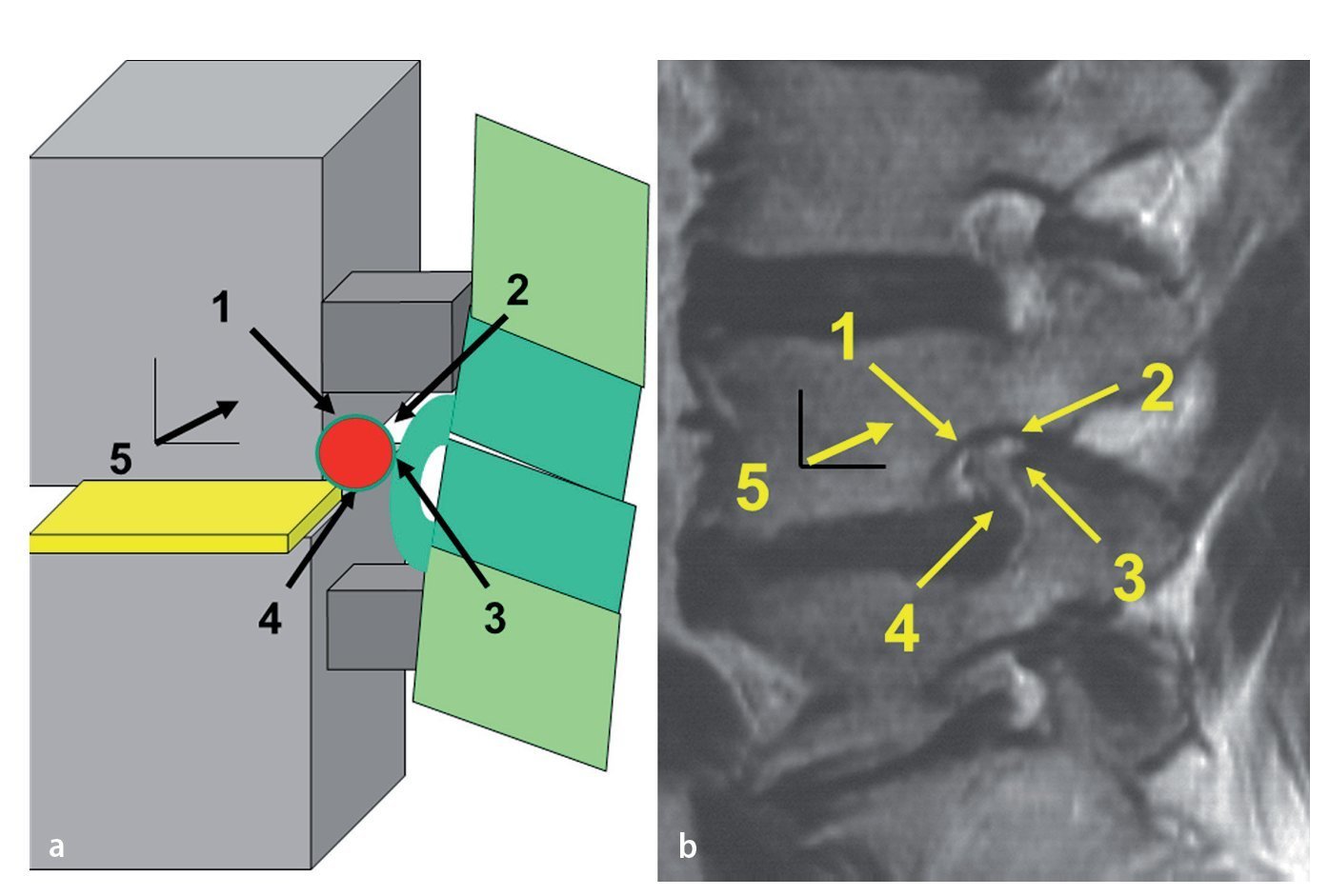
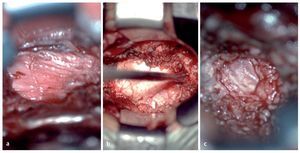
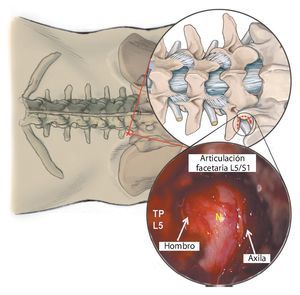
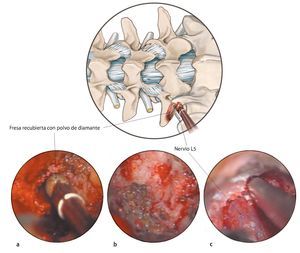
Fig. 16a Una vez fuera del conducto radicular seguir estos pasos para descomprimir el nervio raquídeo (punto rojo) en el sentido horario. b Los mismos puntos de referencia en el corte de RM sagital ponderada en T2. 1: Identificar el «hombro», es decir, la superficie superior y lateral del nervio raquídeo: por lo general, el nervio bordea el borde inferior del pedículo superior. 2: Cruzar la parte superior del nervio hasta su superficie axilar. 3: En la mayoría de los casos, habrá pinzamiento por tejido capsular hipertrofiado o por una carilla superior subluxada. En este punto es seguro proceder con la descompresión. Si es necesario, se pueden utilizar gubias y fresas de diamante. 4: Solo cuando el nervio presente suficiente movilidad, se inspecciona el plano de escisión entre el disco y el nervio para detectar fisuras anulares. 5: Como último paso, si la porción proximal del nervio también está comprimida, se continúa con la descompresión medialmente hasta el borde lateral del ligamento amarillo.
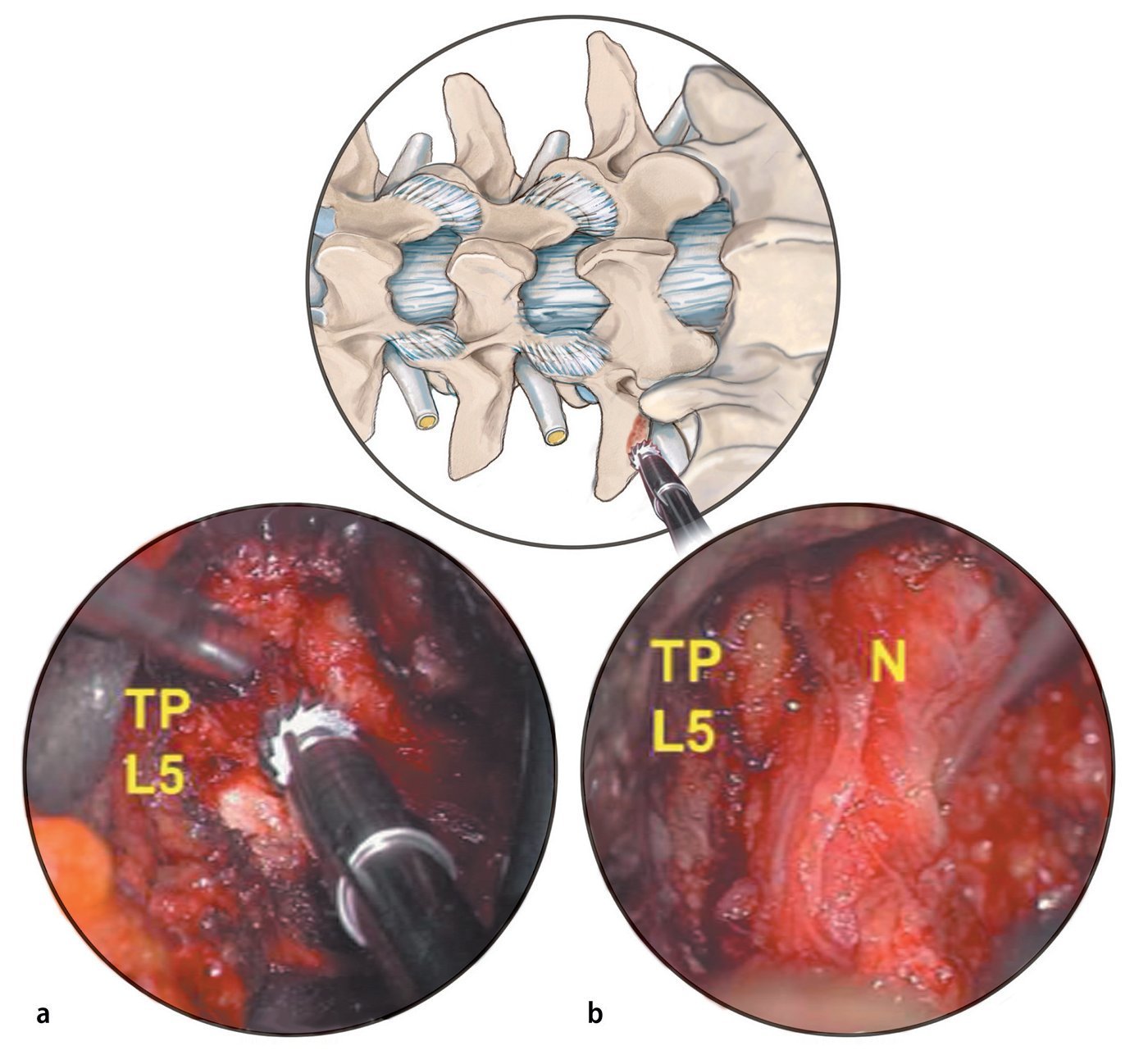
Fig. 17 Vista intraoperatoria del nervio raquídeo L5 descomprimido en el lado izquierdo (N). La descompresión se inicia desde el hombro y se procede en sentido horario hacia la axila del nervio.
Fig. 18a La perforación se inicia desde el punto de transición entre la carilla ascendente y la apófisis transversa medial (TP L5). b El nervio raquídeo L5 izquierdo se hace visible.
Fig. 19a Por razones de seguridad se puede utilizar una fresa recubierta con polvo de diamante. b Tras extraer hueso, el tejido capsular hipertrófico aún oculta el nervio. c Después de la resección de dicho tejido, aparece el nervio en el conducto. Con el uso de una pinza Kerrison sacabocados se continúa con la descompresión medialmente hacia el borde lateral del ligamento amarillo.
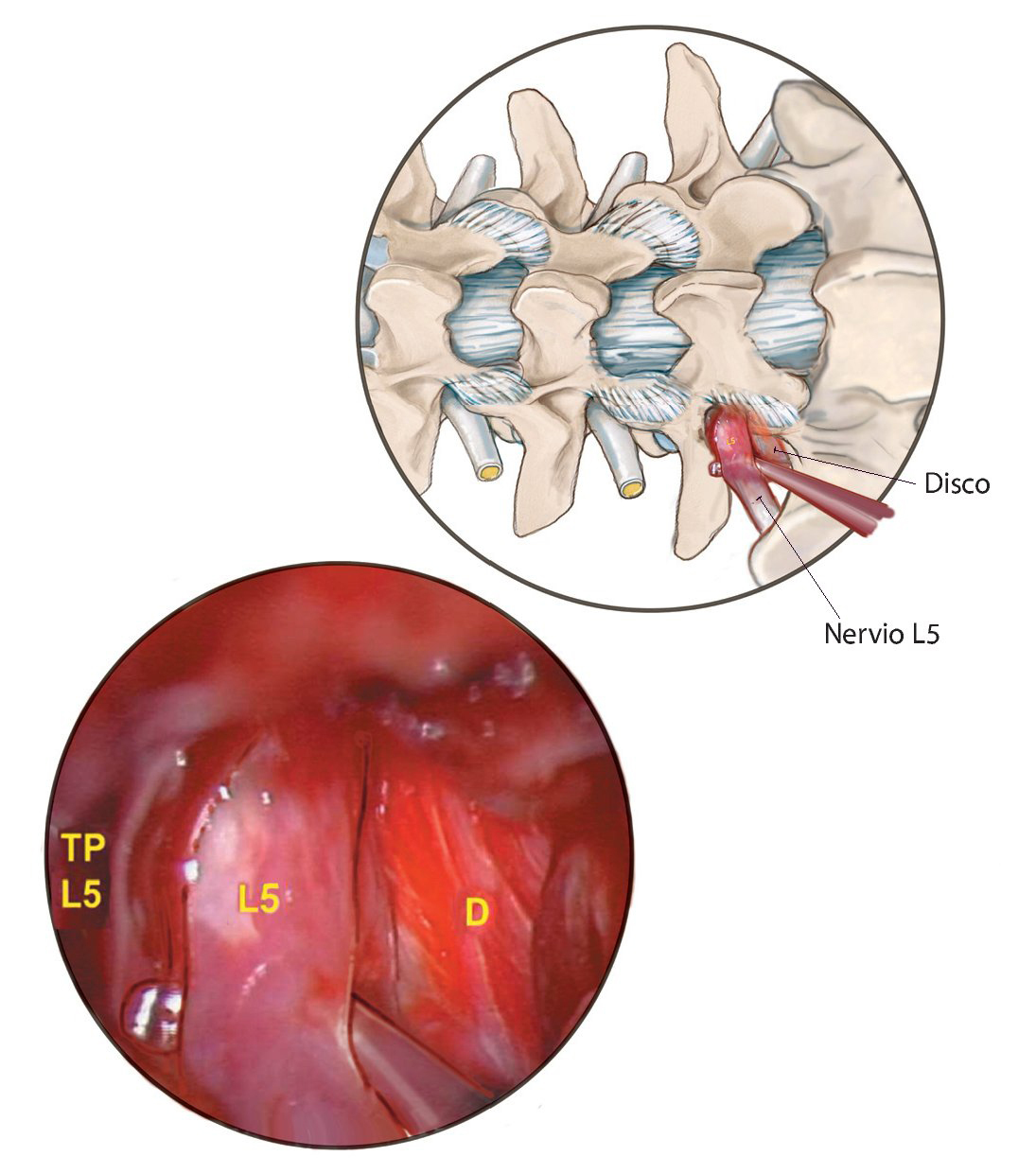
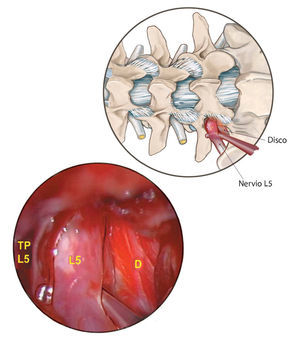
Fig. 20 Solo cuando el nervio presente suficiente movilidad, se inspecciona el plano de escisión entre el disco y el nervio para detectar fisuras anulares. Vista intraoperatoria del paso N.º 4 (fig. 16): separación del nervio raquídeo L5 derecho desde la superficie del disco L5 / S1 (D).
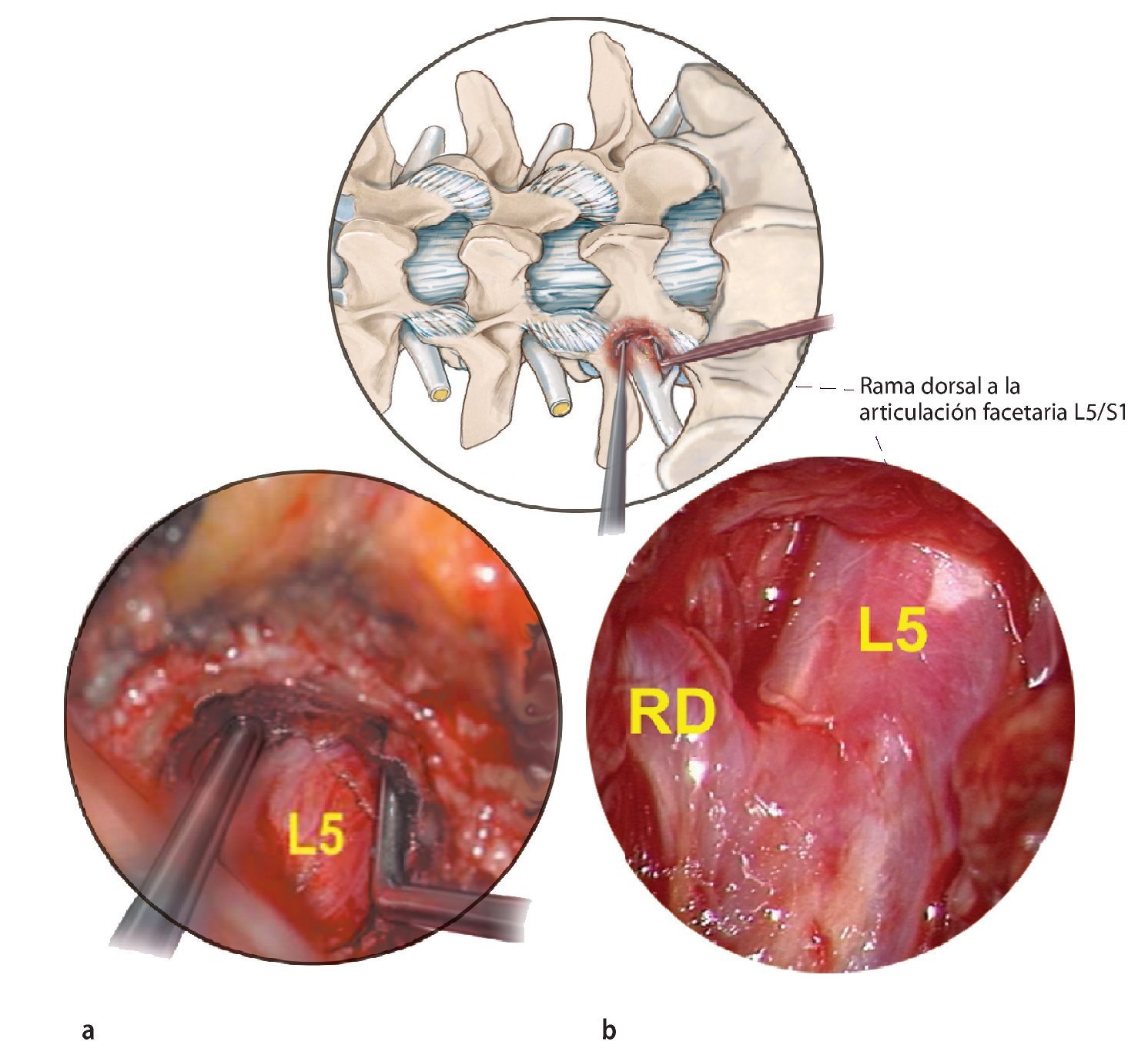
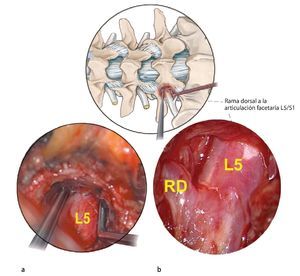
Fig. 21 Como último paso, si la porción proximal del nervio también está comprimida, la descompresión se continúa medialmente hasta el borde lateral del ligamento amarillo. a Nervio raquídeo L5 descomprimido en el lado izquierdo. b Primer plano que muestra una gran rama dorsal (RD) a la articulación facetaria.
Fig. 22 El abordaje representado en las figuras 15-20 se puede resumir como ruta «craneal» al neuroforamen a través del borde inferior de la apófisis transversa. a La flecha indica perforación de hueso en el borde inferior de la apófisis transversa superior para destapar el conducto radicular. b La flechablanca indica la pediculectomía inferior, la flecha gris la exploración del disco, y la flecha negra la inspección extraforaminal.
En nuestra experiencia, este abordaje presenta las siguientes ventajas:
— Elimina marcas óseas, incluso en casos de deformidad escoliótica o espondilolistesis. En concreto: a) la zona de transición entre el borde inferior de la apófisis transversa y la carilla ascendente de la vértebra y
— b) el borde inferior del pedículo P de escisión limpio entre el borde inferior del pedículo y el hombro del nervio, lo que permite un punto de partida seguro para la descompresión del nervio.
Aunque, un abordaje al neuroforamen también es posible desde una dirección caudal, se pierden las ventajas mencionadas más arriba.
Cierre de la herida
Es opcional rodear el nervio con esponjacolágeno empapada en esteroide cristalino. Cierre por capas. Por lo general no se requiere drenaje.
Manejo posoperatorio
— Movilización el mismo día, ejercicios musculares isométricos, profilaxis antitrombótica.
— No se requieren técnicas de imagen.
— Visita de seguimiento a las 8 semanas de la cirugía.
— Reincorporación laboral: 2-3 semanas para los trabajadores de oficina, 5 semanas para los trabajadores manuales.
Errores, riesgos y complicaciones
— Diagnóstico de nivel incorrecto (fig. 23).
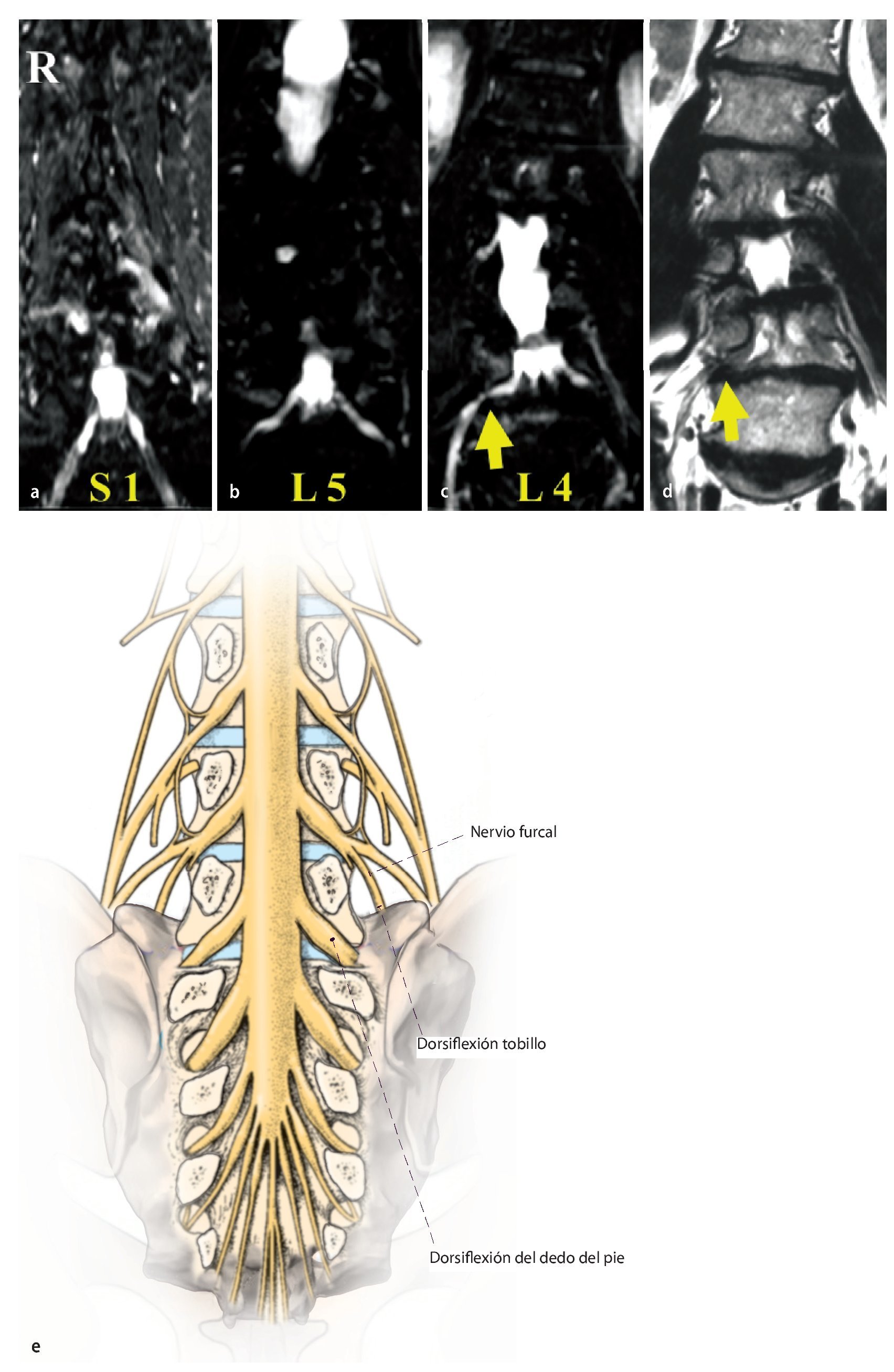
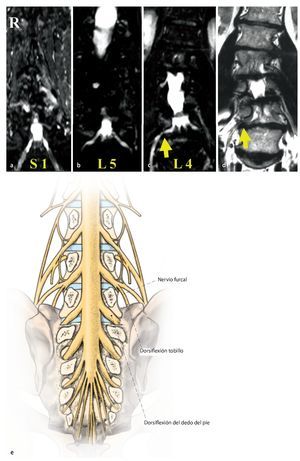
Fig. 23 Un hombre de 52 años de edad aquejado de dolor radicular claudicante L5 (derecha), además de debilidad de pie progresiva en extensión. a Las secuencias STIR de RM coronal muestran raíces intactas S1 y b L5. c Invasión de nervio raquídeo L4 en lado derecho debido a estenosis del conducto radicular d Protrusión de disco lateral distal (flecha amarilla) y acodamiento de pedículo comprimen el nervio raquídeo L4. e La debilidad del pie en extensión se explica porque el nervio raquídeo L4 lleva fibras para la raíz L5 a través del nervio furcal.
— Diagnóstico diferencial: estenosis del conducto radicular frente a radiculitis (fig. 24).
Fig. 24 Una mujer de 67 años de edad aquejada de dolor radicular en L5 (derecho), sobre todo por la noche, junto con disestesia ardiente. a La RM sagital ponderada en T2 de lado derecho muestra el taponamiento del conducto radicular por inflamación del nervio. b Obsérvese la diferencia de diámetro de las raíces, sin estrechamiento patente de los conductos. c Contenido normal del conducto del lado izquierdo. Estudio electrofisiológico y cisternograma confirman: radiculitis derecha en L5. Excelente recuperación.
— Inestabilidad posquirúrgica que requiera fijación de tornillo pedicular debido a una gran resección de las articulaciones facetarias, especialmente en la curva cóncava.
Resultados
Se estudiaron los resultados clínicos en 22 casos (15 hombres) de compresión extraforaminal de nervio raquídeo. Debido a la indicación altamente selectiva, los pacientes se reclutaron en el transcurso de 3 años. La edad media fue de 64 años (intervalo 50-82 años). Se realizó examen de seguimiento independiente a los 3 meses y al año de la cirugía. La media de seguimiento fue de 27 meses (41-22 meses). Según los criterios de MacNab5, los resultados fueron excelentes (45%), buenos (23%), razonables (14%), y deficientes (18%). Cuatro pacientes fueron sometidos a una segunda cirugía para fijación de tornillo pedicular y fusión. La lumbalgia persistente fue la causa más habitual de insatisfacción posoperatoria.
Conflicto de intereses. En nombre de todos los autores, el autor para la correspondencia establece lo siguiente: Luca Papavero actúa como consultor de Medicon, Tuttlingen, Alemania.
Correspondencia
L. Papavero M.D., Ph.D.
Clinic for Spine Surgery, Schoen Clinic Hamburg Eilbek Dehnhaide 120,
22081 Hamburgo (Alemania)
lpapavero@schoen-kliniken.de