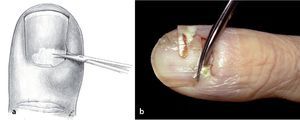
Objetivo. Procedimiento aplicado en función al grado de la infección y eliminación del foco infeccioso en la región de las bolsas ungueales sin dañar las estructuras vecinas.
Indicaciones. Cualquier tipo de infección purulenta de la región periungueal.
Contraindicaciones. Infecciones por herpes1,12. Hay que eliminar cualquier tipo de infección purulenta de la región periungueal.
Técnica quirúrgica. Apertura de la ampolla de pus, resección del eponiquio, retirar el pliegue ungueal de la placa ungueal, incisión del pliegue ungueal en la zona definida, necrosectomía, lavado y drenaje.
Tratamiento postoperatorio. Vendaje húmedo y baños en remojo del dedo durante los primeros días.
Resultados. En la mayoría de los casos, la infección se cura sin problemas y sin formar una gran cicatriz.
Introducción
Como en todas las infecciones de la mano, para aplicar el tratamiento adecuado resulta fundamental el conocimiento de la anatomía específica de la región afectada a fin de no dañar las estructuras. Desde el punto de vista filogenético, las uñas son, igual que los pelos, una extensión de la piel y contribuyen a la mejora de varias funciones que implican grandes cargas en la punta de los dedos. Las falanges distales de los dedos se convirtieron en órganos sensoriales altamente especializados a raíz de que primates y humanos usaron como apoyo la sección dorsal con las uñas3.
Debido a las altas cargas a las que se halla sometida la uña, la unión entre uña y piel normal debe poseer también una estructura especial, a fin de que no puedan penetrar ni cuerpos extraños ni bacterias.
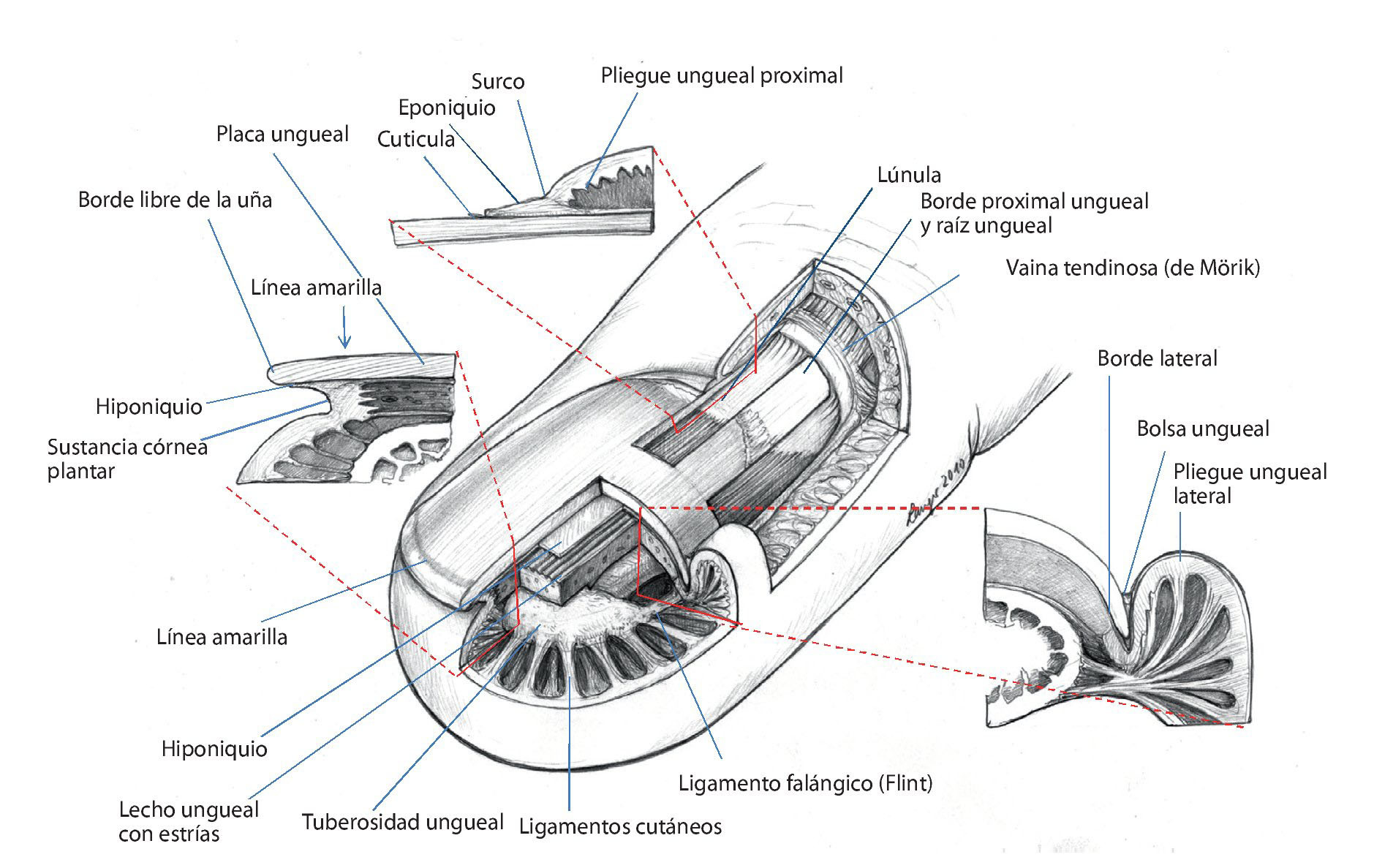
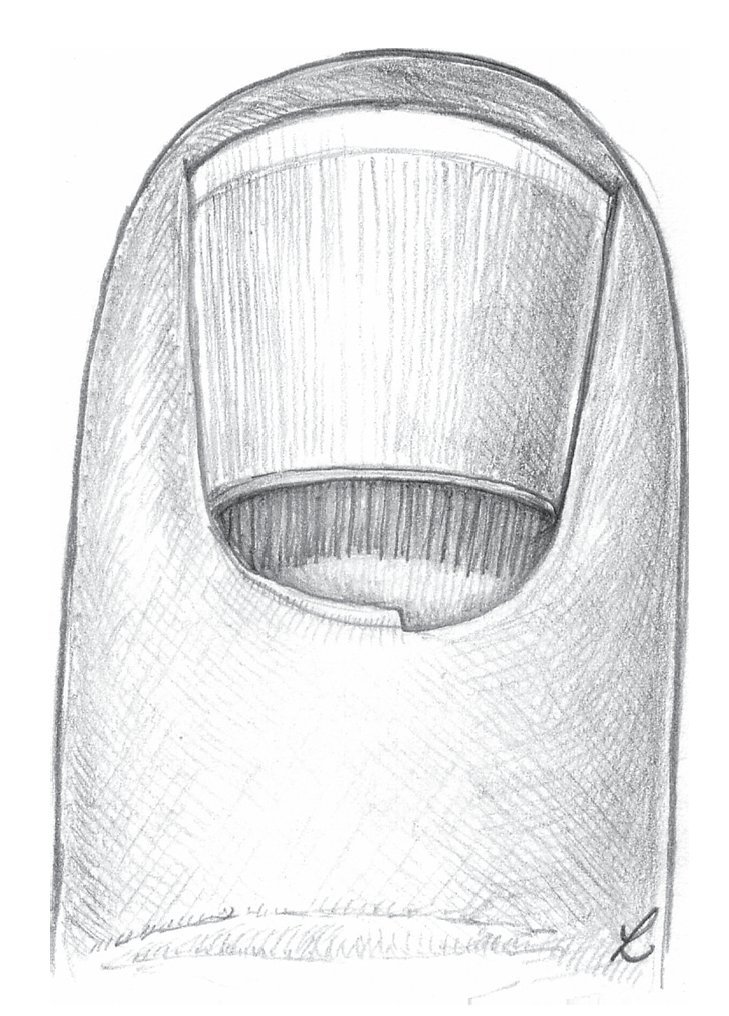
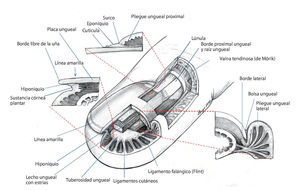
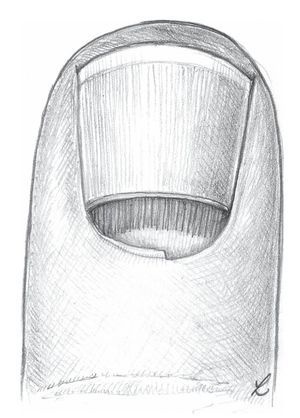
En este contexto, en la zona de la uña son relevantes las estructuras anatómicas siguientes3,4,11,13(fig. 1):
Fig. 1 Representación es quemática de la uña.
1. La placa ungueal (Corpus unguis), de 0,5 mm de espesor aproximadamente, con su borde libre distal (Margo liber), borde libre proximal oculto de 4-6 mm aproximadamente (Margo occultus) o la raíz ungueal en si (Radix unguis) y bordes laterales ocultos de 1-2 mm (Margines laterales).
2. El lecho ungueal o la matriz (Lectulus unguis) es la base a la que se encuentra unida la placa ungueal. La parte proximal del lecho ungueal es donde tiene lugar la formación de la sustancia de la uña, de apariencia blanca y que recibe el nombre de matriz germinativa o lúnula. La mayor parte situada por debajo de la uña es la matriz estéril de color rosado, que sujeta la placa ungueal mediante estrías longitudinales (Cristae lectuli unguis) y una capa epitelial delgada no cornificada, el hiponiquio. Más hacia distal hay una línea amarilla que transcurre desde dorsal en la zona de unión de la epidermis del pulpejo del dedo con el hiponiquio al principio del borde libre de la uña, debajo de la cual se encuentra la sustancia córnea plantar, antes de que el borde libre de la uña vuelva a aparecer blanco. Con frecuencia, esta zona se denomina hiponiquio.
3. La sección proximal de la uña se insiere en el pliegue ungueal posterior (Vallum unguis), y la parte lateral, en el pliegue ungueal lateral. En los bordes ungueales proximales y laterales se encuentran bolsas o surcos ungueales (Sinus unguis). Para la protección de estos surcos, en el lado dorsal del pliegue ungueal transcurre el estrato córneo (Stratum corneum), formado por una capa muy rígida de la piel, como una piel ungueal fija (eponiquio) sobre la placa ungueal. Por debajo del eponiquio se encuentra sobre la placa ungueal en un tramo de 1 mm otra piel delgada, la cutícula. El eponiquio posee una forma muy marcada especialmente en la sección proximal; hacia los lados es más débil y se separa del peroniquio por un pequeño surco.
El espacio situado por debajo del borde libre de la uña es el que se halla con mayor frecuencia en contacto con partículas de suciedad, por lo que en esta zona la sujeción de la placa ungueal con el lecho ungueal es especialmente fuerte.
En caso de infecciones del peroniquio lateral, las intervenciones quirúrgicas del pliegue ungueal lateral se diferencian de las del pliegue ungueal proximal y del borde ungueal libre a causa de su diferente estructura anatómica2,5,7-10.
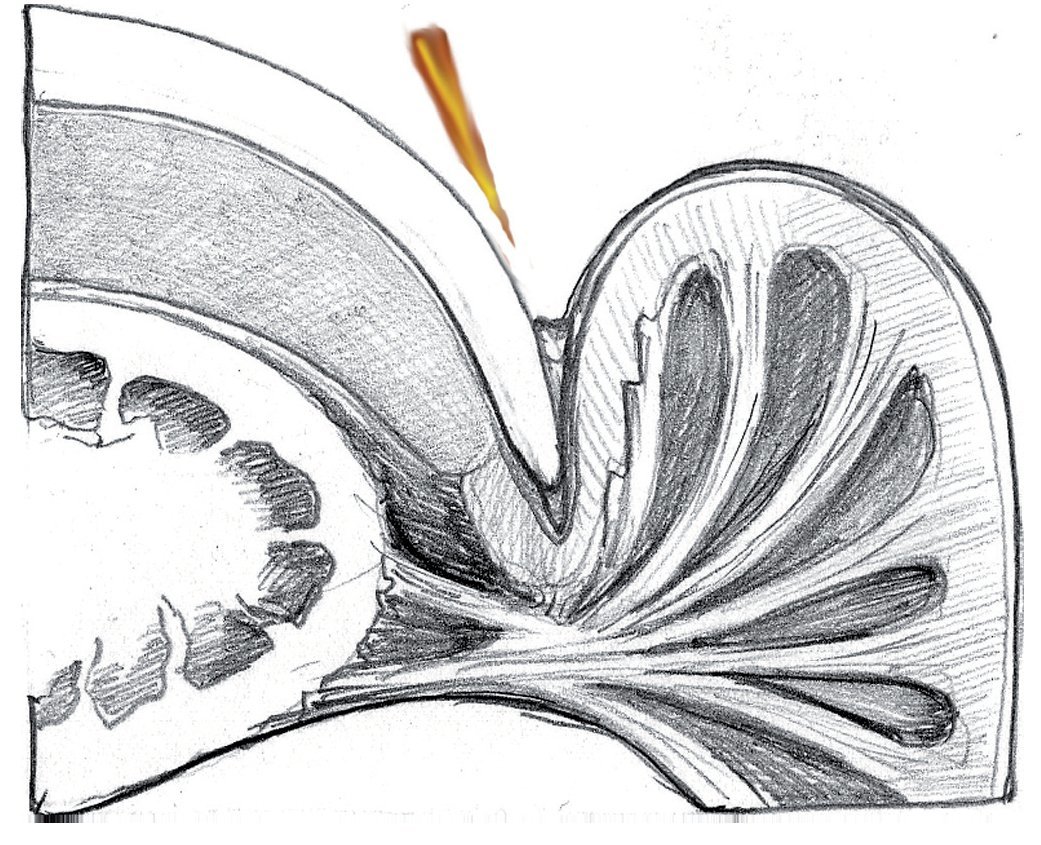
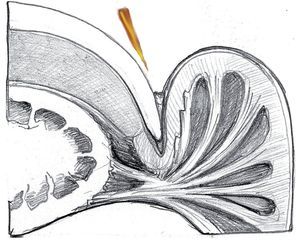
Puede suceder que astillas pequeñas choquen contra la uña, se deslicen sobre su superficie y penetren en las bolsas ungueales (fig. 2). Entonces, el eponiquio vuelve a soldar con mucha rapidez la zona de perforación y las bacterias que han penetrado en esta zona pueden multiplicarse en la bolsa ungueal.
Fig. 2 Desviación de una astilla hacia la bolsa ungueal lateral.
Clasificación de la paroniquia
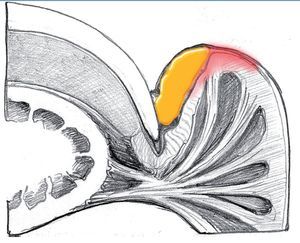
Paroniquia de grado I
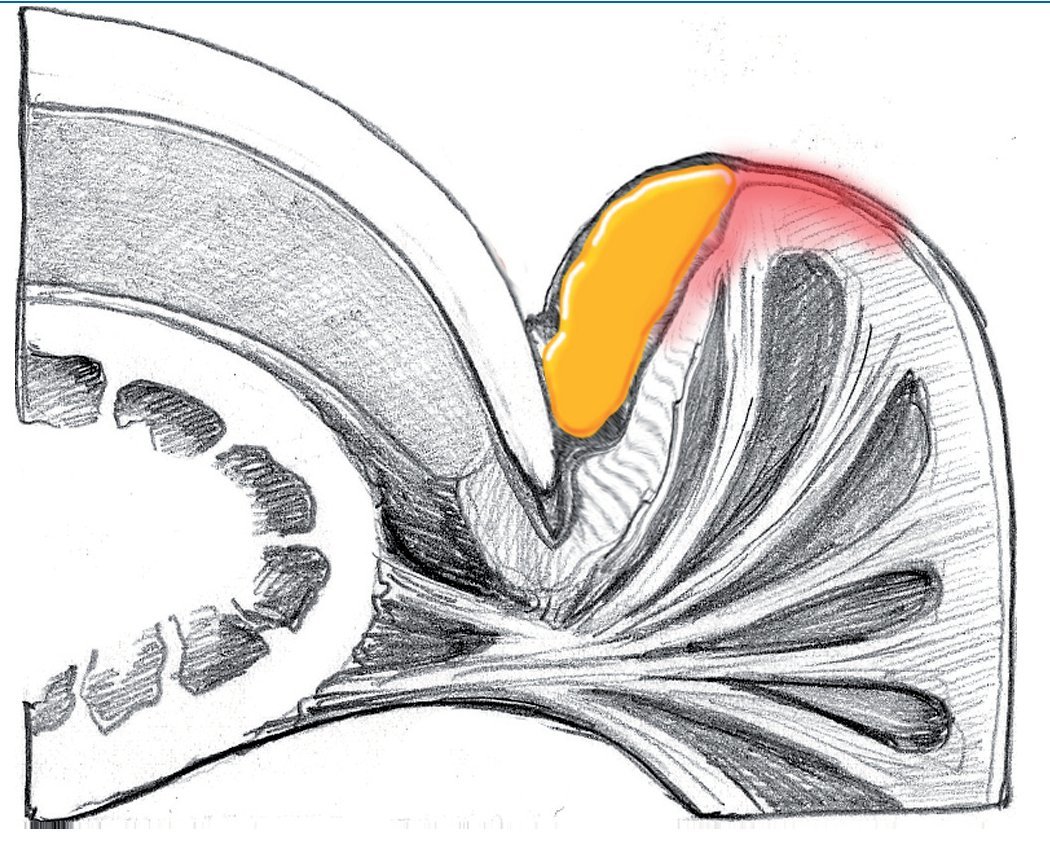
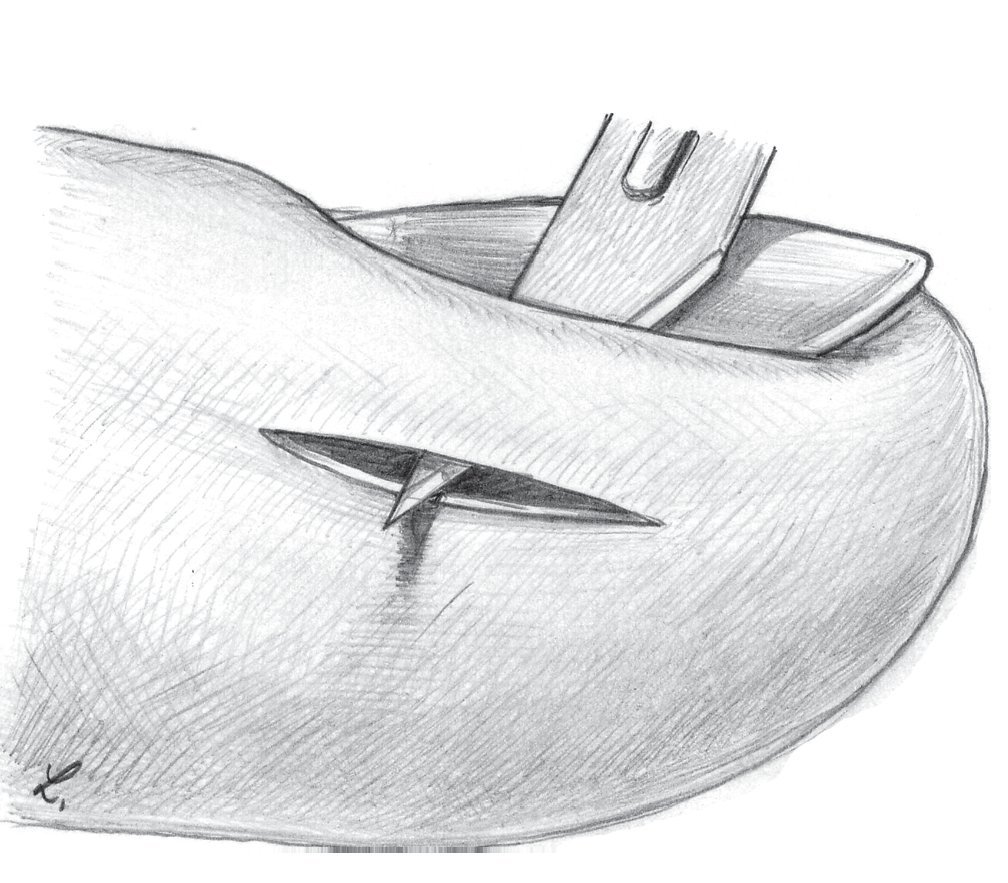
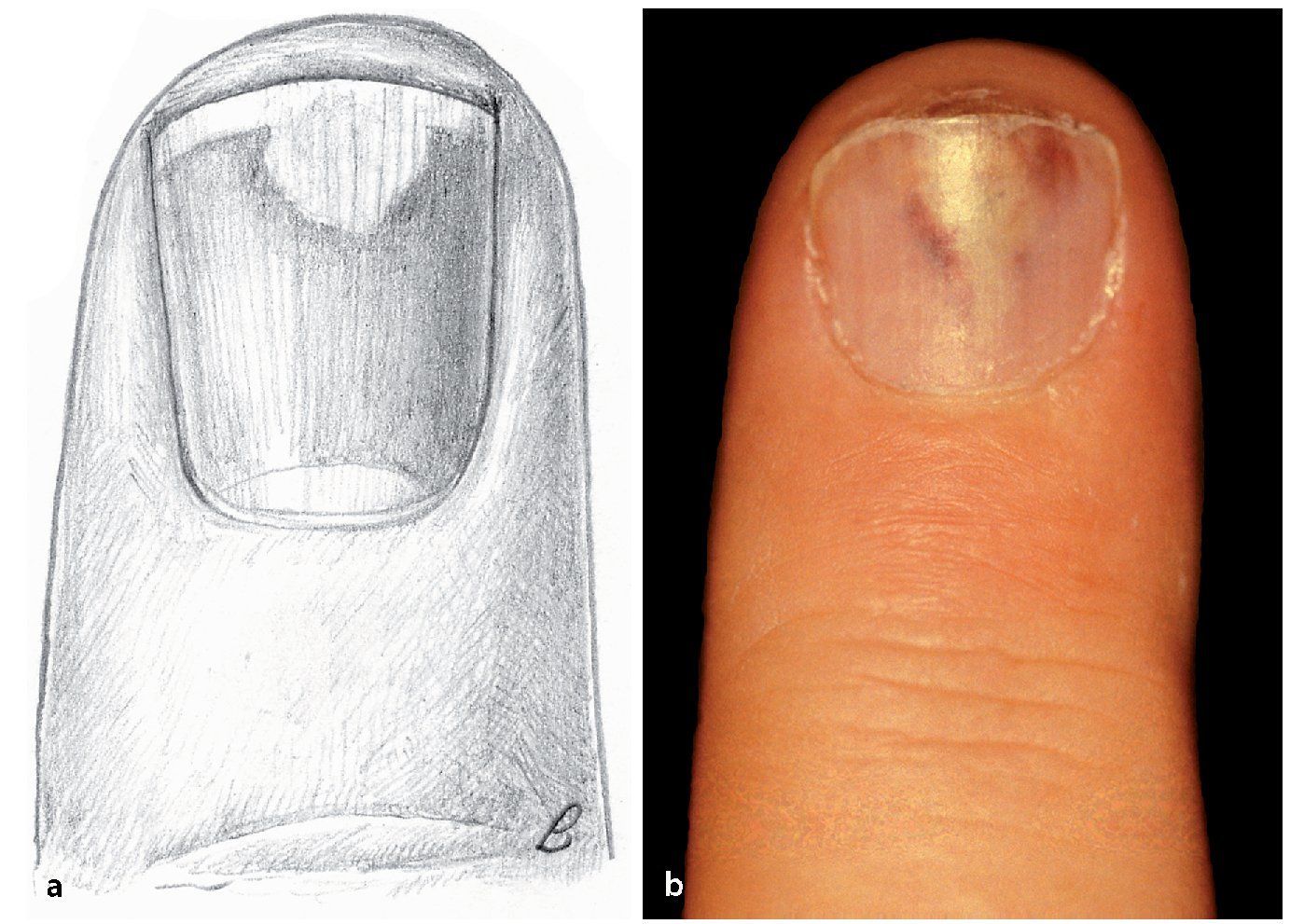
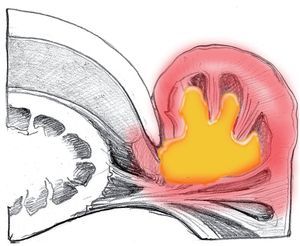
Si las bacterias no han penetrado a mucha profundidad, se forma una ampolla de pus entre el eponiquio y la capa córnea por un lado y entre el eponiquio y la dermis por el otro. Se forma una ampolla infectada, que suele expandirse con mayor frecuencia desde el borde ungueal hacia el borde lateral y luego hacia palmar (fig. 3).
Fig. 3 Desarrollo de una ampolla infectada que sobresale de la bolsa ungueal.
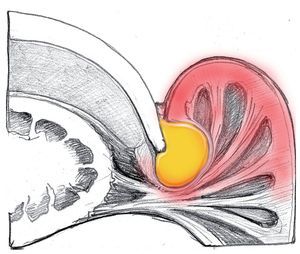
Paroniquia de grado II
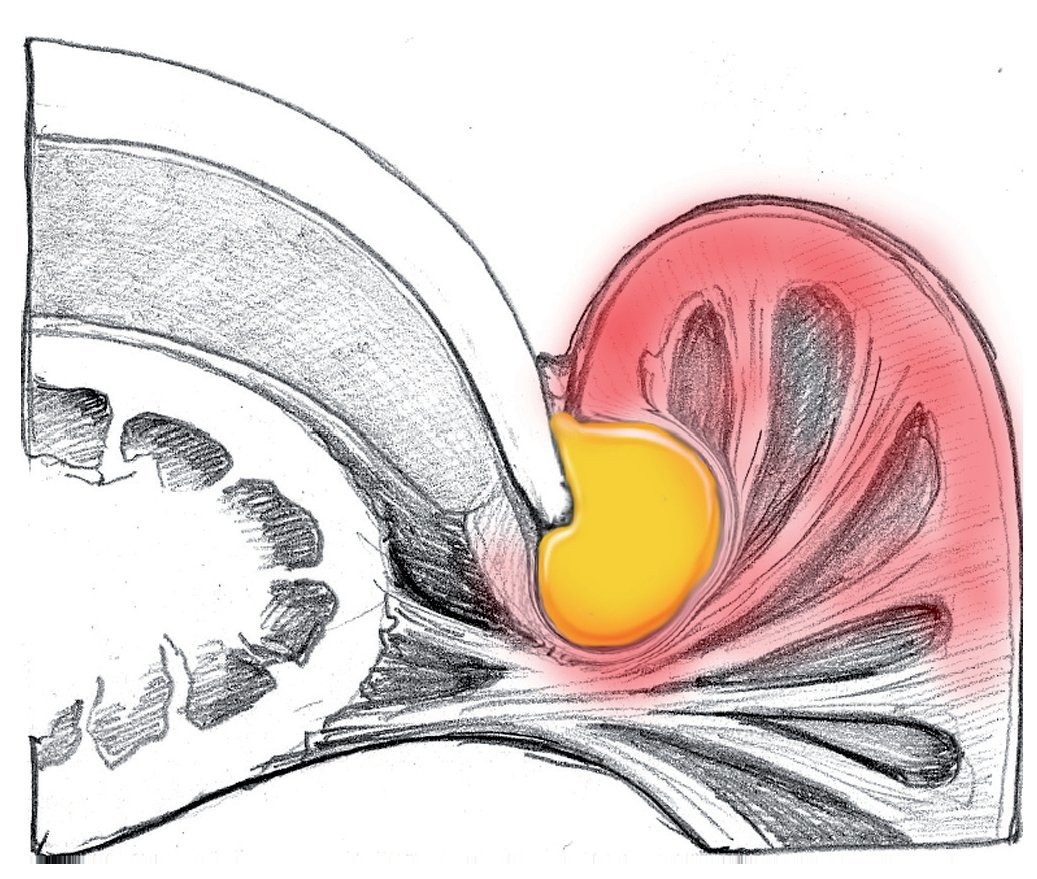
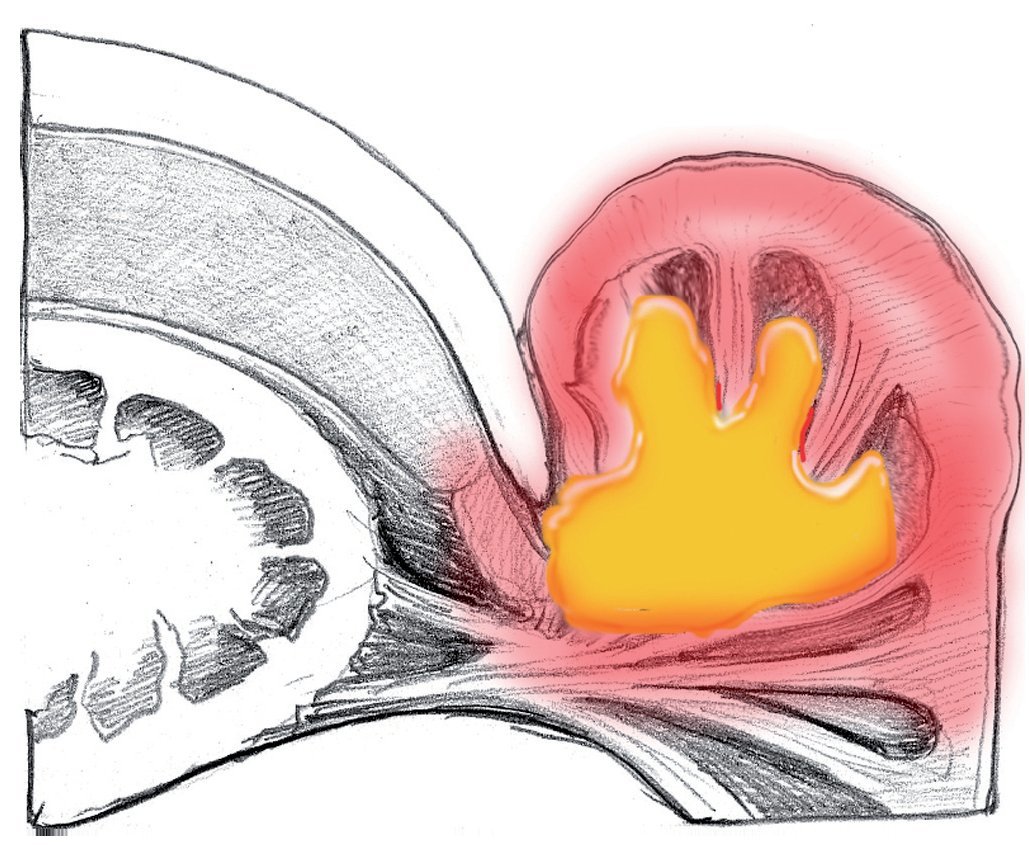
Si las bacterias penetran a mayor profundidad, entonces se forma un absceso en la bolsa ungueal. Si la dermis todavía no ha sido perforada, existe la posibilidad de extraer el absceso sin aplicar anestesia local (fig. 4).
Fig. 4 Expansión de la infección hacia el espacio de la bolsa ungueal lateral, sin perforar la dermis.
Paroniquia de grado III
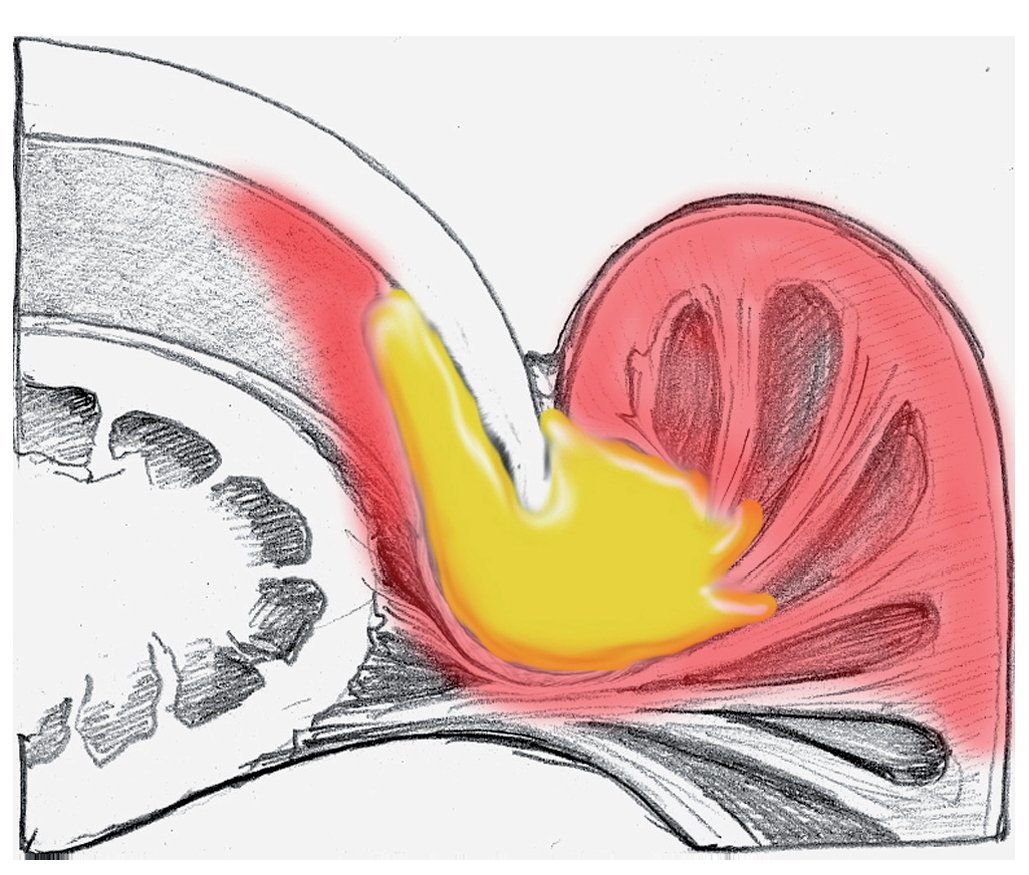
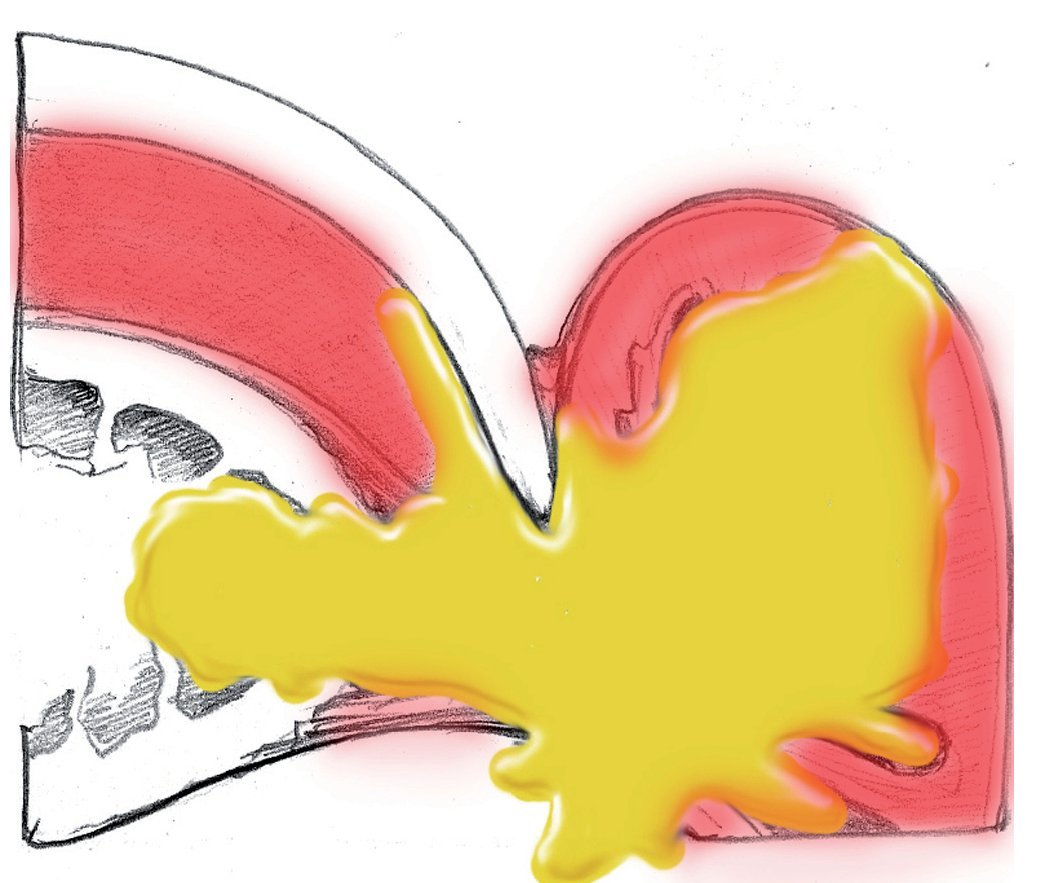
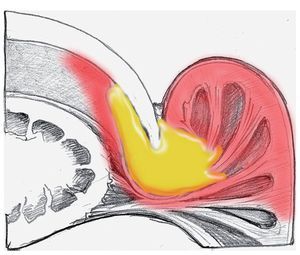
Si el absceso se ha extendido desde la bolsa ungueal hacia el tejido adiposo subcutáneo del pliegue ungueal, entonces, igual que en caso de una infección del pulpejo, se realizará una incisión lo suficientemente amplia sobre la piel bajo anestesia local como mínimo (fig. 5).
Fig. 5 Expansión de la infección y del foco infeccioso hacia el tejido adiposo del pliegue ungueal lateral.
Paroniquia de grado IV
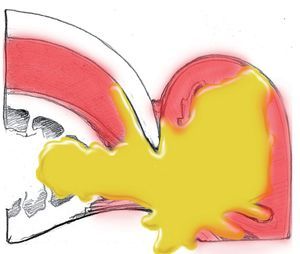
Desde la bolsa ungueal el absceso puede expandirse también por debajo de la placa ungueal. Para eliminar este absceso, se deberá extraer una parte de la placa ungueal (fig. 6).
Fig. 6 Diseminación del pus por debajo de la placa ungueal.
Paroniquia de grado V
Una infección más profunda con afectación del hueso o con formaciones de necrosis en la piel es poco frecuente. En caso de producirse, puede conducir a una amputación parcial del dedo (fig. 7).
Fig. 7 Expansión de la infección hacia diferentes estructuras vecinas.
Estos diferentes modos de proceder en función del grado de paroniquia se basan en la técnica de la conservación de la articulación y son totalmente opuestos a otros procedimientos terapéuticos descritos en la literatura, algunas de ellos bastante radicales. Así pues, en la literatura se han descrito, por ejemplo, resecciones extensas del pliegue ungueal como tratamiento para la paroniquia10.
Principios quirúrgicos y objetivos
Procedimiento por pasos de la apertura del foco de infección en el pliegue ungueal.
Ventajas
— El procedimiento realizado por pasos permite interrumpir y finalizar en cualquier momento la intervención si el foco infeccioso está suficientemente abierto y, al mismo tiempo, permite ampliarla en cualquier momento.
— Los dos primeros pasos se pueden realizar sin anestesia local o general.
— La mayoría de las veces el dolor suele remitir rápidamente.
— En algunos casos es posible aplicar un tratamiento único con antibióticos; la fase de la enfermedad, sin embargo, es más larga y deja tras de sí cicatrices y deformaciones mayores y más evidentes.
Desventajas
— Se deberá realizar un control riguroso del diagnóstico después de la intervención quirúrgica para detectar cuanto antes una posible expansión de la infección. En caso de que el saneamiento sea insuficiente, la infección puede reactivarse progresivamente y reaparecer.
— Si la infección ha penetrado profundamente en el pliegue ungueal (grado III, IV o V) pueden quedar cicatrices.
Indicaciones
Cualquier tipo de infección purulenta de la zona periungueal (paroniquia).
Contraindicaciones
Infección por herpes1,12.
Información para el paciente
— Explicación sobre el procedimiento que se va a realizar por pasos. Los primeros pasos se pueden llevar a cabo sin una preparación especial en una sala de operaciones de ambulatorio. En caso de que la infección no se pueda eliminar completamente, será necesario realizar una intervención con anestesia suficiente y bajo condiciones estériles.
— Incisión cutánea que, en función del caso, se realizará con aplicación de un drenaje mediante tubo de goma a partir del grado III.
— Riesgo de expansión de la infección.
— Deformaciones del pliegue ungueal o de toda la falange distal en caso de paroniquia de grados más avanzados producidas por la cicatriz.
— Puede darse el caso de aparición de alteraciones en la sensibilidad o alteraciones del crecimiento ungueal; éstas últimas, sin embargo, suelen surgir como consecuencia de la infección y no de la intervención.
Preparación de la intervención
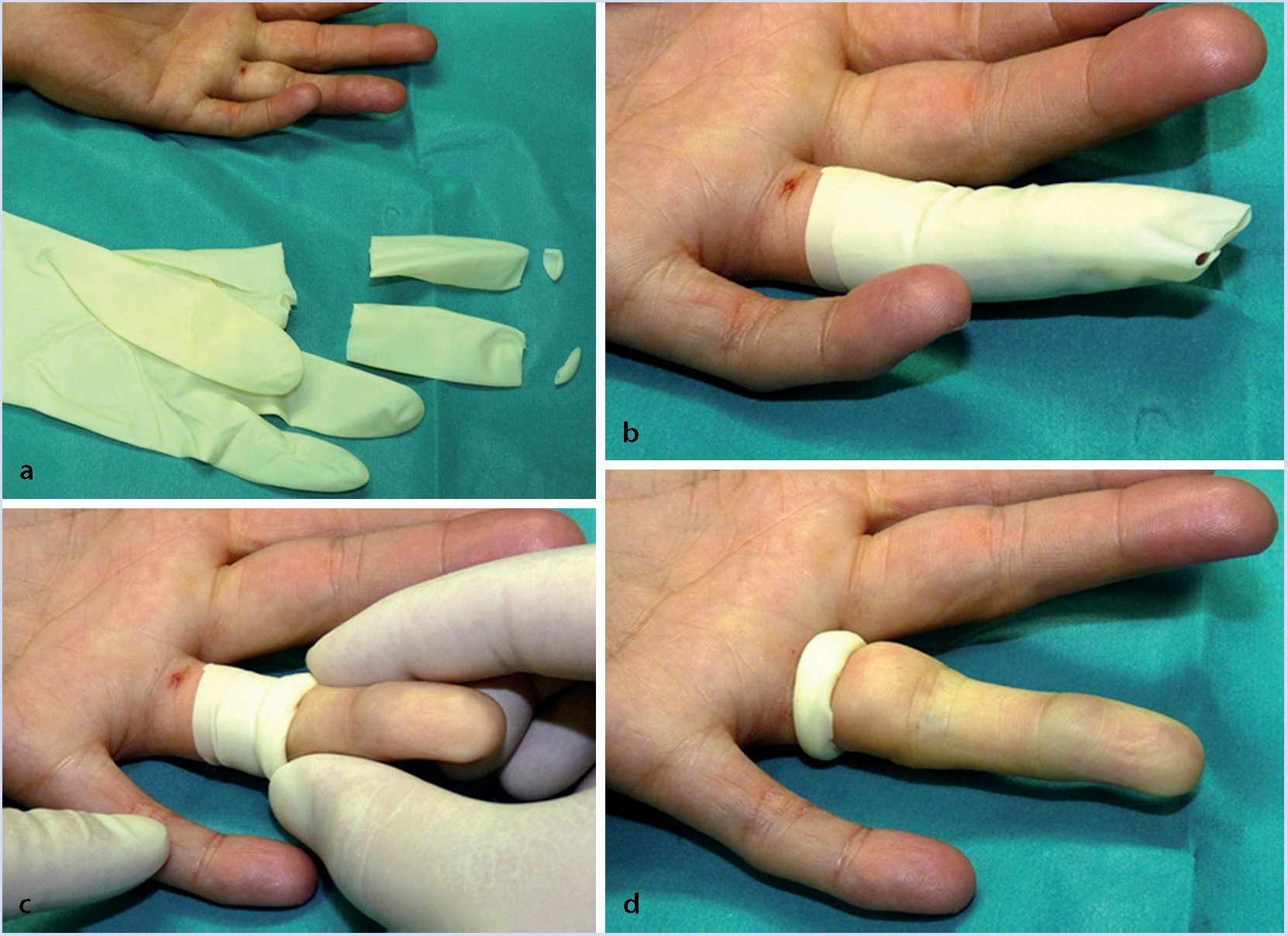
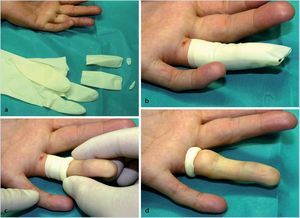
— Isquemia del dedo, preferentemente mediante guantes estériles de tamaño medio o de una talla menor a la medida de la mano (fig. 8).
Fig. 8 Formación de una isquemia de dedo bajo condiciones estériles: a Se cortan dos dediles de un guante de látex estéril. b Los dediles proximal y distal se colocan sobre los dedos que se someterán a la intervención después de haber desinfectado adecuadamente la piel. c Los dediles se enrollan alrededor la parte proximal y de este modo se provoca la isquemia. d El anillo de látex permanece sobre el surco sinovial de la falange proximal. Ello provoca una presión casi estandarizada, suficiente, pero no demasiado fuerte sobre las arterias, sin causar lesiones internas. Al final de la intervención se debe retirar con cuidado la isquemia y controlar si existe sangramiento del dedo.
— Lienzo agujereado.
— Anestesia local.
— Por regla general, no se requiere profilaxis o terapia antibiótica.
— Radiografías del dedo, junto con una anamnesis correspondiente o, en caso de infecciones de grado III o IV, para comprobar la presencia de cualquier cuerpo extraño o signos de erosión ósea.
Instrumental
— Bisturí del número 15 u 11.
— Pinza fina de punta afilada.
— Pinza de punta muy fina.
— Elevador fino romo.
— Gancho fino de dos dientes.
— Tijeras finas de preparación.
— Drenaje de plástico blando (por ejemplo, drenaje «easy flow»).
Anestesia y posición del paciente
— A partir del grado III se requiere anestesia del dedo. En caso de que el enrojecimiento no se extienda por la falange distal hacia proximal, se puede realizar una anestesia de Oberst. Esta puede aplicarse mediante una única punción a la altura del pliegue de flexión de la falange proximal. En este caso, la zona anestesiada abarca todo el dedo con excepción del lado extensor de la falange proximal. Como alternativa, se pueden aplicar anestesias regionales situadas más hacia proximal (bloqueo intermetacarpiano o anestesia de la mano). Sin embargo, estas formas de anestesia regional distal no se deben utilizar cuando existan indicios de una infección de la vaina sinovial del tendón flexor6.
— Las anestesias con largo tiempo de acción (Bupivacaina 0,25%, por ejemplo, Carboestesin®, o Ropivacain 7,5 mg/ml, por ejemplo Naropin®) proporcionan una anestesia bastante más duradera (8-9 h) y se deberían utilizar de preferencia.
— Posición de decúbito supino y apoyamanos.
Técnicas quirúrgicas
(Figs. 9-18).
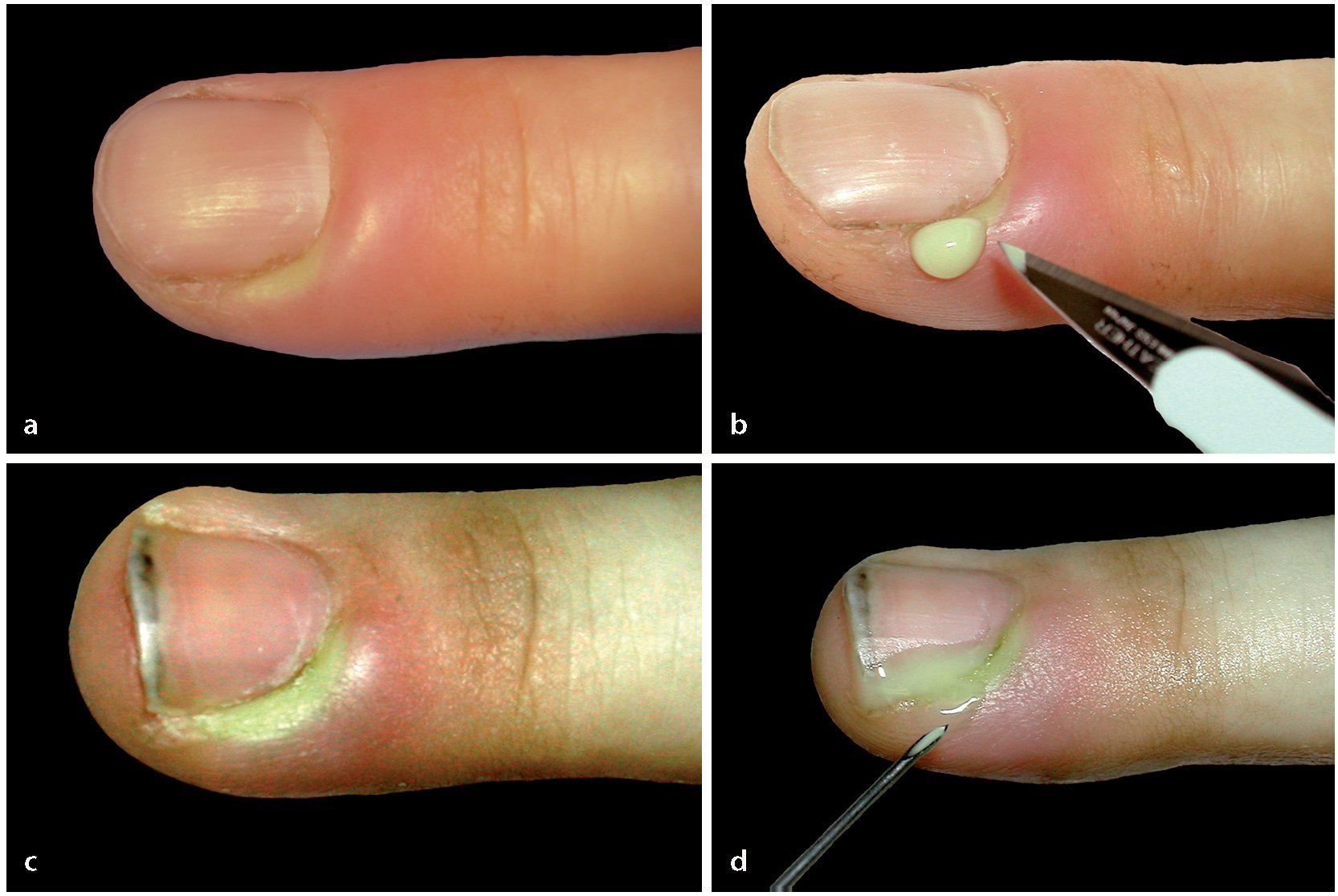
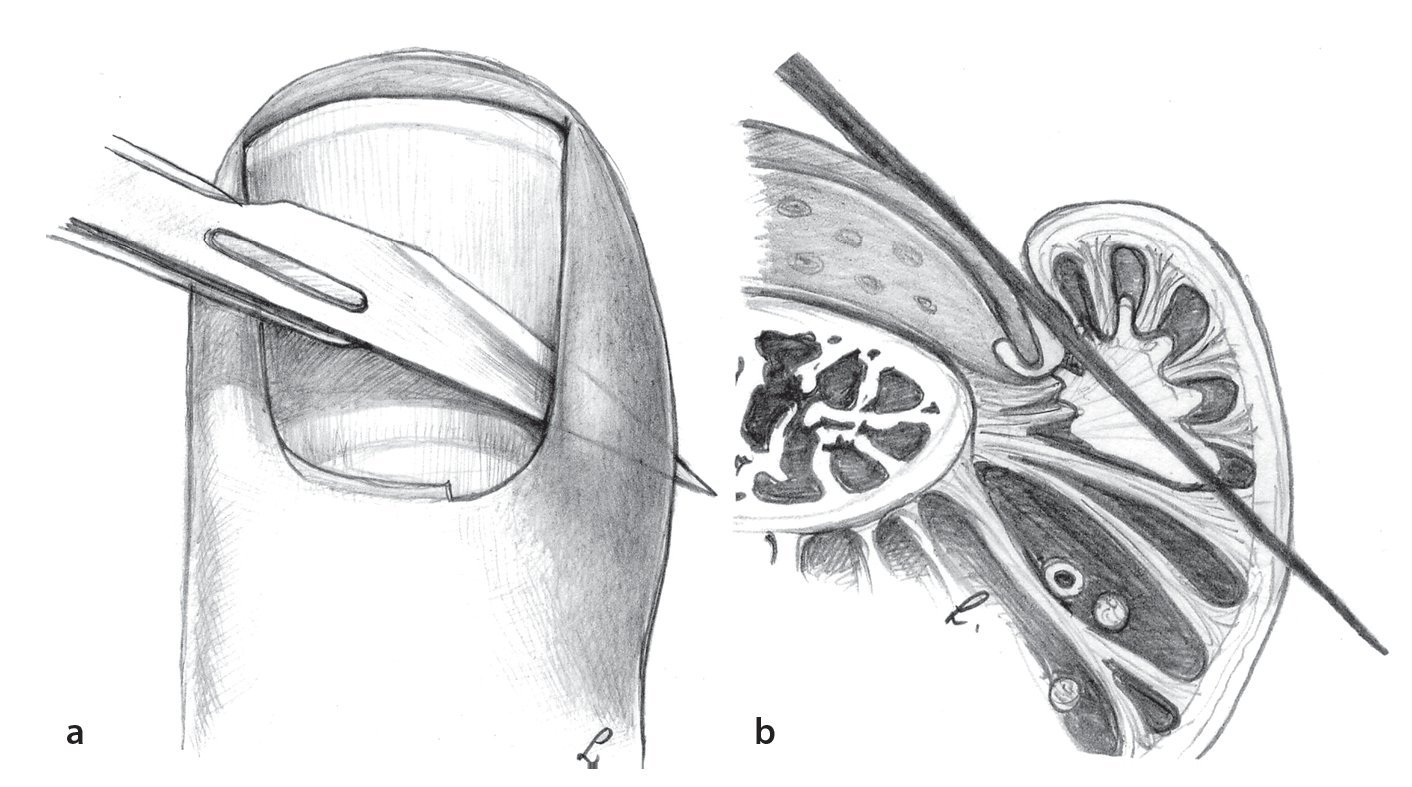
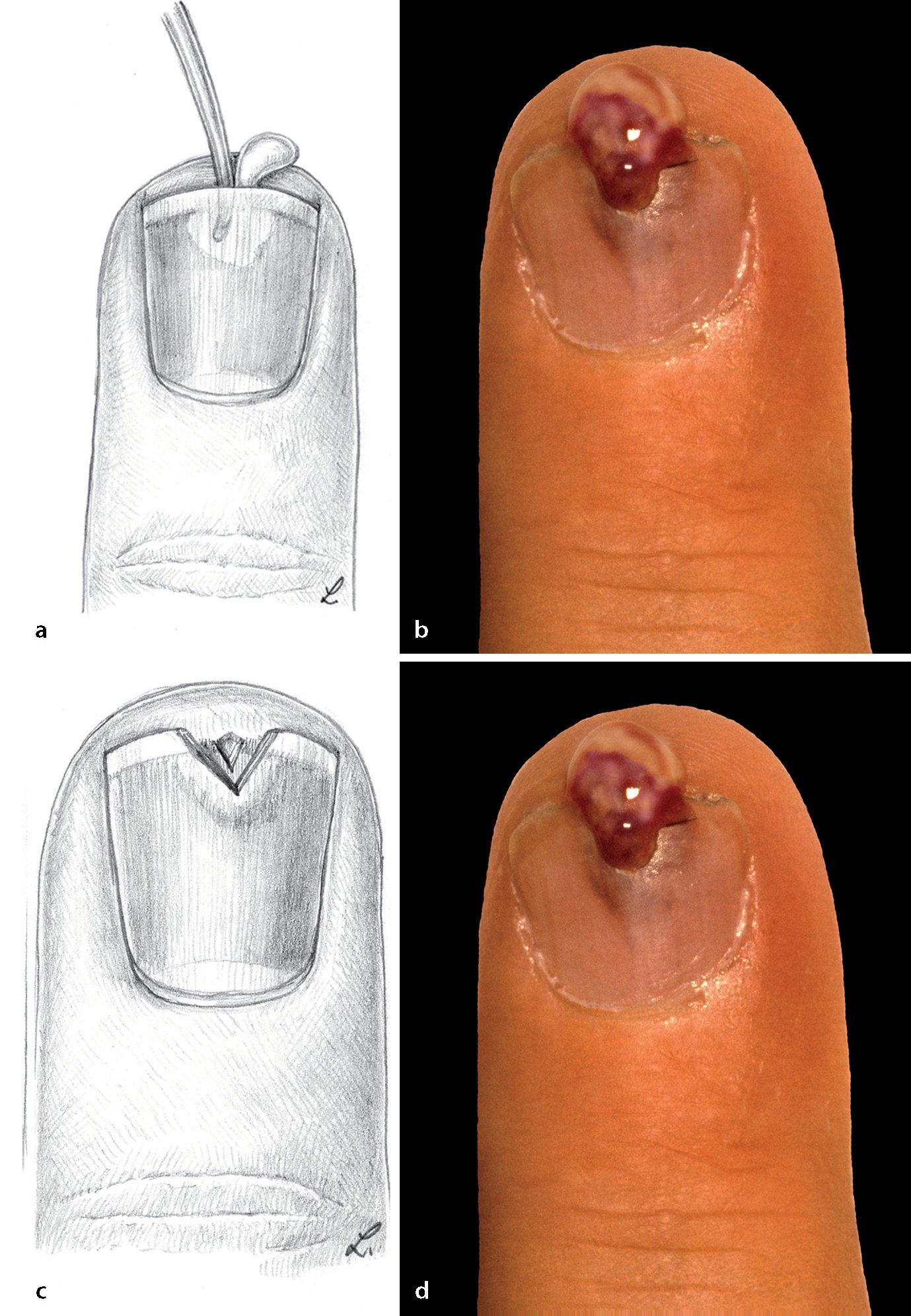
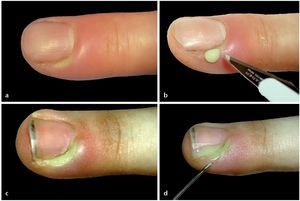
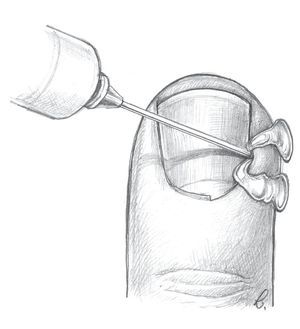
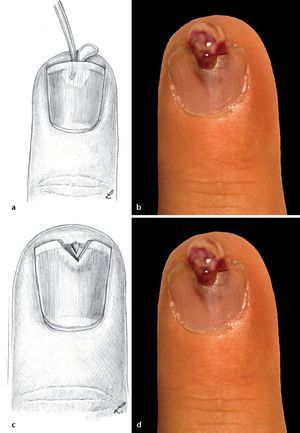
Fig. 9 Paroniquia de grado I (ampolla infectada). Paso 1: perforación o incisión en la capa córnea con una aguja hipodérmica (c, d) o un bisturí (a, b).
Fig. 10 Paroniquia de grado II (ampolla infectada). Paso 2: escisión de la capa córnea y limpieza de la cavidad purulenta. Si el pliegue ungueal sigue siendo fuertemente doloroso bajo presión y está hinchado, nos encontramos ante una paroniquia de grado II (a, b).
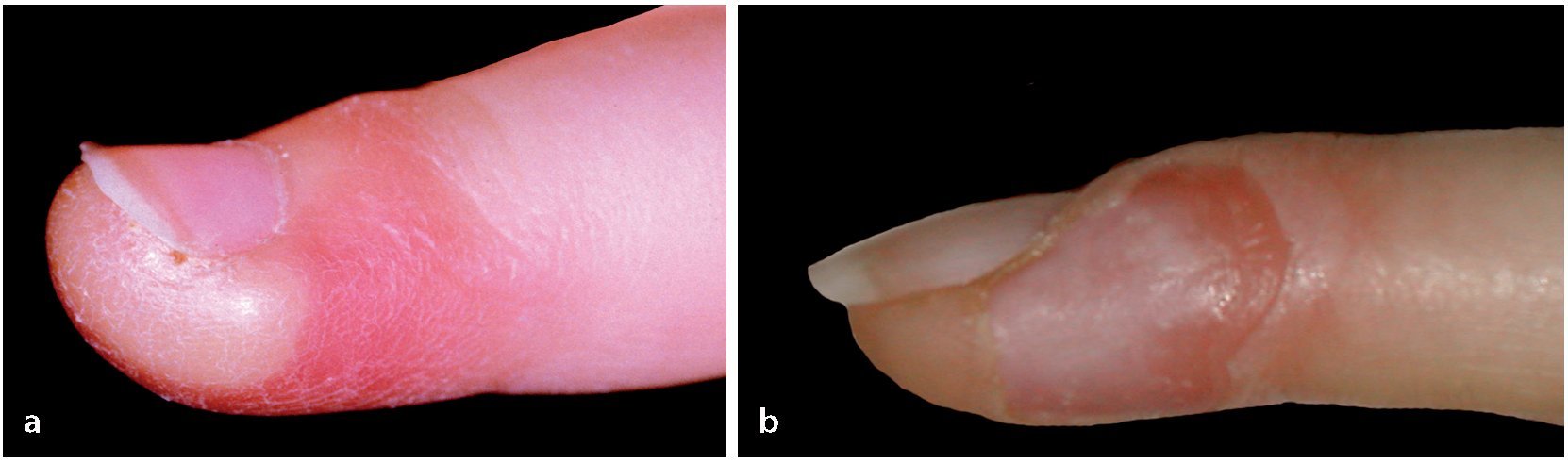
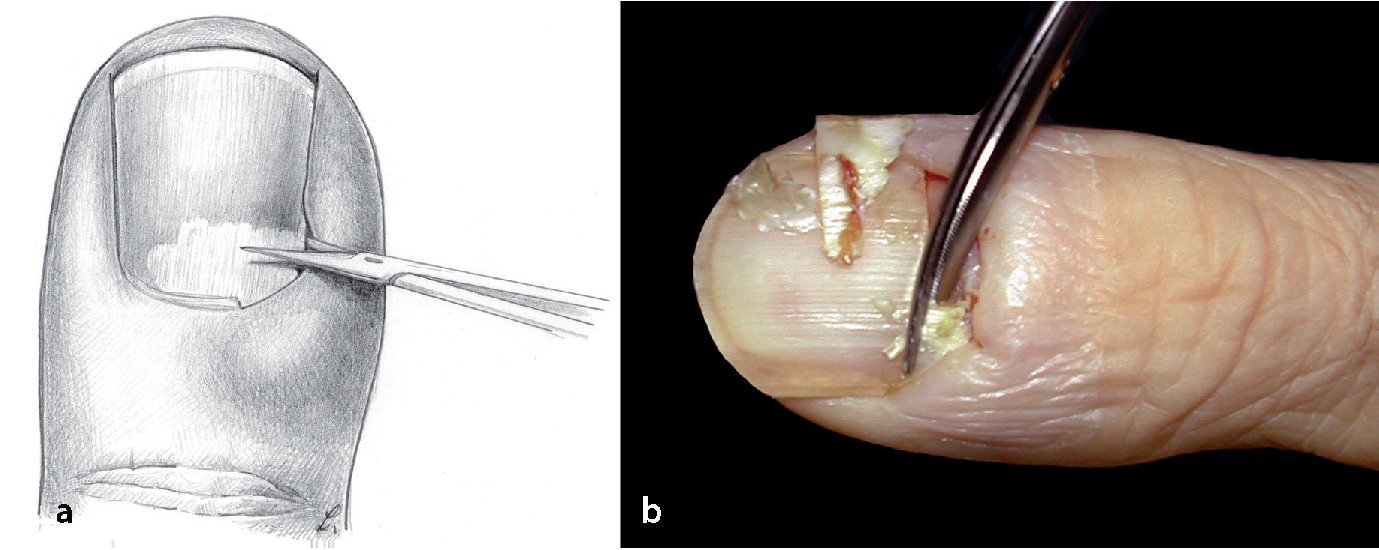
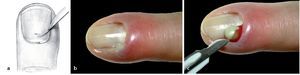
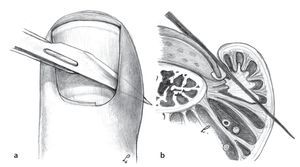
Fig. 11 Paroniquia de grado III. Paso 1: escisión del eponiquio con el bisturí. La incisión se realiza en el área del pliegue (a-c).
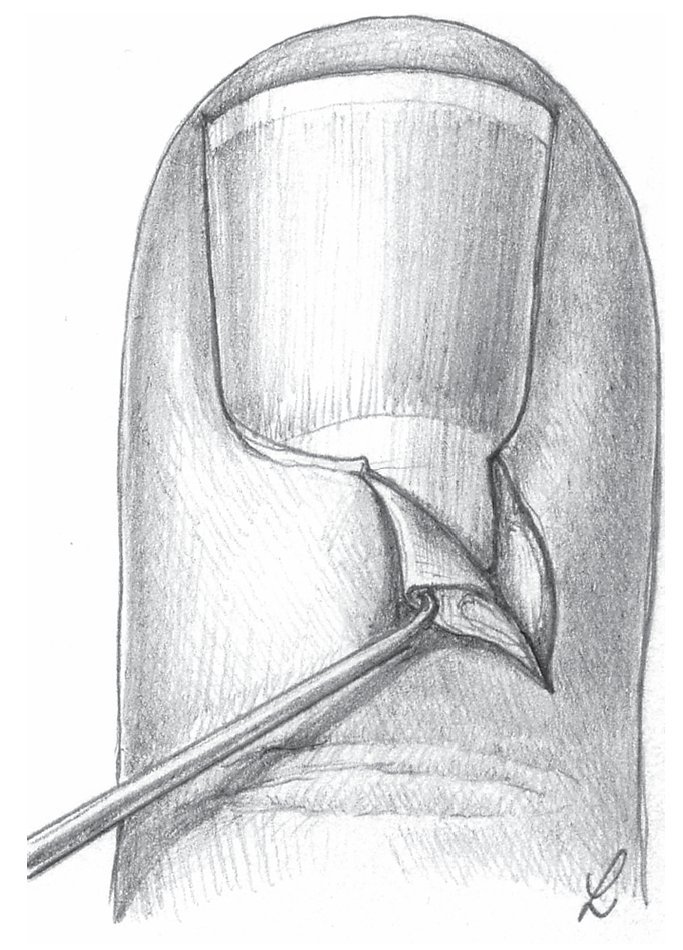
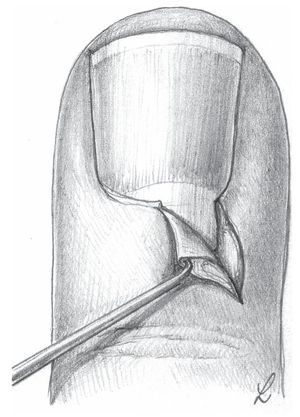
Fig. 12 Paroniquia de grado II. Paso 2: si tras la resección del eponiquio no se produce segregación de pus (b), se separará el pliegue ungueal con un elevador romo o con una pinza anatómica, a, c) de la uña, a fin de que pueda salir el pus (d).
Fig. 13 Paroniquia de grado II. Paso 3: lavado de la bolsa ungueal con NaCl 0,9%, una solución de Betaidona al 1% o una solución de polyhexanida (por ejemplo, Prontosan® Braun Melsungen). Si la infección ya se ha expandido al tejido adiposo subcutáneo, entonces nos encontramos ante una infección de grado III.
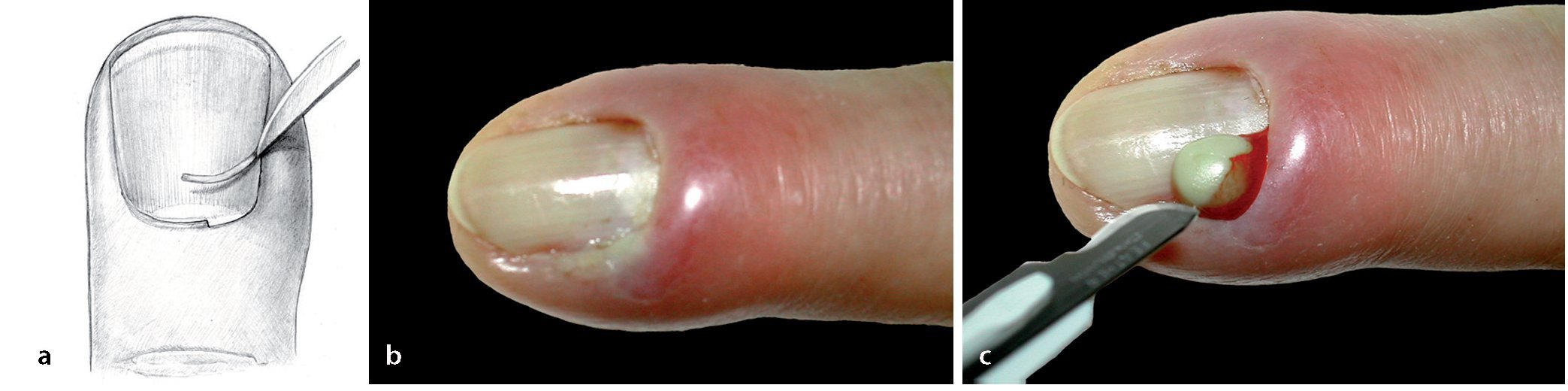
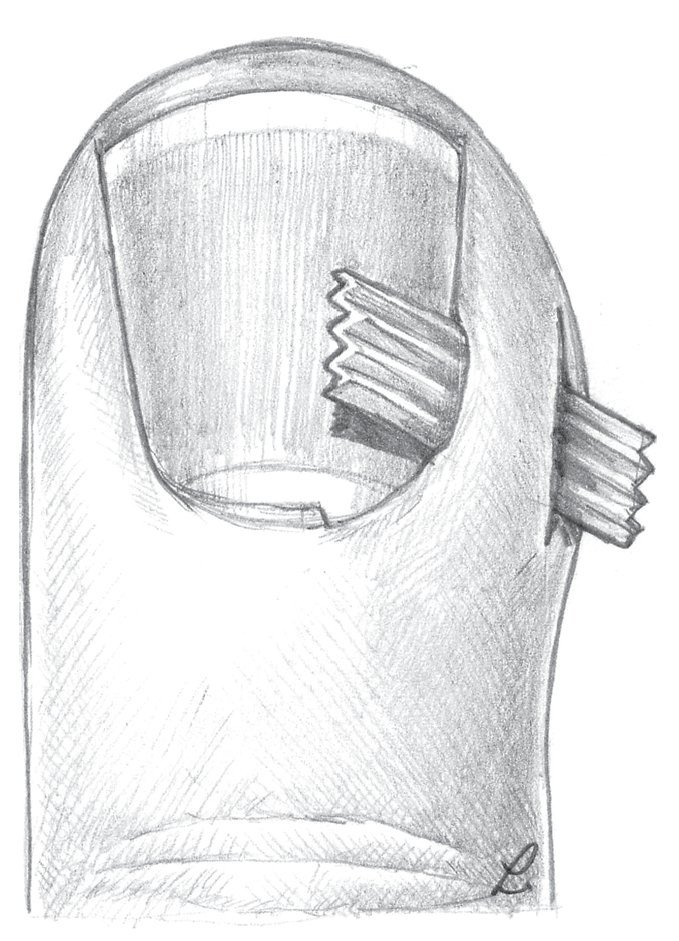
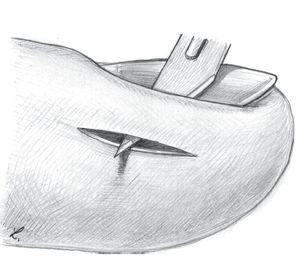
Fig. 14 Paroniquia de grado III. Paso 1: con el bisturí se incidirá sobre la uña en el límite lateral de la bolsa ungueal a lo largo de 1 cm aproximadamente. El ancho del puente del pliegue ungueal debería ser de 5 mm como mínimo (a, b).
Fig. 15 Paroniquia de grado III. Paso 2: después de completar la incisión lateral, se ensanchará la cavidad del absceso del pliegue ungueal con una pequeña pinza y se extirpará el tejido necrótico.
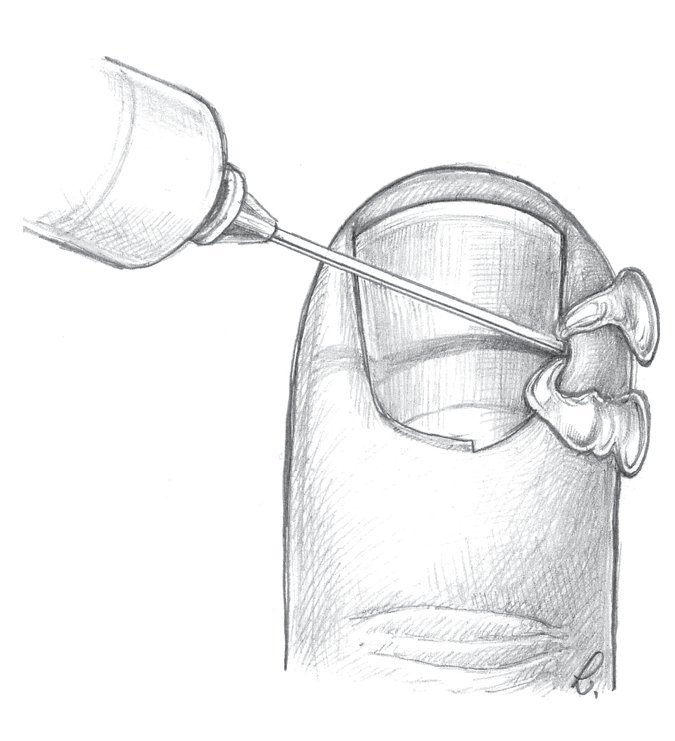
Fig. 16 Paroniquia de grado III. Paso 3: la cavidad del absceso del pliegue ungueal se lavará con NaCl 0,9%, una solución de Betaisodona al 1% o con Prontosan® y se aplicará durante dos días una lámina de goma para evitar su cierre precoz.
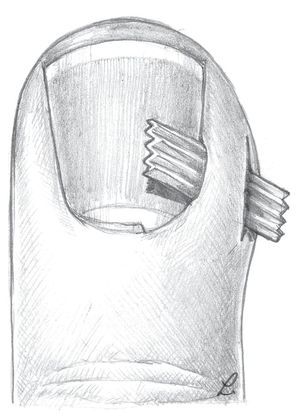
Fig. 17 Paroniquia de grado IV. Paso 1: si debajo de la placa ungueal existe todavía una acumulación purulenta, nos encontramos ante un grado IV. El absceso se deberá limpiar a consciencia, para lo que en muchos casos se deberá levantar la placa ungueal y extraer una parte de la sección de la placa ungueal proximal (a, b).
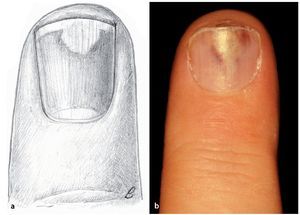
Fig. 18 Paroniquia de grado IV. Paso 2: para evitar un crecimiento irregular de la uña, a menudo se requiere la resección de la parte proximal de la misma por todo lo ancho. La zona del lecho ungueal liberado debe unirse de manera que la segregación pueda fluir fácilmente y evite que el lecho ungueal se seque.
Particularidades (figs. 19-21)
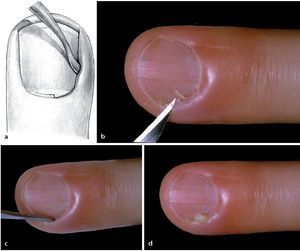
Fig. 19 Si el foco de la infección se encuentra sobre la raíz ungueal, entonces de deberá cortar una parte del pliegue ungueal proximal sensible. El mejor modo es realizando una incisión unilateral, ligeramente inclinada hacia proximal. Por regla general, no es necesaria una incisión lateral en ambos lados, la cual se debería evitar por motivos estéticos.
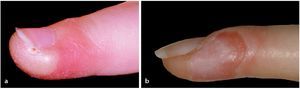
Fig. 20 Absceso subungueal en el borde libre de la uña (a, b).
Fig. 21 En primer lugar, la placa ungueal se separa roma de la sustancia córnea plantar . Durante esta operación, la mayor parte del pus ya sale al exterior (b). Escisión cuneiforme de la placa ungueal y de la sustancia córnea plantar (c, d) y lavado intensivo de esta zona.
Tratamiento postoperatorio
— Al cabo de dos o tres días de la intervención hay que controlar los resultados diariamen te y preguntar al paciente si sufre dolor.
— Después de la operación, se debe aplicar un vendaje y mantenerlo húmedo durante varios días. Si se aplicase un vendaje seco, las secreciones podrían encostrar y evitar la salida de más secreciones, a modo de tapón de corcho. Además, un vendaje localmente húmedo reduce la temperatura y crea un clima desfavorable para las bacterias, y al mismo tiempo, reactiva la vascularización. El vendaje puede consistir en una compresa y una venda de algodón. No se recomiendan materiales hidrofílicos. El vendaje húmedo debe cambiarse una vez al día como mínimo. Como líquidos, se ha demostrado que dan buenos resultados el NaCl al 0,9% estéril o soluciones de polihexidina.
— En función de los resultados, también se pueden realizar, de manera alternativa o complementaria, baños de remojo del dedo varias veces al día (de una a cuatro veces).
— Por regla general, no se requiere administración antibiótica.
Errores, riesgos y complicaciones
La mayoría de complicaciones surgidas durante el tratamiento de la paroniquia resultan de la incisión.
— Cuando el tratamiento se aplica para una paroniquia de grado III, la distancia al pliegue ungueal debe ser de 5 mm como mínimo y la longitud de la incisión no debe sobrepasar el doble de la distancia del borde de la uña (figs. 14-15), ya que, de lo contrario, el puente ungueal puede necrotizar.
— En caso de infecciones del pliegue ungueal proximal, no se debe practicar una incisión con una contraincisión, ya que podría producirse un daño importante en esta zona la piel, la salida de la linfa, la aponeurosis extensora y el lecho ungueal.
— Las infecciones en la zona del borde libre de la uña no se deben abrir con una incisión en forma de T.
— Hay que liberar todas las formaciones purulentas por debajo de la uña y se deben evitar «cámaras» húmedas, puesto que ello puede favorecer la formación de granulomas piogénos.
— Los drenajes por tubos se deben extraer al cabo de dos o tres días; de lo contrario, se inicia la epitalización.
— Mantener la isquemia de dedo bajo el vendaje puede provocar necrosis del dedo.
Resultados
De entre los 38 pacientes que tratamos durante cuatro años, cuatro mostraron un grado I con una típica ampolla infectada; 28 pacientes, un grado II; tres pacientes, un grado III; dos pacientes, un grado IV, y un paciente, un grado V.
En el caso de infecciones incipientes y de intervenciones tempranas, la regla es realizar una «restitutio ad integrum». Las infecciones avanzadas tienden a formar necrosis de estructuras importantes, de modo que no se pueden evitar resultados estéticos desfavorables. En muchos casos, sin embargo, estos resultados se pueden mejorar mediante cirugía con colgajos locales en la región de la uña.
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
PD Dr. M.F. Langer
Klinik und Poliklinik für Unfall-, Hand- und Wiederherstellungschirurgie, Universitätsklinikum Münster
Waldeyerstr. 1, 48129 Münster (Alemania)
langer.martin@ukmuenster.de