Objetivo. Tratamiento de la infección temprana con el objetivo de conservar el implante.
Indicaciones. Infección postoperatoria en las primeras cuatro semanas postoperatorias. Infección hematógena aguda de la rodilla previa ETR (endoprótesis total de rodilla) y una duración de los síntomas de cuatro semanas como máximo.
Contraindicaciones. Paciente no operable, infección aguda con sepsis y riesgo de bacteremia que pueda amenazar la vida del paciente y defectos de tejidos sin posibilidad de efectuar una cirugía de recubrimiento mediante colgajos.
Técnica quirúrgica. Artrotomía, sinovectomía, extracción del polietileno, lavado por chorro de agua, instilación de polihexadina, inserción de un nuevo polietileno, drenaje -si es preciso, drenaje de succión-, cierre de la herida en caso necesario mediante cirugía plástica.
Tratamiento postoperatorio. Drenaje de succión con polihexadina durante tres días o drenaje durante tres días. MPC a partir del tercer día 0-0-30º, extracción del drenaje y aumento del ROM («range of motion»). A partir del quinto día movilización con carga total.
Resultados. La tasa de éxito para la prueba de conservación es de aproximadamente el 70%.
Redacción
K. Dresing, Göttingen
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
Para realizar una intervención quirúrgica como tratamiento de una prótesis total de rodilla (PTR) se tienen que cumplir dos requisitos fundamentalmente diferentes:
1. Se trata de una infección precoz, es decir, en el caso de una infección bacteriana del implante difundida por vía hematógena, la sintomatología persiste como máximo hace cuatro semanas y/o la complicación de la infección postoperatoria aparece en un intervalo de cuatro semanas como máximo8. Estas dos clasificaciones normales de las infecciones de endoprótesis se corresponden con los grupos II y III según Tsukayama y I y II según McPherson1,12.
2. Existe una infección tardía o crónica del PTR, que, según anamnesis y diagnóstico clínico, existe como mínimo desde hace más de cuatro semanas (Tsukayama IV y/o McPherson III;1,12).
Actualmente, en el caso de la primera situación hay consenso internacional de que no solo es razonable intentar preservar el PTR, sino que se debería hacer lo posible para conseguirlo2,8,10,11. En esta primera parte del artículo describimos la técnica quirúrgica para lograrlo y abordamos los detalles importantes y las fuentes de error.
En el caso de la segunda variante crónica de la infección de PTR, existe un amplio consenso sobre la necesidad de la explantación de todo el material extraño para poder dominar la infección3,5,7-9. Actualmente existen varios conceptos sobre el tratamiento posterior y el momento de la reimplantación que compiten entre sí y todos ellos gozan del mismo grado de reconocimiento. En una segunda parte de este artículo (DOI 10.1007/s00064-012-0212-5) presentamos el concepto con los pasos quirúrgicos necesarios y examinamos las fuentes de errores y las particularidades técnicas.
Explicar las fases quirúrgicas para la implantación de una endoprótesis de rodilla de revisión sobrepasaría el marco de este artículo, por lo que no las abordamos; además, estas no difieren de la técnica de reimplante después de un aflojamiento aséptico.
Principio y objetivo de la intervención
Preservación de las partes protésicas fijas mediante la extracción de todo el tejido infectado y evitar la formación de un biofilm irreversible sobre los implantes remanentes. Para ello es necesario un desbridamiento lo más radical posible de la herida y una sinovectomía completa, el recambio del polietileno y el lavado con chorro de agua, así como el lavado con polihexadina. La extracción radical de todo el tejido infectado es la base del éxito6.
Ventajas
- El procedimiento radical con el recambio del polietileno y la sinovectomía total reduce la carga bacteriana y, por consiguiente, evita el riesgo de recidiva, puesto que aquí podrían esconderse formaciones tempranas de biofilm. Estas posibilidades no existen si se realiza, por ejemplo, un lavado artroscópico11.
Desventajas
- Riesgo de hemorragia en la sinovectomía.
- Aumento del riesgo de artrofibrosis.
- Movilidad limitada5,9.
Indicaciones
Durante las cuatro semanas postoperatorias después de la implantación de una prótesis de rodilla:
- Cualquier dehiscencia de herida postoperatoria que afecte al tejido subcutáneo hasta la fascia.
- Síntomas de inflamación local con
• Reaparición de dolor tras un retroceso temporal del dolor
• Aumento de la PCR después de su retroceso postoperatorio
• fiebre, cuando se excluyan otros focos.
Tras un intervalo de tiempo superior a tres meses sin dolor después de la implantación de la prótesis y proceso postoperatorio sin complicaciones:
- Aparición de síntomas agudos de la infección articular, duración de los síntomas durante cuatro semanas como máximo.
Contraindicaciones
- Pacientes de elevado riesgo anestésico.
- No disponibilidad del polietileno necesario para el tipo de prótesis correspondiente.
Información para el paciente
- Riesgos quirúrgicos generales.
- Si es preciso, necesidad de recambio de la prótesis.
- Riesgo de recidiva de la infección de hasta el 40%.
- Hemorragia.
- Artrofibrosis con limitaciones de la movilidad.
- Lesiones del nervio peroneo.
- Recidiva de la infección.
- Trombosis.
Preparación de la intervención
- En el caso de una primera implantación en otro centro: pedir el pasaporte de implantes y/o el informe quirúrgico y encargar el polietileno para el tipo de prótesis correspondiente.
- Planificar un movimiento pasivo continuo (MCP) en la fase inmediatamente postoperatoria.
- Previo acuerdo con el anestesista y/o para el tratamiento postoperatorio, planificar la anestesia local de larga duración a través de un catéter.
- De ser posible, punción antes de la administración de antibióticos preoperatoria directa.
Atención: sin demora en caso de empiema agudo.
Instrumental
- En lo posible, instrumental adicional del mismo fabricante de la prótesis, por lo menos para el recambio del polietileno.
- Instrumental para complicaciones intraoperatorias.
- Lavado por chorro de agua.
Anestesia y posición del paciente
- Anestesia general o espinal.
- Isquemia de muslo.
- Posición de decúbito supino, pierna sana posicionada ligeramente hacia abajo.
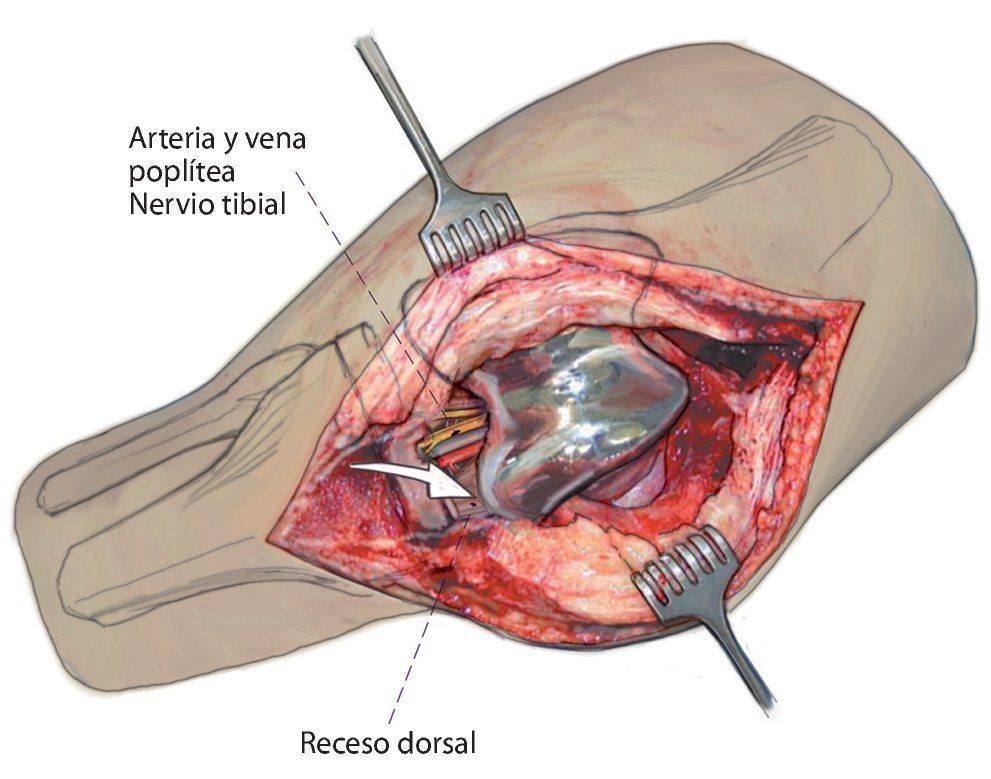
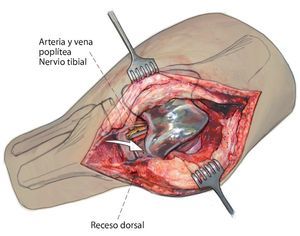
- Posición del muslo sobre rodillo móvil a la altura de la isquemia (no en el hueco poplíteo, tener precaución con el nervio peroneo, nervio tibial, vena poplítea).
Técnicas quirúrgicas
(Figs. 1-6)
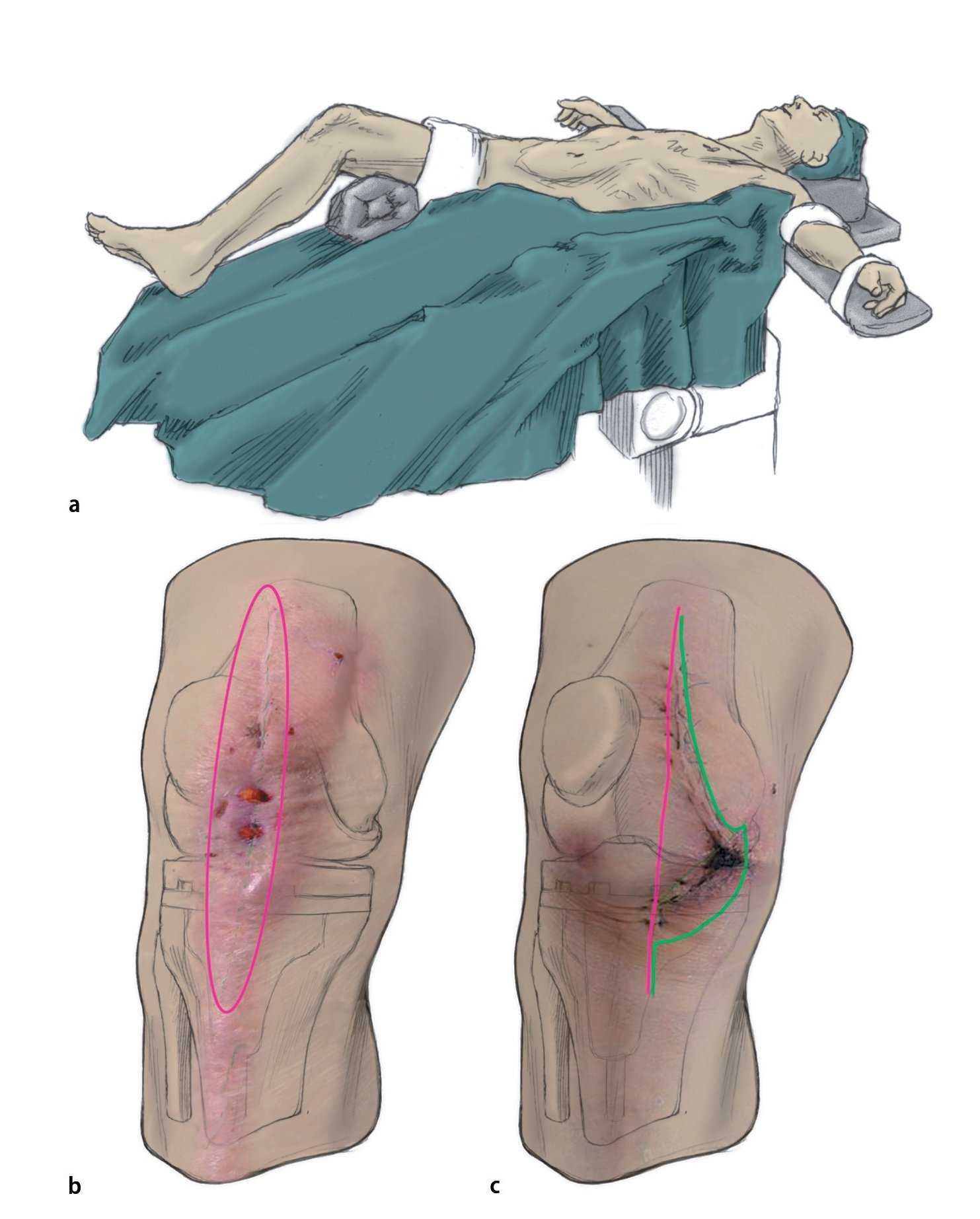
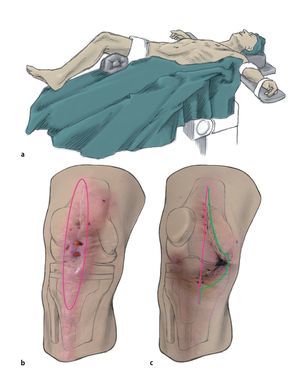
Fig. 1 a) Posición del paciente. La incisión cutánea se tiene que realizar sobre la antigua cicatriz del abordaje y debe tener como mínimo la misma longitud que en el primer abordaje. Las fístulas y las dehiscencias de la herida que aparezcan en la zona de la cicatriz/herida se seccionarán longitudinalmente de forma ovalada (forma de piedra de afilar). Las fístulas que se encuentren fuera del abordaje a la articulación se reseccionarán solo con un puente cutáneo suficiente y, si es preciso, también se pueden curetear. b) Sección recomendada para cortar todas las alteraciones de cicatrización de la herida que sobresalgan. c) Sección en el caso de una sección primaria angular. Línea fucsia: Esta sección cutánea produciría una necrosis amplia. Línea verde: Sección recomendada. En caso de un primer abordaje no practicable y de presencia de fístulas junto a la cicatriz, se pondrá atención en dejar un puente cutáneo suficientemente ancho.
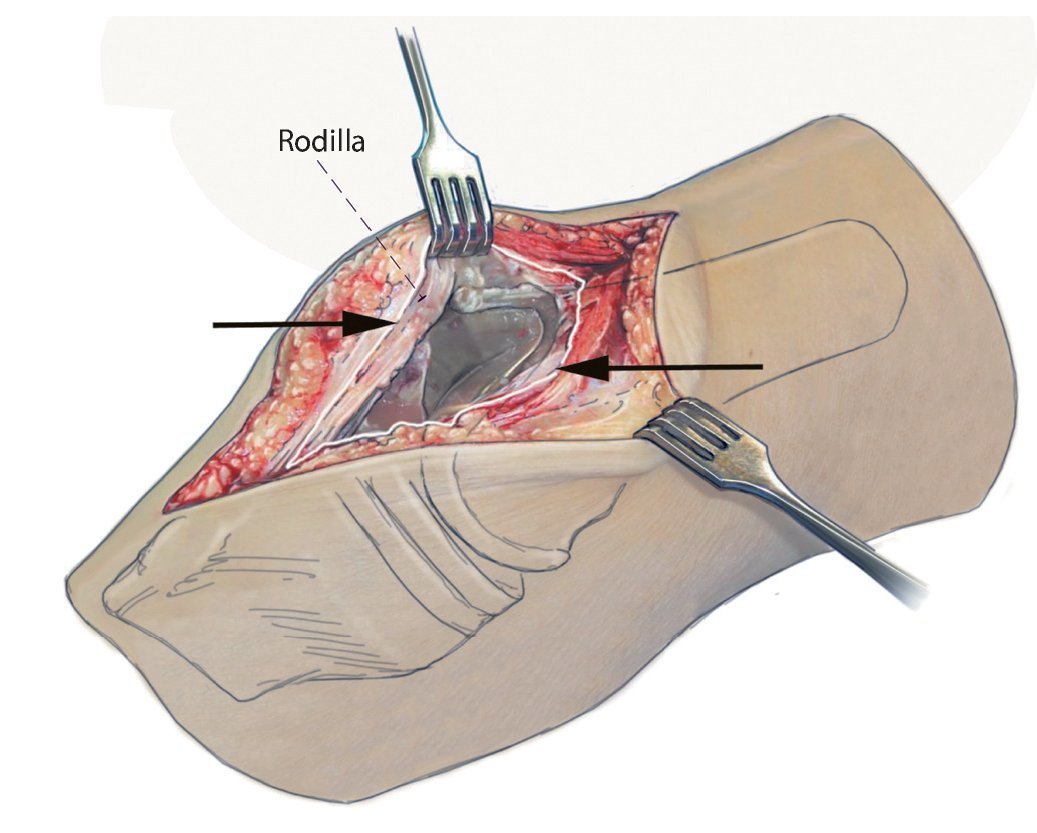
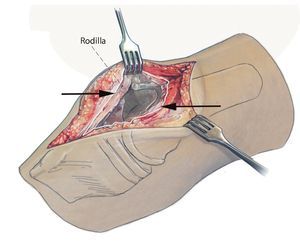
Fig. 2 Después de la extracción de todos los hilos profundos no absorbibles se realizará una sinovectomía completa en los recesos superior, medial y lateral. Es importante trabajar en la capa correcta para la preparación. Las flechas marcan la capa límite con respecto a la sinovectomía. Se obtendrá una toma de muestras con tejido y preparado histológico.
Fig. 3 Preparación libre y luxación del polietileno para desacoplar la prótesis y sinovectomía en el receso dorsal.
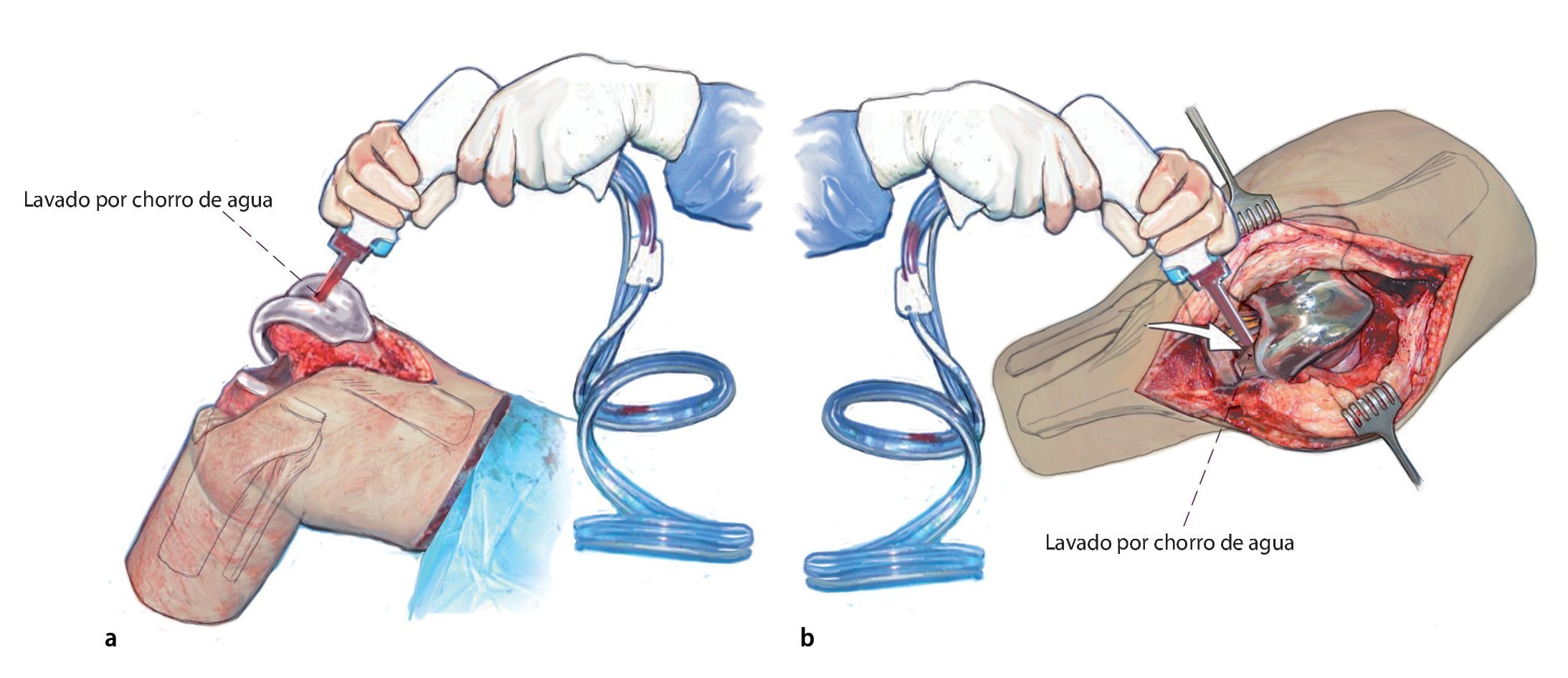
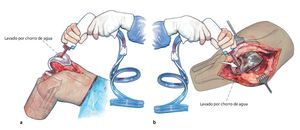
Fig. 4 a, b) Primer lavado por chorro de agua. Se procede al lavado de todo el espacio interno de la rodilla, instilación de polihexadina; después de un mínimo de tres minutos de tiempo de actuación se realizará el lavado por chorro de agua definitivo (segundo lavado por chorro de agua). Cambio de guantes de todo el equipo, de sábana de la mesa quirúrgica y de succionador.
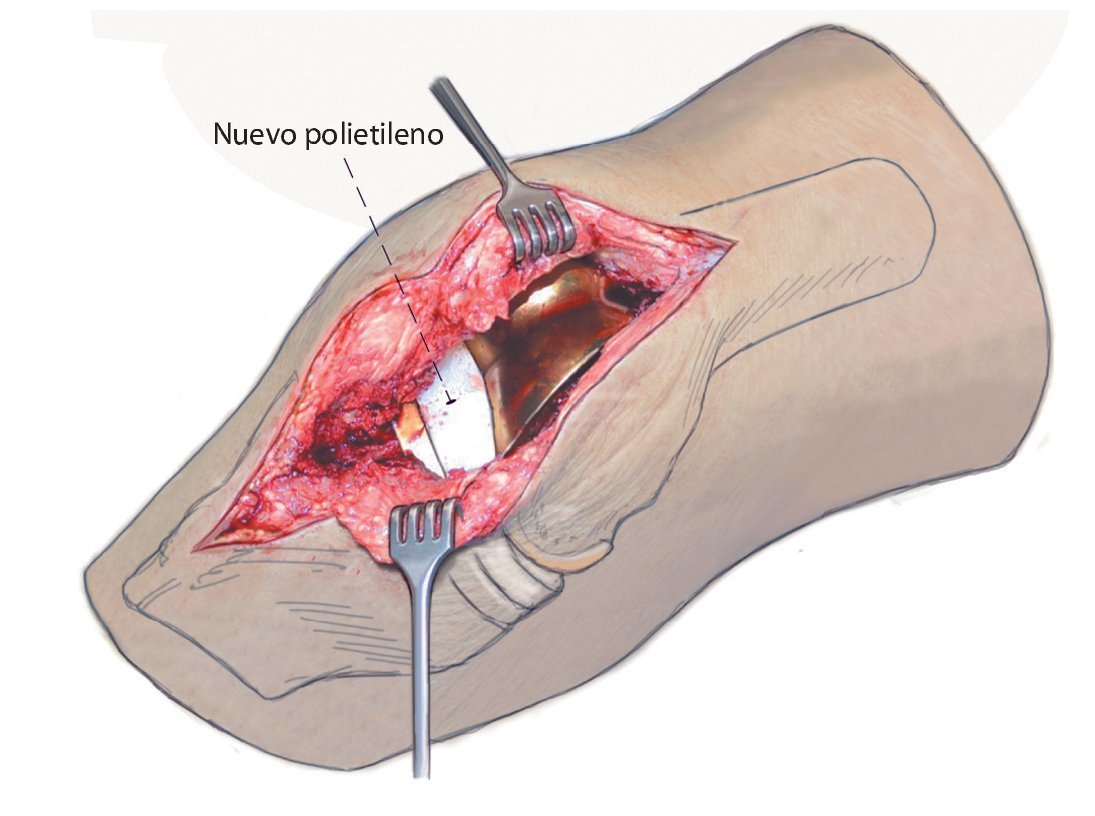
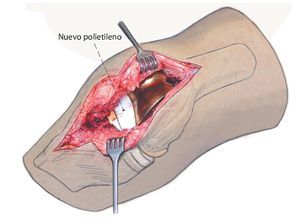
Fig. 5 Aspecto intraoperatorio después de sinovectomía e inserción de un nuevo polietileno.
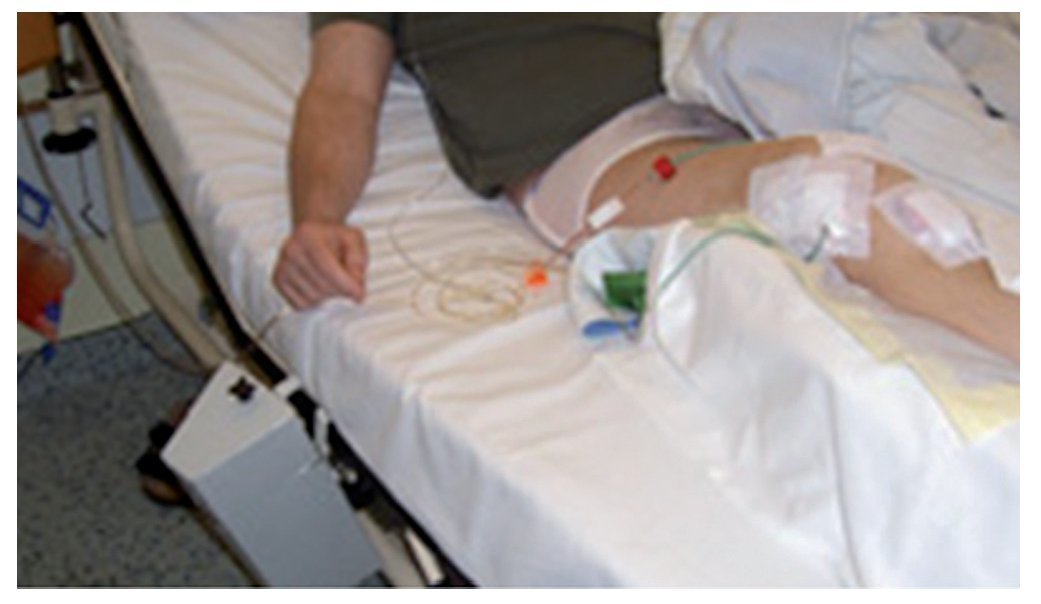
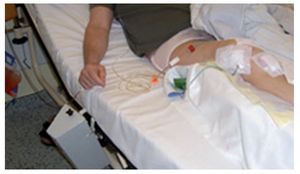
Fig. 6 Drenaje de succión insertado en la fase postoperatoria. El drenaje de succión se coloca de la siguiente manera: se introduce un drenaje con sonda de Charrière 16 en el receso superior y un drenaje con sonda de Charrière 14 en el hueco articular medial. En la fase intraoperatoria se conectan la entrada y la salida inmediatamente después del cierre de la articulación y se inicia el drenaje. Los autores recomiendan el drenaje de succión, aun cuando esta sea una cuestión que suscita controversia en la literatura.
Tratamiento postoperatorio
- Drenaje de succión con entrada de polihexadina 6 ml/h durante tres días postoperatorios.
- A partir del tercer día, MCP con férula motorizada empezando con un ROM 0-0-30º hasta el quinto día postoperatorio; a continuación, extraer los drenajes y aumentar la flexión adaptada al dolor.
- A partir del quinto día postoperatorio, movilización mediante ejercicios de recuperación para un entrenamiento de la marcha con carga total adaptada al dolor.
- No extraer el material de sutura hasta el decimocuarto día postoperatorio.
Errores, riesgos y complicaciones
- Sinovectomía completa: se deberá realizar un desbridamiento radical principalmente en el receso dorsal y en la fosa intercondílea.
- Si la articulación está contracturada, en la zona lateral se pueden producir irritaciones o lesiones permanentes del nervio peroneo debido al fuerte movimiento de palanca que se crea.
- Si el aparato extensor aparece contracturado en la zona de la inserción de la tuberosidad tibial, puede debilitarse e incluso desgarrarse.
- Riesgo de hemorragia: antes de la inserción del polietileno se debería abrir la isquemia, ya que de lo contrario se podrían pasar por alto hemorragias en el receso dorsal.
- Durante la aplicación de un drenaje de succión se prestará atención en que no exista ninguna sutura capsular permeable, puesto que hay riesgo de que la solución de polihexadina produzca una lesión (irreversible) de las partes blandas.
En la literatura no existe ninguna meta-análisis sobre los resultados de una intervención realizada después de una infección precoz de prótesis de rodilla. El concepto aquí presentado se basa en la experiencia clínica y quirúrgica acumulada durante décadas; sin embargo, no sustituye a la medicina basada en la evidencia. En el futuro se deberán iniciar estudios multicéntricos para poder comparar científicamente los conceptos. Lo mismo se debería efectuar con relación a los patógenos multirresistentes, para los que las tasas de pruebas de conservación realizadas con éxito pueden ser menores4.
Conclusión
- La infección precoz después de la implantación de una prótesis de rodilla se debería detectar a tiempo y tratar mediante cirugía quirúrgica.
- La sinovectomía y el cambio del polietileno en la fase inicial pueden suponer la conservación de la prótesis en aproximadamente el 70% de los casos.
Conflicto de intereses. El autor del presente trabajo declara que no existe ningún conflicto de intereses para él ni para los coautores.
Correspondencia
Dr. P. Herrmann
Abteilung Unfall-, Wirbelsäulen- und Gelenkchirurgie,
Asklepios-Südpfalzklinik Kandel
Luitpoldstr. 14, 76870 Kandel (Alemania)
pe.herrmann@asklepios.com