Notas preliminares
En la tradicional discectomía abierta bajo anestesia general, se reseca parte de la lámina y también del ligamento amarillo. Además, se debe movilizar y retraer hacia un lado el cordón medular lo cual aumenta el riesgo de lesionarlo. La resección del material discal del espacio intervertebral puede resultar en la perforación del ligamento longitudinal anterior y de la aorta abdominal produciendo complicaciones serias y en ocasiones fatales. El miedo a las complicaciones ha conducido a la búsqueda de procedimientos minimamente invasivos los que son ventajosos para el paciente y para el cirujano8-13,18,24-26.
El abordaje transforaminal posterolateral al espacio intervertebral y epidural no lesiona ninguna estructura que pueda producir fibrosis cicatrizal o inestabilidad22. Este abordaje también reduce la posibilidad de un "síndrome posdiscectomia".
El procedimiento descrito por Kambin & Sampson12 en 1986 que consiste en una nucleotomía percutanea posterolateral corre el riesgo de lesionar y/o comprimir el ganglio o la raíz nerviosa. En el caso de estenosis foraminal el riesgo de irritación nerviosa se aumenta debido al menor tamaño del foramen neural.
Los problemas y resultados pobres que fueron descritos por Haag6 en 1999, y también la imposibilidad de abordar una hernia del disco intervertebral si el foramen neural es estrecho o si el secuestro herniario esta excesivamente caudal o excesivamente craneal, son claramente ahora cosas del pasado. Con el Sistema THESSYS® (Thomas Hoogland Endoscopio Spine System), desarrollado por los coautores, es posible ampliar el foramen neural en estadios usando fresas especiales, y así tener un acceso fácil al secuestro discal de la columna lumbar. El procedimiento fue usado por primera vez por Hoogland en 19949.
Principios quirúrgicos y objetivos
Abordaje percutáneo, posterolateral y transforaminal al espacio epidural e intervertebral para la extracción de un secuestro herniario de un disco intervertebral usando un set especial de instrumentos rígidos asistido bajo control vídeo-endoscópico. Adicionalmente se puede realizar plastia foraminal para la estenosis del foramen neural.
El objetivo es la regresión de los déficit neurológicos y el restablecimiento funcional de la columna libre de dolor.
Ventajas
* No necesita anestesia general, por lo tanto menores riesgos de daño neurológico y de trombosis.
* Abordaje mínimamente invasivo, por lo tanto menos riesgos de infección o de sangrado postoperatorio.
* Es posible realizarlo en régimen ambulatorio.
* Se espera un inmediato alivio del dolor en aproximadamente el 90% de los pacientes.
* Dolor postoperatorio mínimo.
* Corta rehabilitación y reintegro laboral más rápido.
* Ningún daño al ligamento amarillo, por lo tanto menor riesgo de inestabilidad y formación de cicatriz fibrosa.
* Acceso directo al secuestro.
Inconvenientes
* Procedimiento quirúrgico de exigencia técnica.
* Set de instrumentos caros.
Indicaciones
* Cualquier forma de hernia discal intervertebral secuestrada o no secuestrada.
* Síndrome de cauda equina.
Contraindicaciones
* Raras hernias discales lumbares posteriores a la duramadre.
Información para el paciente
* Explicaciones usuales al paciente tales como riesgos de infección, problemas de cicatrización, etc.
* Lesión a estructuras neurológicas.
* Lesión de la dura madre.
* Recidiva.
* Posible conversión a procedimiento quirúrgico abierto.
* Se recomienda el uso temporal de un estabilizador varias semanas postoperatorias.
* Dependiendo de la actividad laboral, incapacidad para trabajar entre 1-6 semanas.
Planificación preoperatoria
* Examen clínico cuidadoso y confirmación del estado neurológico.
Radiografías de la columna lumbar en dos planos. Necesarias RM o tomografía computarizada.
* Molde plástico para estabilizador.
* Dosis única de profilaxis antibiótica preoperatorio con cefalosporina.
* Las siguientes consideraciones son apropiadas:
La cánula de trabajo debe ser precisamente introducida a través del foramen lateral en la hernia discal intervertebral. Se debe tomar en cuenta la posición de la hernia discal cuando se introducen los instrumentos guías y las fresas.
Generalmente, una hernia situada más caudal debe ser abordada desde un sitio de inserción más craneal y lateral. La distancia exacta desde la línea media depende del tamaño del foramen y del físico del paciente. Por ejemplo, si ésta presenta un gran foramen, como es usual en los segmentos L2-L3 y L3-L4, es suficiente un abordaje a 10 cm de la línea media. Si el foramen es de tamaño normal, segmentos L4-l5 y L5-S1, puede ser abordado a una distancia de 12-14 cm de la línea media. Se debe preferir un abordaje a mayor distancia de la línea media si el paciente es obeso o sí el foramen es muy estrecho con artrosis de las facetas.
Instrumental quirúrgico e implantes
* Aguja espinal número 18, aguja de discografía número 22.
* Set especial de instrumentos (fig. 1, joimax GMBH, Raumfabrik 33A, Amalienbadstrabe, 76227 Karlsruhe, Germany).
* Endoscopio video, monitor, bomba de aspiración.
Anestesia y colocación
* Sedación-analgesia, por ejemplo, con opiacios endovenosos y midazolan (p. ej., Utiva® 0,05 µg/kg/min y 3-5 mg de Dormicum®). Monitorización con pulsi-oximetro y ECG. La sedación analgésica no debe ser muy "profunda", ya que el paciente debe estar alerta todo el tiempo.
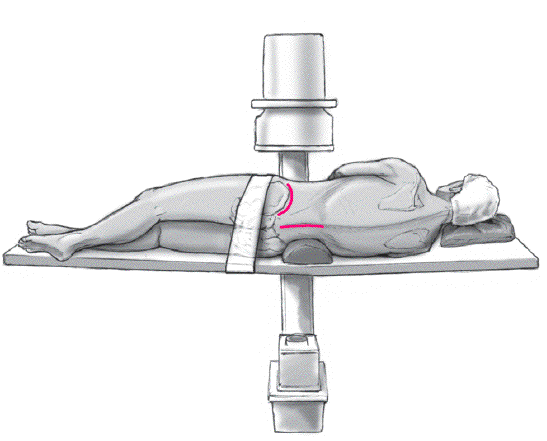
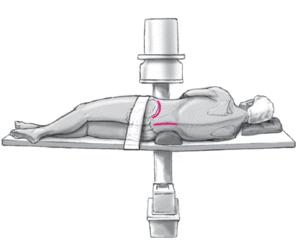
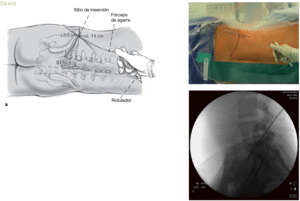
* Decúbito lateral en el lado no afecto en una mesa radiolúcida. La cintura debe estar soportada por una almohada pequeña. Las piernas del paciente deben estar flexionadas para disminuir la lordosis lumbar. La posición del paciente debe estar asegurada con una correa alrededor de las caderas (fig. 2).
* Es posible una posición en decúbito prono para una intervención bilateral, en caso de necesidad de descompresión o abrasión.
* Esterilización de área quirúrgica y tallas.
* Arco móvil libre de escopia para control radiográfico en posición anteroposterior (AP) y lateral.
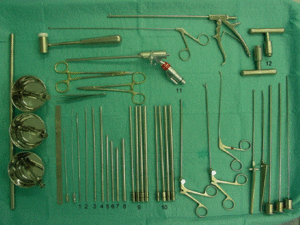
Figura 1 Sistema de instrumental completamente endoscópico (THESSYS). Regla en centímetros, recipientes que contienen anestesia local, agente de contraste y ClNa, respectivamente, porta agujas, varias guías de alambres, agujas de 18 y 22, martillo, guía de barra curva1, guías de barra rectas en tamaños progresivos2-4, guías tubulares en tamaños progresivos5-7, cánula de trabajo8, cuatros fresas normales desde 5,5 a 8,5 mm9, cuatro fresas finas desde 5,5 a 8,510, dos mangos de agarre para las fresas12, varios fórceps de sujeción y endoscopio11.
Figura 2 Paciente en decúbito lateral sobre una mesa radiolucente. La cabeza descansa sobre una almohada. La columna lumbar es sujetada por un rulo de toallas. La pelvis es inmovilizada con una correa ancha. Las piernas están flexionadas a nivel de las caderas y en las rodillas. Un intensificador de imágenes móvil esta listo en el segmento a ser operado.
Técnica quirúrgica
Figuras 3 a 15
Sirve como ejemplo un disco intervertebral secuestrado en el segmento L5-S1
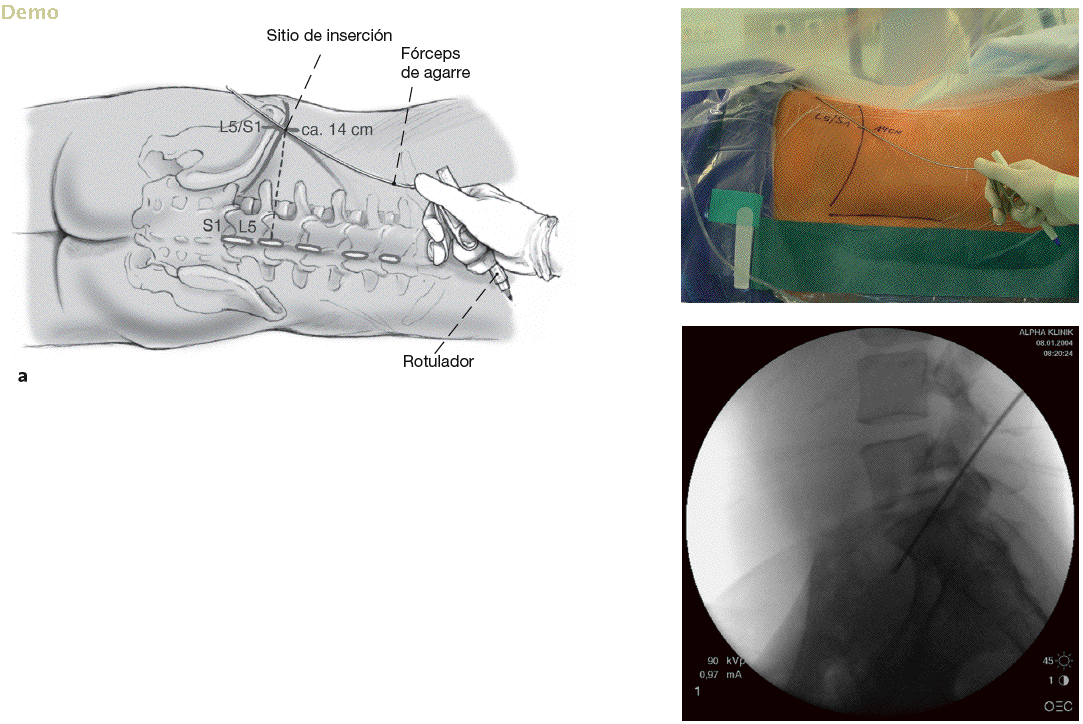
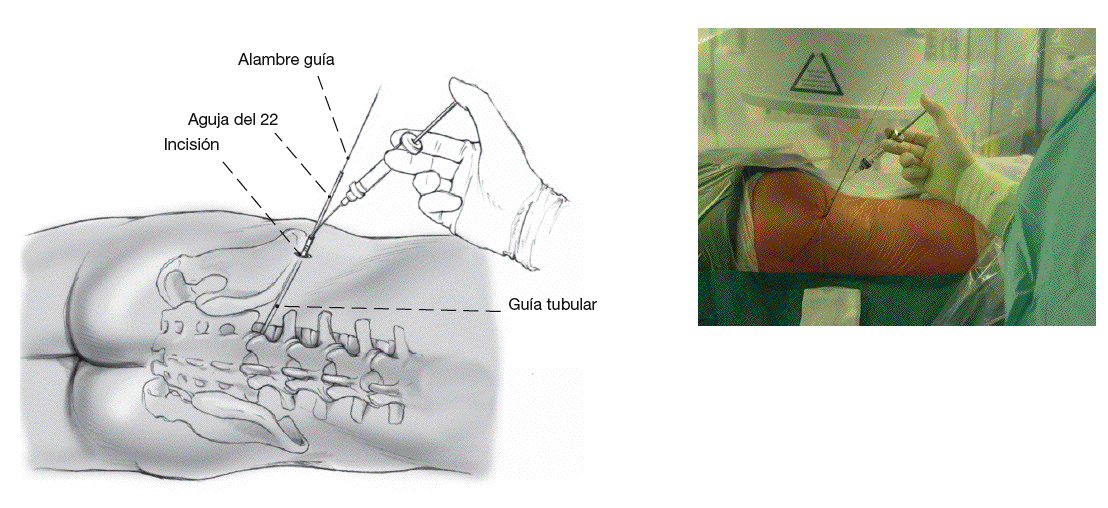
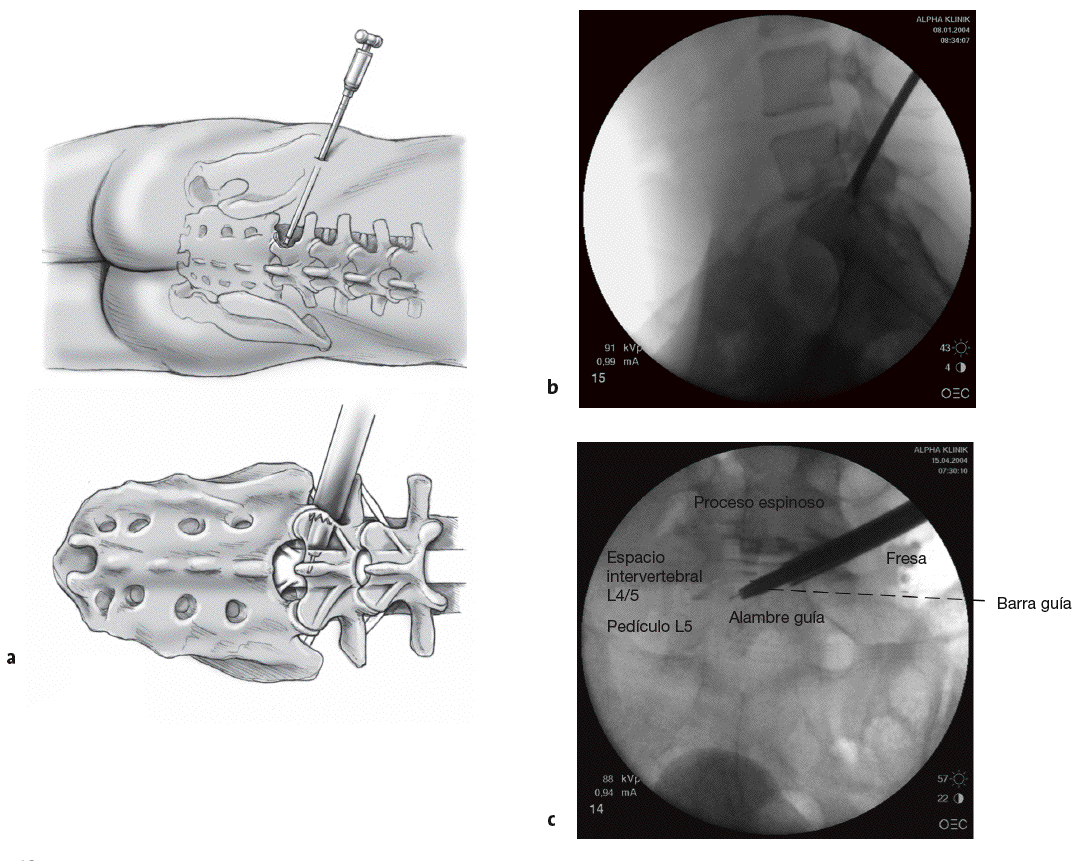
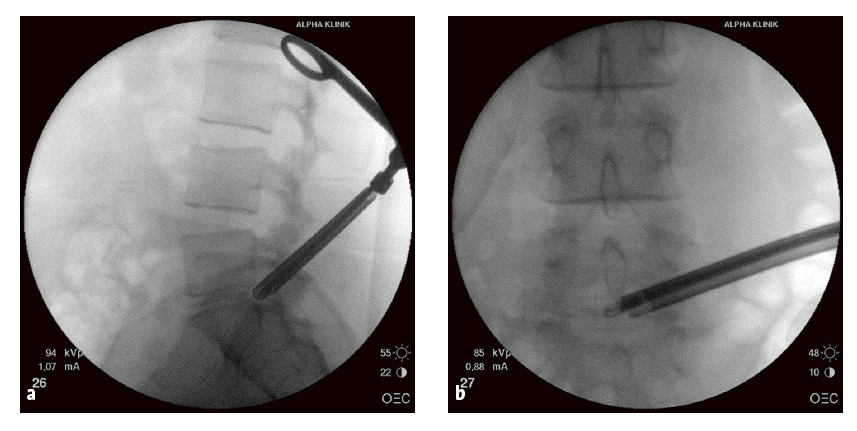
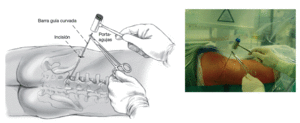
Figuras 3a y b Marcar con un rotulador a nivel de los procesos espinosos en la línea media de la columna y en la cresta iliaca (a). Se escoge una distancia estimada de 14 cm para el segmento L5-S1. Ahora, con el arco del intensificador en posición para imagen lateral, se posiciona un instrumento largo, por ejemplo, fórceps de agarre (b), en la supuesta dirección de la hernia discal. Una vez que el sitio ha sido encontrado, se marca la dirección con un rotulador estéril. El punto de intersección entre la línea horizontal marcada y la línea direccional oblicua da el punto de inserción de la aguja.
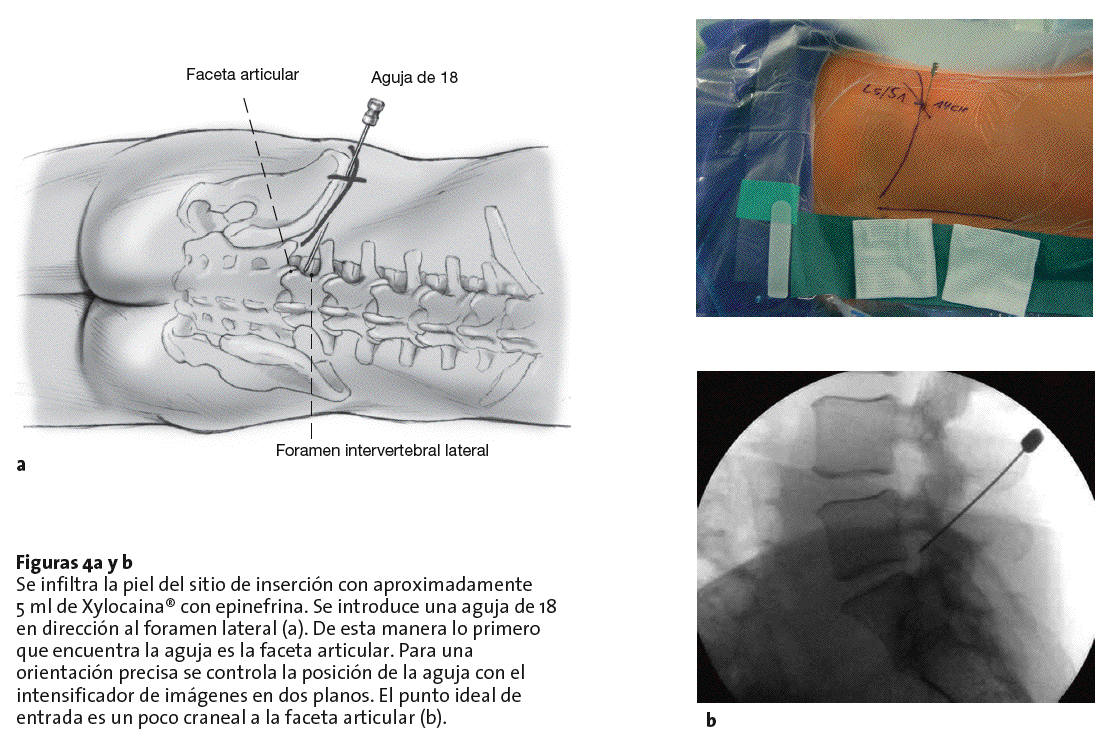
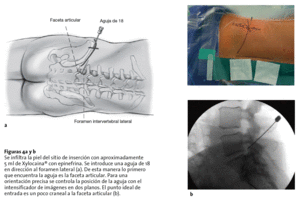
Figuras 4a y b Se infiltra la piel del sitio de inserción con aproximadamente 5 ml de Xylocaina® con epinefrina. Se introduce una aguja de 18 en dirección al foramen lateral (a). De esta manera lo primero que encuentra la aguja es la faceta articular. Para una orientación precisa se controla la posición de la aguja con el intensificador de imágenes en dos planos. El punto ideal de entrada es un poco craneal a la faceta articular (b).
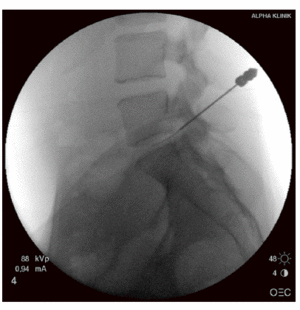
Figura 5 Se introduce una aguja del 22 a través de la aguja 18. La punta de esta aguja debe ahora alcanzar la región del disco herniado. Opcionalmente se puede usar un medio de contraste. Este es adecuado para un diagnóstico más preciso, por ejemplo, en presencia de un disco herniado a más de un nivel.
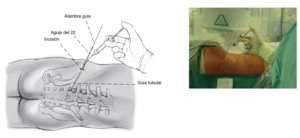
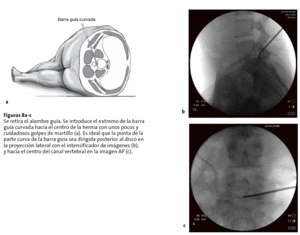
Figura 6 Ahora la aguja 18 se introduce más sobre la aguja 22 a la región del disco herniado. Entonces se retira la aguja 22. Se introduce un alambre guía a través de la aguja 18, y luego se retira esta aguja.
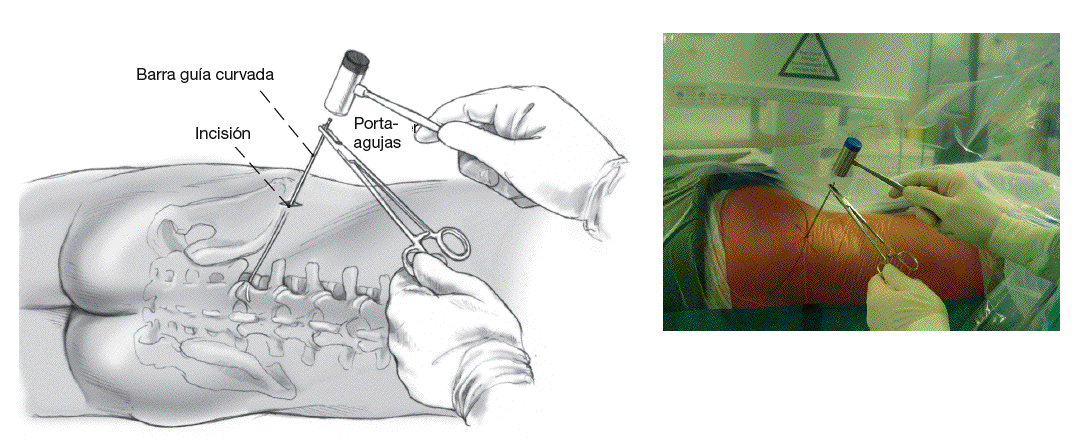
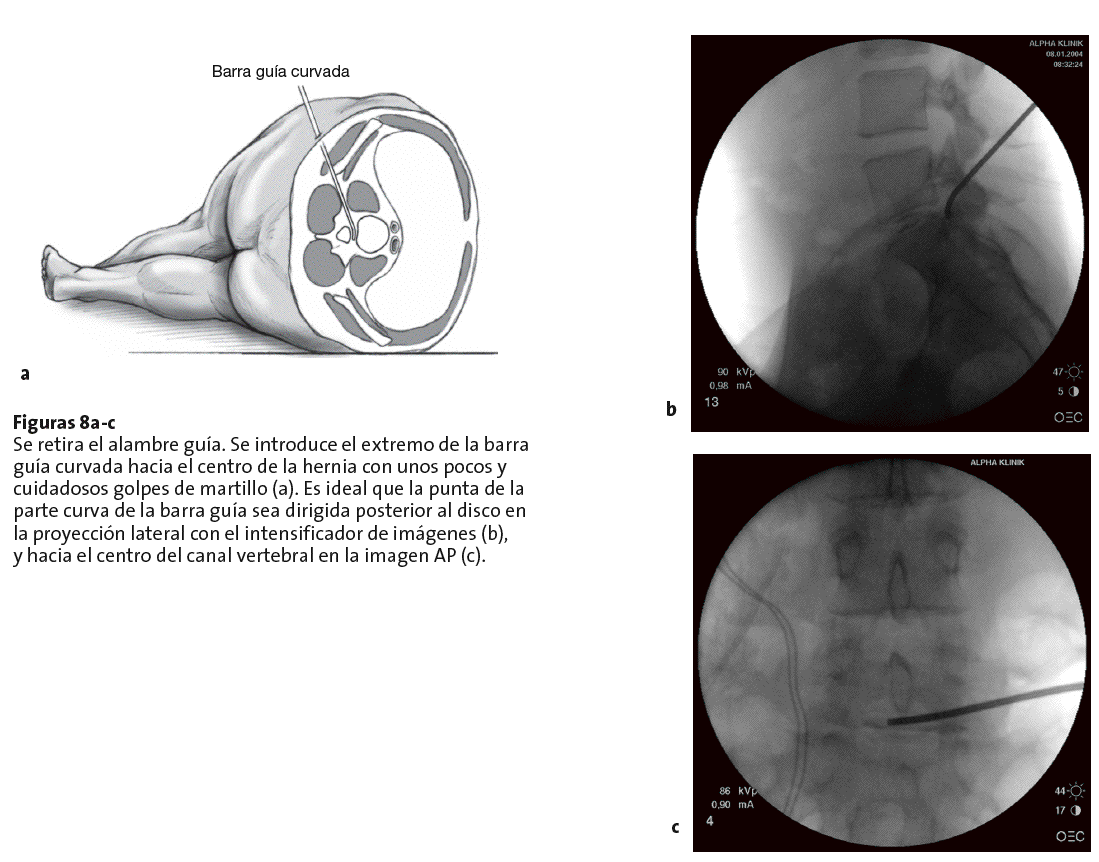
Figura 7 Se retiran la barra guía y el tubo guía. Se introduce una barra guía con extremo curvo de 2 mm a través del alambre guía que se ha dejado en el lugar. Para una mejor orientación, se sujeta con un portaagujas el extremo de la barra guía curvada de tal manera que esta apunte en la misma dirección.Figuras 8a-c Se retira el alambre guía. Se introduce el extremo de la barra guía curvada hacia el centro de la hernia con unos pocos y cuidadosos golpes de martillo (a). Es ideal que la punta de la parte curva de la barra guía sea dirigida posterior al disco en la proyección lateral con el intensificador de imágenes (b), y hacia el centro del canal vertebral en la imagen AP (c).
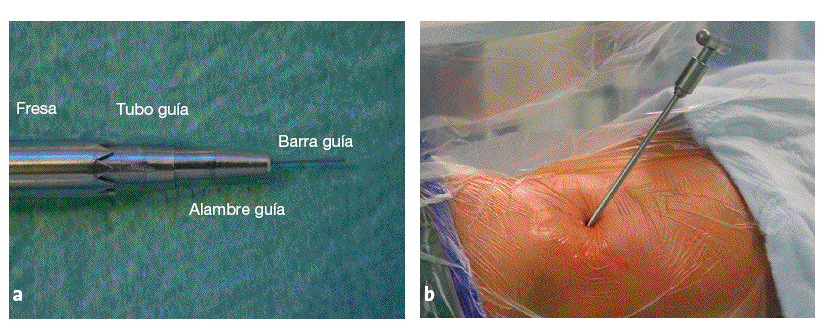
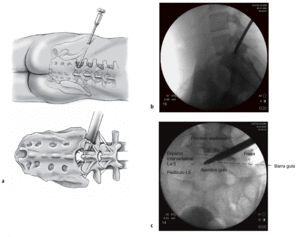
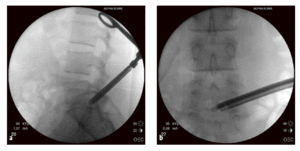
Figuras 9a y b Se introduce un tubo guía de 3 mm sobre la barra guía (a). Se coloca la primera fresa en el espacio epidural en dirección de la hernia discal (b).
Figuras 10a-c Parte de la faceta articular es resecada con la fresa y el foramen neural se amplia (a). El procedimiento de fresado es controlado radiológicamente en 2 planos (b, c). La fresa no debe ser introducida más allá de línea media interpedicular.
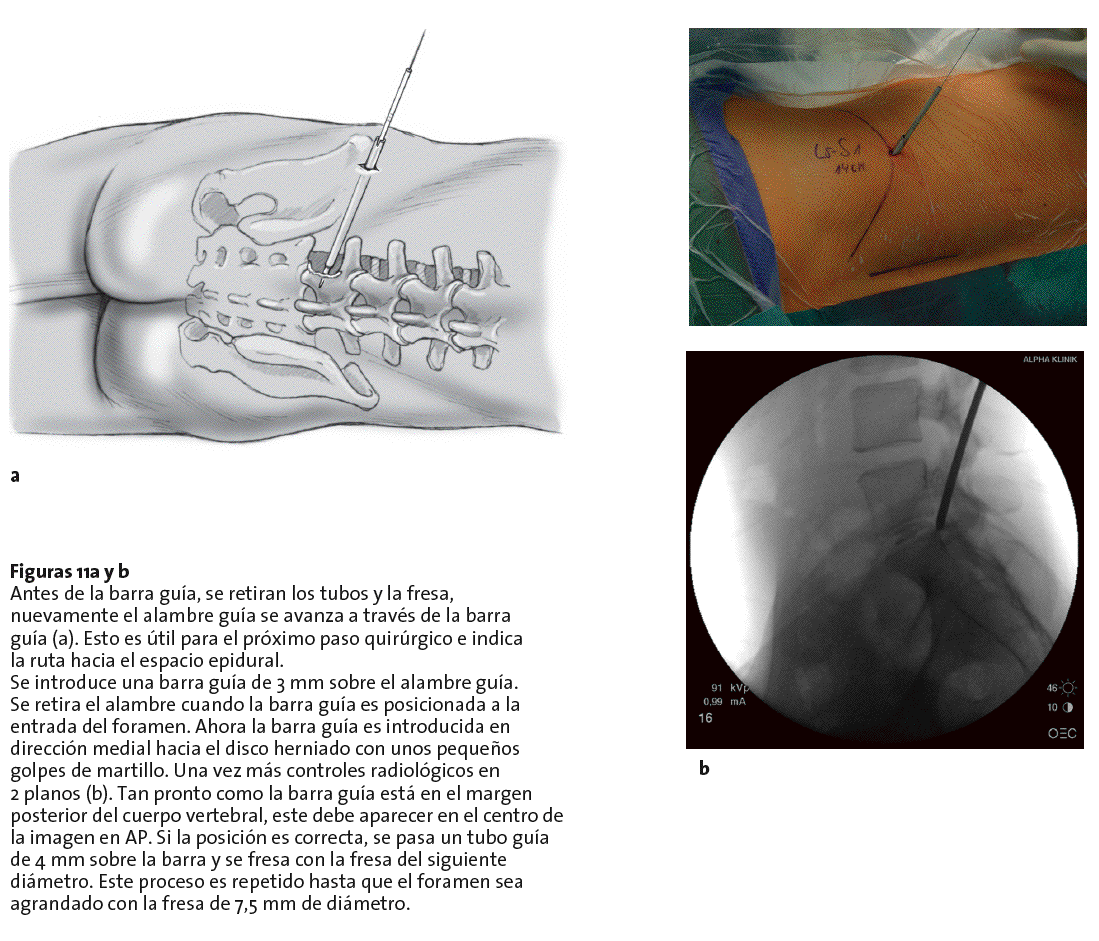
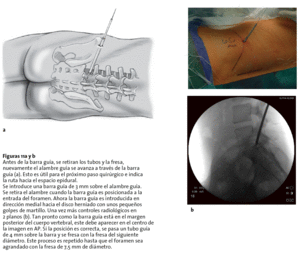
Figuras 11a y b Antes de la barra guía, se retiran los tubos y la fresa, nuevamente el alambre guía se avanza a través de la barra guía (a). Esto es útil para el próximo paso quirúrgico e indica la ruta hacia el espacio epidural.
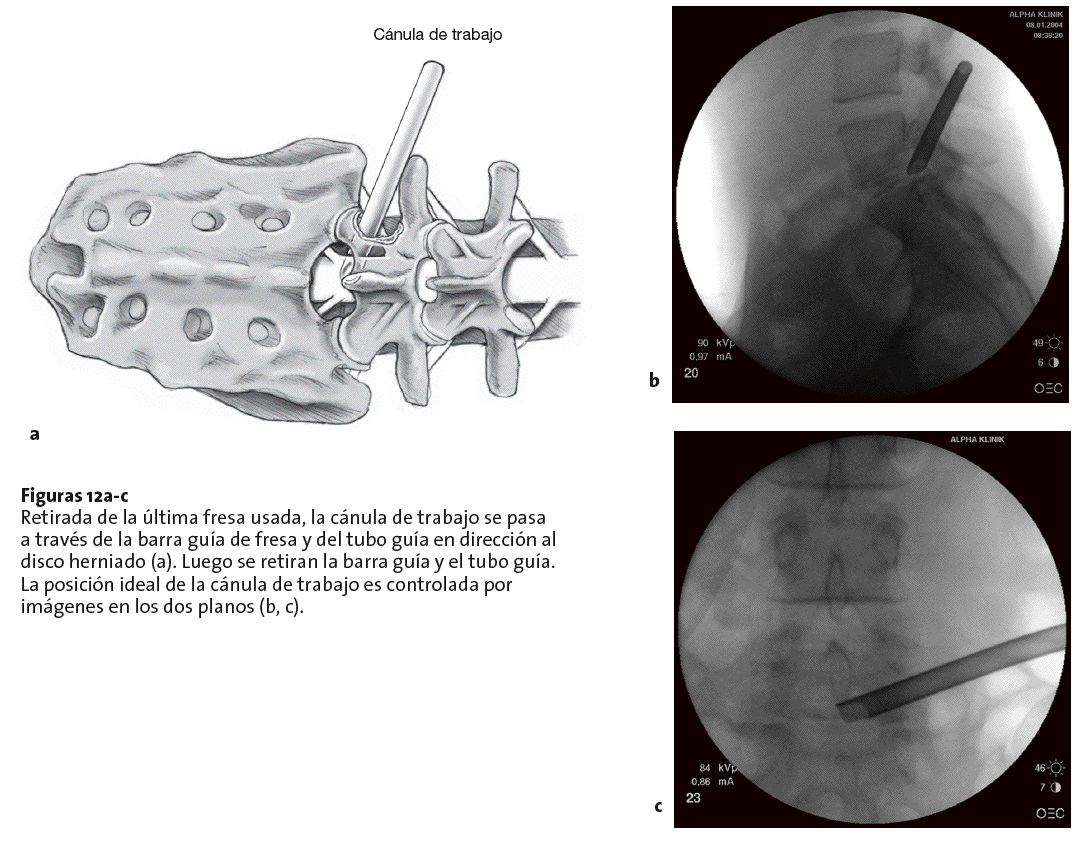
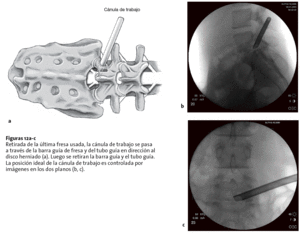
Figuras 12a-c Retirada de la última fresa usada, la cánula de trabajo se pasa a través de la barra guía de fresa y del tubo guía en dirección al disco herniado (a). Luego se retiran la barra guía y el tubo guía. La posición ideal de la cánula de trabajo es controlada por imágenes en los dos planos (b, c).
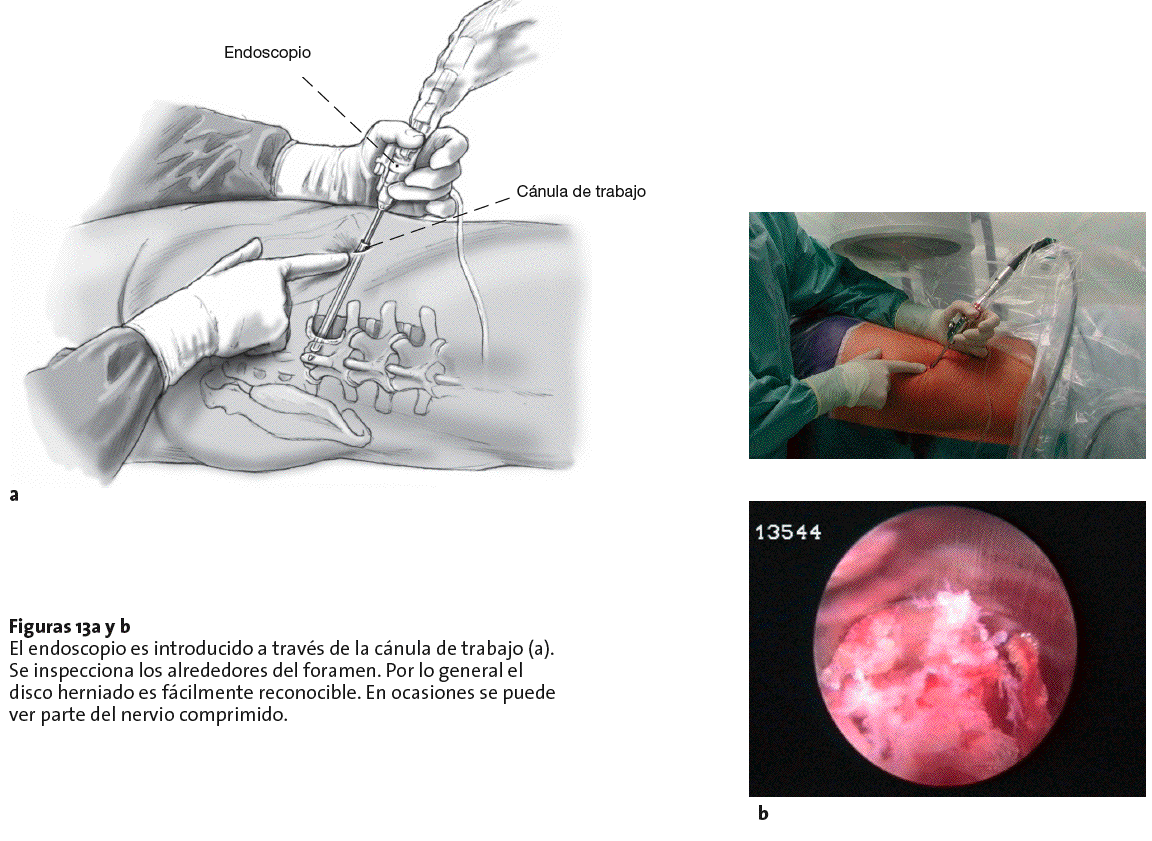
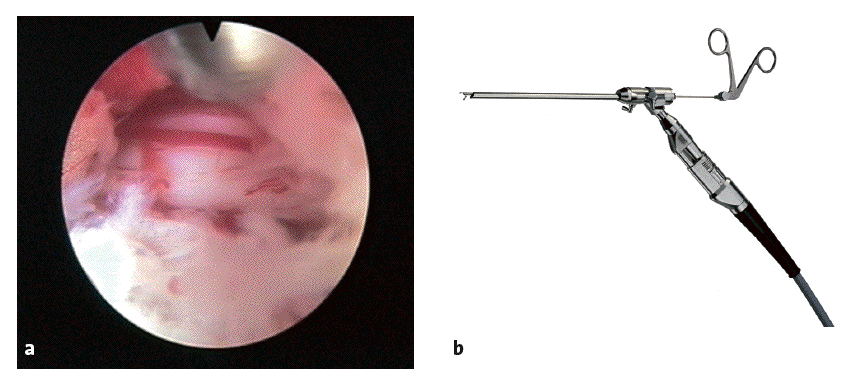
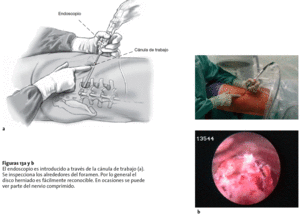
Figuras 13a y b El endoscopio es introducido a través de la cánula de trabajo (a). Se inspecciona los alrededores del foramen. Por lo general el disco herniado es fácilmente reconocible. En ocasiones se puede ver parte del nervio comprimido.
Figuras 14a y b Después de un examen endoscópico, el endoscopio es retirado y a través de la cánula de trabajo se introduce en el disco herniado un fórceps de disco fuerte. La posición del fórceps es controlada con el intensificador en dos planos (a, b). El fórceps debe ser colocado precisamente en el sitio en que se considera que esta el disco herniado. El secuestro y otros fragmentos son extraídos.
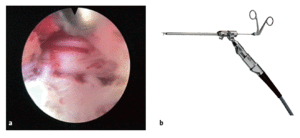
Figuras 15a y b Después de la extracción de todos los fragmentos se introduce nuevamente el endoscopio y el área quirúrgica es inspeccionada (a). Se debe ver la pulsación de la raíz nerviosa.
Finalmente el extremo abierto de la cánula de trabajo se gira unos 180º. Usando diferentes fórceps de disco (b), se examina la región posterior del disco intervertebral en búsqueda de material discal y para extraer pequeños secuestros. Al final de la cirugía se inyecta un antibiótico en el espacio discal usando una aguja larga del 22. Se retira la cánula de trabajo y se sutura la herida. El paciente debe estar despierto durante la extracción del disco o secuestro .
Tratamiento postope ratorio
• Después de la cirugía el paciente se mantiene en el cuarto de recuperación aproximadamente 2 h.
• El/ella es inmovilizado con un estabilizador y luego trasladado a la habitación o un hotel cercano.
• Administrar analgesia según necesidad, por ejemplo, paracetamol/codeína en combinación con Talvoselin® (Tylenol #3).
• Control clínico la siguiente mañana.
• Comenzar con ejercicios de fisioterapia después de 1 semana, por ejemplo, técnicas de movilización y tratamiento quiropráctico, técnicas de osteopatía y métodos de tratamiento de acuerdo a Brugger1,2, Maitland15,16, Mc- Kenzie19 y Cyriax4,5.
• Retirada de puntos a los 10-12 días.
• Dependiendo de los hallazgos y de la demanda física de la ocupación del paciente el estabilizador es retirado entre las 2-6 semanas.
• Control clínico después de 3 meses. Control con RM y también examen muscular de la región lumbar con MedX23 para evaluar la recuperación de la fuerza y el estado de la musculatura lumbar (músculos extensores de la espalda). Se documenta el progreso con WHYMPI (West Haven Yale University Multi Dimensional Pain Inventory). El control de calidad está sujeto al criterio de la Sociedad internacional para la Terapia de Fuerza Médica, Basel, Switzerland3,20,21.
Errores, riesgos y complicaciones
• No todos los pasos quirúrgicos son controlados con imágenes en dos planos: 1) dirección del fresado es errónea: el resultado en una “vía falsa” (falsa ruta), lo cual hace casi imposible el restablecer el camino apropiado y fresar en la dirección correcta. Por lo tanto, el resultado final de obtener un abordaje correcto al disco herniado puede ser muy insatisfactorio. Es esencial para el éxito de esta técnica quirúrgica el llevar la cánula de trabajo exactamente al sitio en donde está el disco herniado para extraerlo usando los forceps; 2) fresado demasiado excesivo: esto puede conducir a compresión de la raíz y/o lesión de la dura madre.
• Sangrado: esperar por la hemostasia fisiológica (como regla 3 min). Si el sangrado aún obscurece la visión, por lo general es suficiente con una cuidadosa irrigación sucesiva.
• Lesión de la dura madre con o sin salida del líquido cefalorraquídeo: puede ser exitosamente tratada fresando el platillo vertebral del cuerpo vertebral en el segmento operado, con la fresa más pequeña, para producir un sangrado del hueso esponjoso para crear un parche de coagulo sanguíneo. Este procedimiento también permite la movilización del paciente. En nuestra experiencia, una lesión en la región anterior de la dura madre raramente produce cefalea o síndrome de salida de líquido. Sin embargo, si esto ocurre son suficientes para aliviar los síntomas el reposo en cama y aumentar los fluidos, por lo general endovenosos. En las 8.000 o más operaciones endoscópicas realizadas, las lesiones de la dura madre, que han ocurrido en raros casos, no han necesitado revisión quirúrgica.
Resultados
En el periodo comprendido entre enero de 1999 y enero del 2002, se realizaron un total de 1.201 operaciones endoscópicas en concordancia con el procedimiento descrito anteriormente. Para ser incluidos en este estudio los pacientes debieron presentar las siguientes condiciones: lumbociatalgia persistente, fracaso a los tratamientos previos no quirúrgicos, sensación de parestesias o pérdida de fuerza en la extremidad.
Todos los pacientes presentaron un signo de Laségue positivo, hallazgos positivos en la RM y evidencia de secuestro discal intervertebral.
La operación fue realizada solo en un segmento. El tiempo promedio de cirugía fue aproximadamente de 50 min. La edad de los pacientes varió entre 18 y 65 años (edad promedio 43,8 años). Ninguno de los pacientes había sido sometido previamente a cirugía de la columna lumbar. 611 pacientes (32% mujeres y 68% hombres) completaron los criterios de selección.
Después de 3 meses nosotros evaluamos los resultados usando nuestro propio cuestionario, incluyendo como parte del seguimiento clínico el escore de MacNab14 y la escala visual analógica (VAS). Después de 1 y 2 años, los pacientes fueron consultados para juzgar el resultado usando el cuestionario (tabla 1). Después de un seguimiento de 2 años se entrevistó un porcentaje del 92%, en otras palabras, pudimos consultar 558 de los 611 pacientes. Siete pacientes fueron operados en el segmento L2-L3, 25 en el segmento L3-L4, 225 a nivel de L4-L5, 14 en L5- L6 (lumbarización de S1) y 287 en el segmento L5-S1. El 95,3% de los pacientes juzgaron el resultado de su cirugía como excelente o bueno; 74,7% de los pacientes estuvieron muy satisfechos, 20,6% satisfechos. Solo el 4,7% reportaron un resultado no satisfactorio, estando menos satisfechos el 3,9% y 0,8% no satisfechos.
El adormecimiento de la pierna, indicado por 448 pacientes antes de la cirugía, no se presentó más en 286 (63,9%), este disminuyó en 30,3%. El 5,1% lo describió sin cambios y 0,7% como aumento del adormecimiento.
Antes de la cirugía 396 pacientes presentaron pérdida de fuerza en la pierna. En el 61,1% la pérdida de fuerza no fue detectada en el postoperatorio; solo el 33,8% recuperó su fuerza parcialmente.
De acuerdo al escore de MacNab (n = 558; tabla 2) el 50,9% de los pacientes recuperaron una función completa y el 42,5% solo tuvieron una discreta disminución de la función.
Basado en el VAS en relación al dolor lumbar, los 8,6 puntos del preoperatorio fueron mejorados a 1,4 puntos. En relación al dolor en la pierna de 8,4 en el preoperatorio a 1,0 puntos en el postoperatorio. De los 558 pacientes que fueron sometidos a cirugía, 545 dijeron que se someterían otra vez al mismo procedimiento como cirugía ambulatoria.
403 de todos los pacientes eran activos en deportes antes de la hernia discal. Después de la operación 438 respondieron que ellos estaban activos en deportes. De acuerdo a nuestra interpretación, inclusive aquellos que no practicaban deportes antes de la operación fueron motivados a realizar deportes debido a las medidas de rehabilitación y fisioterapia. Ninguno de los pacientes presento complicaciones serias, en particular, no ocurrió ninguna infección.
Una parestesia transitoria se presentó en tres de los pacientes (0,5%) y en uno una debilidad para elevar el pie y los dedos. Estas complicaciones desaparecieron después de 3 meses. Un paciente presentó una reacción alérgica transitoria a la cefalosporina administrada.
El índice de recidiva en nuestros pacientes en los dos primeros años fue del 3,6% (22 pacientes). 17 pacientes fueron sometidos a una nueva cirugía endoscópica y 5 pacientes requirieron microcirugía. De los 22 pacientes dos tuvieron cirugía en el segmento L3/4, 13 en el segmento L4/5 y siete a nivel L5/S1. Un paciente fue sometido a una tercera operación, al cual se le puso una prótesis intervertebral discal.
En una publicación del 2002 se obtuvieron resultados satisfactorios del 89,3% para la cirugía discal endoscópica posterolateral y resultados pobres en el 10,7%27. El índice de complicaciones fue de 3,5%, incluyendo 0,6% de infecciones del espacio discal y una reoperación por una lesión grande de la dura madre. Después de un seguimiento de 19 meses la incidencia de reoperaciones fue del 5%. Los resultados de la cirugía vertebral endoscópica y abierta son claramente comparables17,18. En un estudio publicado por Hermantin y colaboradores7 la comparación es la siguiente: después de la cirugía endoscópica en 30 pacientes se obtuvo un buen resultado en el 97%, de 30 pacientes con cirugía vertebral discal abierta se alcanzó un buen resultado en el 93%. Resultados similares también fueron obtenidos por Mayer & Brock18.