Notas preliminares
Según los resultados de investigaciones previas, las desviaciones axiales en las extremidades inferiores pueden causar cambios degenerativos de la articulación tibiotarsiana superior y del retropié, lo que puede atribuirse en gran medida a la gran carga que soportan estas articulaciones7,9,15. Al contrario que las correcciones sistemáticas del eje de la rodilla y la cadera, las correcciones de la tibia distal y el retropié comenzaron a popularizarse hace sólo unos años3,5,7,12-14. Hasta ahora, al margen de la desviación axial, las opciones de tratamiento eran el desbridamiento artroscópico, los trasplantes osteocondrales y las soluciones definitivas, como la artrodesis o las prótesis. Alentados por los buenos resultados obtenidos con la osteotomía de transposición en la tibia distal, cada vez se realiza con más frecuencia este tipo de intervención para tratar la artrosis asimétrica de la articulación tibiotarsiana superior1,3,7,9,12-14, sobre todo formando parte de un tratamiento en dos etapas, en el que primero se corrige la desviación axial y luego, en función de los resultados, se decide si llevar a cabo la segunda etapa consistente en una reconstrucción definitiva mediante una artrodesis o una prótesis (tabla 1).
Principios quirúrgicos y objetivos
Alivio del dolor y mejoría funcional de la articulación tibiotarsiana superior mediante:
1. Corrección de la desviación axial articular y desplazamiento de la carga principal a una zona con cartílago remanente.
2. Mejora de la congruencia articular y, por tanto, de la mecánica articular, ya que la elevación de la superficie de contacto provoca una disminución de la presión intraarticular máxima.
3. Descarga de las zonas en las que el cartílago se encuentra muy degradado, lo que ayuda a aliviar el dolor y, eventualmente también, a regenerar el cartílago.
Ventajas
Posibilidad de aplazar la "solución" definitiva (prótesis o artrodesis) en las artrosis de la articulación tibiotarsiana superior.
Descarga de las zonas con una mayor degradación cartilaginosa y desplazamiento de la carga a una zona articular en la que aún existe cartílago remanente15.
Restablecimiento de la orientación ortógrada del retropié, lo que facilitará después la realización de una artrodesis o la implantación de una prótesis.
Ralentización o interrupción de la degradación cartilaginosa acompañada de una mejoría en las variables clínicas y radiológicas1,14.
Desventajas
Reintervenciones por complicaciones o secuelas (prótesis y artrodesis).
Algunos pacientes manifiestan únicamente un alivio muy leve de las molestias.
No resulta fácil establecer la indicación; además, la técnica quirúrgica es complicada en caso de correcciones de deformidades en varo complejas.
Rehabilitación prolongada con carga parcial de la extremidad afectada.
Necesidad de intervenir también en los tejidos blandos.
Indicaciones
Absolutas
Artrosis medial de la articulación tibiotarsiana superior.
Fractura tibial distal cicatrizada con desviación en varo o artrodesis de la articulación tibiotarsiana superior.
Desviación en varo de la tibia distal o del retropié en los casos en los que esté previsto implantar posteriormente una prótesis o realizar una artrodesis en la articulación tibiotarsiana superior (tratamiento en dos etapas).
Relativas
Osteocondrosis en la porción interna de la articulación tibiotalar.
Deformidad en varo causada por enfermedad neurológica (por ejemplo, enfermedad de Charcot-Marie-Tooth o atrofia muscular peroneal). Es condición previa que haya actividad muscular residual. En general, es necesario realizar una intervención laboriosa en los tejidos blandos.
Contraindicaciones
Absolutas
Estado crítico de los tejidos blandos (por ejemplo, cicatrices adherentes).
Inestabilidad pronunciada, no corregible, del retropié ("floppy hindfoot").
Enfermedades neurológicas o vasculopatías periféricas graves.
Enfermedades neuropáticas (por ejemplo, artropatía neuropática de Charcot).
Carencias sensoriomotrices graves en la extremidad afectada.
Relativas
Deformidad en varo debida a una enfermedad nerviosa periférica o central6 (por ejemplo, lesiones cerebrovasculares, tumores intramedulares o poliomielitis).
Estabilidad ósea reducida causada por:
- Osteoporosis u osteopenia grave.
- Quistes o necrosis ósea periarticular extensa.
- Medicamentos que influyen en el metabolismo óseo (por ejemplo, tratamiento prolongado con corticoides).
Edad avanzada (> 70 años).
Diabetes mellitus insulinodependiente.
Tabaquismo.
Enfermedades reumáticas.
Información para el paciente
Riesgos quirúrgicos generales.
Alteraciones de la cicatrización, seudoartrosis, posibilidad de fracturas y síndrome de dolor regional crónico.
Hospitalización de 4 a 8 días.
Riesgos asociados a la eventual obtención de hueso a partir de la cresta ilíaca.
Modificación de la longitud de las piernas en correcciones grandes.
Disminución de la fuerza del músculo tríceps sural debido a resecciones en cuña de > 7 mm3.
Tratamiento postoperatorio:
- Carga: contacto con el suelo de 6 a 8 semanas en una venda semirrígida de resina Softcast hendida o en una órtesis; posteriormente, se incrementará la carga de forma progresiva durante 2 semanas.
- Fisioterapia: deambulación progresiva y ejercitación de las articulaciones contiguas durante las primeras 6 u 8 semanas; a continuación, fortalecimiento de la musculatura.
Exámenes radiográficos: en el postoperatorio y tras 6 u 8 semanas (antes de comenzar a incrementar la carga).
Reanudación de las actividades laborales:
- Actividades en sedestación: después de 3 o 4 semanas.
- Actividades ligeras en bipedestación: después de 8 o 10 semanas.
- Actividades físicas intensas: en general, no antes de 3 meses.
Posibilidades de éxito: las perspectivas de una mejoría duradera son inciertas y dependen del diagnóstico inicial.
Intervención secundaria:
- Extracción del material: según el material utilizado (el grosor de las placas) y la ubicación (placas subcutáneas para el peroné y la tibia medial) puede ser necesario extraer el material cuando el implante resulta molesto.
- Artrodesis o prótesis secundaria según lo previsto (tratamiento en dos etapas) o si no se produce alivio del dolor.
Preparación para la intervención
Exámenes ambulatorios previos:
- Clínicos:
Extensión y rigidez de la deformidad en varo.
Estabilidad de la articulación tibiotarsiana superior.
Función de los tendones peroneos.
Prueba de bloques de Coleman para descartar varo del retropié causado por el antepié10.
- Radiografías:
Pie con carga en dos planos: ¿se observan reacciones de estrés en el quinto metatarsiano?; ¿hay hiperactividad del músculo tibial posterior con subluxación astragalonavicular?; ¿hay flexión forzada del primer haz?
Articulación tibiotarsiana superior en dos planos con carga, radiografía de Saltzman11: grado de artrosis según Takakura (tabla 2); grado de la desviación del eje.
- SPECT-TC optativo:
Determinación de la actividad en las áreas en proceso de degeneración, así como quistes cercanos a la articulación. Las lesiones activas bipolares, es decir, a ambos lados de la línea articular, suelen tener un pronóstico peor.
- TC optativo, RMN en casos especiales como:
Osteocondrosis disecante.
Ruptura del tejido peroneal.
Examen de los ligamentos (¿existe insuficiencia lateral o cicatrices retráctiles mediales?).
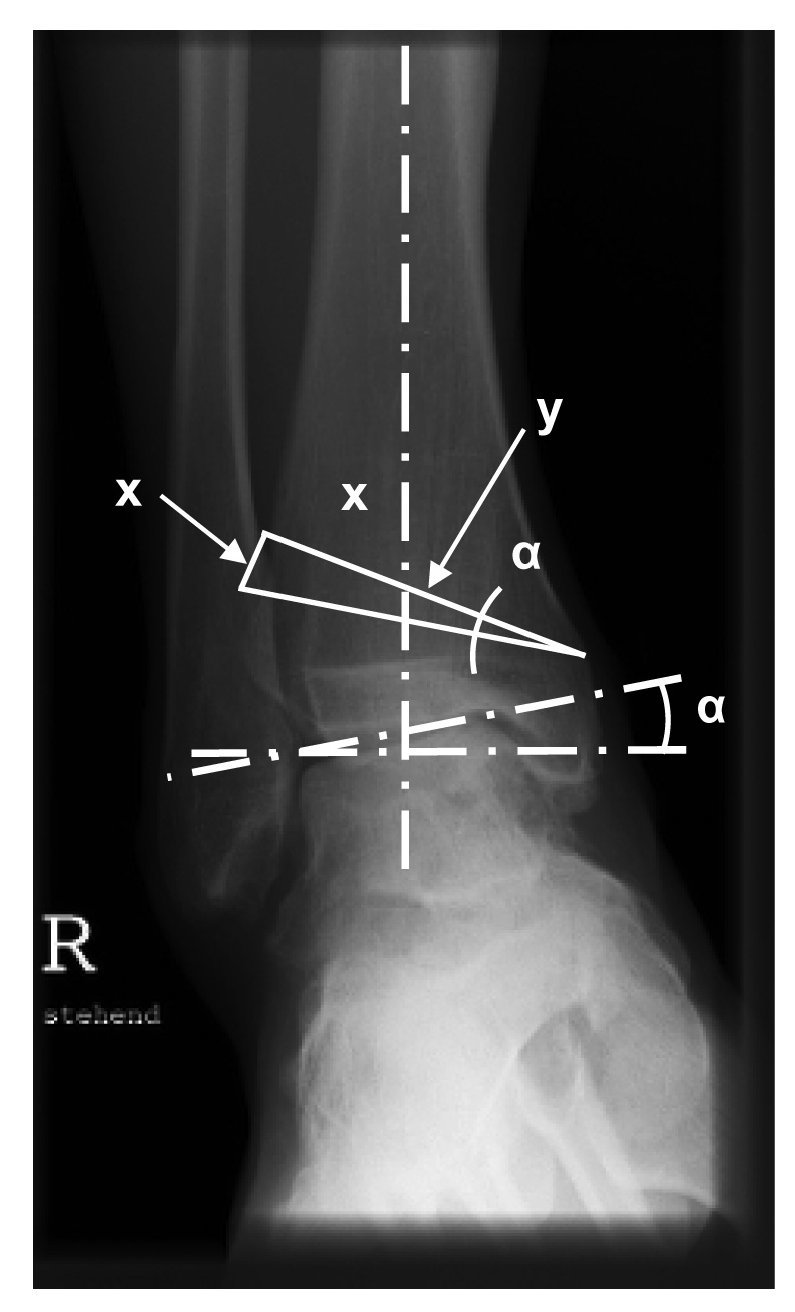
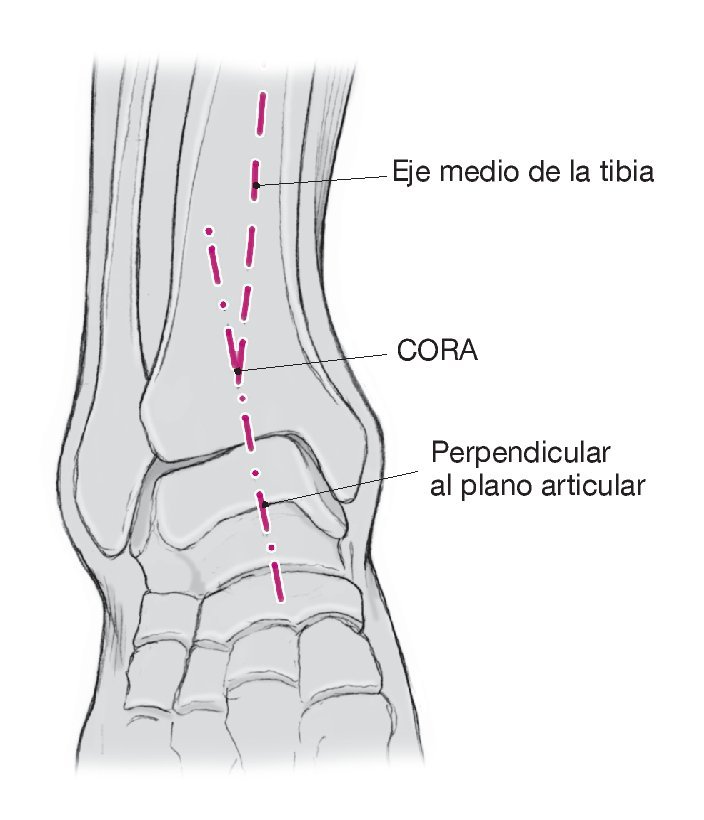
Planificación precisa de la osteotomía considerando la ubicación de la desviación (figs. 1 y 2). La mayoría de los autores recomienda una ligera hipercorrección en valgo de 2 a 3º1,7,13,14. En el caso de desviaciones postraumáticas, se incluirán en la planificación los abordajes ya existentes.
Figura 1. Planificación de la osteotomía. La siguiente operación permite calcular aproximadamente la altura de la base de la cuña que debe extraerse de la tibia: x = y x tan a. En la osteotomía, por tanto, se realizará probablemente una corrección de 1º para una resección de 1 mm (menor en correcciones más pequeñas).
Figura 2. CORA (centro de rotación y angulación): en las deformidades postraumáticas, deberá planificarse la osteotomía a la altura de la desviación del eje; de lo contrario, se produciría una traslación de la porción distal con el correspondiente desplazamiento del eje mecánico de la articulación.
Exploración podobarográfica: determinación de la distribución de presiones bajo el pie.
Inmediatamente antes de la intervención: rasurado local, antibioterapia preventiva según las pautas hospitalarias (por ejemplo, con cefalosporinas de segunda generación, como cefuroxima [Zinacef®], 1,5 g vía i.v.).
Instrumental e implantes
Osteosíntesis: a ser posible, implantes de ángulo estable, por ejemplo, placas para osteotomía correctora en la tibia distal (Newdeal, Lyon, Francia, fig. 3).
Figura 3. Puede lograrse una buena estabilidad primaria con las placas anatómicas preformadas de ángulo estable.
DBX (matriz ósea desmineralizada, Synthes, Oberdorf, Suiza) como implante interpuesto para osteotomías en cuña abierta.
Anestesia y posición del paciente
La anestesia se elige en función de la comorbilidad, se prefiere la anestesia raquídea. En ocasiones, será necesario utilizar un catéter periférico para aliviar el dolor.
La posición del paciente depende del abordaje elegido:
- Abordaje anterior: se colocará al paciente en decúbito supino con un cojín plano debajo de la tibia; el pie debe situarse en el borde de la mesa.
- Abordaje lateral: se colocará al paciente ligeramente en decúbito lateral con un travesaño debajo de la pelvis homolateral y un cojín plano debajo de la tibia que va a operarse; además, tendrá un apoyo lateral en la pelvis contralateral, de modo que la mesa pueda voltearse en caso necesario.
- Abordaje medial: se colocará al paciente en decúbito supino, con la rodilla homolateral ligeramente doblada y un cojín plano debajo del pie que va a operarse; además, tendrá un apoyo lateral en la pelvis homolateral, de modo que la mesa pueda voltearse en caso necesario.
Técnica quirúrgica
Figuras 4 a 13
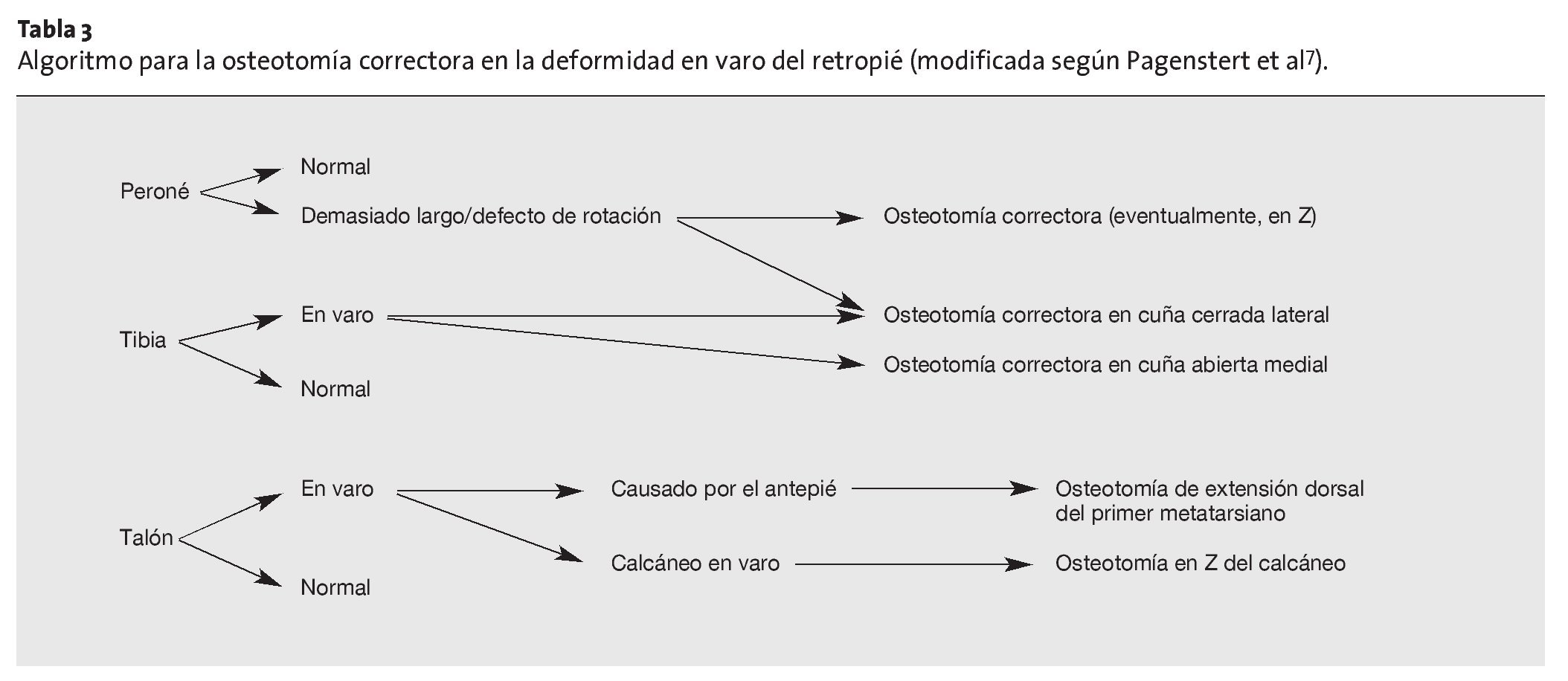
La osteotomía correctora se lleva a cabo a la altura de la deformidad (tibia distal o retropié) (tabla 3).
Osteotomía correctora en la tibia distal
La osteotomía correctora en la tibia distal puede efectuarse mediante la extracción de una cuña lateral ("cuña de cierre") o mediante una corrección de apertura medial ("cuña de apertura").
Abordaje medial (osteotomía abierta)
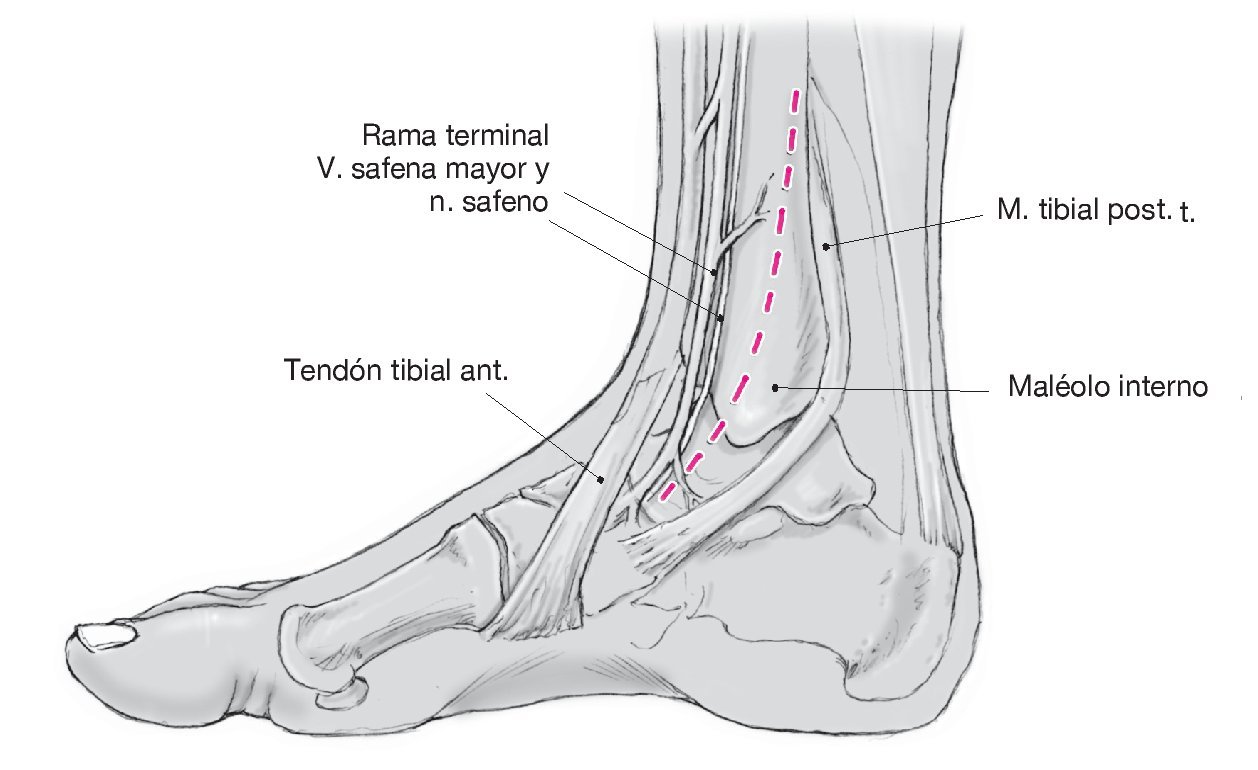
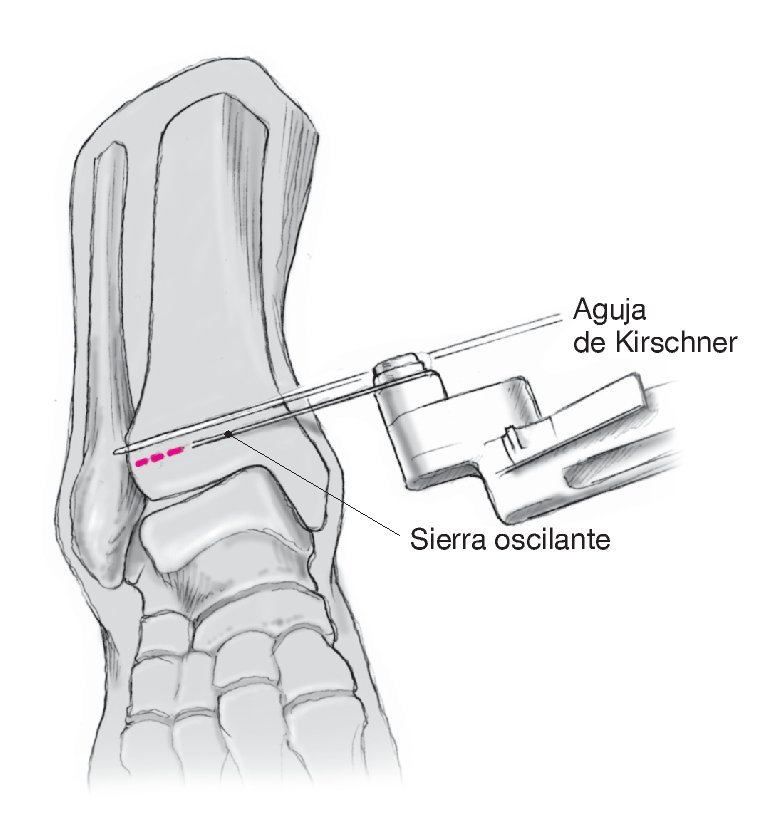
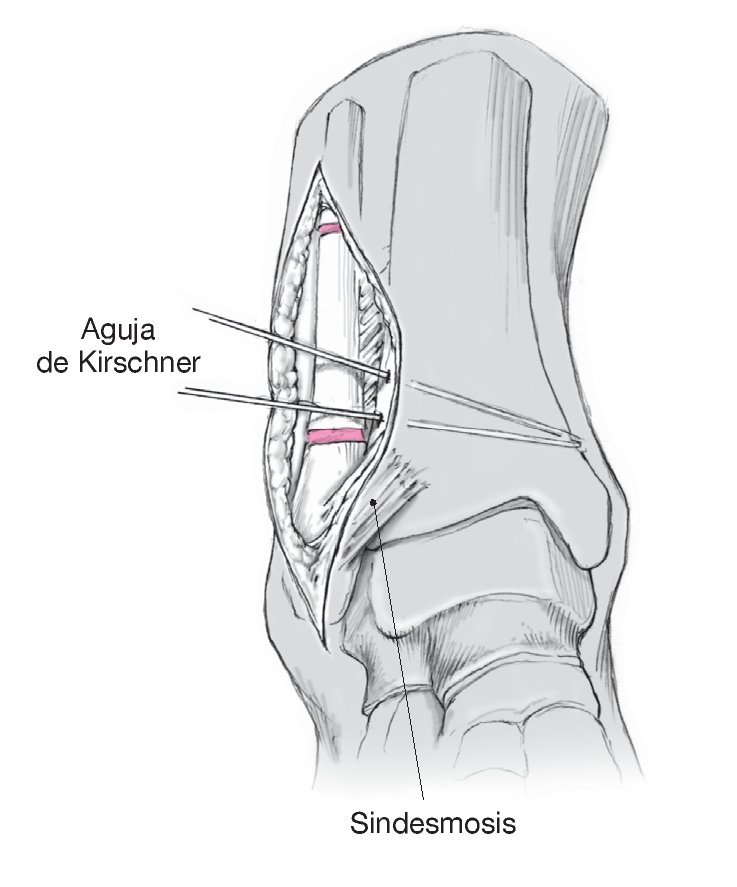
Figura 4. Realizar un corte en forma de arco sobre el maléolo interno y alargarlo desde la posición distal en sentido anterior por encima de la punta del maléolo. Exponer la tibia distal conservando la zona del periostio, el nervio safeno y el ramal de salida de la vena safena mayor, que deberán encontrarse en posición anterior respecto a la incisión. Realizar una incisión en la vaina tendinosa del músculo tibial posterior proximal al maléolo interno. Introducir un separador de Hohmann debajo de los tejidos para visualizar la tibia distal. Si es posible, evitar abrir la vaina tendinosa en la porción distal de la incisión.
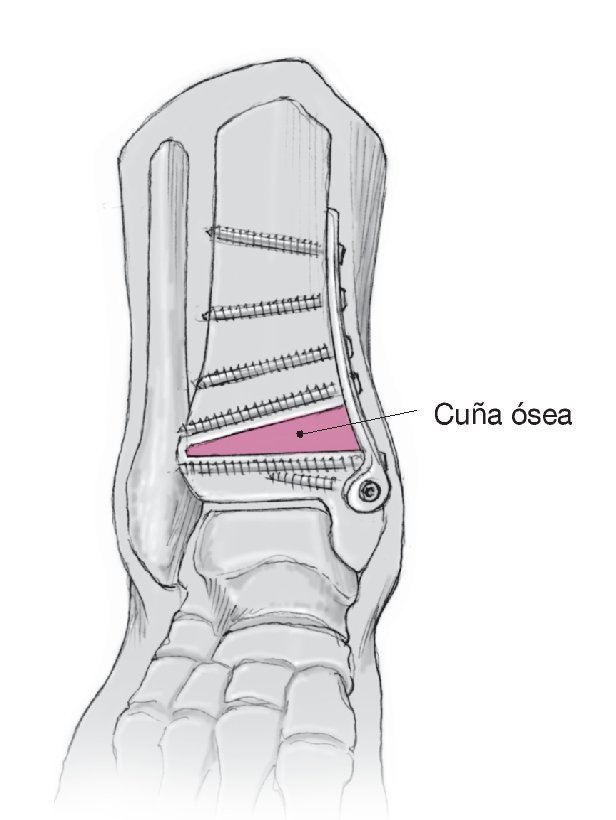
Figura 5. Supervisar la intervención mediante control radioscópico con el intensificador de imágenes y marcar el plano en que se realizará la osteotomía con la ayuda de una aguja de Kirschner, que se extenderá desde la cara interna de la metáfisis hasta la cara externa en la zona de la placa epifisaria original. En las deformidades posteriores a traumatismos, la aguja de Kirschner discurrirá por la zona de la seudoartrosis o en el centro de rotación y angulación de la deformidad8 ("center of rotation and angulation" [CORA]). Se apartará ligeramente en el lugar de la osteotomía. Revisar la posición correcta del separador de Hohmann para evitar una lesión del tendón tibial posterior. Realizar la osteotomía con una hoja de sierra ancha (con irrigación constante) o un escoplo ancho en paralelo a la aguja de Kirschner. Es optativo realizar un control radioscópico. Hay que prestar atención a que la corrección sólo tenga lugar en el plano deseado (en las desviaciones en varo es el plano frontal). No debe seccionarse el hueso cortical externo para evitar desviaciones en la rotación, traslación, flexión o extensión de la tibia distal. Al dejar el hueso cortical externo como bisagra, puede realizarse la osteotomía abriendo cuidadosamente con un separador. Colocar un separador sintético (por ejemplo, Tutoplast® Spongiosa o Tutogen Medical GmbH, Neunkirchen, Alemania) o autógeno (por ejemplo, de la cresta ilíaca). Opcionalmente puede colocarse una matriz ósea desmineralizada (por ejemplo, DBX o Synthes) y utilizarse un implante especial (por ejemplo, una placa de Puddu, Arthrex, Naples, FL, EE. UU.). Realizar la supervisión final mediante control radioscópico con el intensificador de imágenes.
Figura 6. Osteosíntesis mediante implante de ángulo estable (véase la figura 3). Cerrar el periostio alrededor de la osteotomía con hilo reabsorbible de 2/0 y adaptar la vaina tendinosa del músculo tibial posterior. La colocación de un drenaje es optativa. La herida se cierra con sutura dérmica y subcutánea.
Figura 7. Vendaje de algodón hidrófilo almohadillado e inmovilización de la articulación con una férula (por ejemplo, férula para el pie de Salzmann AG, St. Gallen, Suiza) o vendaje de escayola.
Abordaje lateral (osteotomía cerrada)
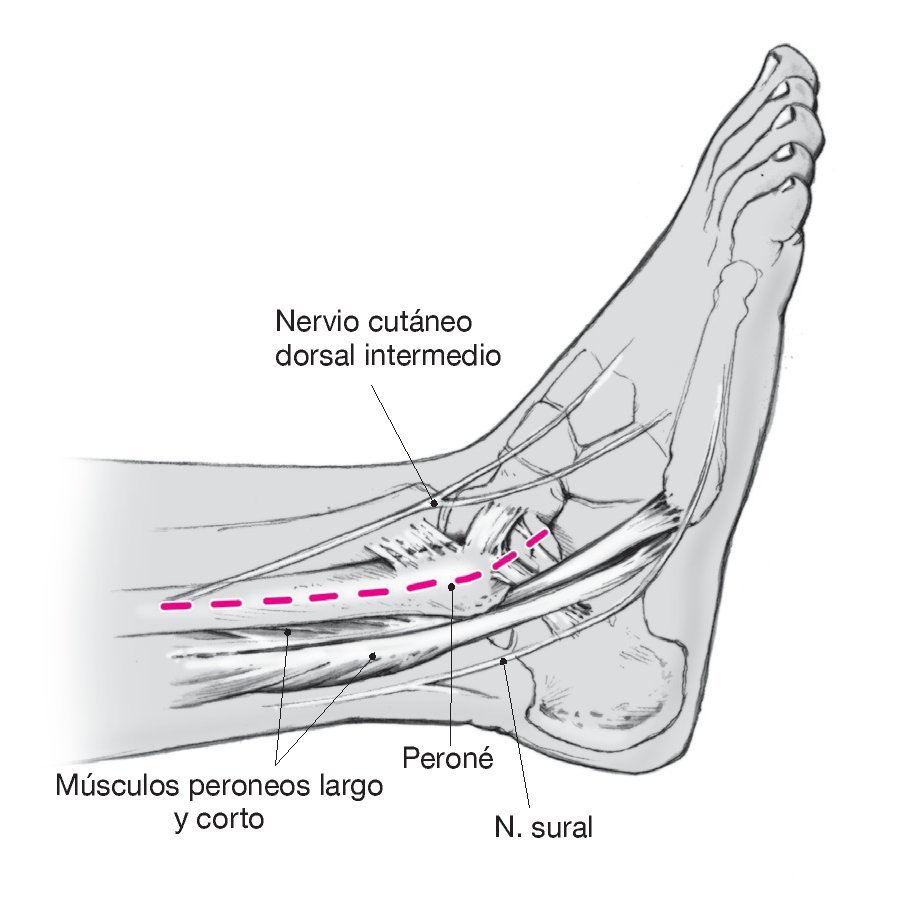
Figura 8. En la mayoría de las osteotomías en cuña cerrada lateral debe acortarse el peroné para mantener la congruencia de la articulación tibiotarsiana superior. Seccionar sobre la mitad anterior del peroné distal. Exponer la cara externa del peroné en la zona del periostio, así como las ramas del nervio peroneo y del nervio sural. En ocasiones, deben seccionarse las ramas maleolares externas.
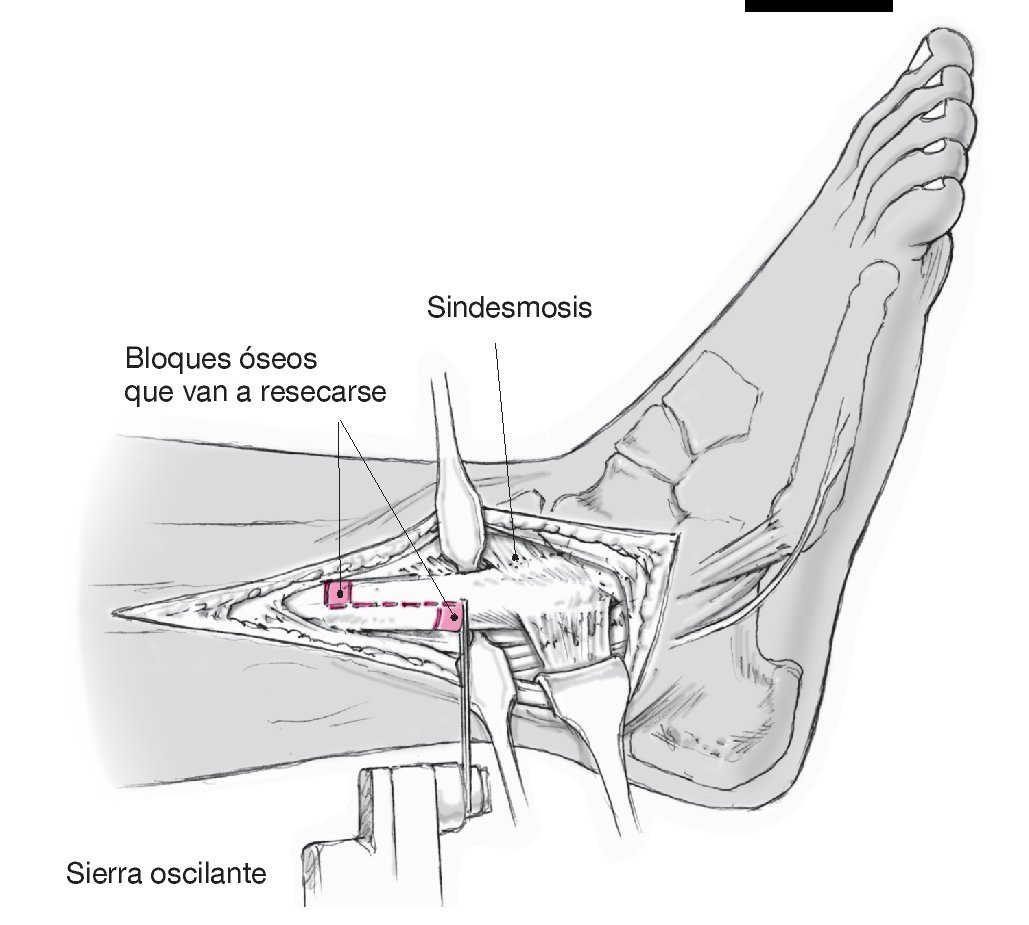
Figura 9. Osteotomía en Z del peroné de 8 a 10 cm, en la que el corte vertical distal es proximal a la sindesmosis. Es optativo marcar el punto de referencia de la osteotomía con agujas de Kirschner y realizar la supervisión mediante control radioscópico con el intensificador de imágenes. La alternativa a la osteotomía en Z es una osteotomía simple realizada en el plano horizontal del peroné con posibilidad de resección ósea (en cavo, hay estabilidad primaria reducida y riesgo de una desviación, en especial de rotación).
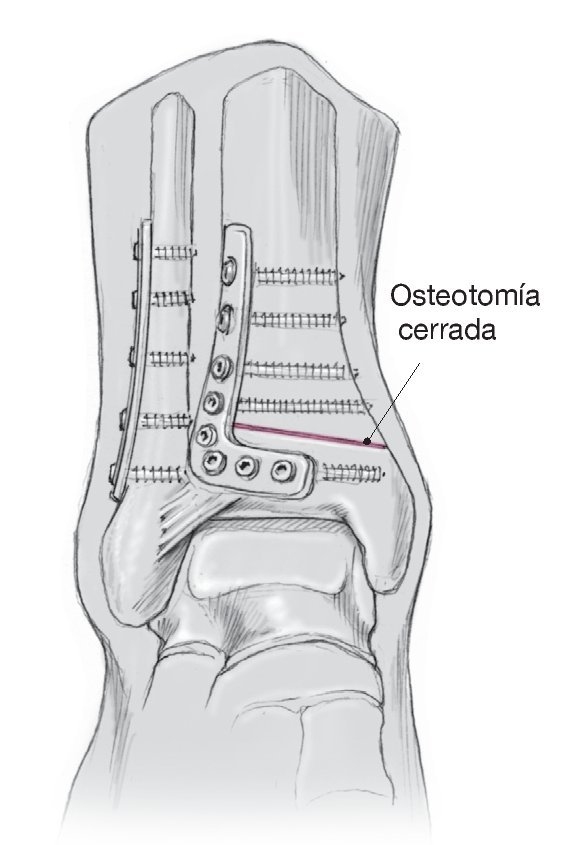
Figura 10. Exposición de la tibia distal y marcación del plano de la osteotomía y de la cuña ósea identificada con agujas de Kirschner, extendiéndose desde la cara externa de la metáfisis hacia la placa epifisaria original de la cara interna. Se pretende cruzar las agujas de Kirschner directamente en posición interna respecto al hueso cortical interno, a fin de evitar una osteotomía completa involuntaria. Si se observa cicatrización detrás del maléolo interno, se recomienda exponer el tendón tibial posterior mediante una pequeña incisión auxiliar para evitar posibles lesiones.
Figura 11. Osteosíntesis con placas y una compresión adecuada del espacio de la osteotomía mediante un tensor (por ejemplo, de la compañía Newdeal o tensor para placas AO) o mediante taladros excéntricos. La colocación de una matriz ósea desmineralizada es opcional. A continuación, acortar el peroné y revisar la posición mediante control radioscópico con el intensificador de imágenes. En las correcciones amplias puede ser necesario movilizar la sindesmosis para lograr una articulación congruente. Para ello, desprender la sindesmosis en la zona del peroné distal con una escama ósea y volver a fijarla tras la osteosíntesis utilizando un tornillo o suturas transóseas. Realizar una osteosíntesis del peroné con tornillos (en la osteotomía en Z) o una placa de tercio de tubo. Cerrar la herida.
Abordaje anterior
Las ventajas de este abordaje consisten en que posteriormente puede utilizarse la misma incisión para una segunda reconstrucción en la que se realice una fusión o se coloque una prótesis. La desventaja estriba en que este abordaje no permite llegar hasta el peroné. Por este motivo, es adecuado principalmente para correcciones pequeñas.
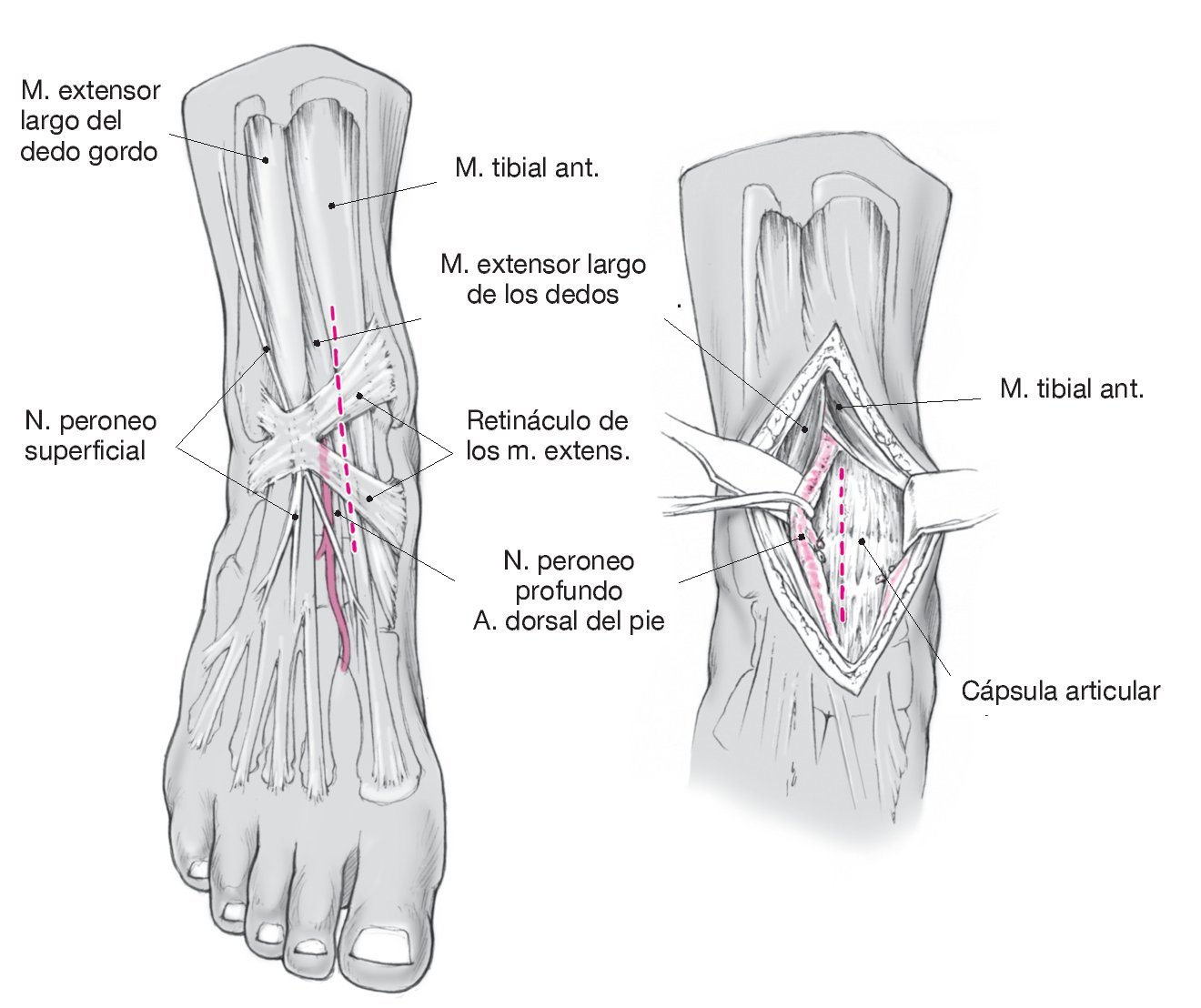
Figura 12. Realizar una incisión entre los tendones del músculo tibial anterior, manteniendo la vaina tendinosa en posición medial, y el músculo extensor largo del dedo gordo del pie, en posición lateral. Exponer y mantener intacto el nervio peroneo superficial. Abrir el retináculo de los músculos extensores y girar el haz neurovascular en dirección lateral. Exponer la tibia distal. Realizar la osteotomía según el planteamiento previsto después de colocar las marcas con agujas de Kirschner.
Osteotomía correctora del calcáneo
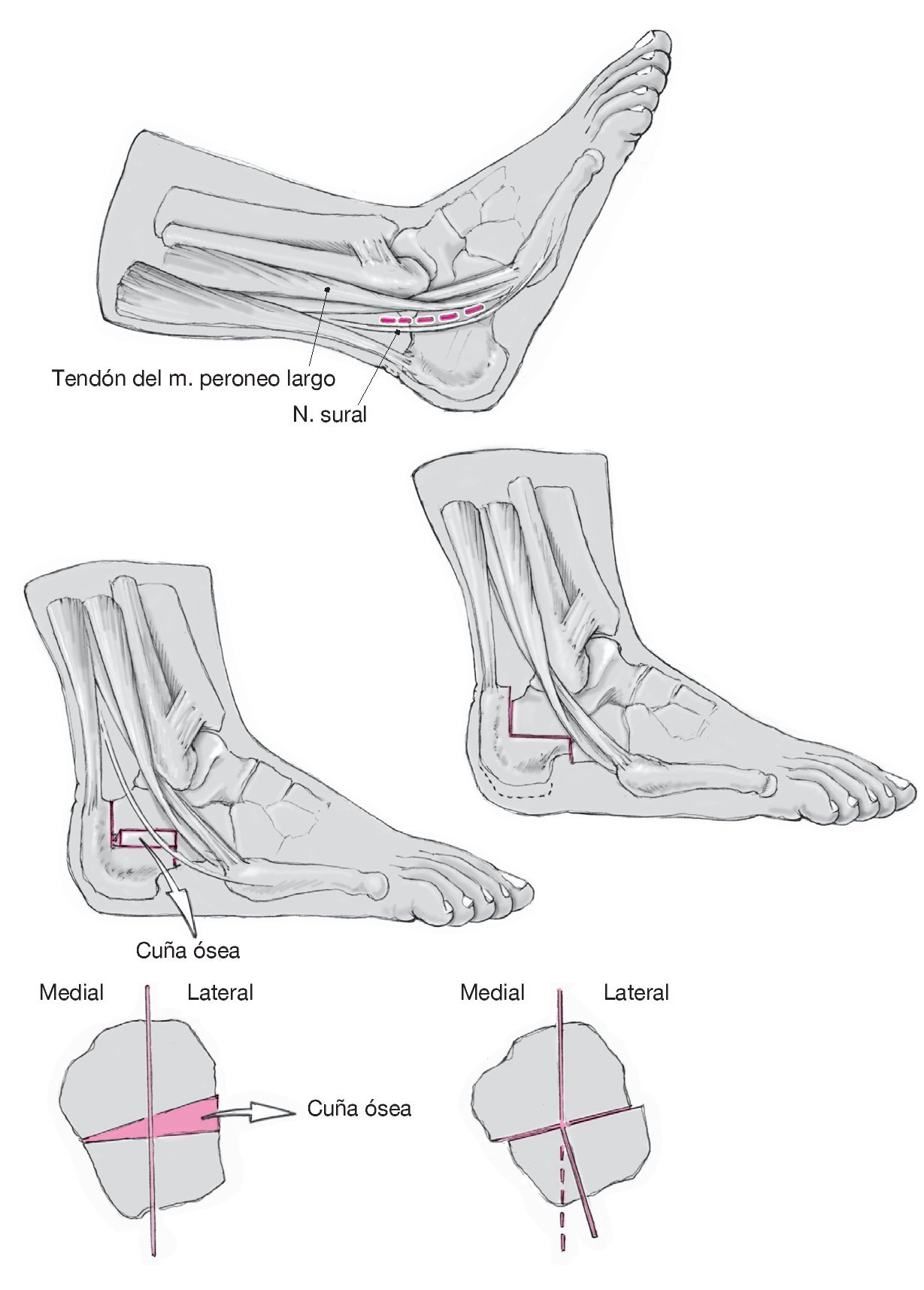
Al igual que la osteotomía de Dwyer2, la osteotomía en Z del calcáneo permite una mejor corrección debido a la lateralización de la tuberosidad del calcáneo y a la extracción añadida de la cuña lateral. De este modo se logra una mejor estabilidad primaria y no se acorta el brazo de palanca del tendón de Aquiles4,6,16.
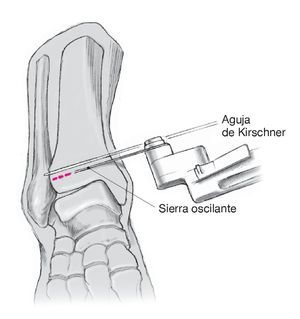
Figura 13. Practicar una incisión paralela ligeramente curvada a 1 cm de la cara posterior del tendón peroneo largo. No dañar el nervio sural y marcar los puntos de referencia de la osteotomía con agujas de Kirschner. La osteotomía deberá tener una longitud de unos 2 cm y discurrir en paralelo a la planta del pie. La incisión vertical anterior se encuentra a la altura del sustentáculo del astrágalo, mientras que la sección posterior discurre por delante del tendón de Aquiles hacia la superficie superior cóncava de la tuberosidad del calcáneo. Proteger el tendón de Aquiles con un separador de Hohmann. Proceder a la osteotomía con una sierra oscilante hasta el hueso cortical interno utilizando escoplos para no dañar los tejidos blandos. Resecar una cuña ósea de 3 a 6 mm de altura (en función de la desviación) con base en la cara externa.A continuación, desplazar lateralmente la tuberosidad del calcáneo. Es posible practicar un alargamiento opcional del calcáneo mediante desplazamiento posterior de la tuberosidad del calcáneo. Asegurar la osteotomía con una o dos agujas de Kirschner y realizar control radioscópico con el intensificador de imágenes. Estabilizar con uno o dos tornillos acanalados (6-7,5 mm). Cerrar la herida.
Tratamiento postoperatorio
Vendaje de algodón hidrófilo estéril con suficiente almohadillado. Inmovilización de la articulación tibiotarsiana superior mediante una órtesis o férula de escayola.
Reposo en cama estricto durante 24 h; a continuación, reposo en cama parcial (el paciente puede levantarse y permanecer sentado durante períodos breves).
Cambio del vendaje a las 48 h y colocación de una venda semirrígida hendida de resina Softcast.
Una vez colocada la venda Softcast, se iniciará la movilización con muletas en contacto con el suelo durante 6 u 8 semanas bajo indicación fisioterapéutica.
Si la herida ha cicatrizado, se colocará una férula de escayola circular cerrada hasta que se realicen estudios clínicos y radiográficos a las 6 u 8 semanas.
Si en las radiografías se observa consolidación después de 6-8 semanas, se cambiará gradualmente a carga plena durante otras 2 semanas.
La fisioterapia consistirá en deambulación progresiva y ejercitación de la musculatura, especialmente la peroneal.
Errores, riesgos, complicaciones
Hipercorrección o hipocorrección de la tibia: sería necesario realizar una nueva corrección, implantar una prótesis o efectuar una artrodesis de la articulación tibiotarsiana superior.
Seccionamiento del tendón tibial posterior: una vez finalizada la intervención mediante un abordaje medial, se comprobará la continuidad. En el abordaje lateral es más difícil realizar esta comprobación: normalmente es posible la palpación percutánea del tendón. Si los resultados de la exploración son dudosos, puede liberarse el tendón mediante una pequeña incisión. Si se ha producido una lesión, se practicará sutura primaria del tendón.
Compresión lateral en la osteotomía correctora de apertura medial y cerrada lateral, que se resolverá con terapia antiinflamatoria local (ultrasonidos, antiinflamatorios locales e infiltraciones) o calzado adecuado (soporte del arco para disminuir la pronación). Si las molestias persisten, se realizará un desbridamiento quirúrgico y, si fuera necesario, una osteotomía secundaria del peroné.
Separación de la cortical opuesta en la osteotomía con riesgo de dislocación causada por la inestabilidad rotatoria y traslacional. En este caso, asegurar la osteotomía mediante una segunda placa.
Posicionamiento incorrecto del peroné en la osteotomía en cuña cerrada lateral con compresión lateral, desviación de la carga intraarticular o inestabilidad de los ligamentos. Si fuera necesario, se considerará realizar una segunda osteotomía correctora.
Daño de las estructuras mediales (arteria tibial posterior, nervio tibial y tendones flexores) en la osteotomía del calcáneo. En caso de duda, se procederá a la exploración y, si fuera necesario, a la reconstrucción.
La falta de elasticidad de la piel que rodea al calcáneo puede provocar alteraciones cicatriciales en las correcciones extensas debido a la tensión a que son sometidos los tejidos blandos. Por ello, en las correcciones extensas se considerará extraer una cuña más grande.
En presencia de seudoartrosis, se llevará a cabo una cirugía de revisión con una osteosíntesis nueva y, si fuera necesario, con espongioplastia.
Si existe síndrome de dolor regional crónico, se instaurará un tratamiento interdisciplinario (analgésicos, terapia para el catabolismo óseo y fisioterapia).
Resultados
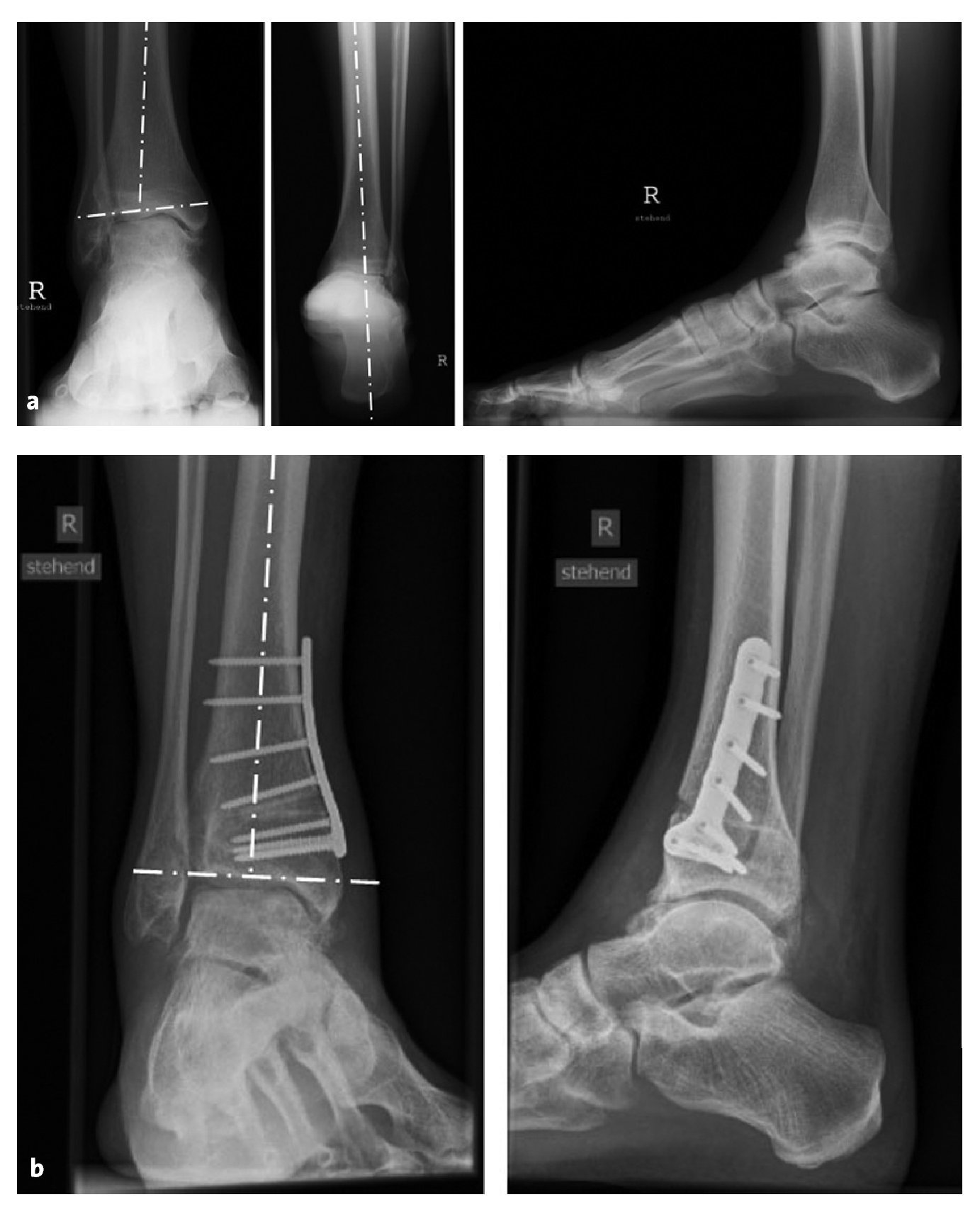
A lo largo de 5 años (3-10,5 años), se realizaron exploraciones clínicas y radiográficas de seguimiento a un total de 12 pacientes que tenían deformidad en varo de la articulación tibiotarsiana superior (figs. 14a y 14b). Se observó una disminución del dolor de 7 (4-10) a 3 (1-6) en una escala analógica visual7 (EAV) (p = 0,0001), como refieren otros autores1,13,14. En todos los pacientes se observó una mejoría de la capacidad funcional con una mayor capacidad deambulatoria y mayor movilidad de la articulación tibiotarsiana superior (33º [5-55º] en el preoperatorio en comparación con 39º [25-50º] en el postoperatorio), así como una mayor actividad física7, de acuerdo con otras publicaciones1,14,15. El índice de Takakura (véase la tabla 2) mostró un retroceso radiográfico de los signos de artrosis (de 2,2 [1-3] en el preoperatorio a 1,4 [1-2] en el postoperatorio) en un total de nueve pacientes (75%). En tres de los pacientes, el índice de Takakura no se modificó.
Figuras 14a y 14b. a) Radiografía de un paciente varón de 29 años con una desviación en varo aislada de la articulación tibiotarsiana, que también se observa en la lateralización de la radiografía de Saltzman. b) Radiografías 3 meses después de la osteotomía en cuña abierta medial de la tibia distal con normalización del ángulo de la articulación tibiotalar.
Desde 2001 se ha efectuado la osteotomía en Z del calcáneo a un total de 18 pacientes (11 mujeres y 7 varones de 47 años de edad [19-67]) que tenían retropié en varo. Se realizó el seguimiento de los pacientes a lo largo de 17 meses (6-50). En todos los pacientes se observó en las radiografías una osteotomía consolidada al cabo de seis meses4. En un solo paciente se consideró que la corrección había sido insuficiente, aunque el resultado subjetivo fue mejor que el estado preoperatorio. Un paciente presentó hipoestesia persistente en la zona cicatricial, y otro, una prominencia ósea en el retropié lateral, que, sin embargo, no afectaba al tendón peroneal4.
Correspondencia
Dr. Markus Knupp
Orthopädische Klinik
Hospital cantonal Liestal
4410 Liestal (Suiza)
Tel.: (+41/61) 925-2226; fax: -2808
Correo electrónico: markus.knupp@ksli.ch