Motivo de consulta: mujer de 50 años con trastorno bipolar tipo II, que acude a ambulatorio de drogodependencias (CAS) en marzo de 2007, derivada desde el Servicio de Neurología, programa de cefaleas por abuso de medicamentos, para desintoxicación y deshabituación de benzodiacepinas y analgésicos.
Psicobiografía: la paciente es la pequeña de 4 hermanas. El desarrollo psicomotor fue normal. Los padres fallecieron en su adolescencia por lo que tuvo que abandonar los estudios a los 15 años, consiguiendo finalizar el graduado escolar. Relata maltratos físicos y sexuales por parte de su padre en la infancia. Se casó a los 21 años con su primera pareja, con la que mantiene la convivencia, aunque la relación conyugal es difícil y escasa, tras haber detectado la paciente episodios de infidelidades. Tiene dos hijos, una hija de 25 años independizada con su pareja y un hijo de 20 con el que convive junto con su marido. Trabajó en el mismo empleo durante 34 años, pero debido a las bajas por su enfermedad, recientemente ha recibido la invalidez absoluta.
Antecedentes personales médicos: intervenida de miomas uterinos mediante legrado. Hernia discal a nivel de L3-L4 por la que ha realizado tratamiento analgésico mediante infiltraciones intramusculares.
Presenta cefaleas desde los 15-16 años en contexto de ansiedad. Cursa con episodios de migraña con aura consistente en disminución de la agudeza visual y acompañada de náuseas y vómitos, por la que realiza seguimiento en consultas externas de Neurología, y tratamiento con triptanes y analgésicos simples como paracetamol e ibuprofeno. Previamente había realizado tratamientos con propanolol y con topiramato, que fue retirado por efectos secundarios.
Antecedentes psiquiátricos familiares: tía paterna con diagnóstico de esquizofrenia, ingresada en una unidad psiquiátrica de larga estancia. Padre con probable abuso de alcohol y rasgos de la personalidad del cluster B.
Antecedentes psiquiátricos personales: trastorno de la conducta desde los 15 años con episodios de heteroagresividad, crisis de ansiedad e inestabilidad afectiva por el que realizó un breve seguimiento por psiquiatra particular. La paciente no recuerda esta etapa, tiene conocimiento de la misma a través de su familia; solo recuerda tratamiento con ansiolíticos. Desde entonces presenta periodos de sintomatología depresiva leve, aunque no consulta con ningún profesional. La paciente reanudó el seguimiento psiquiátrico a los 37 años. Se vinculó nuevamente a una psiquiatra privada por presentar un cuadro consistente en hipotimia, labilidad emocional, marcada hiporexia con pérdida de peso, insomnio y alucinaciones auditivas simples y complejas congruentes con el estado de ánimo, por lo que fue diagnosticada de depresión endógena con síntomas psicóticos.
Sin embargo, dada la presencia de periodos de clínica maniforme con euforia, sensación de aumento de capacidades ("sentía que tenía premoniciones"), gastos excesivos e inadecuados, aumento de actividad y rituales de limpieza e insomnio se reorientó posteriormente como trastorno bipolar tipo II, iniciándose tratamiento con carbonato de litio. Durante los siguientes años tras el diagnóstico destacan virajes anímicos muy frecuentes, en pocos días o semanas, y ausencia de periodos de eutimia sostenidos, predominando las fases depresivas, llegando a realizar una tentativa autolítica, mediante sobreingesta farmacológica con benzodiacepinas.
Asimismo presenta sintomatología ansiosa con crisis de pánico y clínica de agorafobia, que relaciona con aumento de las cefaleas. La paciente verbaliza hiperalerta al caminar por la calle, y temor a que la sigan, por lo que ha ido reduciendo de forma progresiva sus salidas. También presenta gran ansiedad en situaciones en las que tiene que coger el metro o entrar en grandes centros comerciales, situaciones que intenta evitar. Relata ocasionales alucinaciones visuales y táctiles complejas de contenido desagradable (ve ratas o las nota sobre su brazo), lo que le produce elevada ansiedad, que posteriormente critica.
La paciente se define de carácter hipersensible, hiperexpresiva y con elevada impulsividad. También se considera muy temerosa y con una marcada obsesividad por la limpieza, el orden y el cuidado de su aspecto físico.
Inicia seguimiento en el Centro de Salud Mental de zona a los 43 años, destaca el difícil control de la sintomatología habiendo ensayado múltiples tratamientos: antidepresivos tricíclicos (clomipramina), serotoninérgicos (paroxetina), duales (duloxetina) y ansiolíticos benzodiacepínicos (alprazolam, clonazepam) y no benzodiacepínicos (pregabalina). Dada esta dificultad, complicada con el abuso de fármacos, en septiembre de 2008 se derivó a Hospital de día, donde estuvo hasta diciembre del mismo año. No ha realizado ningún ingreso hospitalario.
Antecedentes toxicológicos: benzodiacepinas, inicio del consumo prescrito a los 44-45 años, refiere un aumento progresivo del consumo, no prescrito, en contexto de empeoramiento de la ansiedad. La dosis máxima fue de 8 mg/día de alprazolam. Ha presentado intoxicaciones ocasionales con clínica de desorientación, amnesia lagunar, disartria y caídas accidentales. Existe repercusión familiar y laboral por el consumo y no hay periodos de abstinencia del consumo.
Abuso de analgésicos de larga evolución, en el contexto de cefaleas. Consumos de hasta 2.500 mg/día de paracetamol e ibuprofeno 600 mg/día. En los episodios de cefalea aguda consume triptanes a dosis superiores a las indicadas por Neurología. Destaca el aumento del consumo de los analgésicos en el contexto de las descompensaciones psicopatológicas. Niega consumo de otros tóxicos.
Enfermedad actual: en el último año la paciente ha aumentado la frecuencia de los virajes anímicos con acortamiento de las fases y ausencia de periodos mantenidos de eutimia. Predomina el ánimo subdepresivo con sintomatología de hipotimia, labilidad emocional e hiporexia. También presenta sintomatología ansiosa, que relaciona con el consumo de ansiolíticos, hasta 40 mg de clorazepato dipotásico/día, y cefaleas regulares de tipo migrañoso, por lo que consume diariamente analgésicos, hasta 2.500 mg de paracetamol/día e ibuprofeno ocasionalmente.
En los últimos meses se ha conseguido suprimir el consumo de alprazolam, aunque se mantiene en tratamiento pautado con benzodiacepinas de vida media más larga (clonacepam y clorazepato dipotásico). Refiere quejas de dificultad de concentración y déficits mnésicos de la memoria reciente. Ha realizado episodios de compras impulsivas e inapropiadas de las que posteriormente se ha sentido culpable, ha incrementado el nivel de ansiedad y el insomnio, aunque mantiene el ánimo decaído y sensación de astenia.
Exploración psicopatológica: consciente y orientada en persona, espacio y tiempo; buen aspecto general, bien arreglada; colaboradora; hiperexpresiva; ansiedad leve; hipotímica; humor reactivo; sentimientos de culpa y minusvalía en relación con su enfermedad; apatía e hipohedonia; astenia; rumiación de ideas; pensamientos pasivos de muerte reiterados, sin estructurar; sin alteraciones del curso ni contenido del pensamiento ni alteraciones sensoperceptivas; hiperconciencia de enfermedad.
Evaluación mediante SCID:
SCID-I:
Dependencia de ansiolíticos F13.2X
Trastorno de angustia con agorafobia F40.01
Trastorno ciclotímico F34.0
Trastorno depresivo no especificado F32.9
SCID-II:
Trastorno de personalidad F05 depresivo
El tratamiento actual es de carbonato de litio 800 mg/día; duloxetina 60 mg/día; clonazepam 6 mg/día; clorazepato dipotásico 20 mg/día; clomipramina 10 mg/día y quetiapina 200 mg/día.
El plan terapéutico consiste en iniciar una desintoxicación progresiva de benzodiacepinas, regular las pautas de analgésicos, evitando asociaciones peligrosas, y la estabilización del estado de ánimo.
El médico adjunto (M) y el médico residente (R) analizan conjuntamente la pauta de orientación diagnóstica y de manejo terapéutico, mientras se desarrolla el siguiente diálogo:
M: ¿Cuáles son los diagnósticos de la paciente?
R: La paciente presenta los siguientes diagnósticos, según el DSM-IV-TR:
En el eje I:
Trastorno bipolar tipo II con ciclos rápidos. Episodio actual con síntomas mixtos.
Trastorno de angustia con agorafobia.
Trastorno por dependencia de benzodiacepinas en remisión parcial temprana, con dependencia fisiológica.
Trastorno por abuso de analgésicos.
En el eje II:
Rasgos histriónicos y obsesivos de la personalidad.
M: ¿Qué diagnósticos diferenciales se deben plantear en la paciente?
R: Dada la presencia en la evolución de la paciente de una alternancia muy rápida, incluso de días, entre síntomas maníacos y depresivos que no llegan a cumplir en la mayoría de los casos el criterio de duración mínima para un episodio hipomaníaco o depresivo, se plantea el diagnóstico de trastorno bipolar no especificado. Por otra parte, podría pensarse en un diagnóstico de trastorno ciclotímico por la existencia de síntomas de hipomanía y depresivos frecuentes. La paciente, sin embargo, presenta durante los dos primeros años de inicio de la enfermedad un episodio depresivo mayor con síntomas psicóticos y en su evolución también llega a cumplir criterios para episodios hipomaníacos. Se concluye, por lo expuesto, que el diagnóstico más preciso es el de trastorno bipolar tipo II.
En referencia al antecedente de trastorno de conducta en la adolescencia acompañado de clínica de elevada ansiedad, junto a la historia de maltrato por parte del padre, podría pensarse en un cuadro de trastorno por estrés postraumático. Sin embargo, se carece de suficiente información al respecto dado que la paciente no recuerda con claridad dicho periodo.
La paciente cumple los criterios de dependencia de benzodiacepinas, el patrón de consumo de analgésicos cumple los criterios de abuso, aunque se debe reevaluar longitudinalmente el diagnóstico de dependencia.
M: ¿Qué evolución presentan los pacientes bipolares duales?
R: Los pacientes bipolares con diagnóstico dual tienen típicamente peores resultados en el funcionamiento global que los pacientes con trastorno bipolar puro, tanto a corto como a largo plazo. Presentan un riesgo mucho mayor de no cumplimentación terapéutica y de requerir hospitalización. Presentan recuperación más lenta y variable tras sufrir un episodio afectivo y más duración de los síntomas subsindrómicos de manía o depresión clínicamente significativos, en comparación con los no duales 1. Esto se cumple tanto si el consumo está activo como si existe una historia adictiva previa 2. Presentan también con mayor frecuencia ciclos rápidos, ansiedad, manía mixta o disfórica 3. Esto puede ser consecuencia de factores asociados tanto al consumo como a intoxicaciones, síndromes de abstinencia, interacciones farmacocinéticas con medicaciones prescritas, y efectos psicotóxicos directos de las drogas a nivel neurocognitivo, afectivo y médico. En estos pacientes existe comparativamente, sobre todo en los dependientes de alcohol, un detrimento de las funciones ejecutivas, respecto de los no consumidores 4. No obstante, no existe un límite claro en la cantidad de consumo necesaria para empeorar el curso espontáneo de la enfermedad 5.
M: ¿Es frecuente la comorbilidad en los pacientes bipolares?
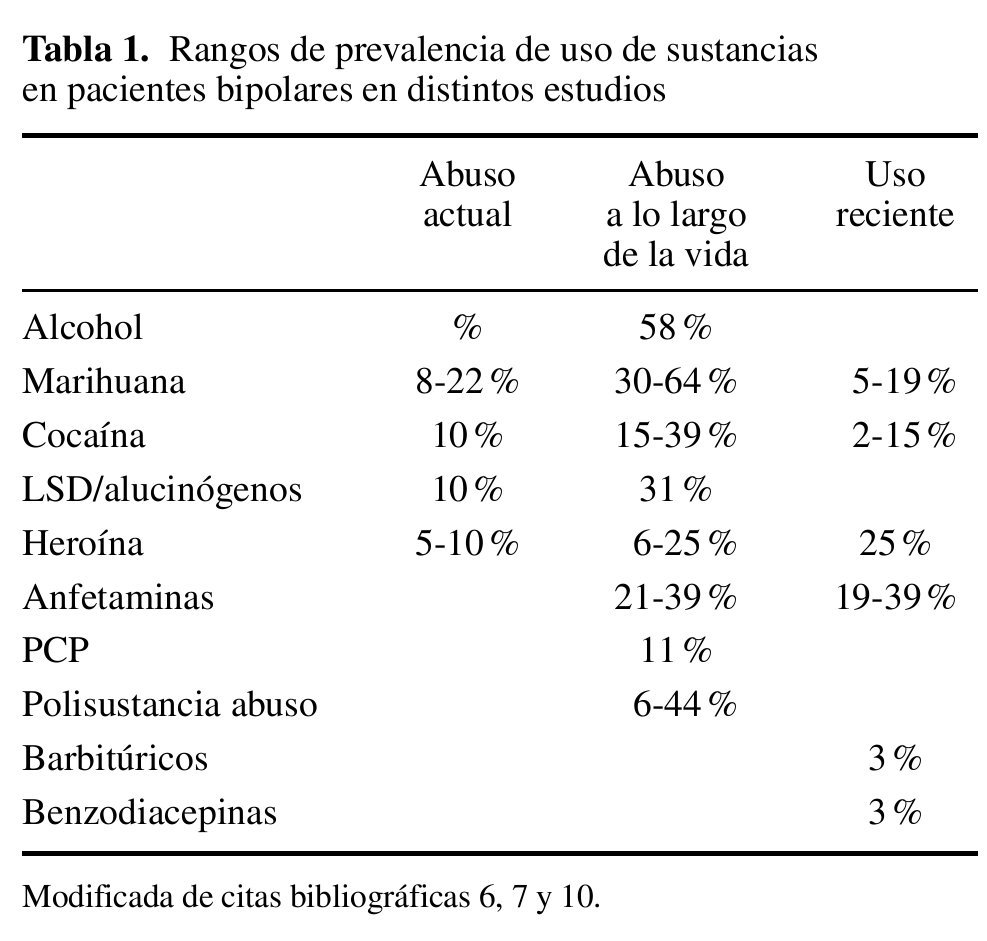
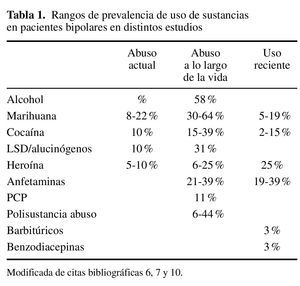
R: El trastorno bipolar es el trastorno del eje I con mayor riesgo asociado a la co-ocurrencia de un trastorno por uso de sustancias. La prevalencia a lo largo de la vida de abuso o dependencia de sustancias en estos pacientes es del 60-70 % 6, 6-7 más riesgo que lo esperado. En el estudio NESARC se examinó la prevalencia y co-ocurrencia de trastornos por uso de sustancias, de humor y de ansiedad, según el DSM-IV, en una muestra representativa de 43.093 pacientes de EE.UU. En sujetos con trastorno bipolar tipo I se describió una prevalencia a lo largo de la vida del 58 % de trastorno por dependencia de alcohol y del 38 % para otro tipo de sustancia 7 (tabla 1).
Las tasas de comorbilidad se incrementan si se tienen en cuenta los casos más leves de trastorno bipolar y trastorno ciclotímico. Muy a menudo cursan de forma subclínica, de manera que, en la práctica clínica, solo se diagnostica el trastorno por uso de sustancias ignorando la presencia del cuadro afectivo. Las sustancias que se asocian con una mayor comorbilidad son la nicotina y el alcohol 3.
A pesar de ello, se ha realizado muy poca investigación específica sobre el tratamiento (tanto psicofarmacológico como psicosocial) para esta población 1.
M: ¿Es frecuente el abuso de analgésicos en pacientes bipolares?
R: Es bien conocida la interacción entre el litio, fármaco comúnmente utilizado en pacientes con trastorno bipolar, y los antiinflamatorios no esteroideos 8. Su administración conjunta aumenta los niveles de litio en sangre y por tanto aumenta las posibilidades de toxicidad por este fármaco. A pesar de esto, y de ser esta una interacción peligrosa, no se han publicado estudios específicos que analicen la prevalencia de pacientes con trastorno bipolar y abuso de analgésicos.
M: ¿Es frecuente el abuso de benzodiacepinas en los pacientes bipolares?
R: Existe un uso muy elevado de benzodiacepinas, tanto prescrito como no prescrito, en pacientes con trastorno mental grave, que se incrementa cuando existe un trastorno por uso de sustancias comórbido. Esto contrasta con la evidencia clínica, que sugiere que su uso en estos pacientes no consigue reducciones significativas en los síntomas de ansiedad y depresión ni mejora el cuadro general 9.
Los pacientes bipolares duales presentan un aumento del riesgo de desarrollar abuso de benzodiacepinas, que se incrementa más del doble cuando forman parte de su tratamiento prescrito 9. Estas suelen ser de acción rápida y de alta potencia 3. En estos pacientes, el único factor descrito como predictor de abuso es la presencia de niveles elevados de sintomatología afectiva 9.
M: ¿Tiene riesgo de suicidio la paciente?
R: Los pacientes con trastorno bipolar que presentan comorbilidad con abuso de sustancias tienen mayor riesgo de suicidio respecto a los pacientes no duales (39,5 frente a 23,8 %) 3,10. Esta asociación puede deberse a una predisposición genética o a la mayor gravedad que conlleva dicha patología, así como a los rasgos de impulsividad asociados al consumo de sustancias. En este caso, la paciente niega pensamientos de muerte o ideación autolítica activa, por lo que no precisa contención a nivel hospitalario. No obstante, esto no la exime por completo de riesgo dada su elevada vulnerabilidad afectiva por la presencia de sintomatología mixta consistente en hipotimia, sentimientos de culpa y desinhibición conductual. A esto se une el hecho de encontrarse en proceso de desintoxicación farmacológica; esto conlleva un incremento de la ansiedad, la necesidad de un mayor autocontrol y el temor a los síntomas de abstinencia. Sería, por tanto, conveniente un aumento en la frecuencia de las visitas ambulatorias y una evaluación exhaustiva durante el seguimiento de la ideación autolítica, la contención ambiental, la planificación suicida y la crítica de estos pensamientos.
M: ¿Qué interacciones presenta el litio con los fármacos depresores (benzodiacepinas y opiáceos)?
R: La prevalencia de consumo de opiáceos no es de las más frecuentes y varía a lo largo de la vida del 6-25 % 6,10,11. El litio modifica diversas acciones de algunos opiáceos, por lo que se ha hipotetizado sobre la existencia de interacciones entre el litio y la metadona. Sin embargo, no se ha demostrado un efecto negativo de la interacción entre ambas sustancias, sino al contrario. Se han observado algunos casos de pacientes bipolares en programa de mantenimiento con metadona en los que esta actuaría como un estabilizador del ánimo y como antipsicótico 11.
La interacción del litio, que per se puede producir somnolencia como efecto secundario, con fármacos depresores del sistema nervioso central, como son las benzodiacepinas y los opiáceos, puede potenciar estos efectos.
M: ¿Tiene interacciones el litio con los estimulantes?
R: Se describió que el litio podía evitar o disminuir los efectos estimulantes de las anfetaminas y el metilfenidato, sin embargo dichos hallazgos fueron cuestionados, al existir una serie de casos clínicos de pacientes en tratamiento conjunto con litio y metilfenidato, en los que el primero no produjo dicho efecto. Todavía no está suficientemente aclarada la interacción entre el litio y otras sustancias psicoactivas 12.
M: ¿Son útiles los eutimizantes en los pacientes duales?
R: En pacientes bipolares, el abuso de sustancias es un predictor de peor respuesta tanto al litio como a cualquier tratamiento 11,13. Los pacientes duales requieren dosis más altas de fármacos estabilizadores 14, aunque podrían mostrar una mayor respuesta a los nuevos fármacos antiepilépticos 13. Esto puede ser debido a que los pacientes con trastorno por uso de sustancias usualmente presentan estados mixtos o ciclación rápida, que clásicamente muestran peor respuesta al litio 15. Según el modelo de Kindling, los primeros episodios afectivos pueden ser más sensibles al carbonato de litio que los tardíos, respondiendo estos mejor a fármacos con efecto anti-kindling, como el ácido valproico 14. También se ha descrito mejoría de la sintomatología afectiva en pacientes bipolares con abuso o dependencia de alcohol, cannabis y/o cocaína, que recibían una combinación de litio y valproato 10. En cuanto a la dependencia de cocaína comórbida con trastorno bipolar, se ha descrito una disminución del consumo de cocaína cuando se compara con dependientes no bipolares. También ha demostrado ser útil la inducción lenta de lamotrigina en la disminución del consumo y el craving de cocaína en estos pacientes 10.
M: ¿Se deben usar los antipsicóticos en bipolares duales?
R: Tanto en el trastorno bipolar puro como en el dual, los tratamientos idóneos en la fase aguda de manía y el periodo de mantenimiento son los antipsicóticos atípicos y los anticonvulsivantes, aunque las dosis pueden variar 3. La quetiapina se ha asociado a una reducción del craving de cocaína y alcohol, junto con una disminución de días durante la semana en que se consume cocaína, en pacientes con trastorno bipolar y abuso de cocaína 10. También produce una mejoría significativa de la sintomatología depresiva y psicótica. Por otra parte, el aripiprazol se ha asociado con una disminución del consumo y craving de alcohol en pacientes con dependencia de alcohol comórbida y reducción del craving de cocaína en pacientes bipolares con abuso de esta sustancia; también se ha observado con este tratamiento una mejoría de los síntomas depresivos, maníacos y psiquiátricos generales 3. Los antipsicóticos convencionales pueden convertirse en un factor de riesgo para el abuso de drogas estimulantes, debido a la atenuación de los efectos reforzantes de estas sustancias 10.
M: ¿Son útiles los abordajes psicoeducativos, en los pacientes con trastorno bipolar? ¿Y en los bipolares duales?
R: Diversos trabajos recomiendan incluir a los pacientes bipolares que consumen drogas en programas de rehabilitación psicosocial y terapia cognitiva específica 10.
Se ha demostrado que el abordaje psicoeducativo grupal en pacientes con trastorno bipolar, como coadyuvante al tratamiento psicofarmacológico, puede prevenir las recurrencias, siendo eficaz para los episodios de euforia, depresión y síntomas mixtos. En dicho estudio no se alcanzó, sin embargo, significación estadística para la prevención de recaídas maníacas, probablemente debido a que los virajes bruscos a manía no pueden prevenirse conductualmente. Sin embargo, algunos autores defienden una mayor eficacia de la intervención psicoeducativa para prevenir episodios de manía que depresivos, dada la mayor dificultad de detectar los síntomas prodrómicos depresivos que los signos tempranos de manía. El efecto de la psicoeducación para reducir el número de recaídas se mantiene durante largo tiempo. También se ha descrito una disminución del número de hospitalizaciones por paciente en los que han recibido terapia psicoeducativa. En los pacientes en los que es necesaria la hospitalización, la terapia psicoeducativa facilita una detección precoz de los síntomas de recaída, disminuyendo la gravedad del episodio. Por último, se ha observado un mayor cumplimiento terapéutico, objetivándose litemias superiores en los que no la han recibido 16. En bipolares duales no existe información similar.
Agradecimientos
Los autores agradecen al Programa de Cefalea por Abuso de Medicamentos/Servicio de Neurología del Hospital Vall d'Hebrón (Dra. Pozo y Dr. Álvarez-Sabin) la colaboración con el Programa por abuso de medicamentos del CAS Vall d'Hebron del Servicio de Psiquiatría del Hospital Vall d'Hebrón.
Los autores declaran que no existe conflicto de interés.
*Este artículo se ha realizado en el contexto de la Red de Trastornos Adictivos, Red RTA, RD06/0001, Redes Temáticas de Investigación Cooperativa en Salud, Ministerio de Sanidad y Consumo, Instituto de Salud Carlos III.
Correspondencia:
C. RONCERO ALONSO.
Servicio de Psiquiatría. Escuela de Enfermería. Hospital Universitario Vall d'Hebrón.Passeig Vall d'Hebrón, 119-129, 5.ª planta. 08035 Barcelona. España.
Correo electrónico: croncero@vhebron.net
Recibido: 30-03-2009
Aceptado para su publicación: 13-04-2009