Introducción
Las estrategias de reducción de daños y riesgos son definidas usualmente como un conjunto de medidas sociales y sanitarias, individuales o colectivas, que pretenden disminuir los efectos negativos (físicos, psíquicos o sociales) asociados al consumo de drogas1, lo cual contribuye indirectamente a no estigmatizar al usuario dependiente de drogas. Por otra parte, estas medidas y estrategias, que aceptan el consumo de drogas por los usuarios atendidos, tienden a diversificar y ampliar la oferta asistencial, desarrollando nuevas modalidades terapéuticas o nuevos dispositivos de carácter psicosocial. Los programas de contacto y centros de acogida, los programas de intercambio de jeringuillas y las llamadas «narcosalas» o centros de consumo higiénico, los programas sociosanitarios y/o de sexo seguro, y entre los más estrictamente sanitarios, los programas de mantenimiento con agonistas opiáceos, entre los que se encuentran los programas de metadona y quizá en un próximo futuro los de heroína, son algunas modalidades de intervención de las estrategias de reducción de riesgos.
Los programas de mantenimiento con metadona (PMM) se han desarrollado y difundido rápidamente en la década de los años noventa. La epidemia de SIDA y la violencia asociada a la ilegalidad de la heroína han sido causa de la rápida aceptación de estos programas entre los ciudadanos y las autoridades sanitarias dentro de una política general de reducción de riesgos2-3. Entre las ventajas de esta rápida difusión de los PMM destaca su accesibilidad; en el momento presente, en el Estado español, se hallan en tratamiento metadona cerca de 80.000 personas adictas a opiáceos, y 300.000 personas en la Unión Europea4-5.
Sin duda estos programas son los más utilizados e investigados, con magníficos resultados en los niveles de retención6, en la mayoría de los casos entendida como la capacidad y disposición del usuario para permanecer en el programa de tratamiento. La proporción de personas que son retenidas, al menos un año, en los diversos dispositivos de dispensación puede ser una de las variables indicadoras de éxito, pero en ocasiones depende más de las características de los programas que de las características de los pacientes. En cualquier caso, la permanencia en un programa de tratamiento es un éxito en sí mismo7-12, ya que permite el aumento de la frecuentación de los servicios sanitarios2, y un mayor trabajo en las estrategias de reducción de daños, por lo que comúnmente es aceptada como criterio de evaluación de los PMM8,9-13. Si un PMM no retiene a los pacientes, tampoco se derivarán de él efectos terapéuticos de modo estable. Por ello, resulta de gran importancia explorar y conocer mejor los detalles de aquel modelo de atención utilizado que favorezcan un buen resultado sociosanitario.
En el año 1996, por medio de un Real Decreto, se adoptan nuevas disposiciones a las ya reguladas por el Real Decreto 75/1990, por las que se da una mayor cobertura y plasticidad a los PMM, abriendo la posibilidad de prescripción a profesionales sanitarios con ejercicio privado y la dispensación de metadona en dispositivos como las oficinas de farmacia. Esta última alternativa fue aplicada rápidamente en el País Vasco, lo cual ha significado una multiplicación de recursos y una facilitación de la accesibilidad de los usuarios2,14. El farmacéutico se ha consolidado como agente de salud importante en la comunidad cooperando y complementando sus iniciativas con las tareas sociosanitarias de otros profesionales que tradicionalmente venían interviniendo en este campo de las drogodependencias15. En la actualidad, farmacias, centros de atención primaria, centros de toxicomanías y de salud mental, unidades móviles, comunidades terapéuticas, prisiones, hospitales,... son ya lugares de dispensación.
Aunque el desarrollo de programas de reducción de daños, sobre todo programas de mantenimiento con agonistas opiáceos ha sido tardío, existiendo incluso hoy día importantes resistencias para su implantación en algunos lugares, puede hablarse de la consolidación de una importante red en la sanidad pública, reflejado en los incrementos de usuarios que acuden a los centros para ser atendidos. La evolución presenta un cierto mantenimiento del número total de personas atendidas mientras que, quienes están en programas de sustitución con metadona han ido creciendo año tras año a lo largo de la década de los noventa, siendo presumible que aun aumente en los próximos años4-5-16. Esto hace pensar que en los dispositivos asistenciales se están produciendo cambios considerables en los modos de intervención, para los cuales tendrían que estar preparados tanto los profesionales y los gestores de la atención a la salud como los propios usuarios. De ello deriva la preocupación por conocer mejor la realidad asistencial en torno a los programas de tratamiento con metadona sea en centros específicos ambulatorios (atención primaria y centros de toxicomanías) o en las oficinas de farmacia.
Evaluar los PMM en el País Vasco tras casi una década de funcionamiento resulta obligado si se pretende consolidar su eficacia y seguridad, como paso previo a nuevos desarrollos y/o nuevas alternativas. El importante desarrollo del programa, tanto en el nivel de atención pública ambulatoria como desde las oficinas de farmacia, requería su análisis desde estos dos modelos de dispensación. De un amplio estudio realizado en el País Vasco17, a iniciativa de los Colegios de Farmacéuticos y de la Secretaría de Drogodependencias del Gobierno Vasco, se han podido obtener datos y reflexiones que han dado lugar a este artículo.
Entre los objetivos de este estudio17 se hallaban los siguientes: conocer las opiniones y grado de satisfacción de los usuarios de PMM respecto a los programas en los que son atendidos así como valorar su estado de salud y calidad de vida percibida.
Métodos
Muestra y Procedimiento: La población de estudio fueron los pacientes atendidos en los PMM, en tratamiento en el momento actual (año 2000), y que acudían a un dispositivo de dispensación de metadona. Fue criterio de inclusión, la permanencia en el PMM durante un período mínimo mayor de seis meses, el seguimiento clínico en algún centro acreditado y la voluntariedad del paciente para realizar las entrevistas, que fueron efectuadas previo consentimiento informado. No accedieron a la realización de la entrevista aquellos usuarios que por motivos de su patología estaban impedidos para acudir a un centro o a una farmacia.
La población a partir de la cual se realizaron los cálculos muestrales para la extracción de una muestra representativa, estaba constituida, en diciembre de 1998, por 1.946 personas que recibían tratamiento en un Programa de Dispensación de Metadona en la Comunidad Autónoma Vasca18. La mayor parte de los usuarios, el 57,8%, estaban localizados en Bizkaia, seguido en volumen de población por Gipuzkoa (27,4%) y Araba (14,8%). A partir de este censo de población de usuarios de PMM se consideró necesario un tamaño muestral de 504 usuarios/as para un supuesto más desfavorable (p = q = 50) y un error de estimación máximo de +/-4%. Asimismo, en función de los objetivos del estudio, analizar los PMM tanto en Centros de Tratamiento de Toxicomanías (CTT) como en Farmacias, se consideró extraer la muestra necesaria de ambos tipos de servicios con igual proporción (50%), pero manteniendo las cotas proporcionales por provincia.
Se contactó con los centros dispensadores colaboradores y se realizó una extracción aleatoria de los participantes. El trabajo de campo se realizó entre enero y marzo del 2000 por entrevistadores entrenados y supervisados por un jefe de campo. Se entrevistaron un total de 557 los usuarios, observándose un nivel de rechazo del 5,7% (32 sujetos se negaron a participar). Fueron eliminados 38 pacientes ya que llevaban menos de seis meses en tratamiento, resultando una muestra final de 519 pacientes, lo que supone una reducción del error de muestreo considerado inicialmente hasta un 3,7%. El reparto de casos en función del tipo de servicio (CTT frente a Farmacias) fue del 54,5% y del 45,6% respectivamente, cubriéndose aproximadamente las expectativas originales. En conjunto, el total de farmacias de la CAPV que han colaborado en el estudio ha sido de 150. Asimismo, las cotas de participación por provincias fueron bastante aproximadas a las correspondientes a la población, aunque se encontraron diferencias estadísticamente significativas (χ2 = 12,23; p = 0,002).
Diseño: Estudio observacional de corte transversal.
Instrumentos: Para cubrir nuestros objetivos se diseño un instrumento de recogida de datos consistente en un cuestionario realizado ad hoc, y la utilización de escalas de evaluación adaptadas y validadas al castellano cuyas características se detallan más abajo.
El cuestionario ad hoc17 se diseñó para recoger información relativa a las siguientes áreas:
Aspectos sociodemográficos y clínicos: sexo, edad, estado civil, ocupación,... prevalencia de enfermedades/infecciones.
Historia en el consumo de sustancias y situación orgánica: año inicio del consumo, tratamientos previos (ambulatorio, hospitalario, comunidad terapéutica, privada, otros), tiempo de permanencia en el PMM, dosis diaria, padecimiento de enfermedades y/o infecciones (ETS, VIH, Hepatitis, Tuberculosis, Alteraciones psicológicas, Sobredosis, otros).
Aspectos legales-judiciales: situación de derivación judicial, y comisión de delitos (tráfico de drogas, robo, hurto, tráfico, agresiones, otros), detenciones y estancia en la cárcel antes y durante el PMM.
Aspectos relacionales y sociales: nivel de relación y cambios producidos en la familia de origen, la propia y en la red de amistades.
Hábitos y estilos de vida: uso y/o cesión de jeringuillas usadas durante los últimos seis meses, y hábitos sexuales (n.º de parejas y grado de utilización del preservativo) durante le último año.
Valoración de la satisfacción con el PMM: percepción de cambio en la situación laboral y calidad de vida, utilización de recursos sanitarios, ventajas y desventajas percibidas del PMM, grado de satisfacción con el PMM y de relación con el equipo dispensador, y propuestas de mejora del PMM.
Cuestionario de Salud SF-36
El cuestionario de salud SF-3619-21, fue desarrollado para su uso en el Estudio de los Resultados Médicos (Medical Outcome Study MOS) y se ha convertido en una de las escalas genéricas con mayor potencial de uso en la evaluación de los resultados clínicos, siendo aplicable tanto en población general como en población clínica, en estudios descriptivos y de evaluación21.
A partir de los 36 ítems del cuestionario se identifican ocho dimensiones de salud, que cubren a su vez dos grandes áreas: el estado funcional y el bienestar emocional. El área del estado funcional aglutina las siguientes dimensiones: función física, función social, limitaciones de rol por problemas físicos y limitaciones de rol por problemas emocionales. El de bienestar emocional incluye las dimensiones de salud mental, dolor, y vitalidad. Asimismo, la evaluación general de la salud incluye la dimensión de la percepción de la salud general y se añade un ítem que evalúa el cambio de la salud en el tiempo.
Para cada dimensión del SF-36, los ítems se codifican, agregan y transforman en una escala con recorrido desde 0 (peor estado de salud) hasta 100 (mejor estado de salud) utilizando los algoritmos e indicaciones que ofrece el manual de puntuación e interpretación del cuestionario generado por sus autores21 y disponible para todos los interesados a través de la Medical Outcomes Trust (http:/www.outcomes-trust.org). Por tanto, una mayor puntuación en las diferentes dimensiones indican un mejor estado de salud y/o una mejor calidad de vida.
La fiabilidad alcanzada por el conjunto de dimensiones del SF-36 ha resultado altamente satisfactorio, oscilando entre un alpha de Cronbach mínimo de 0,83 y un máximo de 0,91, dando prueba de la buena consistencia interna del instrumento.
Análisis estadísticos
Para la descripción de la muestra se han calculado el recuento de frecuencias (n) y porcentajes (%) para el caso de variables cualitativas, y la media (M) y desviación estándar (DE) para las variables cuantitativas; tabulándose los datos obtenidos en función de la variable «dispositivo de dispensación». Asimismo, en estos casos, y en aras a comprobar la homogeneidad de los grupos se han calculado las pruebas Ji Cuadrado (χ2) y contraste de medias (prueba t) para datos cualitativos y cuantitativos, respectivamente. Cuando ha sido necesario, por incumplimiento de requisitos de aplicación estadística, se ha recurrido al cálculo de pruebas exactas (Binomial).
Para interpretar los resultados se ha elegido un nivel de significación de p < 0,05, para un intervalo de confianza del 95% (IC 95%). En general, estos análisis de datos han de considerarse como exploratorios. Los análisis han sido realizados con el Programa SPSS22 para Windows en su versión 6.1.
Resultados
Descripción de la Muestra: El perfil sociodemográfico de usuario encontrado en la muestra analizada es el de un hombre (79,2%), de 34 años de edad, soltero (54,1%) que convive con su familia de origen (50,9%), sin hijos (61,8%) y sin ocupación (57,8%). En ninguna de las variables analizadas se observan diferencias estadísticamente significativas entre los usuarios de los Programas de Metadona desarrollados en Centros de Salud o en Farmacias.
El usuario medio de los PMM de la Comunidad Autónoma Vasca muestra una historia dilatada de consumo: una media de 15,4 años en contacto con la heroína con la cual entró en relación a una edad media de 18,6 años. Este perfil es equiparable tanto en los usuarios atendidos en farmacias como en CTT.
Respecto al tipo de asistencia recibida con anterioridad por su toxicomanía, tres de cada cuatro han tenido alguna vez un tratamiento de tipo ambulatorio, uno de cada tres ha realizado en alguna ocasión una desintoxicación en Unidad Hospitalaria, y uno de cada cuatro ha acudido a alguna entidad privada. En un 44,3% de los casos han tenido estancia y realizado tratamiento en una Comunidad Terapéutica, y en un 11,9% de los casos refieren haber seguido otros tipos de tratamiento. Se encuentran diferencias significativas entre los sujetos atendidos en CTT frente a Farmacias respecto a la utilización de los recursos de asistencia privada (χ2 = 6,90; p = 0,008), mayor proporción entre los usuarios de Farmacias, y los que han realizado desintoxicaciones en hospitales (χ2 = 4,65; p = 0,030), mayor prevalencia entre los atendidos en CTT.
Atendiendo a datos específicamente relacionados con el Programa de Metadona, la media de estancia en el PMM es de 33,2 meses con una amplitud de 6 a 180 meses, no existiendo diferencias entre los dispositivos (32,4 meses en CTT frente a 34 meses en farmacias). Dos de cada diez casos llevan menos de un año de tratamiento en el PMM y casi la mitad (47,6%) menos de dos años. A tener en cuenta que 59 sujetos (11,4%) llevan más de cinco años en el programa. La dosis media de metadona dispensada es de 64,1 mg/día, no habiendo diferencias entre los dos tipos de servicios (64,4 mg/día en CTT frente a 63,8 mg/día en farmacias). Las dosis oscilan entre un mínimo de 5 mg/día y un máximo de 170 mg/día. La mitad de muestra (50,3%) se encuentra en mantenimiento con dosis inferiores a los 60 mg/día, y un 8,5% con dosis superiores a 100 mg/día. Con dosis entre 61 y 80 mg/día se halla el 22,6% y con dosis entre 81 y 100 mg/día el 18,6%. Si tenemos en cuenta los criterios de la APA (Galanter, 1998) respecto a la clasificación de dosis bajas (< 60 mg/día), medias (61 a 80 mg/día) y altas (> 81 mg/día), la distribución de proporciones es del 50,3%, 22,6% y 27,1% respectivamente.
El estado orgánico de los participantes en el estudio también muestra cierta severidad. Se observa una prevalencia de marcadores de hepatitis (B o C) del 84,4% y un 51,4% de personas seropositivas a VIH, siendo la prevalencia de esta afección significativamente mayor entre los usuarios de farmacias (un 56,4% frente a un 47,3%; χ2 = 4,18; p = 0,040). Asimismo, se observa como un 14,5% de los casos han presentado o presentan tuberculosis, y en un 9,6% alguna Enfermedad de Transmisión Sexual. Uno de cada cuatro sujetos refiere algún tipo de alteración psicológica, e igual proporción de casos manifiesta haber sufrido en alguna ocasión una sobredosis. Por último, un 7,7% de los casos refieren algún otro tipo de afección como son: endocarditis (6 casos), asma (6), epilepsia (4), neumonía (4), cardiopatías (3), cirrosis (3), linfoma (2), diabetes (2), angina de pecho (2), artritis (2), candidiasis (2), pancreatitis (1), hipertensión (1), colonesterectomía (1), traumatismo de cadera (1), traumatismo de rodilla (1), alergias (1), lumbalgias (1), purgaciones (1).
Utilización de Recursos Sanitarios
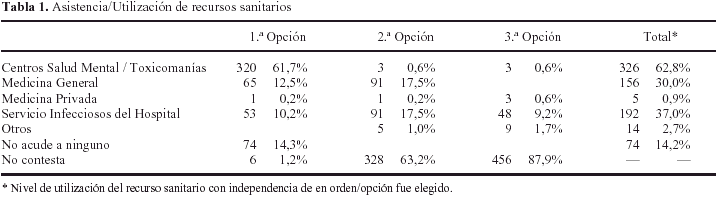
Asociado al tratamiento de mantenimiento con metadona interesa conocer si los usuarios del programa hacen uso de otros servicios sanitarios que complementen sus necesidades de salud. Para tal fin se solicitó a los entrevistados que refiriesen los recursos que estaban o habían utilizado simultáneamente al PMM y los ordenasen en tres opciones (tabla 1).
Un primer dato a destacar es que 74 sujetos manifiestan no utilizar ningún otro recurso sanitario a parte del PMM y en un 62% de los casos (n = 322) solo refieren la utilización de uno de ellos. La proporción de multiusuarios, es decir, sujetos que utilizan dos o tres recursos sanitarios es del 36,7% y 12,1% respectivamente.
El recurso más utilizado, en un 62,8% de los casos, es el Centro de Salud Mental (CSM) y/o el CTT, seguido por los Servicios Hospitalarios de Infecciosos (37%) y de Atención Primaria (30%). De uso minoritario aparece la medicina privada y otros recursos, los cuales no fueron especificados con claridad.
Como era de esperar, en primera opción el recurso más representado es el de CSM/ CTT, dado que paralelamente a la dispensación de metadona también, en principio, han de llevarse a cabo otros programas de apoyo (psicoterapéuticos, educación para la salud, etcétera) y de reinserción social. No obstante, resulta motivo de reflexión el hecho de que un 37,2% de los sujetos, cuya prescripción de metadona parte de estos servicios, no mantengan contactos con ellos.
Por otra parte, resulta comprensible que el segundo servicio sanitario más recurrido sea el de infecciosos del Hospital, data la alta prevalencia de enfermedades infecciosas observada en la muestra. El hecho de que se puede establecer este contacto con el servicio de infecciosos hospitalario, así como con atención primaria, y establecer un tratamiento y seguimiento del curso de la enfermedad supone un importante logro terapéutico y de salud pública.
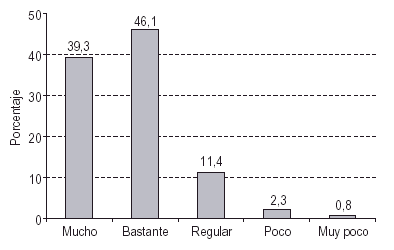
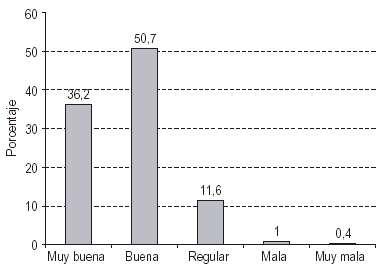
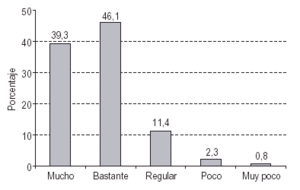
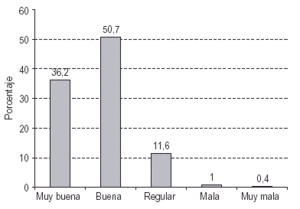
Valoración de los PMM: ventajas y desventajas: En las figuras 1 y 2 se presenta el grado de satisfacción con el programa (fig. 1) y la valoración de la relación existente con el equipo encargado de la dispensación de metadona (fig. 2). En ambos casos la estimación que hacen los usuarios es positiva; tan solo un 3,1% refiere estar poco o muy poco satisfecho con el programa y en un 1,4% existen malas o muy malas relaciones con el equipo. Los sujetos adscritos a la dispensación en farmacias ofrecen puntuaciones medias por encima a los sujetos de CTT, tanto respecto a la valoración del personal (MFarm = 4,33 frente a MCTT = 4,11; t = 3,38, p < 0,001) como al grado de satisfacción con el programa (MFarm = 4,35 frente a MCTT = 4,10; t = 4,13, p < 0,001). No obstante, si bien las diferencias son estadísticamente significativas, la magnitud de las diferencias no conlleva una gran significación práctica.
Figura 1. Grado de satisfacción con el PMM.
Figura 2. Valoración de la relación con el equipo del PMM.
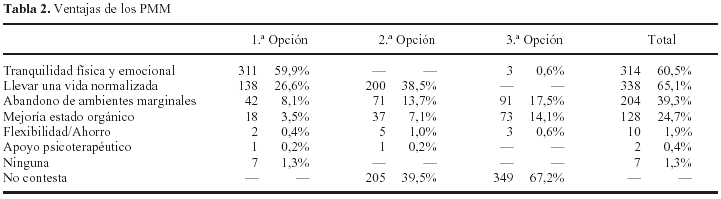
Además del grado de satisfacción y relación con el equipo, se preguntó por las ventajas que los usuarios consideraban tenían los PMM. Para ello se les presentó un listado de seis posibles categorías de respuesta, de las cuales podían elegirse tres (tabla 2). Prácticamente la totalidad de los encuestados manifestaron algún tipo de ventaja; tan solo siete sujetos refirieron no identificar ninguna. Dos son las ventajas más representadas: la posibilidad de llevar una vida normalizada y la tranquilidad física y/o emocional que la realización del programa aporta. Otras dos opciones de relativa importancia son las referidas al abandono de ambientes marginales y a la mejoría del estado orgánico.
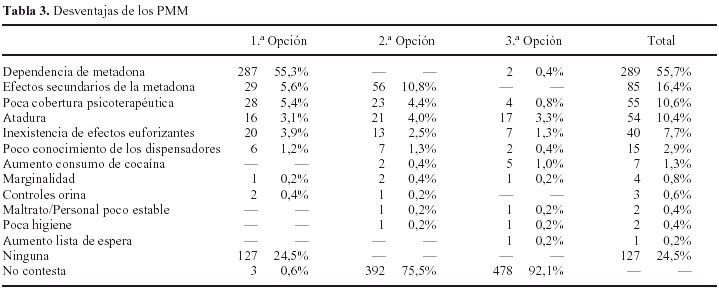
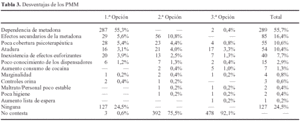
Entre las posibles desventajas consideradas por los usuarios se obtuvo una mayor gama de respuestas (tabla 3), si bien un 24,5% de los usuarios manifestaron no encontrar ninguna desventaja en los PMM. Uno de cada cuatro usuarios apunta al menos una desventaja, un 24,5% dos y en un 7,9% exponen hasta tres desventajas. La principal desventaja de los PMM apuntada por sus receptores es la dependencia de la metadona, en un 55,7% de los casos. Inconvenientes de cierta entidad son los referidos a los efectos secundarios de la metadona (16,4%), la poca cobertura psicoterapéutica de los programas (10,6%), la atadura que los usuarios perciben respecto al servicio dispensador (10,4%), o la inexistencia de efectos euforizantes de la metadona (7,7%). Con carácter minoritario (frecuencia inferior a un 5% de los casos) aparecen una serie de siete desventajas (tabla 3).
Estado de Salud y Calidad de vida
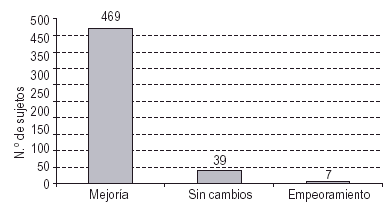
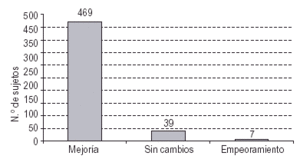
Otra de las variables de interés es la evaluación del estado de salud y la Calidad de Vida (CV) percibida por los sujetos. En una primera aproximación se les preguntó cómo consideraban que era su CV tras su permanencia en el programa, refiriendo mejoría un 91% de los sujetos y empeoramiento un 1,4%. Una situación de estabilidad, o de no cambio, era vivida por el 7,6% (fig. 3).
Figura 3. Percepción del cambio en la calidad de vida tras la entrada en el PMM.
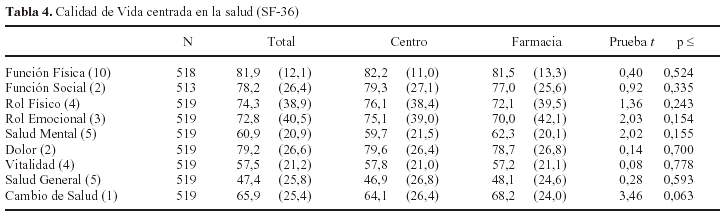
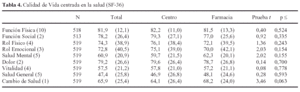
Como forma más detallada de conocer la percepción de salud y calidad de vida de los usuarios de los PMM, fueron evaluados a través del cuestionario de salud SF-36, cuyos resultados en las dimensiones correspondientes se recogen en la tabla 4. Se han comparado las puntuaciones en las dimensiones del SF-36, así como los dos índices por áreas, entre los dos tipos de dispositivos (CTT frente a Farmacias), no hallándose en ningún caso diferencias significativas. La dimensión con puntuación más baja ha sido la correspondiente a la percepción general de la salud (M = 47,4), seguida de la vitalidad (M = 57,5). Puntuaciones moderadas se han hallado en la dimensión de salud mental y cambio percibido de la salud. Puntuaciones que pueden considerarse aceptables (>70) se han encontrado en el resto de dimensiones, siendo las más altas las correspondientes a la función física y social.
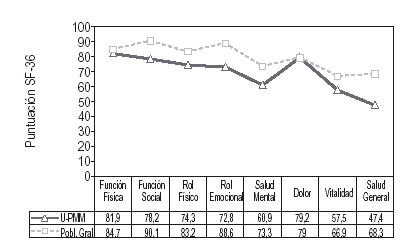
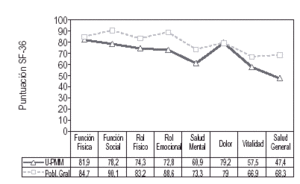
Dado que para estimar el valor de una puntuación dada por un sujeto ha de hacerse en relación a un estándar de referencia o grupo de comparación, hemos cruzado las puntuaciones obtenidas en la muestra en estudio con las correspondientes a la población general obtenidas por Alonso et al23 en su estudio de adaptación del SF-36 a la población española (fig. 4). En general, todas las puntuaciones de la muestra estudiada resultaron inferiores a las de la población general, salvo en el caso de la dimensión de dolor. En el resto de dimensiones las diferencias oscilaban entre 2,6 (función física) y 20,9 puntos (percepción general de salud), resultando las diferencias estadísticamente significativas en las dimensiones de función social (t = 2,01; p ≤ 0,025), rol emocional (t = 2,14; p ≤ 0,025), salud mental (t= 2,13; p ≤ 0,025) y percepción general de salud (t = 3,40; p ≤ 0,001). Todo ello es indicativo de que el estado de salud y CV de los usuarios de PMM es más precario que el de la población general.
Figura 4. Puntuaciones medias en cada una de las dimensiones del SF-36 en la muestra de Usuarios de los Programas de Mantenimiento con Metadona (U-PMM; n = 515) y en la Población General (Pobl. Gral; n = 9.151 Alonso et al, 1997).
Discusión
Una primera cuestión que nos gustaría apuntar, antes de entrar en discusión, es reconocer las limitaciones del estudio. Dadas las características de su diseño, se trata de un estudio observacional de corte transversal, es decir, los datos son tomados en un único momento de observación, limita las posibilidades de predecir, explicar e incluso «evaluar» la situación del fenómeno explorado24, en nuestro caso, los PMM de la CAPV. Por tanto, los datos reflejados han de ser tomados con la debida cautela, sobre todos aquellos que ponen en relación asociaciones entre variables con una intención «predictiva». No obstante, la obtención de una muestra representativa del colectivo de usuarios de los PMM de la CAPV, permite definir y describir con cierta seguridad las características de los usuarios y programas.
En cualquier caso, queremos poner de manifiesto, y hacemos nuestra la reflexión de Roca et al25, que «la valoración de cualquier modalidad terapéutica pasa, necesariamente, por la observación de sus efectos bajo condiciones controladas, pero la validez real de los resultados solamente puede obtenerse en su uso cotidiano». Desde esta perspectiva, consideramos que la evaluación de los resultados terapéuticos resulta siempre interesante y debiera formar parte integrante de cualquier programa asistencial, dado que los resultados de la evaluación permitirían el reajuste de las líneas de actuación, facilitando así no sólo mejorar la eficacia del programa, sino adaptarse a las necesidades del proceso24,26,27.
Desde un punto de vista teórico/terapéutico28,29, el perfil encontrado en nuestra muestra es compatible con el que clásicamente se propone como candidato a un PMM: casos con larga trayectoria de consumo (una media de 15,4 años), con tratamientos múltiples fallidos, y con gran deterioro de su situación orgánica, psicológica y social (gran prevalencia de VIH, Hepatitis y otras afecciones, y de antecedentes delictivos). Asimismo, responde al perfil característico del usuario de PMM14,30-33: prioritariamente hombre, soltero, con edad próxima a los 30-35 años, en convivencia con la familia de origen y con escasa actividad laboral. Es una persona que se inició hacia los 18 años en el mundo de las drogas y con una larga trayectoria de consumo, durante la cual se ha visto inmerso en tratamientos múltiples, uso de la vía intravenosa y utilización simultánea de variadas sustancias; y cuya situación orgánica y penal está seriamente comprometida. El tiempo medio de permanencia en el PMM es considerable, en torno a los dos años y nueve meses, y la dosis media de dispensación de metadona de 65 mg/día (rango: de 5 a 170 mg/día).
Este perfil es muy similar al encontrado en otros estudios realizados en la CAPV14,26,31. De entre estos, el trabajo de Póo et al14 supone una referencia obligada, ya que se trata de un informe realizado en el año 1996 sobre un colectivo muy similar al ahora analizado y del estudio del cual es continuidad el que se presenta en estas páginas. Por todo ello, y en adelante, nos referiremos al mismo como el «informe previo». Desde el punto de vista sociodemográfico, el perfil de usuario de PMM no ha sufrido cambios entre el año 1996 y 2000. No obstante, si se han observado cambios cuando atendemos al estado orgánico de los pacientes. Por ejemplo, la prevalencia de VIH+ en aquel era del 72,5%, mientras que en la muestra actual es del 51,4%. Esta reducción en la prevalencia de seropositividad a VIH es similar a la reducción de casos de SIDA experimentada en los últimos años en la CAPV y en el resto del España33, pero dicha reducción no puede ser atribuida, al menos de forma directa, a la aplicación de las actuales terapias antirretrovirales. Queremos hacer notar que en los estudios examinados se ha observado una reducción en la prevalencia de personas infectadas por VIH, no de los casos de SIDA, aspecto éste no evaluado. El diseño del estudio no nos permite identificar las causas de dicha reducción pero, como hipótesis, podría plantearse el papel jugado por las listas de espera de los PMM: en los primeros años de implantación de los PMM en la CAPV se priorizaba la entrada al programa de los casos con mayor cronicidad, siendo la seropositividad a VIH uno de los criterios relevantes; con el paso de los años, han ido incorporándose a los PMM nuevos usuarios sin VIH, reduciéndose, por tanto, la prevalencia de dicha característica. Respecto a otro tipo de infecciones/enfermedades, se ha observado una menor proporción de casos con ETS (un 24,6% en 1996 frente a un 9,6% en nuestro estudio), tuberculosis (23,9% frente a 14,5%), si bien se observa una mayor prevalencia de casos con marcadores de hepatitis (un 69,7% frente a un 84,4%).
Respecto al estado de salud, los usuarios de los PMM de la CAPV presentan una situación física y emocional más precaria que la observada en población general23, lo cual era de esperar. No obstante, el perfil de salud observado a través del SF-36 es muy similar al encontrado en una muestra asturiana34 y en otra australiana35 evaluadas con el mismo instrumento, y en un estudio realizado en nuestro medio mediante el cuestionario MOS-VIH (SF-35)36. De las ocho dimensiones evaluadas por el SF-36, las que manifiestan una situación de salud más comprometida (puntuaciones < 70) son las relativas a la salud mental (manifestaciones ansioso-depresivas), al nivel de vitalidad y, sobre todo, a la percepción del estado de salud general. Estos datos parecen apuntar que el estado somático, pese a la alta prevalencia de marcadores de infección por virus, es aceptable; en cambio, el estado emocional de los sujetos presenta una situación de moderada gravedad. Una posible explicación a esta diferencia es que quizá los PMM están altamente focalizados en obtener la estabilidad física, distrayendo en mayor medida el componente emocional del trastorno. Una observación comúnmente compartida entre los profesionales en toxicomanías es que los PMM se dedican más a dispensar que a tratar. A este respecto, y aún reconociendo las muchas e importantes ventajas de los PMM, la rápida puesta en marcha de estos programas no se ha visto acompañada de un modelo asistencial integral que atienda no sólo la drogodependencia y los aspectos prioritariamente físicos, sino también la salud mental/emocional, la situación económica y social, así como la calidad de vida de las personas que participan en dichos programas.
Un último apartado a comentar es el referido al nivel de satisfacción expresado por los usuarios de los PMM y las observaciones que hacen respecto a los mismos. En general, el nivel de satisfacción manifestado, tanto respecto a los PMM como hacia los equipos que los asisten ha sido elevado. Entre las principales ventajas que los usuarios advierten en los PMM se expresan con especial énfasis la tranquilidad física y emocional que proporcionan así como la posibilidad de llevar una vida normalizada. Por otra parte, el abandono de ambientes marginales y la mejoría del estado orgánico son también ventajas destacadas por los usuarios. Asimismo, se ha constatado que la utilización de este tipo de dispositivos ha permitido una mayor apertura y accesibilidad a otros recursos sanitarios, lo cual redundará en una mejora de la situación de los usuarios.
Con los datos propuestos en este trabajo se ha pretendido conocer las características sociobiográficas y de consumo de los usuarios de los PMM en el País Vasco, así como el análisis de su estado de salud y calidad de vida. El establecimiento de esta línea base posibilitará realizar otros estudios de seguimiento de esta cohorte encaminados a la evaluación del tratamiento y de los beneficios adquiridos por estos sujetos.